Киста в пятке что это может быть и как лечить
Обновлено: 28.04.2024

Наиболее сложно устроенной частью ноги является стопа. Она образована более чем 26 костями разного размера и формы. Каждая из них имеет свои функции, а самой крупной является пяточная кость. Именно она принимает на себя большую нагрузку при ходьбе, амортизирует удары при соприкосновении с землей, но при этом имеет достаточно рыхлую внутреннюю структуру, а потому и чаще других костей стопы страдает от различных заболеваний. Одним из них является костная киста. Но, кроме пяточной кости, она так же может образовываться и в других костях, включая таранную, плюсневые и т. д.

Что такое киста кости ноги и ее виды
Кисты представляют собой полости внутри костной ткани, заполненные жидким содержимым. При этом киста кости ноги – далеко не редкость. Чаще подобные новообразования формируются в длинных трубчатых костях: бедренной, большеберцовой или малоберцовой. Стопа – редкая локализация костных кист.
Среди формирующих ее костей чаще новообразования такого рода обнаруживаются в пяточной, реже в таранной кости. Последняя вместе с большеберцовой костью формирует голеностопный сустав и играет огромную роль в обеспечении ходьбы. В момент движения она принимает на себя практически весь вес тела, а затем передает нагрузку на пятку и среднюю часть стопы. Это делает ее, как и пяточную кость, весьма уязвимой для образования кист, а в дальнейшем и переломов.
Киста пяточной кости чаще всего формируется в ее теле. Впервые она была описана еще в конце XIX века. Но ее все еще продолжают путать с бурситом, а потому пациенты не получают необходимого им лечения и сталкиваются с осложнениями. На долю этой патологии приходится лишь 1—1,5% от всех случаев диагностирования костных кист.
Плюсневые кости – пять мелких трубчатых костей, сочленяющиеся с предплюсной и вместе с ней формирующие своды стопы. Они обеспечивают амортизационную функцию при статических нагрузках и ходьбе. Хотя плюсневые кости относятся к числу трубчатых, кисты в них – исключительное явление. В основном они образуются в 1 и 2 плюсневых костях.
Чаще всего костная киста пяточной кости и других структур ноги наблюдается у детей. У взрослых, особенно у спортсменов, она может возникать вследствие постоянного действия травмирующих факторов.
В стопе обычно обнаруживаются солитарные и аневризмальные кисты. Первые представляют собой однокамерные новообразования, заполненные серозной жидкостью. Они могут формироваться еще в раннем детском возрасте, но проявляются обычно в пубертатном периоде. Аневризмальные кисты более агрессивны и быстро дают о себе знать. Они представляют собой многокамерные образования, внутри которых содержится кровь.
Симптомы
В момент образования кисты кости ноги и начала роста симптомы отсутствуют. Они появляются уже при достижении образованием достаточно крупных размеров. У детей иногда наблюдается абсолютно бессимптомное течение, а новообразование самопроизвольно исчезает с окончанием формирования скелета.
Но также киста может отличаться агрессивным ростом, в таком случае возникают клинические проявления, локализация которых зависит от расположения полости. Для кист костей стопы характерны следующие проявления:
· боль, склонная возникать и усиливаться при ходьбе, беге, прыжках и других нагрузках;
· плотная припухлость в области пятки, голеностопного сустава, плюсны, которую можно прощупать;
· дискомфорт при ношении тесной обуви и на высоком каблуке.
Киста таранной кости голеностопного сустава может провоцировать возникновение болей и других симптомов в пятке и костях средней трети стопы, так как тесно связана с ними.
Нередко первым признаком образования костной кисты становится патологический перелом. Это сопровождается отечностью стопы, пятки, выраженным ограничением подвижности, в том числе из-за боли при приложении нагрузки, что происходит на фоне сохранения нормального объема движений в голеностопном суставе.
Особенно опасен перелом таранной кости, формирующей голеностоп, что обусловлено ее специфическим строением. Эта кость отличается интенсивным кровоснабжением, а в момент патологического перелома происходит его острое нарушение. Подобное чревато развитием аваскулярного некроза и даже инвалидизацией.
Неосложненные переломы плюсневых костей, произошедшие в результате образования кисты, обычно срастаются без последствий. При этом наблюдается закрытие кистозной полости. Особенно это характерно для детей.
Диагностика
Главным методом диагностики костных кист является рентген. Снимки выполняют в 2-х проекциях, а обнаруженные изменения соответствуют доброкачественным опухолевидным образованиям. Кистозные полости визуализируются в качестве новообразований округлой формы с размерами менее 5—6 см и отграниченных от здоровых тканей. Кортикальный слой истончен, а периостальная реакция отсутствует. Аневризмальные кисты обычно имеют вид «мыльных пузырей», а солитарные всегда однокамерные.
Важно дифференцировать кисту от других опухолей и заболеваний костей стоп, так как от этого напрямую зависит эффективность лечения. Поэтому дополнительно могут назначаться УЗИ, КТ и МРТ.
Лечение кисты ноги
Костные кисты лечатся с помощью консервативных методов или путем хирургического вмешательства. Основой консервативной терапии являются пункции, т. е. проколы полости с аспирацией ее содержимого и последующим промыванием лекарственными средствами. Они применяются при небольших новообразованиях и выполняются под местной анестезией. Но кисты стопы крупных размеров плохо отвечают на подобные процедуры, поэтому чаще их приходится удалять хирургическим путем.
У детей операцию при кисте пяточной кости, как и таранной, стараются отложить до момента закрытия зон роста, хотя при крупных размерах образования, выраженном риске патологического перелома, стойких болях и других нарушениях ее могут рекомендовать и подросткам. Взрослым при условии отсутствия осложнений операцию проводят в плановом порядке. Экстренное хирургическое вмешательство может потребоваться только при оскольчатых переломах и открытого типа, а также повреждениях нервных окончаний и кровеносных сосудов, что сопровождается развитием компартмент-синдрома.
При неосложненных переломах пяточной кости, особенно произошедших у детей, может применяться консервативное лечение. Оно заключается в иммобилизации конечности с помощью гипсовой лонгеты, обездвиживающей ногу от колена до кончиков пальцев. Также показано ограничение двигательной активности в течение месяца. При ходьбе пациентам обязательно нужно использовать вспомогательные приспособления (костыли, трости) с целью устранения осевой нагрузки на пятку. Через месяц обязательно делают контрольный рентген для оценки изменений со стороны кистозной полости. При наличии признаков положительной динамики выполняют серию повторных снимков с определенной периодичностью. При условии постепенного закрытия дефекта хирургическое вмешательство не требуется.
При диагностировании кист плюсневых костей ноги, обычно сразу назначается операция, так как их консервативное лечение неэффективно.
Пяточная костная киста, как и большинство аналогичных образований, удаляется путем краевой резекции. Создавшийся после этого дефект заполняют костным трансплантатом. Также может выполняться экскохлеация, заключающаяся в выскабливании полости тупой ложкой с последующим проведением костной пластики.
Операция при кисте таранной кости значительно сложнее, чем при поражении пятки. Поскольку эта кость окружена другими костями разного размера и формы, сухожилиями, связками, сосудисто-нервными пучками, доступ к ней весьма затруднителен. Поэтому резекция кисты таранной кости – самая сложная операция по удалению костных кист.
При осложненных переломах, а такие не редки при кистозном поражении стопы, требуется проведение остеосинтеза. Для этого устанавливается аппарат Илизарова или другие конструкции.
При выполнении пункций и хорошем ответе организма на них обычно через 4—6 месяцев удается добиться полного восстановления функций стопы. Но если пациенту потребовалась операция, после нее обязательно требуется пройти комплексную реабилитацию. Она включает иммобилизацию стопы, причем первые 3—5 дней она должна постоянно пребывать в возвышенном положении. Но как можно раньше требуется начинать занятия лечебной гимнастикой под руководством квалифицированного инструктора по ЛФК. В первые 1,5 месяца ходить можно только с использованием костылей, а давать полную нагрузку на ногу можно только через 2 месяца после операции при условии отсутствия осложнений. До полного выздоровления может пройти 1—1,5 года. Сложнее всего протекает восстановление после удаления кисты голеностопного сустава. Оно может занять 2—3 года, так как пересаженные ткани хуже приживаются в этой зоне.
Костная киста – это полость в костной ткани, возникающая вследствие нарушений местного кровообращения и активации ферментов, разрушающих органическое вещество кости. На начальных стадиях протекает бессимптомно или сопровождается незначительными болями. Нередко первым признаком патологического процесса становится патологический перелом. Длительность заболевания составляет около 2 лет, в течение второго года киста уменьшается в размере и исчезает. Диагноз выставляется на основании рентгенографии. Лечение обычно консервативное: иммобилизация, пункции, введение лекарственных препаратов в полость кисты, ЛФК, физиотерапия. При неэффективности производится резекция с последующей аллопластикой.
МКБ-10


Общие сведения
Костная киста – заболевание, при котором в костной ткани образуется полость. Причины возникновения неизвестны. Обычно болеют дети и подростки. Существует два вида кист: солитарные и аневризмальные, первые втрое чаще наблюдаются у мальчиков, вторые обычно выявляются у девочек. Сама по себе киста не представляет угрозы для жизни и здоровья больного, однако может вызывать патологические переломы и иногда становится причиной развития контрактуры близлежащего сустава. При аневризмальной кисте в позвонке возможно появление неврологической симптоматики. Лечение костных кист осуществляют ортопеды-травматологи.

Патогенез
Формирование костной кисты начинается с нарушения кровообращения на ограниченном участке кости. Из-за нехватки кислорода и питательных веществ участок начинает разрушаться, что приводит к активации лизосомных ферментов, расщепляющих коллаген, гликозаминогликаны и другие протеины. Образуется наполненная жидкостью полость с высоким гидростатическим и осмотическим давлением. Это, а также большое количество ферментов в жидкости внутри кисты, приводит к дальнейшему разрушению окружающей костной ткани. В последующем давление жидкости уменьшается, активность ферментов снижается, из активной киста превращается в пассивную и со временем исчезает, постепенно замещаясь новой костной тканью.
Виды костной кисты
Солитарная костная киста
Чаще страдают мальчики 10-15 лет. Вместе с тем, возможно и более раннее развитие – в литературе описан случай солитарной кисты у 2-месячного ребенка. У взрослых людей костные кисты выявляются чрезвычайно редко и обычно представляют собой остаточную полость после перенесенного в детстве не диагностированного заболевания. Как правило, полости возникают в длинных трубчатых костях, первое место по распространенности занимают костные кисты проксимального метафиза бедренной и плечевой кости.
Течение болезни на начальных этапах в большинстве случаев бессимптомное, иногда пациенты отмечают незначительную припухлость и незначительные нестойкие боли. У детей в возрасте младше 10 лет иногда наблюдается припухлость, могут развиваться контрактуры соседнего сустава. При больших кистах в области проксимального диафиза бедра возможна хромота, при поражении плечевой кости – дискомфорт и неприятные ощущения при резких движениях и поднимании руки.
Причиной обращения к врачу и первым симптомом солитарной костной кисты нередко становится патологический перелом, возникающий после незначительного травматического воздействия. Иногда травму и вовсе не удается выявить. При осмотре больного с начальными стадиями заболевания местные изменения не выражены. Отека нет (исключение – отек после патологического перелома), гиперемии нет, венозный рисунок на коже не выражен, местная и общая гипертермия отсутствует. Может выявляться незначительная атрофия мышц.
При пальпации пораженного участка в ряде случаев удается обнаружить безболезненное булавовидное утолщение с костной плотностью. Если киста достигает значительных размеров, при надавливании стенка кисты может прогибаться. При отсутствии перелома активные и пассивные движения в полном объеме, опора сохранена. При нарушении целостности кости клиническая картина соответствует перелому, однако симптомы выражены менее ярко, чем в случае обычного травматического повреждения.
Для уточнения диагноза выполняют рентгенологическое исследование пораженного сегмента: рентгенографию бедренной кости, рентгенографию плечевой кости и т. д. На основании рентгенологической картины определяют фазу патологического процесса. В фазе остеолиза на снимке обнаруживается бесструктурное разрежение метафиза, соприкасающееся с зоной роста. В фазе отграничения на рентгенограммах видна полость с ячеистым рисунком, окруженная плотной стенкой и отделенная от зоны роста участком нормальной кости. В фазе восстановления на снимках выявляется участок уплотнения костной ткани или небольшая остаточная полость.

Аневризмальная костная киста
Встречается реже солитарной. Обычно возникает у девочек 10-15 лет. Может поражать кости таза и позвонки, реже страдают метафизы длинных трубчатых костей. В отличие от солитарной костной кисты, как правило, возникает после травмы. Формирование полости сопровождается интенсивными болями и прогрессирующим отеком пораженной области. При осмотре выявляется местная гипертермия и расширение подкожных вен. При локализации в костях нижних конечностей отмечается нарушение опоры. Заболевание нередко сопровождается развитием контрактуры близлежащего сустава. При костных кистах в позвонках появляются неврологические нарушения, обусловленные сдавление спинномозговых корешков.
Различают две формы аневризмальных костных кист: центральную и эксцентрическую. В течении болезни выделяют такие же фазы, как и при солитарных кистах. Клинические проявления достигают максимума в фазе остеолиза, постепенно уменьшаются в фазе отграничения и исчезают в фазе восстановления. На рентгенограммах в фазе остеолиза выявляется бесструктурный очаг с внекостным и внутрикостным компонентом, при эксцентричных кистах внекостная часть по размеру превышает внутрикостную. Надкостница всегда сохранена. В фазе отграничения между внутрикостной зоной и здоровой костью образуется участок склероза, а внекостная зона уплотняется и уменьшается в размере. В фазе восстановления на рентгенограммах обнаруживается участок гиперостоза или остаточная полость.

Лечение костной кисты
Лечение осуществляют детские ортопеды, в небольших населенных пунктах – травматологи или детские хирурги. Даже если перелом отсутствует, рекомендуют разгрузить конечность, используя костыли (при поражении нижней конечности) или подвесив руку на косыночную повязку (при поражении верхней конечности). При патологическом переломе накладывают гипс сроком на 6 недель. Для того чтобы ускорить созревание опухолевидного образования, выполняют пункции.
Содержимое кисты удаляют, используя специальные иглы для внутрикостной анестезии. Затем осуществляют множественную перфорацию стенок для снижения давления внутри кисты. Полость промывают дистиллированной водой или физраствором для удаления продуктов расщепления и ферментов. Потом выполняют промывание 5% раствором е-аминокапроновой кислоты для нейтрализации фибринолиза. На заключительном этапе в полость вводят апротинин. При большой кисте у больных старше 12 лет возможно введение триамцинолона или гидрокортизона. При активных кистах процедуру повторяют 1 раз в 3 недели, при закрывающихся – 1 раз в 4-5 недель. Обычно требуется 6-10 пункций.
В ходе лечения регулярно осуществляют рентгенконтроль. При появлении признаков уменьшения полости пациента направляют на ЛФК. При неэффективности консервативной терапии, угрозе сдавления спинного мозга или риске значительного разрушения кости показано хирургическое лечение – краевая резекция пораженного участка и аллопластика образовавшегося дефекта. В активной фазе, когда киста соединена с зоной роста, операции проводят только в крайних случаях, поскольку возрастает риск повредить ростковую зону, что чревато отставанием роста конечности в отдаленном периоде. Кроме того, при контакте полости с ростковой зоной увеличивается риск развития рецидивов.
Прогноз и профилактика
Прогноз обычно благоприятный. После редуцирования полости наступает выздоровление, трудоспособность не ограничивается. Отдаленные последствия кист могут быть обусловлены образованием контрактур и массивным разрушением костной ткани с укорочением и деформацией конечности, однако при своевременном адекватном лечении и соблюдении рекомендаций врача такой исход наблюдается редко.
2. Солитарные костные кисты у детей/ Поздеев А.П., Белоусова Е.А.// Ортопедия, травматология и восстановительная хирургия детского возраста - 2017, Т.5, №2
4. Дистрофические кисты костей у детей ( морфология, клиника, диагностика, лечение): автореферат диссертации/ Выборнов Д .Ю. - 2004

Частоту распространения боли в пятке определить сложно. Многие люди, периодически испытывая боль, предпочитают ее терпеть или лечиться самостоятельно, не обращаясь к врачу.
Причины боли в пятке
Причина болей в пятке — воспаление. Его в свою очередь могут вызывать разные факторы.
- Травма. Чаще всего боль в пятке возникает из-за воспаления, вызванного травмированием пяточных структур, — механических повреждений пяточной кости, сухожилий, синовиальных сумок или связок. Из-за этого могут развиться сопровождающиеся болевым синдромом патологии — трещины пяточной кости, ушибы, растяжения голеностопных связок и ахиллового сухожилия, пяточные шпоры и бурситы.
- Вторая по распространенности причина воспаления и болей в пяточной области — нарушение обмена вещества: сахарный диабет и подагра. При сахарном диабете поражаются стенки кровеносных сосудов. Первыми от диабетической ангиопатии страдают вены на ногах. При подагре в суставах и околосуставных структурах скапливаются соли мочевой кислоты. Сосудистые нарушения при диабете и скопления мочевой кислоты при подагре — причины болевого синдрома.
- Иногда пятки могут болеть при воспалениях, вызванных аутоиммунными заболеваниями — например, при реактивном артрите. Редко боли в пятке могут возникать из-за воспалительных поражений пяточных структур патогенными микробами. Как правило, гнойное воспаление пяточной кости наблюдается при туберкулезе и остеомиелите.
Что может болеть в пятке
Пяточная кость. Боль в ней возникает из-за воспаления при реактивном артрите, эпифизите, остеомиелите, туберкулезе, остеохондропатии бугра и переломах.
Кожа и подкожная клетчатка. Вовлекаются в патологические процессы при поражении структур под ними. Болят при диабетической ангиопатии, подагре, растяжении связок голеностопа, пяточной шпоре и т. д.
Синовиальные сумки. В пяточной области их две — ретрокальканеальная и поверхностная сумка ахиллова сухожилия. Болят при бурситах.
Связки и фасции. Чаще всего поражаются латеральные связки голеностопного сустава. Болят при ушибах и растяжениях тыльной поверхности стопы. Плантарная — подошвенная фасция — как правило, болит при плантарном фасциите — пяточной шпоре.
Ахиллово сухожилие. При его воспалении болит задняя поверхность пятки.
Нервы и сосуды. Нервы, как правило, воспаляются при любых патологиях пяточных структур. Поражение сосудов вызывает боль при ушибах, диабетической ангиопатии, остеомиелите и туберкулезе пяточной кости.
Межпредплюсневые суставы. Таранно-пяточно-ладьевидный и пяточно-кубовидный суставы, как правило, болят при подагре.
К какому врачу идти, когда болит пятка
В первую очередь при пяточной боли необходимо исключить более опасные заболевания, требующие неотложного лечения. Поэтому первый специалист, к которому нужно обратиться при боли в пятке, — врач-хирург.
Заболевания, при которых возможны пяточные боли:
- пяточная шпора, или плантарный фасциит;
- бурсит;
- деформация Хаглунда;
- тарзальный туннельный синдром;
- туберкулез пяточной кости;
- остеомиелит;
- реактивный артрит;
- остеохондропатия;
- эпифизит;
- диабетическая ангиопатия;
- подагра;
- ушибы;
- растяжения;
- воспаления сухожилий;
- трещины.
Распространенные жалобы
Если у вас боли с внутренней стороны пятки, в первую очередь необходимо исключить пяточную шпору — для этого делают рентген. Если шпоры нет, причиной боли сбоку могут быть травмы, деформации стопы или избыточные нагрузки — лишний вес, неудобная обувь, тяжелый физический труд.
Если пятка болит при ходьбе и на нее больно наступать, постарайтесь снизить нагрузки и обратитесь к врачу. При описанных симптомах в первую очередь подозревают пяточную шпору, ахиллит, остеохондропатию бугра пятки, бурсит либо нагрузочный периостит. Кроме них возможны инфекционные болезни, онкология и травмы. Тактику индивидуальной дифференциальной диагностики разрабатывает лечащий врач.
Чаще всего пятка болит поле сна при пяточной шпоре. Для заболевания характерна интенсивная боль в области пяток по утрам, во второй половине дня она стихает.
Диагностика болей в пятке
При обращении к врачу обследование проводится по определенному плану. Врач подробно расспрашивает о жалобах, уточняя их характер, тип и локализацию боли, проводит осмотр больной области. Если есть необходимость, назначает ряд лабораторных тестов и инструментальных обследований. К ним относятся:
- Общий анализ крови. Он необходим для выявления воспалительного процесса, снижения гемоглобина при анемии, изменения уровня тромбоцитов при проблемах свертывания крови.
- Биохимия крови. Анализ покажет имеющиеся сдвиги в обменных процессах, поможет в выявлении диабетических поражений, ревматоидных, подагрических артритов, инфекций, вызванных патогенными стрептококками.
- Анализ на онкомаркеры. Он нужен при подозрении на опухолевые процессы костей.
- Посев гнойного отделяемого на флору. Необходим при наличии гнойных поражений, подборе антимикробных препаратов.
- Рентгенография костей и мягких тканей стопы. Поможет в определении необъяснимых болей в пятке, в том числе после травмы, на фоне дегенеративных процессов.
- УЗИ при выявлении артритов, бурситов, невромы, туннельного синдрома с определением локализации очага воспаления.
- Пункция кости или синовиальной сумки при подозрении на инфекционные или опухолевые поражения.
- КТ или МРТ для точной диагностики поражения любых структур в области стопы и пятки.
Методы лечения болей в пятке
Патологии пяточной области стараются лечить консервативно, но это не всегда возможно. Если консервативная терапия неэффективна — это показание к операции. Хирургическое лечение быстро и навсегда устраняет причину болей в области пятки. Современная хирургия основана на малоинвазивных амбулаторных техниках с минимальной травматизацией и коротким периодом восстановления.
Пяточная шпора
Хирургическое лечение пяточной шпоры показано, если консервативная терапия не дает результата в течение 6 месяцев. Виды операций при пяточной шпоре — удаление остеофита и плантарная фасциотомия.
Вмешательства проводят под местной анестезией. Через небольшой разрез хирург вводит эндоскопический зонд и микрохирургические инструменты. Под контролем микровидеокамеры он иссекает костный нарост, а при необходимости — и воспаленный участок фасции. Чтобы в дальнейшем не сдавливался нерв, рассекают толстую часть приводящей мышцы большого пальца стопы.
Если боль при пяточной шпоре вызвана не остеофитом, а избыточным натяжением подошвенного апоневроза, делают тенотомию — частичное рассечение сухожилия. Операцию выполняют без разрезов — через проколы с помощью электрического тока высокой частоты (радиочастотная тенотомия).
Бурсит
Бурсэктомия — хирургическое удаления синовиальной сумки — показана при неэффективности консервативного лечения бурсита. Операцию делают без разрезов в артроскопической технике.
Через 2-3 прокола диаметром 4-5 мм в сустав вводят микрохирургические инструменты и миниатюрную видеокамеру. Суставную капсулу рассекают и извлекают. На разрезы накладывают стерильную повязку. Длительность процедуры — около 30 минут. Восстановительный период — 2 дня.
Деформация Хаглунда
При неэффективности консервативного лечения деформации Хаглунда показано хирургическое вмешательство. В ходе эндоскопической операции — без разрезов — костный нарост удаляют с поверхности пяточного бугра, после иссекают ретрокальканеальную сумку. Таким образом восстанавливают механические функции ахиллова сухожилия и устраняют причину болей.
Тарзальный тоннельный синдром
Тарзальный тоннельный синдром, вызванный объемными патологическими образованиями в тарзальном канале — как врожденных, так и приобретенных в результате деформации стопы — требует хирургического лечения. В ходе операции патобразования удаляют и восстанавливают нормальную проходимость канала.
Туберкулез пяточной кости
На поздних стадиях туберкулеза, а также при неэффективности консервативной терапии показано хирургическое лечение. В ходе операции иссекают омертвевшие ткани пяточной кости и дезинфицируют образовавшиеся внутри нее полости.
Остеомиелит пяточной кости
При остеомиелите в ходе операции вскрывают гнойный очаг на пяточной кости, очищают его от гноя и мертвых тканей, после чего тщательно дезинфицируют область локализации воспаления.
На первичном приеме врач-хирург либо исключит неотложную патологию и направит вас к профильному специалисту, либо незамедлительно начнет лечение.
Баллонирование желудка — технически несложная нехирургическая немедикаментозная методика лечения ожирения. В желудочную .
Бариатрическое гастрошунтирование, или шунтирование желудка по Roux-Y (Ру-И), — мировой золотой стандарт хирургического .
Бариатрическая операция бандажирования желудка — хирургический метод уменьшения его объема для устойчивого купирования чувства .
Что такое пяточный бурсит?
Ахиллово сухожилие - самое большое сухожилие в теле человека. Это анатомическое образование, которое прикрепляет икроножные мышцы к пяточной кости, особо уязвимо для травм из-за ограниченного кровоснабжения и комбинации сил, воздействующих на сухожилие.
Пяточный бурсит, или ахиллобурсит - болезненное воспаление плоской наполненной жидкостью сумки (бурсы), которая обеспечивает амортизацию и снижает трение в областях, где кожа, мышцы, сухожилия и связки трутся о кости при движении.
Воспаление может развиваться в бурсе между кожей задней части пятки и ахилловым сухожилием - это, так называемый, задний пяточный бурсит, или перед местом прикрепления ахиллова сухожилия к пяточной кости - передний бурсит.
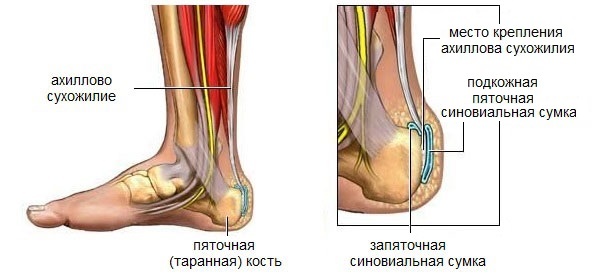
О причинах патологии и о том, как лечить бурсит пятки вы узнаете из этой статьи.
Рис. 1 Ахиллово сухожилие
Причины бурсита пятки
Пяточный бурсит возникает в результате падения или ушиба, или имеет постепенное начало из-за повторяющихся травм бурсы при обычной физической активности - беге, а также в результате чрезмерной нагрузки.
Причины бурсита пятки:
- Перетренированность у спортсменов. Чаще всего бурсит развивается у легкоатлетов при чрезмерном увеличении дистанции бега или интенсивности тренировок.1
- Тесная или плохо сидящая обувь - создает чрезмерное давление на заднюю часть пятки.
- Деформация Хаглунда (костный нарост на задней части пяточной кости).
- Изменение оси сустава. Смещение оси подтаранного сустава (с точки зрения его отклонения от вертикальной оси) по отношению к ахиллову сухожилию может привести к асимметричной силовой нагрузке на сухожилие, нарушающей нормальную биомеханику сустава, что создает предпосылки для воспаления бурсы.3
- Сопутствующие заболевания. Системные болезни, сопровождающиеся поражением суставов, такие как подагра, ревматоидный артрит, серонегативные спондилоартропатии, способствуют развитию воспаления и в окружающих сустав тканях.
Обувь, которая резко сужается внутрь к задней части пятки - например, туфли на высоком каблуке или туфли-лодочки, также провоцирует или ухудшает деформацию Хаглунда, что способствует развитию заднего бурсита ахиллова сухожилия.
Факторы, предрасполагающие к развитию ахиллобурсита:
- плохая гибкость (особенно икроножных мышц)
- мышечная слабость
- тугоподвижность суставов, особенно голеностопного, подтаранного или суставов стопы
- костные аномалии пяточной кости
- не соответствующая уровню физической подготовки человека или чрезмерная тренировка
- недостаточная разминка или периоды восстановления после занятий спортом
- неадекватная реабилитация после перенесенной ранее травмы ахиллова сухожилия
- нарушения равновесия или стабильности позвоночника
- лишний вес
Симптомы бурсита пятки
Боль. Наиболее частый симптом пяточного бурсита - боль вокруг места прикрепления ахиллова сухожилия к кости. С началом нагрузки на ногу, такой, как ходьба или бег, зона воспаления начинает болеть, но симптом уменьшается по мере продолжения нагрузки.
Нарушения ходьбы. Часто присоединяется хромота, а ношение обуви со временем может становиться все более болезненным.
Внешние признаки. В зоне воспаления образуется значительная припухлость и покраснение.
Дополнительные симптомы могут включать:
- скованность голеностопного сустава
- мышечный спазм
- проблемы с равновесием
- уменьшенный диапазон движения в стопе
Если бурсит развивается из-за других заболеваний, симптомы появляются постепенно. В задней части пятки нарастает боль, отек и повышение температуры над местом поражения. Становится трудно ходить и носить обувь. На тыльной стороне образуется слегка красное опухшее болезненное пятно. При увеличении воспаленной сумки припухлость распространяется и сбоку по обеим сторонам пятки.
Диагностика
Диагностика основывается, как правило, на сборе анамнеза и осмотре врача.
Анамнез. Факты, которые важны при постановке диагноза пяточного бурсита, это:
- Характеристики обуви - например, ношение туфель на высоком каблуке или плотной спортивной обуви.
- Любые недавние изменения в обуви - новая спортивная обувь, переход от плоской подошвы к высоким каблукам или от кроссовок к спортивным балеткам или бутсам.
- Односторонний или двусторонний процесс - основное хроническое заболевание с артритом обычно протекает с бурситом пятки левой ноги и одновременно правой, тогда как изолированный бурсит чаще односторонний.
- Особенности физической активности - расстояния, виды нагрузок, периодичность занятий спортом.
Лабораторные анализы. Если бурсит нельзя объяснить местными факторами, например, плохо сидящей обувью или частым бегом, или если есть системные признаки ревматологических поражений, применяются специальные исследования, такие как определение в крови:
- уровня мочевой кислоты (подагра)
- ревматоидного фактора (ревматоидный артрит)
- скорости оседания эритроцитов (СОЭ) и С-реактивного белка - при других воспалительных поражениях суставов.
Методы визуализации
- Рентгенография используется для подтверждения диагноза, а также для выявления переломов, деформаций костей, остеопороза.
- Магнитно-резонансная томография - иногда применяется для определения, находится ли воспаление в подкожном пространстве, подсухожильной бурсе или же в самом сухожилии, однако рутинно этот метод обследования обычно не назначается.
- Ультразвуковое исследование бурсы - может быть потенциально полезным инструментом для диагностики патологии ахиллова сухожилия.
К какому врачу обратиться
Обычно с первичными жалобами пациенты обращаются к ортопеду-травматологу, хирургу или ревматологу. Врач, заподозрив пяточный бурсит или его вторичную природу, назначит дополнительное обследование и направит на консультацию к смежным специалистам.
Оценка состояния пациента с пяточным бурситом проводится каждые 4-6 недель, пока симптомы полностью не исчезнут или не будут находиться под адекватным контролем.
Основные методы лечения
Острая фаза заболевания
- Устранение раздражающего фактора - замена обуви, функциональный покой.
- Холод на область задней части пятки и голеностопного сустава и контрастные ванночки - несколько раз в день по 15-20 минут.
- Постепенное прогрессивное растяжение ахиллова сухожилия - может помочь уменьшить сдавление сумки.
- Прием нестероидных противовоспалительных средств уменьшает отек, воспаление и боль.
- Инъекции кортикостероидов в область бурсы применяются для устранения воспалительного процесса, но имеют риск спровоцировать разрыв ахиллова сухожилия.
- Микротоки на область воспаления.
Упражнения на растяжение
Упражнения на растяжение ахиллова сухожилия выполняются при установке пораженной ступни на пол и наклоне вперед к стене до тех пор, пока не почувствуется легкое натяжение по задней поверхности пятки и голеностопного сустава.
Растяжка сохраняется в течение 20-60 секунд, затем следует расслабление.
Для получения максимальной пользы от программы лечебно-восстановительной физкультуры, следует повторять несколько растяжек за 1 подход несколько раз в день. При этом нужно избегать баллистических (резких, с подергиваниями) растяжек, чтобы не спровоцировать клиническое обострение.
Если человеку, и особенно спортсмену, приходится снижать уровень активности на фоне лечения бурсита, стоит рассмотреть альтернативные виды занятий для поддержания спортивной формы, такие как плавание, аквааэробика и другие водные упражнения.
Фаза восстановления
На этапе восстановительного лечения следует продолжать физиотерапию и физические упражнения с постепенным увеличением активности.
Частичная иммобилизации в деротационном сапоге или гипсе на 4-6 недель возможна, если симптомы устойчивы к другим видам лечения.
Хирургическое лечение
Хирургического вмешательства применяется при значительном сохранении или прогрессировании симптомов пяточного бурсита, несмотря на консервативную терапию.
Хирургические методы включают:
- Удаление деформации Хаглунда
- (например, удаление заднего верхнего выступа пяточной кости)
- Удаление воспаленной бурсы
- Удаление ахиллова сухожилия
- Сшивание разрыва или отрыва ахиллова сухожилия
- Эндоскопическое удаление воспаленной бурсальной ткани и резекция выступающей кости.
Последствия и прогноз
Хроническая боль. Боль в задней части пятки при бурсите может стать хронической и прогрессирующей, что приведет к хромоте - “анталгической походке” - и снижению спортивных результатов.
Повреждение сухожилия. Разрыв ахиллова сухожилия может быть вторичным по отношению к хроническому воспалению и/или вследствие инъекции кортикостероидов.
У большинства пациентов с пяточным бурситом сочетание местного лечения, прием противовоспалительных и обезболивающих препаратов, упражнения для растяжения ахиллова сухожилия и модификации обуви оказывается достаточным для устранения обострений бурсита.
В целом, у пациентов со стойкими симптомами, не поддающимися лечению консервативными методами, хирургическая коррекция является эффективным решением проблемы.
Спортсмены с пяточным бурситом могут вернутся без ограничений к занятиям своими видами спорта после того, как будет очевидно:

Специалисты ЦКБ РАН в Москве приглашают на диагностику и лечение различных видов опухолей и образований в области кистей рук - остеохондром, липом, гемангиом, мезенхиом. Будь то мягкотканное образование или костное, своевременное обращение в профильное медицинское учреждение является основным условием эффективного и безопасного избавления от него.
Остеохондрома
Остеохондрома – доброкачественное образование над костью в виде гладкого выступа хрящевой ткани размером до 12 см с костномозговым содержимым. Остеохондромы бывают множественными и единичными.
Причины появления таких образований до конца не изучены. Считается, что риск развития остеохондром увеличивают:
- Внутриутробные аномалии формирования скелета;
- Наследственные факторы;
- Облучение.
Остеохондрома кости возникает:
- В области суставов, со временем распространяясь к середине кости;
- Встречается локализация на ребрах, бедренной кости, позвонках, большеберцовой кости, стопе и на лопатке;
- Реже поражаются кисти рук, пяточная кость и плечевая кость.
Кости черепа не поражаются.Болезненность и подвижность отсутствует. Опухоль имеет четкие границы.При небольшом размере образование не беспокоит, болезненность может проявляться при сдавливании сосудов.
Как проходит диагностика?
- После внешнего осмотра пациента направляют на рентген, который покажет образование и его соединение с костью.
- Используется МРТ или КТ, если ситуация неясная.
- Может проводиться морфологический анализ.
Лечение
Единственный используемый метод – операция – удаление образования с основанием и ножкой. Процесс удаления необходим, если:
- Образование увеличивается;
- Имеет большие размеры;
- Сопровождается болевым синдромом;
- Вызывает деформацию скелета.
В остальных случаях пациента наблюдают и контролируют состояние при помощи рентгена.
Прогноз
Заболевание имеет благоприятный прогноз – его рост прекращается с окончанием формирования скелета. Перерождение в злокачественное состояние колеблется от 1 до 10% (при множественных образованиях чаще).
Восстановление после операции проходит быстро. Пациентам назначают лечебную физкультуру и физиотерапевтические процедуры.
Липома
Липома – доброкачественное подвижное образование из жировой ткани (жировик). Его легко пальпировать. Болезненность обычно не возникает кроме случаев множественных образований, задевающих нервы.
Локализуется чаще под кожей, но может возникать там, где есть жировая ткань:
- В печени и легких;
- В сердце и в головном мозге.
- На спине;
- На руке;
- На руке под кожей;
- На ноге.
- На молочной железе.
Образование может перерождаться в злокачественное.
Виды липом
- Фибролипома – твёрдая на ощупь, так как состоит из фиброзных волокон.
- Липофиброма – состоит из мягкой ткани, не вызывает болезненности, растет медленно.
- Миолипома – включает жировые и мышечные клетки.
- Ангиолипома – состоит из жировой ткани и сосудов.
Причины образования
- Нарушение обменных процессов и функции щитовидной железы.
- Разрушение жировых тканей.
- Болезни печени и поджелудочной железы.
- Диабет.
- Наследственность.
Диагностика
- При любых локализациях назначают рентген.
- УЗИ позволяет определить образование в мягких тканях, определить контуры и размер.
- КТ дифференцирует жировик и другие опухоли.
- МРТ позволяет детализировать состояние тканей в области патологии.
- Биопсия проводится при необходимости уточнения природы опухоли.
Лечение
С таким образованием нужно обращаться к хирургу. Поскольку образования быстро растут и могут переродиться в липосаркому, требуется незамедлительное удаление липомы. Для этого используется:
- Оперативная хирургия;
- Ультразвуковые методы удаления, лазер;
- Радиоволновое и криогенное воздействие.
К оперированию прибегают при поражении внутренних органов, черепа и глаз.При диагностировании множества жировиков, удаляют только крупные.Для составления программы лечения необходимо обращаться к иммунологу и эндокринологу.
Гемангиома
Гемангиома – доброкачественная опухоль, чаще проявляющаяся на голове и на шее у девочек. Как правило, обнаруживают сосудистое образование у новорожденных.
Причины образования не выяснены. Предположительно, это вирусная инфекция, которую переносит беременная женщина.
Симптомы патологии
- Поверхностные образования имеют красный или багровый цвет и четкие края. При надавливании образование бледнеет.
- Кавернозные гемангиомы находятся под кожей в виде наполненных кровью узелков.
- Комбинированные гемангиомы – это сочетание поверхностных и подкожных.
- Смешанные образования состоят из разных тканей.
- Гемангиомы промежности и половых органов склонны к изъязвлению.
Как проходит диагностика?
- Диагностирует проблему хирург, используя внешний осмотр и данные лабораторных исследований.
- При помощи УЗИ определяется глубина и расположение, измеряется скорость кровотока и объем опухоли.
- При обширных новообразованиях используют ангиографию.
Гемангиома у взрослых – явление редкое. Чаще всего локализация происходит на шее и на лице, реже – на руке, на пальце руки, на кисти руки, в области заднего прохода, на наружных половых органах. В злокачественную опухоль не перерождается.
Лечение
Заболевание чаще лечат хирурги. Лечить гемангиому нужно сразу после обнаружения:
- При глубоко расположенных образованиях используют хирургическое иссечение;
- При большой площади используют лучевую терапию, воздействуя небольшими фракциями;
- Прижигание (диатермоэлектрокоагуляцию) применяют при точечных образованиях.
- При небольших образованиях сложного расположения используют склерозирующее лечение – инъекции спирта.
- Лечение комбинированных гемангиом требует последовательного использования криогенной и инъекционной терапии.
- Детям показано гормональное лечение.
- Все простые небольшие гемангиомы подлежат прижиганию жидким азотом.
- На большой площади показано использование гормонального и лучевого воздействия.
- При кавернозных и комбинированных поражениях эффективен хирургический, криогенный и склерозирующий метод.
- При образованиях в околоушной области используют комплексное лечение с использованием ангиографии и эмболизацию.
Заболевание чаще лечат хирурги.
При отсутствии лечения у маленьких детей со временем образование может рассосаться. Если образование увеличивается или возникают осложнения, то медлить не рекомендуется. Раннему удалению подлежат сосудистые опухоли на лице, так как риск осложнений слишком велик.
Мезенхимома
Мезенхимома – злокачественное образование, относящееся к саркомным. В его составе можно обнаружить ангиосаркому и липосаркому.
Точные причины возникновения не выяснены. Возможно, это воздействие канцерогенов на плод. Факторами риска являются:
- Вибрация, переохлаждение и ионизирующее излучение;
- Химическое воздействие – токсические вещества, лекарства;
- Бактериальные и вирусные инфекции.
Местом локализации является преимущественно грудная и брюшная полость, средостение и забрюшинное пространство. Проявляется образование болями, кашлем, изжогой, одышкой и чувством переполнения.
Диагностика проводится при помощи рентгенографии, УЗИ, МРТ, биопсии и эндоскопического исследования. Лечение проводится хирургическим путем. Вспомогательные методы – лучевая терапия и химиотерапия.
Где удалить опухоль?
При обнаружении любых образований следует сначала обращаться к терапевту, который направит к профильному специалисту. Операции по удалению новообразований проводят в Москве, в клинике ЦКБ РАН. Запись на консультацию проводится онлайн, на сайте. Цену лечения и другую интересующую информацию можно узнать по указанному телефону.
Читайте также:

