Какой врач лечит дерматит у взрослых
Обновлено: 29.04.2024
Дерматит – это группа воспалительных заболеваний кожи, причиной которых могут быть внутренние или внешние факторы. Чаще всего они носят кратковременный характер, но при продолжительном контакте с раздражителем заболевание может перерасти в хроническую форму.
Дерматологи выделяют пять видов дерматита:
Простой контактный дерматит. Возникает при контакте с раздражителем и носит характер прямого местного поражения кожи.
Аллергический дерматит. Появляется в связи с реакцией организма на аллерген и определяется типичными аллергическими симптомами на коже.
Аллергический контактный дерматит. Развивается при длительных контактах с раздражителем, вследствие чего образуется аллергическая реакция организма.
Себорейный дерматит (или себорея). Поражает участки кожи, на которых развиты сальные железы. Причиной возникновения заболевания считается чрезмерное размножение микроорганизмов, присутствующих на коже. Легкой форме этого заболевания обычно сопутствует появление перхоти.
Атопический дерматит (диатез). Хроническое аллергическое заболевание, которое обычно развивается в раннем возрасте.
Оставьте телефон –
и мы Вам перезвоним
Симптомы дерматита
Симптомы многих видов дерматита схожи. Прежде всего, это:
Появлению высыпаний обычно предшествуют жжение (кожа словно начинает "гореть") и зуд.
Основным проявлением дерматита является сыпь. Она может выглядеть как красные пятна. Могут наблюдаться волдыри и пузыри.
Развитие дерматита может приводить к шелушению кожи и образованию трещин.
Методы диагностики дерматита
Диагностика дерматита проводится на основании осмотра пациента. Как правило, назначается общий анализ крови. Если есть подозрения на грибковое поражение, проводится люминесцентная диагностика при помощи лампы Вуда, а также берётся соскоб кожи для микроскопического и культурального исследований. При аллергическом характере дерматита проводятся дополнительные исследования.
Одним из показателей общего (клинического) анализа крови, на который обращают внимание, является количество эозинофилов. При аллергическом характере заболевание их количество увеличивается.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бляшки на коже: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Бляшка – это патологический элемент с четкими краями, который возвышается над поверхностью кожи или сливается с ней, размером более 5 мм.
В дерматологии выделяют множество разновидностей бляшек - около 70 болезней протекают с образованием этих элементов, что делает бляшку одним из самых часто встречающихся высыпаний.
Разновидности бляшек
По форме бляшки бывают круглыми, овальными и неправильной формы. Со временем форма, поверхность и внешний вид этого элемента могут изменяться.
По причине возникновения бляшки могут быть как проявлением заболеваний кожи, так и симптомом болезней внутренних органов и систем (аутоиммунные реакции, болезни печени, онкологические процессы, аллергические реакции).
Бляшки бывают сухими, гладкими, красными, коричневыми, серо-белыми и пр.
Возможные причины появления бляшек
Сухие бляшки на коже у взрослых могут быть проявлением следующих заболеваний:
- Грибковое поражение кожи, сопровождающееся бляшками с выраженным зудом.
- Аллергические реакции характеризуются появлением на коже гладких сухих бляшек, пятен розового цвета, волдырей, которые сильно зудят и доставляют выраженный дискомфорт. Могут развиваться как при контакте кожи с аллергеном, так и при попадании его на слизистые (например, при крапивнице, поллинозе, пищевой и контактной аллергии).
- Псориаз – хроническое неинфекционное заболевание кожи, при котором образуются шелушащиеся сухие бляшки на локтях, коленях, волосистой части головы, склонные к слиянию и сопровождающиеся слабовыраженным зудом.
- Сухие бляшки формируются на коже, если она длительное время подвергается стрессовым воздействиям с потерей своих защитных функций.
- Заболевания пищеварительного тракта, сопровождающиеся синдромом мальабсорбции (нарушением всасывания витаминов и микроэлементов в тонкой кишке), хронические заболевания печени и других органов, при которых в дерме накапливаются вещества, в норме в ней не присутствующие, также ведут к появлению сухих бляшек.
- Солнечная кератома – предраковое состояние, для которого характерно наличие на коже множества светло-сероватых бляшек.
- Лекарственная токсидермия – аллергическая реакция, сопровождающаяся появлением на коже элементов в виде бляшек. В тяжелых случаях может развиться синдром Лайелла или Стивенса–Джонсона - токсического эпидермального некролиза.
- Дерматит Дюринга (герпетиформный) – хроническое заболевание кожи без установленной этиологии, для которого характерно рецидивирующее появление на коже сыпи различной морфологии, сопровождающейся сильным кожным зудом и жжением.
- Грибовидный микоз – первичная Т-клеточная лимфома кожи, злокачественное лимфоидное поражение, в первую очередь кожи. На коже появляются чешущиеся красные бляшки, напоминающие экзему. На начальных стадиях хорошо поддаются лечению гормональными мазями, однако само заболевание требует более сложной терапии.
- У детей появление красных пятен и бляшек на коже чаще всего связано с аллергической реакцией на пищевые продукты.
- Невус Беккера – аномалия развития дермы, когда на коже появляются темные бляшки с неровной поверхностью, на которых со временем могут начать расти волосы.
- Пигментный невус – «родимое пятно», может возвышаться над кожей, имеет коричневую или темную окраску.
- Меланома – самая злокачественная опухоль кожи, характеризующаяся стремительным метастазированием. Развивается преимущественно из невусов и родинок. При изменении характера поверхности, границ родинки, увеличении ее размеров, появлении кровоточивости необходимо незамедлительно обратиться к дерматологу или онкологу для исключения развития меланомы.
- Базальноклеточный рак кожи чаще локализуется на голове, лице, шее, не метастазирует, характеризуется медленным ростом.
- Сенильная кератома встречается у людей пожилого возраста, развивается, вероятнее всего, из-за недостатка витаминов, обилия потребляемых животных жиров, чувствительности кожи к ультрафиолету вследствие нарушения ее защитных функций. Типичная локализация – лицо, шея, открытые участки тела.
- Себорейная кератома – желтоватая бляшка на коже, которая со временем трансформируется в темно-коричневый нарост, который склонен шелушиться, сильно зудеть, покрываться трещинами, кровоточить и может служить входными воротами для инфекции.
При образовании на коже бляшек необходимо обратиться к дерматологу для установления причин появления данного элемента сыпи.
Диагностика и обследования при появлении бляшек
Для диагностики грибкового поражения кожи используется соскоб с пораженного участка для последующего микроскопического изучения.
Развитие аллергической реакции требует обращения за медицинской помощью для выявления аллергена, назначения антигистаминных, иногда – гормональных препаратов. В клинических случаях аллергии наряду с кожными пробами проводят анализы с использованием различных наборов распространенных аллергенов и триггеров: панель на респираторные аллергены, на пищевые аллергены и на их сочетание.
Синонимы: Комплексная панель тестов на респираторные аллергены; Respiratory allergens panel, Allergen respiratory profile, Allergy testing. Краткое описание исследования «Панель респираторные аллергены» Панель респираторные аллергены домашняя пыль (кле.
Атопический дерматит – это хроническое, рецидивирующее заболевание, сопровождающееся воспалением кожи.
Атопический дерматит преимущественно дебютирует в раннем детском возрасте, у большинства пациентов с атопическим дерматитом к 3-м годам отмечается стойкая ремиссия. Однако болезнь может дебютировать в подростковом возрасте и у взрослых, нередко после 3-х летнего возраста отмечается рецидивирующее течение болезни.
Атопический дерматит может быть первый ступенью в «атопическом марше», когда пациенты со временем развивают пищевую аллергию, бронхиальную астму и аллергический ринит.
Оставьте телефон –
и мы Вам перезвоним
Причины атопического дерматита
Наследственная предрасположенность играет ключевую роль в развитии аллергических заболеваний, в частности атопического дерматита
Если в семье аллергия есть хотя бы у одного родителя, вероятность дебюта атопического дерматита у ребенка составляет примерно 45%. В случае, если аллергической патологией страдают оба родителя, вероятность развития заболевания у ребенка составляет более 70%.
Общеизвестно, что кожа человека является важным органом, имея множество важных функций: терморегуляция, защитная функция, поддержание гидратации (баланс воды), выработка витамина D и др.
Кожа состоит из разных слоев (эпидермис, дерма и гиподерма). При атопическом дерматите в основном страдает эпидермис (верхний слой кожи).
Эпидермис также имеет разные слои: роговой слой, зернистый слой, базальный слой и др. При атопическом дерматите в основном страдает роговой слой эпидермиса.
Неповрежденная, «цельная» кожа служит механическим и иммунным защитным барьером против проникновения в нашу кожу различных чужеродных белков (аллергенов, разных микроорганизмов).
Существуют определенные белки, которые создают защитный барьер кожи (в основном это белок филаггрин). За счет генетического дефекта кодирующего белка филаггрин, а также за счет ряда других причин нарушается эпителиальный барьер кожи, кожа начинает терять воду (в медицине это называется «трансэпидермальная потеря воды»), становится сухой, уязвимой, легко ранимой.
Кожу с нарушенным липидным балансом легко раздражают аллергены, химические вещества, табачный дым, одежда из шерсти и др.
Также в развитии атопического дерматита важную роль играют такие факторы, как бактериальные и грибковые инфекции, стресс, сухость в помещении, повышенная влажность, потливость.
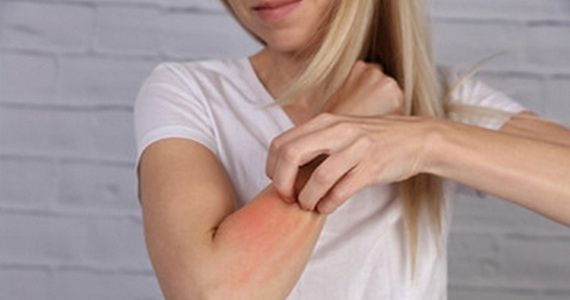
Среди наиболее распространенных заболеваний кожи врачи называют атопический дерматит. Он поражает преимущественно детей и подростков, но может проявляться и у взрослых пациентов. Самое неприятное заключается в том, что вылечить атопический дерматит многие не могут долгие годы, а у части заболевших он и вовсе переходит в хроническую форму. И это при том, что существуют надежные способы избавления от неприятности, способные существенно облегчить состояние больных.
Что такое атопический дерматит, его основные проявления и симптомы
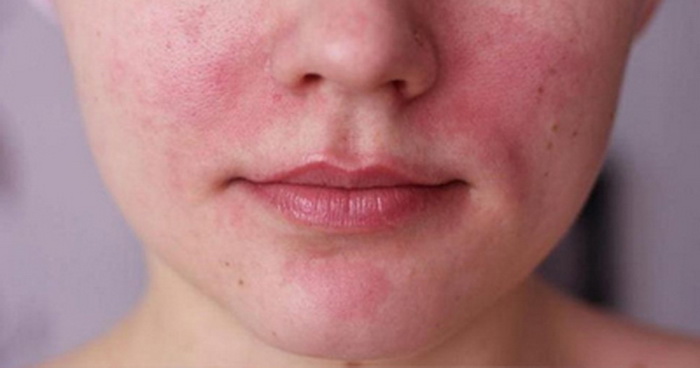
Атопический дерматит как заболевание имеет разные проявления, но все они относятся к гетерогенной группе дерматологических проблем. Речь идет о так называемых аллергодерматозах, и их развитие чаще всего провоцируют аллергические реакции немедленного и замедленного типов, но далеко не во всех случаях.
В эту же группу входят и прочие известные кожные заболевания:
- токсидермия,
- крапивница,
- экзема,
- аллергические дерматиты.
В медицине под атопическим дерматитом принято понимать наследственное хроническое заболевание (аллергический дерматоз), носящее рецидивирующий характер. При обострениях участки кожи покрываются эритематозно-папулезной сыпью, которая зудит приступообразным образом. В случаях, когда обострения носят слишком длительный или частый характер, наблюдается лихенификация (утолщение) кожи. В таком случае необходимо срочно лечить атопический дерматит.
Нередко болезнь сопровождают еще и ряд типичных проявлений со стороны центральной и вегетативной нервной системы:
- тревожно-депрессивные состояния и «акцентуированные» черты характера;
- вегетативная реактивность в ответ на внутренние и внешние раздражители;
- нарушения деятельности лимфоцитов.
Также может «шалить» желудочно-кишечный тракт, что проявляется в дисбактериозе, ферментной недостаточности, нарушении кишечного всасывания и прочих негативных явлениях. Такие симптомы атопического дерматита вынуждают лечить болезнь, не откладывая это на будущее.
Этапы течения заболевания
Врачи разделяют течение болезни на три этапа:
- Ранний, наблюдающийся у малышей в возрасте от 2 месяцев до 3 лет.
- Детский, характерный для мальчиков и девочек 4-7 лет.
- Взрослый, возникающий у детей после 8 лет и людей старшего возраста.
В первых двух фазах болезнь проявляется в очаговых покраснениях кожи со склонностью к кожным выделениям и образованием мелких пузырьков. Очаги образуются на коже лица, ягодицах, конечностях. В подростковом возрасте и далее болезнь проявляется в высыпаниях слабо-розового цвета с уплотнением кожного покрова. Локализуется на сгибательных поверхностях конечностей — в локтевых сгибах, подколенных впадинах, лучезапястных суставах на шее — с узелковым скоплением из клеточных элементов. В отличие от ранних стадий в последних фазах преобладает сухость кожного покрова и бледность с землистым оттенком.
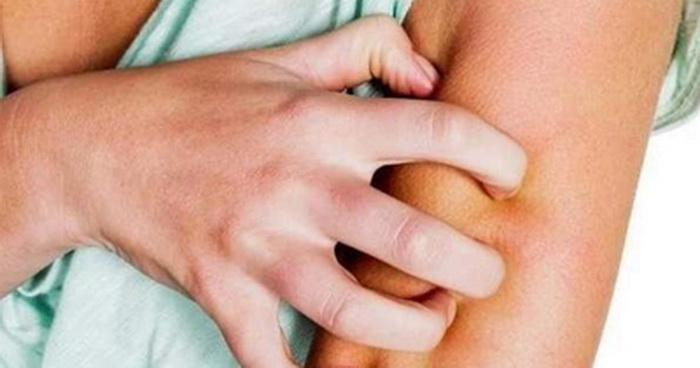
Несмотря на то, что клиническая картина у каждого из этапов атопического дерматита различается, дерматологи отмечают три главных симптома: приступообразный зуд, периодические рецидивы и кожные высыпания.
Легче всего избавиться от болезни в раннем возрасте, но если пациент не получил должного лечения до переходного периода, велик риск, что болезнь останется с ним на всю жизнь, проявляя себя в рецидивах легкой, среднетяжелой или тяжелой формы. В любом случае, нужно начинать лечение атопического дерматита в Москве прямо сейчас.
Причины атопических дерматитов
Ученые называют целый ряд факторов, которые способны вызвать рецидивы атопического дерматита. В их числе и стрессовые состояния, и чрезмерные нагрузки на интеллект и психику, и неправильное питание, и нарушения режима сна и бодрствования, и грязный воздух, и антисанитария. Особенно актуальны эти катализаторы для детей.
Кто находится в группе риска
Среди основных причин возникновения атопического дерматита называют наследственность. И существует даже статистика, которая показывает:
- При наличии заболевания у обоих родителей, риск развития проблемы у ребенка составляет 80%.
- Если болезнь имеется только у отца или только у матери, то ребенок может заболеть в 50% случаев.
- Если оба родителя здоровы, то риск возникновения болезни снижается до 20%.
Существует ли профилактика
Поскольку болезнь во многих случаях обусловлена генетической предрасположенностью, то даже самые жесткие профилактические меры могут не сработать. Но соблюдение личной гигиены, правильный режим жизни, сбалансированное полноценное питание и одежда строго по сезону станут подспорьем в улучшении качества жизнедеятельности как у тех, кто никогда не сталкивался с атопическим дерматитом, так и у тех, кто уже пострадал от этой болезни.
Примечательно, что обострения, равно как и само наличие заболевания вовсе не является следствием наличия наследственной предрасположенности. А вот встреча с аллергеном может спровоцировать сильнейшие проявления атопического дерматита. Наиболее уязвимы дети и взрослые к своему аллергену становятся при ослаблении иммунитета, длительных стрессах, авитаминозе, в межсезонье и т.д.
Диагностика заболевания
Предварительно атопический дерматит у взрослых и детей диагностируют на основании присутствия указанных выше симптомов. Но точную картину течения заболевания врачи смогут получить только после ряда анализов.
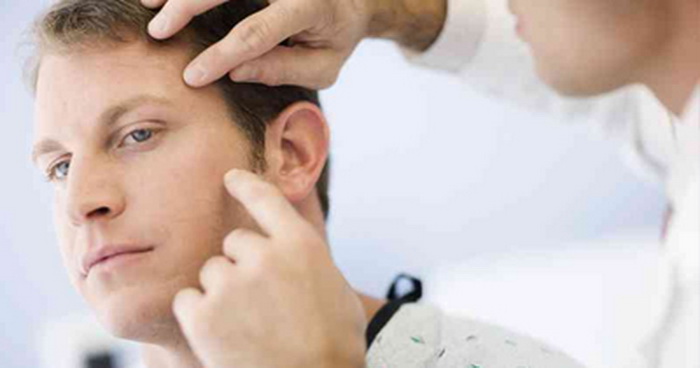
Пациенту придется сдать:
- общий анализ крови;
- анализ кала;
- общий анализ мочи;
- скорринги на аллергены.
Обычно именно с последним анализом возникает больше всего сложностей, так как далеко не сразу удается выявить нужную группу аллергенов.
Попутно дерматолог исключает ряд похожих заболеваний, лечение у которых будет иным: ограниченный нейродермит, красный плоский лишай, пруриго Гебры, грибовидный микоз, хроническую экзему, почесуху, токсидермию.
Существующие методы лечения
Избавление от этого неприятного заболевания возможно только после комплексного воздействия, подразумевающего:
- Медикаментозную терапию (наружную и внутреннюю). Пациенту предлагается ряд лекарственных препаратов, которые подбираются строго на основании анализов, личного и семейного анамнеза и выявленных аллергенов.
- Физиотерапию и рефлексотерапию. Эти методики помогают восстановить вегетативные функции организма, что необходимо для нормализации обмена веществ.
- Диету и лечебно-профилактический режим. Для лечения атопического дерматита и дальнейшего поддержания состояния необходимо соблюдать диету, исключив сладкие, жареные и жирные продукты. Также важно наладить режим сна и бодрствования, заботиться о личной гигиене. Не стоит забывать и об использовании нежирных увлажняющих кремов, способных восстановить кожу, но применять их следует совместно с активными лекарственными кремами и мазями.
- Психотерапию. Поскольку психосоматика является одним из ключевых факторов возникновения рецидивов, задачей психотерапевта станет разрешение этой проблемы.
- Курортотерапию. Избавление от стрессов и полноценный отдых способствуют нормализации внутренних процессов, приводя пациента к ремиссии.

В экстренных случаях речь может зайти о хирургическом вмешательстве. В клинике «Псормак» пациентам, страдающим атопическим дерматитом, предлагают собственную авторскую методику, благодаря которой можно существенно облегчить состояние пациента на любом этапе протекания болезни.
Можно ли рассчитывать на гарантированную победу над атопическим дерматитом
Полностью избавиться от атопического дерматита, к сожалению, не получится, если он не был диагностирован и пролечен в раннем и детском возрасте. У пациентов до 7 лет своевременное сбалансированное комплексное лечение способно привести к полному излечению. Но даже взрослым пациентам не стоит отчаиваться, поскольку компетентные врачи способны вывести болезнь в длительную ремиссию без рецидивов. И специалистам из клиники

Рассматривая, какие мази применяют при дерматите, стоит сразу сказать, что они делятся на две большие группы: гормональные и негормональные. Они отличаются не только составом, но также степенью эффективности и безопасности.
Мазь считают лучшей от дерматита на коже у конкретного пациента, если она отвечает ряду требований:
- эффективно снимает жжение и зуд;
- купирует острые и хронические воспалительные процессы;
- увлажняет кожу;
- снижает выраженность болевых ощущений;
- препятствует проникновению в очаги воспалений вирусов, грибков и бактерий (об этом говорит отсутствие вторичных присоединившихся инфекций).
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
- Антисептические. Действие направлено на то, чтобы обеззаразить кожу и исключить проникновение бактерий через образующиеся язвочки.
- Противовоспалительные. Направлены на снятие зуда и раздражения, устранение воспалительных процессов.
- Увлажняющие. Косвенно способствуют выздоровлению за счет восстановления водного баланса кожи.
- Регенерирующие. Их основное действие – стимуляция процессов заживления за счет активации естественной регенерации кожного покрова.
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
- Бепантен,
- Пантенол,
- Цинковая мазь,
- Радевит,
- Видестим,
- Левосин,
- Фенистил,
- Топикрем.
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
- могут вызывать аллергию у людей, склонных к аллергическим проявлениям;
- проявляют свое действие не при всех видах дерматита, чаще при контактном и аллергическом.
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
- слабые,
- средние,
- сильные,
- очень сильные.
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
- Гидрокортизоновая,
- Целестодерм,
- Акридерм,
- Адвантан,
- Элоком,
- Дермовейт,
- Фуцикорт.
Главные недостатки гормональных мазей при лечении дерматита:
- Привыкание. Самый главный минус, который заключается в том, что со временем мазь перестает быть эффективной для лечения конкретного пациента. Одни и те же активные компоненты гормональных мазей вызывают привыкание.
- Побочные эффекты. Ввиду гормональной природы такие мази имеют множество неприятных побочных действий. Они проявляются при неправильном или слишком долгом применении. В тяжелых случаях может развиться атрофия кожи и даже недостаточность надпочечников.
- Наличие синдрома отмены. Как и в случае с негормональным, при использовании гормональных мазей нельзя прерывать курс и пропускать нанесение. Особенно сильно синдром отмены проявляется при резком отказе от гормонального средства. Это проявляется в том, что симптомы дерматита могут внезапно вернуться. По этой причине гормональные средства отменяют постепенно, уменьшая дозу и количество нанесений.
- венерические заболевания;
- туберкулез;
- беременность и лактацию;
- герпес;
- бактериальные или грибковые поражения кожи.
Какую же мазь использовать
Как видно из обзора мазей от дерматита, и гормональные, и негормональные средства нельзя назвать идеальными для лечения такого заболевания. Клиника «ПсорМак» предлагает в качестве альтернативы и эффективную, и безопасную мазь. Она создана по собственной рецептуре и показывает свою эффективность уже в течение более 25 лет.

В составе мази отсутствуют гормоны. Вместо них только натуральные природные компоненты, которые делают мазь безопасной для детей, беременных и кормящих. Мазь не вызывает побочных эффектов, не приводит к аллергии и обострению симптомов.
Кроме того, мы комплексно подходим к лечению заболевания, прибегая к всесторонней работе с пациентом путем психотерапии, игло- и гирудотерапии. Еще мы разрабатываем для пациентов индивидуальную диету. Такой подход позволяет добиться стойкой ремиссии до 6 лет, что подтверждают отзывы и результаты лечения наших пациентов.
Читайте также:

