Какие злокачественные уплотнения под кожей
Обновлено: 01.05.2024
Уплотнения под кожей – болезненные или безболезненные образования, возникающие в разных местах – на конечностях, в области паха, на лице, голове, спине, шее или груди. Они могут появляться после травмы, при нарушении обмена веществ или обострении какого-либо заболевания. При выявлении шишек под кожей следует обязательно проконсультироваться с врачом, чтобы исключить злокачественные опухоли или при их наличии начать правильное лечение.
Симптомы уплотнений под кожей
Образования под кожей сопровождается такими симптомами:
- воспаление мягких тканей;
- болезненные ощущения;
- повышение температуры тела;
- интоксикация организма;
- ухудшение общего состояния.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 19 Мая 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Причины
К причинам возникновения уплотнений под кожей относятся:
- фиброма кожи;
- гемангиома;
- инфекционные заболевания;
- бородавка;
- родимое пятно;
- инородные тела;
- усиленная работа сальных желез.
Виды уплотнений
Врачи выделяют множество видов подкожных уплотнений. Наиболее распространенными считаются:
- липомы;
- гигромы;
- атеромы;
- увеличенные лимфатические узлы;
- просянка;
- абсцесс;
- грыжа;
- злокачественные новообразования.
Цитата от специалиста ЦМРТ

Цитата от специалиста ЦМРТ
Причины образования уплотнений под кожей могут быть совершенно разными. Заочно ставить диагноз по одному такому симптому, даже учитывая локализацию образования, нельзя. Необходима очная консультация специалиста. Среди причин — аллергическая реакция, гормональные нарушения, аутоиммунные заболевания, доброкачественные или злокачественные опухоли. Важно не откладывать визит к специалисту и пройти назначенные исследования для постановки точного диагноза.

Липомы
Липомы или жировики – доброкачественные опухоли, возникающие в жировой ткани кожи. Бывают единичными и множественными. Они появляются у людей с патологиями печени, заболеваниями поджелудочной железы, при сахарном диабете и на фоне алкоголизма. также на липомы могут оказывать влияние генетическая предрасположенность, болезни мочевыделительной системы и гормональные изменения в организме.
Жировики чаще диагностируются у женщин во возрасте от 30 до 45 лет. У них возникают безболезненные твердые шарики под кожей. Уплотнения имеют склонность к росту.
Гигромы
Гигрома или синовиальная киста – доброкачественная опухоль, наполненная серозно-слизистой или серозно-фиброзной жидкостью. Она может развиться после неудачной хирургической операции на кисти, вследствие травмы или наследственной предрасположенности. У женщин синовиальная киста встречается в 3 раза чаще, чем у мужчин. Гигромы могут вызывать острую боль или сопровождаются постоянными тупыми болями. В 40% случаев они не вызывают симптомов.
Атеромы
Атерома – доброкачественная округлая опухоль, состоящая из капсулы, заполненной густой желтой или белой жидкостью с неприятным запахом. Они диагностируются у 5-10% людей. Атеромы бывают 2 видов- истинные и ложные. Истинные атеромы появляются из микрочастиц эпидермиса при наследственной предрасположенности. Ложные образования развиваются в области закупорки сального протока, приводя к скоплению секрета. Атеромы могут возникать у людей с нарушенным обменом веществ, при неблагоприятных экологических условиях и гормональных изменениях.
Увеличение лимфоузлов
Воспаление лимфоузлов может быть симптомом инфекций. Вблизи с увеличенным лимфоузлом иногда можно заметить царапину или глубокую рану. Если после ее лечения уплотнение не рассосалось и вызывает болевые ощущения, следует немедленно посетить врача.
Просянка
Заболевание, характеризующееся образованием мелких белых уплотнений. Они могут быть единичными или сгруппированными. Просянка возникает при задержке кожного сала и неправильном уходе за кожей. Нередко белые угри выявляют на коже лица у новорожденных детей. Со временем они самостоятельно проходят, не вызывая осложнений.
Абсцесс
Характеризуется болезненным уплотнением под кожей, покраснением и местным повышением температуры. Причинами абсцесса могут стать механические повреждения, удар и инъекция. Необходимо сразу обратиться к врачу, чтобы избежать негативных последствий.
Грыжа
Припухлость развивается в области бедер, паха, пупка и других мест. Ее могут вызывать хронические патологии легких, поднятие тяжестей, беременность и роды, запоры и травмы позвоночника. Грыжа нередко сопровождается болевым синдромом, тошнотой и рвотой.
Злокачественные опухоли
Их особенностью считается то в течение длительного времени они протекают бессимптомно. Заметные проявления возникают на поздних стадиях, когда образования достигают значительных размеров. В таких случаях требуется только оперативное вмешательство.
Диагностика
Для выявления липомы врач проводят опрос пациента и визуальный осмотр с пальпацией пораженного места. Из инструментальных методов применяют УЗИ, электрорентгенография, компьютерная томография и МРТ. Они помогают определить очаги просветления.
Обнаружить гигрому можно с помощью рентгенографии, УЗИ или пункции гигромы. При подозрении на грыжу врач назначает УЗИ и диафаноскопию.
Для диагностики уплотнений под кожей в сети клиник ЦМРТ используют такие методы:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

КТ (компьютерная томография)
К какому врачу обратиться
Если вы заметили новое уплотнение под кожей, запишитесь на прием к терапевту. Он оценит возможный характер образования, выяснит предрасполагающие причины и направит к соответствующему специалисту: к хирургу для удаления доброкачественного образования или к онкологу для лечения злокачественной опухоли. Если уплотнение небольшое, терапевт может назначить лечение самостоятельно.

Ключкина Екатерина Николаевна

Хачатрян Игорь Самвелович

Шехбулатов Арслан Висрадиевич

Тремаскин Аркадий Федорович

Ефремов Михаил Михайлович

Шантырь Виктор Викторович

Шайдулин Роман Вадимович

Саргсян Арцрун Оганесович

Ливанов Александр Владимирович

Соловьев Игорь Валерьевич

Кученков Александр Викторович

Барктабасов Самат Тургунбекович

Яровский Ярослав Иванович

Славин Дмитрий Вячеславович

Громов Алексей Вячеславович
Лечение уплотнений под кожей
При липомах врач назначает оперативное вмешательство. К современным методикам хирургического лечения относится удаление уплотнения лазером, ультразвуковая, радиоволновая и криогенная деструкция. Также в курс лечения входят витаминные комплексы, иммунные и противовоспалительные препараты, гормональные средства. Пациент во время лечения должен придерживаться диетического питания.
При гигромах эффективными методами лечения считаются парафиновые прогревания, аппликации лечебной грязью и электрофорез с плазмолом. В отягощенных случаях требуется введение в пораженные участки глюкокортикоидов и отсасывание гнойного содержимого.
Если у пациента неглубокая атерома, тогда эффективно накладывать повязки с антисептическими мазями и наносить антибактериальные препараты. Устранить зуд и шелушение помогут гормональные лекарства. При интоксикации организма назначают жаропонижающие средства.
Для лечения уплотнений под кожей в сети клиник ЦМРТ применяют разные методы:
К онкологии мягких тканей относятся новообразования кожи и подлежащих тканей до костей. Это подкожно-жировая клетчатка, мышечные волокна, связки, сухожилия, синовиальные оболочки суставов, нервы и сосуды. Наиболее частым видом злокачественных поражений являются саркомы, а среди поражений кожи – меланома и немеланомные виды рака (менее агрессивные).
Сегодня выделяется много разновидностей опухолевых поражений мягких тканей и кожи, однако не все эти образования – злокачественные. Степень агрессивности и тактика лечения у них различается.
Акции

Онкоконсилиум может потребоваться как при лечении в «СМ-Клиника», так и пациентам других медицинских учреждений с целью получения альтернативного мнения.

«СМ-Клиника» предоставляет своим пациентам предоперационное обследование со скидкой до 72%!

Консультация врача-хирурга по поводу операции бесплатно!
- Липома
- Рак губы
- Фиброма
- Карцинома
- Аденома
- Саркома
- Кератома
- Гемангиома
- Базалиома – базальноклеточный рак кожи
- Рак кожи
- Опухоли соединительной, подкожной и других мягких тканей
- Меланома кожи
Содержание статьи:
Особенности опухолей мягких тканей
Злокачественные поражения мягких тканей встречаются редко, составляя не более 1% от всех онкологических заболеваний. Но агрессивность многих видов рака кожи или подлежащих тканей – очень высокая. Выявить их несколько проще, чем поражения внутренних органов, поскольку они формируют достаточно заметные изменения окраски кожи, ее внешнего вида или плотности тканей под эпидермисом.
Саркомы, поражающие мягкие ткани и относящиеся к злокачественным образованиям, могут появляться в области подкожной клетчатки, включая стромальные и жировые клетки, в мышечных элементах, кровеносных сосудах или лимфатических капиллярах, нервных волокнах, соединительной ткани суставов. Локализация опухолей возможна в любой части тела, но более 50% из них поражают конечности (ноги и руки), остальная часть определятся в области шеи и головы, туловища, реже поражаются внутренние органы или забрюшинное пространство Источник:
З.Р. Хисматуллина
Новообразования кожи. Вопросы эпидемиологии, классификации, диагностики //
Креативная хирургия и онкология, 2010, с.69-73 .
При раннем обнаружении возможно радикальное удаление опухолей и благоприятный прогноз в отношении выздоровления.
Виды рака мягких тканей
Наиболее распространенный вид онкологии кожи – базальноклеточная карцинома. Это уплотненный участок кожи, имеющий обычную окраску или жемчужно-восковой оттенок. Обычно обнаруживается в области рук, шеи или головы, до 20% образований находят на оставшихся частях тела.
Другой вариант поражения кожи – плоскоклеточная карцинома, которая имеет вид незаживающей язвочки, пятен с отслоением чешуек эпителия, уплотненных покрасневших бугорков. Самая частая локализация – спина и область груди, лицо или руки, шея, ушные раковины.
Еще одна разновидность – самая агрессивная – меланома, опухоль, возникающая в области родинок (пигментированных участков кожи). Для нее типично быстрое прогрессирование и высокая злокачественность. Обычно располагается в межпальцевых промежутках, в паху, на голове, туловище, спине.
Признаки
Типичные признаки рака мягких тканей – саркомы обнаруживаются в области кожи или подлежащих тканей. Изначально это безболезненное уплотнение, но по мере роста раздражаются нервы, возникает дискомфорт. Особенно опасны опухоли более 40-50 мм с проникновением вглубь тканей. Самые распространенные варианты саркомы:
- Опухоль жировых тканей – липосаркома. Типична для коленей, забрюшинного пространства и бедер.
- Образования из скелетных мышц – рабдомиосаркомы. Они поражают мышцы, участвующие в двигательных актах.
- Фибросаркомы – новообразования из соединительной ткани. Обычно появляются между мышечными волокнами на плечах, бедрах или шее.
- Синовиальные саркомы поражают оболочки крупных суставов в области рук и ног.
- Лейомиосаркомы возникают в области гладкомышечных элементов полых органов – тонкой кишки, матки, мочевого пузыря или желудка.
- Разные типы сарком нервных клеток возникают в области нервных стволов. Это невриномы, симпатобластомы или шванномы.
- Редким и склонным к быстрому метастазированию видом рака является гемангиосаркома, она повреждает стенки кровеносных сосудов.
- Крайне редкий вид лимфангиосаркомы повреждает лимфатические протоки и капилляры. Типична для женщин, у которых по каким-либо причинам проводилась мастэктомия (удалена молочная железа) Источник:
Л.Н. Ващенко, Т.В. Аушева, Е.Л. Ибрагимова, Е.М. Непомнящая
Некоторые клинические вопросы сарком мягких тканей //
Известия высших учебных заведений. Северо-Кавказский регион. Естественные науки, 2013 .
Почему возникают опухоли мягких тканей и кожи
Для разных видов рака кожи ключевым провоцирующим фактором считается УФ-облучение. Длительное пребывание на открытом солнце, агрессивный загар, солнечные ожоги провоцируют эпителиальные и пигментные клетки к раковой трансформации. Особенно опасно это для светлокожих людей, жителей высокогорья и тех, у кого на теле много родинок и невусов.
Для всех опухолей в целом провокаторами могут выступать:
- Ионизирующие излучения, на их долю приходится до 5% рака. Опасны также облучения по поводу лечения других видов опухолей (лимфомы, рака груди). В целом проходит до 10 лет между радиотерапией и образованием сарком.
- Неблагоприятная наследственность по меланоме или саркоме, а также наличие некоторых генетических патологий, например, нейрофиброматоза – образования множественных фибром на теле, которые могут перерастать в рак.
- Синдром Гарднера опасен в плане развития опухолей мягких тканей. При нем развивается полипоз или рак кишечника, а также фибросаркомы или опухоли других локализаций.
- Провокаторами раковых опухолей могут стать частые повреждения мягких тканей, обширные хирургические вмешательства, нахождение в теле различных конструкций – спицы, пластины.
- Возможно влияние различных химических канцерогенов, повреждающих клетки. В результате страдает ДНК и возможно перерождение в рак.
- Наличие предраковых состояний, доброкачественных опухолей в некоторых ситуациях может приводить к переходу их в рак, например, при лейомиоме или рабдомиоме матки.
Признаки опухолей кожи и онкологии мягких тканей
Первые симптомы онкологических заболеваний кожи люди обычно обнаруживают в области рук или ног, реже – груди и спины. Нередко появлению необычной родинки или опухолевого участка предшествуют солнечные ожоги, травмы или интенсивные воздействия (мозоли, ссадины). Нередко опухоли проявляются на рубцующихся тканях, приводя к образованию бугорков, язвочек, шелушения кожи или неровной пигментации.
Для меланомы типичен ряд признаков – градация ABCDE, отличающих ее от всех других:
- A (от англ. asymmetry) – асимметричные края родинки;
- B (от англ. boundary) – неровные, оборванные края, зубчики;
- C (от англ. color) – окрашивание элемента неровное, с участками светлых и почти черных, голубоватых вкраплений;
- D (от англ. diameter) – разрастание более 50-60 мм в диметре;
- E (от англ. evolution) – быстрое изменение внешнего вида родинки в течение короткого времени.
Саркомы мягких тканей могут длительное время не давать выраженных симптомов, пока не достигают больших размеров и не начинают сдавливать сосуды и нервы. Возникают признаки невралгии, ощущение ползания мурашек, боль, онемение. Возможно общее недомогание, похудение, упадок сил, под кожей обнаруживается опухолевидное неровное уплотнение без четких краев. Оно может сдвигаться относительно тканей или неподвижное, очень твердое. На поверхности узлов возможно развитие незаживающих язв.
Если это опухоли мышц или суставов, связок, для них типична боль при движениях, но она может быть незначительной и часто рак диагностируют в поздней стадии, когда уже есть метастазы.
Особенности диагностики
Основа диагностики опухолей мягких тканей – это жалобы пациента, изменение внешнего вида родинок или подлежащих тканей. Для того чтобы уточнить природу опухоли, ее тип и степень злокачественности, составить план лечения, необходимы:
- Дерматоскопия – это исследование эпидермиса при помощи современного прибора дерматоскопия с подсветкой и оптикой.
- Забор биопсии для определения типа клеток.
- Рентгенография для определения поражения костей и мягких тканей при разных видах сарком.
- УЗИ для выявления опухолей в мягких тканях и органах.
- МРТ или КТ-сканирование для уточнения размеров, наличия метастазов в лимфоузлах или отдаленных органах.
- Ангиография, в том числе с контрастом для выявления опухолей сосудов.
- Дополняют эти методы анализы крови и мочи, исследование на онкомаркеры, а также гистологические, биохимические и цитологические анализы полученных образцов тканей во время биопсии Источник:
А.А. Модестов, Э.В. Семёнов, Р.А. Зуков, Е.В. Слепов, Е.Н. Еремина, Е.Н. Гаас
Новые подходы к организации скрининга злокачественных новообразований кожи.
Сибирский онкологический журнал, 2017, №16(2), с.61-65 .
Лечение рака мягких тканей
Основной способ лечения онкологических болезней кожи и подлежащих тканей – хирургическое иссечение опухоли в пределах здоровых тканей. Если образование большое, дополнительно проводится пластическая операция для улучшения внешнего вида. В некоторых случаях необходимо также удаление регионарных лимфоузлов.
Если опухоль неоперабельная либо нужно уменьшить ее размеры до операции, назначается химиотерапия современными препаратами с минимальными побочными эффектами и влиянием на организм. Возможно применение препаратов и после операции, чтобы уничтожить оставшиеся раковые клетки и предотвратить рецидивы.
Для меланомы разработаны протоколы таргетной терапии с прицельным воздействием только на раковые клетки специальными моноклональными антителами. Применяются методы иммунотерапии кожного рака с введением препаратов курсами для активизации собственной иммунной системы для борьбы с раком Источник:
Paulson KG, Lahman MC, Chapuis AG, Brownell I
Immunotherapy for skin cancer //
Int Immunol. 2019 Jul 13;31(7):465-475. doi: 10.1093/intimm/dxz012 .
Прогнозы
При раннем выявлении меланомы возможно полное избавление от рака с последующим длительным наблюдением за пациентом. При позднем обнаружении прогноз неблагоприятный, процент выживания за 5 лет не превышает 10-15%.
Для рака мягких тканей, особенно мышечных волокон, типично рецидивирование, особенно при неполном удалении опухолевых клеток. Наиболее благоприятный прогноз – у эмбриональной саркомы, выживаемость на 15-20% выше всех остальных типов рака. Чем младше возраст, тем лучше прогноз в отношении лечения Источник:
Linos E, Katz KA, Colditz GA
Skin Cancer-The Importance
of Prevention //
JAMA Intern Med. 2016 Oct 1;176(10):1435-1436. doi: 10.1001/jamainternmed.2016.5008 .
Для первой стадии благоприятный прогноз – до 80%, для второй – чуть более 60%, для запущенных форм болезни выживаемость не превышает 20-30%, при неоперабельном раке пациенты живут до 18 месяцев.
- З.Р. Хисматуллина. Новообразования кожи. Вопросы эпидемиологии, классификации, диагностики // Креативная хирургия и онкология, 2010, с.69-73.
- Л.Н. Ващенко, Т.В. Аушева, Е.Л. Ибрагимова, Е.М. Непомнящая. Некоторые клинические вопросы сарком мягких тканей // Известия высших учебных заведений. Северо-Кавказский регион. Естественные науки, 2013.
- А.А. Модестов, Э.В. Семёнов, Р.А. Зуков, Е.В. Слепов, Е.Н. Еремина, Е.Н. Гаас. Новые подходы к организации скрининга злокачественных новообразований кожи. Сибирский онкологический журнал, 2017, №16(2), с.61-65.
- Paulson KG, Lahman MC, Chapuis AG, Brownell I. Immunotherapy for skin cancer // Int Immunol. 2019 Jul 13;31(7):465-475. doi: 10.1093/intimm/dxz012.
- Linos E, Katz KA, Colditz GA. Skin Cancer-The Importance of Prevention // JAMA Intern Med. 2016 Oct 1;176(10):1435-1436. doi: 10.1001/jamainternmed.2016.5008.
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Опухолями соединительной, подкожной и других мягких тканей называют доброкачественные и злокачественные новообразования, формирующиеся из мышц, сухожилий, подкожной жировой клетчатки, тканей суставов, жировой прослойки. Раковые опухоли подобного типа чрезвычайно редки, однако они отличаются агрессивным ростом и представляют большую опасность.
Акции

Онкоконсилиум может потребоваться как при лечении в «СМ-Клиника», так и пациентам других медицинских учреждений с целью получения альтернативного мнения.

«СМ-Клиника» предоставляет своим пациентам предоперационное обследование со скидкой до 72%!

Консультация врача-хирурга по поводу операции бесплатно!
- Врачи
- Цены
- Липома
- Рак губы
- Фиброма
- Карцинома
- Аденома
- Саркома
- Кератома
- Гемангиома
- Базалиома – базальноклеточный рак кожи
- Рак кожи
- Опухоли соединительной, подкожной и других мягких тканей
- Меланома кожи
Содержание статьи:
Неблагоприятные факторы внешней среды, неудовлетворительное качество питания, плохая экология ведут к тому, что год от года повышается частота встречаемости опухолей мягких тканей. Это образования как доброкачественной, так и раковой природы, которые поражают мышцы и соединительную, жировую ткань и все слои кожи. По данным статистики на этот тип патологии приходится до 2% от всех неоплазий, выявляемых у человека. Из всех поражений мягких тканей опухолевого характера на долю злокачественных приходится около 10% от всех образований.
Опасность раковых опухолей состоит в том, что они нередко приводят к смерти (по данным ВОЗ, занимая второе место в структуре смертности) по всему миру. С учетом того факта, что даже доброкачественные процессы способны под влиянием негативных факторов к паранеопластическому перерождению (то есть переходу в форму рака), проблема опухолевого роста очень актуальна, ей нужно уделять активное внимание, проводить комплексную и максимально точную диагностику и активное лечение.
Болеют как дети, так и взрослые, причем в равной степени мужчины и женщины. На долю сарком мягких тканей у взрослых приходится до 2,1%, а у детей до 4-8% от всех раковых поражений. Это делает проблему диагностики и лечения опухолей мягких тканей крайне важной и актуальной. Если выявить процесс на ранней стадии, возможно полное излечение без тяжелых последствий.
Виды опухолей мягких тканей
Если говорить о чисто медицинской классификации, то к опухолям из мягких тканей можно отнести любые новообразования, которые образуются из анатомических структур, исключая клетки эпителия, лимфоидные ткани, кости и паренхиму внутренних органов, а также клетки ЦНС и периферические ганглии. Все остальные ткани можно отнести к этой группе. Процесс может локализоваться в любой из следующих тканей:
- гладкомышечная или поперечнополосатая;
- синовиальная;
- подкожно-жировая клетчатка.
Поражения в области мягких тканей выявляют врачи различных специальностей − косметологи, дерматологи, хирурги, травматологи, гинекологи, урологи, терапевты, онкологи. Чтобы упростить работу и систематизировать все новообразования, разработаны различные классификации опухолевых элементов. Прежде всего, выделяют злокачественные или доброкачественные опухоли мягких тканей. Каждая группа имеет свои ключевые характеристики.
Для доброкачественных процессов типичен медленный рост, четкое отграничение от окружающей, непораженной ткани. В составе присутствуют клетки только строго определенной ткани и типа, они дифференцированные и полностью зрелые. Эти новообразования не угрожают жизни пациентов за счет медленного роста, но могут сдавливать жизненно важные сосуды или нервные волокна и требуют удаления. Кроме того, их удаляют по эстетическим показаниям.
Злокачественные виды опухолей мягких тканей характеризуются быстрым агрессивным ростом, в виду того, что у них утрачена функция обратной связи и они не «слышат» сигналов от окружающих структур. Раковые опухоли происходят из одной трансформированной клетки, которая под действием различных факторов мутировала, у нее нарушился процесс репликации в ДНК. Как результат, структура приобретает функции стремительного и неконтролируемого деления клеток, при котором сами они перестают быть похожими на какой-либо из человеческих типов тканей. Раковая опухоль проникает в окружающие ткани, разрушает их, провоцирует поражения сосудов и метастазы, которые разносятся током крови и лимфы.
Классификация по типу клеток, из которых вырастает новообразование, выделяет следующие типы опухолей:
- фибромы, фибросаркомы и фиброматоз (из клеток фиброзной ткани);
- липомы, липосаркомы, гиберномы (из жировой ткани);
- лейомиомы и лейомиосаркомы, рабдомиомы и рабдомиосаркомы (клетки гладких и поперечно-полосатых мышц);
- синовиомы или синовиальные саркомы (клетки синовиальной ткани);
- лимфангиомы, лимфосаркомы (из лимфоидных тканей);
- гемангиомы или ангиосаркомы (стенки кровеносных сосудов);
- шванномы, ганглионевромы, хемодектомы, нейробластомы (из нервных клеток).
Причем доброкачественные опухоли обозначают окончанием «-ома», а раковые – «-саркома».
По степени зрелости клеток, составляющих структуру опухолевой ткани, можно определить степень агрессивности саркомы и определить ее вид, спрогнозировать тип лечения и прогноз. Выделяются:
- высокодифференцированные опухоли: клетки, практически не измененные в сравнении с нормальными. Прогноз лечения и выживания в течение 5 лет – благоприятный.
- опухоли средней степени дифференцировки – клетки отдаленно напоминают нормальные структуры, растут быстро;
- низкодифференцированные – ткань практически невозможно отнести к тому или иному типу, поскольку нарушено внутреннее строение клеток, морфология. Обладают агрессивным ростом, неблагоприятным течением с развитием метастазов. Прогноз лечения и выживаемости сомнительный.
Причины развития опухолей соединительной, подкожной и других мягких тканей
Пока еще окончательно не определено, какие из факторов влияют на развитие доброкачественных либо злокачественных опухолей из соединительной ткани, подкожной жировой клетчатки и иных локализаций. За счет анализа историй болезни миллионов людей с разными типами опухолевых поражений мягких тканей, можно определить некоторые факторы риска, которые способствуют достаточно выраженному повышению риска зарождения и прогрессирования рака. Сюда можно отнести:
- частые травмы тканей, из-за чего страдает процесс деления клеток;
- рубцовые деформации в определенных зонах провоцируют малигнизацию тканей, что приводит к образованию в соединительной ткани фибросарком;
- генетическую предрасположенность к опухолям, если у близкой родни есть раковые или доброкачественные процессы, риск сходных патологий может быть повышен на 50-70%;
- наличие в организме ВПЧ (вирус папилломы человека);
- туберозный склероз;
- неблагоприятные экологические условия, загрязнение среды;
- воздействие радиации (частое, длительное, даже в низких дозах);
- вредные привычки (алкоголь, курение).
Но далеко не у всех людей, имеющих факторы риска, развиваются опухоли.
Симптомы опухолей мягких тканей
Никаких специфичных симптомов при развитии опухоли подкожно-жировой клетчатки или других мягких тканей – не выявляется. Установить точный диагноз можно только при выявлении образования и его гистологической структуры. Зачастую впервые опухоль устанавливают при профилактических осмотрах или обследованиях по другим поводам. Ключевые жалобы, с которыми пациенты обращаются к врачу – это:
- появление в толще тканей плотного или эластичного образования;
- рост подкожного образования без каких-либо неприятных симптомов, боли или кровотечений;
- неприятные ощущения при давлении опухоли на сосуды, нервы, нарушение функции органа или ткани при неудобном расположении образования;
- потеря массы тела, если это раковая опухоль;
- длительный субфебрилитет (повышение температуры в пределах 37,0-37,5°С);
- повышенная утомляемость, слабость, бледность;
- образование на коже эрозий и язвенных дефектов над поверхностью опухолевого образования.
Если это злокачественный процесс, на поздних стадиях рака возможно метастазирование опухоли в отдаленные органы и ткани. Заподозрить появление метастазов можно по ряду симптомов, возникающих у пациента с первичной опухолью. Это:
- появление болезненности в области спины, конечностей, шеи;
- кровохаркание;
- изменение характера стула, появление примеси крови.
Описанные симптомы и любые другие проявления связаны с ростом раковой опухоли в ткани, проникновение ее в лимфатические и кровеносные сосуды, поражение скелета, пищеварительной или дыхательной системы, нервов.
Диагностика новообразований
Выявить рак или доброкачественную опухоль подкожной жировой клетчатки, соединительной ткани или иных локализаций можно при обращении к врачу при наличии малейших жалоб или подозрений на рост новообразования. Выявлением этих процессов занимаются хирурги и онкологи.
Процесс диагностики проходит поэтапно, по определенному алгоритму. Первым делом врач проведет беседу с пациентом, в ходе которой определит все имеющиеся жалобы, оценит общее состояние, изучит историю семьи и анамнез самого пациента. Это важно для того, чтобы определить все влияющие факторы, возможные особенности опухоли и общее состояние здоровья, которое может повлиять на ход диагностики и лечения.
Затем необходим осмотр, который включает оценку самого образования, если оно расположено в доступном для осмотра и аккуратного прощупывания месте. Оценить структуру и особенности опухоли важно для того, чтобы предположить ее тип. Доброкачественные опухоли обычно имеют капсулу, они подвижны и безболезненны.
Далее необходимо выполнение ряда анализов – общих исследований мочи, крови, показателей биохимии и коагулограммы. Кроме того, необходимо рентгенографическое, КТ или МРТ-исследование, а также биопсия тканей с их тщательным изучением в лаборатории. После получения всех результатов анализов и инструментальных тестов, доктор ставит предварительный диагноз.
В ходе биопсии уточняется тип опухоли, степень ее агрессивности другие дополнительные параметры. Для того, чтобы подобрать наиболее эффективную схему лечения и определить прогнозы для жизни и выздоровления, необходимо знать целый ряд параметров:
- точные размеры новообразования;
- его локализацию и вовлечение окружающих тканей;
- тип роста (ограниченный либо инвазивный);
- гистологическую структуру (к какому типу тканей и клеток относится, оценить дифференцировку);
- выявление отделенных метастазов, если они есть.
Методы лечения
Для каждого типа опухоли подбирается свой вариант лечения, причем подходы к терапии доброкачественных и злокачественных процессов существенно различаются. Тот или иной метод лечения, который используют в борьбе с онкологией, определяется целым рядом факторов – это пол и возраст пациента, размеры и локализация, тип опухоли, наличие метастазов.
Доброкачественные процессы обычно требуют динамического наблюдения или удаления без каких-либо дополнительных воздействий. Злокачественные процессы могут лечиться с использованием целого ряда методик:
- применение курса химиопрепаратов (одного или сразу нескольких);
- лучевая терапия (прицельное облучение опухолевой ткани);
- хирургическое удаление опухоли;
- иммунотерапия;
- таргетное лечение;
- гормональное лечение.
Доброкачественные опухоли чаще всего удаляют радикально, в пределах здоровых тканей с полным иссечением капсулы, сосудистой ножки. В зависимости от локализации и размеров новообразования, иссечение проводится под общим наркозом или местной анестезией. Немедленное вмешательство показано при сдавлении нервов и сосудов, плановое – при бессимптомном течении процесса. Тогда предварительно сдаются анализы, планируется операция, а затем – процесс реабилитации. После операции необходимо примерно 5-7 дней (иногда больше, в зависимости от того, где была опухоль) для возвращения к привычной жизни.
Раковые поражения крайне сложны в плане радикального лечения. Прогноз наиболее благоприятен при выявлении их на ранних стадиях и при наличии высокодифференцированного типа клеток. В этом случае проводят радикальное хирургическое лечение, эффективное примерно для 80% пациентов. При второй-третьей стадии процесса проводится комплексное лечение, которое включает операцию, а затем облучение и химиотерапию, чтобы добить оставшиеся раковые клетки.
Прогнозы
В отношении доброкачественных опухолей прогноз благоприятный. Радикальное иссечение очага приводит к полному восстановлению всех функций. При раке прогноз зависит от стадии. На первой стадии благоприятный исход наступает примерно у 80%, но у оставшихся 20% возможны рецидивы. При 2-3 стадии прогноз ухудшается, необходимо длительное лечение с комбинацией нескольких методов. При метастазировании прогноз неблагоприятный.
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Липомой называется опухолевое образование с доброкачественным течением. Источником возникновения уплотнения является жировая ткань. Может локализоваться на любом участке тела, за исключение ладоней и стоп. Характеризуется медленным ростом и безболезненным течением.
Акции

Онкоконсилиум может потребоваться как при лечении в «СМ-Клиника», так и пациентам других медицинских учреждений с целью получения альтернативного мнения.

«СМ-Клиника» предоставляет своим пациентам предоперационное обследование со скидкой до 72%!

Консультация врача-хирурга по поводу операции бесплатно!
- Врачи
- Цены
- Липома
- Рак губы
- Фиброма
- Карцинома
- Аденома
- Саркома
- Кератома
- Гемангиома
- Базалиома – базальноклеточный рак кожи
- Рак кожи
- Опухоли соединительной, подкожной и других мягких тканей
- Меланома кожи
Содержание статьи:
Типы липом
Существует несколько основных классификаций липом, которые активно используются в лечебной практике. В зависимости от типа тканей, которые вовлекаются в патологический процесс, выделяют такие виды новообразований:
- периневральные – локализуются вокруг нервных стволов;
- межмышечные – располагаются между мышцами тела;
- люмбосакральные – разрастаются возле позвонков или в спинномозговом канале;
- мягких тканей – располагаются на поверхности кожи, реже бывают подкожными;
- суставов – находятся в синовиальной оболочке или влагалище суставов.
Образование может появиться практически в любом участке тела и внутренних органов. В зависимости от точки локализации уплотнения, наиболее часто диагностируются такие типы липом:
- молочной железы – образовывается в железистой ткани и деформирует форму груди по ходу увеличения;
- груди – мягкое и подвижное формирование, которое появляется в подкожных жировых тканях;
- головы – часто возникающая патология, которая преимущественно формируется в результате недостаточной гигиены;
- спины – одно из наиболее распространенных новообразований, характеризующееся крайне медленным развитием;
- шеи – наследственное заболевание, которое в ходе развития может ущемлять дыхательные пути, вызывать слабость и стенокардию.
Существуют также иные, менее распространенные места формирования патологии, к которым относятся мозг, конечности, кожа, брюшина, глаза, губы и лицо.
Также данные уплотнения распределяются на две крупных группы: одиночные и множественные. Первые представляют собой единичное формирование в каком-либо участке тела. Вторые, соответственно, характеризуются множественными проявлениями в разных областях организма и встречаются гораздо реже.
Причины появления липом
Специалисты выделяют комплекс предпосылок, которые могут спровоцировать образование липом. Среди наиболее распространенных:
- генетические факторы, наследственная предрасположенность;
- нарушение обменных процессов в организме и жировых тканях;
- недостаточный уровень личной гигиены;
- сбои в работе щитовидной и поджелудочной железы;
- хронические патологии, которые существенно влияют на иммунные силы организма (диабет, гепатит, ВИЧ и др.);
- зависимость от алкоголя, табака, наркотических веществ;
- неправильное питание;
- ожирение, избыток жировой клетчатки;
- травмы, повреждения;
- сидячий образ жизни, отсутствие физических нагрузок.
Несмотря на то, что липома – доброкачественное образование, всегда существует риск развития ее злокачественной формы. Такая вероятность особо высока для людей, которые входят в соответствующие группы риска: имеют предраковые заболевания (полипы, дисплазии), уже болели онкологическими патологиями, имеют наследственную предрасположенность к формированию опухолей, находятся под постоянным влиянием канцерогенов, радиации и других вредных факторов окружающей среды.
Симптомы липом
Клиническая картина патологии является достаточно скудной и характеризуется:
- наличием прощупываемого образования, которое отличается мягкой консистенцией, подвижностью, эластичностью;
- появлением болезненности при сдавлении нервных стволов или разрастании во внутренних органах;
- стабильностью размеров уплотнения либо его увеличением при потере веса;
- отечностью конечностей и нарушением их функции (если образование сдавливает нервы, кровеносные сосуды).
В случае развития злокачественного процесса появляется общее недомогание и головные боли, повышается артериальное давления и проявляются другие характерные симптомы интоксикации организма.
При этом в зависимости от точного места локализации уплотнения могут возникать и другие, более выраженные симптомы и признаки:
- новообразования в области пищевода вызывают тошноту, кашель;
- уплотнения на трахее, бронхах становятся причиной мучительного сухого кашля, который не утихает после приема противокашлевых препаратов;
- жировая опухоль на хрящах, сухожилиях вызывает боли в суставах, сковывает движения;
- формирование в молочной железе провоцирует болевые ощущения в этой области;
- уплотнение в области почек вызывает повышение артериального давления, колики и боли в пояснице;
- образование в голове вызывает неврологическую симптоматику – головные боли, головокружения;
- липома шеи сопровождается осиплостью, охриплостью голоса, трудностями при глотании;
- новообразование в области сердца вызывает развитие кардиологических патологий: аритмии, сердечной недостаточности и проч.
Диагностика липом
Так как развитие новообразования в организме практически не вызывает симптомов, долгое время пациент может не подозревать о ее наличии. Поэтому в большинстве случаев она диагностируется случайно во время профилактического обследования или лечения других патологий.
Если локализация образования позволяет врачу сделать пальпацию, специалист может провести определение липомы даже при стандартном физикальном осмотре. Однако не всегда размещение узла позволяет обнаружить его при поверхностном ощупывании. При этом достаточно многие опасные заболевания имеют схожие с липомой симптомы. Поэтому диагностика проводится не только для выявления новообразования, но и с целью исключения иных болезней и уточнения доброкачественности процесса.
Комплексное обследование включает ряд лабораторных и инструментальных обследований, необходимость которых лечащий врач определяет индивидуально в каждом медицинском случае:
- Анализы крови. Самый доступный метод первичной оценки состояния организма. Результаты исследования позволяют выявить наличие патологических изменений, воспалений, вирусов или бактерий.
- Рентгенологическое обследование. В зависимости от локализации уплотнения, назначается снимок грудной клетки, брюшной полости, конечностей. Позволяет диагностировать образование, выявить его точное месторасположение, а также провести анализ состояния костных тканей и структур.
- Ультразвуковое исследование. Сканирование мягких тканей и органов позволяет определить размеры узла, выявить четкость его контуров, проанализировать содержимое. Не самый информативный метод обследования при подозрении на липому, так как даже при наличии капсулы уплотнение часто с трудом визуализируется с помощью ультразвуковых волн.
- Компьютерная томография. Позволяет установить точный диагноз и отличить липому от злокачественных новообразований при наличии подозрений.
- Магнитно-резонансная томография. Назначается при необходимости оценить признаки уплотнения и отличить его от злокачественной липосаркомы. С помощью этого метода диагноз устанавливается с максимальной точностью.
- Биопсия. Забор тканей из уплотнения и их дальнейший цитологический и гистологический анализ. Позволяет исключить возможный онкологический характер патологии.
В ходе обследования также выявляются причины, которые вызвали формирование уплотнения в организме. Если предпосылкой к развитию патологии стали другие хронические заболевания, проводится также их дополнительная диагностика для точной постановки диагноза и дальнейшего эффективного лечения.
Лечение липомы
В медицинском центре «СМ-Клиника» липома лечится единственным способом – хирургическим удалением. Специалисты клиники назначают оперативное вмешательство, если опухоль:
- быстро растет, вовлекая в патологический процесс окружающие ткани и органы;
- влияет на внешний вид, вызывает эстетические дефекты;
- вызывает болевые ощущения;
- нарушает работу внутренних органов.
Только оперативное вмешательство позволяет избежать в будущем осложнений и предотвратить трансформацию патологии в злокачественную.
В зависимости от особенностей опухоли и с учетом индивидуальных характеристик организма, врачи «СМ-Клиника» выбирают один из наиболее действенных методов удаления уплотнения:
- эндоскопический метод – преимущество заключается в небольшом разрезе, однако возможно возникновение рецидивов;
- иссечение липомы – вероятность рецидивов практически полностью отсутствует;
- липосакция – щадящий метод с хорошим косметическим эффектом и очень частым рецидивированием.
Специалисты «СМ-Клиника» изначально проводят комплексное обследование, после которого устанавливают точный диагноз и проводят консультацию касательно оперативного иссечения опухоли. Перед тем как удалить липому, специалисты обязательно предоставляют подробную информацию о возможных рисках операции, а также о последствиях невмешательства. Вмешательства проводят исключительно опытные хирурги с многолетним стажем.
Врачи предупреждают что, несмотря на кажущуюся безобидность патологии и доброкачественное течение, затягивать с ее лечением не стоит. Важно помнить, что вместе с увеличением новообразования существенно повышается риск развития злокачественных процессов и возникновения сопутствующих патологий внутренних органов.
Источники:
- Врождённые липомы головного и спинного мозга: клиническая и МРТ диагностика. Бейн Б.Н., Сырчин Э.Ф., Якушев К.Б. Медицинский альманах, 2013
- Случайное выявление липомы сердца. Алексеева И.В., Гордова В.С. Вестник Балтийского федерального университета им. И. Канта. Серия: Естественные и медицинские науки, 2018.
- Редкая врожденная аномалия: липома головного мозга, соединяющаяся с подкожной липомой через дефект лобной кости. Милосердов М.А., Корнева Ю.С., Гельт Т.Д., Руденко Я.А. Трудный пациент, 2020.
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
В Сети огромное количество материала о раке кожи. К сожалению, информация, которая представлена не в виде научных статей и не на сайтах дерматоонкологов, не выдерживает никакой критики.
В этой статье я отвечу на многие животрепещущие вопросы: «как распознать у себя рак кожи?», «опасен ли рак кожи?», «какие варианты лечения рака кожи существуют?» и другие.
Виды рака кожи
Существует 3 вида часто встречающихся злокачественных опухолей кожи. Они различаются как по частоте заболеваемости (т. е. шансу заболеть), так и по степени опасности для жизни – базалиома, плоскоклеточный рак и меланома.
Меланома – одна из редких и опасных опухолей кожи. Она составляет всего 4 % от общего количества злокачественных образований кожи, но является причиной почти 80 % смертей при этой локализации. О меланоме можно подробно прочитать здесь.

Записывайтесь на вебинар "Канцерогены в косметике: правда, ложь и. маркетинг"
Базальноклеточный рак кожи
Базалиома – самый частый, но вместе с тем и наиболее безопасный вид рака кожи. Смерть от базалиомы возможна только в очень запущенных случаях или при агрессивных формах (базосквамозной) опухоли. Благоприятное течение базалиомы обусловлено тем, что она практически никогда не дает метастазов (всего 0,5 % случаев).
Симптомы и признаки
Наиболее часто базалиома возникает на коже носа, чуть реже на лице и значительно реже – на остальных частях тела.
Пик заболеваемости приходится на возраст старше 40 лет. Самой молодой пациентке, которой по гистологии установили диагноз базалиома, было 39 лет.
То, как выглядит базальноклеточный рак кожи, зависит от формы:
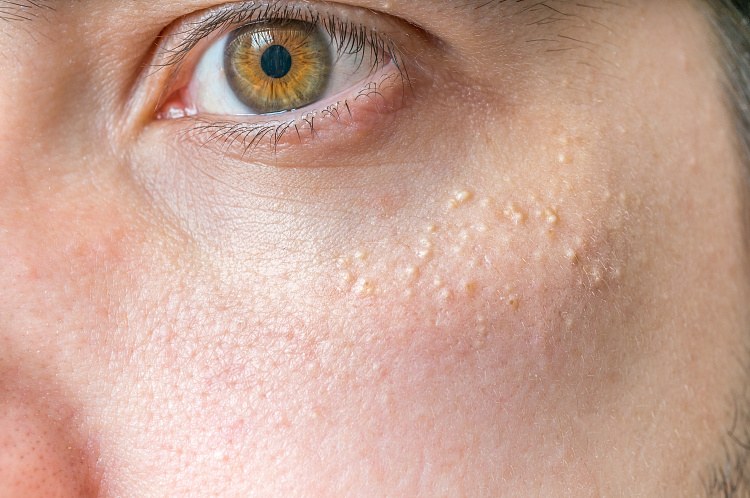
- Узловая форма (синоним нодулярная). Опухоль представлена в форме узелка. Отличить ее от других образований кожи можно по увеличенному количеству сосудов на поверхности, восковидному блеску и мелким серо-голубым включениям. Все эти признаки видны на фото.
Узловая форма базалиомы
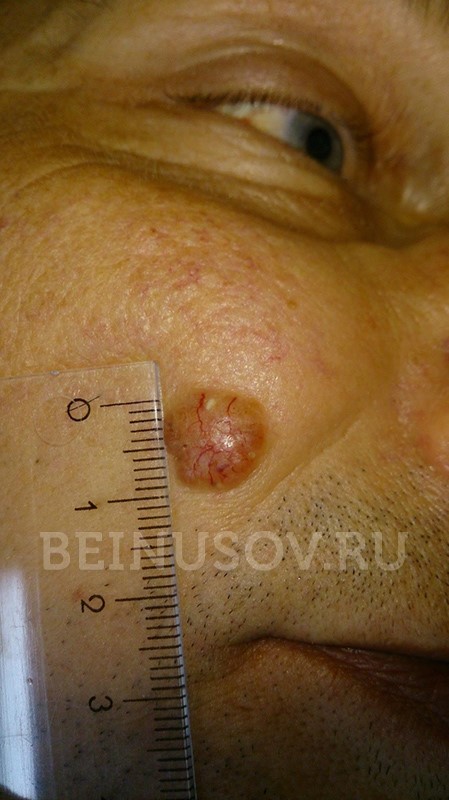
Кроме того, на поверхности узловой базалиомы может быть еще один характерный признак – изъязвление.
Узловая базалиома с изъязвлением
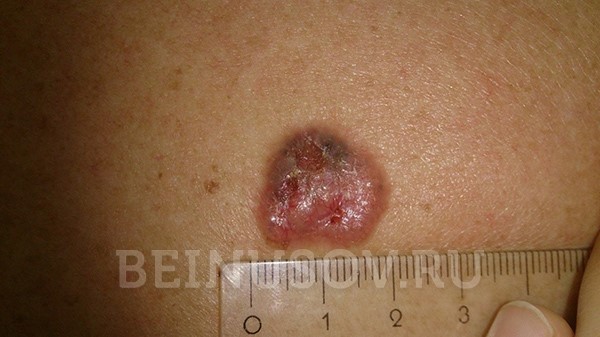
- Поверхностная форма базалиомы в большинстве случаев представлена в виде участка покраснения на коже. Возможны также элементы шелушения и уже упоминавшийся выше восковидный блеск.
Поверхностная форма базалиомы
- Склеродермоподобная форма базалиомы – очень редкая и часто представляет трудности в диагностике. Она характеризуется более светлым и более твердым в сравнении с окружающей кожей уплотнением.
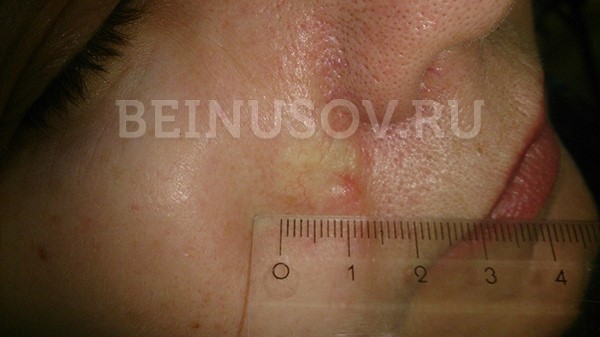
Склеродермоподобная форма базалиомы
- Пигментная форма базалиомы составляет очень малую часть от общего числа этих опухолей. Ее отличает большое количество пигмента. В связи с этим базалиому часто принимают за меланому при осмотре без дерматоскопа.
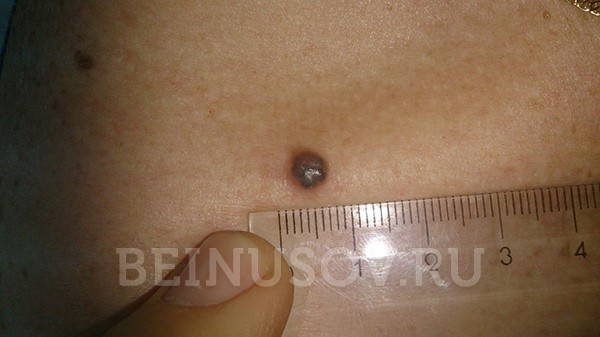
Пигментная форма базалиомы
- Язвенная форма базалиомы может достигать очень больших размеров и в запущенных случаях практически не поддается лечению.
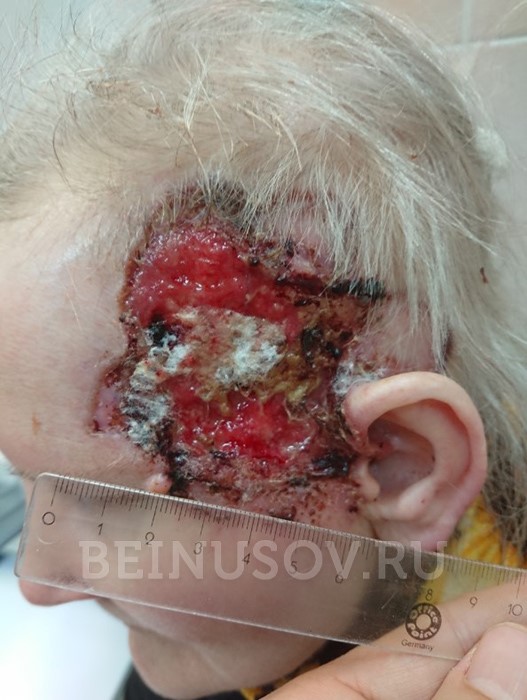
Язвенная форма базалиомы
Фото в начальной стадии
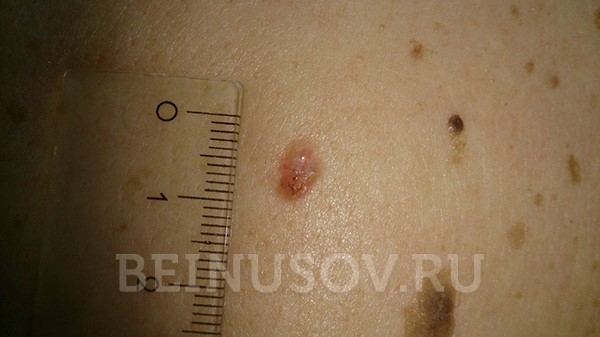
К сожалению, базальноклеточный рак кожи крайне сложно диагностировать на ранних стадиях, т. е. при минимальных размерах. Вот несколько фотографий:
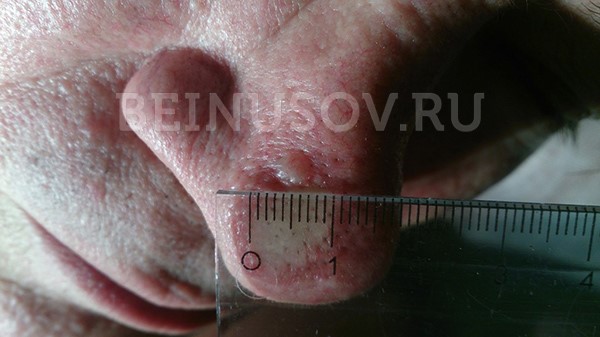
Базалиома кожи носа, узловая форма, размер 5 мм
Базалиома, узловая форма, 3 мм в диаметре
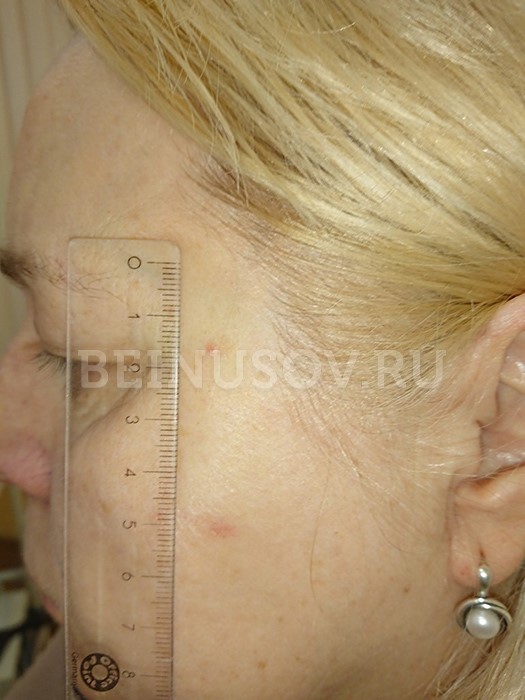
Узловая базалиома височной области, диаметр 2 мм
Диагностика базалиомы на ранних стадиях, при маленьких размерах опухоли, может представлять значительные трудности. Только сочетание комплексного осмотра всей кожи, тщательного выяснения истории существования образования и дерматоскопии поможет в установке диагноза базалиома на ранней стадии.
Базалиомы с высоким и низким риском рецидива (NCCN, 2018)
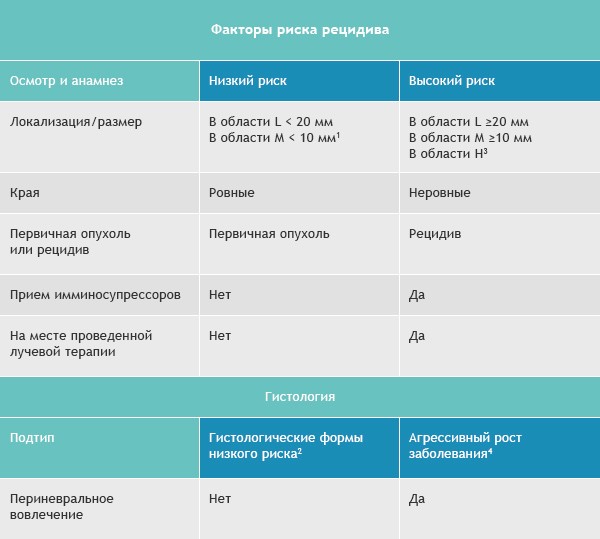
Область H: маска лица (включая веки, брови, кожа вокруг глаз, нос, губы [кожа и красная кайма губ], подбородок, нижняя челюсть, кожа/борозды перед и за ушной раковиной, виски, уши), гениталии, ладони и ступни.
Область M: щеки, лоб, волосистая часть головы, шея и голени
Область L: туловище и конечности (исключая голени, ладони, ступни, ногтевые части и лодыжки)
Примечания
- Локализация вне зависимости от размера может быть признаком высокого риска
- Гистологические формы низкого риска: узловая (нодулярная), поверхностная, кератотическая, пилоидная, с дифференцировкой в сторону придатков кожи, фиброэпителиома Пинкуса
- Область H означает высокий риск вне зависимости от размера
- Морфеаподобный, базосквамозный (метатипический), склерозирующий, смешанный инфильтративный, микронодулярный в любой части опухоли
Для присвоения опухоли статуса «высокий риск рецидива» достаточно только одного из факторов из правого или левого столбца.
Лечение базалиомы
Основной целью лечения базальноклеточного рака является полное удаление опухоли с максимальным сохранением косметических свойств и функций тех частей тела, где развилось это новообразование.
Как правило, наилучший результат обеспечивается хирургическими методами. Однако желание сохранить функциональность и косметические свойства может привести к выбору лучевой терапии в качестве основного метода лечения.
В зависимости от степени риска рецидива (см. выше) подход к лечению базалиомы может различаться.
У пациентов с поверхностной формой базалиомы и низким риском рецидива, когда хирургия или лучевая терапия противопоказаны или неприменимы, могут быть использованы следующие методы лечения:
- 5-фторурациловая мазь;
- мазь «Имиквимод» («Алдара», «Кераворт»);
- фотодинамическая терапия;
- криодеструкция.
Микрографическая хирургия по Mohs может быть рекомендована пациентам с высоким риском рецидива.
Химиотерапия при базалиоме включает препараты-ингибиторы сигнального пути hedgehog – висмодегиб (эриведж) и сонидегиб (одомзо). Эти препараты могут помочь в случае, когда хирургические методы, как и лучевая терапия, неприменимы или противопоказаны.
Что нужно знать о базалиоме?
- В подавляющем большинстве случаев базалиома не представляет угрозы для жизни.
- Если при гистологическом исследовании удаленного образования получен ответ базальноклеточный рак – ничего страшного в этом нет. Важно убедиться, что образование удалено полностью – обязательно проконсультируйтесь с онкологом.
- Если после удаления базалиомы в гистологическом исследовании есть фраза «в крае резекции опухолевые клетки» или что-то похожее – необходимо дальнейшее лечение с целью полного удаления опухоли.
- Настоятельно не рекомендую удалять базалиому без гистологического исследования, т. к. даже очень типично выглядящее образование может быть вовсе не тем, чем кажется на первый взгляд.
- Базалиому нужно лечить. Наблюдение – плохой вариант при подобном диагнозе. Лечение запущенных форм (см. фото язвенной формы) крайне трудное и дорогостоящее.
- Если у вас уже удалили базалиому, необходимо регулярно проходить осмотр всей кожи у онколога с целью возможного выявления еще одной такой опухоли.
- Вероятность метастазирования у метатипического (базосквамозного) гистологического типа выше, чем у остальных видов.
Плоскоклеточный рак
Встречается реже, чем базалиома, второй по частоте вид рака кожи и имеет чуть менее благоприятный прогноз. Однако необходимо отметить, что течение заболевания значительно менее злокачественное, чем при меланоме.
Метастазы возникают относительно редко – в среднем в 16 % случаев [1]. У больных плоскоклеточным раком кожи размером менее 2 см 5-летняя выживаемость составляет около 90 %, при больших размерах и прорастании опухоли в подлежащие ткани – менее 50 % [1].
Может возникать на любых участках тела, в том числе на гениталиях и на слизистых, однако наиболее часто – в местах, подверженных попаданию солнечных лучей.
Симптомы и признаки
То, как выглядит плоскоклеточный рак кожи, зависит во многом от клинической формы заболевания.
Ороговевающая форма – возвышение или ровная поверхность, покрытая роговыми чешуйками, которые могут нарастать и отваливаться. При повреждении может кровоточить.
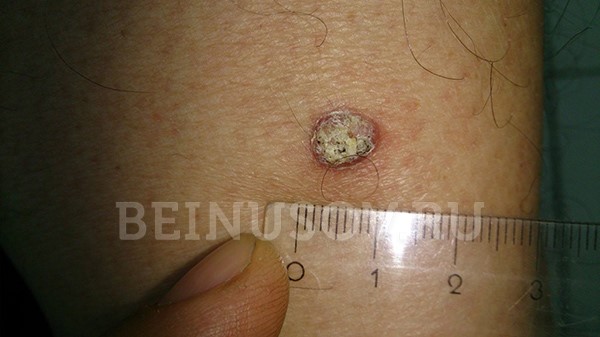
Ороговевающая форма плоскоклеточного рака кожи
Необходимо помнить, что под маской кожного рога может скрываться именно ороговевающая форма плоскоклеточного рака. В связи с этим подобные образования всегда стоит удалять только с гистологическим исследованием:

Кожный рог следует удалять с гистологией – под его маской может скрываться ороговевающая форма плоскоклеточного рака
Неороговевающая эндофитная форма (растущая в направлении окружающих тканей). Чаще всего выглядит как длительно не заживающая рана или язва, которая может со временем углубляться и расширяться.
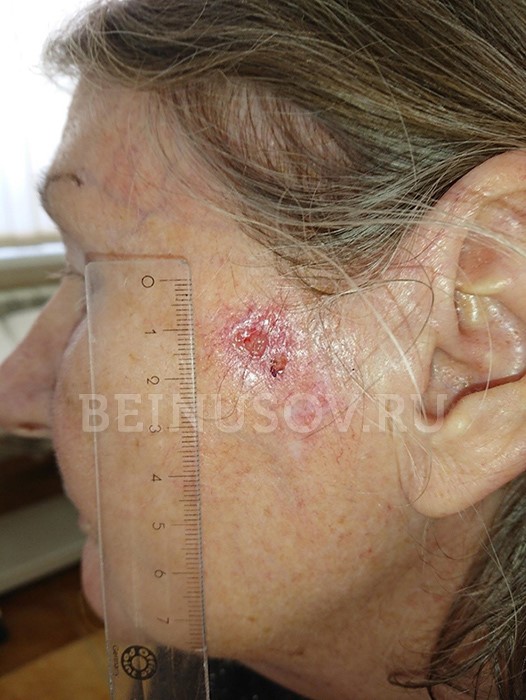
Неороговевающая эндофитная форма плоскоклеточного рака кожи
Экзофитная неороговевающая форма плоскоклеточного рака кожи выглядит как узел, возвышающийся над уровнем кожи. Поверхность узла может быть эрозирована или мокнуть.
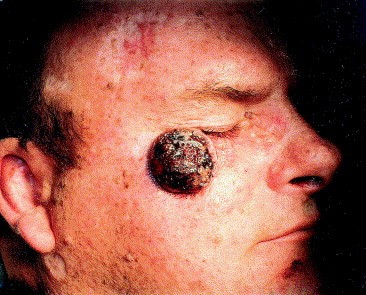
Экзофитная неороговевающая форма плоскоклеточного рака кожи
Фото в начальной стадии
Под начальной стадией плоскоклеточного рака понимается состояние, когда злокачественный процесс ограничен эпидермисом – самым верхним слоем кожи. Обозначается в диагнозе как in situ или внутриэпидермальный плоскоклеточный рак. Это заболевание не представляет опасности для жизни, если удалено полностью.
Существует 2 формы этой фазы заболевания:
Болезнь Боуэна
Чаще всего представлена одиночными плоскими бляшками, с четкими границами, асимметричной формой, неровными краями. Размер достигает 7–8 мм. Образование может постепенно увеличиваться, на поверхности часто отмечается шелушение либо образование корочек.
Цвет красный или коричневый, располагается на любых участках тела. [3]
От себя добавлю, что в моей практике гистологически подтвержденная болезнь Боуэна встретилась всего один раз. Выглядела как небольшое (3 х 4 х 3 мм) телесного цвета уплотнение с гладкой поверхностью на коже ствола полового члена у мужчины 43 лет.

Эритроплазия Кейра
Вторая форма рака кожи начальной стадии, которая развивается наиболее часто на коже крайней плоти полового члена или головке. Значительно реже заболевание поражает женские наружные половые органы.
Наиболее частый внешний вид эритроплазии Кейра – ярко-красное пятно с четкими границами, влажной блестящей поверхностью [3].
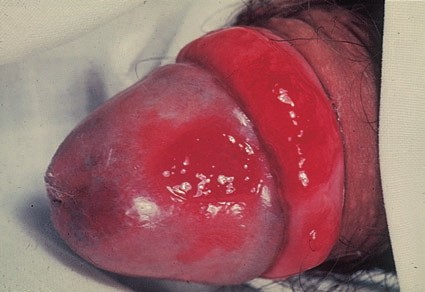
Лечение плоскоклеточного рака кожи (NCCN, 2018)
Как и в случае с базалиомой, для плоскоклеточной карциномы выделяют группы высокого и низкого рисков рецидивирования и метастазирования.
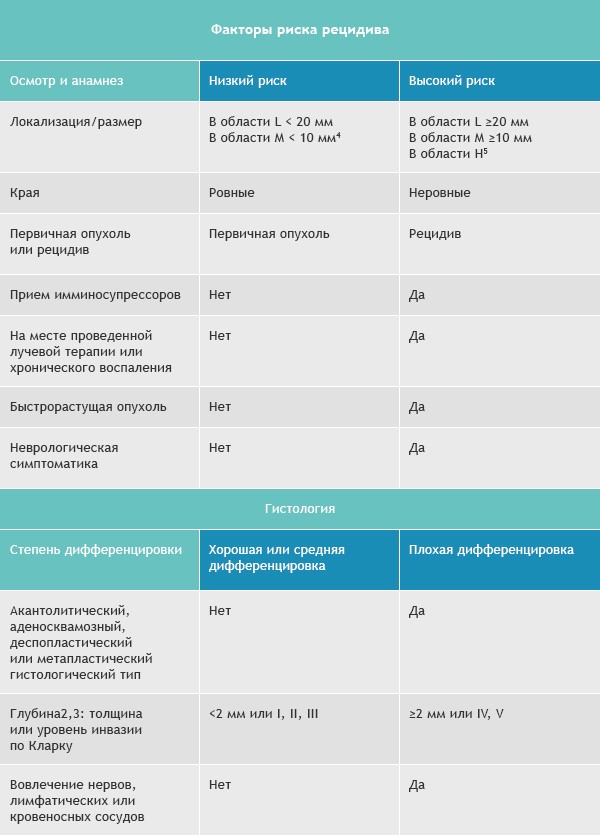
Область H: маска лица (включая веки, брови, кожа вокруг глаз, нос, губы [кожа и красная кайма губ], подбородок, нижняя челюсть, кожа/борозды перед и за ушной раковиной, виски, уши), гениталии, ладони и ступни.
Область M: щеки, лоб, волосистая часть головы, шея и голени
Область L: туловище и конечности (исключая голени, ладони, ступни, ногтевые части и лодыжки)
Примечания
- Ободок гиперемии должен быть учитываться при измерении размера.
- Эксцизионная биопсия более предпочтительна, чем инцизионная.
- Модифицированное измерение толщины по Бреслоу должно исключать паракератоз и «корочку», должно проводиться от основания язвы, если таковая имеется.
- Локализация независимо от размеров может быть признаком высокого риска.
- Область H подразумевает высокий риск вне зависимости от размера.
Основные принципы и методы лечения при плоскоклеточном раке – такие же, как и при базалиоме.
Основная цель – сохранить функциональность и косметические качества. Наиболее эффективным принято считать хирургический метод – удаление опухоли с захватом 4–6 мм здоровых тканей при низком риске рецидивирования и метастазирования. Для опухолей с высоким риском рекомендована микрографическая хирургия по Mohs либо иссечение в более широких границах, чем при низком риске.
Лучевая терапия применима в случаях, когда другие методы не могут быть использованы. При химиотерапии плоскоклеточного рака могут применяться препараты платины (цисплатин, карбоплатин), а также ингибиторы EGFR (цетуксимаб).
Как не заболеть раком кожи? Чего избегать?
Солнечный свет. Наиболее доказанной причиной появления обоих видов рака кожи, впрочем, как и меланомы, является воздействие солнечного света. Если вы любите бывать в жарких странах, у вас светлые волосы и кожа или ваша работа связана с длительным пребыванием на солнце – стоит серьезно озаботиться защитой от ультрафиолета.
Предраковые заболевания кожи – следующий фактор, который может предшествовать развитию плоскоклеточной формы: актинические (солнечные) кератоз и хейлит, лейкоплакия, папилломавирусная инфекция слизистых оболочек и гениталий. Этот вид опухоли может развиться также на фоне рубцовых изменений после ожогов или лучевой терапии.
Контакт с канцерогенами
Различные химические вещества могут приводить к развитию рака кожи: мышьяк и нефтепродукты.
Ослабленная иммунная система. Люди, принимающие иммуносупрессоры после трансплантации органов, или носители ВИЧ-инфекции имеют повышенный риск развития рака кожи плоскоклеточного типа.
Резюме
Рак кожи в подавляющем большинстве случаев – не смертельное заболевание. На ранних стадиях он лечится вполне успешно, в арсенале врачей много разных методов. В случае агрессивных форм или длительного течения без лечения рак кожи может представлять опасность для жизни.
Читайте также:

