Какие клинические симптомы характерны для акантолитической пузырчатки
Обновлено: 27.04.2024
В повседневной практике педиатру часто приходится сталкиваться с различными изменениями на коже пациентов. По статистике, различные поражения кожи являются причиной почти 30% всех обращений к педиатру. Иногда это только дерматологические проблемы, иногда высыпания являются проявлениями аллергической или соматической патологии, но в последнее время существенно вырос процент дерматологических проявлений инфекционных заболеваний. Иными словами, синдром инфекционной экзантемы прочно входит в нашу практику и требует определенной осведомленности, так как порой он является одним из главных диагностических признаков, позволяющих своевременно поставить диагноз и избежать тяжелых последствий.
Экзантемы являются одним из наиболее ярких и значимых в диагностическом и дифференциально-диагностическом отношении симптомов. Они встречаются при многих инфекционных заболеваниях, которые даже получили название экзантематозных (корь, краснуха, скарлатина, брюшной и сыпной тифы, ветряная оспа, герпетические инфекции). При них сыпь - обязательный компонент клинической картины заболевания, вокруг нее как бы разворачивается диагностический процесс, на нее опирается и дифференциальный диагноз. Существует также группа инфекций, при которых сыпь встречается, но она непостоянна и эфемерна. Такого рода экзантемы возможны при многих вирусных инфекциях (энтеро- и аденовирусных, ЦМВ, ЭБВ и др.). В этих случаях диагностическая ценность экзантем невелика.
Экзантема почти всегда сосуществует с энантемой, причем последняя обычно появляется за несколько часов или 1-2 дня до экзантемы. Например, обнаружение розеол или петехий на небе у больного с симптомами ОРВИ позволит доктору заподозрить герпетическую инфекцию, сыпной тиф или лептоспироз, а пятна Филатова - Коплика являются единственным по-настоящему патогномоничным симптомом кори. Это лишний раз доказывает чрезвычайную важность тщательного осмотра не только кожи, но и слизистых оболочек.
Единой классификации инфекционных экзантем в настоящее время не существует. Наиболее удобно их разделять на генерализованные и локализованные. Классическими называют экзантемы потому, что заболевания, относящиеся к данной группе, всегда протекают с синдромом экзантемы. Атипичные же заболевания сопровождаются высыпаниями часто, но не всегда (рис. 1, 2).
В статье речь пойдет о генерализованных вирусных атипичных экзантемах.
Инфекционная эритема
Инфекционная эритема (син.: эритема Чамера, пятая болезнь, болезнь горящих щек) - это острая детская инфекция, вызываемая парвовирусом В19 с характерными клиническими симптомами: красными отечными бляшками на щеках («нашлепанные» щеки) и кружевной красной сыпью на туловище и конечностях [1, 2] (фото 1). Инкубационный период составляет около 2 недель (4-14 суток), продромальный чаще отсутствует, но в 1/3 случаев может начинаться за 2 суток до появления сыпи и проявляется субфебрильной лихорадкой, недомоганием, головной болью, а иногда катаральными явлениями, тошнотой и рвотой 3.
Рис. 1. Классификация экзантем
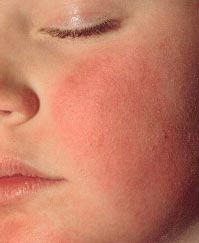
Фото 1. Симптом «нашлепанных» щек при инфекционной эритеме
Период разгара начинается с появления сыпи. В 1-й день она возникает на лице в виде мелких красных пятен, которые быстро сливаются, образуя яркую эритему на щеках, что придает больному вид получившего пощечину (симптом «нашлепанных щек»). Через 1-4 дня сыпь на лице разрешается, и одновременно с этим на коже шеи, туловища и разгибательных поверхностях конечностей появляются округлые пятна от розового до ярко-красного цвета и папулы. Изредка поражаются ладони и подошвы. Характерно некоторое центральное просветление, придающее сыпи своеобразный сетчатый, похожий на кружево вид (симптом кружевной сыпи). В большинстве случаев высыпания сопровождаются зудом кожи. Важно помнить, что после появления сыпи вирус не определяется в секрете носоглотки и крови, поэтому больные заразны только в период до появления сыпи.
Рис. 2. Генерализованные экзантемы
Экзантема при парвовирусной инфекции постепенно исчезает в течение 5-9 дней, но при воздействии провоцирующих факторов, таких как солнечное облучение, горячая ванна, холод, физическая нагрузка и стресс, могут персистировать недели и даже месяцы. Исчезает сыпь бесследно.
У части больных на фоне сыпи или после ее исчезновения может отмечаться поражение суставов. Характерно симметричное поражение преимущественно коленных, голеностопных, межфаланговых, пястно-фаланговых суставов. Болевой синдром зависит от тяжести заболевания и может быть слабым или сильным, затрудняющим самостоятельное передвижение, суставы опухшие, болезненные, горячие на ощупь. Течение полиартритов доброкачественное.
В анализе крови в высыпной период выявляется легкая анемия, низкое содержание ретикулоцитов, в ряде случаев - нейтропения, тромбоцитопения, повышенная СОЭ [6]. Для более точной диагностики возможно использовать ПЦР (сыворотка, ликвор, пунктат костного мозга, биоптат кожи и т. д.) для определения ДНК парвовируса. Также применяется метод ИФА с определением в сыворотке крови уровня специфических антител: IgM в сыворотке крови пациента обнаруживаются одновременно с появлением симптомов заболевания (на 12-14-й день после заражения), их уровень достигает максимума на 30-й день, затем снижается в течение 2-3 месяцев. Через 5-7 дней от момента клинических проявлений парвовирусной инфекции появляются IgG, которые сохраняются в течение нескольких лет [7].
Специфической этиотропной терапии парвовирусной инфекции не существует. В зависимости от клинической формы проводится посиндромная терапия.
Внезапная экзантема
Внезапная экзантема (син.: розеола детская, шестая болезнь) - это острая детская инфекция, вызывающаяся вирусом герпеса 6-го типа, реже 7-го типа и сопровождающаяся пятнисто-папулезной экзантемой, возникающей после снижения температуры тела. Вирус герпеса типа 6 был впервые выделен и идентифицирован в 1986 году у больных с лимфопролиферативными заболеваниями, а в 1988 году было доказано, что данный тип вируса является этиологическим агентом внезапной экзантемы. Инфекция, вызванная вирусом герпеса человека типа 6, является актуальной проблемой современной педиатрии, что связано с ее широкой распространенностью: почти все дети инфицируются в возрасте до 3 лет и сохраняют иммунитет на всю жизнь [8, 9]. При данном заболевании четко выражена сезонность - чаще внезапная экзантема регистрируется весной и осенью.
Инкубационный период составляет около 14 дней. Заболевание начинается остро с повышения температуры тела. Лихорадка фебрильная, длится 3-5, а порой и 7 дней, сопровождается интоксикацией, увеличением шейных и затылочных лимфоузлов, инъекцией зева и барабанных перепонок. Нередко отмечается гиперемия и отечность конъюнктивы век, придающая ребенку «сонный» вид и разрешающаяся в первый день экзантемы.
После снижения температуры тела, реже за день до или через сутки после, появляется экзантема. Высыпания вначале появляются на туловище и затем уже распространяются на шею, верхние и нижние конечности, редко - лицо. Представлены округлыми пятнами и папулами до 2-5 мм в диаметре, розового цвета, окруженными белым венчиком, бледнеющими при надавливании. Элементы сыпи редко сливаются и не сопровождаются зудом. Продолжительность высыпаний - от нескольких часов до 3-5 дней, после чего они исчезают бесследно [10, 11]. Особенностью заболевания является то, что, несмотря на болезнь, самочувствие ребенка страдает не сильно, может сохраняться аппетит и активность. В клиническом анализе крови отмечаются лейкопения и нейтропения, лимфоцитоз, могут обнаруживаться атипичные мононуклеары и тромбоцитопения. Течение внезапной экзантемы доброкачественное, склонное к саморазрешению.
Диагноз «розеола» в большинстве случаев не вызывает затруднений и устанавливается, как правило, на основе типичной клинической картины. Для подтверждения диагноза можно использовать серологическую диагностику, однако у многих детей с первичной инфекцией не развивается необходимый для определения уровень IgM [12]. Кроме того, у большинства людей старше 2-летнего возраста имеются антитела к вирусу герпеса типа 6 и для верификации необходимы парные сыворотки: выявление четырехкратного нарастания титра IgG к вирусу герпеса типа 6 или переход отрицательного результата в положительный служат подтверждением диагноза. Также возможно применение ПЦР, с помощью которой можно выявить вирус в тканях (в крови, слюне).
Заболевание склонно к саморазрешению и в подавляющем большинстве случаев не требует специфического лечения.
Инфекционный мононуклеоз
Инфекционный мононуклеоз - это острое инфекционное заболевание, вызываемое вирусами группы герпесов, наиболее часто ЭБВ, и характеризующееся лихорадочным состоянием, ангиной, увеличением лимфатических узлов, печени и селезенки, лимфоцитозом, появлением атипичных мононуклеаров в периферической крови [13].
ЭБВ повсеместно распространен среди человеческой популяции, им поражено 80-100% населения земного шара [14, 15]. Большинство детей инфицируется к 3 годам, а все население - к совершеннолетию. Максимальная заболеваемость отмечается в 4-6 лет и подростковом возрасте. Выражена сезонность -с весенним пиком и незначительным подъемом в октябре. Характерны подъемы заболеваемости каждые 6-7 лет.
Инкубационный период составляет от 2 недель до 2 месяцев. Основной симптомокомплекс включает следующие ведущие симптомы:
Заболевание в большинстве случаев начинается остро, с подъема температуры тела до высоких цифр. Обычно весь симптомокомплекс разворачивается к концу первой недели. Наиболее ранними клиническими проявлениями являются: повышение температуры тела; припухание шейных лимфатических узлов; наложения на миндалинах; затруднение носового дыхания. К концу первой недели от начала заболевания у большинства больных уже пальпируются увеличенная печень и селезенка, в крови появляются атипичные мононуклеары.
Помимо основного симптомокомплекса, при инфекционном мононуклеозе часто отмечаются различные изменения кожи и слизистых оболочек, появляющиеся в разгар заболевания и не связанные с приемом лекарственных препаратов. Практически постоянным симптомом является одутловатость лица и отечность век, что связано с лимфостазом, возникающем при поражении носоглотки и лимфатических узлов. Также нередко на слизистой оболочке полости рта появляются энантема и петехии. В разгар заболевания часто наблюдаются различные высыпания на коже. Сыпь может быть точечной (скарлатиноподобной), пятнисто-папулезной (кореподобной), уртикарной, геморрагической. Сыпь появляется на 3-14-й день заболевания, может держаться до 10 дней и разрешается бесследно. Отличительной чертой является ее большая интенсивность на акральных участках, где она обычно сливается и дольше держится. Экзантема не зудит и проходит бесследно.
Нельзя не упомянуть еще об одном очень характерном проявлении инфекционного мононуклеоза - появлении сыпи после назначения антибиотиков пенициллинового ряда [16]. Сыпь возникает, как правило, на 3-4-й день от начала приема антибиотиков, располагается преимущественно на туловище, представлена пятнисто-папулезной сливающейся экзантемой (кореподобный характер). Некоторые элементы сыпи могут быть более интенсивно окрашены в центре. Сыпь разрешается самостоятельно без шелушения и пигментации. Важным моментом является то, что данная экзантема не является проявлением аллергической реакции на лекарственный препарат: пациенты как до, так и после ЭБВ-инфекции могут хорошо переносить антибактериальные препараты пенициллинового ряда. Эта реакция до конца не изучена и на данный момент рассматривается как взаимодействие вируса и лекарственного препарата. Отличительными чертами такой сыпи являются следующие:
Инфекционный мононуклеоз в большинстве случаев протекает гладко, без осложнений. Заболевание заканчивается через 2-4 недели. В некоторых случаях по истечении этого срока сохраняются остаточные проявления болезни.
Этиотропнаятерапия инфекционногомононуклеоза окончательно не разработана. При среднетяжелой и тяжелой формах можно использовать препараты рекомбинантного интерферона (виферон), индукторы интерферона (циклоферон), иммуномодуляторы с противовирусным эффектом (изопринозин) [17, 18]. В основном применяется патогенетическая и симптоматическая терапия [19, 20].
Энтеровирусная экзантема
Энтеровирусная инфекция - группа заболеваний, вызываемых вирусами рода энтеровирусов, характеризующихся синдромом интоксикации и полиморфизмом клинических проявлений [21]. Выделяют два основных вида поражения кожи при энтеровирусных инфекциях - энтеровирусная экзантема и болезнь «рука-нога-рот» (фото 2).
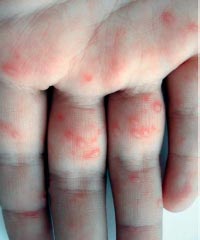
Фото 2. Болезнь «рук, ног и рта»
Энтеровирусная экзантема может быть вызвана различными типами энтеровирусов, а в зависимости от этиологии различается и симптоматика. Выделяют три вида энтеровирусных экзантем:
Кореподабная экзантема возникает преимущественно у детей раннего возраста. Заболевание начинается остро, с подъема температуры тела, головной боли, мышечных болей. Практически сразу появляются гиперемия ротоглотки, инъекция склер, нередко в начале болезни бывают рвота, боли в животе, возможен жидкий стул. На 2-3-й день от начала лихорадочного периода одномоментно появляется обильная распространенная экзантема на неизмененном фоне кожи. Сыпь располагается всегда на лице и туловище, реже на руках и ногах, может быть пятнистой, пятнисто-папулезной, реже петехиальной, размеры элементов - до 3 мм. Сыпь сохраняется 1-2 дня и исчезает бесследно. Примерно в это же время снижается температура тела.
Розеолоформная экзантема (бостонская болезнь) начинается также остро, с повышения температуры до фебрильных цифр. Лихорадка сопровождается интоксикацией, першением и болью в горле, хотя при осмотре ротоглотки никаких существенных изменений, кроме усиления сосудистого рисунка, нет. В неосложненных случаях лихорадка держится 1-3 дня и резко падает до нормы. Одновременно с нормализацией температуры появляется экзантема. Она имеет вид округлых розовато-красных пятен размером от 0,5 до 1,5 см и может располагаться по всему телу, но наиболее обильной бывает на лице и груди. На конечностях, особенно на открытых участках, сыпь может отсутствовать. Сыпь сохраняется 1-5 дней и бесследно исчезает [22].
Генерализованная герпетиформная экзантема возникает при наличии иммунодефицита и характеризуется наличием мелкой везикулезной сыпи. Отличием от герпетической инфекции является отсутствие сгруппированности везикул и помутнения их содержимого.
Одним из локальных вариантов энтеровирусной экзантемы является заболевание, протекающее с поражением кожи рук и ног, слизистой оболочки полости рта - так называемая болезнь рук, ног и рта (син.: ящуроподобный синдром, вирусная пузырчатка конечностей и полости рта). Наиболее частыми возбудителями данного заболевания служат вирусы Коксаки А5, А10, А11, А16, В3 и энтеровирус типа 71 [23, 24].
Заболевание встречается повсеместно, болеют преимущественно дети до 10 лет, однако отмечаются случаи заболеваний и среди взрослых, особенно молодых мужчин. Так же как и при других энтеровирусных заболеваниях, встречается чаще летом и осенью.
Инкубационный период короткий, от 1 до 6 дней, продромальный - невыразительный или отсутствует вовсе. Заболевание начинается с незначительного повышения температуры тела, умеренной интоксикации. Возможны боли в животе и симптомы поражения респираторного тракта. Практически сразу на языке, слизистой щек, твердом небе и внутренней поверхности губ появляется энантема в виде немногочисленных болезненных красных пятен, которые быстро превращаются в везикулы с эритематозным венчиком. Везикулы быстро вскрываются с формированием эрозий желтого или серого цвета. Ротоглотка не поражается, что отличает заболевание от герпангины [25]. Вскоре после развития энантемы у 2/3 пациентов появляются аналогичные высыпания на коже ладоней, подошв, боковых поверхностей кистей и стоп, реже - ягодиц, гениталий и лице. Так же как и высыпания во рту, они начинаются как красные пятна, которые превращаются в пузырьки овальной, эллиптической или треугольной формы с венчиком гиперемии. Высыпания могут быть единичными или множественными [26].
Заболевание протекает легко и разрешается самостоятельно без осложнений в течение 7-10 дней. Однако необходимо помнить, что вирус выделяется до 6 недель после выздоровления [27, 28].
Диагностика энтеровирусных экзантем носит комплексный характер и предусматривает оценку клинических симптомов заболевания совместно с данными эпидемиологического анамнеза и обязательного лабораторного подтверждения (выделение энтеровируса из биологических материалов, нарастание титра антител) [29].
Лечение носит в большинстве симптоматический характер. Применение рекомбинантных интерферонов (виферон, реаферон), интерфероногенов (циклоферон, неовир), иммуноглобулинов с высоким титром антител может потребоваться только при лечении больных тяжелыми формами энтеровирусного энцефалита [30].
Таким образом, проблема инфекционных заболеваний, сопровождающихся экзантемами, остается актуальной по сей день. Высокая распространенность данной патологии среди населения требует повышенного внимания от врачей любой специальности.
Пузырчатка – хронический злокачественный аутоиммунный дерматоз, сопровождающийся развитием интраэпидермальных пузырей на коже и слизистых оболочках вследствие акантолиза, имеющих тенденцию к генерализации и слиянию между собой, характеризующийся отложением IgG в межклеточном пространстве эпидермиса [1,6] .
Категория пациентов: взрослые.
Пользователи протокола: дерматовенерологи, аллергологи, терапевты, врачи общей практики.
Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию.
Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию.
Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++или+), результаты которых не могут быть непосредственно распространены на соответствующую популяцию.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Выделение различных клинических форм пузырчатки условно, так как клиническая картина одной формы может напоминать картину другой, кроме того возможен переход одной формы в другую.
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при плановой госпитализации проводятся диагностические обследования не проведенные на амбулаторном уровне):
- цитологическое исследование на наличие акантолитических клеток в мазках – отпечатках со дна эрозий.
Дополнительные (необязательные) диагностические обследования, проводимые на стационарном уровне (при плановой госпитализации проводятся диагностические обследования непроведенные на амбулаторном уровне):
- гистологическое исследование биоптата – позволяет обнаружить внутриэпидермальное расположение щелей и пузырей;
- метод прямой иммунофлюоресценции – устанавливает наличие иммуноглобулинов класса G в межклеточном пространстве эпидермиса.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: нет.
- кожные высыпания на слизистых оболочках полости рта, носа, глотки и/или красной кайме губ, вокруг естественных отверстий;
Наиболее частая форма заболевания, характеризующаяся наличием пузырей различных размеров с тонкой вялой покрышкой, с серозным содержимым, возникающих на видимо неизмененной коже и/или слизистых оболочках полости рта, носа, глотки, гениталий. Первые высыпания чаще всего появляются на слизистых оболочках полости рта, носа, глотки и/или красной кайме губ. Больных беспокоят боли при приеме пищи, разговоре, при проглатывании слюны. Характерный признак – гиперсаливация и специфический запах изо рта.
Через несколько месяцев процесс приобретает более распространенный характер с поражением кожного покрова. Пузыри сохраняются непродолжительное время (от нескольких часов до суток). На слизистых оболочках их появление иногда остается незамеченным, поскольку покрышки пузырей – тонкие, быстро вскрываются, образуя длительно незаживающие болезненные эрозии. Некоторые пузыри на коже могут ссыхаться в корки. Эрозии при пузырчатке обычно ярко-розового цвета с блестящей влажной поверхностью. Они имеют тенденцию к периферическому росту, возможна генерализация кожного процесса с формированием обширных очагов поражения, ухудшением общего состояния, присоединением вторичной инфекции, развитием интоксикации и смертельным исходом. Одним из наиболее характерных признаков акантолитической пузырчатки является симптом Никольского – клиническое проявление акантолиза, который при вульгарной пузырчатке может быть положительным как в очаге поражения, так и вблизи от него, а также на видимо здоровой коже вдали от очага поражения.
Первый московский государственный медицинский университет им. И.М. Сеченова
НИИ питания РАМН, Москва
НИИ питания РАМН, Москва
Современные подходы к комплексной терапии истинной акантолитической пузырчатки
Журнал: Клиническая дерматология и венерология. 2011;9(4): 37‑41
Теплюк Н.П., Теплюк Д.А., Шарафетдинов Х.Х. Современные подходы к комплексной терапии истинной акантолитической пузырчатки. Клиническая дерматология и венерология. 2011;9(4):37‑41.
Tepliuk NP, Tepliuk DA, Sharafetdinov KhKh. Modern approaches to the combined treatment of true acantholytic pemphigus. Klinicheskaya Dermatologiya i Venerologiya. 2011;9(4):37‑41. (In Russ.).
Первый московский государственный медицинский университет им. И.М. Сеченова
Первый московский государственный медицинский университет им. И.М. Сеченова
НИИ питания РАМН, Москва
НИИ питания РАМН, Москва
Истинная акантолитическая пузырчатка (ИАП) — аутоиммунный буллезный дерматоз, неотъемлемым, но непатогномоничным признаком которого является акантолиз, приводящий к образованию пузырей. Заболевания из группы ИАП ассоциированы с аутоантителами IgG к эпидермальным компонентам клеточной адгезии [1—4].
Исход ИАП в «достероидную эру» часто был фатальным: погибали почти 75% больных [5—8].
Основанием для постепенного снижения дозы системных глюкокортикостероидов (СГК) является прекращение появления новых высыпаний, уменьшение экссудативных явлений. Это так называемая минимальная поддерживающая доза препарата, не приводящая к рецидиву заболевания, которую больные принимают пожизненно [9].

В Европейском руководстве по лечению дерматологических болезней (2009) предлагается начинать лечение ИАП сразу с комбинации больших доз СГК и азатиоприна (АЗА) [10]. При этом продолжают использовать большие дозы СГК, в частности дефлазокорт (ДФ), в суточной дозе примерно 2 мг/кг массы тела, т.е. 120-150 мг/сут. Суточная доза АЗА составляет 100 мг. Этой схемы придерживаются до регресса всех «активных очагов» (в среднем 4 нед). Далее снижение СГК рекомендуется проводить на фоне АЗА в дозе 100 мг/сут (табл. 1).
Таким образом, максимальная доза СГК 120—150 мг/сут. АЗА (при отсутствии противопоказаний) при ИАП назначают ежедневно сроком до 2 лет. Следует обратить внимание на то, что с 4-й недели СГК рекомендуется применять и снижать их дозировку по интермиттирующей схеме, т.е. через 1 сут возвращаться к предыдущей дозе.
При лечении ИАП также назначают анаболические гормоны, препараты калия, кальция, витамины (С, рутин, В2, пантотеновую и фолиевую кислоту). При развитии вторичных инфекций применяют антибиотики.

Под нашим наблюдением находились 72 больных ИАП, которые были разделены на клинические варианты в соответствии с классификацией, предложенной Ю.К. Скрипкиным и соавт. [11] (табл. 2).

На основании клинических, биохимических, иммунологических и гормональных исследований нами был разработан поэтапный алгоритм лечения ИАП (см. рисунок): Рисунок 1. Этапы лечения СГК больных ИАП. I этап — максимальная доза СГК 80—100 мг/сут в течение 3 нед, II этап разделен на 7 ступеней снижения дозы с 65 до 20 мг/сут и соответствует средним дозам СГК при ИАП (9 нед), III этап — оригинальная схема снижения малых доз СГК в течение 128 нед. Поддерживающая доза СГК 6,25—3,75 мг/сут.
В процессе лечения СГК у всех больных ИАП развились осложнения.
В период лечения максимальной дозой СГК у всех больных наблюдался синдром Иценко—Кушинга. Стероидный сахарный диабет (СД) возник у 4 больных, кандидоз слизистой оболочки полости рта — у 3, артериальная гипертензия и стероидная миопатия — у 2 пациентов. По одному больному пришлось на атипичную пневмонию, острую язву двенадцатиперстной кишки, осложненную кровотечением, стероидную капилляропатию в виде петехий на гладкой коже, токсический медикаментозный гепатит, псевдотуморозный панкреатит, стероидное акне и фурункулез.
Таким образом, самым частым осложнением при лечении больных ИАП максимальной дозой СГК являлся СД.
На II этапе лечения средними дозами СГК больных ИАП синдром Иценко-Кушинга наблюдался также у всех пациентов. Количество больных с таким осложнением, как СД, не увеличилось (4 человека). Количество больных с артериальной гипертензией увеличилось в 2 раза (4 пациента).
Наиболее частым осложнением (25% случаев) явились разные формы пиодермии. У 2 больных 70 лет развились катаракта и ангиосклероз сетчатки. Хронический гастрит наблюдался у 3 больных. Диффузное разрежение волос у 3 больных купировалось при снижении суточной дозы СГК. У 1 больной возник субатрофический тонзиллит, который, несмотря на лечение, сохранялся в течение всего периода наблюдения.
Таким образом, на II этапе лечения СГК преобладали гнойные осложнения. Сохранялись синдром Иценко—Кушинга и стероидный СД, возникшие на I этапе терапии СГК.
На III этапе лечения малыми дозами СГК, несмотря на снижение суточной дозы, количество осложнений увеличивалось в связи с длительным приемом и увеличением суммарной дозы гормонов. Осложнения приобретали системный характер.
Сердечно-сосудистые осложнения. Преобладала артериальная гипертензия (9 больных). Ишемическая болезнь сердца, стенокардия напряжения, мерцательная аритмия отмечены у 2 больных. Микроангиопатии с развитием петехий на коже наблюдались в 3 случаях. Дисгормональная кардиодистрофия возникла у одной больной старше 69 лет.
Острый тромбофлебит развился у 2 больных в возрасте 62 и 70 лет.
Осложнения, связанные с поражением нервной системы, проявлялись дисциркуляторной энцефалопатией (у 2 больных), нарушением микроциркуляции сосудов головного мозга (у 2), которые возникали у женщин преимущественно старше 60 лет. У 1 больной СП дисциркуляторная энцефалопатия и нарушение микроциркуляции сосудов головного мозга развились в 45 лет.
Осложнениями со стороны желудочно-кишечного тракта были хронический гастрит (у 3 больных) и хронический холецистит (у 1).
Наибольшее количество осложнений наблюдалось со стороны опорно-двигательного аппарата — остеопения (у 8 больных), остеопороз (у 3), артрит (у 3). У 1 больного наблюдались остеоартроз и остеонекроз левой бедренной кости, у 1 пациентки — остеохондроз позвоночника, у 1 больного — перелом левой лучевой кости на фоне остеопороза. Все осложнения были подтверждены результатами денситометрии или рентгенологических исследований. При снижении дозы СГК симптомы остеопении у больных стабилизировались и в ряде случаев нормализовались показатели денситометрии.
Осложнением со стороны ЛОР-органов была левосторонняя хроническая нейросенсорная тугоухость (у 1 больной).
Катаракта, блефароконъюнктивит явились офтальмологическим осложнением у 2 больных.
Длительное лечение СГК осложнялось гнойным воспалением разных органов и систем: пиодермиями (3 случая), хроническим пиелонефритом (2), неспецифическим плевритом (1).
Итак, на III этапе лечения СГК наиболее частыми осложнениями были гипертоническая болезнь и остеопения.
Таким образом, можно сделать следующие выводы:
— самым частым осложнением на I этапе лечения максимальными дозами СГК больных ИАП был СД;
— на II этапе лечения средними дозами СГК преобладали гнойные осложнения;
— на III этапе лечения малыми дозами СГК наиболее частыми осложнениями были гипертоническая болезнь и остеопения.
В процессе наблюдения выявлены и разработаны общие мероприятия по ведению больных ИАП, диетотерапия для профилактики осложнений и обострения заболевания.
Общие мероприятия включали рекомендации по ношению свободного хлопчатобумажного нательного белья, светлых тонов, которое надевается швами наружу.
Диетотерапия разрабатывалась на основании собственных наблюдений и данных литературы.
В 1979 г. в монографии Ю.К. Скрипкина было указано, что диета больных пузырчаткой должна предусматривать ограничение поваренной соли, углеводов и при этом содержать высококачественные белки и витамины.
С. Бренер и соавт. в 1995 г. выдвинули гипотезу, а затем доказали ее in vitro, что пищевые факторы, схожие по химическому составу с препаратами, вызывающими ИАП (в частности, соединения чеснока со стабильными дисульфидными и тиоловыми группами в молекуле), также могут являться причиной возникновения и обострения ИАП [12—14]. Результаты клинических наблюдений за пациентами подтвердили, что чеснок, а также лук и лук-порей могут являться триггерными факторами в развитии ИАП у лиц с генетической предрасположенностью [15—17]. Антигены HLA-DR4, DR14 чаще всего ассоциированы с ИАП [18, 19].
По данным ряда авторов [20], безглютеновая диета улучшает течение ИАП. Рекомендуемая диета характеризуется полным исключением из рациона пшеницы, ржи, ячменя, овса, а также продуктов, содержащих эти крупы (хлеб и хлебобулочные изделия, макаронные изделия, кондитерские изделия, конфеты, карамель, драже, шоколад, сладкие кисломолочные напитки, колбасы, сосиски, сардельки, мясные полуфабрикаты, мясные и рыбные консервы, томатные пасты и кетчупы, мороженое, сыры, майонез, горчицу и др.) [21].
Согласно результатам наших наблюдений, употребление в пищу морской рыбы, морепродуктов у некоторых больных ИАП способствовало появлению новых буллезных элементов, а также воспалительных папул и бляшек. Подобная реакция отмечается при герпетиформном дерматите Дюринга, пустулезном псориазе вследствие возможно повышенного содержания йода в морепродуктах [22—25]. Однако вопрос о роли йода в развитии и прогрессировании буллезного процесса изучен недостаточно.
Учитывая осложнения, возникающие в процессе терапии СГК, пациенту целесообразно назначить диету с умеренным ограничением энергетической ценности преимущественно за счет жиров и углеводов. Исключаются простые сахара, ограничиваются животные жиры, поваренная соль (не более 3 г/сут). Рацион обогащается растительными жирами, пищевыми волокнами (за счет сырых овощей, фруктов), кальцием (за счет молочных продуктов). Пища отварная, запеченная или приготовленная на пару, досаливается на столе. Ритм питания дробный 4—6 раз в день.
Разрешаются:
— хлеб и хлебобулочные изделия (преимущественно ржаной из цельного зерна или пшеничный с добавлением отрубей, диетические сорта);
— супы (преимущественно вегетарианские из сборных овощей, борщи, рассольники, окрошка, гороховый, фасолевый);
— блюда из мяса и птицы (нежирные сорта мяса и птицы - говядина, курица, индейка, кролик, в отварном, заливном, запеченном виде);
— блюда из рыбы (нежирные сорта, речная - судак, треска, щука, навага, сазан и др., преимущественно в отварном, заливном виде);
— блюда и гарниры из овощей и лиственной зелени (капуста белокочанная, цветная, брюссельская, лиственный салат, баклажаны, кабачки, тыква, огурцы, помидоры, зеленый горошек, бобы, фасоль, перец болгарский, морковь, петрушка, укроп, сельдерей, эстрагон, кинза); блюда из картофеля, свеклы, брюквы, тыквы;
— фрукты (несладкие сорта ягод и фруктов — яблоки, груши, айва, апельсины, лимоны, грейпфрут, гранат, вишня, слива, смородина, брусника, малина, земляника, клюква, рябина, в сыром, сушеном виде, в виде компотов, желе, соков без добавления сахара);
— блюда и гарниры из круп (преимущественно гречневая, рисовая, кукурузная), бобовых и макаронных изделий (употреблять изредка, за счет уменьшения количества хлеба);
— блюда из яиц (2—3 яйца в неделю, отварное «всмятку» или в виде паровых омлетов, в других блюдах; яйца без желтка можно использовать чаще);
— молоко, молочные продукты и блюда из них (молоко, простокваша, кефир без добавок — 2 стакана в день, сметана — 1—2 столовых ложки в блюда, творог обезжиренный ежедневно 100 г/сут в натуральном виде, ограниченно неострые и нежирные сорта сыра);
— сладкие блюда, кондитерские изделия (только диетические с заменителями сахара — галеты, печенье, вафли на ксилите, мармелад, конфеты на ксилите, сорбите, сахарине);
— растительные масла (подсолнечное, кукурузное, соевое, оливковое, льняное, горчичное и др. используются преимущественно с винегретами, салатами, овощными закусками);
— напитки (рекомендуются фруктовый чай, некрепкий чай, соки, морсы, отвары, кофейный напиток). Учитывают общее количество жидкости, включая первые блюда.
Запрещаются:
— жирные сорта мяса, свиной, говяжий и бараний жир, насыщенные мясные бульоны и отвары, субпродукты (печень, почки, мозги, легкие, сердце), утка и гусь;
— консервированная рыба в масле, морская, копченая, соленая, вяленая рыба, красная и черная икра, морепродукты;
— сладости (шоколад, крем, какао, мороженое, консервированные фрукты, сладкая сырковая и творожная масса и др.);
— соленые и маринованные овощи;
— алкоголь в любом виде, сладкие газированные и тонизирующие напитки (кока-кола, пепси-кола), крепкий чай, натуральный кофе;
— острые соусы и приправы;
— лук репчатый, лук-порей, чеснок.
Таким образом, лечебное питание для больных с ИАП является очень важной составляющей комплексной терапии. Диета в совокупности с медикаментозным лечением позволяет в более короткие сроки добиться разрешения буллезных элементов, продлить ремиссию заболевания, а также снизить риск развития осложнений, возникающих в процессе терапии СГК.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Петехиальная сыпь: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Петехиальная сыпь связана с разрывом внутрикожных сосудов и может возникать из-за сбоя в работе многих систем организма (иммунная система, кроветворная), при длительном приеме некоторых лекарственных препаратов, при инфекционных заболеваниях (сепсис, тиф, скарлатина и др.), а также при физическом воздействии на кожу из-за которого возникает повреждение внутрикожных сосудов (при ношении слишком тесной одежды из грубой ткани, при физической травме кожи).
По сути, петехии – это выход крови из внутрикожных капилляров в межтканевое пространство в результате травмы сосуда или из-за изменения свойств крови.
Чаще всего петехиальные элементы плоские, размером не более 3 мм, могут быть фиолетового, пурпурного, красного цвета, над поверхностью не возвышаются, не пальпируются, не исчезают при надавливании или растягивании кожи, бывают единичными или множественными.
- Травма кожи при ударе — основная причина появления петехий у здоровых людей. В полости рта петехии могут появиться после употребления слишком твердой пищи.
- Грубое воздействие на кожу (например, при наложении жгута), ношение тесной одежды и обуви.
- В послеродовом периоде у матери и ребенка возможно появление петехиальной сыпи из-за травм кожи во время родов.
- Сильный плач (чаще у детей), неукротимая рвота или кашель – причина появления единичных петехий в области глаз, рта, шеи.
Чаще всего петехии появляются вследствие уменьшения количества тромбоцитов (элементов крови, ответственных за ее свертывание) в результате каких-либо состояний (или заболеваний), а также из-за снижения свертываемости крови как проявление некоторых болезней или действия определенных лекарственных препаратов.
Прием антикоагулянтов. При нарушениях ритма сердца, в комплексной терапии ишемической болезни сердца, в постинсультном периоде, при склонности к тромбообразованию и при других заболеваниях пациентам назначают препараты, разжижающие кровь (антикоагулянты и/или антиагреганты). На фоне приема таких препаратов происходит изменение реологических («текучих») свойств крови без изменения количества тромбоцитов. Назначение антикоагулянтов и антиагрегантов требует контроля работы системы свертывания. Исследование, которое отражает основные этапы процесса свертывания крови в организме называется коагулограмма (гемостазиограмма). В зависимости от того, к какой группе относится препарат «разжижающий кровь», контролировать нужно разные звенья коагулограммы. Периодичность контроля, коррекцию принимаемой дозы препарата и рекомендации по изменению образа жизни, прежде всего питания, вам даст лечащий врач.
Синонимы: Гемостазиограмма. Coagulation studies (coagulation profile, coag panel, coagulogram). Краткая характеристика исследования «Гемостазиограмма (коагулограмма) расширенная» Коагуляционное звено гемостаза: Протромбин (протромбиновое время, протромбин (по Квику).

- Некоторые аутоиммунные заболевания, такие как системная красная волчанка, тромбоцитопеническая пурпура, склеродермия и многие другие, сопровождаются появлением на коже петехий. Связано это чаще всего со специфическим поражением сосудов разного калибра. Помимо кожных проявлений для этой группы болезней характерны различные поражения суставов с нарушением их функции, лихорадка, миалгии (мышечная боль), невынашивание беременности, бесплодие.
- Инфекционные заболевания, такие как тиф, скарлатина, инфекционный мононуклеоз, менингит, а также некоторые инфекции, передаваемые половым путем, могут сопровождаться появлением петехий. При инфекционном эндокардите и сепсисе также возможно появление петехиальной сыпи. При гонорее петехии обычно локализуются на коже в области крупных суставов и сопровождаются клиникой воспаления мочеполового тракта.
- При наличии новообразований в гипофизе или коре надпочечников, сопровождающихся повышением уровня гормонов, кожа истончается, легко травмируется, появляются багровые растяжки (стрии) на животе, бедрах, а также петехии, которые чаще всего локализующиеся на коже голеней.
- Недостаточное поступление в организм витаминов С и К ведет к нарушению проницаемости сосудистой стенки капилляров, в результате чего кровь может попасть в межтканевое пространство, появляются петехии, беспричинные синяки различных размеров.
- Во время и после проведения химио- и лучевой терапии возможно появление петехиальной сыпи, что объясняется снижением уровня тромбоцитов на фоне введения токсичных лекарств или воздействием ионизирующего излучения на ткани.
- Изменения кожи, мышц, развитие побочных симптомов при наличии онкологических заболеваний называют паранеопластическими процессами. Их развитие связано с реакцией организма на рост опухоли и часто сопровождается появлением сыпи различного характера, необъяснимых изменений кожи и мышц (дерматомиозит), слабости, снижения аппетита, похудения, быстрой утомляемости, длительным повышением температуры тела.
При появлении обширных участков кожной сыпи, неважно, сопровождаются они другими симптомами или нет, необходимо немедленное обращение к врачу.
Первичное обращение может быть к врачу общей практики, терапевту или дерматологу. По характеру кожных проявлений, наличию тех или иных симптомов врач решит, нужна ли консультация более узкого специалиста, и определит объем необходимых анализов и обследований, а также назначит терапию.
Диагностика при появлении петехий на коже
При приеме антикоагулянтов помимо оценки функции самой свертывающей системы крови - Гемостазиограмма (коагулограмма), скрининг;
Синонимы: Гемостазиограмма, коагулограмма. Coagulation studies (coagulation profile, coag panel, coagulogram). Краткая характеристика исследования «Гемостазиограмма (коагулограмма), скрининг» Включает следующие показатели: Протромбин (протромбиновое время, протромбин (по Квику), МН.

Пузырчатка вульгарная – тяжелый (потенциально летальный) буллёзный дерматоз, в основе которого лежит аутоиммунное поражение кожи и слизистых оболочек, проявляющееся супрабазальным акантолизом с образованием дряблых пузырей. Без лечения иммуносупрессантами заболевание часто заканчивается смертью.
Синонимы
pemphigus vulgaris, обыкновенная пузырчатка, акантолитическая пузырчатка.
Эпидемиология
Возраст больных: встречается во всех возрастных группах, но наиболее часто в 40-60 лет. Пол: мужчины и женщины болеют одинаково часто.
Анамнез
Обыкновенная пузырчатка обычно начинается постепенно с поражения слизистой оболочки полости рта, а пузыри на коже появляется спустя несколько месяцев. Изолированное поражение слизистой полости рта нередко принимают за эрозивный стоматит и безуспешно лечат у стоматологов до тех пор, пока не появятся высыпания на коже. Сначала поражение кожи носит ограниченный характер и представлено вялыми пузырями, быстро вскрывающимися с образованием болезненных эрозий, спустя 6–12 месяцев высыпания становятся генерализованными. Гораздо реже вульгарная пузырчатка начинается сразу с распространенных высыпаний на коже и слизистых оболочках.
Течение
заболевание начинается постепенно, неуклонно прогрессирует и без лечения, как правило, заканчивается смертью. С внедрением в клиническую практику иммуносупрессантов (глюкокортикостероидов и цитостатиков) удалось значительно снизить летальность, при их назначении достигается стойкая ремиссия и даже излечение (в случае отсутствия рецидивов в течение 5 лет и более).
Этиология
Предрасполагающие факторы
- приём медикаментов (ингибиторов АПФ (каптоприла, эналаприла, лизиноприла, периндоприла), пеницилламина и др.);
- воздействие УФО (солнца);
- время года: весна-лето;
- принадлежность к выходцам из стран Южной Европы (Испания, Португалия, юг Франции, Италия, Греция, Болгария, западная часть Турции, Мальта);
- принадлежность к выходцам из стран Юго-Западной Азии (Йемена, Саудовской Аравии, ОАЭ, Катара, Бахрейна, Омана, Кувейта, Сирии, Иордании, Ливана, Израиля);
- механическая травматизация кожи и слизистых оболочек;
Жалобы
При поражении кожи – жжение и боль в месте высыпания пузырей, образование болезненных эрозий (после вскрытия пузырей), мокнутие очагов поражения (отделение серозного экссудата с поверхности эрозий). Повышенная ранимость кожи к действию механических факторов. Неприятный запах от тела. При поражении слизистой оболочки полости рта – из-за болезненных эрозий затруднен прием пищи (глотание), отмечается гиперсаливация (повышенное слюноотделение). Нередко изменяется общее самочувствие – отмечается общая слабость, недомогание, похудание (особенно при поражении слизистой оболочки полости рта). Нередко больные жалуются на носовые кровотечения, охриплость голоса, зуд и жжение при мочеиспускании.
Дерматологический статус
процесс поражения кожи и слизистых оболочек носит, как правило, распространенный характер, начинаясь сначала с локализованных изолированных высыпаний (чаще на слизистых) с последующей тенденцией к слиянию элементов сыпи и распространению их на другие участки кожи (слизистых оболочек) с образованием обширных очагов.
Элементы сыпи на коже
- пузыри с дряблой покрышкой (на начальном этапе своего развития возможны и напряженные пузыри), с серозным содержимым, которые появляются на внешне неизменной коже. Размеры пузырей от 0,5 см и более, форма чаще всего округлая. Пузыри легко вскрываются с образованием болезненных эрозий, нередко обширных, отделяющих серозный экссудат и легко кровоточащих при травматизации. Периферический симптом Никольского (характеризуется отслойкой эпидермиса с образованием эрозии при трении здоровой кожи вблизи пузырей) – положительный. Краевой симптом Никольского (определяется при потягивании за обрывки покрышки пузыря в виде отслойки эпидермиса) – положительный. Симптом Асбо-Хансена (увеличение пузыря по площади при надавливании на него пальцем) –положительный. Симптом груши (свисание пузыря, по форме напоминающего грушу, под тяжестью содержимого при вертикальном положении тела) – положительный;
- корки медово-желтого или желтовато-серого (реже – бурого) цвета, при удалении которых обнажаются эрозии;
- болезненные эрозии на месте вскрывшихся пузырей размерами более 0,5 см в диаметре, имеющие тенденцию к периферическому росту и слиянию (положительный симптом периферического роста эрозий), расположенные на фоне неизменной, реже воспалительной кожи. Эрозии разрешаются без рубцевания, оставляя гипер- или гипопигментные пятна;
- вторичные гипер- или гипопигментные пятна на месте разрешившихся высыпаний.
Элементы сыпи на слизистых
- пузыри с дряблой покрышкой и серозным содержимым на фоне неизменной или воспалённой слизистой. Пузыри настолько быстро вскрываются с образованием эрозий, что их почти не удается увидеть.
- болезненные эрозии на месте вскрывшихся пузырей размерами более 0,5 см в диаметре, имеющие тенденцию к периферическому росту (положительный симптом периферического роста эрозий), расположенные на фоне неизменной слизистой, реже воспалительного пятна. Эрозии разрешаются без рубцевания;
- плёнчатые налёты серого или коричневого цвета на поверхности эрозий;
- редко (только на губах) корки медово-желтого или бурого цвета, расположенные на поверхности эрозий.
Придатки кожи
Локализация
Излюбленная локализация на коже – волосистая часть головы, лицо, грудь, подмышечные впадины, паховая область, пупок. На слизистых оболочках – полость рта, носа, глотка, гортань, конъюнктива глаз, половые органы (влагалище, половой член).
Дифференциальный диагноз
С буллёзным пемфигоидом, буллёзной токсикодермией, герпетиформным дерматитом Дюринга, буллёзным импетиго.
Сопутствующие заболевания
анемия, лейкопения, кахексия, язвенная болезнь желудка и/или 12-ой кишки (на фоне приёма глюкокортикостероидов), остеопороз (на фоне приёма глюкокортикостероидов), артериальная гипертензия (на фоне приёма глюкокортикостероидов), синдром Кушинга (на фоне приёма глюкокортикостероидов), сахарный диабет (на фоне приёма глюкокортикостероидов), психоз (на фоне приёма глюкокортикостероидов), пиодермия, сепсис.
Диагноз
вульгарной пузырчатки основывается на сочетании клинической картины и результатов гистологического исследования, подтвержденных результатами прямой РИФ. При изолированном поражении слизистой полости рта постановка диагноза может оказаться сложной задачей. В этом случае необходимы гистологическое исследование слизистой, её иммунофлюоресцентное окрашивание (прямая РИФ) и определение пемфигус-антител в сыворотке крови.
Патогенез
Разрушение связей между клетками эпидермиса опосредуется IgG-аутоантителами. Они связываются с гликопротеидом клеточных мембран (десмоглеином 3 и десмоглеином 1) и вызывают акантолиз, по-видимому, за счет активации сериновых протеаз. При вульгарной пузырчатке сначала образуются антитела против десмоглеина 3, а при генерализации процесса и против десмоглеина 1. Поскольку эпителий слизистой оболочки полости рта содержит преимущественно десмоглеин 3, а кожа – десмоглеины 1 и 3, то повреждение аутоантителами десмоглеина 3 характеризуется появлением пузырей во рту раньше других симптомов вульгарной пузырчатки. В связи с этим в последние годы выделяют две иммунопатологические формы вульгарной пузырчатки. Первая характеризуется наличием аутоантител к десмоглеину 3 и изолированным поражением только слизистой оболочки полости рта, а вторая − наличием аутоантител к десмоглеинам 1 и 3 и поражением соответственно слизистой оболочки полости рта и кожи.
Материал подготовил: Раводин Роман Анатольевич, дерматовенеролог, дерматоонколог, дерматокосметолог. Доктор медицинских наук, доцент
Читайте также:

