Как вылечить сыпь на голове у ребенка
Обновлено: 02.05.2024
Педиатры клиники Фэнтези отвечают на вопросы, которые больше всего волнуют родителей: чем «омикрон» отличается от предыдущих штаммов? Как понять, что ребенок заболел? Чем его лечить, что делать в случае осложнений? Как возвращаться к обычной жизни после болезни?
Симптомы «омикрона». Как понять, что ребенок заболел?
Иногда болезнь начинается с желудочно-кишечных симптомов: тошноты, рвоты, диареи, боли в желудке.
Самые распространенные симптомы «омикрона» у детей такие:
- температура
- боль в горле
- головная боль
- насморк
- слабость
У 20% детей единственный симптом болезни – сыпь. Она может быть разных видов:
- розовые пятна, как при кори
- волдыри, как при ветрянке
- сыпь на руках, как при обморожении (так называемые «ковидные пальцы»)
- «кружевные» высыпания
- не бледнеющие фиолетовые пятна
- крапивница
Что делать, если эти симптомы появились?
Прежде всего, убедитесь, что у ребенка действительно COVID-19: сделайте ПЦР-тест или Антиген-тест
По возможности изолируйте ребенка, примите меры, чтобы не заразиться самим.
Лечение – симптоматическое, как при обычном ОРВИ: жаропонижающее при высокой температуре, обильное питье, увлажненный воздух.
Следите за «красными флагами» - симптомами осложнений
Если эти симптомы появились, срочно обратитесь к врачу:
- учащенное дыхание
- одышка в состоянии покоя
- боль, ощущение сдавливания в груди
- посинение носогубного треугольника
- вялость, потеря сознания
- мультисистемный воспалительный синдром (MIS-C): на теле яркая сыпь, температура держится больше трех суток, рвота, понос, боль в животе, конъюнктивит, анализ крови показывает сильное воспаление
Чем нельзя лечить ребенка?
Не нужно самостоятельно давать ребенку:
- противовирусные препараты: они не помогут;
- гормоны и антикоагулянты (кроворазжижающие препараты): их может назначить только врач, и только если есть показания;
- антибиотики: их прописывают только в случае бактериальных осложнений, которые должны быть подтверждены рентгенографией и анализом крови.
Бывает ли у детей постковидный синдром? И что это такое?
В некоторых случаях после болезни у ребенка остаются жалобы. Это может продолжаться до 3-х месяцев. Чаще всего эти симптомы не опасны и со временем проходят сами:
- ребенок быстро устает
- ему трудно сосредоточиться, в голове как будто туман
- он кашляет, и кашель долго не проходит
- он чувствует боль в груди или в животе
- у него «скачет» настроение
- болит или кружится голова
- он не чувствует запахов и вкусов (или они изменились)
А есть и опасные симптомы?
Да. Например, миокардит – воспаление сердечной мышцы. По медицинской статистике он гораздо чаще встречается у детей и подростков, переболевших ковидом. Он может быть проявлением острой инфекции или мультисистемного воспалительного синдрома. Если вы заметили один из этих симптомов, обязательно сообщите о них педиатру. Возможно, у вашего ребенка миокардит.
- ребенок быстро устает и меньше двигается
- он чувствует боль в груди
- у него одышка даже в состоянии покоя и при небольшой нагрузке
- учащенный пульс
- он чувствует «перебои» в сердцебиении
- он теряет сознание
Что такое мультисистемный воспалительный синдром?
Это серьезное воспаление, поражающее сразу несколько систем организма. Оно может развиться даже после бессимптомной болезни. В большинстве случаев при мультисистемном воспалительном синдроме нужна госпитализация.
Срочно обратитесь к врачу, если у вашего ребенка:
- высокая температура
- сыпь, конъюнктивит
- боли в животе, рвота и понос
- слабость
- головная боль
Если ребенок переболел мультисистемным воспалительным синдромом, ему обязательно нужно наблюдение педиатра и, в некоторых случаях, кардиолога.
Нужно ли после COVID-19 сдавать какие-то анализы?
Только врач определяет, нужны ли анализы. Не стоит сдавать их самостоятельно – вы зря потратите время и деньги.
Через какое время после болезни можно заниматься физкультурой и спортом?
Если ребенок переболел COVID-19 легко и без осложнений, после осмотра педиатра он может вернуться к занятиям сразу.
Если болезнь была средней тяжести, ребенку нужен очный осмотр педиатра и ЭКГ (электрокардиография). В зависимости от того, что она покажет, врач может разрешить спортивные занятия (но не раньше, чем через 10 дней после первого положительного теста на COVID-19).
Если ребенок перенес болезнь тяжело, возможно, с мультисистемным воспалительный симптомом и госпитализацией, педиатр направит его на консультацию к кардиологу и запретит физические нагрузки на 3-6 месяцев.
Если у ребенка есть хроническое заболевание или другие факторы риска, ему обязательно нужна консультация врача-специалиста. Вернуться к занятиям физкультурой можно только после его положительного заключения.
А как же освобождение от физкультуры на 2 недели?
Современные педиатры считают, что в большинстве случаев освобождение от физкультуры не нужно. А если у ребенка серьезные осложнения, двух недель не хватит, нужно освобождение на более долгий срок.

Различные высыпания на коже головы появлялись у людей еще тысячи лет назад. В сохранившихся свитках древних врачей нередко описывается такая проблема. Причем прыщи на голове у ребенка также были распространенной проблемой. Игнорировать ее нельзя ни в коем случае, так как малыш может начать расчесывать высыпания, что потом приведет к заражению инфекцией. Причины появления прыщей на коже головы детей могут отличаться в зависимости от возраста. Это связано с изменением потребностей организма и дифференцировки всех систем ребенка.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обратиться к профильному специалисту.

Прыщи на голове у грудничка
Часто мамы и папы в прямом смысле впадают в панику, когда видят какие-либо проблемы со здоровьем у малыша. Однако есть три причины, которые нельзя игнорировать при появлении прыщей на голове у новорожденного:

- Аллергическая реакция. Если мама кормит малыша грудью, нужно убедиться в том, что она не съела цитрусовые или шоколад. Для крох на искусственном вскармливании обычно сразу назначаются лекарства, а также выбирается другая смесь.
- Потница. Она возникает часто в жаркое время года. Нужно чаще купаться в теплой воде, можно помазать кожу специальным кремом.
- Дисбактериоз;
- Бактериальная гнойная инфекция.
Но иногда ничего серьезного в том или ином симптоме нет. Например, прыщи на голове у грудничка могут быть вызваны:
- Гормональными изменениями. В течение первого года жизни организм ребенка адаптируется к новым условиям. В этом случае лечение не нужно.
- Сменой климата из-за переезда, например, из жаркого региона в более холодную часть страны.
- Длительной прогулкой на морозе
Причины появления прыщей на голове у детей старшего возраста
Обычно врач педиатр рассматривает следующие причины появления прыщей на голове у детей старшего возраста:
- Гиперактивность сальных желез.
- Несоблюдение простейших правил гигиены.
- Заболевания нервной системы.
- Прием некоторых лекарственных препаратов.
- Сбой в деятельности надпочечников.
- Подушки и постельное белье из дешевых синтетических материалов.
- Инфекция, вызванная различными бактериями.
Диагностика
В любом случаем, что бы исключить серьезные патологии, с которыми может быть связано появление прыщей на коже головы у ребенка, следует проконсультироваться с врачом педиатром.
Чтобы понять, почему прыщи на голове у новорожденного, иногда необходимо сдать анализы:
| Методика диагностики | Время |
|---|---|
| Общий анализ крови | 10 минут |
| Биохимический анализ крови | 10 минут |
| Гормональное исследование | 20 минут |
Главное, чтобы родители не боялись слез ребенка, так как в этом возрасте любое врачебное вмешательство воспринимается как угроза.
Для детей старшего возраста набор диагностического минимума такой же как и у детей грудного возраста. Показав ребенка врачу и выяснив причину появления прыщей, тем самым вы можете обезопасить свое чадо от возможным осложнений.
К какому специалисту обратиться?
Если у малыша на голове появляются прыщи, следует обратиться к врачу следующей специальности:
После осмотра, врач назначит необходимую в вашем случае диагностику. Некоторые заболевания сложно диагностировать как говорится "на глаз". Поэтому нужно довериться врачу при назначении исследований. После всех анализов врач сможет составить правильный курс лечения. Запомните: точная диагностика и правильный диагноз - уже 50% успеха в лечении!
Лечение прыщей на голове у детей
От уровня тяжести заболевания зависит то, какие меры будут предприняты. Иногда такие высыпания доставляют много неудобств, ребенок чувствует сильную боль. Нередко приходится пить курс антибиотиков или проходить комплекс процедур. Но если болезнь не настолько тяжелая, то для лечение прыщей на голове у детей осуществляется при помощи следующих мер:
- Делаются соляные ванны. В них добавляется небольшое количество серы. Метод известен несколько столетий.
- Прыщи прижигаются раствором из спирта, водки, салицилового спирта.
- Голову ребенку моют только дегтярным мылом.
- Назначается курс витаминов и микроэлементов для улучшения иммунитета.
- Готовится настойка из листьев одуванчика, которую нужно принимать регулярно.
Все меры строго необходимо согласовать с врачом. Часть этих действий может дополнять и лекарственную терапию. Тогда можно будет быстро вылечить прыщи у новорожденных на лице и голове. Однако важно четко соблюдать требования доктора, иначе возможно ухудшение общего состояния ребенка.
Лечение детей в Москве
Квалифицированную помощь вам и вашему малышу окажут в медицинском центре, где работают не просто врачи, а чуткие и заботливые люди. Они с любовью отнесутся к каждому крохе и постараются минимизировать стресс от посещения клиники. Родители карапузов получат развернутые ответы на любые вопросы касательно выбора лечения или назначения анализов.
Помните, что поставить точный диагноз, определить причины и характер заболевания, назначить эффективное лечение может только квалифицированный врач. Записаться на прием к нашим специалистам Вы можете на сайте или по телефону 8 (495) 255-37-37.
Лечение крапивницы сводится к устранению причинного фактора, если его удается установить, и к эмпирическому подбору антигистаминных препаратов Элементы сыпи, характерные для крапивницы Среди аллергических заболеваний у детей, при которы
Лечение крапивницы сводится к устранению причинного фактора, если его удается установить, и к эмпирическому подбору антигистаминных препаратов
Среди аллергических заболеваний у детей, при которых «органом-мишенью» патологического процесса становятся кожные покровы, важное место занимают крапивницы. Это связано с высокой частотой их встречаемости [1], сложностью дифференциальной диагностики различных форм и, как следствие, большими трудностями, возникающими при подборе терапии, которая зачастую оказывается малоэффективной. При острых формах крапивницы благодаря использованию инъекций антигистаминных препаратов и, в особо острых ситуациях, кортикостероидов можно добиться выраженного терапевтического эффекта. При хронических и рецидивирующих формах крапивниц кортикостероидные препараты применяются только в периоды обострений, а курсовое лечение приводит к целому ряду побочных эффектов и осложнений. Все вышеизложенное делает назначение этих средств нецелесообразным. Таким образом, лечение крапивниц сводится к устранению причинного фактора, если его удается установить, и к эмпирическому подбору антигистаминных препаратов.
Наибольшую сложность для диагностики и терапии представляют крапивницы, индуцированные физическими факторами, составляющие 15-20% всех хронических или рецидивирующих их форм. Для постановки диагноза физической крапивницы и определения ее формы необходимо выделить вызывающий заболевание причинный фактор (табл. 1).
Если возникают какие-либо подозрения, необходимо проведение провокационных тестов, которые позволяют подтвердить или отвергнуть причинность определенного вида воздействия в возникновении данного заболевания (табл. 2).
При постановке диагноза физической крапивницы и с целью определения характера терапевтического воздействия в некоторых случаях требуется установление типа течения (немедленное, отсроченное), распространенности поражения кожи (локальное, системное), семейного анамнеза и типа наследования (приобретенное, семейное, аутосомно-доминантное), продолжительности проявлений, сочетания нескольких форм крапивницы.
Немаловажное значение для установления формы физической крапивницы имеет особенность ее клинической манифестации. Так, локальная форма тепловой крапивницы развивается через 2-5 мин после теплового воздействия и продолжается в течение часа. В то же время генерализованная тепловая крапивница относится к холинергической форме и возникает на фоне повышения температуры тела через 10-20 мин после физической нагрузки. Холинергическая крапивница имеет четкую клиническую картину: точечные уртикарные высыпания размером в 2-3 мм, окруженные широкой зоной гиперемии (2-4 см) с тенденцией к слиянию элементов и преимущественной локализацией в области лица, шеи и туловища; выраженный зуд, исчезновение уртикарий в течение 20-50 мин после прекращения физической нагрузки. Поражение больших площадей поверхности тела при холодовой крапивнице, например при купании в холодной воде, может привести к развитию анафилактоидной реакции, опасной для жизни. Холодная пища может спровоцировать у таких больных развитие орофарингеального отека и появление симптомов гастроинтестинального поражения (рвота, диарея, болевые симптомы). Возможны семейные варианты холодовой крапивницы с аутосомно-доминантным типом наследования, протекающие в двух формах: немедленной, при которой образуются жгучие папулы, зачастую сопровождающиеся ознобом, лихорадкой, истинным артритом или артралгиями, головными болями; отсроченной — проявляющейся через 9-18 ч только в областях, подвергшихся воздействию холода. Отсроченная холодовая крапивница исчезает самостоятельно в течение 2-3 дней. К клиническим особенностям крапивницы, связанной с повышенной чувствительностью кожи к воздействию прямого солнечного света, можно отнести появление эритемы, сопровождающейся выраженным зудом в течение 2-3 мин исключительно на поверхностях, подвергшихся солнечному облучению, причем зуд возникает раньше, чем развивается гиперемия и отек. Эти явления исчезают через 3-4 ч, а их тяжесть зависит от продолжительности инсоляции. Наиболее распространенная форма физической крапивницы — дермографическая. Она часто сочетается с другими формами крапивниц. У детей в основном наблюдаются немедленные первичные формы этого заболевания, которые не исчезают в течение месяцев и даже нескольких лет. Особенностью аквагенной крапивницы является то, что она возникает при воздействии воды вне зависимости от ее температуры и минерального состава. При этом ощущение зуда и жжения может возникать без каких-либо визуальных изменений поверхности кожи.
При постановке диагноза физической крапивницы следует учитывать тот факт, что некоторые ее формы могут быть вторичными. Например, транзиторные формы холодовой крапивницы, а также крапивницы, возникающей при ряде инфекционных заболеваний (инфекционный мононуклеоз, микоплазменная инфекция, краснуха, сифилис), укусах насекомых, сывороточной болезни, лекарственной аллергии, заболеваниях, при которых в крови образуется криофибриноген (сахарный диабет, онкологические болезни, различные нарушения свертываемости крови). Вторичной по отношению к мастоцитозу, лекарственной аллергии, укусам насекомых, сывороточной болезни может быть и дермографическая крапивница. Нельзя забывать также о глистных инвазиях, при которых могут иметь место как дермографическая, так и другие виды физических крапивниц.
Исключение причинного фактора, к сожалению, не всегда возможно. При первичных формах крапивниц можно предотвратить контакт с прямым солнечным облучением, тепловым, холодовым и вибрационным типами воздействий. В то же время при холинергической форме крапивницы у детей невозможно значительно ограничить физические нагрузки, провоцирующие рецидивы заболевания. При вторичных формах крапивниц, когда причинным фактором является инфекционное, паразитарное или другие заболевания, их терапия как раз представляет собой исключение причинного фактора. Индукция к причинному фактору возможна при отдельных формах физических крапивниц. Например: индукция толерантности дозированными физическими нагрузками, вызывающими потоотделение при холинергической крапивнице; постепенное понижение температуры воды, которую использует больной для умывания и душа с определенной периодичностью (12 ч) при холодовой крапивнице. Однако такие мероприятия обычно сложно организовать, и они не всегда достаточно эффективны. Когда при физической крапивнице существует риск развития анафилактических реакций, родителей больных детей или самих пациентов в подростковом возрасте необходимо обучать делать аутоинъекции адреналина, способного купировать подобные состояния в дебюте.
Следует отметить, что в подавляющем большинстве случаев все перечисленные мероприятия должным образом не выполняются или не достигают ожидаемого эффекта. В связи с этим наиболее распространенным методом терапии крапивниц остается назначение антигистаминных препаратов, способных при большинстве форм физических крапивниц уменьшить, ликвидировать или предотвратить возникновение клинических проявлений [2]. Несмотря на преимущественно симптоматический характер их действия, альтернативы антигистаминным препаратам при лечении физических крапивниц не существует. При подавляющем большинстве форм физических крапивниц антигистаминные препараты оказывают терапевтический эффект, уменьшая выраженность проявлений, а зачастую и полностью ликвидируя их. При хронических рецидивирующих формах заболевания, которыми являются физические крапивницы, для достижения терапевтического эффекта требуется достаточно длительное курсовое назначение антигистаминных препаратов. Антигистаминные препараты первого поколения, долгое время использовавшиеся для терапии крапивниц, сегодня признаны малоэффективным средством. Необходимость многократного введения, негативное влияние на центральную нервную систему (седативное, холинолитическое), риск развития тахифилаксии — все это значительно ограничивает возможности длительного курсового применения этих средств у детей. С появлением антигистаминных препаратов второго поколения возможности симптоматической терапии физических крапивниц значительно расширились [3]. Антигистаминные препараты второго поколения представляют собой уже достаточно обширную группу фармакологических средств, в которую входят терфенадин, цитеризин (зиртек), лоратадин (кларитин), эбастин (кестин).
Особое место в терапии физических крапивниц занимает эбастин (кестин). Этот препарат обладает высокоселективным антигистаминным эффектом, не обнаруживает активности в отношении подавления гистаминовых H2- и H3-рецепторов, не имеет ацетилхолин- или серотонин-опосредованных феноменов, а также не оказывает влияния на ЦНС [4]. При испытании кестина в течение трех месяцев у больных хронической крапивницей в условиях двойного слепого плацебо-контролируемого исследования (211 больных из 49 клинических центров) была продемонстрирована высокая эффективность препарата и его хорошая переносимость [5]. В детской практике особое значение имеет высокий уровень его безопасности. Так, в случае превышения рекомендуемой терапевтической дозы в 5-10 раз при клиническом испытании у взрослых и детей не отмечалось существенного увеличения интервала QT, седативного эффекта [6]. Несмотря на это, кестин в нашей стране разрешен к применению у детей с 12-летнего возраста, что связано с недостатком клинических данных, касающихся использования его у детей в возрасте до 12 лет. Однако учитывая тот факт, что физические крапивницы наблюдаются в основном у детей старше 10 лет, кестин можно рассматривать как одно из наиболее приемлемых антигистаминных средств, назначаемых для лечения этой группы заболеваний. Очень важна возможность использования кестина как в периоде обострения, так и с целью предупреждения рецидивов крапивницы в течение длительного времени. Одним из преимуществ препарата является то, что при недостаточной эффективности кестина в рекомендуемой дозе (10 мг) ее можно увеличить до 20 мг в сутки без какого-либо риска развития побочных эффектов.
Литература
1. Volonakis M., Katsarou-Katsari A., Stratigos J. Aetiologic factors in childhood urticaria // Ann. Allergy, 1992. V. 69. P. 61-65.
2. Harris A., Zuberbier T., Grabbe J., Monroe G. Urticaria / Berlin: Springer, 1998. Allergol. Immunopathol. (Madr). 1995, May-Jun.; 23(3). P.137-144.
3. Slater J. W., Zechnich A. D., Haxby D. G. Second-generation antihistamines: a comparative review // Drugs. 1999. Jan.; 57(1). P. 31-47.
4. Roberts D. J., Gispert J. The non-cardiac systemic side-effects of antihistamines: ebastine // Clin. Exp. Allergy. 1999. Jul.; 29. Suppl 3. P. 151-155.
5. Kalis B. Double-blind multi centre comparative study of ebastine, terfenadine and placebo in treatment of chronic idiopatic urticaria in adults // Drugs. 1996. V. 52. Suppl. 1. P. 30-34.
6. Moss A. J.; Morganroth J. Cardiac effects of ebastine and other antihistamines in humans // Drug Saf., 1999. V. 21, Suppl. 1. P. 69-80.
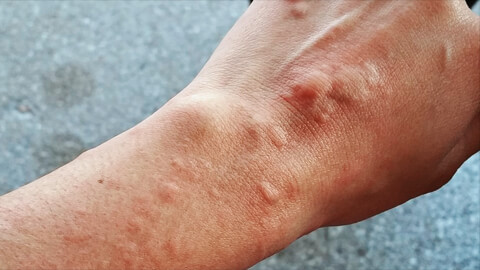
Это кожное заболевание, часто аллергической природы. В большинстве случаев имеет хроническое течение, и сильно усложняет жизнь человеку. Постоянный зуд, волдыри вызывают раздражительность, расстройство сна, человек стесняется своего внешнего вида, у детей возникают проблемы с учебой.
В некоторых случаях высыпания осложняются острым сильным отеком, который без оказания медицинской помощи может угрожать жизни человека.
Почему возникает крапивница
Это системное заболевание, возникновению которого могут способствовать самые разные факторы. Часто крапивницей страдают люди, склонные к аллергическим реакциям или имеющие отягощенную наследственность по этому заболеванию.
Привести к появлению «крапивной сыпи» могут следующие факторы:
- лекарства, чаще всего антибиотики и противовоспалительные средства;
- укусы насекомых (пчелы, осы);
- вирусные и хронические инфекционные болезни;
- дисбактериоз кишечника;
- продукты, в их числе различные специи и пищевые добавки;
- проблемы с иммунной системой;
- стрессовые ситуации;
- наличие в организме гельминтов или других паразитов;
- внешние физические явления (холод, давление, вода, солнце, вибрация).
Список причин хронической крапивницы возглавляют лекарства и продукты питания, а острая форма заболевания в большинстве случаев возникает на фоне вирусных инфекций и заболеваний ЖКТ.
Спровоцировать заболевание у женщин может гормональный дисбаланс в организме. Это может быть нарушения менструального цикла, прием гормональных препаратов, беременность или менопауза.
Крапивная сыпь не всегда является самостоятельным диагнозом. Часто она выступает как симптом других патологий. Например, такие высыпания характерны для аутовоспалительных болезней, ангионевротического отека Квинке и мастоцитоза (заболевания крови).
Крапивница: симптомы болезни
Основным проявлением является возникновение на коже красных или розовых пятен различной формы, а также волдырей диаметром до нескольких сантиметров. Кожа может иметь небольшой отек, который носит временный характер. Чаще всего он исчезает через 1-2 дня. Если отек поражает глубокие слои дермы или слизистые оболочки, то формируется отек Квинке (резкое увеличение какой-то части тела). Это очень опасное состояние, которое требует немедленной помощи.
Сыпь при крапивнице почти всегда сопровождается сильным зудом, иногда может возникать жжение. Расчесывание зудящих участков кожи приводит к инфицированию. В таком случае болезнь осложняется возникновением гнойников, синяков, ран.
Особенностью протекания у взрослых является внезапность возникновения и исчезновения всех признаков заболевания. В большинстве случаев это происходит без лечения.
К второстепенным симптомам, которые присутствуют не всегда, можно отнести:
- Покраснение и отек кожи.
- Головная боль.
- Повышенная температура.
- Расстройство сна.
Такие симптомы сильно влияют на общее самочувствие и качество жизни человека. Он становится раздражительным, снижается умственная деятельность, нарушается аппетит. Нередко зудящая сыпь приводит к психическим расстройствам (это может быть высокая тревожность, апатия, депрессия) и вынужденной изоляции.
Классификация: виды крапивницы
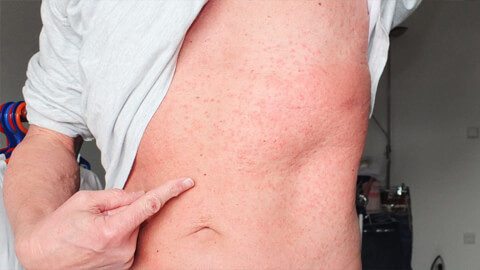
Существует множество разновидностей этого дерматологического заболевания. По характеру протекания болезнь делится на 2 вида:
- Острая крапивница — самая часто встречаемая форма. Для нее характерно внезапное появление волдырей или отечных участков кожи. Обычно не требует лечения, так как симптомы проходят самостоятельно через 2-6 недель. Вызывается в основном внешними причинами или продуктами питания. По статистике, в мире единожды возникает у более чем 25% населения.
- Хроническая крапивница — о такой форме говорят, когда симптомы сохраняются свыше 6 недель. Для нее характерно волнообразное течение с периодами полного здоровья и острыми обострениями. Иногда болезнь может не напоминать о себе на протяжении 10-20 лет. Часто сопровождается отеком Квинке и сильнейшими приступами зуда. Воспаленные элементы могут сливаться, расширяясь на здоровые участки кожи.
В зависимости от причин, которые приводят к появлению волдырей выделяют аутоиммунную, аллергическую и контактную формы. Контактная крапивница всегда возникает из-за соприкосновения с физическими факторами. Она подразделяется на несколько видов:
- холодовую — возникает из-за низкой температуры воздуха, холодного ветра или воды;
- тепловую — локальное воздействие высокой температуры или сильно нагретого воздуха, воды;
- солнечную — причиной является УФ- излучение;
- вибрационная;
- аквагенная — реакция на воду;
- замедленная от давления — может возникнуть от тесной одежды, длительного сидения, облокачивания на предмет мебели.
- уртикарный дермографизм (механическая) — возникает как раздражение в ответ на воздействие на кожу любым предметом (полотенце, ручка).
Все эти виды физической крапивницы имеют хроническое течение и могут возникнуть внезапно.
Особенности течения крапивницы у детей
Для ясельного возраста (до 2-3 лет) более характерна острая форма заболевания. У грудничков это часто связано с пищевыми продуктами.
В младшем и школьном возрасте может встречаться и хроническая, и острая форма заболевания, но преобладает все же острая разновидность. У подростков болезнь все чаще начинает проявляться приступами, то есть приобретает хроническую форму.
У более, чем в 50% случаев возникновения у детей симптомов крапивницы также выявляются и другие аллергические заболевания. Это может быть дерматит, хронический ринит, аллергия на лекарства.
У детей диагностика может вызывать затруднения, так как часто связана с другими дерматологическими патологическими проявлениями. Часто сыпь поражает участки кожи возле суставов, но при этом нет ограничения в движениях. Ребенок может реагировать на болезненность при пальпации воспаленного участка кожи.
Крапивные высыпания у детей требуют особой внимательности — нужно обязательно обратиться к педиатру.
Диагностика заболевания
При обнаружении на коже волдырей или воспаленных зудящих участков нужно обратиться к дерматологу или аллергологу-иммунологу.
Прием и диагностика состояния пациента состоят из 2 этапов.
Сбор анамнеза и опрос
Здесь врач уточняет характер высыпаний, когда появились, с чем связаны. Есть ли зуд или болезненные ощущения — в какое время суток они усиливаются. Уделяется внимание локализации и частоте распространения сыпи, врач проверяет остается ли после волдырей пигментация. Обязательно врач узнает о наличии других аллергических реакций в анамнезе, а также были ли подобные заболевания у ближайших родственников.
Физикальное обследование (внешний осмотр)

Проводится тщательный осмотр участков с высыпаниями и волдырями. При необходимости проводится тест на дермографизм, т.е. как реагирует кожа на механическое воздействие. Определяется активность крапивницы по определенной медицинской шкале. При необходимости может назначаться биопсия кожи для более детального микроскопического исследования.
Чтобы правильно подобрать схему лечения необходимо выяснить природу возникновения высыпаний. Для этого проводят ряд кожных аллергопроб для выявления неспецифической реакции организма на те или иные раздражители. Также назначаются общие лабораторные анализы на предмет определения инфекций, эндокринных патологий или паразитарных заболеваний.
Учитывая, что крапивница может быть вызвана заболеваниями внутренних органов, то к обследованию подключают специалистов других профилей. Это невролог, эндокринолог, гастроэнтеролог, пульмонолог, психиатр, гематолог.
Как лечат крапивницу
Если выявлена контактная форма заболевания, то главным принципом лечения является исключение провоцирующего фактора. В случае пищевой крапивницы исключают из питания продукты – аллергены. Обычно этого достаточно для того, чтобы высыпания прекратились уже через 2-3 дня.
Медикаментозная терапия заключается в устранении симптомов и облегчения состояния человека. Врач подбирает антигистаминные препараты индивидуально. Также рекомендуются противовоспалительные средства, иммуномодуляторы. В тяжелых случаях обязателен курс успокоительных медикаментов для снижения уровня тревожности и нервозности.
Для снижения зуда и воспаления используются мази и лосьоны на основе ментола с охлаждающим действием. Обязательно лечение сопутствующих заболеваний.
Профилактические меры
Чтобы снизить количество обострений хронической крапивницы, рекомендуется избегать условий, которые могут ее спровоцировать. Перечень рекомендаций:
- Избегайте чрезмерного перегрева или переохлаждения.
- Не носите тесную одежду.
- Вместо рюкзака используйте сумку с ручкой.
- Исключите длительные походы и тяжелую физическую нагрузку.
- Соблюдайте диету.
- Всегда при выходе на улицу используйте солнцезащитные средства.
- Летом старайтесь носить закрытую одежду.
- Не отдыхайте в районах с высоким уровнем УФ излучения.
При возникновении сильного зуда, старайтесь не расчесывать пораженные участки. Обратитесь к врачу, чтобы он подобрал эффективное антигистаминное средство. Откажитесь от вредных привычек, и займитесь укреплением иммунитета.
Высыпания на коже младенцев: причины, методы лечения и предотвращения
Младенцы в первые месяцы жизни склонны к разного рода раздражениям и высыпаниям на участках своего тела. Явление это вполне нормальное и в большинстве случаев считается нормой. Это связано с тем, что организм малыша еще очень уязвим, и он только начинает приспосабливаться к внешним и внутренним факторам, способным негативно повлиять на состояние ребенка. К тому же до двух- трех месяцев младенец сталкивается с гормональной перестройкой, что, зачастую, и вызывает подобные реакции. Следовательно, не всегда сыпь является причиной для беспокойства и паники, но лучше всего определить природу возникновения и способы лечения сможет специалист. Существует ряд причин, которые провоцируют появление прыщиков, пятен или покраснений на коже новорожденного:
- гормональная сыпь;
- потница;
- дерматит;
- крапивница;
- пищевая аллергия;
- инфекции и вирусы.
В 70% случаев, сыпь возникает именно на гормональном фоне, что совершенно нормально и не требует лечения, особенно медикаментозного. Это связано с получением материнских гормонов еще будучи в утробе, и последующей адаптацией к новым условиям. Распространяется на лбу, висках, на затылке под волосами. Проходит самостоятельно, обычно в течении нескольких дней. В этом случае матери рекомендуется просто ежедневно купать малыша в кипяченой воде с добавлением травяного раствора (череды).
В жаркое время года нежная кожа малыша вдвойне склонна к различным проявлениям из-за пересушивания на солнце. Уязвимыми, так же, становятся все места, подверженные появлению пота. Потница не опасна для жизни малыша, но способна причинять ему дискомфорт в местах своей локализации. Следует чаще купать свое чадо, проветривать помещение, по возможности, поддерживать оптимальную влажность там, где малыш проводит большую часть времени. Разумеется, не стоит одевать ребенка в одежду, в которой ему будет жарко и не комфортно. Полезно давать время побыть грудничку без одежды и памперса, чтобы кожа имела возможность дышать. Кроме того, маленькие вещи рекомендуется всегда стирать только с использованием детского специального порошка, после чего проглаживать их с двух сторон.
Аллергическая сыпь
В любом из случаев, родителям рекомендуется консультация врача, с целью определения причины высыпаний на теле грудничка. Если же специалист обнаружит аллергию, то необходимо выявить ее форму и раздражителя. Как правило, возбудителем может быть следующее:
- реакция организма на погоду (на солнце или холода);
- пищевая аллергия (при чем продукт-аллерген может употребить как малыш, так и мама, если первый находится на грудном вскармливании);
- наследственность (ребенок попадает в зону риска, если хотя бы один из его родителей предрасположен к аллергии);
- косметические средства;
- шерсть животных, пыль, пыльца;
- прививочные вакцины.
Когда причина сыпи уже известна, следующим важным шагом является полное исключение раздражителя. Сделать это будет проще в тех случаях, когда причина кроется во внешних факторах, которыми просто перестают пользоваться (если это крема, присыпки, стиральные вещества и прочие средства гигиены).
В том случае, когда кожные проявления стали результатом употреблении тех или иных продуктов, то важно исключить сам продукт. Первые признаки могут появиться уже спустя час- полтора после употребления в пищу аллергена. Кормящие грудью матери, должны обязательно соблюдать диету и отказаться от острого, жирного, шоколада, яркоокрашенных фруктов и овощей, алкоголя. В подобных случаях, избавиться от сыпи будет сложнее, поскольку продукт должен перевариться кишечником, покинуть организм малыша и только после этого пятна на теле начнут исчезать. Следует знать, что когда возбудитель попадает к малышу через молоко матери, то процесс затягивается и выздоровление наступает спустя две недели.
Родители, которые сами страдают аллергией, должны быть предельно внимательны к тому, что их ребенка окружает и что он ест. К сожалению, такие малыши больше других склонны к кожным заболеваниям. При этом раздражитель взрослого и младенца может быть совершенно разным. На генном уровне передается лишь сама предрасположенность.
Почти всегда аллергию, как заболевание, можно предотвратить. Для этого потребуется выполнение несложных требований:
- поддержание идеальной чистоты в помещении, частая влажная уборка и проветривание;
- введение прикорма не ранее четырех месяцев от рождения, а в отдельных случаях -не раньше шести. При этом важно не переусердствовать: если вводимый продукт не подошел, то повторно его следует предложить малышу через одну-две недели;
- соблюдение диеты кормящей матерью. Употребление большого количества жидкости, бульонов и супов. Полное исключение вредных продуктов;
- не стоит заниматься самолечением и пытаться предотвратить ту или иную реакцию при помощи медикаментов без соответствующих рекомендаций врача;
- соблюдение гигиены и совместный здоровый образ жизни матери и малыша.
Прогулки на свежем воздухе, купание, закаливание положительно отразятся на здоровье всех членов семьи.
Крапивница и дерматит так же являются разновидностью аллергических реакций. В первом случае происходит внезапное появление зудящих волдырей на любых участках тела. Такие симптомы могут проявиться от укусов насекомых, от взаимодействия с химическими препаратами и от употребления в пищу сильных аллергенов, таких как коровье молоко, орехи, мед. Важно учитывать, что длительное воздействие возбудителя способно ухудшить состояние грудничка, перерасти в отек и осложнить, при этом, дыхание. Поэтому необходимо максимально быстро избавиться от присутствия раздражителя и обратиться к врачу. Лечение происходит при помощи антигистаминных и седативных средств.
Дерматит, как и другие виды аллергии, провоцируется длительным воздействием раздражителя, повышенной чувствительностью и предрасположенностью к подобным проявлениям. Симптомами являются воспаления определенных участков кожного покрова ребенка (чаще всего это руки, пах, щеки), возможно жжение и дискомфорт. Дерматит подразделяется на несколько видов:
- пеленочный (долгое взаимодействие нежной кожи с раздражителями, в качестве которых выступают мокрые пеленки, подгузники. Здесь следует чаще менять подгузник и подмывать младенца проточной теплой водой перед каждой заменой.
- Влажные салфетки использовать только по необходимости, а под подгузник наносить специальный защитный крем.);
- атопический (вспышка происходит на иммунном уровне, как ответ организма на дыхательные и контактные раздражители. Локализуется на щеках, бедрах, руках. Характеризуется шелушением очагов.);
- аллергический (недостаток витаминов в организме, употребление аллергических возбудителей в пищу, недостаток свежего воздуха, капризность, гиперактивность).
Как и в других случаях, очень важно максимально быстро поставить диагноз и приступить к лечению, дабы исключить переход в хроническую форму. Из рациона младенца должны быть исключены все продукты-аллергены, для снижения зуда врач назначит применение крема или мази, а также пропишет необходимые медикаменты для устранения причин. Стоит понимать, что проблема всегда кроется внутри, и важно не просто устранить внешние симптомы, но и полностью истребить первоначальную причину возникновения заболевания.
Когда аллергия проявляется на фоне проведения прививок малышу, то важно заранее учесть предрасположенность ребенка, предупредить об этом доктора и соблюсти ряд мероприятий, предшествующих вакцинации. К таким мероприятиям относят следующее:
- сдача анализов;
- применение антигистаминных препаратов за два-три дня перед прививкой;
- пристальное наблюдение в день вакцинации и отказ от новых продуктов.
Родителям необходимо знать, что любая вакцина содержит в себе потенциального возбудителя. Им может быть белок куриного яйца, желатин и прочие компоненты, входящие в состав препарата. Поэтому, после того, как прививка уже сделана, нужно пробыть с ребенком в медицинском учреждении около получаса, с целью наблюдения и принятия мер, в случае необходимости. Чаще всего, врачи не рекомендуют отправляться на прогулки в день проведения вакцинации, особенно если малыш еще совсем маленький и неокрепший. Наблюдать же за общим состоянием и возможными изменениями потребуется в течении двух недель.
Сыпь, вызванная инфекциями и вирусами
Распознать этиологию образования сыпи на коже малыша и назначить необходимость лечения может только специалист. Но в тех случаях, когда кожные проявления сопровождаются повышением температуры, нарушением стула, рвотой, затруднениями дыхания, то скорее всего природа заболевания напрямую связана с инфекцией.
Инфекционные высыпания вызваны такими заболеваниями, как:
Помогать малышу в этот период рекомендуется, отталкиваясь от появляющихся симптомов: жаропонижающие, спреи для горла, назальные капли, а так же соблюдение постельного режима и частое употребление жидкости. Лечение может происходить как дома, так и в стационаре, под наблюдением доктора, дабы исключить возможность осложнений).
Правильно поставить диагноз вам поможет специалист дерматолог или аллерголог. Для этого необходимо сдать анализы, и, если потребуется, соскоб кожи. Немаловажную роль играют и внешние факторы, характер высыпаний, их локализация, а так же сопутствующие ухудшения состояния младенца.
В любом случае, необходимо выполнять все предписания врача, касаемо лечения и соблюдения тех или иных правил. На продолжительность аллергии особое влияние оказывает и иммунитет ребенка: чем он крепче, тем скорее справится с недугом. От родителей требуется не впадать в панику, а вовремя заметить малейшее проявление симптомов и скорейшее обращение к врачу.
Высыпания на коже младенцев: причины, методы лечения и предотвращения
Младенцы в первые месяцы жизни склонны к разного рода раздражениям и высыпаниям на участках своего тела. Явление это вполне нормальное и в большинстве случаев считается нормой. Это связано с тем, что организм малыша еще очень уязвим, и он только начинает приспосабливаться к внешним и внутренним факторам, способным негативно повлиять на состояние ребенка. К тому же до двух- трех месяцев младенец сталкивается с гормональной перестройкой, что, зачастую, и вызывает подобные реакции. Следовательно, не всегда сыпь является причиной для беспокойства и паники, но лучше всего определить природу возникновения и способы лечения сможет специалист. Существует ряд причин, которые провоцируют появление прыщиков, пятен или покраснений на коже новорожденного:
- гормональная сыпь;
- потница;
- дерматит;
- крапивница;
- пищевая аллергия;
- инфекции и вирусы.
В 70% случаев, сыпь возникает именно на гормональном фоне, что совершенно нормально и не требует лечения, особенно медикаментозного. Это связано с получением материнских гормонов еще будучи в утробе, и последующей адаптацией к новым условиям. Распространяется на лбу, висках, на затылке под волосами. Проходит самостоятельно, обычно в течении нескольких дней. В этом случае матери рекомендуется просто ежедневно купать малыша в кипяченой воде с добавлением травяного раствора (череды).
В жаркое время года нежная кожа малыша вдвойне склонна к различным проявлениям из-за пересушивания на солнце. Уязвимыми, так же, становятся все места, подверженные появлению пота. Потница не опасна для жизни малыша, но способна причинять ему дискомфорт в местах своей локализации. Следует чаще купать свое чадо, проветривать помещение, по возможности, поддерживать оптимальную влажность там, где малыш проводит большую часть времени. Разумеется, не стоит одевать ребенка в одежду, в которой ему будет жарко и не комфортно. Полезно давать время побыть грудничку без одежды и памперса, чтобы кожа имела возможность дышать. Кроме того, маленькие вещи рекомендуется всегда стирать только с использованием детского специального порошка, после чего проглаживать их с двух сторон.
Читайте также:

