Как вылечить фурункул в домашних условиях на копчике
Обновлено: 25.04.2024
Парапроктит – это воспаление ткани (жировой клетчатки), окружающей прямую кишку.
Парапроктит – одно из тех заболеваний, которые не поддаются лечению в домашних условиях. Можно снять остроту симптомов парапроктита, но проблемы останутся (в виде хронического парапроктита или его осложнений). Лечение парапроктита, как и других проктологических заболеваний, порою откладывают, стесняясь обращаться к врачу. Этого делать не следует. Своевременная врачебная помощь позволит Вам вернуть утраченное качество жизни.
Оставьте телефон –
и мы Вам перезвоним
Причины парапроктита
В большинстве случаев воспаление вызывают условно-патогенные бактерии и грибы, которые в норме присутствуют в кишечнике человека; однако, если им удаётся преодолеть слизистую оболочку и попасть в ткань, окружающую прямую кишку, в условиях отсутствия кислорода они начинают стремительно размножаться и вызывают острый воспалительный процесс. Как правило, парапроктит вызывается сразу комплексом возбудителей, в число которых может входить стрептококки, стафилококки, кишечная палочка.
Спусковым механизмом развития парапроктита может быть любое повреждение слизистой прямой кишки. Поэтому в число факторов риска парапроктита входят:
-
;
- проктит (воспаление слизистой оболочки прямой кишки);
- запоры (плотные каловые массы могут травмировать слизистую);
- диарея (длительное расстройство стула приводит к повреждению слизистой оболочки); (лопнувшие геморроидальные узлы образуют открытые ранки).
Часто инфекция проникает через анальные железы. Данные железы предназначены для выделения ферментов, способствующих перевариванию пищи, и слизи, облегчающей прохождение каловых масс. Анальные железы выходят в прямую кишку в криптах – тканевых карманах, открытых навстречу движения каловых масс. В случае нарушения процесса опорожнения прямой кишки или при травме крипты (даже незначительной), крипта может закупориться. В результате в железе развивается воспалительный процесс, и инфекция по её протоку попадает в клетчаточные пространства.
Иногда инфекция может попасть в околопрямокишечные ткани с током крови. В этом случае источником инфекции могут быть воспалительные процессы в других органах.
Виды парапроктита
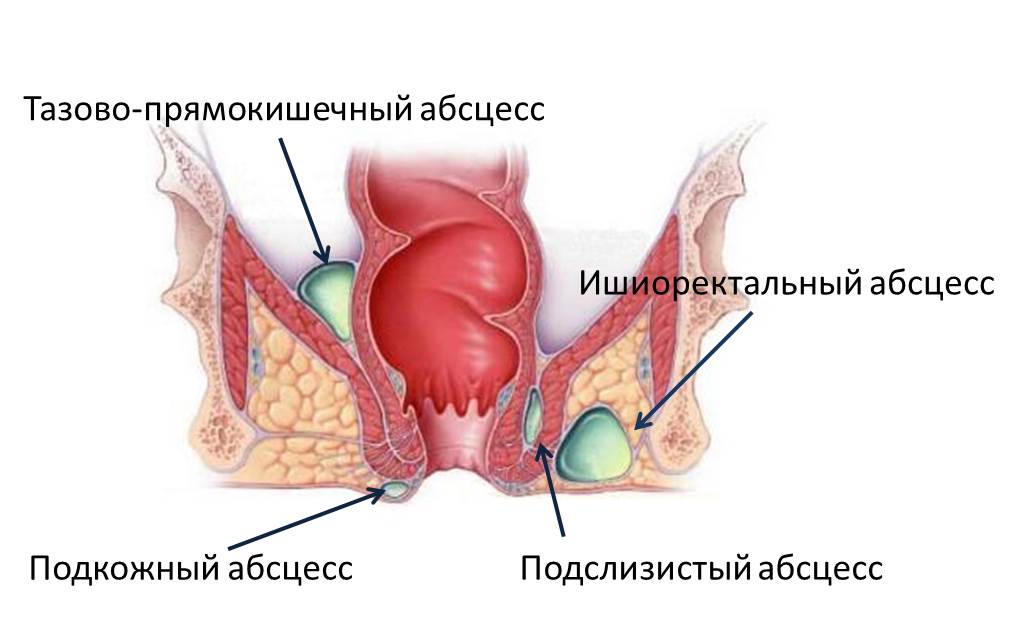
В области прямой кишки выделяют несколько клетчаточных пространств. Воспаление клетчатки, как правило, развивается изолированно в каком-либо одном пространстве, в зависимости от этого различают следующие виды парапроктита:
- подкожный (параректальный абсцесс);
- седалищно-прямокишечный (ишиоректальный абсцесс);
- тазово-прямокишечный (пельвиоректальный);
- подслизистый.
Подкожный парапроктит наиболее просто диагностируется и сравнительно легко лечится. Самой опасной формой является пельвиоректальный парапроктит (заболевание встречается редко) – его симптомы неспецифичны, а очаг воспаления располагается глубоко в области малого таза.
В зависимости от характера течения заболевания парапроктит может быть острым и хроническим.
Симптомы парапроктита
Начало воспалительного процесса может отмечаться незначительным повышением температуры (до 37°C). При переходе воспаления в клетчаточное пространство, т.е. развитии собственно острого парапроктита, одномоментно проявляется комплекс симптомов. В первую очередь, это:
-
до 38°C (и выше);
- озноб;
- боль в области прямой кишки, не связанная с дефекацией.
Подкожный парапроктит свои ярко выраженные симптомы: область воспаления, находящаяся рядом с анальным отверстием выделяется покраснением, отеком и уплотнением тканей. При ощупывании испытывается резкая боль.
При других видах парапроктита могут наблюдаться расстройство мочеиспускания, задержка стула, ложные позывы к дефекации.
Воспаление приводит к расплавлению клетчаточной ткани и накоплению гноя. При отсутствии своевременного лечения возникший гнойник прорывается и образуется свищевое отверстие – или наружу (в области промежности, на передней брюшной стенке или бедре), или в просвет кишки. У женщин гнойник может вскрываться, образовав свищевое отверстие во влагалище. Самый опасный вариант – открытие свищевого отверстия в брюшную полость.
После образования свища основная масса гноя выходит, и острота симптомов снижается. Однако гнойные процессы продолжаются, болезнь переходит в хроническую форму.
При хроническом парапроктите боль и дискомфорт ощущаются лишь в том случае, если выход гноя через свищ по какой-либо из причин затруднён. Обычно боли наблюдаются только при внутреннем свище. Боль усиливается во время дефекации, а потом затихает, поскольку растяжение кишечника во время прохождения каловых масс способствует выходу гноя. Гной или сукровица выделяются постоянно. При прямокишечном свище, имеющем наружное отверстие в области промежности, выделения раздражают кожу, вызывая зуд.
Для хронического парапроктита характерно волнообразное течение болезни. Свищевой канал время от времени перекрывается грануляциями, забивается отмершими тканями, в результате в очаге воспаления опять начинает накапливаться гной и возвращаются симптомы острого парапроктита. Потом гнойник снова прорывается и острота симптомов исчезает.
Методы лечения парапроктита
Единственный метод лечения парапроктита – операция.
Квалифицированные хирурги-проктологи «Семейного доктора» имеют богатый опыт лечения парапроктита любой степени сложности и иссечения параректальных свищей различной локализации. Операции проводятся в операционном блоке на базе комфортабельного стационара под местной или общей анестезией.
При остром парапроктите обнаруживается и вскрывается скопление гноя.
При хроническом парапроктите также вскрываются зона образования гноя, обеспечивается тщательный его отток и очищение раны. После чего осуществляется иссечение свища.
Очень важно, чтобы операцию проводил опытный и квалифицированный хирург, поскольку анальные свищи при хроническом парапроктите могут давать рецидивы, то есть возникать повторно. Это бывает, если воспалительный процесс полностью прекратить не удалось, например, по причине некачественного дренажа области воспаления.
При обнаружении свища не следует откладывать визит к врачу, поскольку в любой момент может случиться рецидив воспаления и нагноения с возвращением остроты симптомов. Самостоятельно свищ зажить не может.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Гнойная киста копчика – это воспалительный процесс под кожей в крестцово-копчиковой области, обнаруживается чаще всего у молодых мужчин. Киста крестцово-копчиковой области появляется в результате воздействия различных факторов:
- Врожденная аномалия, которая закладывается при нарушении эмбрионального развития на ранней стадии беременности.
- Аномалия формируется во время взросления при неправильной эскалации волос.
- Может развиться при малоподвижном образе жизни.
- Слабый иммунитет может стать причиной заболевания.
- Наследственная предрасположенность, травма и другие факторы.
Лечение патологий крестцово-копчиковой области проводят в колопроктологическом отделении Юсуповской больницы. Юсуповская больница – это многопрофильный медицинский центр, в состав которого входят несколько клиник, клиническая лаборатория, диагностический и реабилитационный центры, стационар. В больнице проводят хирургические операции в оснащенных инновационными установками операционных. Для лечения больных применяют последние мировые разработки в области медицины, лекарственные препараты, сертифицированные в России. Консультации и лечение пациентов проводят опытные врачи: доктора наук, профессора, врачи высшей квалификации, больным оказывают различные виды медицинской помощи.
Причины
В крестцово-копчиковой области формируется аномальная патология - ход под кожей, который открывается наружу одним или несколькими небольшими отверстиями по средней линии между ягодицами. Длина эпителиального копчикового хода составляет около 3 сантиметров. Эпителиальный копчиковый ход может не проявляться клиническими признаками в течение всей жизни, больной может узнать о наличие аномалии при развитии воспалительного процесса, развития гнойной кисты копчикового хода. Причиной развития нагноения кисты копчика становятся различные травмы, переохлаждение, инфекции, несоблюдение правил гигиены. Эпителий, выстилающий полость пилонидальной кисты копчика, обладает теми же свойствами, какими обладает кожа человека - выделяет продукты жизнедеятельности, пот.
Продукты жизнедеятельности выделяются через точечные отверстия эпителиального хода. Если происходит травма или инфекционное заражение, первичный эпителиальный ход блокируется, начинается острый процесс, который приводит к развитию осложнений. Происходит разрушение стенок эпителиального копчикового хода, воспаление распространяется на окружающую клетчатку. В результате воспалительного процесса в копчиковом ходе может развиться флегмона, гнойные свищи, абсцесс крестцово-копчиковой области. Дермоидная киста копчика – это врожденная патология, которая формируется внутриутробно при смещении элементов зародышевых листков под кожу, в поверхностных слоях кожи. Дермоидная киста отличается от эпителиального копчикового хода четкой капсулой, эпителиальный копчиковый ход в отличие от дермоидной кисты имеет точечный выход на поверхности кожи.
Такой вид кисты может не беспокоить больного длительное время, проявляясь только дискомфортом и болезненностью при долгом сидении. Развитие воспалительного процесса приводит к прорыву кисты, образованию свища, повышению температуры, к сильной боли при изменении положения тела.
Симптомы
С развитием воспалительного процесса проявляются симптомы заболевания:
- Повышается температура тела.
- Появляется ощущение дискомфорта в области копчика.
- Припухлость и покраснение кожи в крестцово-копчиковой области.
- Больной чувствует сильную боль во время сидения.
- Из отверстий копчикового хода появляются гнойные выделения.
По средней линии между двумя ягодицами возникает тоннелеобразная припухлость, отверстия копчикового хода из-за отечности могут не наблюдаться. При развитии гнойного процесса из отверстий начинает выделяться гной. Если нагноение кисты не лечить своевременно гнойный процесс приводит к появлению свищей, образуется флегмона больших размеров или обширный абсцесс.
Лечение
Воспаление эпителиального копчикового хода лечат в многопрофильной Юсуповской больнице, в отделении колопроктологии. Диагностика заболевания начинается с осмотра и опроса пациента. Врач-проктолог выслушивает жалобы больного, определяет характер и длительность жалоб, выясняет – были ли травмы в области копчика, есть ли функциональные нарушения в области органов малого таза. Врач осматривает состояние кожных покровов ягодиц, крестцово-копчиковой области, промежность, проводит ректальное исследование на геморрой, выпадение прямой кишки, свищи, анальные трещины, опухоли. Проктолог Юсуповской больницы может назначить ректороманоскопию, фистулографию, УЗИ крестцово-копчиковой зоны. Нагноение кисты копчика лечится хирургическим методом.
Показанием для направления больного в стационар служит острое воспаление эпителиального копчикового хода, плановое лечение патологии. В зависимости от классификации, тяжести заболевания выбирается тактика хирургического лечения. Операция по удалению кисты проводится как плановая или экстренная, в зависимости от состояния больного.
Существует несколько методов хирургического лечения эпителиального копчикового хода:
- Метод, который применяют при кисте копчика осложненной абсцессом – это двухэтапная операция. Первый этап – вскрытие гнойника и очистка полости. В течение семи дней пациент получает антибактериальную терапию. Затем проводится второй этап с удалением пораженных тканей копчикового хода.
- Осложненное течение болезни – вскрывают абсцесс, удаляют гнойное содержимое, для исключения риска повторного появления свища, края подшивают ко дну раны. Метод имеет недостаток – удлиненный реабилитационный период.
- Метод Баска. Происходит иссечение под кожей кисты копчика. Ушивают первичные копчиковые ходы, во вторичные ходы ставят дренаж для оттока выделений.
- Метод Каридакиса. Во время операции удаляют воспаленный участок с лоскутом кожи. Раневая поверхность быстрее восстанавливается, период реабилитации небольшой.
- Синусэктомия. Удаление кисты можно проводить при отсутствии гнойного процесса. В отверстие эпителиального копчикового хода вводят вещество (метиленовый синий), которое определяет количество отверстий копчикового хода, расположение. Затем с помощью электрокоагулятора и зонда проводится резекция. Накладывание швов не проводится.
- Удаление кисты лазером. Операция по удалению кисты копчика проводится с помощью пучка излучений. Больной уже в день операции, если нет осложнений, может уйти домой.
- Если диагностированы множественные кисты копчика, осложненные свищами, проводится пластика перемещенным лоскутом. Иссекаются не только эпителиальный копчиковый ход с ответвлениями, а также окружающая жировая клетчатка. Полости, которые образовались после удаления кисты, закрывают перемещенными лоскутами кожи.
Классификация по МКБ 10
Пилонидальная киста в международной классификации болезней МКБ 10 находится под кодом:
- L00-L99 класс 12 - Болезни кожи и подкожной клетчатки.
- L05- Пилонидальная киста.
- L05.0 – Пилонидальная киста с абсцессом.
- L05.9 - Пилонидальная киста без абсцесса.
- L00-L08 - Инфекции кожи и подкожной клетчатки.
Клиника, диагностика, лечение в Москве
При развитии острого процесса в крестцово-копчиковой области следует незамедлительно обращаться к врачу. В Юсуповской больнице к услугам пациентов уютные палаты стационара. Пациенты смогут получить консультации разнопрофильных врачей, пройти обследование на современном диагностическом оборудовании, сдать анализы и получить эффективное лечение. Операции в колопроктологическом отделении проводятся как плановые и срочные, после операции уход за пациентами осуществляет внимательный и опытный медицинский персонал. Записаться на консультацию к врачу можно по телефону больницы.
Сидячая работа и малоподвижный образ жизни – настоящий бич человечества, последствием которого становится нарушение кровообращения в сосудах малого таза и гнойные воспалительные болезни прямой кишки. Все это способствует возникновению благоприятных условий для развития инфекционного процесса, один из видов которого – острый подкожный парапроктит.
Гнойное воспаление подкожно-жировой клетчатки возникает вследствие проникновения болезнетворных микроорганизмов в ткани перианальной области. Клетки иммунной системы начинают атаковать бактерии, и, если им не удается их нейтрализовать, патогенная микрофлора стремительно размножается, что в результате приводит к гнойному расплавлению тканей и парапроктиту.
Инфекционные агенты могут проникнуть в подкожный слой несколькими путями. Наиболее распространенные из них:
- Гематогенный, или кровяной, путь, когда бактерии разносятся и попадают в околоректальную клетчатку с током крови из других очагов острой или хронической инфекции: из легких, почек, кишечника, органов иммунной системы, причем риск возникновения отсевов выше в условиях снижения защитных сил организма и при сепсисе;
- Контактный путь при парапроктите реализуется посредством контакта поврежденных кожных покровов с поверхностями, обсемененными бактериями. Часто такое инфицирование возникает при травмах, ранениях околоректальной области и распространении воспалительного процесса из смежных органов: предстательной железы, мочевого пузыря, матки, влагалища либо метастазов злокачественных опухолей;
- Криптогенный путь – наиболее распространенный при парапроктите, когда микроорганизмы проникают в подкожную жировую клетчатку из полости прямой кишки. Дело в том, что в толще её стенок, в сантиметре от заднепроходного отверстия расположены выводные протоки сальных и потовых желез. Они часто воспаляются и нагнаиваются из-за травматизации плотными каловыми массами с кусочками непереваренной пищи. Прорвавшийся гной из этих желез растекается и инфицирует окружающие ткани, вследствие чего развивается подкожно-подслизистый парапроктит.
В Юсуповской больнице применяются наиболее современные методы лечения данной патологии, которые помогают быстро избавиться от неприятных симптомов. Если не лечить заболевание своевременно, оно может осложниться, перейти в хроническую форму и рецидивировать в будущем. В Юсуповской больнице вас осмотрит высококвалифицированный врач-колопроктолог. Доктор назначит исследования, которые помогут оценить степень тяжести заболевания и отличить его от других патологий.
Мы применяем разные виды лечения острого подкожного парапроктита. Для каждого пациента подбирается оптимальный. Наши опытные врачи проводят вмешательство быстро, без боли. Благодаря короткому периоду реабилитации, пациент может в кратчайшие сроки вернуться домой и заниматься привычными делами.

Симптомы и виды острого подкожного парапроктита
Для подкожного парапроктита характерна типичная симптоматика классического поверхностного воспаления. Заболевание всегда начинается остро, с появления ощущения плотной припухлости, которая с течением времени имеет тенденцию к увеличению и появлении сильной боли в промежности.
Боль при парапроктите интенсивная, постоянная, сначала ноющая, а затем, со второго-третьего дня пульсирующая, её сила увеличивается, особенно при дефекации. Это заставляет человека сдерживать акт испражнения и приводит к возникновению запора.
Если пациент вовремя не обратился за медицинской помощью, и болезнь достигла этой фазы развития, это означает, что воспаление стало гнойным, а область уплотнения значительно увеличилась. Кожа над областью воспаления становится натянутой, горячей, красно-цианотичного цвета.
Примерно через сутки уплотнение размягчается, поэтому при надавливании кожа может прорваться, тогда гнойное содержимое вытекает наружу и остается дефект кожи – рана, которая продолжает сочится сукровицей и гноем. Вместе с эти уменьшаются болевые ощущения и воспалительные реакции.
Местные симптомы парапроктита всегда сопровождаются общими проявлениями. У пациентов повышается температура тела до субфебрильных и даже фебрильных цифр, они могут жаловаться на общую слабость, разбитость, недомогание. При этом снижен аппетит, может присутствовать тошнота и даже рвота. Из-за недостатка жидкости возникает сухость во рту. Эти симптомы значительно уменьшаются в случае самопроизвольного вскрытия гнойника и излития гнойного содержимого.
Выделяют несколько различных видов парапроктита. По кодам МКБ их классифицируют для удобства формулировки диагноза и во избежание путаницы между врачами всего мира. В первую очередь, применяется деление по локализации. В зависимости от расположения воспалившейся крипты внутри прямой кишки, парапроктит бывает:
- Передний;
- Задний;
- Боковой – слева или справа от ануса.
Ход распространения гноя по отношению к анальному сфинктеру может быть различным, поэтому выделяют следующие виды:
- Интрасфинктерный парапроктит – воспалительный процесс находится в толще сфинктера;
- Транссфинктерный парапроктит, когда гной пересекает анальный сфинктер;
- Экстрасфинктерный парапроктит – гной распространяется в области около сфинктера.
Вероятность возникновения парапроктита возрастает в разы при наличии некоторых сопутствующих заболеваний:
- Хронические заболевания желудочно-кишечного тракта, сопровождающиеся диареей и, особенно, запором;
- Дефекты кожных покровов в перианальной области, например, трещины, раны, фурункулы, карбункулы;
- Декомпенсированный сахарный диабет;
- Дисфункция иммунной системы.
Диагностика острого подкожного парапроктита
Диагностика острого подкожного парапроктита начинается с беседы с врачом. Часто пациенты обращаются к хирургу общего профиля или проктологу. Специалист подробно выясняет жалобы больного, уточняет их характер и время возникновения. Дополнительно расспрашивает о сопутствующих заболеваниях и их лечении, постоянном приеме каких-либо препаратов.
Особенное внимание во время расспроса уделяется патологиям желудочно-кишечного тракта: болезни Крона, неспецифическому язвенному колиту, наличию геморроидальных узлов и трещин анального отверстия, возникновению желудочных кровотечений или появлению крови в процессе или после акта дефекации. Врачу важно знать о вероятной возможности возникновения аллергических реакций на лекарственные средства.
Далее проводят осмотр места болезни. По его результатам выявляют характерные симптомы парапроктита в виде большой гиперемированной припухлости, нередко с белой гнойной точкой. Эта область окружена плотным горячим инфильтратом отечных тканей. В ходе осмотра врач дополнительно отмечает для себя наличие или отсутствие трещин и геморроя.
Пальпация при парапроктите состоит из пальцевого исследования полости прямой кишки. Врач определяет наличие плотного, крайне болезненного и отечного гнойника.
Иногда при распространенном гнойном воспалительном процессе используют специальный метод исследования, такой как фистулография. Это рентгенологическое обследование, с помощью которого уточняют локализацию, размеры воспалительного очага, ход распространения гноя, используя рентгеноконтрасные вещества.
В особо тяжелых случаях выполняют ультразвуковую диагностику. Она тоже дает информацию о форме, границах, наличии карманов и затеков и их точном расположении.
Параллельно проводят клинический анализ крови. При подкожном парапроктите повышена скорость оседания эритроцитов и количество лейкоцитов, причем в большей степени нейтрофильной их фракции.
Специалисты Юсуповской больницы используют современные методы диагностики парапроктита. Особенностью подхода является полное отсутствие дискомфорта благодаря применению обезболивающих препаратов.
Мы используем профессиональное, надежное оборудование, индивидуально изучаем историю болезни каждого пациента.
Осложнения при подкожном парапроктите
Осложнения при подкожном парапроктите чаще возникают при несвоевременном обнаружении и лечении гнойного процесса. Перечень проблем, которые могут возникнуть вследствие парапроктита, внушителен. Наиболее распространенные из них:
- Самопроизвольное вскрытие гнойной полости, причем если гной истечет наружу, это будет самый благоприятный исход, хотя и останется очаг воспаления и гнойный ход;
- Не исключена ситуация, когда гнойная полость вскрывается в подлежащие ткани, инфицируя их, вызывая развитие флегмоны жировой клетчатки и глубокие формы парапроктита;
- Очень опасно, когда процесс пенетрирует соседние органы: формируется свищевой ход и гнойник самовскрывается через прямую кишку или влагалище;
- Распространение гнойного воспалительного процесса на матку, мочевой пузырь, влагалище, уретру, предстательную железу, мочеточники и прямую кишку. Происходит инфицирование и, в конечном итоге, необратимые деформации, гнойное расплавление этих органов, тогда лечить уже будет, собственно, нечего и единственной помощью, которую смогут оказать врачи – это удалить пострадавшие органы;
- Переход гнойного процесса через подслизистую оболочку в брюшную полость с последующим развитием тяжелого перитонита. Этот вариант особенно характерен для людей со сниженным иммунитетом, тяжелыми заболеваниями сердца, сосудов, эндокринной системы и лиц пожилого возраста;
- При хроническом парапроктите длительное существование свищевого хода, особенно извитого, с затеками и гнойными карманами приводит к рубцовым деформациям прямой кишки, анального канала и сфинктера. Такая патология резко снижает общее самочувствие больных и их качество жизни, ведь она сопровождается потерей состоятельности сфинктера и приводит к постоянному подтеканию каловых масс, а если воспаление заканчивается формированием рубцов анального канала, это может способствовать задержке кишечного содержимого и неполному опорожнению кишечника.
Прогноз при подкожном парапроктите
Прогноз в отношении жизни при парапроктите благоприятный, особенно при подкожной поверхностной форме и отсутствии тяжелых септических осложнений. Трудоспособность не страдает в случае правильной лечебной тактики и полноценной реабилитации, которая продолжается примерно три недели.
Если случился подкожный парапроктит, лечение в домашних условиях, после хирургического вмешательства, состоит в соблюдении правил гигиены и приеме назначенных медикаментов. Рекомендуется регулярно обмывать послеоперационную область проточной водой с мягкими очищающими средствами, особенно после акта дефекации. Категорически противопоказано греть пораженную область.
Важно скорректировать питание: употреблять больше свежих овощей и фруктов, цельнозерновых каш и хлеба из муки крупного помола. Эти продукты обогащены клетчаткой, которая способствует регулярному и полному опорожнению кишечника.
Врачи рекомендуют проводить иммуннокоррекцию, принимать комплексы витаминов и минералов, заниматься закаливанием и вести активный образ жизни. Нужно много двигаться для предотвращения застоя крови в малом тазу, несколько раз в неделю посещать бассейн, тренажерный зал, занятия аэробикой, фитнесом и совершать обычные пешие прогулки на свежем воздухе.
Парапроктит – относительно нетяжелое заболевание, если его вовремя выявить и начать полноценное лечение. В случае уже возникших осложнений нужно безотлагательно обращаться за медицинской помощью, так как существует угроза распространения гнойного процесса на соседние органы и возникновения сепсиса.
Для грамотного специалиста терапия подкожного парапроктита не составляет особой сложности, и эта болезнь излечивается быстро в амбулаторных или стационарных условиях. Поэтому не стоит затягивать с визитом к врачу при возникновении такой деликатной проблемы, как парапроктит.

Лечение подкожного парапроктита
В первую очередь, стоит сказать, что парапроктит не поддается домашнему лечению. Это серьезное заболевание, которое требует консультации профессионала, тщательного обследования и специализированного лечения.
Лечение парапроктита без операции не проводится, консервативная терапия используется в качестве дополнительного метода. Операции проводят в условиях местной, либо общей анестезии, используют проводниковые методы, например спинномозговую или эпидуральную анестезию.
Выбор метода зависит от площади вовлеченных тканей в воспалительный процесс и общего состояния пациента. Хирурги-проктологи используют два наиболее распространенных метода оперативного вмешательства при парапроктите:
- Иссечение подкожного парапроктита в пределах неизмененных тканей с одновременным удалением патологической железы, которая постоянно провоцирует возобновление гнойного воспаления. После операции остается большая раневая поверхность, которая требует наложения глубоких швов и длительного ухода, постоянных перевязок с обработкой антисептическим средством и гидрофильной мазью;
- Вскрытие гнойника с установкой дренажа – наиболее распространенный вид операции, суть которой заключается во вскрытии гнойной полости через кожу с последующим вымыванием гнойных масс и промыванием антисептическими растворами и наложением повязки до полного очищения, появления грануляций и заживления. Такой вид операций сопряжен с риском возникновения рецидива парапроктита, причем на одном и том же месте, так как причина – воспаленная анальная железа в крипте. Нередко формируется хроническая форма парапроктита с образованием гнойного свища с деформированными стенками плотной соединительной тканью. Такой формой болезни человек может страдать длительное время, периодически возникают периоды воспаления, и тогда из свищевого хода может подтекать гнойное содержимое.
Медикаментозное лечение подкожного парапроктита состоит в применении мощных антибактериальных средств и даже комбинации из двух антибиотиков и противопротозойных препаратов. В последние годы антибактериальные препараты подбирают с учетом чувствительности флоры, которую устанавливают в ходе бактериологического исследования. Лекарства назначают для парентерального введения в виде растворов для инъекций и капельниц. Вводят обезболивающие лекарства, проводится мощная дезинтоксикационная терапия кристаллоидными растворами. Все эти мероприятия помогают предотвратить возникновение осложнений и рецидив парапроктита.
В многопрофильной Юсуповской больнице применяются щадящие методики хирургического вмешательства. Это значительно сокращает послеоперационный период, уменьшает болевой синдром и, самое главное, значимо снижает риск повторного возникновения заболевания и формирования так называемых лигатурных свищей. Записаться за консультацию к проктологу Юсуповской больницы можно по телефону круглосуточной горячей линии.
Гнойный парапроктит – это воспалительное заболевание тканей, окружающих прямую кишку. Болезнь носит воспалительный характер и может иметь острую или хроническую форму, а также различную степень распространения. Данная патология характеризуется образованием гнойного очага и требует длительного лечения.
Поскольку острый гнойный парапроктит носит воспалительный характер, причиной недуга являются патогенные микроорганизмы:
- стафилококк
- кишечная палочка
- стрептококк;
- анаэробные микроорганизмы.
Поражение клетчатки происходит через воспаления прямой кишки и различные травмы анального отверстия. Также возможно проникновение патогенных микроорганизмов с кровотоком из иных очагов инфекции (воспаленных миндалин, гнойных ран, фурункул).
Помимо инфицирования развитию заболевания способствуют следующие факторы:
- геморроидальные узлы и шишки, трещины заднего прохода
- нарушение опорожнения кишечника
- болезни сосудистой сети (атеросклероз)
- заболевания эндокринной системы
- общее истощение организма, возникающее при частых инфекционных процессах, приверженности к диетам, алкоголизме.

Как распознать острый гнойный парапроктит
Симптоматика данной патологии напрямую зависит от степени выраженности заболевания и локализации очага:
- Гнойный парапроктит характеризуется волнообразным течением, где отчетливо определяются периоды формирования нового очага и выздоровления;
- Отсутствие лечения приводит к образованию свища. Через его ход наблюдается постоянное выделение каловых масс, смешанных с кровью и гноем.
Помимо общих симптомов, очаг воспаления сопровождается общими признаками интоксикации:
- потеря аппетита, развитие слабости и сонливости, нарушение работоспособности;
- гипертермия (при формировании абсцесса возможно повышение температуры выше 38 градусов, а при не осложненном процессе – она не превышает 38 градусов);
- гиперемия при поверхностных формах;
- болевые ощущения в области гнойника (чем ближе очаг расположен процесс к поверхности, тем они более выражены).
Диагностика гнойного парапроктита
Диагностикой и лечением парапроктита занимается врач-проктолог. Сначала доктор опрашивает пациента, а затем проводит осмотр. Для уточнения расположения и размеров гнойника и обнаружения внутреннего отверстия абсцесса проводится ректальное исследование. Из-за ярко выраженной болезненности данная процедура в Юсуповской клинике проводится с применением обезболивания.
Также врач может при необходимости назначить дополнительные лабораторные или инструментальные обследования.
Основные методы диагностики, которые применяют врачи-проктологи Юсуповской больницы:
- Осмотр и пальцевое исследование
- Аноскопия помогает выявить гнойники, близко лежащие к анальному сфинктеру
- Картина при ректороманоскопии показывает гиперемию слизистой, отечность в зоне нарыва. Выбухающая в просвет стенка становится гладкой, кровоточит. При прорыве видно выделение гноя
- Ультразвуковое исследование с использованием ректального датчика. Результаты указывают на точное место гнойника, размеры, состояние свищевого хода в прямую кишку, крипту
- Анализ крови подтверждают гнойное воспаление. Наблюдается лейкоцитоз, рост СОЭ.

Возможные осложнения и прогноз гнойного парапроктита
Отсутствие комплексного лечения гнойного парапроктита может причинить серьезный вред здоровью, особенно при развитии патологии на фоне нарушений иммунной системы.
Отсутствие хирургического лечения очага может привести к формированию свища (если произведено самопроизвольное вскрытие) или еще более серьезному осложнению – флегмоне.
Наиболее опасны для здоровья глубоко расположенные очаги воспаления, которые способны осложняться перитонитом и представляют высокую опасность для жизни пациента.
Свищ, возникший после гнойного парапроктита, склонен к рецидивирующему процессу, поскольку постоянное загрязнение каловыми массами и инфицирование полости свища приводит к воспалению, которое осложняется образованием рубцов. В особых случаях происходит сильная деформация вовлеченных тканей – это приводит к недержанию кала.
Парапроктит – это серьезная патология, требующая оперативного вмешательства. При возникновении симптомов нужно обратиться к хирургу-проктологу.
Прогноз заболевания полностью зависит от локализации гнойника и стадии заболевания. При раннем и грамотном лечении не осложненного гнойного парапроктита недуг заканчивается полным выздоровлением. Осложненные, запущенные и хронические формы данной патологии склоны рецидивировать.
Тяжелое течение недуга требует огромных усилий и терпения. Нередко такое лечение может быть довольно затяжным и продолжаться несколько лет. Оно может оканчиваться полным выздоровлением либо формированием осложнений, которые способны нарушить качество жизни больного.

Лечение гнойного парапроктита в Москве
Лечение данной патологии не ограничивается медикаментозной терапией, чтобы избавиться от гнойного очага требуется срочное хирургическое вмешательство. В случае, если этого не произойдет, может быть прорыв гнойника и распространение очага на окружающие ткани, включая прямую кишку, влагалище и предстательную железу.
При остром парапроктите в Юсуповской больнице применяют несколько видов оперативного вмешательства:
- Одномоментное. Хирургическим способом выполняется вскрытие гнойника, удаление гноя, желез и воспаленной анальной крипты
- Многомоментное. На первом этапе вскрытие гнойника и дренаж абсцесса, втором этап включает удаление желез и пораженных анальных пазух, а также свищевого хода.
Выбор хирургического вмешательства зависит от нескольких факторов:
- Точности диагностики;
- Общего состояния пациента;
- Вовлеченности в процесс окружающих тканей.
Одномоментная методика возможна лишь в случае, когда точно известны: размеры гнойника, локализация абсцесса, анальной крипты и если окружающие ткани интактны (отсутствие воспалительного процесса).
Во всех остальных случаях рекомендуется двухмоментная операция. Ее второй этап производится примерно через неделю после первого.
Лечение гнойного парапроктита требует внимательного отношения к здоровью и терпения. Проведение операции не всегда дает гарантию полного выздоровления, однако, при ее успешном исходе, процесс не имеет рецидива. В период реабилитации рекомендуется:
- Принимать назначенные врачом препараты, следить за состоянием ректальной зоны
- Соблюдать диету, обеспечивающую стабильную работу кишечника и полное отсутствие запоров
- После каждой дефекации проводить тщательный туалет, применять ванночки, назначенные врачом
- В восстановительном периоде выполнять упражнения, улучшающие кровообращение органов малого таза.
При возникновении осложнения либо повторного воспаления, специалисты назначают обследование и проводят повторную операцию по извлечению гнойника и очищению полости. В случае повторов патологического процесса пациенту назначается иммуномодулирующая терапия.
На ранней стадии заболевания и слабовыраженном очаге воспаления нередко назначают консервативное лечение. Оно включает в себя прием различных антибактериальных и противовоспалительных препаратов, ванночки с обезболивающим и противовоспалительным действием, а также процедуры физиотерапии.
Самолечение гнойного парапроктита в любой форме недопустимо. Консервативная терапия возможна в условиях стационара и должна проводиться под контролем специалиста.
В кабинете проктолога Юсуповской больницы Вам поставят точный диагноз и проведут необходимое лечение острого гнойного парапроктита с использованием самых современных методов.
Своевременный визит к проктологу Юсуповской больницы избавит Вас от неудобств и мучений, причиняемых парапроктитом, а также от онкологической угрозы.
Записаться на консультацию к проктологу Юсуповской больницы можно по телефону круглосуточной горячей линии.
Фурункулы – это болезненные, воспаленные, заполненные гноем полости в коже. Размер фурункула может быть от горошинки до грецкого ореха. Хотя фурункулы могут возникать на любом участке тела, чаще всего они возникают в тех областях, где есть волосяной покров и где происходит трение, например: шея, подмышки, пах, лицо, грудь, ягодицы и т.д.
Карбункулы – это особенно крупные фурункулы или несколько рядом расположенных фурункулов, которые обычно более глубокие и болезненные. При подозрении на карбункул обязательно проконсультируйтесь с врачом, т.к. воспаление может проникнуть в кровоток, и тогда вам могут понадобиться антибиотики.
Причины возникновения фурункула
Фурункулы возникают, когда бактерии проникают в волосяной фолликул. Кожная ткань вздувается и появляется красная, наполненная гноем, болезненная припухлость. Пока фурункул не вскроется и не опорожнится (содержащийся в нем гной не выйдет), фурункул будет болеть, и к нему будет неприятно прикасаться.
Cимптомы
Если у фурункула не формируется головка или не наблюдается улучшения в течение трех дней, или если фурункул очень болезненный, с большим количеством гноя, если возникающая боль мешает движению, или если фурункул возник в области лица, позвоночника или в ректальной зоне, если при этом повышается температура или видны красные полоски, расходящиеся от фурункула (лимфангит), а также при частом появлении (фурункулез) даже небольших фурункулов следует обязательно обратиться к врачу
Осложнения
- распространение фурункулов на другие части тела;
- септицемия (заражение крови).
Что можете сделать Вы
Мойте руки с антибактериальным мылом, прежде чем прикасаться к фурункулу и после контакта с фурункулом (неважно, с ранкой или гнойной головкой).
Мягко нанести на пораженную область антибактериальное средство 3-4 раза в день. Наложите теплый компресс на 15 минут 3-4 раза в день для облегчения боли и ускорения созревания гнойной головки. Затем следует закрыть фурункул толстым слоем марли и держать повязку сухой. Ни в коем случае не царапайте и не ковыряйте фурункул, не выдавливайте и не вскрывайте фурункул самостоятельно, т.к. это может разнести инфекцию. Если фурункул открылся сам, осторожно удалите гной, затем тщательно обработайте это место перекисью водорода. Потом наложите сухую повязку. Повторяйте процедуры каждый день до полного заживления. Примите обезболивающее, чтобы облегчить боль и уменьшить воспаление. Не используйте безрецептурные препараты (кремы, мази), содержащие антибиотики без консультации врача. Никогда не пытайтесь сами вскрыть фурункул без разрешения врача.
Тщательно мойте руки перед приготовлением пищи, т.к. бактерии из фурункула могут вызвать заражение пищи. Диабетикам при возникновении фурункула следует немедленно обратиться к врачу.
Что может сделать врач для лечения фурункула
Ваш врач может вскрыть фурункул, сделав небольшой надрез хирургическим лезвием, так, чтобы гной мог выйти, удалить гной и наложить сухую повязку. При необходимости выписать подходящие антибиотики (в т.ч. и мази). При частых фурункулах (фурункулез) назначить анализы (в т.ч. чтобы убедиться, что у вас нет сахарного диабета).
Профилактические меры
Принимайте ванну или душ хотя бы раз в день. Не царапайте зудящее место на коже, т.к. это может спровоцировать попадание инфекции в поврежденное место.
Наносите антисептический лосьон, чтобы не допустить попадания инфекции.
Р-р д/местн. и наружн. прим. масляный 20%: 5 мл, 10 мл, 15 мл, 20 мл, 30 мл или 50 мл фл., 15 мл, 20 мл или 25 мл фл.-капельн.
Читайте также:

