Как восстановить ноги после раздражения
Обновлено: 25.04.2024
Сегодня лечение ожогов является актуальной проблемой. По данным госстата за 2018 год не менее 30000 людей подверглись термическим или химическим повреждениям. Это одна из самых распространенных бытовых травм. Однако часто ожог можно получить и на производстве, где не соблюдаются условия безопасности.
При возникновении ожогов надо суметь вовремя оказать правильную первую помощь. От того, как быстро вы окажете помощь себе или пострадавшему человеку, будет зависеть его дальнейшее состояние и скорость лечения.
Организм человека способен сам регенерировать и убирать легкие ожоги без серьезных последствий для здоровья. Более серьезные ожоги требуют неотложной медицинской помощи для предотвращения осложнений. За подобными ранами нужно следить, не допускать проникновения инфекции и регулярно обрабатывать противовоспалительными лекарствами или накладывать противоожоговые салфетки.
Если вы оказались рядом с обожженным, вам твердо нужно знать, как лечить ожог, иначе вы причините своими действиями больше вреда, чем пользы.
Причины ожогов
Ожог может произойти вследствие воздействия:
- огня;
- горячей жидкости или пара;
- горячего металла, стекла или других предметов;
- электрического тока;
- радиации (рентгеновское излучение или лучевая терапия);
- ультрафиолета (солнце или солярий);
- активных химических веществ.
Стоит отметить, что причины ожогов могут быть и иными, но все виды такого рода травм классифицируются в зависимости от степени нанесенного повреждения и симптоматики:
- Первая степень. Таким ожогом затрагивается только внешний слой кожных покровов. Травма характеризуется покраснением, отечностью и болевыми ощущениями. Пострадавшему оказывается первая помощь и назначается непродолжительный курс лечения.
- Вторая степень. Этот ожог ведет к поражению не только эпидермиса, но и подлежащего слоя – дермы. Повреждение характеризуется покраснением, побелением или пятнистостью кожи, болью и отечностью. Возможно развитие пузырей от ожогов и сильного болевого синдрома.
- Третья степень. При таком повреждении затрагивается жировой слой под кожными покровами. Обгоревшие участки тела обугливаются, чернеют или белеют. Часто ожогами третьей степени нарушается работа нервной и дыхательной системы.
Первые действия для нейтрализации термических ожогов
- как можно дальше убрать пострадавшего от источника тепла;
- если тлеет одежда или снаряжение, следует немедленно от нее избавиться. Если одежда прилипла к коже, надо аккуратно срезать ее или снять;
- к месту повреждений приложить сухой лед или использовать холодную воду;
- обработать поврежденные участки тела мазью от ожогов;
- в случае серьезных травм обратиться вызвать скорую.
Нейтрализация химических ожогов
- промыть пораженное место сильным потоком воды. Ни в коем случае не следует обрабатывать рану маслом.
- если получен ожог от негашеной извести или серной кислоты, его следует
- обработать сухой салфеткой, использование воды недопустимо;
- нанести стерильную антисептическую повязку.
Случаются ситуации, когда люди получают тяжелые ожоги. Лечение их вне стационара требует специальных знаний и навыков. Если человек ими не обладает - лучше немедленно обратиться к врачу.
Степень ожогов
Существует три основных степени ожогов: первая, вторая и третья. Оценка каждой степени основана на серьезности повреждения кожи: первая степень является самой незначительной, а третья - самой серьезной.
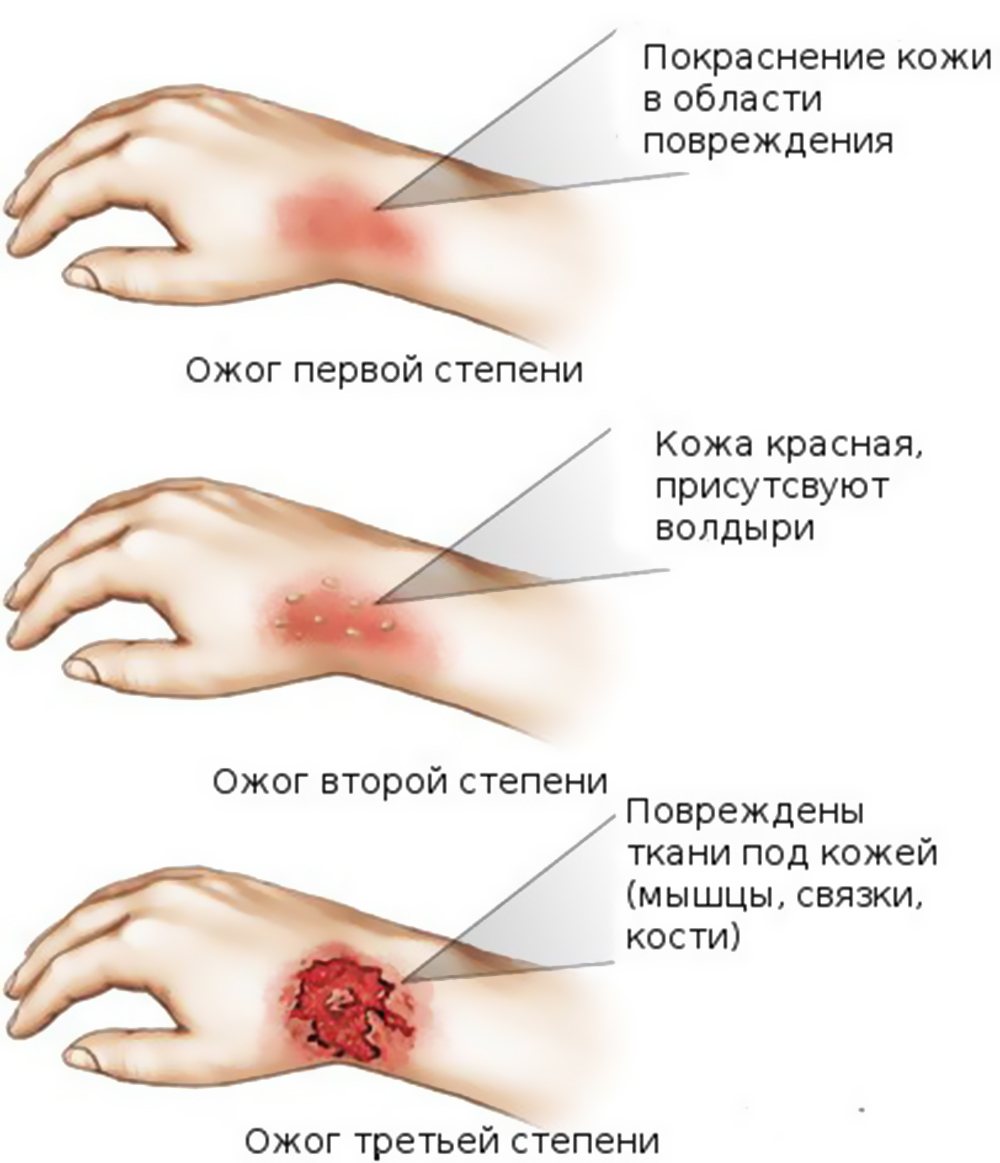
Признаки повреждений выглядят следующим образом:
- ожоги первой степени: происходит нарушение эпидермального слоя, кожа красная, чуть вздувшаяся;
- ожоги второй степени: появляются волдыри и наблюдается отслоение кожи;
- ожоги третьей степени: наблюдается некроз тканей, кожа становится белой, образуется корка;
Есть также ожоги четвертой степени. Эта степень включает в себя все симптомы ожога третьей степени. Повреждения проникают за пределы кожи и распространяются на сухожилия и кости. Именно в этом случае остаются шрамы после ожога.
Химические и электрические ожоги требуют немедленной медицинской помощи, поскольку они могут повлиять на внутренние органы, даже если внешние повреждения едва видимы.
Тип ожога не зависит от причины его возникновения. Ошпаривание, например, может вызвать все три типа ожога – термический, химический и физический, в зависимости от того, насколько горячая жидкость и как долго она остается в контакте с кожей.
Лечение после ожогов

Мазь или гель от ожога кипятком хорошо помогает при кухонных проблемах. Если были получены ожоги второй или третьей степени требуется стационарное лечение. Его следует проходить в клинике под присмотром врачей. Терапевт порекомендует, чем обработать ожог или как лечить ожог с волдырями.
Как лечить ожоги с волдырями в домашних условиях
- ни в коем случае не прокалывайте волдырь - это может привести к образованию инфекции;
- промыть ожог под прохладной проточной водой;
- нанесите противоожоговый крем или гель с обезболивающим эффектом тонким слоем;
- наложить бинт на место ожога после обработки;
- обрабатывать ожог с волдырем и менять повязку ежедневно.
Восстановление кожи после ожога
Что помогает от ожогов, так это точное соблюдение гигиены и регулярная обработка раны.
После получения травмы, на коже сразу же образуется волдырь, наполненный прозрачной плазмой, которая может просачиваться сквозь обожженные ткани. При правильной обработке можно избежать воспаления и нагноения, и регенерация пройдет быстрей.
Уже через несколько дней пузыри от ожогов начнут спадать и отшелушиваться, под волдырем начнет образовываться новая кожа. В это время раны могут чесаться, но прикасаться к пораженному участку нельзя - к концу первой недели зуд пройдет сам собой.
Если рану запустить в ней может развиться процесс нагноения. Он может сопровождаться повышением температуры, внезапной слабостью и ознобом. При таком анамнезе регенерация кожных покровов может затянуться на недели. В этом случае вероятно появление уплотненных наростов и валиков.
Как предотвратить появление рубцов после ожога?
Рубцы от ожогов появляются в зависимости от особенностей организма пострадавшего. В любом случае их появление можно предотвратить, своевременно используя противорубцовые гели и мази, а также специальные силиконовые покрытия для ран и увлажняющие кремы.
Лечение рубцов и шрамов после ожогов
Если вас интересует, как избавиться от внешних последствий ожога, нужно знать, что при серьезных нарушениях кожного покрова, шрам останется в любом случае. Здесь потребуется помощь косметолога, который поможет восстановить нормальный вид кожи.
Обычно для подобной операции используется методика иссечения рубца, после чего на ткани накладывается несколько косметических швов. Когда швы снимают, поврежденный участок обрабатывают мазями, которые препятствуют образованию новых шрамов на коже.
Для особо сложных случаев, например, при ожогах кипятком, используется методика лазерной шлифовки. Современное оборудование позволяет полностью удалить шрамы и достичь идеальной кожи. Если же сила ожога незначительна, рекомендуется химический пилинг с фруктовыми кислотами.
Средства от ожогов
Чем же лечить ожог, и какую оперативную помощь можно оказать самостоятельно в полевых или домашних условиях?

Использование кремов типа Левомиколя или Спасателя гарантированно помогает при незначительных повреждениях, таких как краткое прикосновения к горячей кастрюле. Декспантенол очень хорошо работает при ожогах первой степени. Если же степень повреждений более серьезна, кремы могут использоваться только как профилактическое средство и надеяться на них как не стоит.
Такие средства от ожогов, как спреи или гели - например, Гидрогель противоожоговый Burnshield, являются более эффективными, так они дисперсны и лучше впитываются кожей. Эти препараты сочетают в себе две функции – противовоспалительную и обезболивающую.
Есть еще один вид обработки – специальные противоожоговые повязки. Их рекомендуют, когда пациенту нужно быть на открытом воздухе. Такие повязки не допускают попадания в рану грязи и пыли.
Что нельзя использовать для лечения ожога
При получении ожога любой степени в лечебных целях не следует пользоваться:
- масло;
- мед и прополис;
- лед;
- зубная паста;
- химические вещества.
Чтобы снизить риск общих ожогов
В быту можно достаточно просто снизить риск ожогов, следует только соблюдать несколько рекомендаций:
- нельзя оставлять готовящуюся или уже приготовленную пищу на плите без присмотра;
- сковородки размещаются на плите рукоятками к ее задней части;
- любую горячую жидкость нужно размещать в недоступном для ребенка и животного месте – кипяток является частой причиной термического ожога;
- нельзя хранить электрические приборы рядом с водой;
- не стоит готовить в легковоспламеняющейся одежде;
- следует заблокировать ребенку доступ к электро- и газовым приборам;
- на розетки, которые не используются, нужно надеть защитные колпачки;
- не следует курить дома;
- датчики дыма требуют регулярного обслуживания и замены батареек;
- дом или квартиру нужно оснастить огнетушителем;
- причиной химических ожогов являются химикаты – их необходимо хранить в месте, которое недоступно для ребенка и животного.
Куда обратиться при ожоговых травмах?
У человека не всегда может получиться эффективно убрать волдыри от ожогов или оказать требуемую помощь дома, и тогда не нужно терять время и заниматься самолечением.
В случае осложнений следует незамедлительно обратиться к вашему лечащему терапевту. Специалист скажет, какие анализы требуется сделать, определит по признакам ожога степень и разработает курс лечения с учетом специальных средств.
Последствия после ковида
Как показывают исследования, среди дерматологических осложнений коронавирусной инфекции самым распространенным является выпадение волос, которое встречается почти у 80% переболевших пациентов. Поредение шевелюры может начаться в разгар болезни, но чаще наблюдается на этапе выздоровления (после перенесенной ковидной пневмонии и других форм) и даже через 3-4 месяца после острого заболевания.
Кожа тоже оказывается достаточно уязвимой перед новой ковидной инфекцией. У одних пациентов развиваются дерматиты, у других – появляется «беспричинный» зуд, шелушение и различные высыпания.
Не стоит ждать, что ситуация разрешится сама собой. Запущенная патологическая цепочка способна привести к серьезным проблемам с внешним видом, которые при запоздалом начале лечения могут быть необратимыми. Во-первых, коронавирус изменяет правильную работу иммунитета. Во-вторых, запускает реакции системного воспаления. В-третьих, наносит существенный удар по дектоксикационным системам организма. Поэтому борьба с последствиями ковидной инфекции проводится комплексно, и реабилитацию необходимо начинать как можно раньше.
Выпадение волос после ковида
Причин выпадения волос после ковидной инфекции несколько и каждая из них только усугубляет состояние. Выпадение после коронавирусной инфекции может быть связано со следующими факторами:
- воспалительная реакция в дерме, вызванная вирусом;
- прием большого количества лекарственных препаратов в борьбе с инфекцией, часть из которых достаточно токсична для организма;
- нарушение детоксикационной функции организма и в первую очередь печени;
- стрессовые переживания, которые также отражаются на внешности.
Все эти факторы способны нарушить естественный цикл роста волос, и влияние каждого из них корректируется на этапе реабилитации, чтобы остановить выпадение. В норме большая часть волос находится в длительной фазе роста и только 5% - в фазе угасания и постепенной гибели. После перенесенной ковид-инфекции увеличивается доля выпадающих волос (в тяжелых случаях может даже доходить до 50%). Поэтому вполне вероятна ситуация, когда шевелюра может поредеть на половину. Причем спящие волосяные фолликулы этого даже «не замечают», а значит, и не пытаются заполнить потерянный объем. В норме же они в ответ на выпадение активируются. Чтобы их «разбудить», требуются дополнительные методы, направленные в целом на укрепление организма и в частности на улучшение метаболических процессов в коже.
Проблемы с кожей после ковида
Встреча с ковидной инфекцией, даже самая безобидная, не проходит бесследно для иммунной системы. Чтобы локализовать инфекцию и «выйти из боя» с минимальными жертвами, иммунитет работает на пределе своих возможностей. Такая повышенная нагрузка, естественно, отражается на состоянии кожи. Кожные покровы всегда являются индикатором общего уровня здоровья. Поэтому при ковид-19 состояние дермы значительно ухудшается, и требуется направленная реабилитация.
Провоспалительная направленность в работе организма приводит к нарушению кровоснабжения кожи, локальному воспалению, нарушению клеточного деления, изменению метаболизма и т.д. Эти расстройства могут проявиться не сразу, а спустя 2-3 месяца, когда установить истинную причинно-следственную связь не просто. Однако если начать действовать сразу методами правильной реабилитации, то можно избежать серьезных проблем с эстетикой и здоровьем.
Сыпь на коже после ковида
Воспаление – это не всегда только системная реакция. Иммунные комплексы и иммунные клетки могут циркулировать не только в кровеносном русле, но также образовываться и накапливаться локально. Излюбленным местом их нахождения нередко выступают кожные покровы.
Локальное воспаление после перенесенной ковидной инфекции приводит к образованию сыпи. После коронавируса она, как правило, мелкоточечная и зудящая; бывает на лице, руках и по всему телу. Помимо высыпаний могут образовываться и пятна.
Появление сыпи на лице, нередко связывают с ношением маски. Однако помимо исключительно механического влияния, механизм появления высыпаний в большей степени имеет иммунный компонент. Нередко она связана с нарушением функции обезвреживания токсичных веществ, которые постоянно образуются в организме. Но печень, только что испытавшая серьезный удар, нанесенный коронавирусом, еще не в состоянии приступить к своим «обязанностям» в полном объеме. Токсины накапливаются в организме и могут откладываться в коже с формированием сыпи. Остановить повреждение кожи поможет комплексная реабилитация после перенесенной ковидной инфекции.
Зуд кожи после ковида
В патологических звеньях новой коронавирусной инфекции отводится большое значение васкулиту – воспалению внутренних стенок сосудов. На местном уровне это сопровождается высвобождением большого количества биологически активных медиаторов. Последние раздражают чувствительные нервные окончания, расположенные в коже. У человека появляется зуд, порой очень интенсивный. Расчесывание кожи еще больше усугубляет проблему, т.к. нейромедиаторов высвобождается все больше и больше.
Зачастую противоаллергические препараты не в состоянии остановить эти механизмы и купировать данный симптом. Для решения проблемы на этапе реабилитации важно подавить системное и локальное воспаление, нормализовать работу всего организма и улучшить функциональное состояние печени, в которой нейтрализуется большинство токсичных веществ.
Сухость кожи после ковида
Под влиянием коронавирусной инфекции организм испытывает сильнейший стресс. В экстремальных условиях все системы и органы переходят в режим выживания: на первый план выходят процессы, которые обеспечивают жизнедеятельность организма.
При тяжелой ковидной инфекции основные ресурсы расходуются в основном на выработку антител и борьбу с опасными патогенами. В этот период большая часть клеток дермы прерывает свой цикл деления. Поэтому на смену изжившим себя старым клеткам новые не появляются – развивается сухость и шелушение кожных покровов.
Кроме того, после перенесенного ковида имеет место бессонница, головная боль, депрессивные нарушения и гормональный дисбаланс. Эти изменения могут приводить к формированию хронического воспалительного процесса в дерме, для которого характерна длительно сохраняющаяся сухость кожи, постоянный или периодический зуд и наличие высыпаний. Как себя поведет дальше дерма, сложно предсказать. Инфекция все-таки новая, и многое еще не известно. Поэтому чтобы не испытывать организм на прочность и избежать развития неблагоприятных последствий, важно вовремя начать действовать. Составить правильную программу реабилитации после ковидной инфекции поможет врач – специалист-дерматолог.
Реабилитация после ковида
Основа лечения постковидного выпадения волос и решения постковидных кожных проблем – это комплексная терапия, направленная на прерывание звеньев патологической цепочки. Помимо приема поливитаминных комплексов важно восстановить работу иммунной системы и улучшить детоксикационные функции организма.
Лаеннек – гепатопротектор и иммуномодулятор с доказанной эффективностью, который помогает повысить функциональную активность иммунных клеток и тем самым нормализовать механизмы активации волосяных фолликулов. Рекомендуется на этапе реабилитации. Лаеннек помогает снижать активность системного воспаления, о чем свидетельствует выраженное падение концентрации маркеров воспаления и ферритина в крови. Закономерно снижается активность и локального воспаления в коже, в т.ч. в зоне вокруг волосяных фолликулов. В результате организм быстрее справляется с болезнью и ее последствиями, возвращаясь в нормальный «рабочий» режим, в котором все органы, в т.ч. кожа и ее придатки, работают корректно.
Лаеннек, созданный на основе гидролизата плаценты человека, доказано улучшает регенераторные возможности тканей и снижает процессы фиброзирования. Это положительно сказывается на состоянии волосяных луковиц и быстро делящихся клеток дермы. Одновременно с этим нормализуются маркеры печеночной дисфункции, в частности ферменты АЛТ и АСТ. Гепатоциты вновь начинают нормально функционировать и обезвреживать токсичные вещества, которые постоянно образуются в организме.
Лаеннек выпускается в Японии, где с успехом применяется уже более 60 лет. Результативность и безопасность препарата подтверждены строгими японскими фармстандартами и стандартами GMP. История успешного применения в России насчитывает более 2 десятилетий. Как оказалось, помимо стандартных показаний к использованию, Лаеннек успешно справляется с постковидными проблемами волос и кожи. Рекомендуется курсовое применение, которое помогает запускать регенераторные процессы, купировать воспалительную реакцию и улучшать функцию печени.
Перед применением препарата обязательна консультация дерматолога!
- Вернуться в оглавление раздела "Дерматология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Как избавиться от раздражения после бритья ног? Избавляемся от красноты
Любая уважающая себя женщина следит за тем, чтоб кожа на ее теле была мягкая и гладкая вне зависимости от времени года или возраста. Именно поэтому бритвенный станок стал верным другом многих. Но как решить проблему раздражения, ведь она знакома практически всем представительницам прекрасного пола. После того как вы удалите все лишние волоски при помощи бритвенного станка вам необходимо будет позаботиться о том чтоб не появилось покраснение или сыпь.
Казалось бы, на сегодняшний день есть огромное количество более эффективных методов удаления волос, но далеко не каждая женщина решится на восковую эпиляцию или шугаринг, особенно если речь идет о более интимных зонах, чем ноги или руки. Плюсом бритвенного станка является то, что волоски вы сможете безболезненно удалить в несколько движений, но уже через несколько минут есть вероятность того, что появится покраснение и раздражение. Давайте более подробно поговорим о том, как избавиться о раздражения после бритья ног, чтоб вы смогли сделать данную процедуру максимально эффективной и приятной.
1. Сок алоэ после бритья ног. Далеко не каждая женщина знает о том, что данное растение не только отлично увлажняет и питает кожу тела, но и снимает раздражение. После того как побреете ноги нанесите на кожу тонкий слой крема, в котором содержится алоэ. Но обязательно обратите внимание на состав, ведь многие компании экономят на натуральных ингредиентах и используют синтетические заменители.
Если же вы не хотите покупать готовый косметический продукт, отдайте предпочтение живому растению алоэ. Его вы можете выращивать у себя на подоконнике и иметь возможность ухаживать за кожей и решать огромное количество различных дерматологических проблем. После бритья ног выдавливайте сок алоэ на ватный диск и протирайте кожу по направлению роста волос. Для того чтоб усилить эффект от сока добавляйте небольшое количество натурального оливкового масла, смешивайте ингредиенты до образования однородной массы и наносите на кожу ног.
2. Холод после бритья ног. Проблема раздражения заключается в том, что большинство женщин используют бритвенный станок, даже тогда когда он слегка притупился. Поэтому приходится проходиться станком по одному и тому же участку кожи несколько раз. Перед тем как брить ноги направьте на кожу струю холодной воды. Таким образом появится эффект гусиной кожи, а волоски можно будет удалить значительно быстрее и проще. Так вы избавитесь от необходимости несколько раз проходиться бритвенным станком по коже, сэкономите свое время и предотвратите появление раздражений. Холод также прекрасно укрепляет стенки сосудов, поэтому попробуйте дополнительно принимать контрастный душ.

3. Скраб после бритья ног. Данный косметический продукт можете, как купить, так и приготовить в домашних условиях. Очищение кожи при помощи скраба позволит вам избавиться от омертвевших частичек эпидермиса, что очень важно для гладкого и быстрого бритья. Позаботьтесь о том, чтоб перед бритьем кожа ног была идеально гладкой и мягкой, ведь именно это позволит вам решить проблему раздражения и сухости. На сегодняшний день в косметических магазинах продается огромное количество различных скрабов, которые вы можете приобрести в соответствии с вашим типом кожи и личными предпочтениями. Но также есть масса различных рецептов приготовления данного средства в домашних условиях.
Для этого вам понадобится столовая ложка кофейной гущи, несколько капель эфирного масла розы и чайная ложка меда. Все ингредиенты тщательно перемешайте и нанесите на кожу ног, аккуратно массируйте несколько минут, а затем смойте теплой водой. Также отлично подходят для приготовления скраба в домашних условиях следующие ингредиенты: молотые геркулесовые хлопья, натуральная морская соль, сахар и т.п. Следите за тем, чтоб после применения скраба не оставалось царапин, ведь так вы навредите себе и можете занести инфекцию.
4. Косметический продукт для борьбы с ожогами. Этот секрет известный далеко не всем, но его эффективность доказано практически всеми, кто попробовал. Вам необходимо купить в аптеке или в косметическом магазине любое средство против ожогов, которое предназначено для принятия солнечных ванн. Наносите средство каждый раз после бритья ног и уже после первого применения вы заметите видимые результаты. Таким образом, вы сможете существенно сэкономить деньги и решите проблему раздражений очень быстро и легко.
5. Средство для бритья. Наверняка вы замечали, что на сегодняшний день в продаже есть огромное количество различных пенок и гелей для бритья ног. Производители утверждают, что при помощи данного продукта ваше ежедневное бритье станет намного проще и эффективнее, но это не совсем так.
В составе продуктов такого рода практически всегда есть щелочь, которая вызывает сильное раздражение после даже самого незначительного повреждения кожи. Поэтому стоит воспользоваться еще одним трюком, который поможет вам значительно безопаснее удалить нежелательные волоски с кожи ног. Возьмите ваш обычный бальзам-ополаскиватель для волос, который вы используете в повседневном уходе и нанесите на кожу ног перед бритьем. Так вы быстро и эффективно избавитесь от лишних волосков. Бальзам прекрасно увлажняет кожу, питает ее и помогает предотвратить раздражение.
6. Вода в процессе бритья. На сегодняшний день достаточно большое количество женщин иногда забывают о необходимости удаления волос с кожи ног во время водных процедур. Зачем тогда производители выпустили станки с увлажняющими и охлаждающими полосками? На самом деле это необходимо для того, чтоб при контакте станка и кожи происходило идеальное увлажнение.
Именно поэтому не стоит пренебрегать основными правилами, используйте станок во время принятия ванны или душа, ведь так вы защитите себя от раздражений и быстрее удалите нежелательные волоски. Также косметологи рекомендуют в процессе бритья чаще смачивать лезвие, чтоб добиться идеального результата и не навредить коже.
- Вернуться в оглавление раздела "Дерматология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Реабилитация после травмы ноги - нижней конечности. Активизация больного
Реабилитационные мероприятия после перенесенной травмы нижней конечности начинаются как можно раньше и требуют комплексного подхода с целью оказания физической, психологической и другой необходимой пациенту помощи. Как правило, в обслуживании больных принимают участие терапевты, психологи, врачи по лечебной физкультуре, сотрудники ортопедической службы, включая техников-ортопедов, и социальные работники. Значимость повреждения нижней конечности должна рассматриваться в совокупности с такими сведениями о пациенте, как предшествующий преморбидный фон, сопутствующие повреждения, физическое состояние и особенности психики, семейное положение, круг друзей, отношения в семье, условия труда и отдыха, и материальная обеспеченность.
Основной задачей, наряду со снижением риска и тяжести любого осложнения, является максимально возможное восстановление функций за счет исправления деформации конечности, наращивания мышечной силы и управления физической активностью. Тем не менее, более реалистичный подход заключается в составлении индивидуальной реабилитационной программы для каждого пациента, с определением ожидаемых конечных функциональных исходов и повременной последовательности их достижения. Зависящее от характера повреждения полное выздоровление может потребовать многих месяцев. После тяжелого повреждения конечности следует остерегаться неподвижности в суставе и контрактур.
Контрактура развивается при неподвижном нехарактерном положении (например, эквинусная установка стопы — стойкое подошвенное сгибание в голеностопном суставе), которое мешает стоять и ходить. Действенное шинирование и лечебные физические упражнения способствуют профилактике и сведению к минимуму подобных осложнений, если, конечно, речь не идет о тяжелых мышечно-нервных расстройствах, таких как спастическое состояние мускулатуры вследствие травмы головного или спинного мозга. В таких случаях может потребоваться хирургическая коррекция контрактуры и/или устранение или перенаправление деформации (ослабление натяжения связок, их удлинение или перемещение) оперативными методами.
Для удержания репонированных отломков, облегчения ухода за раной и предупреждения контрактур может встать вопрос об иммобилизации конечности. При более тяжелых повреждениях наружная или внутренняя фиксация являются более предпочтительными, чем гипсовая повязка, шинирование или вытяжение, хотя их можно использовать в качестве вспомогательных методов.
При любой возможности следует избегать иммобилизации суставов, находящихся рядом с зоной перелома. С особым вниманием нужно относиться к костным выступам, чтобы не допустить их сдавления. Это, прежде всего, относится к пятке, лодыжке, надколеннику и проксимальному отделу малоберцовой кости, тесно связанному с малоберцовым нервом. Шина или гипсовая повязка не должны давить на подлежащие костные выступы, которые лучше защитить мягкими прокладками.
В остром периоде травмы необходимо создать определенный запас пространства под иммобилизирующей повязкой на случай нарастания отека. Наложенная при острой травме излишне плотная или глухая циркулярная повязка обязывает к строгому наблюдению во избежание развития связанной с подфасциальным гипертензионным синдромом ишемии, первым признаком которой чаще всего бывает усиливающийся дискомфорт. Может встать вопрос о замене шинирующего устройства или гипсовой повязки, а укрепление повязки часто требуется в гипсовых повязках с каблуком.

Изометрические упражнения с согнутыми (а) и выпрямленными (б) коленями
Хирургические раны могут быть безопасно закрыты гипсовыми повязками. Прокрашивание свежего гипсового бинта кровью после операции на конечности относится к обычным явлениям. Ревизия раны или послеоперационного разреза показана при нарастающей боли, зловонном запахе, а также в случаях ослабленной болевой чувствительности. При вялотекущем раневом процессе иммобилизация может быть продолжена до излечения раны.
Поврежденную конечность можно иммобилизировать в съемных двустворчатых гипсовых повязках или шинах, что обеспечивает возможность наблюдения за суставами и пассивных движений. При отсутствии движений в суставах, скорее всего, разовьется тугоподвижность. Движения надо по возможности рано начинать и активно наращивать с единственным ограничением в случае неспокойного состояния поврежденных тканей. Если активные движения невозможны, пассивные движения осуществляются самим больным, врачом по лечебной физкультуре или с использованием механического приспособления для непрерывных пассивных движений.
Для укрепления ослабленной мускулатуры имеет значение выполнение физических упражнений. Это особенно касается тяжело травмированных пострадавших с перспективой длительного восстановления. На первых порах выполняются изометрические сокращения мышц. В дальнейшем, по мере выздоровления, переходят к упражнениям с сопротивлением. Помощь специалиста по лечебной физкультуре, с руководящей ролью ортопеда, является неоценимой, особенно для неспособных к самостоятельному восстановлению. Восстановительные физические упражнения, в первую очередь пассивные движения и регулирование положения конечности во избежание развития контрактур, должны начинаться как можно раньше, одновременно с интенсивной помощью, и никогда не должны откладываться до «периода реабилитации».
Активизация больного имеет такое же значение, как и восстановление функций поврежденной конечности. Как только позволит состояние здоровья, и появится ортостати-ческая устойчивость, следует приветствовать переход из горизонтального положения в вертикальное. На первых порах это может быть приподнимание головы с подушки или использование стула — «мобилайзера». Регулярные пассивные и активные физические упражнения не только полезны, но и необходимы для лежачих больных, если нет противопоказаний со стороны повышенного внутричерепного давления или другой травмы. Для пострадавших с повреждением нижней конечности головной конец кровати должен быть оснащен дополнительным устройством в виде рамы или трапеции, но при нестабильных повреждениях позвоночника или верхних конечностей такие приспособления могут представлять опасность.
При малейшем улучшении общего состояния самостоятельный переход с кровати в кресло-каталку расценивается как положительный шаг. Степень помощи при перемещениях должна определяться возможностями больного и его ортостатической устойчивостью. Для безопасности передвижение допустимо только с посторонней помощью, или с использованием скользящей доски, которая исключает нагрузку на конечность, пациент также должен стоять и поворачиваться на устойчивой конечности или может достаточно успешно ходить самостоятельно.
Самостоятельное передвижение является конечной целью лечения перелома и должно начинаться сразу по улучшении состояния травмированной конечности и общего самочувствия пострадавшего. Нагрузка на ногу должна строго дозироваться. Для суставных повреждений весовая нагрузка, скорее всего, потребует максимальную степень ограничения в течение трех и более месяцев. Ходить без полной нагрузки хотя бы одной ноги практически невозможно. Следует учитывать и состояние позвоночника и верхних конечностей.
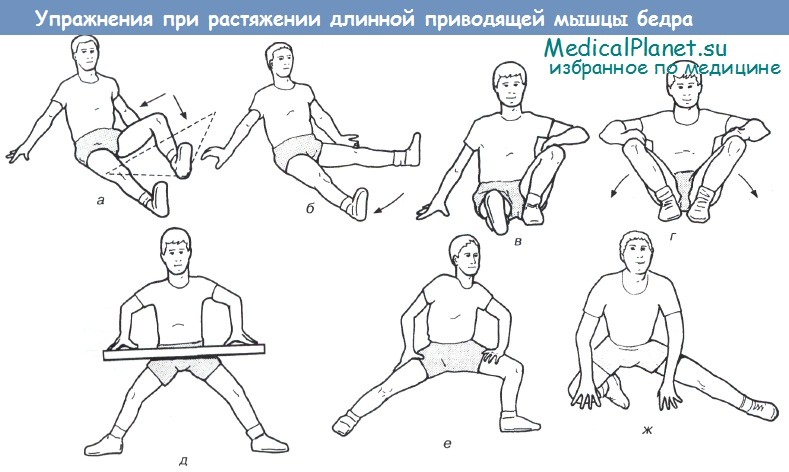
Упражнения с амплитудой движения и на растягивание:
а — с согнутыми коле нями; б — с выпрямленными коленями;
в — одной ногой; г — двумя ногами;
д, е — стоя; ж — на коленях
Пациенты, которые не могут или не должны нагружать верхние конечности, не смогут передвигаться, помогая себе руками, подниматься со стула, пользоваться костылями или ходунками при ходьбе. Вместо того, чтобы полностью разгрузить конечность, целесообразнее ограничить нагрузку, что содействует процессу реабилитации и, как ни странно, разгружает поврежденную конечность в большей степени, чем строгий запрет нагрузки весом. Рекомендации по дозированию нагрузки должны иметь конкретные указания по допустимому весу.
Реабилитация пострадавшего, перенесшего ампутацию конечности, начинается по возможности еще до ампутации и включает тренировочные упражнения и всестороннее обсуждение вопросов, связанных с предстоящим протезированием. Больной с ампутированной конечностью должен начать передвигаться как можно раньше, так как незамедлительное использование протеза после операции дает сокращение периода окончательной подгонки протеза и адаптации культи.
После подколенной или более дистальной ампутации желательно наложить гипсовую повязку, которая в ряде случаев может быть приспособлена для нагрузки культи весом, если позволяет состояние раны. Контроль отеков обеспечивается за счет эластичных изделий и возвышенного положения конечности в кровати. На окончательную адаптацию фактически должно уйти несколько недель, но не месяцев.
Типичные проблемы, затрудняющие реабилитацию, включают плохое питание, инфицирование мочевыводящих путей, ослабленный контроль мочевого пузыря и появление пролежней. Оценка больного с точки зрения адекватности получаемого питания, профилактика пролежней путем регулярного изменения положения в постели и подкладывание мягкого материала под пролежни, отказ от длительной катетеризации мочевого пузыря и общие гигиенические мероприятия помогут избежать дополнительных осложнений.
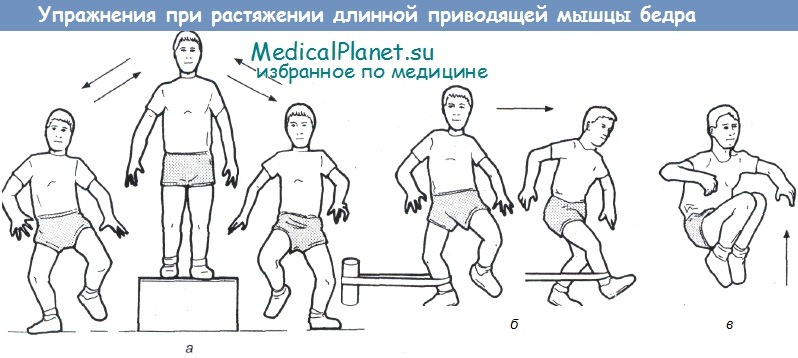
Функциональные упражнения:
а — прыжки в стороны;
б — прыжки в сторону с сопротивлением и без сопротивления;
в — прыжки вверх
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Если у вас появилось раздражение на коже, то совершенно точно: долго игнорировать эту ситуацию не получится.
Первые признаки раздражения кожи: зуд, покраснение, припухлость, болезненность – сигнал, что надо не откладывая принимать меры, а для этого важно разобраться с причинами раздражения кожи.
Появление таких симптомов раздражения кожи, как высыпания, особенно гнойнички и герпетические пузырьки, а также резкая выраженность этих симптомов сами по себе говорят о серьезности причины, вызвавшей их, и необходимости своевременного обращения к врачу.
Зуд при раздражении кожи – один из самых неприятных симптомов и самая распространенная жалоба: он беспокоит каждого десятого пациента. Сильный зуд, как правило, сложно контролировать, что приводит к появлению расчесов – травм кожи, которые также могут усилить зуд и раздражение кожи (например, при атопическом дерматите и псориазе, а также при банальных укусах насекомых).
Покраснение, или гиперемия, при раздражении кожи, а также припухлость (отечность) кожи говорят о местной воспалительной реакции.
Но даже местные признаки раздражения кожи не всегда связаны с локальными проблемами: они могут свидетельствовать и о наличии у пациента общих заболеваний.
Симптомы
- покраснение кожи и зуд на пораженном участке (вызвано расширением сосудов из-за воспаления);
- жжение;
- шелушение (происходит в результате сухости кожи и потери ее верхнего слоя);
- пузырчатые высыпания, которые сопровождаются зудом (следствие аллергии или вирусных инфекций);
- акне (воспаления вызванные болезнетворными бактериями);
- сухость (возникает из-за недостатка влаги в эпидермисе);
Основные причины раздражения кожи
Заболевания, сопровождающиеся раздражением кожи:
1. Заболевания кожи: атопический дерматит, псориаз, контактный дерматит
2. Общие соматические заболевания – заболевания печени и почек
3. Инфекционные и паразитарные заболевания
4. Заболевания психики
Ситуационные повседневные причины раздражения кожи:
1. Раздражение на коже от солнца
2. Раздражение на коже на море
3. Раздражение кожи от бритья
4. Раздражение кожи в зоне бикини после эпиляции
5. Укусы насекомых
6. Неправильный уход за кожей
И если медицинскими проблемами должны заниматься специалисты, то повседневные причины раздражения кожи можно устранить самостоятельно, не дожидаясь ухудшения ситуации и осложнений, которые потребуют серьезной медицинской помощи.
Раздражение на коже от солнца
Кто из нас не любит солнышко? Даже те, кто бережет кожу от прямых солнечных лучей, время от времени нуждаются в помощи в связи с раздражением кожи при солнечных ожогах.
Первыми признаками солнечного ожога часто являются покраснение и болезненность кожи. Серьезные солнечные ожоги протекают с выраженным покраснением, отечностью кожи и повышением общей температуры тела. Через некоторое время на месте покраснения кожи появляются зудящие высыпания, которые переходят в пузыри. Пузыри лопаются, а на их месте остаются участки красной раздраженной кожи. Отшелушивание кожи после солнечных ожогов может быть обширным, кожа отходит слоями. И чем сильнее был солнечный ожог, тем более длительно отслаивание кожи.
Первая помощь раздраженной коже при солнечных ожогах – восстановление уровня ее увлажненности и уменьшение воспаления, вызванного ожогом.
Прохладный душ и обертывание влажной тканью помогут охладить воспаленные участки кожи. Прикладывать лед к такой коже нежелательно, так как холод может усилить повреждение кожи.
При повышении температуры более 38,5 градусов и плохом самочувствии показан прием противовоспалительных препаратов. Они не только облегчат состояние, но и уменьшат воспалительную реакцию.
Увлажнение кожи при солнечном ожоге – обязательный этап лечения. Средства, которые используются для этого, не должны содержать спирт или иметь очень жирную основу. В первом случае можно дополнительно повредить кожу, а во втором – нарушить теплообмен, что также приведет к ухудшению состояния кожи.
Для увлажнения раздражённой кожи можно воспользоваться такими средствами, как эмоленты. Они не только глубоко увлажняют, но и помогают оказать помощь коже в течение длительного времени (до 24 часов). Это очень важно, так как потеря влаги при солнечном ожоге происходит в течение нескольких дней. Длительность потери влаги зависит от глубины ожога.
Раздражение на коже на море
Не только солнечные ожоги – испытание для кожи на отдыхе. Морская вода также может стать причиной раздражения кожи. Длительное купание и ношение влажного купальника, особенно на фоне питания экзотическими фруктами и деликатесами с заморскими специями, которые могут вызвать аллергию и изменить pH кожи, – практически гарантия появления раздражения на коже.
Обычно раздражение появляется на границе зоны купальника и открытой кожи, а также в местах трения кожи (например между бедер, на внутренней стороне рук, шее).
Чтобы избежать раздражения кожи на море, после купания в морской воде сразу примите пресный душ и смените влажный купальник на сухую одежду. Смажьте кожу увлажняющими средствами глубокого действия, желательно эмолентами, так как морская вода забирает много влаги из кожи, особенно если после купания вы принимали солнечные ванны.
Также, чтобы уменьшить раздражающее действие морской воды и солнца, перед походом на пляж нанесите солнцезащитный крем.
Раздражение кожи от бритья
Не только сильный пол, но и дамы знакомы с раздражением кожи после бритья. Повреждение рогового слоя эпидермиса нарушает целостность кожи и трансдермальный транспорт воды. Это приводит к развитию воспаления и появлению раздражения и даже сухости кожи.
Применение обычных кремов в такой ситуации не только не поможет восстановить поврежденную кожу, но и усугубит воспаление, так как создаст благоприятные условия для размножения микробов.
Лосьоны после бритья решат только часть проблемы: помогут уничтожить потенциальный источник воспаления – микробов. Но такие средства нередко сами являются причиной раздражения, особенно если содержат спирт.
При регулярном бритье желательно использовать средства с церамидами (специальными липидами, аналогичными липидам кожи), помогающими восстановить целостность рогового слоя эпидермиса. Это не только сделает кожу гладкой и мягкой, но и защитит ее от развития воспаления.
Раздражение кожи в зоне бикини
Раздражение кожи при эпиляции может появиться при удалении волосков как самыми современными лазерными и фотометодиками, так и традиционными механическими способами (воск, шугаринг и бритье). Механизм таких повреждений разный, но результат один: травма эпидермиса и появление раздражения, воспаление кожи в местах роста волосков (фолликулит), а при частых процедурах – появление сухости и шелушения кожи.
Если учесть, что, как правило, места эпиляции находятся под одеждой (а зона бикини – даже под несколькими ее слоями), то парниковый эффект обеспечен. А где влажность, там и раздражение.
Успокоить кожу после эпиляции помогут средства, восстанавливающие кожу без эффекта парника после применения, такие, как эмоленты. Они не только помогают коже восстановиться, но и не вызывают фолликулит при правильном применении, а также делают кожу более гладкой и мягкой.
Раздражение на коже от лейкопластыря. Чем лечить
Неудобная обувь и травмы (особенно травмы рук) – вот самые частые причины использования лейкопластырей. Появление раздражения на коже после удаления пластыря – частое и неприятное осложнение от его применения. Причиной раздражения могут быть как реакция на клей, так и механическая травма. При раздражении кожи после применения лейкопластыря желательно аккуратно удалить остатки клея и нанести средство, способствующее заживлению кожи, в месте его прикрепления.
Вопреки распространенному заблуждению, антисептики, особенно с анилиновыми красителями (зеленка, фукорцин), не наносят на поврежденную кожу. Здесь важнее применять заживляющие и увлажняющие средства.
Профилактика
Чтобы не травмировать кожу и сохранить ее приятный внешний вид, по возможности старайтесь избегать факторов, которые могут вызвать раздражение.
Не следует прибегать к антибоктеральных и дезодорирующих очищающим средствам при чувствительной коже. Вместо них пользуйтесь мягкими и бережными средствам на жирной основе.
В ясные дни, под воздействием солнечных лучей, верхние слом кожи быстрее теряют влагу и страдают обезвоживанием, это ускоряет процессы старения. Поэтому перед выходом на улицу необходимо надевать головные уборы с широкими бортами, чтобы они бросали тень на лицо. Нанести солнцезащитный крем не будет лишним и зимой, а летом можно добавить к ежедневному уходу спрей с термальной водой или минеральные салфетки.
В зимнее время года, холодный ветер, мороз и сухой воздух в отапливаемых или кондиционированных помещениях, подвергают кожу стрессу и способствуют ее раздражению. Чтобы защитить кожу зимой, наносите увлажняющий крем за полчаса до выхода.
Также, для профилактики рекомендуется:
- не принимать долгий горячий душ или ванную;
- использовать средства для уменьшения жесткости проточной воды;
- не вытирать кожу полотенцем насухо;
- использовать перчатки во время мытья посуды;
- выбирать повседневную одежду из натуральных материалов;
- не использовать средства с ароматизаторами при стирке.
Последствия
Раздражение кожи может быть симптомом аллергии, авитаминоза, дисбактериоза, надпочечной недостаточности, ихтиоза.
Может проявляться при гельминтозе и демодекозе, сахарном диабете, красной волчанке, псориазе, розовом лишае, себорейном дерматите, вторичном сифилисе.
Для постановки точного диагноза лучше обратиться к врачу.
Как снять раздражение на коже
Современный подход к уходу и помощи при сухости кожи основан на насыщении эпидермиса влагой и называется корнеотерапия (производное от «корнео» – корнеальный, или роговой, слой эпидермиса).
Корнеотерапия направлена на восстановление рогового слоя эпидермиса и его защитных функций, что позволяет улучшить состояние кожи в целом.
Работы основоположника корнеотерапии Альберта Клигмана позволили создать специальные средства – эмоленты.
Эмоленты – это косметические ингредиенты, которые помогают поддерживать кожу мягкой, гладкой и нежной. Действие эмолентов основано на их способности оставаться на поверхности кожи или в роговом слое, устранять сухость, шелушение и улучшать внешний вид кожи.
Читайте также:

