Дегтярное мыло при крапивнице
Обновлено: 06.05.2024
Крапивница – это кожный симптом аллергии или другой патологии, связанной с выбросом гистамина. Свое название получила из-за покраснения и волдырей, очень похожих на ожог крапивы. Можно также встретить названия «крапивная лихорадка» или «уртикария».
Это состояние требует тщательного обследования и лечения, так как чревато осложнениями: отеком Квинке и анафилактическим шоком.
Симптомы и проявления крапивницы
- Кожные высыпания и покраснение.
- Зуд кожи.
- Лихорадка, озноб.
- Иногда тошнота, рвота, боль в животе.
При контакте с аллергеном тучные клетки активизируются и высвобождают гистамин – вещество, вызывающее отек кожи и слизистых, что приводит к образованию волдырей.
Эти высыпания похожи на пузыри или узелки, на ощупь плотные, имеют четкие очертания, возвышаются над здоровой кожей и бледнеют при надавливании. Диаметр от одного миллиметра до нескольких сантиметров, крупные волдыри могут сливаться друг с другом, образуя большое пятно неправильной формы. Цвет варьируется от белого до ярко-красного. Исчезают, не оставляя пятен и рубцов. Обязательно сопровождаются зудом – от умеренного до мучительного.
Для волдырей характерна летучесть, то есть они быстро возникают и так же быстро проходят, но могут вернуться через несколько часов. В некоторых случаях эпизоды высыпаний повторяются многократно.
Локализация крапивницы различна – на лице, шее, руках, спине и животе. При генерализованной форме высыпаниями покрыта большая часть тела.
Клинические формы
По характеру течения заболевания выделяют острую и хроническую формы. Острая длится от нескольких часов до 1,5 месяцев. В течение этого времени симптомы могут угасать, но полностью не проходят.
Для хронической формы характерно цикличное чередование светлых промежутков (ремиссии) с периодами обострения. Иногда и вовсе не наблюдается выраженной ремиссии.
По этиологии возникновения выделяют формы:
- аллергическая – проявляется при контакте с пищевым, лекарственным, ингаляционным и прочими аллергенами;
- холодовая – от контакта с холодной водой или нахождения на холодном воздухе. При местной кожной реакции волдыри образуются вокруг охлажденного участка кожи;
- тепловая или холинергическая – провоцируется горячим душем или баней;
- от воздействия давления – возникает в местах сдавления кожи тесной одеждой и обувью, туго затянутым ремнем или плотными чулками;
- контактная – при непосредственном контакте кожи с аллергеном, например, латексом или средствами бытовой химии.
Факторы риска
Спровоцировать эпизод крапивницы или развитие хронической формы может один из факторов, либо их сочетание:
- выявленная ранее аллергия, особенно с кожными проявлениями;
- наследственная предрасположенность – играет значительную роль при тепловой и холодовой формах;
- употребление в пищу продуктов, способствующих выбросу гистамина – клубника, креветки, рыба, соя, орехи, цитрусовые;
- наличие в организме очагов хронической инфекции – кариес, тонзиллит, гайморит. Это повышает иммунную напряженность и может спровоцировать аллергические реакции;
- инфекционные заболевания (вирусный гепатит, герпес, инфекционный мононуклеоз) и гельминтозы;
- гормональные сбои в период беременности, лактации, полового созревания и менопаузы;
- прием лекарств – аспирин и другие НПВС, кодеин, оральные контрацептивы, некоторые препараты, понижающие артериальное давление;
- стресс – провоцирующий фактор.
Осложнения крапивницы
Отек Квинке или ангионевротический отек
Неотложное состояние, по своему механизму развития схожее с крапивницей, характеризующееся отеком глубоких слоев кожи, слизистых и подкожной клетчатки.
Иногда крапивница переходит в отек Квинке, либо они развиваются одновременно друг с другом. Опасность заключается в возможном развитии отека гортани, затруднении дыхания и удушении.
Миокардит и гломерулонефрит
Редкие, но грозные осложнения крапивницы. Их развитие связано с нарушением проницаемости сосудистой стенки, что чревато нарушением ритма сердца и фильтрационной функции почек.
Анафилактический шок
При прогрессировании аллергии есть вероятность развития анафилактического шока при контакте с аллергеном. Это опасное для жизни состояние, сопровождающееся угнетением всех жизненно-важных функций организма. Требует незамедлительной медицинской помощи. Риск летального исхода очень высок.
Гнойное поражение кожи
Из-за мучительного зуда больные крапивницей часто сильно расчесывают пораженные участки. При снижении иммунитета, либо при нарушении гигиены есть опасность попадания бактериальной флоры. Это приводит к появлению гнойничков и фурункулов.
Нужно ли обращаться к врачу
Несмотря на то, что крапивница чаще всего проходит быстро и без последствий, выявить ее причины необходимо. Как минимум для того, чтобы избежать серьезных осложнений. Как максимум, чтобы предупредить ее появление в дальнейшем и обезопаситься от дискомфорта.
АО «Медицина» (клиника академика Ройтберга) расположена в центре Москвы по адресу 2-й Тверской-Ямской переулок 10 в пешей доступности от метро Маяковская, Белорусская, Тверская, Чеховская, Новослободская.
Диагностика и обследования при крапивнице
Ведущую роль в постановке диагноза играет выявление провоцирующего фактора, особенно если не удается установить взаимосвязь крапивницы с чем-либо. В таких случаях приходят на помощь диагностические пробы:
- кожная – внутрикожное введение предполагаемых аллергенов;
- холодовая – помещение на кожу кубика льда с оценкой реакции;
- солнечная – инсоляция участка кожи волной определенной длины;
- пищевой провокационный тест;
- провокация физической нагрузкой.
Некоторые из этих проб проводятся в день обращения, для других может потребоваться подготовка. При постановке проб на аллергены необходимо исключить прием антигистаминных препаратов на две недели – для корректного результата.
Для полноты клинической картины проводят исследование крови и мочи, флюорографию, ЭКГ и другие обследования по показаниям.
АО «Медицина» (клиника академика Ройтберга) имеет современное отделение аллергологии и иммунологии, укомплектованное квалифицированными специалистами. За каждым пациентом закрепляется лечащий врач, который курирует процесс обследования и лечения. При наличии у пациента сопутствующих заболеваний, например, бронхиальной астмы или сердечной патологии, к лечению привлекаются профильные специалисты.
Лечение разных форм крапивницы
Медикаментозное лечение назначается и корректируется только врачом, самолечение недопустимо. Дозировки препаратов зависят от массы тела пациента, его возраста и тяжести течения заболевания.
При аллергической этиологии необходим прием антигистаминных средств. При холодовой и холинергической формах применяют блокаторы гистаминовых рецепторов. При тяжелых аутоиммунных формах и неэффективности обычной терапии к лечению добавляют гормональные препараты (глюкокортикостероиды).
При подборе лекарственной терапии необходимо учесть наличие сопутствующих заболеваний и противопоказаний, а также возможные побочные реакции.
Участие пациента в лечении
Помимо приема назначенных препаратов, пациенту необходимо соблюдать здоровый образ жизни и отслеживать реакцию организма на аллергены и провоцирующие факторы.
При пищевой аллергической крапивнице стоит придерживаться гипоаллергенной диеты – исключить все, на что ранее наблюдалась реакция, и с осторожностью употреблять продукты, содержащие гистаминолибераторы. В эту группу входят коровье молоко, яйца, многие виды рыбы, икра и морепродукты, специи и пряности, маринады, алкоголь, а также все продукты, содержащие красители, ароматизаторы и консерванты.
Следует внимательно относиться к гигиене кожи, чтобы избежать гнойничковых заболеваний. Рекомендуется принимать теплый, но не горячий душ с жидким гипоаллергенным мылом и аккуратно использовать мягкую мочалку, чтобы не травмировать раздраженную кожу.
Снять кожный зуд при крапивнице помогут мази с гормонами.
Как попасть на прием к врачу
Наш адрес: Москва, 2-й Тверской-Ямской переулок, дом 10.
Удобнее всего добираться от станции метро Маяковская – всего 5 минут пешком. Также в пешей доступности находятся станции: Белорусская, Тверская, Чеховская и Новослободская.
Установлено, что первичный демодекоз в большинстве случаев наблюдался у больных розацеа (39%), вторичный демодекоз у пациентов с акне (33%). Клинические наблюдения доказывают необходимость проведения диагностики демодекоза при наличии папулопустулезных вы
It was shown that, in most cases, primary demodicosis was revealed in patients with rosacea (39%), secondary demodicosis- in patients with acne (33%). Clinical observations prove that it is necessary to diagnose demodicosis if there are papulopustulous eruptions on the skin of the face.
Клещи рода Demodex являются наиболее распространенными эктопаразитами человека, обитающими в волосяных фолликулах и выводных протоках сальных желез [1]. Несмотря на то, что известно более чем 100 видов клещей Demodex (класс паукообразные, подкласс Acarina), на коже человека паразитирует только два вида — Demodex folliculorum longus и Demodex folliculorum brevis [2, 3]. На коже новорожденных Demodex отсутствует, однако обсеменение происходит в детстве, и к среднему возрасту носителями клеща становятся 80–100% населения, при этом заражение может быть при непосредственном контакте или бытовым путем при пользовании общими средствами гигиены. Клещи обитают во влажной поверхности и вне хозяина не выживают, паразитируют повсеместно у всех рас и обнаруживаются во всех географических зонах [2].
Demodex folliculorum brevis обнаруживается реже, чем Demodex folliculorum longus, в соотношении 1:4 у мужчин и 1:10 у женщин соответственно [4]. Различия видов клещей представлены в табл. 1.
Demodex folliculorum longus присутствует в волосяных фолликулах в основном группами. Demodex folliculorum brevis паразитирует в сальных и мейбомиевых железах и обнаруживается в единственном числе. Его труднее обнаружить при диагностике, так как он обитает в более глубоких отделах желез [5].
Вследствие того, что основным источником питания клещей являются эпидермальные клетки и кожное сало, клещи паразитируют в себорейных зонах — на лице (нос, щеки, подбородок, лоб), слуховом проходе, на груди, спине, половых органах [5].
Клещи рода Demodex активны в темное время суток, когда они выползают на поверхность кожного покрова для спаривания. Скорость передвижения клещей по коже составляет 8–16 мм в час [6]. Жизненный цикл длится 14–18 дней и состоит из пяти форм развития. После оплодотворения самка возвращается в волосяной фолликул или протоки сальных желез, где откладывает яйца. Через 60 часов из яиц появляются личинки, которые затем превращаются в протонимф и нимф [2].
Тело обоих клещей имеет червеобразную форму и покрыто тонкой кутикулой. Гнатосома (головной конец) включает в себя ротовое отверстие, оснащенное острыми хелицерами для поглощения пищи, причем Demodex folliculorum brevis имеет более острые хелицеры. Они используются для пережевывания эпидермальных клеток и секретируют литические ферменты для предварительного переваривания и избавления от жидкого компонента цитоплазмы [7].
Лабораторная диагностика
Наличие клещей Demodex определяют методом соскоба. В настоящее время общепризнанным критерием постановки диагноза «демодекоз» является обнаружение более 5 клещей на 1 см 2 [8]. Однако результаты анализа не являются достоверными, поскольку неизвестно, попал ли клещ в поле зрения, а клещей в глубине сальных желез и волосяных фолликулов этим методом обнаружить невозможно. Кроме соскоба для идентификации клещей используют методы дерматоскопии, биопсии, с последующей гистологией, конфокальной лазерной сканирующей микроскопии, оптической когерентной томографии [9–11].
Клиническая картина
Согласно нашим наблюдениям, мы предполагаем, что существует два клинических варианта течения демодекоза: первичный и вторичный, что подтверждается исследованиями других авторов [12, 13]. Установить диагноз первичного демодекоза возможно при наличии следующих критериев:
- поздний дебют заболевания (после 40 лет);
- поражение лица, преимущественно в периоральной, периорбитальной, периаурикулярной зонах;
- асимметричное расположение воспалительных элементов;
- субъективное ощущение зуда;
- высокая колонизация клещей на коже при отсутствии акне и розацеа [14];
- ремиссия заболевания после проведения терапии с использованием акарицидных препаратов [15].
Вторичный демодекоз выставляется при наличии клещей Demodex в сочетании с кожными или другими заболеваниями (лейкоз, ВИЧ-инфекция), при длительном применении топических глюкокортикоидов и ингибиторов кальциневрина [16, 17]. Начинается вторичный демодекоз в любом возрасте и характеризуется обширными областями поражения. У данных больных имеется клиническая картина соответствующих заболеваний и сопутствующий им анамнез.
Учитывая актуальность темы исследования, нами проведены клинические наблюдения за больными акне и розацеа.
Материалы и методы исследования. Нами проведено клиническое наблюдение за больными акне (n = 62) и розацеа (n = 59). В группу наблюдения включены больные по следующим критериям:
1) мужчины и женщины с наличием акне и розацеа;
2) возраст старше 18 лет;
3) информированное согласие больных на участие в исследовании.
Критерии исключения из исследования:
1) наличие сопутствующих соматических заболеваний тяжелого течения или неопластического характера;
2) наличие гиперандрогении;
3) наличие алкогольной или наркотической зависимости;
4) отсутствие желания у пациента продолжать исследование;
5) возникновение аллергических реакций, а также развитие выраженных побочных эффектов на фоне лечения;
6) беременность и лактация.
Для постановки диагноза «акне» пользовались классификацией Европейского руководства по лечению акне (EU Guidelines group, 2012) [18]:
- комедональные акне;
- легкие и умеренные папулопустулезные акне;
- тяжелые папулопустулезные акне, умеренные узловатые акне;
- тяжелые узловатые акне, acne conglobata.
При постановке диагноза «розацеа» пользовались клинико-морфологической классификацией, предложенной Е. И. Рыжковой (1976):
- эритематозная;
- папулезная со своеобразной кистозной формой;
- пустулезная;
- инфильтративно-продуктивная [19].
Хотя в 2002 году была предложена более усовершенствованная классификация Американского национального общества розацеа (National Rosacea Society, NRS, 2002), одобренная Российским обществом дерматовенерологов и косметологов (2013), согласно которой выделяются следующие подтипы розацеа:
- подтип I — эритематозно-телеангиэктатический;
- подтип II — папулопустулезный;
- подтип III — фиматозный;
- подтип IV — глазной [20].
На наш взгляд, классификация Е. И. Рыжковой (1976) наиболее полно отражает клинические разновидности заболевания.
Всем больным был проведен соскоб на наличие клещей Demodex до и после лечения. В исследование вошли больные, имеющие положительный анализ с наличием клещей более 5 особей на 1 см 2 . Материал для анализа забирали стерильным скальпелем с зон лица, имеющих наибольшее скопление сальных желез (нос, подбородок, межбровная область). Полученный материал на предметном стекле помещали в каплю 10% раствора КОН, затем микроскопировали. Больные с акне, осложненные демодекозом, — 32 человека, больные розацеа, осложненные демодекозом, — 30 человек.
На рис. 1–3 представлены клинические примеры больных, вошедших в исследование.
.jpg)
Распределение больных с диагнозами «акне» и «розацеа» в зависимости от наличия клещей Demodex представлено в табл. 2.
Как видно из табл. 2, в чуть более половине случаев у обследуемых больных обнаруживались клещи (53%) и среди них в большинстве случаев это больные розацеа (29%). Данное наблюдение не противоречит мнению авторов, что клещи рода Demodex редко регистрируются у больных акне. Например, в обзоре, проведенном Zhao Ya-e (2012), указано, что клещи Demodex при acne vulgaris обнаруживаются реже, чем при розацеа [21]. Наличие клещей у больных акне можно объяснить тем, что избыток кожного сала, как правило, наблюдаемый у этих больных, способствует паразитированию клеща и, таким образом, является осложнением основного заболевания, что позволяет говорить о вторичном демодекозе.
В табл. 3 представлено распределение больных с диагнозами «акне» и «розацеа» по полу.
Данные, представленные в табл. 3, показывают, что в проведенном нами исследовании клещи Demodex чаще обнаруживались у женщин, чем у мужчин. При анализе длительности заболевания (табл. 4) необходимо отметить, что у больных акне наличие клеща не влияло на длительность заболевания. В то время как среди больных розацеа с длительностью заболевания более 5 лет преобладали больные розацеа, осложненные демодекозом.
Все пациенты, вошедшие в исследование, были разделены на две группы. Больные 1-й группы получали только топическую терапию в виде мази, содержащей 7% метронидазола, 1 раз в день 20 дней, в эту группу вошли 28 человек с диагнозом «акне» и 23 человека с диагнозом «розацеа». Пациентам 2-й группы было назначено противопаразитарное лечение в виде метронидазола 250 мг × 2 раза в день внутрь 20 дней и одновременно наружная терапия в виде мази, содержащей 1% метронидазол, 1 раз в день в течение 20 дней. 2-ю группу составили 27 больных акне и 22 больных розацеа.
После окончания сроков терапии всем больным был повторно проведен соскоб на наличие клещей Demodex. Результаты лечения представлены в табл. 5.
Таким образом, клинического выздоровления и полной санации достигли 34% больных, лечившихся только топическим средством, и 29%, получавших общую терапию. Воспаление сохранялось при полной санации у 14% 1-й группы и у 17% больных 2-й группы. В то же время наблюдалось клиническое выздоровление у 6% больных при сохранении демодекса на коже. В табл. 6 приведены клинические результаты лечения больных с диагнозами «акне» и «розацеа».
Как видно из табл. 6, после проведения антипаразитарного лечения у больных с диагнозом «акне» в большинстве случаев (41%) воспалительные элементы на коже лица продолжали сохраняться, при наличии диагноза «розацеа», напротив, у 27% больных патологический процесс регрессировал.
На рис. 4 представлен клинический случай больного до и после проведения терапии.
.jpg)
Клинический пример. Больной К. обратился с жалобами на высыпания в области лица, зуд. Болен акне в течение 14 лет. Начало заболевания связывает с гормональной перестройкой организма в переходном возрасте. Ранее в качестве лечения применял дегтярное мыло. В соскобе перед началом лечения было обнаружено 7 клещей Demodex folliculorum longus на 1 см 2 . Диагноз: «акне, папулопустулезная форма III ст., демодекоз». Лечение: крем 7% метронидазол наружно на всю поверхность лица 1 раз в день в течение 20 дней.
Результаты лечения через месяц: в соскобе — отсутствие клещей, сохранение патологических элементов на коже лица в виде пустул красного и розового цвета, закрытых комедонов, перифокальной эритемы. Несмотря на сохранение патологических элементов, фотографии демонстрируют улучшение клинической картины после противопаразитарного лечения.
В ходе проведенного наблюдения можно констатировать, что клещи обнаруживались как у больных акне, так и у больных розацеа. Однако наибольшая длительность заболевания отмечалась у больных розацеа. Оценивая клиническую картину пациентов после антипаразитарного лечения, необходимо отметить, что у больных акне в большинстве случаев сохранялись воспалительные элементы, в то время как у большинства больных розацеа патологический процесс регрессировал. По мнению авторов, в случаях, когда воспалительные элементы на коже лица полностью разрешаются при отрицательном анализе на клещи, диагноз «демодекоз» считается первичным. При наличии воспалительных элементов и отсутствии клещей в соскобе основным считается диагноз «акне» или «розацеа», «демодекоз» — вторичный [12, 13]. Следовательно, при отсутствии воспалительных патологических элементов на коже лица и при наличии клещей Demodex в соскобе менее 5 особей на 1 см 2 лечение больных нецелесообразно.
Анализ полученных данных позволил распределить больных на первичный и вторичный демодекоз (табл. 7).
Как видно из табл. 7, чаще всего вторичный демодекоз наблюдался у больных акне, а у больных розацеа диагностировался первичный демодекоз.
Таким образом, согласно нашим наблюдениям первичный демодекоз в большинстве случаев наблюдался у больных розацеа (39%), вторичный демодекоз у пациентов с акне (33%). Клинические наблюдения доказывают необходимость проведения диагностики демодекоза при наличии папулопустулезных высыпаний на коже лица. Наличие клеща Demodex может вызвать первичное поражение кожного покрова в виде воспалительных элементов, которые разрешаются после проведения соответствующей антипаразитарной терапии, или осложнять течение таких заболеваний, как акне и розацеа.
Литература
- Rufli T., Mumcuoglu Y. The hair follicle mites Demodex folliculorum and Demodex brevis: Biology and medical importance // Dermatologica. 1981; 162: 1–11.
- Lacey N., Kavanagh K., Tseng S. C. Under the lash: Demodex mites in human diseases // Biochem. 2009, 31, 2–6.
- Акбулатова Л. Х. Морфология двух форм клеща Demodex folliculorum hominis и его роль в заболеваниях кожи человека: Автореф дис. … канд. мед. наук. Ташкент, 1968.
- Bohdanowicz D., Raszeja-Kotelba B. Demodex in the pathogenesis of certain skin diseases // Post Dermatol Alergol. 2001, 18, 51–53.
- Raszeja-Kotelba B., Jenerowicz D., Izdebska J. N., Bowszyc-Dmochowska M., Tomczak M., Dembinska M. Some aspects of the skin infestation by Demodex folliculorum // Wiad Parazytol. 2004, 50, 41–54.
- Lacey N., Ni Raghallaigh S., Powell F. C. Demodex mites — commensals, parasites or mutualistic organisms? // Dermatology. 2011, 222, 128–130.
- Desch C., Nutting W. B. Demodex folliculorum (Simon) and D. brevis Akbulatova of man: redescription and reevaluation // J Parasitol. 1972; 58: 169–177.
- Kligman A. M., Christensen M. S. Demodex folliculorum: requirements for understanding its role in human skin disease // J Invest Dermatol. 2011; 131: 8–10.
- Segal R., Mimouni D., Feuerman H. et al. Dermoscopy as a diagnostic tool in demodicidosis // Int J Dermatol. 2010; 49: 1018–1023.
- Longo C., Pellacani G., Ricci C. et al. In vivo detection of Demodex folliculorum by means of confocal microscopy // Br J Dermatol. 2012; 166: 690–692.
- Maier T., Sattler E., Braun-Falco M. et al. High-definition optical coherence tomography for the in vivo detection of demodex mites // Dermatology. 2012; 225: 271–276.
- Бутов Ю. С., Акилов О. Е. Клинические особенности и вопросы классификации демодикоза кожи // Рос. журн. кожных и венерич. бол. 2003; № 2, с. 53–58.
- Chen W., Plewig G. Human demodicosis: revisit and a proposed classification // British Journal of Dermatology. 2014, 170, p. 1219–1225.
- Pallotta S., Cianchini G., Martelloni E. et al. Unilateral demodicidosis // Eur J Dermatol. 1998; 8: 191–192.
- Plewig G., Kligman A. M. Acne and Rosacea, 3 rd edn. Berlin Heidelberg: Springer, 2000.
- Antille C., Saurat J. H., Lubbe J. Induction of rosaceiform dermatitis during treatment of facial inflammatory dermatoses with tacrolimus ointment // Arch Dermatol. 2004; 140: 457–460.
- Benessahraoui M., Paratte F., Plouvier E. et al. Demodicidosis in a child with xantholeukaemia associated with type 1 neurofibromatosis // Eur J Dermatol. 2003; 13: 311–312.
- Guidelines for the Treatment of Acne. Journal of the European Academy of Dermatology and Venereology. February 2012; Volume 26, Issue Supplement s1: p. 1–29.
- Рыжкова Е. И. Клинико-морфологические особенности, патогенез и лечение розацеа. Дис. д.м.н. М., 1976. 216 с.
- Wilkin J., Dahl M., Detmar M., Drake L. et al. Standard classification of rosacea: Report of the National Rosacea Society Expert Committee on the Classification and Staging of Rosacea // J Am Acad Dermatol. 2002, Apr; 46 (4): 584–587.
- Zhao Ya-e, Hu L., Wu L-p, Ma J-x. A meta-analysis of association between acne vulgaris and Demodex infestation // J Zhejiang Univ Sci B. 2012, Mar; 13 (3): 192–202.
А. А. Кубанов, доктор медицинских наук, профессор
Ю. А. Галлямова, доктор медицинских наук, профессор
А. С. Гревцева 1

Крапивница — это заболевание кожи. Для нее характерны высыпания, похожие на ожог крапивы, и зуд разной степени выраженности, часто сильный. Если высыпания продолжаются менее 6 недель — это острая крапивница. Более 6 недель — хроническая.
Миф. Крапивница может сопровождаться нарушением самочувствия, повышением температуры, кашлем, головной болью, высыпаниями во рту, отеками, болями в суставах, диареей, рвотой.
Правда. Такие симптомы могут быть проявлением системной аллергической реакции (при этом может быть и крапивница) или отдельных заболеваний.
Миф. Крапивница — это аллергия.
Правда. Заболевание связано с выделением иммунными (тучными) клетками кожи биологически активных (передающих сигналы от клетки к клетке) веществ под влиянием разных причин. Одной из причин может быть аллергия. В большинстве случаев проявление хронической крапивницы происходит без понятной внешней причины в результате воздействия аутоантител (антител к собственным белкам организма) на рецепторы клеток.
Миф. Крапивница возникает из-за наличия хронической инфекции и бактериальной аллергии, глистов, нарушений в работе ЖКТ, циркуляции токсинов в организме.
Правда. Самой частой причиной острой крапивницы являются вирусные инфекции (ОРВИ).
Крапивница может возникать при заражении глистами, но необходимости искать глисты у всех пациентов нет. Наш регион, по данным ВОЗ, не является эндемичным (заражение глистами в средней полосе России происходит нечасто). Поэтому при проявлении крапивницы обследование на глисты логично проводить после пребывания в регионах с высоким распространением глистных инвазий (Азия, Африка), при наличии других симптомов и характерных сдвигов в обычном анализе крове.
Предполагается, что может иметь значение инфекция ЖКТ H. pylori (бактерия, вызывающая язвы и эрозии желудка). Связь крапивницы с другими заболеваниями или функциональными нарушениями ЖКТ не подтверждена. Тем более не имеет смысла искать и лечить некие неуловимые и никак не проявляющиеся состояния.
Циркуляция токсинов в организме — миф (нет никаких доказательных данных), соответственно и крапивница по этой причине возникать не может.
Хроническая крапивница или так называемые уртикароподобные высыпания (похожие на крапивницу) могут указывать на возникновение некоторых серьезных общих заболеваний.
Миф. Если у больного наблюдается высокая чувствительность организма к аллергенам, в таком случае у него может возникнуть хроническая рецидивирующая крапивница. Маркером высокой чувствительности могут быть антитела к вирусам Эпштейн-Барр и цитомегаловирусу.
Правда. Аллергическая крапивница возникает остро при контакте с конкретным аллергеном. Таких аллергенов для одного пациента обычно немного. Это могут быть продукты (чаще рыба, орехи, яйца), укусы насекомых. Выявление в крови антител к вирусам говорит о том, что у человека состоялся контакт с вирусом и возникла защитная реакция иммунной системы. Антитела к вирусам не имеют отношения к аллергии и не влияют на выделение биологически активных веществ при крапивнице.
Миф. При крапивнице необходимо проводить всестороннее обследование.
Правда. При острой крапивнице в большинстве случаев обследование не требуется. При хронической крапивнице показаны конкретные исследования, но не полное обследование организма.
Миф. При острой форме крапивницы необходимо лечь в стационар, в противном случае выздоровление затянется, возникнут осложнения.
Правда. Показанием для госпитализации является тяжелое течение крапивницы, сочетание с отеками, бронхоспазмом или другими проявлениями анафилаксии (тяжелая аллергическая реакция), нарушение общего состояния.
Миф. При крапивнице необходимо соблюдать особую гипоаллергенную диету. При острой крапивнице запрещается употреблять даже ту еду, которая раньше хорошо воспринималась организмом. В период обострения реакцию человека на пищу сложно предсказать, поэтому необходимо щадящее меню или даже полное голодание.
Правда. Необходимо исключать только те продукты, на которые у человека имеется доказанная аллергия. Назначение диеты при хронической крапивнице является спорным. Польза диеты с исключением псевдоаллергенов или продуктов, содержащих гистамин, в лечении хронической крапивницы не была доказана исследованиями. Соблюдение таких диет вызывает значительные сложности и не поддерживается большинством современных клинических рекомендаций.
Миф. При крапивнице необходимо назначение кортикостероидных гормонов в таблетках или капельницах.
Правда. Показанием для назначения кортикостероидных гормонов является тяжелая крапивница, наличие отеков, бронхоспазма или других признаков анафилаксии. Такое лечение поможет снять тяжелые или угрожающие жизни симптомы, но не оказывает влияние на дальнейшее течение крапивницы.
Миф. Необходимо проводить очищение организма при помощи слабительных средств, клизм, сорбентов, мочегонных, гепатопротекторов и желчегонных средств, использовать гипосенсибилизирующие препараты, такие как тиосульфат натрия и глюконат кальция, восстанавливать микрофлору пробиотиками и пить витамины.
Правда. Все эти препараты не имеют доказанной эффективности, их действие предполагается через влияние на несуществующие механизмы. В соответствии с современными рекомендациями, лечение должно быть направлено на уменьшение высвобождения биологически активных веществ, в первую очередь — гистамина. Основной группой лекарств для лечения как острой, так и хронической крапивницы являются блокаторы рецепторов гистамина I типа (антигистаминные средства), возможно сочетание разных препаратов или увеличение дозы. При недостаточном эффекте от использования антигистаминных средств в лечение добавляются антилейкотриеновые препараты, блокаторы рецепторов гистамина II типа. А при тяжелом течении — антитела к иммуноглоубулину Е (омализумаб) или иммуносупрессивная терапия циклоспорином.
Все мифы цитируются из русскоязычного интернета, правда — из международного консенсусного документа EAACI/GA2LEN/EDF/WAO и Федеральных клинических рекомендаций РОДВК.

Потница — это раздражение кожи, которое возникает из-за того, что у человека сильно выделяется пот и при этом он медленно испаряется. В результате потовые железы закупориваются — и начинается раздражение. Чаще всего такое заболевание встречается у детей, но и у взрослых оно тоже иногда наблюдается — поэтому о нем нужно знать.
Симптомы
Говоря о симптомах потницы, необходимо сразу затронуть такой момент, как виды раздражения, потому что у каждого типа свои проявления.
Наиболее простой и безопасной формой является кристаллическая потница. Она проявляется небольшими (до миллиметра) безболезненными высыпаниями — это мелкие пузырьки, которые расположены рядом друг с другом и могут сливаться. Локализуются такие высыпания на шее, лице, лбу, туловище, а также в местах сгиба ног, рук. Часто эта потница возникает ненадолго и быстро исчезает при соблюдении привычной гигиены.
Более опасен такой вид потницы, как красная (воспалительная). Ее признаки, следующие:
- Высыпания в виде более крупных пузырьков (до двух миллиметров) с красными воспаленными венчиками. В этих пузырьках наблюдается содержимое мутного вида.
- Зуд, который может быть довольно сильным и беспокоить пациента неприятными ощущениями.
- Мокрые корочки. Если они появились, это означает, что к обычной болезни у взрослого присоединилась бактериальная инфекция — то есть возникло осложнение.
Обычно красная разновидность недуга локализуется подмышками, на животе и коже между ягодицами, а также на сгибах локтя, предплечьях. У людей, страдающих ожирением, она часто появляется в паху. В отличие от предыдущего варианта, этот не проходит самостоятельно и всегда требует целенаправленного лечения.

Если течение красной потницы осложняется, может развиться так называемая папулезная форма с острым воспалением. Тут уже появляются не только зуд, но и симптомы интоксикации. Кожа болезненная, состояние больного сложное. Вылечить такое заболевание можно только специально подобранными медикаментами — в ряде случаев для этого требуется не один месяц.
Еще один вариант потницы у взрослых — апокринная. Она связана с работой специальных желез, которые находятся на ареоле соска, в области анального отверстия, подмышками, а также у женщин в области больших половых губ. В этих местах появляется мелкая сыпь, а также специфические скопления в области желез. Эти образования часто лопаются прямо внутри кожи и к ним присоединяется инфекционный процесс. В данном случае также требуется помощь специалистов.
Причины
Причины потницы у взрослых людей выглядят так:
- Гипергидроз. У людей с повышенной потливостью болезнь может приобретать хронический характер.
- Серьезные нарушения обмена веществ. Поскольку пот — это часть обменных реакций, некоторые заболевания могут повлиять на его выделение и испарение.
- Отдельные эндокринные патологии — например, сахарный диабет, гипертиреоз, гипотиреоз.
- Некоторые болезни нервной системы.
- Лихорадка, повышенная температура в течение длительного времени. В таком состоянии пот всегда активно выделяется, поэтому на коже может возникнуть сыпь.
- Ожирение или просто избыточный вес. При лишних килограммах люди, как правило, потеют гораздо сильнее, что тоже может привести к раздражению кожных покровов.
- Малоподвижность, постоянный контакт кожи с кроватью. Такая потница у взрослых встречается у лежачих больных или у людей, которые в силу определенных болезней мало ходят, но много лежат или сидят.
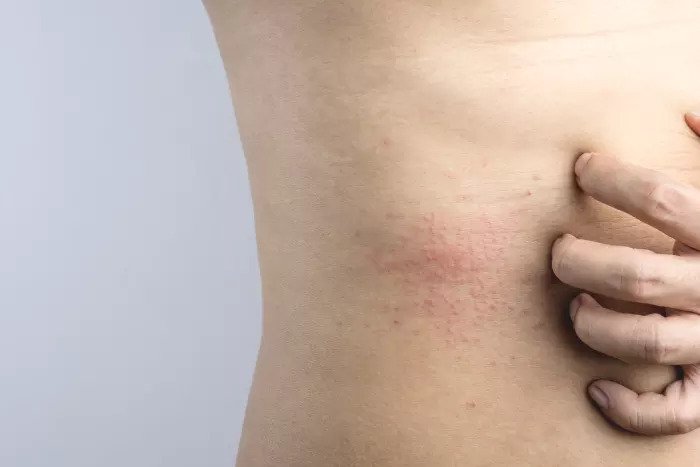
Все это причины, которые можно отнести к патологическим — то есть они уже сами по себе связаны с каким-то негативным состоянием организма или заболеванием. Но есть еще и так называемые провоцирующие факторы — их можно назвать внешними причинами. Сюда отнесем:
- Жаркий, сухой климат, способствующий сильному потоотделению, а также повышенная влажность с высокой температурой.
- Активные и постоянные занятия спортом, при которых человек много потеет и сам пот постоянно находится на коже.
- Работа, связанная с интенсивной физической нагрузкой или с нахождением в жарких помещениях. Например, люди сильно потеют, если работают на заводах возле раскаленных печей.
- Плохо подобранная обувь. Если она сильно пережимает стопу и не обеспечивает достаточное количество воздуха, может развиться потница на коже ног.
- Применение неправильной косметики: сильно плотных и питательных кремов, когда коже жарко. Например, сыпь на лице может появиться из-за того, что в летнюю жару женщина наносит очень плотный тональный крем.
- Несоблюдение всех правил гигиены, когда пот, смешанный с пылью и загрязнениями, подолгу остается на коже.
- Слишком частый и длительный загар, который может повредить кожные покровы и сделать их более восприимчивыми к любым негативным факторам.
Вызвать проблему может как одна причина, так и совокупность нескольких — все зависит от конкретного организма.
Диагностика
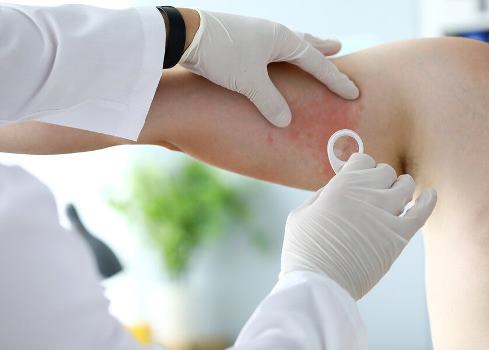
Как правило, диагностика потницы не требует сложных манипуляций — врач-дерматолог или терапевт может определить заболевание чисто визуально, по его внешним признакам. Но в ряде случаев нужно обследовать клетки пораженных участков, а также сдать общие анализы. Особенно это актуально при сложных случаях, когда вместе с первичной проблемой необходимо выявить вторичную инфекцию.
Лечение
Если речь о простой форме, лечение потницы будет заключаться в том, чтобы устранить негативный фактор (например, перегревание), соблюдать гигиену и обрабатывать пострадавшие участки кожи антисептическими средствами.
В сложных случаях пациентам выписывают антигистаминные препараты, антибиотики (не всегда), антибактериальные, противовоспалительные и подсушивающие средства.

Также в план лечения могут включаться:
- Разные методики лечения гипергидроза. Например, это лазерное лечение, инъекции ботулотоксина, операция на нервных волокнах, удаление потовых желез. Чем серьезнее операция, тем реже она применяется, поскольку важно, чтобы ее риски перекрывались полученным эффектом.
- Физиотерапия. Пациентам могут назначать рефлексо- и иглорефлексотерапию.
- Фитотерапия. В ряде ситуаций врач может предложить использовать отвары на основе разных полезных трав. Но это далеко не всегда обязательно, так как есть много уже готовых средств с более выраженным и быстрым эффектом.
Сложные случаи требуют обязательной консультации у врача, в такой ситуации самостоятельное лечение потницы у взрослых невозможно. Если у вас возникла подобная проблема, мы рекомендуем незамедлительно обратиться в АО «Медицина». В нашей клинике вы получите квалифицированную помощь опытных дерматологов и сможете избавиться от недуга настолько быстро, насколько это возможно.
Профилактика
Чтобы понять, какая профилактика нужна в данном случае, нужно обратиться к причинам потницы и исключить все негативные факторы. Важно поддерживать тело в оптимальной температуре, носить хорошую дышащую одежду, постоянно следить за здоровьем организма, поддерживать оптимальный вес. Обязательным условием является правильное и регулярное соблюдение личной гигиены.
Вопросы-ответы
Чешется ли потница?
В том случае, если к ней присоединяется дополнительная инфекция и речь идет уже об осложненном состоянии, могут наблюдаться зуд и неприятные ощущения.
Можно ли заразиться потницей?
Нет. Это заболевание не передается бытовым или другим путем.
Как избавиться от потницы?
Простая форма может пройти сама, а в остальных случаях требуется помощь специалистов, которые подберут специальные таблетки, мази и процедуры, необходимые конкретному пациенту.

Фолликулярным гиперкератозом называют кожную патологию, которая заключается в образовании узелков ороговевшего эпидермиса в устьях волосяных фолликулов. Кожный покров на пораженных участках становится сухим и шероховатым, покрытым многочисленными красноватыми узелками, которые напоминают гусиную кожу. Наиболее часто заболевание поражает области локтей и колен, ягодичные зоны, наружные поверхности бедер. Оно не вызывает ухудшения самочувствия, хотя и доставляет некоторый дискомфорт из-за ощущения сухости кожи и недовольства своим внешним видом.
Виды заболевания
Существует две разновидности фолликулярного гиперкератоза кожи.
- I тип развивается при недостатке витамина А. Он характеризуется повышенной сухостью кожи на локтях, коленях, разгибательных поверхностях конечностей и ягодицах и появлением шиповидных узелков в устьях волосяных фолликулов.
- II тип развивается при недостатке витамина С. Его отличие – темный цвет узелков, закупоривающих устья фолликулов, так как они состоят из крови либо пигмента. Наиболее часто поражаются наружные поверхности бедер и область живота.
Заболевание бывает врожденным либо приобретенным.
Симптоматика
Основной симптом фолликулярного гиперкератоза – «гусиная кожа», которая сопровождается повышенной сухостью и загрубением кожных покровов на пораженных участков. Ороговевшие узелки выглядят как мелкая красноватая или желтоватая сыпь, появляющаяся на руках и бедрах, коленях, ягодицах, реже – на других участках тела. Они располагаются в основании волосяных фолликулов с формированием небольшого красного ободка вокруг каждого рогового элемента. Узелки и бляшки не превышают по размеру спичечную головку и могут сохраняться на пораженных участках кожи в течение многих лет. В некоторых случаях появляются проявления фолликулярного гиперкератоза на лице или на волосистой части головы. Генерализованная форма заболевания характеризуется обширным поражением кожных покровов на туловище и конечностях.
Причины развития патологии

В норме эпителиальные клетки появляются в базальном слое кожи, по мере роста заполняясь кератином и отвердевая. По мере появления новых клеток старые практически незаметно отшелушиваются и уходят с поверхности кожи. Цикл клеточного обновления занимает около двух дней.
При его нарушении старые клетки не успевают полностью созреть и кератинизироваться, поэтому при вытеснении молодыми клетками они не отшелушиваются, а накапливаются, увеличивая толщину рогового слоя. При этом просветы волосяных фолликулов могут оказаться закрытыми утолщенным слоем роговых клеток. Фолликулы закупориваются, из-за чего рост новых волосков ограничивается подкожным пространством. Так развивается фолликулярный гиперкератоз с прыщами или узелками на пораженных участках кожи.
В ряде случаев болезнь носит наследственный характер, но существует ряд причин, которые запускают этот механизм. Среди них:
- гормональный дисбаланс, свойственный подростковому и юношескому возрасту, либо прием гормональных препаратов;
- стрессы, повышенное эмоциональное напряжение либо высокие физические нагрузки;
- неправильное питание, гиповитаминоз либо авитаминоз;
- зимний период и связанное с ним раздражение кожных покровов слоями одежды.
Причинами, вызывающими приобретенный фолликулярный гиперкератоз, как правило, становятся:
- недостаток витаминов А, С, В, Е и К;
- нарушения функции щитовидной железы;
- системные заболевания организма;
- тяжелые инфекционные болезни – туберкулез, сифилис, ВИЧ и др.;
- нарушения развития соединительной ткани;
- травмирующие наружные воздействия – химические ожоги, радиоактивное излучение;
- тесная и неудобная одежда из синтетического волокна.
Наиболее часто развивается фолликулярный гиперкератоз у детей, подростков и в юношеском возрасте, но встречается и у взрослых людей.
Диагностические методы
Фолликулярный гиперкератоз, как правило, не требует проведения специальных диагностических исследований. Опытному дерматологу обычно вполне достаточно результатов наружного осмотра и опроса пациента, чтобы определить характер заболевания. У подростков иногда узелки ороговения можно спутать с акне, однако при детальном рассмотрении обнаруживается сухость и огрубление кожи, в отличие от мягкой структуры, присущей акне. В некоторых случаях можно возникнуть необходимость в дифференциальной диагностике, если проявления фолликулярного гиперкератоза похожи на:
- красный лишай;
- отрубевидный лишай;
- болезнь Дарье;
- фолликулярный псориаз;
- лентикулярный кератоз.
В этих случаях проводят гистологическое исследование узелков, чтобы изучить характер кожных образований и определить причину их возникновения.
Лечение патологии
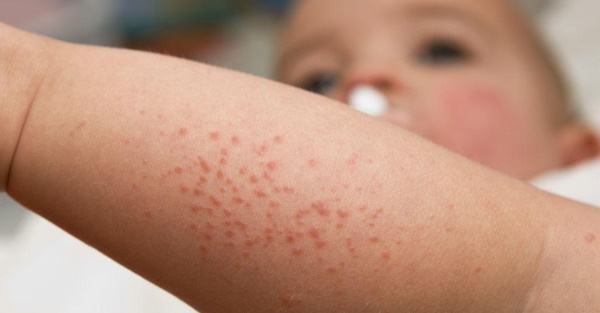
Поскольку заболевание носит хронический характер, лечение фолликулярного гиперкератоза кожи продолжается длительное время. Нередко пациенту приходится в течение всей жизни бороться с его проявлениями. Терапия, как правило, направлена на улучшение состояния кожи, предотвращение кожных инфекций и воспалительных процессов. Довольно часто заболевание, начавшееся в детском или подростковом возрасте, с наступлением зрелости самостоятельно регрессирует, и его проявления становятся менее заметными. Тем не менее, необходимость в медицинской помощи сохраняется.
Комплексный подход к лечению фолликулярного гиперкератоза позволяет добиться существенного улучшения состояния кожи. Для этого необходимо:
- нормализовать рацион питания, включив в него большое количество овощей и фруктов, жирные сорта рыбы, нежирное мясо;
- принимать назначенные дерматологом препараты – ретиноиды, витаминные комплексы;
- регулярно использовать наружные средства, содержащие кортикостероиды, салициловую кислоту, АНА-кислоты, мочевину;
- при наличии грибковой инфекции применять противогрибковые препараты;
- посещать физиотерапевтические сеансы – кварцевание, лазерную терапию, фотодинамическую терапию и другие назначенные процедуры;
- принимать теплые ванны с солью, пищевой содой или крахмалом.
Выполнение всех рекомендаций врача позволяет добиться длительной стойкой ремиссии, избавившись от проявлений заболевания на длительное время.
Диагностика и лечение фолликулярного гиперкератоза в Москве
Клиника «Медицина» предлагает эффективное лечение фолликулярного гиперкератоза у детей, подростков и взрослых пациентов. Воспользуйтесь услугами квалифицированных дерматологов, а также широчайшими возможностями новейшей диагностической и лечебной аппаратуры, чтобы восстановить здоровье и гладкость кожи. Запишитесь на прием к специалисту онлайн на нашем сайте или по телефону. Ждем вас в любой день недели в удобное для вас время.
Вопросы и ответы
Какой врач лечит фолликулярный гиперкератоз?
Для диагностики фолликулярного гиперкератоза и последующего лечения обратитесь к дерматологу высокой квалификации.
Чем опасен фолликулярный гиперкератоз?
Сам по себе фолликулярный гиперкератоз не является опасным заболеванием, однако в некоторых случаях он осложняется гнойничковыми кожными инфекциями, раздражением и воспалением пораженных участков кожи, а также развитием экземы. В некоторых, очень редких случаях, возможно перерождение пораженных тканей в клетки злокачественной опухоли.
Фолликулярный гиперкератоз: что помогает из народных средств?
Некоторые рецепты народной медицины помогают смягчить кожу, уменьшить высыпания и снять раздражение. Наиболее эффективны:
Читайте также:

