Как в домашних условиях снять зуд при крапивнице в домашних условиях
Обновлено: 01.05.2024
Зуд кожи - это довольно часто встречающееся неприятное ощущение, вызывающее желание расчесывать поражённый участок кожи. Зуд может быть острым или хроническим, локальным (ощущаться на каком-то одном определённом участке кожи) или генерализованным. Зуд сам по себе не является заболеванием - это всего лишь один из симптомов некоторых заболеваний кожи, нарушений работы внутренних органов или нервной системы. Однако сильный зуд способен причинять человеку невероятные страдания. Вынести зуд часто даже сложнее, чем боль.
Расчёсывание приводит к усилению зуда, покраснению и воспалению кожи. В места повреждений может проникать инфекция, что вызывает гнойничковые заболевания кожи.
Причины возникновения зуда
Как ни странно, патофизиология кожного зуда очень сложна. Зуд является результатом каскада гуморальных и нервно-рефлекторных реакций, который может быть запущен различными факторами.
Наиболее распространенные причины локального зуда:
- сухость кожи;
- инфекции, поражающие верхний слой кожи, такие как фолликулит и импетиго;
- зуд является одним из первых симптомов контактного, аллергического и атопического дерматита - аллергической реакции организма на некоторые медикаменты, химические вещества, растения, укусы насекомых, и т.д.;
- зуд сопровождаемый сыпью на коже один из симптомов детских инфекций (ветряная оспа, корь);
- паразитарные инфекции, например вши (преимущественно зуд волосистой части головы), чесоточные клещи (характерен зуд в сочетании с чесоточными ходами на коже), острицы (вызывают сильный зуд в области анального отверстия у детей).
Зуд половых органов наблюдается преимущественно у женщин. Причиной этому служат обильные бели, кандидоз, трихомониаз, раздражающее действие мочи при сахарном диабете, подагре, воспалительные заболевания половых органов, сексуальные неврозы, в отдельных случаях у девочек – острицы.
К причинам генерализованного зуда относят:
- болезни печени, сопровождающиеся желтухой и гипербилирубинемией;
- эндокринные заболевания (сахарный диабет, тиреотоксикоз, гипотиреоз);
- некоторые заболевания крови (железодефицитная анемия, истинная полицитемия и др.);
- психические расстройства;
- ксеродермия;
- некоторые онкологические заболевания.
Также выделяют «старческий зуд» - необъяснимый интенсивный зуд у людей старше 70 лет в отсутствие видимых причин.
Лечение
Как мы уже говорил, зуд является не самостоятельным заболеванием, а симптомом. Именно поэтому при наличии кожного зуда врач, сначала проводит тщательную диагностику (она может включать разнообразные исследования в зависимости от клинических проявлений и конкретной ситуации), а затем назначает лечение.
Для ослабления чувства зуда можно использовать следующие местные средства:
- действие холода (холодный душ, холодный компресс, полотенце, смоченное в холодной воде; однако следует помнить, что длительное воздействие влаги может отрицательно воздействовать на кожу при аллергических заболеваниях);
- лосьоны с ментолом и камфорой (обладают местным анестезирующим действием, оказывают охлаждающее и успокаивающее влияние на кожу);
- антигистаминные препараты для местного применения (кремы и мази).
Антигистаминные препараты для приема внутрь и мази, содержащие глюкокортикостероиды, не следует применять до консультации с врачом.
Избегайте воздействия тепла, ярких солнечных лучей, физических нагрузок. Носите просторную хлопковую одежду.

Лучшие таблетки от аллергии – те, которые работают и имеют минимум побочных эффектов. Расскажем о 15 самых популярных средствах, которые применяются при лечении аллергии.
Виды аллергии
В зависимости от аллергена различают следующие виды аллергии:
- аллергию на пыльцу растений (поллиноз);
- пищевую аллергию;
- на укусы насекомых;
- шерсть животных;
- лекарства;
- химические раздражители (например, бытовую химию);
- другие виды аллергии (на алкоголь, солнце, холод и прочее).
Причины аллергии
Причина аллергии – аллерген. С этим наука и медицина давно разобрались. Что касается причин повышенной чувствительности к тому или иному веществу, то здесь много загадок. По неизвестной причине происходит чрезмерная активация иммунных клеток (тучных клеток и базофилов) в ответ на появление в организме аллергена. Инициируется воспалительный процесс, который может быть легким (насморк, слезотечение, зуд) или угрожающим жизни человека (анафилактический шок, отек Квинке).
В развитых странах фиксируют постоянный рост числа аллергиков. Точная причина такого явления пока не установлена. На сегодняшний день доминирующей в этом смысле является гигиеническая теория¹. Ее выдвинул Дэвид Стрэчен в 1989 году. Согласно этой гипотезе, чрезмерная гигиена приводит к недостаточной нагрузке иммунной системы. В итоге иммунитет начинает реагировать на безобидные антигены вроде пыльцы растений или шерсти животных.
Классификация препаратов от аллергии
Самыми распространенными лекарствами от аллергии являются антигистаминные препараты. Гистамин – это медиатор аллергических реакций. Он связывается с рецепторами на коже, слизистых, сосудах и гладкой мускулатуре. Такое связывание приводит к отеку слизистой оболочки носа, спазму бронхов, кожным и кишечным реакциям.
Антигистаминные препараты связываются с рецепторами гистамина, осуществляя их блокаду. Таким образом, гистамин не способен реализовать свое аллергогенное действие. Все антигистаминные средства делятся на 3 группы:
- Препараты 1-го поколения. Самый ранний класс антигистаминных средств. Такие лекарства действуют быстро и эффективно. Однако их действие непродолжительное, что требует двух- или трехкратного приема в сутки. Еще один существенный недостаток таких лекарств – седативный эффект. Пациента клонит в сон после таких средств. Поэтому их нельзя принимать, если вы за рулем или работаете на опасном производстве.
- Препараты 2-го поколения. У этих лекарств более продолжительное действие. Как правило, это 12-24 часов. Поэтому их принимают 1-2 раза в сутки. Еще одно преимущество антигистаминных препаратов 2 поколения – сравнительно небольшое число побочных эффектов. Они не вызывают сонливости, а значит, могут применяться водителями и лицами, которые работают на потенциально опасных производствах.
- Препараты 3-го поколения. Это самые новые препараты от аллергии, которые представляют собой метаболиты действующих веществ 2-го поколения. Считается, что такие лекарства более эффективные и безопасные, однако у медицинского сообщества еще недостаточно данных на этот счет.
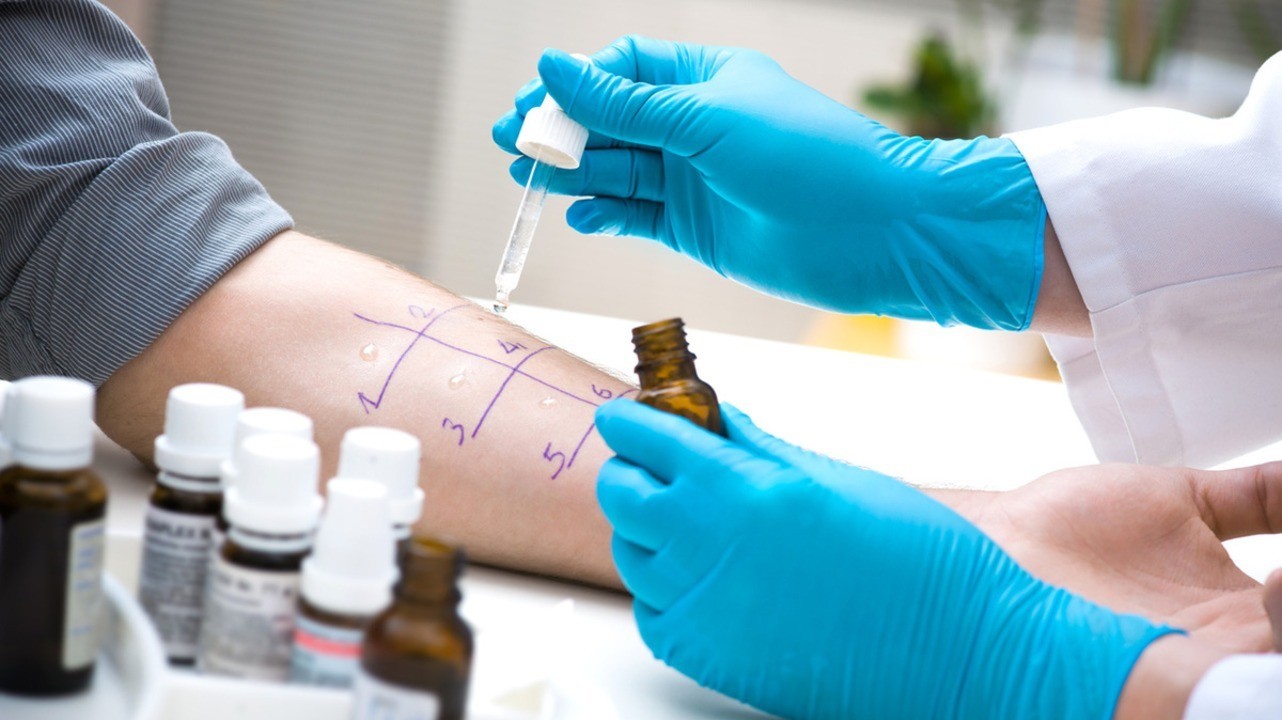
Тест на аллергены. Фото: alexraths / Depositphotos
ТОП препаратов от аллергии
Ниже мы рассмотрим 15 самых распространенных действующих веществ против аллергии. Отметим, что название действующего вещества часто не совпадает с названием лекарства.
1. Хлоропирамин
Торговые названия: «Супрастин», «Суприламин», «Супривелл», «Гистаприм», «Хлоропирамин».
Хлоропирамин преимущественно выпускается в таблетках. Но имеются и формы для внутримышечного введения. Препарат обладает выраженным антигистаминным действием. Уже спустя 15-30 минут после приема наступает облегчение². Через час достигается максимальная концентрация препарата в крови.
Лекарства на основе хлоропирамина, как правило, работают в течение 4-6 часов. Такие средства не только блокируют выработку гистамина, но также снимают отечность и зуд. Также хлоропирамин оказывает тормозящее действие на центральную нервную систему (успокаивающий и седативный эффекты).
Противопоказания: повышенная чувствительность к компонентам препарата, тяжелые формы аденомы предстательной железы, беременность и кормление грудью.
2. Клемастин
Торговые названия: «Тавегил», «Клемастин», «Клемастин-Эском».
Клемастин применяют для подавления острых аллергических реакций. Также используют в комплексном лечении анафилактических реакций.
Противопоказания: повышенная чувствительность к компонентам препарата, возраст до 6 лет (таблетки) или до 1 года (сироп или инъекции), беременность, кормление грудью.
3. Лоратадин
Торговые названия: «Кларитин», «Кларнедин», «ЛораГексал», «Кларифер», «Эролин», «Кларотадин» и другие.
Среди побочных эффектов лоратадина – головная боль (в 12% случаев), сонливость (8%), утомляемость (4%). В редких случаях (менее 2%) лоратадин нарушает концентрацию внимания.
Противопоказания: повышенная чувствительность к компонентам препарата, детский возраст до 2 лет.
При беременности лоратадин принимают в том случае, если предполагаемая польза превышает потенциальный риск для плода.
4. Цетиризин
Торговые названия: «Зиртек», «Зинцет», «Алерза», «Зодак», «Парлазин», «Цетиризин», «Солонэкс» и другие.
Цетиризин оказывает продолжительное противоаллергические действие и практически лишен седативного эффекта. Препарат снимает отечность, зуд. В сезон цветения препараты цетиризина могут применяться и в профилактических целях.
Самая распространенная форма для цетиризина – таблетки. Также выпускается в виде капель. Применяется для облегчения назальных и глазных и кожных симптомов аллергии.
Противопоказания: повышенная чувствительность к цетиризину, последняя стадия почечной недостаточности. Цетиризин в виде капель не назначают детям до 6 месяцев. Таблетированные формы препарата разрешаются с 6-летнего возраста. Цетиризин нельзя применять во время беременности, из-за отсутствия клинических исследований относительно его безопасности у беременных женщин.
5. Дезлоратадин
Торговые названия: «Эриус», «Эспонтин», «Лордестин», «Налориус», «Делорсин», «Дезлоратадин», «Дезал», «Блогир-3» и другие.
Лекарства на основе дезлоратадина выпускаются в виде таблеток или сиропа. Действующее вещество отличается длительным противоаллергическим и противовоспалительным действием, которое длится до 24 часов.
Дезлоратадин используется для лечения сезонного и круглогодичного аллергического ринита и крапивницы.
Противопоказания: повышенная чувствительность к компонентам препарата, беременность и кормление грудью. Сироп нельзя принимать детям до 1 года, а таблетированные формы препарата – детям до 12 лет.

- Даже дисциплинированные аллергики (которые всегда носят с собой нужные лекарства) могу оказаться в ситуации, когда под рукой не окажется спасительного средства. В таких ситуациях нужно действовать в зависимости от типа аллергии:
- При аллергии на пыльцу. Промойте глаза, лицо и волосы. Как можно быстрее поменяйте одежду. Много пыльцы оседает именно на волосах и одежде.
- При аллергии на пищу. Пейте больше воды. Если аллергический приступ не стихает, вызывайте рвоту.
- При аллергии на укус насекомого. Для снятия отека и воспаления приложите к укусу что-то холодное. Это может быть бутылка с холодной водой или смоченное в воде полотенце. Если есть под рукой лед, заверните его в ткань и приложите к укусу. Прикладывать лед на голую кожу нельзя!
6. Дифенгидрамин
Торговые названия: «Димедрол».
Димедрол выпускается в виде таблеток, гелей и растворов для внутримышечного введения. Препарат применяется при широком спектре аллергических заболеваний, среди которых поллиноз, вазомоторный ринит, крапивница, анафилактический шок и другие. Также дифенгидрамин используют в лечении бронхиальной астмы, язвенной болезни желудка, морской и воздушной болезней.
Препараты в виде геля применяются для лечения кожных аллергических заболеваний и солнечных ожогов.
Противопоказания: гиперчувствительность к компонентам препарата, кормление грудью, детский возраст (период новорожденности).

Препараты с дифенгидрамином с осторожностью применяют при глаукоме, беременности и аденоме предстательной железы. В таких случаях врач оценивает потенциальные риски от препарата, на основании чего принимает решение, назначать лекарство или нет.
7. Эбастин
Торговые названия: «Эбастин», «Эспа-Эбастин», «Кестин», «Зиртал-10».
Средства с эбастином применяются при аллергическом рините, хронической крапивнице и заболеваниях с высоким высвобождением гистамина.
Противопоказания: повышенная чувствительность к препарату, беременность, возраст до 12 лет.
8. Мебгидролин
Торговые названия: «Диазолин».
Диазолин выпускается в таблетках или драже. Он эффективен при аллергическом рините, поллинозе, аллергическом конъюнктивите и кожных аллергических проявлениях. Применяется и в комплексном лечении зудящих дерматозов.
Противопоказания: гиперчувствительность, обострение язвенной болезни желудка и двенадцатиперстной кишки, воспалительные заболевания органов пищеварения, аденома предстательной железы.
9. Астемизол
Торговые названия: «Гисталонг», «Асмовал 10», «Мибирон», «Стемиз».
Препараты с астемизолом выпускаются в виде таблеток и суспензий. Применяются при назальных, глазных и кожных аллергических реакциях. Также используют для вспомогательной терапии бронхиальной астмы.
Противопоказания: гиперчувствительность, беременность и кормление грудью, детский возраст до 2 лет.
10. Прометазин
Торговые названия: «Пипольфен».
Прометазин применяют при широком спектре аллергических реакций. Это многочисленные кожные проявления, лекарственная аллергия, астматический бронхит, анафилактические и анафилактоидные реакции. Препарат также применяют при ревматических поражениях, невралгии, неврозоподобных состояниях и психозах.
Противопоказания: гиперчувствительность, кома, сочетание с ингибиторами моноаминоксидазы (МАО). Прометазин нельзя принимать в состоянии алкогольной интоксикации, почечной или печеночной недостаточности. Препарат запрещен во время беременности, кормления грудью и в раннем детском возрасте до 6 лет.

Гормональные препараты при аллергии
При аллергии применяются не только антигистаминные препараты, которым посвящен наш материал. При тяжелых формах аллергической реакции для снятия воспалительного процесса используются и кортикостероиды. Это гормональные противовоспалительные препараты, отличающиеся выраженным действием.
Кортикостероиды – это рецептурные лекарства, которых назначает только врач. Их используют для снятия бронхоспазмов, кожных поражений и заложенности носа. Выпускаются они в виде таблеток, спреев, мазей, а также растворов для инъекций.
11. Левоцетиризин
Торговые названия: «Ксизал», «Супрастинекс», «Гленцет», «Цетрин», «Зодак», «Эльцет».
Левоцетиризин выпускается в виде таблеток и капель. Используется при круглогодичных и сезонных аллергических ринитах и конъюнктивитах. Препарат эффективен при поллинозе, крапивнице, кожных аллергических заболеваниях.
Противопоказания: повышенная чувствительность к левоцетиризину, цетиризину, гидроксизину и иным производным пиперазина. Препарат нельзя принимать при терминальной стадии почечной недостаточности, а также детям до 2-х лет (капли) и 6-ти лет (таблетки).
12. Акривастин
Торговые названия: Семпрекс.
Акривастин выпускают в виде капсул. Лекарство используют против аллергического ринита, а также кожных аллергических реакций. Седативный эффект выражен слабо. При этом в редких случаях такой побочный эффект все же проявляется (как и бессонница). Антигистаминное действие акривастина сохраняется примерно 12 часов.
Противопоказания: гиперчувствительность, беременность и кормление грудью, детский возраст до 12 лет, тяжелая почечная недостаточность.
13. Азеластин
Торговые названия: «Азеластин-Ксантис», «Аллергодил».
Препарат выпускается в виде назального спрея и капель (назальных и глазных). Используется для лечения сезонного или круглогодичного аллергического ринита и конъюнктивита.
Противопоказания: повышенная чувствительность к препарату, беременность, кормление грудью. Глазные капли нельзя применять детям до 4-х лет, а спреи и капли для носа – до 6-ти лет.
14. Диметинден
Торговые названия: «Фенистил», «Феницитол», «Диметинден», «Аллерголан», «Акристил».
Противоаллергические препараты на основе диметиндена используются для наружного применения и приема внутрь. Выпускаются в виде капель, капсул, гелей и эмульсий.
Капсулы и капли для внутреннего приема назначаются при поллинозе, крапивнице, экземе, ангионевротическом шоке, пищевой и лекарственной аллергии, а также реакциях на укусы насекомых.
Гели и эмульсии для наружного применения используются при зудящих дерматозах, крапивнице, а также ожогах.
Противопоказания: повышенная чувствительность, 1-й триместр беременности, новорожденный период.
15. Фексофенадин
Торговые названия: «Аллегра», «Фексофаст», «Телфаст», «Фексадин», «Фексофен».
Фексофенадин производят в виде таблеток, капсул и капель. Его используют для лечения крапивницы, зуда, а также при аллергических симптомах со стороны верхних дыхательных путей 4 .
Противопоказания: повышенная чувствительность к компонентам препарата, детский возраст до 6 лет.
Заключение
Для подавления аллергических реакций чаще всего используются антигистаминные препараты. В этом материале мы рассказали о 15 самых популярных таких лекарствах. Приведенный список нельзя считать рейтингом, поскольку лучшее средство от аллергии на сегодняшний день назвать нельзя. В одних случаях подойдут антигистаминные препараты первого поколения, а в других – второго или третьего.
Лекарство от аллергии обязательно должно быть в аптечке, даже если вы не страдаете от аллергии. Вы можете повстречаться с незнакомым аллергеном, который спровоцирует воспалительную реакцию. На помощь придут антигистаминные средства. Если аллергическая реакция тяжелая, нужно вызывать скорую помощь.
Источники
3. Tenn MW, Steacy LM, Ng CC, Ellis AK. Onset of action for loratadine tablets for the symptomatic control of seasonal allergic rhinitis in adults challenged with ragweed pollen in the Environmental Exposure Unit: a post hoc analysis of total symptom score. Allergy Asthma Clin Immunol. 2018;14:5. Published 2018 Jan 16. doi:10.1186/s13223-017-0227-4
4. Axelrod, David, and Leonard Bielory. “Fexofenadine hydrochloride in the treatment of allergic disease: a review.” Journal of asthma and allergy vol. 1 19-29. 19 Sep. 2008, doi:10.2147/jaa.s3092
Что такое крапивница? Причины возникновения, диагностику и методы лечения разберем в статье доктора Меркуловой Ирины Юрьевны, аллерголога со стажем в 12 лет.
Над статьей доктора Меркуловой Ирины Юрьевны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Крапивница — одно из распространённых заболеваний в мире, характеризующееся кожными высыпаниями в виде волдырей. Иногда крапивница сопровождается ангионевротическим отёком (отёком Квинке — частным случаем крапивницы, т. н. гигантская крапивница). [1] Крапивница — самостоятельное заболевание, и её следует отличать от тех случаев, когда волдыри могут служить только симптомом других состояний, которые к ней не относятся: острой анафилактической реакции, при проведении кожных скарификационных проб и т. д . [2]
Причинами возникновения крапивницы могут служить:
- лекарственные препараты (антибиотики, витамины, НПВС, иАПФ, рентгеноконтрастные вещества);
- продукты питания (рыба, ракообразные, орехи, молоко, мёд, пищевые добавки, фрукты, специи при перекрёстной аллергии у пациентов с сезонными и круглогодичными аллергическими ринитами, аллергией на латекс);
- укусы насекомых;
- паразиты (простейшие, гельминты);
- аэроаллергены (пыльца деревьев и трав, шерсть и выделения животных, бытовая или книжная пыль, плесень),
- вирусные, бактериальные, грибковые инфекции (ЛОР-органов, мочеполовой системы, пищеварительной системы, в т.ч. хеликобактерная);
- химические вещества (соли, краски, строительные и ремонтные смеси, косметика);
- латекс (часто у медицинских работников, а также тех, кто вынужден часто пользоваться изделиями из латекса по роду своей деятельности);
- психогенные факторы;
- физическая нагрузка (в т.ч. профессиональный спорт);
- аутоиммунные заболевания (если есть системная красная волчанка, аутоиммунный тиреоидит, ревматоидный артрит и т. д.);
- новообразования;
- генетические факторы;
- УФ-излучение;
- температура (высокая и низкая);
- давление (при сдавлении кожи тугой одеждой, сумками/ранцами, ремнями, в т. ч. у профессиональных спортсменов);
- вибрация (часто у тех, кто по профессиональной необходимости вынужден иметь дело с вибрацией);
- обычная вода. [2]
Если причина не может быть идентифицирована даже после детального сбора анамнеза и проведения аллергологических тестов, то такую крапивницу называют идиопатической. Хроническая идиопатическая крапивница может быть связана с заболеваниями щитовидной железы, гормональным дисбалансом и в очень редких случаях с раковой опухолью. Даже если крапивница хроническая, она, скорее всего, пройдёт со временем.
Что такое нервная крапивница
Психогенные факторы, такие как стресс и яркие эмоции, могут провоцировать развитие острой крапивницы. Также они могут приводить к обострению хронической формы заболевания.
При таком многообразии провоцирующих факторов у трети пациентов причины крапивницы остаются неизвестными. Это связано с несовершенством диагностических возможностей и является предметом научного поиска для учёных по всему миру. [1]
Заразна ли крапивница
Крапивница не заразна и от человека к человеку не передаётся.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы крапивницы
Основные симптомы крапивницы:
- кожный зуд;
- высыпания на коже в виде волдырей.
Зуд кожи бывает разной интенсивности — от незначительного зуда до нестерпимого, особенно вечером и ночью. Волдыри могут быть различной формы, сливаться между собой, быть абсолютно любого диаметра (от нескольких миллиметров до нескольких десятков сантиметров), и появляться на любом участке кожи и иногда слизистых. Чаще бледные в центре с покраснением по периферии. В местах скопления большого количества рыхлой подкожно-жировой клетчатки (веки, уши, губы, пальцы, половые органы) крапивница может проявляться в своей гигантской форме — в виде отека Квинке. [2]

Главное отличие высыпаний — это их мономорфность, т. е. сыпь на коже при крапивнице всегда представлена только волдырём. Волдырь — это локальный отёк кожи (мини-отёк Квинке), который бледнеет при надавливании на него. Следующая отличительная черта высыпаний при крапивнице — это то, что волдыри бесследно исчезают в течение 1-2 суток. Это главные отличительные диагностические черты, которые не позволяют перепутать крапивницу с любыми другими заболеваниями, сопровождающимися высыпаниями на коже. Редко интенсивные высыпания могут сопровождаться незначительным повышением температуры тела, снижением давления, слабостью, болями в области эпигастрия или живота схваткообразного характера, жидким стулом. [1]


Крапивница у детей
По приблизительным данным, заболевание встречается у 0,3 − 7 % детей [11] . Симптомы крапивницы у них одинаковы со взрослыми.
Патогенез крапивницы
В основе любой крапивницы лежит активация тучных клеток с их дальнейшей дегрануляцией и высвобождением медиаторов.

К активации тучных клеток приводят различные механизмы:
1. иммунные (с участием иммунной системы) с вовлечением медиаторов — гистамина, лейкотриенов, брадикинина, простогландинов, ФАТ и т. д. В зависимости от антигена (провоцирующего фактора) развивается крапивница:
- аллергическая (атопическая) при контакте с пищевыми и аэроаллергенами;
- инфекционно-аллергическая при наличии вирусной, грибковой или бактериальной инфекции;
- аутоиммунная при наличии аутоиммунного тиреоидита, системных заболеваний.
2. псевдоаллергические, неиммунные (реализуемые без участия иммунной системы) под влиянием лекарственных препаратов, продуктов-гистаминлибераторов (шоколад, кофе, клубника, копчёности), физического воздействия (высокие и низкие температуры, давление, инсоляция, вибрация и т. д.), ядов насекомых, химических веществ, воды и т. д. [2]

Тучных клеток, т. е. тех, которые реализуют клинические проявления болезни, при хронической крапивнице в организме больного человека в 10 раз больше по сравнению со здоровым. И они чересчур «отзывчивы» к провоцирующему фактору даже при его минимальной активности. Это состояние называется «феномен преходящей гиперреактивности» тучных клеток. [1]

Классификация и стадии развития крапивницы
Выделяют иммунные (в т. ч. IgE-опосредованные), неиммунные, аутоиммунные и смешанные механизмы развития крапивницы.
IgE-опосредованная крапивница связана с выработкой иммуноглобулинов, специфических к аллергену. Такой механизм характерен для острой аллергической крапивницы и встречается чаще всего.
Не-IgE-опосредованная крапивница возникает без выработки специфических иммуноглобулинов. Предполагается, что при этом происходит стимуляция Т-лимфоцитов (клеток иммунной системы) и выработка цитокинов — сигнальных белков, усиливающих иммунный ответ и воспалительную реакцию.
Механизм развития крапивницы при воздействии физических факторов, например тепловых, связан с нарушением нейроиммунной регуляции.
Виды крапивницы по длительности течения:
- острая крапивница (менее 6 недель);
- острая рецидивирующая (длительность ремиссии больше длительности обострения, длительность обострения менее 6 недель);
- хроническая крапивница (более 6 недель). [2]
По степени активности крапивница бывает: [2]
Кроме того, крапивница может быть проявлением ряда заболеваний: наследственного ангионевротического отёка, уртикарного васкулита, пигментной крапивницы (мастоцитоз), семейной холодовой крапивницы (васкулита) и т. д. [2]
Осложнения крапивницы
- отёк Кивнке, или ангионевротический отёк в области гортани с риском развития асфиксии;
- анафилактический шок и другие варианты анафилактической реакции;
- тяжёлые формы крапивницы и ангионевротического отёка, устойчивые к лечению в амбулаторных условиях. [1]
Диагностика крапивницы
Чтобы диагностировать крапивницу, не требуется специфической лабораторной диагностики, в то время как выявление причин заболевания может этого потребовать. [3]
В первую очередь нужно как можно раньше обратиться к врачу аллергологу-иммунологу. Если на время визита высыпаний нет — постараться предоставить врачу фотографии высыпаний/отёков для наибольшей информативности (при условии, что клинические проявления не были тяжёлыми и не требовали экстренной помощи во время фотофиксации).
Врач аллерголог-иммунолог во время приёма соберет подробный анамнез заболевания, анамнез жизни, аллергоанамнез, проведёт физикальное обследование (осмотр, измерение АД, ЧСС, ЧДД, температуры тела, послушает сердце и лёгкие, пропальпирует периферические лимфоузлы, живот). В большинстве случаев этого комплекса диагностики будет достаточно для постановки диагноза и подбора терапии. [2]
Более чем в 90% случаев острая крапивница купируется в течение двух недель и не требует специального обследования, за исключением тех случаев, когда провоцирующий агент установлен. [1]
Какие анализы сдают при крапивнице
Если наблюдаются частые рецидивы острой крапивницы или есть хроническое заболевание, потребуются:
- общий анализ крови с лейкоцитарной формулой и подсчётом СОЭ;
- исследование некоторых биохимических показателей крови;
- обследование на наличие вирусных гепатитов В, С;
- проведение провокационных тестов (кубик льда при подозрении на холодовую крапивницу, горячая грелка при тепловой, водный компресс при аквагенной, тест с физической нагрузкой при подозрении на холинергическую крапивницу и т. д.);
- определение показателей антител к тиреоидной пероксидазе и тиреоглобулину с проведением внутрикожной пробы с аутологичной сывороткой;
- скарификационные пробы с неинфекционными аллергенами и/или наличие специфического иммуноглобулина Е в крови к какому-либо аллергену. [2]
При необходимости дальнейшего диагностического поиска будет целесообразным проведение:
- УЗИ внутренних органов (щитовидная железа, брюшная полость, малый таз);
- ФГДС или рентгеноскопии желудка;
- рентгенологического исследования органов грудной клетки и придаточных пазух носа;
- вирусологического или бактериологического обследования на наличие инфекционных агентов;
- анализа уровня антител к белку Cag A хеликобактера, лямблиям, гельминтам;
- ревмопробы (АНФ, АТ к ДНК, СРБ);
- исследования компонентов комплемента С3, С4 и т. д. [3]
Важным диагностическим тестом у пациентов с крапивницей являются кожные пробы. [9] Они информативны у пациентов с атопической крапивницей и отрицательны у пациентов с псевдоаллергической (при соблюдении сроков проведения тестов и сопутствующей подготовки к тестированию). [5] Также информативен билирубиновый тест на фоне элиминационной пробы (проводят в стационаре, назначается лечебный голод с приёмом только воды, душем и очистительными клизмами). При положительном результате элиминации, уменьшении или купировании симптомов подтверждают аллергический генез крапивницы. У пациентов с аллергической крапивницей уровень билирубина снижен или в пределах нормы, у пациентов с псевдоаллергической крапивницей — повышен. [4]
Лечение крапивницы
Лечение крапивницы состоит из нескольких этапов:
- Элиминация или устранение провоцирующих факторов, триггеров (отменить или заменить лекарственные препараты, избегать перегрева, переохлаждения, инсоляции, отказаться от тесной одежды и не носить тяжести, минимизировать физическую нагрузку и т. п.);
- Выявление и лечение очагов хронической инфекции у профильного специалиста;
- Соблюдение гипоаллергенной диеты (при устранении продукта-аллергена улучшение наступает через 1-2 суток при атопической крапивнице и через 2-3 недели при псевдоаллергической);
- Медикаментозное лечение крапивницы в соответствии с четырьмя линиями терапии в зависимости от эффекта (блокаторы Н1-гистаминовых рецепторов, антилейкотриеновые препараты, анти-IgE-препараты, и т. д.); [10] Лекарства назначает лечащий врач в зависимости от симптомов пациента. Антигистаминные средства бывают двух поколений:
- препараты первого поколения для лечения крапивницы не используются;
- препараты второго поколения — основный метод лечения крапивницы, к ним относятся, например, дезлоратадин и левоцетиризин;
- препараты третьего поколения не существуют, упоминание о них — это маркетинговый ход.
- Вспомогательная терапия, при неэффективности классической — блокаторы Н2-гистаминовых рецепторов, антидепрессанты, стабилизаторы мембран тучных клеток, системные ГКС, иммунодепрессанты, фотодесенсибилизаторы, гистаглобулин, плазмаферез и т. д.; [6]
- Глюкокортикоиды применяют при тяжёлом течении крапивницы. Например при развитии ангионевротического отёка может быть назначен преднизолон.
- Аллерген-специфическая иммунотерапия при подтверждённом аллергическом генезе крапивницы — наиболее эффективный метод лечения;
- Если развивается асфиксия на фоне ангионевротического отёка гортани, может потребоваться экстренная интубация или трахеостомия. [3]
- Энтеросорбенты — убедительных данных об их эффективности при крапивнице нет, в клинических рекомендациях и международных стандартах они не упоминаются.
Стоит помнить, что любая местная терапия в виде крема или мази при крапивнице неэффективна и применяться не должна.
Как снять зуд от крапивницы
Уменьшить зуд можно при помощи антигистаминных препаратов второго поколения, антилейкотриеновых и анксиолитических средств, например "Атаракса". Все препараты применяют только по назначению врача и по рекомендованным схемам. Лечение крапивницы народными средствами бесполезно и опасно.
Нужно ли при крапивнице вызывать скорую помощь
Немедленная медицинская помощь и госпитализация потребуются:
- При тяжёлых формах острой крапивницы и ангионевротического отёка в области гортани с риском удушья. В таких случаях пациент теряет голос, его дыхание становится свистящим и прерывистым.
- При развитии анафилаксии — острой, угрожающей жизни аллергической реакции. Её симптомы включают хрипы, одышку и снижение артериального давления.
Также госпитализация необходима при обострениях хронической крапивницы и ангионевротического отёка, устойчивых к амбулаторному лечению.
Неотложная помощь при отёке Квинке
При отёке Квинке следует:
- немедленно прекратить контакт с предполагаемым провоцирующим агентом;
- вызвать скорую;
- принять одну таблетку антигистаминного препарата второго поколения.
Особенности питания и образа жизни при хронической крапивнице
Рекомендуется не употреблять подтверждённые и предполагаемые аллергены, пищевые добавки и неизвестные ароматизаторы.
Больным с доказанной непереносимостью ацетилсалициловой кислоты следует исключить приём нестероидных противовоспалительных препаратов (НПВП). Остальным пациентам с крапивницей нельзя принимать ацетилсалициловую кислоту и НПВП при обострении заболевания.
Рекомендуется отказаться от тесной одежды и подъёма тяжестей, избегать длительных пеших походов.
Также важно исключить факторы, способствующие переохлаждению: одежду не по сезону, холодные пищу и напитки, длительное пребывание на морозе.
При солнечной крапивнице нужно избегать прямого воздействия солнца, ношения открытой одежды и отказаться от отдыха в южных регионах.
Можно ли принимать ванную или душ при крапивнице
Ограничений на водные гигиенические процедуры при крапивнице нет.
Прогноз. Профилактика
Прогноз при острой крапивнице, как правило, благоприятный. На исход заболевания влияют такие факторы как возраст, пол, длительность болезни, сочетание с ангионевротическими отёками, наличие провоцирующих факторов, ответ на медикаментозную терапию и элиминационные мероприятия. [8] При осложнении крапивницы асфиксией, вызванной отёком гортани, тяжёлыми анафилактическими реакциями, устойчивостью тяжёлых форм крапивницы и ангионевротического отёка к терапии прогноз может быть неблагоприятным (вплоть до смертельного исхода). Это особенно опасно, если медицинская помощь недоступна, невозможно быстро начать экстренные лечебные мероприятия и т. д. [4]
За какое время можно вылечить крапивницу
В течение 6 недель острая крапивница купируется более чем у 75 % пациентов. В хроническую форму болезнь переходит у четверти пациентов [7] . Такая форма крапивницы длится дольше 6 недель, иногда несколько лет, с периодами ремиссии или без них.
С целью профилактики неблагоприятных исходов крапивницы (при наличии соответствующих симптомов) необходимо:
- незамедлительно обратиться к врачу (первичного звена, врачу аллергологу-иммунологу, в экстренных ситуациях — вызвать скорую помощь);
- соблюдать рекомендации по диете, организации быта, образу жизни;
- неукоснительно соблюдать рекомендации врача по лечению, не бросать принимать препараты при первых признаках улучшения, не менять схему, кратность и дозу препаратов, рекомендованных врачом;
- иметь в домашней и автомобильной аптечке, в сумочке препараты для экстренного купирования симптомов, особенно если крапивница сопровождается ангионевротическим отёком, приобрела тяжёлую форму, не получается полностью исключить провоцирующий фактор;
- предупредить родственников/близких/друзей о вашем заболевании и принципах помощи, пока скорая будет спешить на помощь. [2]
Можно ли делать прививки, если у ребёнка крапивница
Хроническая крапивница — не причина отказываться от прививок. При её обострении и острой форме болезни следует дождаться ослабления симптомов и потом вакцинироваться.
Крапивница относится к широко распространенным в человеческой популяции заболеваниям. По разным данным эпизоды крапивницы наблюдались у 15–25% населения земного шара, причем у 25% из них заболевание носит хронический характер. Взрослые болеют чаще, чем дети. Среди заболевших крапивницей преобладают женщины. Нередко крапивница проявляется у людей, уже страдающих аллергическими заболеваниями.
Код крапивницы по МКБ-10
Крапивница по МКБ-10 включена в класс «Болезни кожи и подкожной клетчатки», имеет код L50 с 9 уточняющими диагноз 9 подрубриками.
Что такое крапивница
Крапивница – это несколько вариантов заболеваний, различающихся по этиологии, но объединенных ведущим симптомом – появлением на коже розовато-красных зудящих образований (волдырей) с четкими границами, разнообразных по форме и размерам, приподнятых над уровнем кожи.
Причины, провоцирующие крапвницу
- Физические: механические, температурные, химические.
- Продукты питания.
- Растительные вещества.
- Патологические изменения мочевыделительной системы, печени, кишечника, ротовой полости, носоглотки, половых органов, глистные инвазии.
- Поражение вегетативного отдела нервной системы.
Независимо от причины у разных видов крапивницы запускается одинаковый механизм развития патологических изменений. Главную роль в формировании ведущего симптома крапивницы – волдыря – играют тучные клетки, которые представляют собой одно из звеньев клеточного иммунитета. При попадании в организм чужеродного агента, тучные клетки активизируются и выбрасывают в кровь биологически активные реагенты – медиаторы. Основным медиатором, расширяющий капилляры, увеличивающий их проницаемость и обеспечивающий периваскулярный отек – является гистамин. В результате его действия происходит отек сосочкового слоя дермы, межклеточная жидкость накапливается, что заканчивается образованием волдырей.
Виды и типы крапивницы
- Аутоиммунная
- Неиммунная крапивница:
- Температурная – холодовая, тепловая.
- Солнечная.
- Контактная.
- Медикаментозная.
- Идиопатическая.
Диагностика крапивницы
Диагностика крапивницы строится на изучении истории болезни, данных осмотра, лабораторных анализах и инструментальных исследованиях.
История болезни: присутствие в прошлом эпизодов крапивницы или других аллергических реакций, наличие отягощенной наследственности по аллергическим заболеваниям: непереносимость некоторых видов продуктов, бытовой химии, лекарственных средств, парфюмерии.
- Характерный элемент сыпи – волдырь с плотной прозрачной оболочкой.
- Элементы рельефны, возвышаются над кожей.
- Волдыри различаются по форме и размерам.
- Цикличность появления элементов.
- Эффект от применения антигистаминных средств.
- Исследования, проводимые на амбулаторном уровне:
- Общий анализ крови и мочи.
- Исследование кала на гельминты и простейшие.
- Установление Ig Е в сыворотке крови методом ИФА.
- Биохимия крови.
- Микроскопия соскоба кожи
- Изучение биологических материалов организма: фекалий, дуоденальное содержимое, мазки из носовой и ротовой полости.
- ЭФГДС.
- Бактериологический посев желчи.
- Аллерготесты в период ремиссии.
- Нахождение специфических иммуноглобулинов к паразитам методом ИФА.
Симптомы крапивницы
Симптомы крапивницы представлены мономорфной сыпью, элементом которой служит волдырь. Отличительная черта сыпи при крапивнице – это моментальное образование и скорое пропадание высыпаний за 24 часа.
У многих крапивница сопровождается ангиоотеком подкожной клетчатки, подслизистой оболочки ЖКТ, мочевых путей, гениталий, респираторного тракта. Отек вызывает чувство распирания и болезненности в местах наибольшего распространения. Полностью пропадает через 3 суток. Излюбленное расположение отеков – зоны со слабо развитой соединительной тканью: веки, губы, ушные раковины, кисти, стопы, гениталии.
Осложнения при крапивнице
Осложнения при крапивнице обусловлены диффузией ангионевротического отека в глубоколежащие слои дермы, подкожную клетчатку, слизистые дыхательных путей и пищеварительной системы.
Серьезную опасность представляют отек слизистых респираторного тракта. Быстро развивается дыхательная недостаточность: затрудненное дыхание, кашель, цианоз носогубного треугольника. Без оказания неотложной медицинской помощи это состояние может закончиться летальным исходом.
- Продукты питания: орехи, морепродукты, цитрусовые, фрукты, яйца, мед и многое другое.
- Токсины растений.
- Яды насекомых.
- Глистные инвазии.
- Инфекционные болезни.
Крапивница у детей
Крапивница у детей возникает неожиданно с появления мучительного зуда на коже, затем выступают на гиперемированном фоне плотные бескамерные волдыри. У малышей провокатором крапивницы является пищевая аллергия: непереносимость молока, яиц, рыбы, шоколада и других. У детей постарше вызвать крапивницу может перенесенная вирусная инфекция (герпес, цитомегаловирус, аденовирус),
Крапивница у взрослых
Пик заболеваемости крапивницей у взрослых приходится на возрастной период с 30 до 50 лет. В более, чем в половине случаев причинный фактор, вызывающий патологию, остается невыясненным. Острые формы проходят быстро, но, если развивается хроническая форма, болезнь может продлиться до 10 и более лет.
Лекарственная крапивница
- Антибиотики: пенициллины , аминогликозиды , цефалоспорины.
- Противовоспалительные препараты нестероидной группы: Индометацин , Аспирин.
- Антикоагулянты.
- Витамины.
Контактная крапивница
Контактная крапивница, начальные признаки – зуд, гиперемия кожи, волдыри проявляются буквально через несколько минут после соприкосновения с причинными антигенами, по типу аллергической реакции немедленного типа. Причиной контактной крапивницы становятся разнообразные чужеродные вещества: шерсть животных, растения (кактус, крапива), косметические средства (шампуни, гели, кремы), медикаменты в виде мази и растворов, одежда из синтетических материалов, некоторые металлы (никель).
Холодовая крапивница
Холодовая крапивница появляется при действии низких температур на кожные покровы. Ее возникновение объясняют выработкой под влиянием холода особых белков – криоглобулинов, которые обладают свойствами антител. Помимо кожных типичных розовато-красных зудящих волдырей наблюдаются значительные отеки мягких тканей и слизистых. Сыпь сохраняется от 2 часов до суток, затем исчезает, не оставляя пигментации.
Солнечная крапивница – один из видов фотодерматозов. Появляется при влиянии на кожу ультрафиолетового облучения при нахождении на солнце или в солярии. Поражает больше всего женщин, имеющих патологию печени и обостренную фоточувствительность к ультрафиолету. Наблюдается обильное высыпание розоватых волдырей причудливой формы на открытых участках тела, что сочетается с мучительным зудом. Многочасовое нахождение на палящем солнце чревато появлением симптомов солнечного удара: головная боль, падение давления, обморок.
Острая крапивница
Острой крапивнице свойственно спонтанное возникновение сыпи на коже и слизистых оболочках. Причем главные элементы сыпи – волдыри различаются многообразием форм и размеров. Если они охватывают обширные площади тела, сливаются – это ведет к расстройству состояния здоровья: плохое самочувствие, боли в суставах, лихорадка. Данный тип крапивницы обычно сопутствует пищевой или медикаментозной аллергии, особенно при парентеральном вливании лекарств, сывороток, крови.
Хроническая крапивница
Хроническая крапивница как диагноз ставится, когда патологический процесс с характерной сыпью длится более 6 недель. Приступ начинается с интенсивного зуда разных участков кожного покрова. Зуд настолько сильный, что больные расчесывают кожу до крови, при инфицировании ранок формируются гнойники разной степени выраженности.
Хроническая рецидивирующая крапивница
Хроническая рецидивирующая крапивница устанавливается в сенсибилизированном организме, в котором продолжительное время присутствуют источники хронической инфекции: фарингит, тонзиллит, холецистит, аднексит и другие; функциональные или органические поражения ЖКТ и органов, участвующих в процессе пищеварения (печень, желчный пузырь, поджелудочная железа). Заболевание протекает циклически: рецидивы чередуются с периодами относительного благополучия – ремиссиями. При рецидивах присутствуют признаки интоксикация: головные боли, лихорадка, арталгии. При массивных отеках подслизистой оболочки ЖКТ – тошнота, рвота, диарея. Постоянный зуд ведет к бессоннице, повышенной утомляемости, раздражительности.
Лечение крапивницы
- По возможности устранить причинный фактор, вызывающий крапивницу.
Нормализация образа жизни пациента: исключить перегревание, переохлаждение, физическое перенапряжение.
При тенденции к затяжному течению процесса и неэффективности лечения применяют системные глюкокортикоиды.
Крапивница может протекать в острой и хронической форме. Острая крапивница – это мгновенно возникшая сыпь на небольшом участке кожи или с распространением по всему телу, обычно с покраснениями вокруг волдырей и зудом. Высыпания могут быть точечными или крупноочаговыми, но проходят обычно довольно быстро – от 2-3 до 36 часов. Хроническая крапивница может затянуться на долгое время или возникать периодически в течение нескольких месяцев или недель. Крапивница может прогрессировать: в патологический процесс вовлекаются глубоко расположенные сосуды, волдыри становятся крупными – это так называемая «гигантская» крапивница, или ангионевротический отек.
Причины крапивницы
Вследствие аллергической реакции в коже выделяется гистамин – активное химическое вещество, повышающее проницаемость стенок кровеносных сосудов. Гистамин провоцирует избыточное поступление жидкости из крови в окружающие ткани. Избыток жидкости приводит к волдырям и отекам затронутых болезнью участков тела: рук, суставов, глаз, губ и др.
Чаще всего причиной крапивницы становится аллергическая реакция организма. Острая крапивница возникает из-за пищевой аллергии, а также может быть следствием укусов насекомых или заражения паразитами, стресса, приема некоторых лекарственных препаратов, реже крапивница проявляется вследствие токсической аллергии (на пыль, пыльцу цветов), как реакция на жару, холод или длительное ультрафиолетовое облучение. Хроническая крапивница может быть вызвана всеми перечисленными выше причинами, но также может сигнализировать о заболеваниях внутренних органов или наличии инфекции в организме. В таком случае точный диагноз ставится при тщательном обследовании. При невозможности выявить причину реакции, крапивницу называют идиопатической.
Лечение крапивницы
Острая крапивница нередко проходит сама собой, без лечения и консультации дерматолога. Хроническая крапивница требует тщательного обследования организма, и без консультации дерматолога лечение крапивницы невозможно. Традиционное лечение крапивницы – это антигистаминные препараты, в тяжелых случаях могут применяться кортикостероиды.
Если отек распространяется на большие участки тела и захватывает слизистые оболочки тела, создавая угрозу жизни, то врачи используют экстренные меры – введение больших доз активных стероидов и эпинефрина.
Кроме приема лекарственных средств, главное и наиболее эффективное средство лечения крапивницы – выявление и устранение аллергена.
Начать следует с питания. Если вам достоверно известно, что некоторые продукты для вас являются аллергенами, строго исключите их из рациона. Если вы устранили пищевой аллерген, острая крапивница обычно исчезает очень быстро.
Распространенными пищевыми аллергенами являются морепродукты, свинина, цитрусовые, яйца, помидоры, орехи, ягоды.
В ресторане необходимо спрашивать о составе сложных продуктов и предупреждать о возможной аллергической реакции. Если вы не можете получить подробную информацию, следует отказаться от удовольствия попробовать новое блюдо.
Существует также вещества, называемые гистаминолибераторами – продукты, которые сами по себе не являются аллергенами, но могут вызвать крапивницу, так как стимулируют выброс гистамина из тучных клеток. В отличие от аллергии, в эту реакцию не вовлекаются специфические антитела. К таким продуктам относятся: шоколад, кофе, морепродукты, копчености, уксус, горчица, майонез, хрен, редис, редька, томаты, баклаэаны, клубника, земляника, дыня, ананас, алкогольные напитки, специи, мед, пищевые добавки, консерванты, усилители вкуса, красители.
Если крапивница вызвана пищевой аллергией или реакцией на гистаминолибераторы, врач рекомендует список разрешенных продуктов Задача пациента – тщательно соблюдать его и вести «пищевой» дневник для точного выявления всех продуктов, которые вызывают крапивницу.
Температурная крапивница - это крапивница, возникающая при воздействии низкой и высокой температур, выделяют холодовую и тепловую крапивницу. Если у вас холодовая аллергия, необходимо ограничить пребывание на холодной улице, теплее одеваться, не употреблять холодные напитки и пищевые продукты, не купаться в холодной воде. Если тепловая (холинергическая) – избегайте всех условий, приводящих к повышению температуры тела. Не следует также заниматься активными видами спорта (бег, лыжи и проч.)
При дермографической крапивнице откажитесь от тесной и синтетической одежды, выбирайте более свободную одежду из хлопка и льна. При замедленной крапивнице от давления приносят облегчение такие простые мероприятия, как расширение лямок рюкзака, сумки для уменьшения силы давления на площадь поверхности кожи.
При солнечной крапивнице необходимо ограничить время пребывания на солнце, носить головные уборы и закрытую одежду, а также использовать солнцезащитные косметические средства.
Вибрационная крапивница исключает возможность работы с отбойным молотком или миксером.
При крапивнице, вызванной приемом лекарственных средств, необходимо установить, какой именно препарат вызывает аллергию. Чаще всего аллергенами являются антибиотики, сульфаниламиды, нестероидные противовоспалительные средства (аспирин, ибупрофен и другие), опиаты, некоторые витамины (в особенности, содержащие группу В), белковые препараты (препараты крови, инсулин), рентгеноконтрастные йодсодержащие препараты, миорелаксанты, ингибиторы ангиотензин-превращающего фермента и др.
Читайте также:

