Врачи онемели оказывается морщины уходят навсегда если по утрам
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Онемение лица: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Онемение лица происходит при нарушении чувствительности рецепторов кожи и мышц к воздействию различных импульсов. Этот симптом может развиваться постепенно или появиться внезапно. Нарушение чувствительности лица описывают как жжение, покалывание, иногда боль, а в некоторых случаях как полное отсутствие ощущений. При онемении лица может поменяться цвет кожи над пораженным участком в виде бледности или покраснения.
В тяжелых случаях нарушение чувствительности сопровождается снижением двигательной функции мышц лица.
Разновидности онемения лица
Любое внешнее воздействие, будь то тепло или холод, легкое прикосновение или сильное нажатие, ведет к активации рецепторов кожи и мышечных структур. Каждый рецептор связан с определенным типом нервных волокон, передающих конкретный вид чувствительности (ощущение давления на кожу, вибрации, растяжения кожи, а также температурная чувствительность). В рецепторе образуется импульс, который по нервным волокнам с высокой скоростью направляется в нервные узлы, представляющие собой совокупность чувствительных нейронов. Здесь происходит первичная обработка информации для активации жизненно важных рефлексов. В дальнейшем импульс идет в головной мозг, где в специальных нервных центрах обрабатывается, и человек чувствует боль, давление, вибрацию и т.д. Таким образом, мы можем говорить о следующих разновидностях нарушения чувствительности:
- Нарушение поверхностной чувствительности возникает при поражении рецепторов (температурных, тактильных, болевых и т.д.) и нервных волокон кожи лица.
- Нарушение глубокой чувствительности возникает при поражении рецепторов и нервных волокон мышц лица.
- Нарушение сложных видов чувствительности. Подобный вид нарушения возникает при поражении коры головного мозга. Отсутствует узнавание двух различных раздражителей, которые одновременно воздействуют на кожу, или человек не может определить место прикосновения.
Это происходит из-за сдавливания нервных волокон и временного нарушения проводимости импульса. Появляется ощущение жжения и покалывания в пораженной области. Частичная потеря чувствительности наблюдается при длительном нахождении на холоде из-за спазма сосудов. После постепенного согревания кожи чувствительность восстанавливается.
Однако онемение лица может быть симптомом серьезного заболевания.
Острое нарушение мозгового кровообращение, или инсульт – частая причина внезапного онемения лица в сочетании с нарушением мимической активности. Происходит кровоизлияние или закупорка тромбом (кровяным сгустком) сосудов головного мозга, развивается острый дефицит кислорода и повреждение нейронов с нарушением их функций. Симптомы развиваются неожиданно, иногда сопровождаются головной болью.
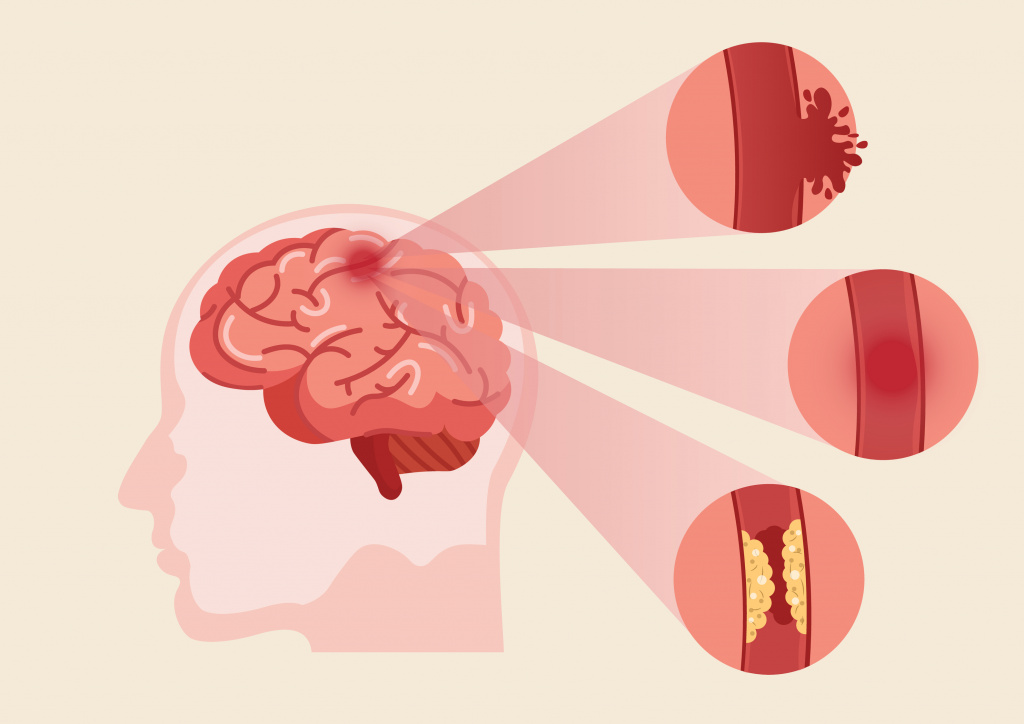
Основными признаками инсульта являются: онемение лица, конечностей с одной или двух сторон, внезапная слабость, нарушение речи (невозможность четко выговорить слова), опущение уголка / уголков рта, раскоординация движений. При появлении этих симптомов необходимо срочно обратиться за медицинской помощью.
Аневризма сосудов головного мозга может быть причиной онемения лица при сдавлении нервных волокон и чувствительных центров головного мозга. Обычно развивается постепенно, в дебюте заболевания симптомы могут вовсе отсутствовать. Онемение сначала затрагивает одну область лица (например, периоральную), а при дальнейшем росте аневризмы площадь поражения постепенно расширяется. Также могут изменяться ощущения: от покалывания, жжения вначале – до полного отсутствия ощущений впоследствии.
Существует опасность разрыва аневризмы сосуда головного мозга, в этом случае симптомы схожи с признаками инсульта и появляются быстро.
Неврит тройничного нерва часто сопровождает воспалительные заболевания полости рта (кариес, пародонтит), уха (отиты), околоносовых придаточных пазух носа (гайморит, фронтит, этмоидит), околоушных желез (паротит). Происходит раздражение ветвей тройничного нерва, которое чревато онемением соответствующих зон лица.
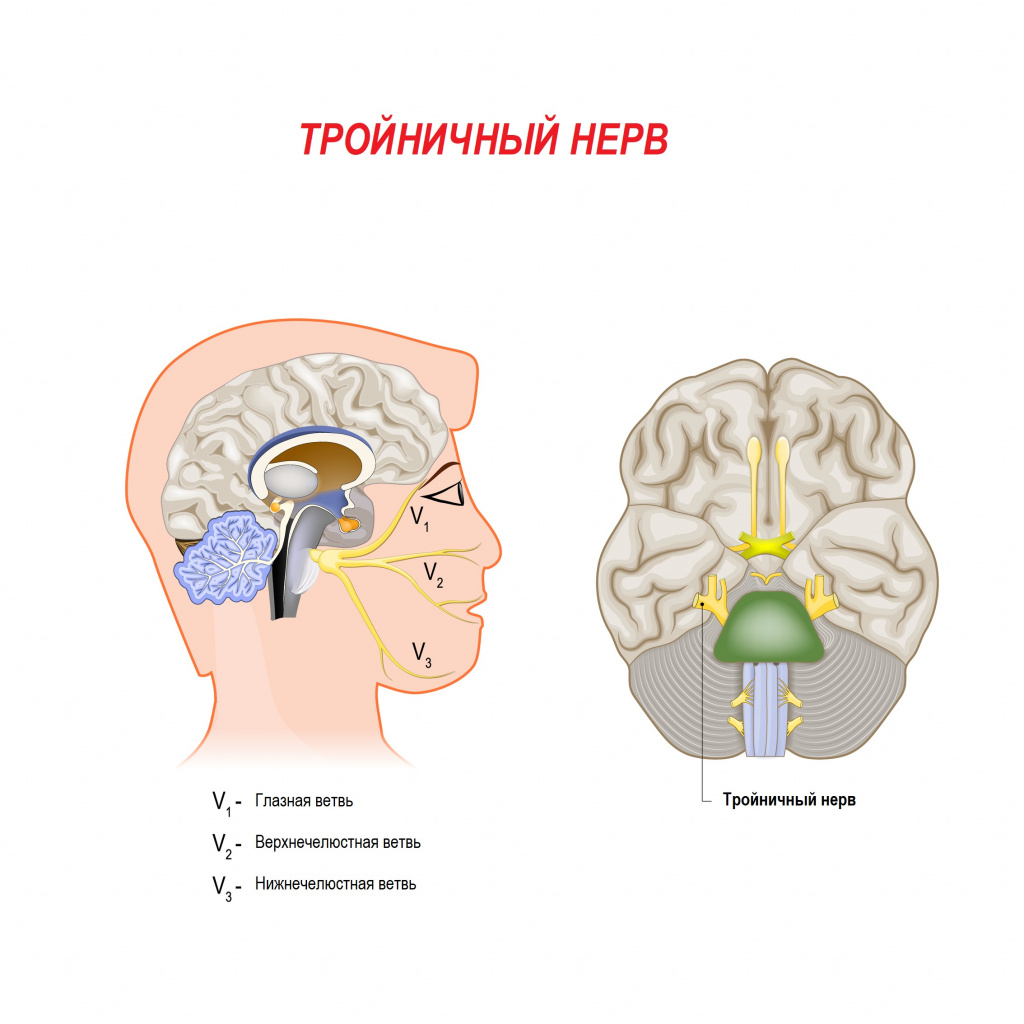
Нарушение чувствительности при повышенном тонусе жевательных мышц возникает из-за сдавления ветвей тройничного нерва мышечными волокнами. Гипертонус жевательных мышц характерен для поражения височно-нижнечелюстного сустава при артритах и артрозах, неправильно подобранных брекетах, некоторых заболеваниях глотки, например при паратонзиллярном абсцессе.
Сахарный диабет – при этом заболевании нарушается процесс утилизации глюкозы из крови, что приводит к повреждению сосудистой стенки и нарушению питания нервных пучков. При отсутствии поддерживающей терапии может наблюдаться покалывание и частичная потеря чувствительности тех зон, где нарушено кровоснабжение.
Онемение лица при рассеянном склерозе возникает вследствие демиелинизации (исчезновения наружной оболочки) нервных волокон тройничного нерва. Часто онемению предшествует выраженная боль не только в области лица, но и в конечностях.
Опухоли головного мозга и его оболочек приводят к нарушению чувствительности в области лица вследствие сдавления сосудисто-нервных пучков или прорастания в них опухоли.
К каким врачам обращаться при онемении лица?
При онемении лица следует обратиться к неврологу или терапевту. В некоторых случаях может потребоваться консультация отоларинголога, эндокринолога, стоматолога.
Диагностика и обследования при онемении лица
В зависимости от предполагаемой причины, вызвавшей онемение лица, могут потребоваться следующие лабораторно-инструментальные исследования:
-
клинический анализ крови;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.

Морщины – неотъемлемая часть взросления. И если избавиться от них полностью почти невозможно, то сократить их глубину и видимость – задача вполне реальная.
Для этого вам понадобятся: опытный врач-косметолог, грамотный уход, восстановление и поддержка здоровья, а также косметологические процедуры. Если выполнить все пункты, то молодость задержится на вашем лице надолго.
Биоревитализация лица – это методика омоложения, которая работает непосредственно с одной из главных причин старения, восстанавливая водный баланс эпидермиса.
Когда появляются морщины под глазами?
Первые признаки старения обычно проявляются в области вокруг глаз. Это объясняется анатомическими особенностями данной зоны - кожа здесь очень тонкая.
В зависимости от причин возникновения, морщины делятся на два типа:
Статические (возрастные). Они напрямую связаны с биологическим старением нашего организма, из-за которого истончается подкожно-жировой слой, уменьшается сосудистая ткань и разрушаются коллагеновые волокна. Такие морщины появляются после 30-40 лет.
Динамические (мимические). Появляются вследствие двигательной активности круговой мышцы глаза. Она активно участвует во время улыбки, зажмуривании и так далее. Поэтому морщинки вокруг глаз формируются уже в 20-25 лет.
Причины возникновения морщин вокруг глаз

Морщины появляются не только из-за возраста и чрезмерной мимики.
На то есть и другие причины:
От постоянного неправильного положения лица могут возникнуть «морщины сна». Особенно часто это наблюдается, когда человек спит лицом в подушку.
Недостаточное увлажнение. Упругость кожи обеспечивается эластином и коллагеновым каркасом, который при недостатке влаги «ломается».
Проблемы со зрением заставляют часто напрягать глаза и щуриться, создавая предпосылки для возникновения ранних морщин вокруг глаз.
Неправильно подобранный ежедневный уход. По этой причине кожа может недополучать необходимые для поддержания молодости элементы.
Стресс. Он влияет на целый ряд негативных изменений в коже: снижает выработку “гормонов красоты”, приводит к разрушению коллагена и эластина, а также ухудшает кровообращение.
Резкое похудение . Жировая прослойка уходит, а вместе с нейчасто и – полезные микроэлементы, тонус и упругость кожи.
Генетика. Сухой тип кожи и раннее появление морщин передаются нам от родителей так же, как цвет глаз или волос.
Фотостарение . Не секрет, что ультрафиолетовые лучи оказывают негативное влияние на кожу. Если не защищать себя от них, то возникнет пигментация и появятся преждевременные морщины. Учитывая анатомические особенности кожи вокруг глаз, она первая реагирует на агрессивные наружные факторы.
Как избавиться от морщин под глазами: косметологические процедуры

Все процедуры, направленные на борьбу с этим эстетическим недостатком, можно разделить на две группы:
1. Камуфлирующие процедуры (мезотерапия, биоревитализация, ботокс, бланширование) . Они помогают на время убрать морщины, снизить их выраженность. Длительность результата таких косметологических вмешательств составляет в среднем 6 месяцев.
2. Процедуры глубокого омоложения . К ним относятся ультразвуковой лифтинг, лазерная шлифовка, нитевой лифтинг, химические пилинги. Эти процедуры направлены на глубокое подкожное воздействие, стимулируют клеточное обновление и синтез коллагена и эластина. Результат может держаться 2-3 года.
Все процедуры имеют ряд противопоказаний, поэтому перед любой манипуляцией консультация косметолога обязательна.
Мезотерапия
После проведенного курса процедур происходит стимуляция выработки эластина, коллагена, и кожа становится увлажненной, гладкой, появляется здоровый цвет лица. В зоне вокруг глаз мезотерапия эффективно борется с темными кругами, мешками под глазами, морщинами, дряблостью верхнего века и «гусиными лапками».
Ботулинотерапия
Ботокс считается “ветераном” на рынке омоложения. Инъекции ботулотоксина типа А направлены на устранение динамических морщин нижнего века, у наружного угла глаза («гусиные лапки»), у внутреннего угла глаза («кроличьи морщины»).
Суть процедуры такова: в мышцу вводится ботулотоксин, который расслабляет мышцы, разглаживая поверхность кожи над ними. Является наиболее продуктивной процедурой в борьбе с морщинами вокруг глаз, так как блокирует принцип их работы.
Биоревитализация
С возрастом процент гиалуроновой кислоты в коже снижается, и, как следствие, теряется тонус, появляются морщины и усталый вид. Биоревитализация является одной из любимых и популярных процедур у пациентов, потому что она безопасна и ее действие не заставляет себя долго ждать: уже через неделю после инъекций клетки кожи начинают вырабатывать коллаген, а морщины – разглаживаться.
Правда, после таких “уколов красоты” обычно есть небольшие побочные эффекты в виде папул, отечности и покраснения, которые проходят максимум через 3 дня.
Как убрать заломы вокруг глаз в домашних условиях

Приоритетной задачей средств для домашнего ухода является увлажнение и питание кожи. Они не устранят динамические морщины, но смогут положительно повлиять на мелкоморщинистую сетку и дряблость кожи. Также отличным дополнением станет освоение и регулярное применение техник гимнастики и массажа для лица.
Массаж
Специальные несложные комплексы помогут разгладить мимические морщины и предотвратить растяжку кожи.
1) Смазать зону вокруг глаз кремом.
2) Указательные и средние пальцы помещаем в разные уголки глаз. Указательные пальцы желательно немного скосить к центру лица, чтобы поддерживать большую часть круговой мышцы.
3) Теперь необходимо плотно закрыть глаза и с усилием давить верхним веком на нижнее. Пальцы должны придерживать кожу и сопротивляться желанию щуриться.
4) Закрываем и открываем глаза в таком положении 20 раз.
1) Помещаем пальцы в такое же положение.
2) Не поднимая головы, смотрим высоко наверх и подтягиваем нижние веки так, как будто щуримся, а затем расслабляем их. Повторить 15 раз.
Поставить указательные пальцы на конец бровей, и надавливающими движениями перемещаться по нижнему веку к носу. Повторить 15 раз.
Поглаживающими и постукивающими движениями «пройтись» от висков к уголкам глаза у носа. Повторить 15 раз.
Гимнастика
Специальная гимнастика может помочь не только при плохой осанке, но и замедлить приход нежелательных возрастных изменений. Она приведет в тонус мышцы глаз и улучшит кровообращение. Главное здесь – регулярность
Придерживая брови руками, широко открыть, а потом закрыть глаза. Во время упражнения стараемся ресницами тянуться к бровям и максимально оголять белок глаза. Повторить 20 раз.
1) Из указательных и больших пальцев сделать полукруг.
2) Образовать «очки», положив указательные пальцы чуть ниже брови, а большие – на скулу.
3) В течение 30 секунд надавить «очками» из пальцев и быстро поморгать.
Повторить 3 раза.
1) Широко раскрыть глаза.
2) Начертить в воздухе знак «бесконечность». Повторить 10-15 раз.
Правила ухода за кожей вокруг глаз

Ежедневная бьюти-рутина обязательно должна включать в себя следующие этапы:
Демакияж. Перед сном необходимо смывать с лица всю косметику. Для зоны вокруг глаз предусмотрены специальные средства, не раздражающие слизистую.
Очищение кожи лица гелем или пенкой.
Увлажнение и питание. Крем или гель-филлер должен быть предназначен специально для зоны вокруг глаз. Важно, чтобы он содержал гиалуроновую кислоту, витамины А, С, глицерин, сок алоэ, коллаген, пептиды. Увлажнять кожу вокруг глаз необходимо утром и вечером.
Защита от солнца. Чтобы защитить кожу вокруг глаз, необходимо наносить SPF-крем и носить солнцезащитные очки.
Маски 1-2 раза в неделю. Их можно приобрести в магазине, а также сделать самим. Например, натереть яблоко, добавить столовую ложку сметаны, нанести на зону под глазами, оставить на 20 минут и смыть.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для Вашего здоровья!
Как убрать морщины под глазами?

Ненормальное восприятия окружающего мира и себя самого, когда все кажется нереальным, а собственные мысли, эмоции, ощущения будто наблюдаются со стороны, в психиатрии носит название деперсонализация. Часто она возникает вместе с дереализацией, характеризующейся отдаленностью всего вокруг, отсутствием в нем красок, нарушением памяти. В силу сходности симптомов, в 10-ом пересмотре Международной классификации болезней синдром деперсонализации-дереализации обозначен одним кодом F 48.1.
Расстройство восприятия время от времени посещает более 70 % людей во всем мире. Им кажется, что их сознание делится на две части и одна из них, потеряв контроль над своим разумом и телом, паникует, а вторая безучастно наблюдает за этим со стороны. Это похоже на страшный сон и поэтому очень пугает. Человек все видит в тумане, в приглушенных красках, не может пошевелить ни рукой, ни ногой. Он ощущает сильнейший дискомфорт и ему кажется, что он сходит с ума.
Данное расстройство специалисты не считают серьезной психической патологией. Психика человека так может среагировать на стресс, испуг, сильное эмоциональное потрясение и даже на переутомление в физическом смысле. Мозг «включает» защиту, снижая сенсорную чувствительность человека и эмоциональность, поэтому предметы кажутся странными, необычными на ощупь, а краски - поблекшими. То есть, восприятие мира становится непривычным и странным, незнакомым. Проходит подобное состояние обычно самостоятельно и быстро, без лечения.
Но, если же подобный синдром проявляется часто и держится в течение долгого времени, а симптомы усиливаются, то он уже опасен: индивид может причинить вред себе и другим своим неадекватным поведением, или же покончить жизнь самоубийством. Поэтому в этом случае необходима помощь медиков.
Необходимо знать, что деперсонализация также может сопровождать клиническую депрессию, панические атаки, тревожное и биполярное расстройства, шизофрению. Схожие ощущения вызывают наркотические средства, успокаивающие и антигистаминные препараты и ряд других лекарственных средств, а также кофеин и алкоголь.
Причины расстройства восприятия
Деперсонализация встречается у людей разного возраста и пола, но чаще всего она поражает молодых женщин. Как уже упоминалось, ее вызывает стрессовая ситуация. Сопротивляющаяся ей психика снижает сильную эмоциональную нагрузку человека, переключая его внимание на стороннее наблюдение. Таким образом индивидуум обращает свое сознание на себя, его органы чувств притупляются, но при этом логическое мышление остается прежним.
Процесс развития синдрома в организме выглядит так: под действием стресса начинает вырабатываться большой объем эндорфинов. В результате их масштабной хаотичной атаки на рецепторы отвечающая за эмоции лимбическая система не в силах справится с таким напором и вынуждена частично отключиться.
Но вышеописанный механизм могут запустить и другие факторы, физические:
- инсульт;
- гипертония;
- опухоль мозга;
- неврологическая болезнь;
- травма головы;
- эпилептический приступ;
- нейрохирургическая операция;
- тяжелая инфекционная болезнь в детстве;
- родовая травма.
Весьма редко деперсонализация передается по наследству или является следствием негативных изменений в нервной системе.
Уже говорилось, что прием наркотиков или другая интоксикация организма тоже может вызвать расстройство восприятия, так как это провоцирует усиленную выработку «гормонов счастья» - эндорфинов. Поэтому в США изучением деперсонализации на государственном уровне занимается организация по вопросам наркотической зависимости населения.
Следует учесть, что при шизофрении раздвоение личности имеет другие причины и это является симптом серьезного расстройства психики, подход к которому особый и требующий сложного лечения.
Симптоматика
Существует 3 условных группы признаков, характеризующих синдром деперсонализации:
1. Эмоциональная холодность, безучастность в восприятии окружающего мира, отстраненность, равнодушие к людям::
- безразличие к страданиям других;
- отсутствие радости при общении с родными, друзьями;
- невосприимчивость к музыке;
- утрата чувства юмора;
- соблюдение невозмутимости в ранее вызывавших какие-либо чувства ситуациях, как негативных, так и позитивных.
Страх испытывается только от утраты контроля своего тела и потери ориентации в пространстве. Угнетает чувство растерянности от непонимания местонахождения, истории попадания сюда и дальнейших действий.
2. Нарушение физических ощущений:
- теряется чувствительность к горячему и холодному;
- краски становятся тусклыми, может появиться дальтонизм;
- изменяются вкусовые ощущения;
- предметы кажутся размытыми, не имеющими границ;
- звуки кажутся приглушенными, как в воде;
- боль при небольших ранениях отсутствует;
- нарушается координация движений;
- отсутствует чувство голода, а с ним пропадает и аппетит.
3. Психическая невосприимчивость:
- человек забывает свои предпочтения – что нравится и не нравится;
- отсутствие стимулов и мотивов – нежелание ухаживать за собой, готовить еду, стирать, работать, ходить за покупками;
- временная дезориентация – индивидуум может просидеть, ничего не делая, несколько часов и не понимать, сколько прошло времени;
- ощущение участия в качестве актера в скучной тягучей пьесе;
- созерцание со стороны своей жизни, как будто это сон.
Главным признаком расстройства восприятия считается глубокая погруженность человека в себя. Сначала он понимает, что воспринимает свою личность неправильно, это его угнетает и вызывает сильное душевное волнение.
При попытке понять происходящее, ощущение нереальности становится все сильнее, и нелепость ситуации заставляет индивидуума избегать общения с другими людьми. Индивид, однако, отдает себе отчет в болезненности своего состояния.
В общем клиническую картину деперсонализации можно описать так:
- Нарушено восприятие мира – он кажется ирреальным, фантастическим.
- Полная отстраненность от происходящего вокруг.
- Потеря удовлетворения от естественных физиологических потребностей – сна, еды, дефектации, секса и т.п.
- Замкнутость.
- Нарушения восприятия строения своего тела – руки и ноги кажутся искусственными, непонятной конфигурации или размера.
- Неспособность управлять своим телом.
- Снижение интеллектуальных способностей.
- Чувство одиночества, брошенности всеми.
- Отсутствие любых эмоциональных проявлений.
- Изменение физиологических ощущений.
- Раздвоение личности.
- Ощущение наблюдения за самим собой со стороны.
Эти симптомы расстройства восприятия могут иметь разную степень выраженности при разных типах деперсонализации, о которых будет сказано ниже.
Разновидности
Современная психология разделяет несколько форм синдрома деперсонализации, отличающихся между собой своеобразием восприятия окружающего мира и себя:
- Аутопсихическая деперсонализация – обостренное ощущения своего «Я», нарастание ощущения его утраты. Человеку кажется, что в нем живет, чувствует себя вольготно и действует по-своему какой-то незнакомец. Такое раздвоение заставляет страдать и испытывать дискомфорт, отвергать себя же. Социальные контакты затруднены.
- Аллопсихическая деперсонализация – дереализация. Окружающее воспринимается как сновидение, мир видится, как сквозь мутное стекло. Все кажется чужим и враждебным: звуки гулкие, предметы – нечеткие, люди – на одно лицо. Мысли и движения автоматические, дезориентация, дежавю.
- Анестетическая деперсонализация - повышается внутренняя ранимость при совершенной внешней бесчувственности.
- Соматопсихическая деперсонализация, характеризующаяся патологическим восприятием своего тела и его функций. Она самая необычная: человеку кажется, что у него нет волос или отсутствует одежда, части тела видоизменились и живут своей отдельной жизнью. Прием пищи затруднен - горло «не хочет» проталкивать еду, нет желания питаться. Меняются вкусовые ощущения, чувствительность снижается к температуре воздуха и воды.
Диагностика
Для выявления расстройства восприятия требуется тщательный опрос пациента и его родственников - они опишут поведение больного. Также проводится специальное тестирование.
Анализы крови и осмотр пациента ничего не даст – он не выглядит больным, у него нет хронических и скрытых соматических заболеваний, иммунитет не вызывает нареканий, физическое состояние вполне нормальное. Но зато МРТ покажет изменения в отдельных областях головного мозга. Существуют и особые лабораторные исследования, подтверждающие изменения в белковых рецепторах и нарушения в работе железы внутренней секреции - гипофиза.
Сейчас имеются и четкие критерии, позволяющие подтвердить диагноз:
- Критичность мышления пациента, осознающего свою проблему.
- Сохранение ясности сознания, отсутствие так называемых сумеречных эпизодов, спутанности мысли.
- Жалобы на то, что разум существует отдельно от тела, последнее существует самостоятельно и нарушено его восприятие.
- Ощущение изменения местности, нереальности, неузнавание знакомых объектов.
Специалисту следует отличить деперсонализацию от шизофрении, имеющей похожие симптомы. Различают эти патологии так: шизофрения проявляет себя одними и теми же симптомами одинаковой интенсивности каждый день, а при расстройстве восприятия они намного разнообразней.
Терапия деперсонализационного расстройства
Так как данное расстройство индивидуально для каждого больного, то и лечение подбирается для каждого пациента отдельно.
Как уже говорилось, непродолжительные случаи деперсонализации лечения не требуют, но дискомфорт поможет устранить психоанализ.
Если виновником деперсонализации стал прием наркотических веществ, то проводится дезинтоксикация организма. Гормональное лечение понадобится, если причиной расстройства стала эндокринная патология.
Деперсонализация на фоне депрессии, панических атак, шизофрении психиатр назначает комплекс транквилизаторов, антидепрессантов, нейролептиков. Показаны такие препараты:
- «Декортен»;
- «Сероквель» в сочетании с «Анафранилом»;
- «Цитофламин»;
- «Кавинтон»;
- «Налоксон»;
- витамин С с такими препаратами, как «Амитриптилин», «Сонапакс», Клопирамин», «Кветиапин».
Некоторым пациентам приходится принимать психотропные препараты пожизненно, так как вылечить синдром полностью не удается. Лекарственные средства позволяют им погасить тяжесть переживаний, вызванных расстройством.
Когда симптоматические проявления снимаются, приходит время психотерапии. Специалист проводит с пациентом ряд сеансов, на которых выявляет причины расстройства восприятия, переключает внимание больного на других людей, учит в дальнейшем справляться с возникающими приступами раздвоения.
Эффективный метод избавления от деперсонализации – запоминать странные чувства и потом рассказывать их психологу. Последний, в свою очередь, приучает пациента не боятся таких случаев, и они постепенно сходят на «нет».
Также с успехом используется аутотренинг и гипноз, они наиболее эффективны вместе с разъяснительной терапией.
В качестве дополнительных мер может быть назначено:
- иглоукалывание;
- успокоительный массаж;
- фитотерапия;
- прием антидепрессантов;
- физиотерапия;
- гомеопатия.
Психотерапевтические техники подкрепляются социальной реабилитацией: пациенту советуют чаще бывать на людях, ходить в музеи, театры и т.д. Это дает ощутимый результат в лечении и восстановлении.
Бывает, что люди с тяжелой степенью деперсонализации негативно относятся к реабилитационной программе, пассивны. В этом случае прибегают к помощи близких пациента, которые буквально вытаскивают родственника «в свет».

Неврастения – одна из форм невроза, сущностью которой является истощение нервной системы на фоне сильного или систематического стресса и переутомления, физического или психического. «Благоприятный» возраст для развития заболевания – 20–40 лет. По статистике неврастения чаще встречается у мужчин, чем у женщин.
Неврастения или астенический невроз хорошо поддается лечению, если пациенту оказывается квалифицированная помощь. Однако многое зависит и от самого больного, в частности, создание благоприятной атмосферы.
Почему развивается
Впервые понятие неврастении ввел американский врач Георг Бирд в 1869 году. Затем случаи заболевания были выявлены в Германии и Франции. В России о расстройстве узнали в 1899 году. В то время оно описывалось как состояние периодической усталости в юношеском возрасте. Постепенно признаки неврастении ограничили более узкими рамками.
Главной причиной расстройства становится стресс и переутомление. Стресс может быть:
- одномоментным, но высокой интенсивности – смерть близкого человека, потеря работы, развод.
- систематическим, но меньшей интенсивности, например, уход за тяжелым больным, психологический прессинг со стороны начальника и другие повторяющиеся конфликты, неспособность найти выход из сложившейся ситуации.
Особая роль отводится переутомлению, как физическому, так и умственному, а также дефициту сна и эмоциональному напряжению.
Важным звеном является способ мышления человека, манера поведения и сложившаяся система ценностей, поскольку нередко нервное напряжение, переживания возникают на фоне идущих вразрез потребностей и возможностей больного с реалиями действительности. Однако в данной ситуации стоит учитывать уровень адаптивности к изменяющимся условиям, ведь каждый человек реагирует на одно и то же обстоятельство по-разному: кто-то справляется легко, практически без усилий, другой испытывает большие сложности и напряжение.
Таким образом, причиной неврастении становятся состояния, приводящие к дисгармонии нервной системы, нарушающие баланс между процессами возбуждения и торможения, вызывающие ее истощение.
Ведущая роль принадлежит профессиональному стрессу, сформированному тремя факторами: большой объем важной информации, обязательный к усвоению, нехватка времени, высокие амбиции. Подобная ситуация характерна для людей, занимающих руководящие должности, требующие высокой ответственности, или трудовая деятельность которых проходит в условиях конкуренции. Такой вид неврастении известен под различными названиями: информационный, экспериментальный невроз; синдром менеджера, белых воротничков.
Помимо основных причин, существуют и предрасполагающие факторы:
- инфекции;
- тяжелые, истощающие хронические заболевания;
- интоксикации;
- эндокринные заболевания;
- нарушение распорядка дня – недостаточный отдых;
- недоедание, авитаминоз;
- вредные привычки– алкоголь, курение, наркотики;
- черепно-мозговая травма;
- заболевания головного мозга – опухоли, нейроинфекции;
- внутричерепная гипертензия.
Астеническому неврозу нередко подвергаются люди с астенической конституцией (худощавость, тонкие удлиненные конечности, узкие плечи и грудная клетка). Они характеризуются быстрой утомляемостью и неспособностью переносить длительные интенсивные нагрузки, сниженным психическим тонусом и физической слабостью.
Общие симптомы расстройства
Астенический невроз может проявляться в таких формах:
- гиперстеническая;
- гипостеническая;
- раздражительная слабость.
Каждая из них сопровождается собственным симптомокомплексом, но существуют признаки заболевания, общие для всех видов:
- головная боль;
- головокружение;
- расстройство сна;
- недомогание;
- плохая память;
- неуверенность в себе;
- соматические нарушения.
Головная боль нарастает обычно к концу дня, носит расплывчатый характер. Появляется ощущение сдавления головы, как будто на нее надет массивный шлем. Явление получило название «каска неврастеника».
Головокружение проявляется чувством вращения внутри, но не окружающих предметов. Нередко оно сопровождает ситуации, сопряженные с физической усталостью, нарастающим волнением, переменой погоды.
Среди соматических симптомов распространены:
- ощущение ускоренного сердцебиения;
- учащенный пульс;
- гипертония;
- бледность, гиперемия лица;
- боль в грудной клетке давящего, колющего характера;
- запоры, поносы;
- газообразование, изжога, тяжесть в желудке;
- повышенное потоотделение;
- чувство жара в теле;
- озноб;
- учащение позывов к мочеиспусканию при эмоциональном напряжении, нормализация состояния в покое;
- половая дисфункция: преждевременное семяизвержение, импотенция, аноргазмия, фригидность.
Соматические нарушения могут возникать изолированно или в комплексе неожиданно, в любое время, особенно в момент психического напряжения.
Механизм развития соматических симптомов связан с перестройкой работы высшей нервной деятельности. Когда на мозг длительно или резко с высокой интенсивностью воздействует негативный фактор, первый, чтобы повысить сопротивляемость организма, перестраивается, внося коррективы в деятельность нервной системы. В ВНД формируется доминанта, направляющая мозг на борьбу или игнорирование повреждающего фактора.
Работа внутренних органов регулируется нервной системой, где особая роль отводится балансу между процессами возбуждения и торможения. Дисбаланс их взаимодействия приводит к сбоям правильного функционирования НС, в результате чего органы получают ошибочные сигналы, нарушающие их работу. В первую очередь «сдает позиции» самый уязвимый орган, который до воздействия стрессового фактора уже имел проблемы функционирования.
Важно разграничивать неврастеническую и обычную физиологическую усталость. Последняя возникает вследствие чрезмерных физических или умственных нагрузок, нарушении режима работы и отдыха, смене климатических поясов. Физиологическая усталость развивается одноразово и исчезает после достаточного отдыха. Неврастеническая усталость отличается постепенным развитием, не проходит даже после длительного отдыха.
Пример из жизни
Больная, 43 года, жалуется на головные боли в лобной области, плохое настроение, чрезмерную беспочвенную раздражительность. Присутствует постоянное чувство страха сойти с ума, заразиться сифилисом, из-за чего больную сопровождает чувство пугливости.
Симптомы беспокоят женщину на протяжении 6 месяцев. Она отмечает у себя присутствие таких, как обидчивость, застенчивость, впечатлительность.
В школе училась хорошо, трудолюбива, усидчива, много работает, отличается хорошей выносливостью.
Дважды была замужем, первый муж погиб. Второй супруг злоупотреблял алкоголем и проявлял по отношению к ней физическое насилие. Когда заразил женщину сифилисом, больная чрезмерно переживала этот факт как позор.
Очень переживала по поводу взаимоотношений с мужем и развода, много и напряженно работала. Вскоре начала систематически испытывать головные боли, появился шум, боль и зуд в ушах. По этому поводу пришлось обратиться к ЛОР-врачу. Было проведено лечение, но осталось ощущение, что в ушах образовались язвы. Стала раздражительной, нарушился сон, пребывала практически постоянно в плохом настроении. Головные боли нарастали.
Обратилась к другому специалисту. Тот долго и пристально всматривался в больную и молчал, из-за чего женщина сделала вывод, что сифилис вернулся. Ей стало очень страшно, по ночам вообще перестала спать, постоянно ходила по врачам.
Состояние ее ухудшалось, нарастало беспокойство, появились неописуемые ощущения в голове, взрывалась по малейшему поводу. В какой-то момент решила, что сходит с ума, и обратилась за помощью к психиатру. После должного обследования ей был выставлен диагноз: неврастения с навязчивостями.
Навязчивые ощущения при неврастении – довольно частый симптом. Как правило, они вытекают из ипохондрических мыслей, приобретающих устойчивый, тяжелый характер.
Гиперстеническая форма неврастении
- возбудимость и раздражительность;
- низкая работоспособность за счет невнимательности;
- сон поверхностный, прерывистый.
Данный вид расстройства, в первую очередь, определяется повышенной возбудимостью с преимущественной раздражительностью. Больного способно привести в раздражение что угодно: посторонний звук (капающая вода, колебание форточки, тиканье часов, скрип дверей), разговоры, любое движение, собрание людей. Легкая «воспламеняемость» передается на окружающих. Больные часто беспочвенно кричат на близких, коллег, оскорбляют, не задумавшись, быстро теряют самообладание, зачастую им бывает трудно сдерживать себя.
Наблюдается снижение работоспособности. Но связано это не с переутомлением, а с ослаблением концентрации внимания. Больному сложно сосредоточиться на объекте. Он становится рассеянным, несобранным, неспособен длительное время фокусировать внимание на нужном объекте или процессе.
Пациенту сложно проследить мысль собеседника, дочитать текст, прослушать лекцию и до конца вникнуть в ее смысл. Немного поработав, он отвлекается, переключается на другую деятельность, что вынуждает тратить большое количество времени впустую. В результате продуктивность неврастеника очень низкая.
Сон – с затрудненным засыпанием. Во время сна просыпается, затем снова засыпает, цикл повторяется несколько раз за ночь. Такая цикличность носит название кивающего сна. Возникают яркие сновидения с картинками прожитого дня. С утра больной встает с трудом, разбитый, с «тяжелой» головой. Уже сразу после пробуждения ощущает усталость, обессиленность, раздражительность, подавленность. Симптомы «отпускают» только к вечеру.
Головная боль носит особый, многообразный характер. Описывается как стягивающая, давящая, покалывающая, возникает ощущение несвежей головы. Она сопровождается звоном или шумом в ушах, головокружением с чувством неустойчивости. При поворотах - иррадиирует в позвоночник, туловище, конечности. Болевые ощущения усиливаются с умственным напряжением, при проезде в транспорте, изменении погоды. Интенсифицируются во время касаний к голове, расчесывании волос.
Гипостеническая форма
- масштабная астения;
- заниженное настроение.;
В картине гипостенической формы расстройства преобладает апатия и упадническое настроение. Характерна вялость, безразличие, адинамия, ощущение хронической усталости. Больные не способны настроить себя на какую-либо деятельность. Долго собираются, чтобы приступить к работе. Процесс продвигается очень медленно и малопродуктивно. В данном случае работоспособность снижена именно из-за постоянного ощущения усталости, слабости, мышечного переутомления даже при небольшой нагрузке. Присутствует постоянная напряженность, не получается расслабиться.
У больного нет заинтересованности в чем-либо, хобби, но явные признаки тоски или тревоги отсутствуют. Настроение сниженное, неустойчивое. Состояние сопровождается слезливостью. Происходит зацикливание на собственных чувствах и мыслях. Анализируя их, пациенты еще больше углубляются в свою апатию. Часто появляется ипохондрическая симптоматика: больные жалуются на сбои в работе внутренних органов.
Гипостеническая форма заболевания способна формироваться самостоятельно у людей, имеющих слабый тип нервной системы: тревожных, мнительных, астеничных, или выступать в качестве третьей фазы астении.
Раздражительная слабость
Данное состояние – промежуточный этап между гиперстенической и гипостенической фазами. Оно формируется у людей, обладающих уравновешенным типом нервной системы, с холерическим экспрессивным темпераментом, по прошествии ими гиперстенической фазы и отсутствия должного лечения.
На данном этапе для неврастеника характерна противоположность симптомов. Например, раздражительность резко сменяется апатией. Больной быстро заводится, начинает кричать, а затем резко возбудимость сменяется торможением. Он ощущает себя обессиленным, испытывает обиду и отчаяние, способен расплакаться, даже если раньше ему это было несвойственно.
Из других присущих данному состоянию черт выделяют суетливость, нетерпеливость, бесконтрольность собственных эмоций. Появляется рассеянность, проблемы с памятью.
Сон – поверхностный, с затрудненным засыпанием. Днем ощущается сонливость, а ночью сопровождает бессонница. Сон не выполняет своего прямого назначения – отдых, расслабление, восстановление. Проснувшись, люди с неврастенией лишены бодрости и прилива энергии.
Постепенно состояние переходит в следующую стадию, когда «опускаются руки», ничего не хочется делать, сложно сосредоточиться. Приступая к выполнению любой работы, пациент быстро устает, теряет ясность восприятия, у него усиливаются головные боли. Из-за испытываемой слабости он бросает начатое дело, при этом ощущая досаду из-за собственного бессилия. Через некоторое время снова предпринимает попытку что-то сделать и опять бросает по причине того же истощения.
В промежутках между такими этапами энергия и психический баланс не восстанавливаются. Их многочисленные повторы изрядно выматывают больного, доводя до полнейшего изнеможения. Наблюдается фиксация на телесных ощущениях. Появляется убежденность в наличии заболеваний внутренних органов, основанная на испытываемых вегетативных симптомах. Крайней степенью состояния становится появление депрессивных мотивов в поведении: мрачность, вялость, безразличие.
Диагностика и лечение
Диагноз «астенический невроз» устанавливает невролог. Врач собирает анамнез жизни и болезни пациента, учитывает жалобы.
Особенность постановки данного диагноза заключается в характере симптомов: они достаточно неспецифичны и могут сопровождать множество расстройств. Поэтому обязательно проводится дифференциальная (то есть сравнительная) диагностика неврастении с депрессивными состояниями, ипохондрией, астении в рамках шизофренического расстройства.
Обязательно исключается присутствие органических патологий, при которых неврастения может являться одним из симптомов: опухоли ГМ, нейроинфекции, а также травмы черепа. Для этого используют объективные методы обследования:
- МРТ, КТ, другие инструментальные методы;
- анализ крови, мочи;
- бактериологические анализы;
- консультации узких специалистов.
Если неврастения развивается как отдельное расстройство, ее симптомы отчетливо выражены. Когда же это проявления основного заболевания, признаки уходят на второй план.
Для определения наличия астенического состояния применяется «Шкала астенического состояния», являющаяся вариацией MMPI – Миннесотского многомерного личностного перечня.
Терапию расстройства начинают с определения его причины и устранения травмирующего фактора. Важным, одним из первостепенных мероприятий является налаживание режима дня пациента:
- установление правильного режима труда и отдыха;
- создание благополучного микроклимата внутри семьи;
- спокойная, располагающая обстановка на работе;
- полноценное питание, обогащенное витаминами;
- умеренные физические нагрузки;
- прогулки на свежем воздухе;
- по возможности смена обстановки;
- обязательно обеспечение полноценного сна.
Едва ли можно переоценить значение правильного режима дня и благополучной обстановки вокруг пациента. Положительный психологический климат и рациональное распределение нагрузки позволят гармонизировать состояние нервной системы, восстановить равновесие между процессами возбуждения и торможения.
Медикаментозное лечение допускается с назначения врачей. Прописывают общеукрепляющие средства для поднятия тонуса организма:
- гопантеновая кислота;
- глицерофосфат кальция;
- препараты железа;
- кофеин;
- боярышник, валериана, пустырник – для поддержания сердечно-сосудистой системы;
- препараты брома – бромкамфора. Она эффективна при доминировании процесса возбуждения в ЦНС, усиливает тормозные процессы, позволяя уравновесить возбуждение и торможение, снижая повышенную возбудимость. Улучшает сон, восстанавливает его структуру.
Из психотропных средств используют:
- транквилизаторы (при повышенной возбудимости) – «Нитразепам»
- снотворные (при расстройствах сна);
- ноотропы (в гипостенической фазе) – улучшают обменные процессы в мозге, активизируют нейронные связи;
- транквилизаторы в небольших дозах при гипостении – «Диазепам» (для снятия мышечного и эмоционального напряжения, нормализации сна);
- «Тиоридазин» – препарат из группы нейролептиков. В малых дозах проявляет себя как антидепрессант, стимулируя работу нервной системы. В данном качестве применяется в гипостенической фазе. Большие дозы «Тиоридазина» оказывают седативное воздействие, назначаются в гиперстенической фазе неврастении.
Для поднятия тонуса рекомендуется пить чаи на основе женьшеня, китайского лимонника, корня аралии маньчжурской.
Назначают физиотерапевтическое лечение:
- массаж;
- рефлексотерапия;
- электросон;
- ароматерапия.
Следует отметить потенциальные риски, возникающие при использовании психотропных препаратов без назначения врача. Возможны побочные явления как со стороны внутренних органов, так и ЦНС. Например, самолечение фенобарбиталом приводит к развитию брадикардии, снижению давления, усиливает головные боли и головокружение, угнетает дыхательный центр и провоцирует сонливость, повышает нервозность, развивает тревогу.
Главным методом лечения неврастенических состояний является психотерапия. Предпочтение отдается рациональной психотерапии и аутотренингам. Психотерапевтические методы помогают осознать больному, что его состояние вызвано реально существующими причинами. Это не просто лень или неумение держать себя в руках, а результат травмирующего опыта, который можно проработать и избавиться от проблемы, таким образом, нормализовав свое состояние и взаимоотношения с социумом.
Аутотренинг – инструмент первой помощи. Он позволяет настроиться на «нужную волну», помочь себе самостоятельно в трудной эмоциональной ситуации.
В целом, только комплексное лечение, объединяющее психотерапию, фармакотерапию и правильный режим дня, позволяют избавиться от неврастении.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Заторможенность: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
В основе функционирования нервной системы лежит рефлекторная дуга – путь, по которому раздражение (сигнал) от рецептора проходит к органу-эффектору. Рефлекторная дуга – это совокупность нейронных цепей, состоящих из чувствительных, вставочных и двигательных нейронов, которые обеспечивают восприятие сигнала извне, проведение его в специальные центры мозга, где происходит анализ полученной информации и генерация ответного импульса.
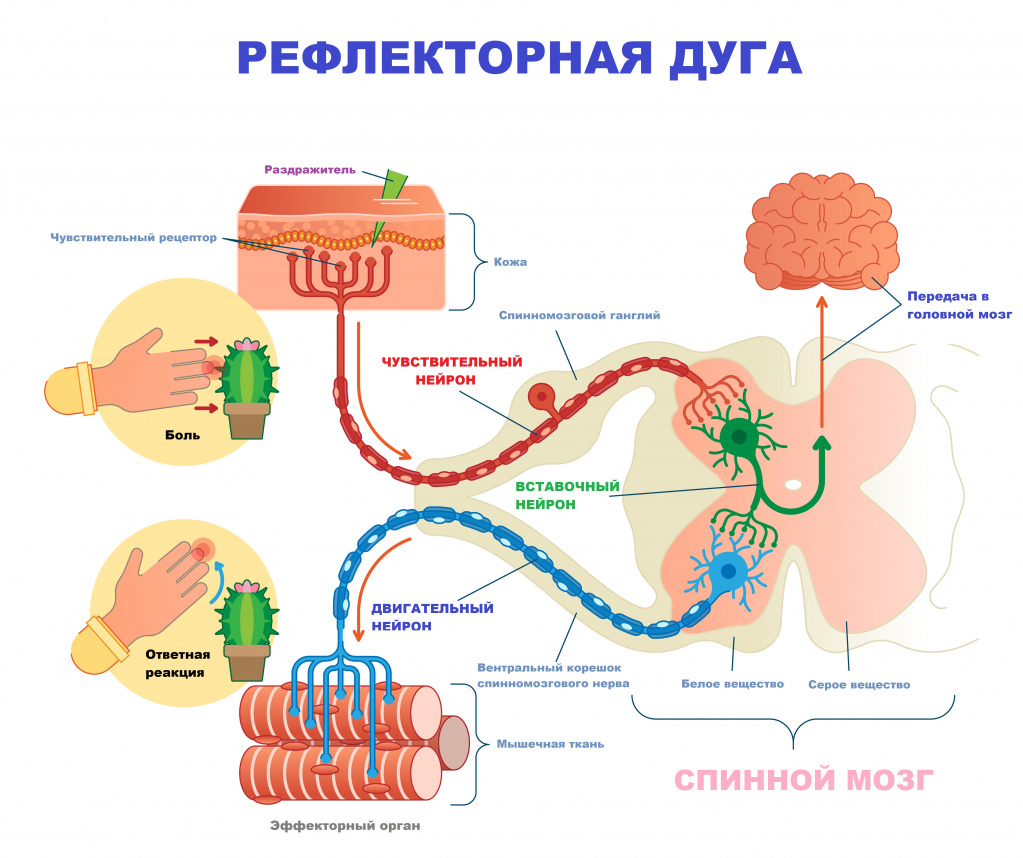
Таким образом, высокая скорость проведения импульса и обработки информации является одним из необходимых условий адекватной скорости функционирования нервной системы.
В связи с тем, что структура нервной системы очень сложна, состоит из множества клеток, соединенных между собой при помощи нервных отростков (нервных волокон), эта система подвержена значительному влиянию со стороны окружающей среды. Так, изменение состава жидкости, омывающей нервные клетки, изменение температуры и другие факторы могут значительно тормозить ее слаженную работу.
Разновидности заторможенности
Заторможенность проявляется замедлением скорости тех или иных нервных функций. При этом могут наблюдаться как изолированные изменения (например, замедление двигательной активности, заторможенность восприятия), так и комплексные - когда замедляются все основные функции нервной системы, включая высшую психическую деятельность.
Заторможенность может развиваться остро или постепенно. Чем внезапнее она проявляется, тем большее внимание необходимо уделить поиску причин ее развития.
Возможные причины развития заторможенности
Причин замедления нервных процессов достаточно много и одна из них - нервное истощение. Под этим термином подразумевают недостаточность резервов нервной ткани для выполнения ею своих функций, развивающуюся в ходе длительной напряженной работы нервной системы.
Следующим состоянием, сопряженным с заторможенностью, является кислородное голодание центральной нервной системы. Нехватка кислорода может быть обусловлена его недостаточным поступлением извне (например, пребыванием в плохо проветриваемом помещении), нарушением газообмена в легких по причине различных бронхолегочных заболеваний, нарушением кровоснабжения в результате поражения сосудов, питающих центральную нервную систему, или в результате сердечной недостаточности, сопряженной с плохим кровоснабжением всех органов и тканей. Также нарушение доставки кислорода развивается при анемии – снижении концентрации гемоглобина в крови. Гемоглобин – это белок, содержащийся в эритроцитах, который связывает и переносит кислород от легких к каждой клеточке нашего организма.
В связи с тем, что потребности в кислороде у нервной системы велики, недостаточность кислорода быстро приводит к нарушению ее работы.
Еще одной причиной заторможенности является состояние гипогликемии - снижения уровня глюкозы в крови. Оно наблюдается при недостаточном поступлении глюкозы с пищей, при значительных физических нагрузках (когда глюкоза преимущественно тратится интенсивно работающими мышцами), при передозировке инсулина больными сахарным диабетом.
Заторможенность наступает также по причине токсического поражения нервной системы в результате отека головного мозга.
Заболевания, при которых появляется заторможенность
Среди заболеваний сердечно-сосудистой системы, которые могут быть сопряжены с недостаточным кровоснабжением головного мозга, следует выделить атеросклеротическое поражение сосудов, в том числе на фоне артериальной гипертензии, сахарного диабета, сердечной недостаточности вследствие перенесенного инфаркта миокарда, миокардита и других заболеваний.
К бронхолегочным заболеваниям, приводящим к недостаточному насыщению кислородом крови, относятся пневмония, хроническая обструктивная болезнь легких, бронхиальная астма (особенно в момент приступа) и т.д.
Анемия может развиваться по причине нарушения кроветворения (например, железодефицитная анемия), разрушения эритроцитов (гемолитическая анемия), острой или хронической кровопотери.

Гипогликемия наблюдается не только при сахарном диабете, но и эндокринных заболеваниях, таких как недостаточность надпочечников, инсулинома, при длительных тяжелых заболеваниях печени и др.
Токсическое поражение центральной нервной системы может быть обусловлено как поступлением некоторых ядовитых веществ извне, так и интоксикацией на фоне развития печеночной недостаточности (например, при циррозе печени) или почечной недостаточности. Синдром интоксикации сопровождает большинство инфекционных заболеваний, а также многие злокачественные процессы.
Отдельно стоит отметить жизнеугрожающие состояния, приводящие к отеку головного мозга и проявляющиеся, среди прочего, заторможенностью – к ним относятся инсульт, сдавление головного мозга внутричерепной опухолью, черепно-мозговая травма.
К каким врачам обращаться при появлении заторможенности
Диагностика и обследования при заторможенности
Диагностика заболеваний, сопровождающихся заторможенностью, начинается с опроса и осмотра больного. Зачастую этого бывает достаточно для постановки предварительного диагноза. Однако для его подтверждения необходимо провести некоторые дополнительные исследования:
-
клинический анализ крови с подсчетом лейкоцитарной формулы, необходимый в первую очередь для исключения анемии;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

