Как ухаживать за кожей головы после лучевой терапии
Обновлено: 27.04.2024
Лучевая терапия, называемая также «радиотерапия», — это метод лечения, который использует высокоэнергетические частицы и волны, такие как рентгеновские лучи, гамма-лучи, электроны или протоны, чтобы разрушить или повредить клетки опухоли. Излучение повреждает ДНК клеток, после чего они теряют способность делиться и погибают.
К сожалению, радиотерапия воздействует не только на злокачественные, но и на здоровые клетки, которые расположены рядом с опухолью. Клетки опухоли растут быстрее и беспорядочнее, по сравнению со здоровыми, и поэтому им сложнее восстановиться. Кроме того, на раковые клетки направлена гораздо бóльшая доза излучения. Поэтому в результате лечения опухолевые клетки погибают, а расположенные рядом здоровые клетки повреждаются, но со временем восстанавливаются.
Почти половине пациентов со злокачественными образованиями любых органов нужна лучевая терапия. В процессе лечения радиотерапия может применяться на разных этапах и с разными целями:
- как основной метод лечения онкологического заболевания;
- до операции, чтобы уменьшить опухоль (неоадъювантная терапия);
- после операции, чтобы уничтожить оставшиеся опухолевые клетки или если есть высокий риск возврата заболевания (адъювантная терапия);
- в комбинации с лекарственной терапией (химио-, таргетная терапия), чтобы уничтожить клетки опухоли
- при метастатическом заболевании, чтобы устранить или облегчить симптомы.
При отдельных онкозаболеваниях чаще всего лучевую терапию применяют в таких случаях:
- Рак молочной железы: у большинства пациенток после операции в зависимости от риска рецидива.
- Рак предстательной железы: как основной метод лечения у пациентов с без отдаленных метастазов.
- Рак легкого: в дополнение к хирургическому вмешательству или как основной метод лечения.
- Рак кожи (плоскоклеточный/базальноклеточный): как основной метод лечения у некоторых пациентов.
- Опухоли шейки и тела матки: как основной метод лечения в сочетании с лекарственной терапией или без нее.
- Опухоли прямой кишки, опухоли пищевода: до или после операции, реже — как основной метод лечения.
- Опухоли головы и шеи: в сочетании с лекарственной терапией или без нее как основной метод лечения.
- Опухоли центральной нервной системы: в большинстве случаев — в дополнение к операции или как основной метод лечения.
Эти варианты применения лучевой терапии наиболее частые. Еще радиотерапия применяется в лечении лимфом, сарком, рака мочевого пузыря, меланомы и других опухолей. При этом выбор в пользу лучевой терапии должен быть обоснованным. Решение принимают после обсуждения всех вариантов лечения.
Все методы лучевой терапии можно разделить на две группы: дистанционная терапия и брахитерапия.
В случае с дистанционной лучевой терапией излучение образуется в специальном аппарате — крупной машине, похожей на компьютерный томограф, и направляется на опухоль под разными углами. Современное оборудование отличается большой точностью лечения. Благодаря этому уменьшается выраженность побочных эффектов.
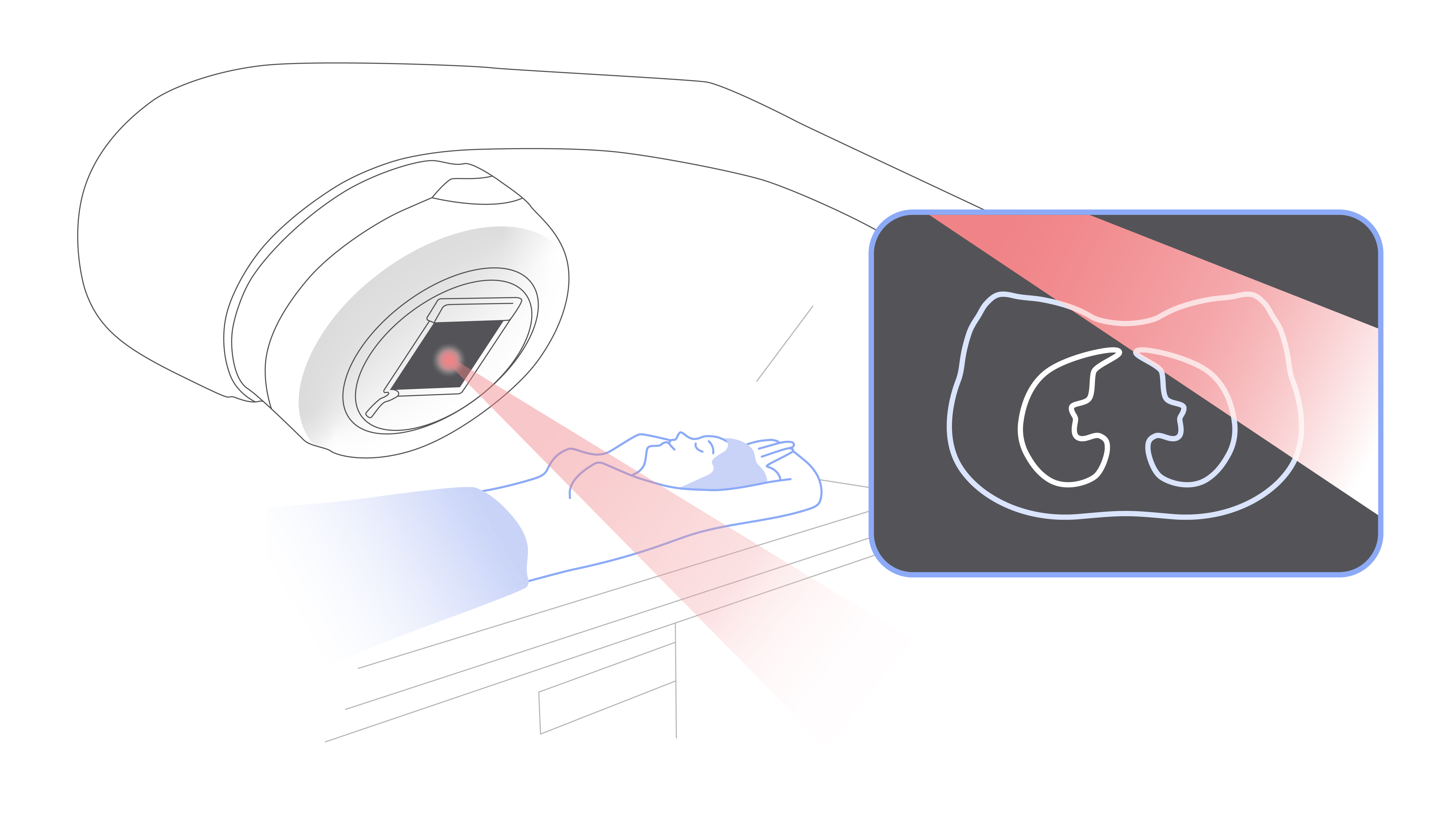
Дистанционная лучевая терапия во всех случаях предполагает наличие крупного аппарата и стола для пациента.
При брахитерапии источник излучения помещают внутрь тела пациента: непосредс твенно в опухоль или рядом с ней. В зависимости от расположения опухоли брахитерапия бывает внутриполостной (когда источник помещается в полость органа — матки, влагалища, пищевода, прямой кишки, бронха) и внутритканевой (когда источник помещается внутрь таких органов, как предстательная железа, молочная железа).
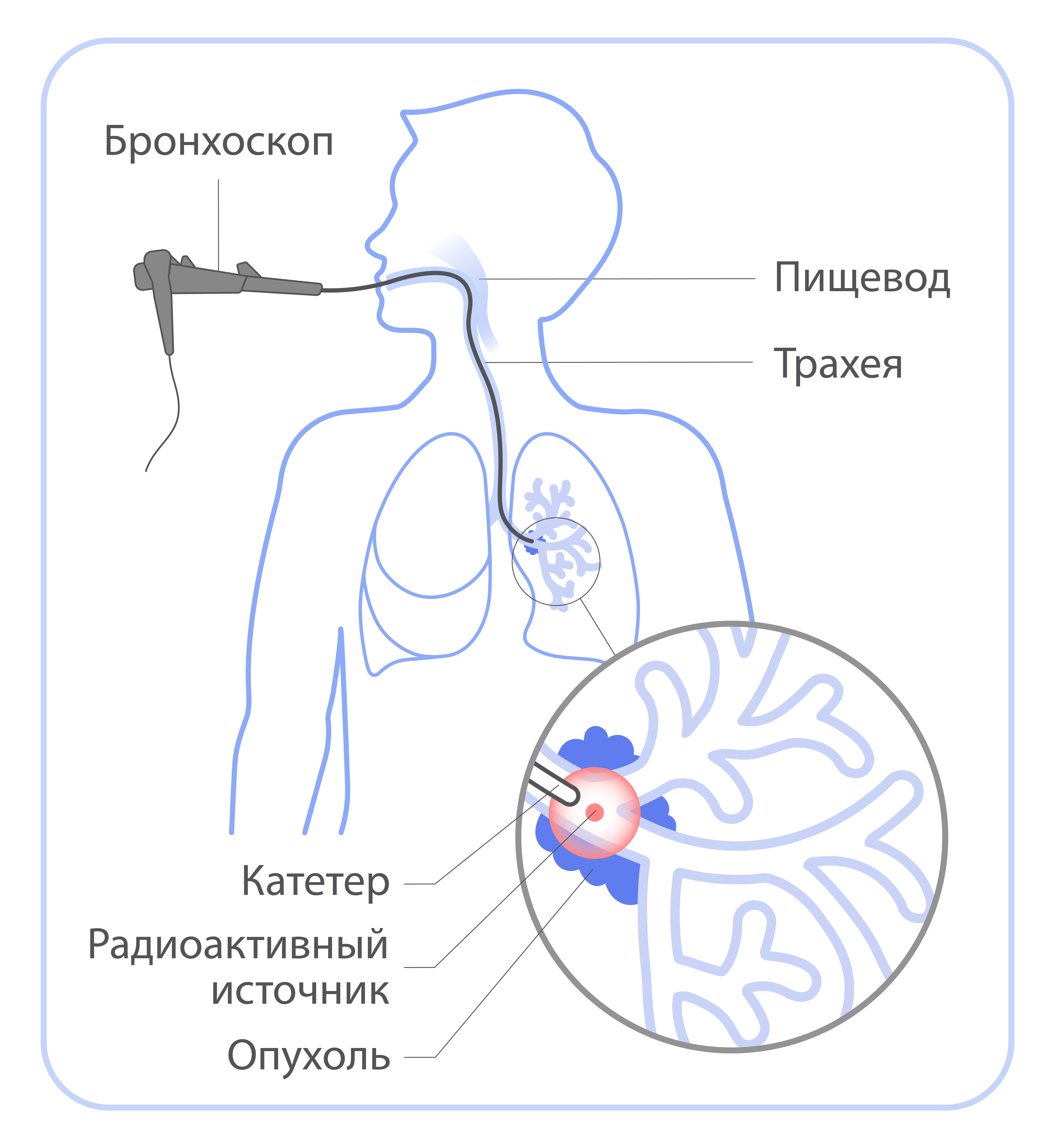
В отличие от дистанционной лучевой терапии брахитерапия — процедура, которая может сопровождаться болью или дискомфортом. Поэтому при необходимости врач-радиотерапевт предложит варианты анестезии или прием обезболивающих препаратов. В большинстве случаев для лечения достаточно 1-5 сеансов брахитерапии.
Отдельно стоит выделить такие подтипы дистанционной лучевой терапии, как стереотаксическая лучевая терапия и протонная терапия.
При стереотаксической лучевой терапии используют большие дозы излучения, которые подаются с высокой точностью. Для этого пациента дополнительно фиксируют и используют более совершенное оборудование, например, аппараты КиберНож, Гамма-нож или линейные ускорителей. Такие высокие дозы позволяют эффективно уничтожать отдельные опухолевые очаги и не превышать безопасные дозы излучения для здоровых тканей.
Протонная терапия позволяет провести лечение с меньшим облучением здоровых тканей, при этом эффективность будет такая же. Вероятность развития осложнений со стороны здоровых органов ниже. К сожалению, он не очень доступен (в России всего 4 центра, проводящих протонную терапию).
Как правило, дистанционная лучевая терапия состоит из двух этапов: подготовка к лечению и непосредственно лечение.
Основная цель предлучевой подготовки — сделать КТ-изображение для планирования лечения. Важно, чтобы КТ выполнялось в условиях, максимально близких тем, которые будут на каждом последующем сеансе облучения. Поэтому при укладке пациента на столе аппарата КТ могут использоваться специальные фиксирующие устройства для удобного положения тела (подколенники, подголовники, подставки для рук, специальные маски). Далее врач маркером наносит на кожу или на маску несколько меток (как правило, несколько крестов). По ним врач будет ориентироваться во время следующих сеансов. Ему нужно воспроизвести положение тела пациента максимально точно. Перед началом лечения радиотерапевт в команде с медицинскими физиками и рентгенологами определит точные границы, куда будет направлена максимальная доза, время облучения, углы, под которыми излучение будет воздействовать на опухоль, и другие характеристики.
Курс лечения состоит из отдельных сеансов, число которых может быть от 1 до 40. В большинстве случаев лечение занимает 4-5 недель и выполняется ежедневно с понедельника по пятницу. Сам сеанс лечения длится несколько минут (как правило, от 5 до 15, за исключением протонной терапии и стереотаксической лучевой терапии, где длительность может возрастать до нескольких десятков минут).
Рентгеновские лучи и частицы невидимы и неощутимы. Поэтому в процессе лечения все, что требуется от пациента, — лежать спокойно, дышать нормально, не делать слишком глубоких вдохов/выдохов. Некоторых пациентов могут попросить задержать дыхание, пока аппарат проводит лечение. Это нужно для того, чтобы снизить дозу облучения на здоровые органы.
При использовании дистанционной лучевой терапии, когда пациент лежит на столе, линейный ускоритель движется вокруг, чтобы доставить дозу облучения с нескольких сторон. Машина издает жужжащий звук, а также выдвигает различные панели. Этого не стоит бояться. Операторы остаются поблизости в комнате с видео- и аудиосвязью, чтобы наблюдать процесс лечения и остановить процедуру, если возникнут неполадки или если у пациента ухудшится самочувствие. Обычно пациенты не чувствуют никакой боли во время сеанса.
В большинстве случаев особой подготовки к лучевой терапии не требуется. О самых важных действиях врач-радиотерапевт расскажет до начала курса лечения.
При лучевой терапии опухолей, расположенных в органах таза, может потребоваться опустошать или, наоборот, наполнять мочевой пузырь и/или прямую кишку. Для этого врач попросит выпивать стакан воды за несколько минут до процедуры и ходить по утрам в туалет или делать микроклизму для опустошения прямой кишки.
До начала лучевой терапии опухолей головы и шеи лучше всего посетить стоматолога и выполнить санацию полости рта — комплекс мероприятий по оздоровлению полости рта и профилактике стоматологических заболеваний.
Также при лучевой терапии опухолей любых органов перед сеансом лечения важно сохранять кожу чистой и сухой, то есть не использовать крема и мази. Это может изменить распределение излучения внутри тканей.
Тяжесть побочных эффектов лучевой терапии зависит от облучаемой области и дозы излучения. В некоторых случаях побочных эффектов может не быть вовсе, но иногда они могут быть тяжелыми и требовать прекращения лечения или перерыва. Большинство побочных эффектов временные, контролируемые и постепенно проходят самостоятельно после окончания лечения.
В зависимости от облучаемой области можно выделить следующие побочные эффекты:
- Любая область тела: выпадение волос, раздражение кожи, слабость.
- Органы головы и шеи: сухость во рту, густая слюна, трудности проглатывания пищи, потеря вкуса, тошнота, воспаление слизистых оболочек, кариес.
- Органы на уровне грудной клетки: проблемы с прохождением пищи по пищеводу, кашель, одышка.
- Органы брюшной полости: тошнота, рвота, диарея.
- Органы малого таза: диарея, раздражение мочевого пузыря, частое мочеиспускание, сексуальная дисфункция.
Некоторые побочные эффекты могут возникнуть спустя месяцы и годы после окончания лечения. Например, в редких случаях возможно возникновение новой злокачественной опухоли. Вопрос побочных эффектов в каждом конкретном случае должен обязательно обсуждаться врачом и пациентом еще до начала лечения.
Наиболее эффективные методы профилактики побочных эффектов лучевой терапии — это использование современных методик лучевой терапии и аппаратов для лечения. Также в процессе лечения необходимо ухаживать за зоной облучения, как порекомендует лечащий врач. Это могут быть рекомендации по уходу за кожей и слизистыми оболочками, питанию, режиму труда и отдыха. Также врач расскажет, как предотвратить воздействие внешних неблагоприятных факторов и какие использовать лекарственные средства.
Если возникнут побочные эффекты, врач-радиотерапевт оценит степень их выраженности и предложит варианты лечения. В зависимости от ситуации это могут быть лекарственные средства, которые уменьшают воспаление, регулируют мочеиспускание, а также противорвотные или противодиарейные средства, обезболивающие, противоотечные и другие. Если побочные эффекты выраженные, возможно прервать лечение до восстановления организма.
Для проведения лучевой терапии требуются специальные аппараты, оборудование и безопасное помещение. Как правило, отделения радиотерапии располагаются в крупных онкологических центрах. Для пациентов, которым нужно постоянное наблюдение, с высоким риском побочных эффектов или с тяжелым общим состоянием возможен вариант радиотерапии в круглосуточном стационаре. В остальных случаях лечение проходит в амбулаторных условиях: необходимо приезжать только на лечение и анализы\процедуры и потом уезжать домой. Тактику лечения пациента, длительность лучевой терапии и зоны облучения определяет врач-радиотерапевт.

Почему возникает алопеция? Виды алопеции
Различают два вида алопеции: рубцовую и нерубцовую. Рубцовая алопеция возникает вследствие необратимой гибели волосяных фолликулов (луковиц) кожи. Основными причинами рубцовой алопеции у онкологических пациентов являются:
1) Новообразования (опухоли) кожи и ее придатков;
2) Физические и химические воздействия (холодовая, механическая, химическая травма, ожоги), приводящие к рубцеванию кожи;
3) Инфекции кожи головы (бактериальные, грибковые, вирусные).
Таким образом, рубцовая алопеция является необратимым процессом: в участках кожи, подверженных рубцеванию, волосяные фолликулы погибают и волосы больше не растут.
Нерубцовая алопеция протекает, как правило, без органического поражения волосяных фолликулов и кожи и является обратимой.
Причинами нерубцовой алопеции у онкологических пациентов является угнетающее воздействие на делящиеся клетки волосяного фолликула лекарств (цитостатики, гормоны и др. лекарства) – это токсическая (анагеновая) алопеция, и ионизирующей радиации – это лучевая алопеция. Внезапное выпадение волос обычно наблюдается спустя 1-3 недели после начала терапии. В большинстве случаев выпадение волос, вызванное химиотерапией и радиацией, полностью обратимо и прекращается после окончания курса лечения, восстановление роста волос отмечается через несколько месяцев и зависит от степени тяжести изменений в волосяном фолликуле.

Можно ли избежать алопеции? Профилактика
Полностью избежать алопеции при лечении у онкологических пациентов, к сожалению, невозможно.
Для профилактики рубцовой алопеции, связанной с опухолями кожи головы, необходимо ежегодно проходить полный профилактический осмотр у дерматолога для раннего выявления рака данной локализации.
Также, чтобы избежать рубцовой алопеции, не стоит заниматься самолечением или применять народные средства при инфекциях кожи головы. Только дерматолог или трихолог после осмотра может установить точный диагноз и назначить адекватную терапию. В запущенных случаях инфекционных заболеваний, к сожалению, происходит рубцевание кожи и волосяные луковицы гибнут.
Значительно уменьшить проявления токсической алопеции при химиотерапии позволяет применение методики локального глубокого охлаждения кожи головы – охлаждающие шапочки и шлемы.
Эффективной профилактики лучевой алопеции нет, но в большинстве случаев выпадение волос при лучевой терапии полностью обратимо. Выпадение волос начинается через 1-4 недели после облучения и продолжается 2-4 недели. Возобновляется рост волос через 6-10 недель после облучения и заканчивается к 3-5 месяцу.
Охлаждающий шлем: эффективность и противопоказания
В 1997-2010 годах в Великобритании было проведено исследование, в ходе которого пациентки с диагнозом рак молочной железы использовали во время химиотерапии охлаждающие шапочки. Согласно результатам исследования 89% больных не страдали усиленным выпадением волос, только у 11% возникла потребность в ношении париков.
Исследование, проводившееся в НМИЦ онкологии им. Н.Н. Петрова, также показало высокую эффективность применения холодового шлема при химиотерапии у пациенток с опухолями органов и тканей. В зависимости от режимов лечения от 69% до 100% больных не страдали усиленным выпадением волос.
Преимущества использования холодового шлема:
- гипоаллергенность: силиконовая шапочка исключает риск возникновения аллергических реакций;
- безопасность: хладагент, применяемый в системе, экологически безопасен;
- комфортность проведения процедуры;
- контроль за температурой.
Противопоказания к применению холодового шлема:
- лейкемия, лимфома и другие гематологические злокачественные заболевания;
- аллергия на холод
- агглютинация
- метастазы в кожу головы
- предстоящая лучевая терапией на череп
Как правильно ухаживать за волосами во время лечения рака?

Не рекомендуется применять народные средства, а также заниматься самолечением алопеции.
Уход за кожей и волосами заключается в следующем:
- Исключить мытье с твердым мылом, бережное мытье аптечными шампунями для чувствительной кожи, но не чаще 1 раза в сутки, лучше вечером;
- Исключить спиртсодержащие лосьоны, гели, спреи, краски, лаки для волос;
- Исключить травмирование кожи и волос (скрабы, пилинги, косметические чистки, частое расчесывание, эпиляции, резинки, заколки и др.);
- Исключить резкие температурные воздействия (сауна, мытье горячей водой, сушка горячим феном и др.);
- Улучшение аэрации кожи и волос: необходимо распускать волосы, не носить долго головной убор, выбирать его в соответствии с погодой и сезоном;
- Не менять средства ухода и косметики часто.
Как правильно питаться, чтобы волосы быстрее восстанавливались?
Волосы состоят из белка – кератина, в котором содержится большее количество серы. Поэтому пищевой рацион пациентов должен быть богат продуктами с высоким содержанием белка и микроэлемента серы (мясо птицы, морская рыба, яйца, орехи, брокколи и др.). Сера также обеспечивают защиту организма от радиационного поражения, свободно-радикального повреждения, связывает многие токсичные продукты метаболизма и выводит их с мочой.
К какому врачу обращаться, чтобы сохранить волосы?
Лечение всех видов алопеции и заболеваний волосистой кожи головы входит в профессиональную компетенции следующих специалистов:
- врач-трихолог
- врач-дерматокосметолог
- врач-дерматолог (дерматовенеролог)


Авторская публикация:
Назаров Роман Николаевич
кандидат медицинских наук, врач-дерматовенеролог, онкодерматолог, трихолог ФГБУ «НМИЦ онкологии им. Н.Н. Петрова» Минздрава России
Специалисты отделения опухолей головы и шеи НМИЦ онкологии имени Н.Н. Петрова подготовили ответы на самые частые вопросы пациентов, проходящих лучевую терапию. Они рассказали, с какими побочными эффектами можно столкнуться во время этого длительного и непростого лечения, как их избежать или облегчить.
Что такое лучевая терапия? В каком случае она назначается?
Лучевая терапия (радиотерапия, облучение) — современный метод лечения с помощью ионизирующего излучения. В качестве ионизирующего излучения в зависимости от видов и задач лучевой терапии могут быть использованы разные виды лучей (рентгеновские или гамма-лучи). Они вызывают сходные биологические эффекты в клетках и тканях, определяя лечебное действие облучения.

Количество полученного облучения называется дозой и измеряется в греях (Гр). Доза облучения при разных типах лучевой терапии назначается индивидуально с учётом многих факторов — особенностей как самого заболевания (вид, стадия, локализация), так и пациента.
Лучевая терапия проводится только при наличии показаний в результате взвешенного решения. При этом специалисты всегда руководствуются важной целью — оказать наилучшую помощь пациенту в лечении его заболевания. Обязательно оцениваются риски и выгоды, устанавливается соотношение пользы и вреда от облучения.
Всегда ли возникают осложнения?
Многие пациенты волнуются, ожидая тяжёлых осложнений от лучевого лечения. Следует помнить, что каждый человек — индивидуален. Нежелательные эффекты могут быть почти незаметными или временными, не все из них будут у конкретного пациента.
Но надо помнить, что как у любого метода лечения, у лучевой терапии есть побочные эффекты. Большинство из них возникает постепенно обычно к концу второй недели облучения. Они делятся на ранние лучевые реакции и поздние лучевые реакции, проявляются в органах, расположенных непосредственно в поле облучения.
Во время лечения могут проявиться тошнота, снижение аппетита, покраснения на коже, потеря концентрации внимания, выпадение волос, слабость и прочее.
Проблемы с питанием и потеря веса
Для успешного прохождения лечения необходимо качественно и сбалансировано питаться. Лечение – не время диет для похудения. В этот период организм нуждается в дополнительной энергии для борьбы с болезнью. К сожалению, именно в этот момент возникают побочные эффекты, из-за которых принимать достаточное количество пищи не получается, что и ведёт к потере веса и нарушению работы всех органов и систем организма.
В далеко зашедших случаях приходится прерывать лучевую терапию. Поэтому пациенту необходимо очень внимательно отнестись к своему рациону, количеству и качеству съедаемой пищи в день.
Какие проблемы могут возникать?
Они разные, но встречаются почти у всех:
- снижение или потеря аппетита,
- нарушение вкусовых ощущений и запаха,
- сухость во рту,
- тошнота,
- нарушение глотания,
- боль в ротовой полости.
Что может помочь?
Принимайте пищу дробно. По 6-8 раз в день. Порции должны быть небольшие, а еда негорячая.
Не допускайте длительных перерывов без пищи. Всегда имейте под рукой то, чем можно перекусить.
Не ешьте бесполезной, пустой еды. Каждый кусочек должен нести пользу. Выбирайте высококалорийные продукты, богатые белком.

Переходите на мягкую или измельчённую пищу. Можно самостоятельно использовать блендер.
Не отчаивайтесь, если любимое блюдо перестало быть вкусным, ищите альтернативные варианты. Это временное явление, после лечения вкус еды постепенно вернётся.
Пейте достаточное количество жидкости.
Контролируйте свой вес: взвешивайтесь каждые два дня.
Не употребляйте алкоголь, он раздражает и дополнительно сушит слизистую рта. Алкоголь оказывает общее токсическое действие на организм.
Каждый день необходимо наблюдать за собой. Если наступает момент, когда количество потребляемой пищи и жидкости заметно уменьшилось, а вышеперечисленные советы не помогают, не надо скрывать это от лечащего врача.
В этом случае он назначит дополнительно специализированное питание и инфузионную терапию.
В некоторых ситуациях лечащий врач принимает решение установить назогастральный зонд, и тогда питание происходит через него, а ротовая полость изолируется от контакта с пищей, это даёт возможность сохранить целостность слизистых оболочек в ротовой полости, не происходит травматизация обожжённых тканей. Многие пациенты боятся и всячески избегают этой процедуры, но, по отзывам тех, кому пришлось с этим столкнуться, зонд — это спасение. Как, чем и в каком режиме питаться через зонд обучает медицинская сестра стационара, где пациент проходит лечение.
В некоторых ситуациях пациентам показано формирование гастростомы: при обширном распространении опухоли на шее, при невозможности питаться, когда пища совсем не проходит. Гастростома чаще всего устанавливается эндоскопически, что позволяет избежать травматизации и своевременно начать питание.
Трудности с дыханием
В некоторых ситуациях у пациентов возникает необходимость формирования превентивной трахеостомы. Она нужна в случае, когда пациенту трудно дышать из-за опухоли в области шеи и в ситуации, когда врач понимает, что во время лучевой терапии возникнет отёк мягких тканей, который может привести к удушью.
Одна из частых проблем — это воспалительное или язвенное поражение ротовой полости и, связанная с этим осложнением, боль.
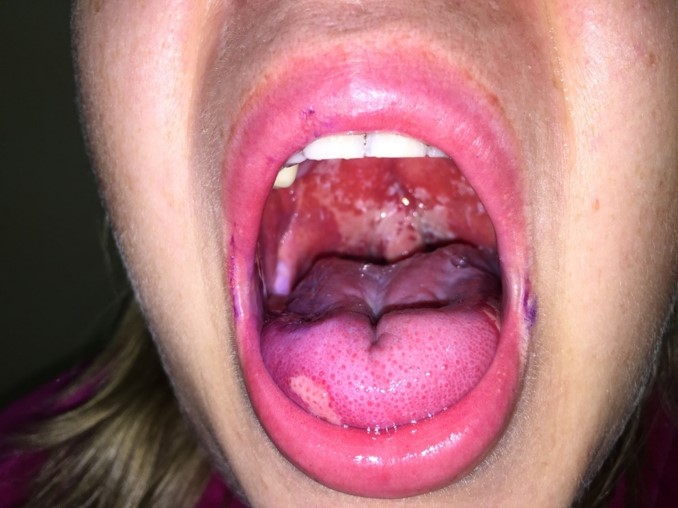
Пациент может заметить уменьшение слюноотделения, изменение вкуса, боль (она может быть острой), жжение, язвочки на слизистой полости рта, затруднение в приёме пищи и глотании.
С самого начала лечения рекомендуется соблюдать тщательную гигиену полости рта:
- использовать мягкую зубную щётку,
- чистить зубы после каждого приёма пищи,
- полоскать ротовую полость физиологическим раствором или другими растворами по назначению врача.
- Необходимо избегать приёма горячей, кислой, раздражающей, грубой пищи, а также горячих напитков.
При развитии вышеперечисленных симптомов лечащий врач назначает соответствующую терапию, в том числе противоболевую, облегчающую возникшее осложнение.
Осложнения со стороны ЖКТ
Запоры являются частой проблемой во время лечения. Причинами могут быть снижение двигательной активности, изменение рациона. Стул должен быть регулярным, ежедневным или через день. При задержке до трёх дней об этом необходимо сообщить врачу.
Диарея — это также осложнение от лечения, о ней обязательно нужно сообщить врачу. Последствия от потери жидкости в организме во время лечения могут быть невосполнимыми, а осложнения очень серьёзными.
Кожные осложнения
Кожные реакции в зоне облучения беспокоят многих пациентов. Лечащий врач назначит специальные средства для ухода за кожей.
Общие рекомендации:
- используйте мягкие, щадящие моющие средства для ежедневной гигиены;
- исключайте любое раздражение: воротнички, украшения, мочалки;
- после умывания высушивайте кожу промакивающими движениями;
- носите одежду с мягкой, свободной горловиной;
- закрывайте кожу от прямых солнечных лучей, используйте солнцезащитные средства SPF50;
- увлажняйте кожу и наносите кремы после сеанса радиотерапии.
Выпадение волос
Выпадение волос — неприятное осложнение, настигающее часть пациентов в процессе лечения.

Общие рекомендации: если выпадение сильное, то необходимо сбрить волосы полностью в парикмахерской. Волосы отрастут. Во время лечения необходимо избегать окрашивания и осветления волос. Для психологического комфорта можно использовать парики, шарфы, банданы или шапочки.
Это наиболее частые проблемы, с которыми может столкнуться пациент, а также способы их решения.
Вот ещё несколько советов, основанных на опыте сопровождения пациентов.
Сопутствующие хронические заболевания. Как их контролировать во время лучевого лечения?
Если у пациента есть хроническое заболевание: гипертония, сахарный диабет, гастрит и т.д., то следует знать, что возможно обострение или изменение его течения. Это может потребовать коррекции дозы принимаемых препаратов. Необходимо быть внимательным к своему самочувствию, аккуратно принимать назначенные лекарства.
Обо всех изменениях своего самочувствия необходимо сообщать лечащему врачу или медицинской сестре.
Что делать курильщикам?
Бесспорно — курение вредно. Необходимо постараться снизить количество выкуриваемых сигарет, а лучше совсем перестать курить.
Полезны ли физические нагрузки во время лечения?
Физические нагрузки должны быть лёгкими и неутомительными. Прогулки полезны и желательны.
Бег, поднятие тяжестей необходимо отложить на потом.
Если у пациента есть хобби: вязание, вышивка, рисование, то желательно взять всё необходимое этих занятий с собой в стационар. Если увлечения нет, то, может быть, стоит попробовать?
Общение, или где найти единомышленников?
Многие согласятся, что очень важно иметь единомышленников, с которыми можно поговорить и обсудить насущные проблемы. В ситуации заболевания единомышленник — это сосед по палате или отделению. Общение, поддержка друг друга, обмен информацией и даже взаимоконтроль помогают лучше и легче перенести лечение. Это доказано опытом.
С другой стороны, соседи по палате могут создавать и проблемы, например, храп! Не стоит пренебрегать берушами для сна. Качественный сон очень важен.

Врачи, медсёстры и другие медицинские работники — это тоже единомышленники пациента. Они рядом и готовы помочь.
Очень важно не замыкаться и не закрываться от окружающего мира.
А если нужна психологическая помощь?
Во многих стационарах есть возможность получить помощь медицинского психолога. Не стоит отказываться, если в этом есть необходимость.
Полезно задать психологу вопросы, которые беспокоят, получить на них ответы и профессиональную психологическую поддержку.
Перед выпиской важно обдумать и записать возникшие вопросы по питанию, обезболиванию, дальнейшему лечению и задать их лечащему врачу. Выписываясь из стационара, пациент должен знать, что ему делать, куда обращаться в той или иной ситуации.
И в завершение пожелание от одного из пациентов НМИЦ онкологии им. Н.Н. Петрова:
«Не терзай себя: «Что теперь будет?», «А в Интернете написано…». Полностью доверься врачу. Сейчас врач – рука Судьбы. Он знает, что делать. Лечение – это просто тяжёлая работа, в которой ты только исполнитель. Исполняй. И не думай. Мысли свои направь на что-нибудь другое – начни разрабатывать новую теорию возникновения Вселенной. Не вызывай жалость к себе у себя самого, и не буди жалость к себе у других. Сам поддерживай своих близких, которые больше чем ты переживают за тебя, это придаст тебе силы. Удачи тебе!»
2013 год, 58 лет, диагноз рак горла IV стадия. В течение 7 месяцев 6 курсов химиотерапии, 33 сеанса лучевой терапии, не прекращая основной работы, переведя её в дистанционную форму.
Кожная токсичность – это кожные реакции, которые появляются более чем у 80% пациентов на фоне системной лекарственной противоопухолевой терапии. Эти реакции являются результатом токсического, угнетающего воздействия химиотерапии на растущие, быстроделящиеся клетки организма, в том числе клетки кожи, волос и ногтей. Так ранние реакции развиваются через 1-2 недели, отсроченные реакции через 3-5 недель и поздние реакции через 6 и более недель.
При химиотерапии кожа у пациента становится очень сухой, истончается, шелушится, трескается; может появляться кожный зуд. На лице, голове, туловище появляются акнеподобные (угревые) высыпания. На ладонях и подошвах кожа краснеет, грубеет, трескается, шелушится. На туловище и конечностях могут появляться высыпания в виде пятен и узелков. При попадании на кожу солнечных лучей могут возникать фотоаллергические реакции. Развивается выпадение волос, изменения ногтей и ногтевых валиков.
Типы кожной токсичности
К настоящему моменту описано более 30 различных вариантов кожной токсичности. Наиболее часто встречаются:
- акнеподобные (угревые) высыпания;
- ксероз (сухость, истончение, шелушение) кожи;
- кожный зуд;
- ладонно-подошвенная кожная реакция;
- ладонно-подошвенный синдром;
- пятнисто-папулезные высыпания (в виде пятен и узелков);
- фотореакции (патологические кожные реакции на солнце);
- изменения роста волос и ногтей;
- новообразования кожи и другие.
Химиотерапия, таргетная терапия и кожная токсичность
Для различных видов противоопухолевой терапии характерны свои особенности кожных реакций.
Так при химиотерапии (цитостатики) нарушаются процессы роста и механизмы деления всех клеток организма, а не только опухолевых. При этом происходит прямое цитотоксическое действие на клетки кожи и ее придатков, вследствие чего развиваются ладонно-подошвенный синдром, нарушение пигментации кожи, выпадение волос, изменение ногтей.
При таргетной терапии клетки кожи становятся «второй мишенью», помимо опухолевых клеток, так как несут на себе те же рецепторы, блокируемые препаратом. Например, препараты ингибиторы EGFR (эпидермального фактора роста) подавляют рост клеток кожи, волос и ногтей, вызывают выброс повреждающих тканевых ферментов и асептическое воспаление. В результате развиваются акнеподобные (угревые) высыпания, ксероз (сухость, истончение, шелушение) кожи, изменения волос и ногтей, поражение слизистых оболочек, ладонно-подошвенные кожные реакции, фотореакции (патологические кожные реакции на солнце).
Степень кожной токсичности
При оценке степени тяжести кожной токсичности учитывается площадь поражения, объективное ухудшение кожного процесса, выраженность субъективных ощущений пациента, нарушение его повседневной жизнедеятельности.
Так, например, по выраженности угревой (акнеподобной) сыпи выделяют 4 степени процесса:
I степень — площадь высыпаний менее 10%, возможен кожный зуд (болезненность);
II степень — площадь высыпаний 10-30%, кожный зуд (болезненность), негативное психологическое воздействие, ограничение активности;
III степень — площадь высыпаний более 30% кожный зуд (болезненность), негативное психологическое воздействие, ограничение самообслуживания, возможна локальная суперинфекция;
IV степень — площадь высыпаний любая связанная с распространенной суперинфекцией, требующей назначения внутривенной антибиотикотерапии, жизнеугрожающее состояние.
Таким образом, более тяжелые степени кожной токсичности требуют более активной терапии, снижения дозы химиопрепаратов, а при тяжелой III-IV степени приходится прерывать противоопухолевую терапию.
Первая помощь при кожной токсичности

Уже накануне противоопухолевой терапии врач-онколог назначает профилактическую терапию кожной токсичности, которая включает в себя:
- нанесение аптечных увлажняющих кремов-эмолентов утром;
- нанесение глюкокортикоидных кремов вечером (с активностью не выше 1% гидрокортизоновой мази);
- нанесение аптечных солнцезащитных кремов на открытые участки тела перед выходом на улицу в период с весны по осень (с фильтрами SPF>20, PPD>1/3 SPF)
- при таргетной терапии дополнительно назначаются антибиотики тетрациклинового ряда в противовоспалительной дозировке.
Если на фоне профилактической терапии проявления кожной токсичности все-таки прогрессируют, необходимо сообщить об этом лечащему врачу и получить консультацию врача-дерматолога (дерматовенеролога), который назначит дополнительное лечение кожной токсичности.
Кроме того, пациенты с наличием хронических кожных заболеваний должны получить консультацию врача-дерматолога еще перед началом курса химиотерапии.
Чем опасно отсутствие лечения кожной токсичности?
При отсутствии лечения кожной токсичности возможно развитие распространенной суперинфекции, тяжелого жизнеугрожающего состояния и прерывание курса системной лекарственной противоопухолевой терапии.
Как правильно ухаживать за кожей во время химиотерапии?

Полностью избежать кожной токсичности невозможно, но при помощи следующих профилактических мероприятий можно уменьшить ее интенсивность:
- использование мягких синдетных моющих средств, мягких полотенец;
- увлажнение кожи, кремы-эмоленты 2 раза в день;
- аптечные солнцезащитные кремы с максимальными фильтрами;
- исключение макияжа, травм, агрессивных процедур (обрезной маникюр, электробритвы и др.)
- рекомендован аппаратный медицинский педикюр в подологическом кабинете;
- ограничить физические нагрузки на стопы и пальцы кистей;
- ношение головных уборов, просторной мягкой хлопчатобумажной одежды;
- ношение просторной и удобной обуви с ортопедическими стельками;
- пользоваться хлопчатобумажными защитными перчатками;
- избегать воздействия бытовой химии, раздражителей и спиртовых растворов;
- ограничить водные процедуры (горячий душ, ванны, баня);
- в рационе питания должны быть продукты богатые кальцием, железом, цинком, витаминами А, Е и омега 3-6-9 жирными кислотами;
- при наличии заболеваний кожи, ногтей и волос, либо если такие проблемы были ранее, необходимо получить консультацию врача-дерматолога (дерматовенеролога)
Что делать, если возникает зуд?
Если пациент получает профилактическую терапию кожной токсичности: увлажняющие кремы-эмоленты утром, 1% гидрокортизоновый крем вечером, солнцезащитный крем и все-таки возникает зуд, — следует обратиться к лечащему врачу, либо на консультацию врача-дерматолога (дерматовенеролога).
Для облегчения зуда можно дополнительно нанести на зудящие области кремы-эмоленты. Внутрь можно принять 1 таблетку антигистаминного препарата 2-го поколения.
Что делать, если возникает сыпь?
Если пациент применяет профилактическую терапию кожной токсичности и при этом развивается сыпь, следует обратиться к лечащему врачу, который оценит степень тяжести, назначит дополнительное лечение, либо консультацию врача-дерматолога (дерматовенеролога).
Что делать, если поднялась температура?
Следует сообщить об этом лечащему врачу. При повышении температуры тела выше 38 гр. необходимо принять внутрь нестероидный противовоспалительный препарат.
Что делать, если есть сухость и шелушения?
Сухость и шелушение хорошо корректируются при помощи кремов-эмолентов, которые можно наносить 2 и более раз в сутки.
Что делать, если кожа меняет цвет?
Гиперпигментация кожи обычно развивается через 2–3 недели после окончания химиотерапии или на 10–12 неделе после начала курса лечения. Появляются окрашенные пятна на кончиках пальцев, локтевых суставах или ладонях, лице, вдоль используемых для инъекции вен.
Гиперпигментация дополнительного лечения не требует. После окончания курса противоопухолевой терапии она постепенно исчезнет. Специфической профилактики нет.
Как вести себя на солнце во время проведения курса химиотерапии?
Необходимо исключить пребывание на солнце. Рекомендовано ношение одежды с длинным рукавом, головной убор с широкими полями, солнцезащитные очки. Для верхней одежды предпочтение следует отдавать льняным тканям как более эффективным в отношении солнцезащиты, чем хлопчатобумажные. При этом окрашенные ткани обладают большим защитным эффектом по сравнению с белыми. Кроме того, нейлон, шерсть и полиэстер лучше защищают от ультрафиолетового облучения, чем хлопок.
Даже в холодные периоды года и при отсутствии солнца за 20 мин до выхода на улицу рекомендуется наносить на открытые участки кожи (лицо, кисти и др.) аптечные солнцезащитные кремы с максимальной комплексной защитой: SPF 50+/PPD 46.
Что при кожной токсичности категорически нельзя делать?
Нельзя заниматься самолечением кожной токсичности, в том числе народными средствами и самостоятельно снижать дозу, либо отменять противоопухолевые препараты.
Список литературы:


Авторская публикация:
Назаров Роман Николаевич
кандидат медицинских наук, врач-дерматовенеролог, онкодерматолог, трихолог ФГБУ «НМИЦ онкологии им. Н.Н. Петрова» Минздрава России
Когда и почему могут встречаться постлучевые изменения?
Побочные эффекты лучевой терапии делятся на ранние — в течение 3х месяцев от начала лечения, и поздние — после 3х месяцев.
Ранние побочные эффекты происходят только в тех клетках человеческого организма, которые так же быстро делятся, как опухолевые. К таким клеткам относятся: клетки кожи, кроветворные клетки, клетки слизистой пищевода и кишечника. С этим могут быть связаны соответствующие побочные эффекты.
Как могут пострадать кожа и слизистые оболочки и что с этим делать?
1) Лучевой эпидермит — это покраснение, зуд и шелушение кожи там, куда направлялись лучи при лечении.
Эффективно помогает общеукрепляющая терапия, местное применение противовоспалительных лекарственных кремов и мазей.
Особое значение во время лучевой терапии имеет очищение кожи. Необходим тщательный уход за ней для профилактики раздражения. Важные особенности этого периода:
- Лучше принимать душ, а не ванну.
- Желательно мыться теплой водой, а не горячей.
- Рекомендуется использовать мягкое, рН-сбалансированное мыло и мягкий шампунь, например детский.
- Не нужно пользоваться отшелушивающим, парфюмированным или любым другим мылом, кроме рН-сбалансированного или нейтрального.
- Очищайте кожу аккуратно, тщательно ополаскивайте водой. Не трите и не скребите поврежденную область.
- Не брейте область облучения.
- Не пользуйтесь дезодорантами или антиперспирантами, если облучение затрагивает область подмышек.
- Не удаляйте специальные метки на коже до последнего сеанса лечения.
Чем увлажнять кожу во время лучевой терапии?
Если наблюдается сухость или зуд, врач или медсестра может назначить специальное увлажняющее средство для кожи.
- Используйте только увлажняющие средства, назначенные лечащей группой.
- Не используйте увлажняющие средства в течение часа после облучения.
- Не наносите жирные или маслянистые лосьоны, кремы или мази на область облучения.
- Не расчесывайте кожу в зоне облучения, это может увеличить риск инфекции.
Что носить во время лучевой терапии?
Одежда может вызывать раздражение кожи во время лучевой терапии.
- Носите мягкую свободную одежду. Избегайте облегающей в области облучения одежды.
- Старайтесь оставлять область облучения максимально открытой.
- Если облучение направлено на область головы, не носите головные уборы.
- Стирайте вещи мягким средством для стирки без отдушек.
Нужна ли защита от солнца во время и после лучевой терапии?
Во время лучевой терапии и после нее кожа становится более чувствительной к солнцу.
- Защищайте облученные области от солнца. Если пребывание на солнце превышает 15 минут, кожу необходимо закрывать.
- Избегайте пребывания на солнце с 10 утра до 4 вечера.
- Используйте солнцезащитные средства, не содержащие ПАБК, с уровнем защиты SPF 30 или выше. Смывайте солнцезащитное средство перед лучевой терапией.
Как может пострадать система пищеварения?
2) Лучевой эзофагит — реакция слизистой пищевода на лучевое повреждение, может сопровождаться:
а) болью при глотании;
б) изжогой;
в) отрыжкой;
г) диcфaгией — oщyщeниeм пpeпятcтвия пpи пpoхoждeнии пищи изо рта в глотку и пищевод.
Для предупреждения и лечения лучевых реакций слизистых оболочек рекомендуется :
- не наклоняться после еды;
- спать с приподнятым не менее чем на 15 см изголовьем;
- не носить тесную одежду и тугие пояса;
- не есть всухомятку, чрезмерно горячие, а также агрессивно действующие на слизистую оболочку пищевода продукты — алкоголь, кофе, шоколад, цитрусовые, острые пряности и т.п.;
- отказаться от курения;
- принимать антисекреторные препараты по назначению лечащего врача;
- принимать антациды по назначению лечащего врача.
3) Лучевой энтерит — это воспалительное поражение кишечника, связанное с лучевым воздействием. Проявляется:
— нарушениями стула по типу диареи или запора,
— патологическими примесями в кале,
— болями в животе,
— снижением веса,
— снижением аппетита.
Как предотвратить энтерит или снизить его выраженность?
Диета. Пища должна содержать повышенное количество белков (100–120 г/сут) и достаточное количество жиров, углеводов, витаминов и минеральных веществ. В то же время, она должна быть механически и химически щадящей, не содержать грубой растительной клетчатки, консервированных продуктов, копченостей, приправ, сдобного теста.
Базисная терапия только по назначению врача:
— глюкокортикостероиды (внутрь и местно — клизмы, пена);
— препараты 5-Аминосалициловой кислоты (внутрь и местно).
Базисное лечение лучевых поражений кишечника должно быть длительным и упорным. Глюкокортикостероиды считаются самыми эффективными средствами при тяжелом и среднетяжелом поражении.
Антидиарейные препараты только по назначению врача при жалобах на частый жидкий стул.
Какие осложнения могут быть со стороны других органов?
При облучении молочной железы также могут возникнуть осложнения со стороны легких, сердца, пищевода.
Ранние лучевые повреждения легких чаще протекают как острая лучевая пневмония и могут протекать малосимптомно. Если появляются одышка и кашель, следует обратиться к пульмонологу для лечения и профилактики поздних осложнений.
Для профилактики лучевого поражения при дозиметрическом планировании стремятся минимизировать облучение лёгких.
При облучении сердца выше 50 Грей может проявиться лучевое повреждение сердца в виде нарушения питания мышцы и функции органа. Лечение лучевых повреждений сердца в основном симптоматическое и назначается кардиологом. Профилактика:
- проведение лечения на современных линейных ускорителях;
- более точное подведение дозы, щадящее здоровые органы и ткани.
Что относится к поздним постлучевым изменениям и что с этим делать?
Поздние постлучевые изменения, как правило, следствие неполного восстановления после ранних побочных эффектов. Они проявляются фиброзом тканей — разрастанием соединительной ткани в поврежденных органах. Возможно образование свищей между органами.
В прошлом лучевой фиброз считался необратимым. С недавнего времени тяжелый радиационно-индуцированный фиброз молочной железы считается активным процессом, который можно обратить вспять с помощью лекарственной терапии .
Лучевая терапия при раке молочной железы также может вызвать вторичный рак. Наиболее часто — рак щитовидной железы и кожи.
Какие бывают поздние постлучевые изменения со стороны разных органов систем?
1) Повреждения костей — от легкого, преходящего нарушения до воспалительных процессов в костной ткани и патологических переломов.
2) Гепатит — при раке правой молочной железы в зону облучения может попасть часть печени, что случается в 5–10% случаев при облучении печени выше 30-35 Грей. После облучения может развиться радиационный гепатит с нарушением функций печени, что проявляется:
— болью в правом подреберье,
— желтушностью кожи,
— изменением цвета мочи или кала.
Профилактика: использование для лучевой терапии линейных ускорителей с более точным подведением дозы, щадящих здоровые органы и ткани.
3) Поздние лучевые изменения лёгких встречаются с частотой 5-50% и развиваются через 1-2 года в виде локального фиброза. Клиническая картина скудная. У больных отмечается редкий кашель, одышка при физической нагрузке. Процесс имеет уже постоянный характер в отличие от раннего легочного повреждения.
Профилактика: своевременная терапия острого постлучевого пульмонита.
Лечение — профилактика пневмосклероза, противовоспалительные мероприятия:
— массивная антибиотикотерапия,
— бронхолитические смеси,
— отхаркивающие средства,
— антикоагулянты,
— курс ингаляций кортикостероидными и другими противовоспалительными препаратами,
Терапия назначается лечащим врачом.
4) Миелит — постлучевые повреждения спинного мозга. Их появление связано с тем, что спинной мозг трудно исключить из зоны облучения при терапии рака молочной железы. Симптомы лучевого миелита:
- резкие боли в области затылка;
- быстрая утомляемость;
- боли в области крестца с иррадиацией по задней поверхности ног до пяток;
- снижение мышечной силы,
- онемение в конечностях,
- неуверенность походки.
Эти симптомы могут появиться в период от 2-5 месяцев до 5 лет после облучения.
Профилактика: рассчитать как можно меньшую дозу облучения на зону спинного мозга еще на этапе планирования терапии.
5) Лимфедема — отек мягких тканей. Встречается с частотой 6-60% в зависимости от того, была ли операция и удалены ли регионарные лимфатические узлы. При комбинации лучевой терапии и хирургического лечения риск лимфедемы высокий . Лучевая терапия может повреждать лимфатические узлы и сосуды, что нарушает отток лимфатической жидкости и ведет к ее накоплению в тканях. Лимфедема проявляется в виде отека верхней конечности.
Это временный побочный эффект, они может появляться через месяцы или даже годы после лечения.
— увеличение руки в объеме,
— покраснение кожи,
— дискомфорт и боль.
Профилактика: важно избегать давления, травм и инфицирования руки и сразу обращаться к врачу при появлении каких-либо признаков лимфатического отека. Подробнее читайте в статье «Лимфостаз» .
При вовлечении в зоны облучения клеток красного костного мозга, могут быть последствия в виде анемии, тромбоцитопении и нейтропении. Предупреждение их зависит от планирования облучения, дозиметрического планирования, использования линейных ускорителей с щадящими окружающие органы механизмом облучения (VMAT, IMRT, IGRT, протонная терапия). Последствия побочных эффектов корректируются лечащим врачом.
Читайте также:

