Как светятся волосы при микроспории
Обновлено: 27.04.2024
Стригущий лишай (микроспория и трихофития)
Микроспория и трихофития - грибковые инфекции, поражающие кожу и ее придатки. Наиболее часто поражаются волосы, а ногти в очень редких случаях. С такой известной грибковой инфекцией, как трихофития, микроспория объединяется в общее название "стригущий лишай", так как эти заболевания очень схожи по симптомам и для них характерно общее состояние волос - они как бы сострижены.
Вообще этих самых "лишаев" в дерматологии много и слыша от врача, например название "розовый лишай", нередко можно увидеть испуганное лицо пациента, путающего его с микроспорией. Но не бойтесь, это совершенно разные "вещи".
Стригущий лишай - патология, встречающиеся повсеместно, но чаще всего у детей. Микроспория вызывается грибком рода Микроспорум, трихофития - грибком рода Trichophytonт, отсюда и названия. Стригущий лишай - очень заразное заболевание. Часто приходится видеть вспышки инфекции в детских садах. Передается контактным способом как от людей, так и животных через контакт кожа с кожей, пораженным волосом, через предметы, на которые попадают инфицированные чешуйки больного.
Симптомы стригущего лишая
На коже или волосе возбудитель начинает размножаться. Инкубационный период при передачи лишая от человека к человеку 4 - 6 недель, от животного всего 5 - 7 дней ( от момента заражения до появления первых признаков). Надо отметить, что в это время больные тоже заразные, а клинических признаков у какой - нибудь кошки мы можем и не увидеть.
В практике различают микроспорию гладкой кожи и волосистой части головы.
- Микроспория гладкой кожи характеризуется появлением кольцевидных пятен на коже, то есть характерным воспалительным валиком по краю очага. Воспаление разрешается к центру заметным шелушением кожи. Зуда может не быть или он будет умеренным. Количество высыпаний как правило от одного до трех. Диаметр их до трех миллиметров. Нередко в этот период люди, путая заболевание с различными видами дерматитов, экземами начинают пользоваться гормональными противовоспалительными мазями, давая этим питательную среду для развития микоспора и генерализации процесса.
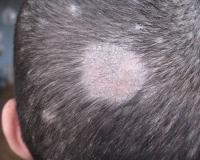
- Микроспория волосистой части головы чаще всего встречается у детей. Эта особенность объясняется различием химического состава кожного сала на этой области. В начале заболевания на волосе появляется белая чешуйка. По мере размножения грибка волос ломается, приобретает вид отстриженного (стригучий лишай) на 4 - 6 мм от кожи, волосы в очаге поражения серые, тусклые. Кожа над очагом воспалена и немного отечна.
При трихофитии волосы обломаны более низко - на высоте 2-3 мм все на разном уровне: есть волосы, обломанные на уровне кожи («черные точки»), есть волосы в форме запятых (не могут пробиться сквозь слой чешуек), есть длинные, внешне не измененные волосы.
При неправильном лечении и, вследствие этого, присоединения вторичной микрофлоры, может появится нагноительная форма заболевания с характерными гнойничками.
Я не выделяю микроспорию ногтей, так как встречаются единичные случаи, клинически очень схожие с другими онихомикозами и лечатся они одинаково.
Диагностика стригущего лишая
Дифферинциальная диагностика проводится с алопецией, вторичным ранним сифилисом. Диагностика сводится к обследованию чешуек кожи и волос на грибки. Очень хорошо, если удастся провести и культуральный метод с определением вида грибка, но этот метод дорогостоящий и доступен не всем. При микроспории волосистой части головы проводят обследование с помощью лампы Вуда. Волосы, пораженные грибком, приобретают ярко-зеленое свечение. При трихофитии свечение отсутствует.
Лечение стригущего лишая
Лечение патологии сводится к местному, а при поражение придатков кожи и к внутреннему лечению. Пушковые волосы над очагом обязательно выщипываются после апликации 10% салициловой мази, а на голове состригаются полностью, либо очаг поражения + здоровая область. Из противогрибковых препаратов чаще всего используется настойка 2 - 5% иода, серно - дегтярная мазь, ламизил, мифунгар. Из препаратов, применяемых внутрь, отдают предпочтение гризеофульвину в таблетках или ламизилу.
Во время лечения нельзя мыться, что бы не разнести возбудителя с водой на другие участки тела, часто меняется нательное и постельное белье с его кипячением. После лечения необходимо пройти контроль (соскоб на грибы) ни менее трех раз.
Обязательно проводятся обследования лиц, контактирующих с больным человеком.
Осложнение стригущего лишая
Как сказано выше, микроспория заразное заболевание и не надо самостоятельно прибегать к лечению народными средствами. Существует масса современных, эффективных средств. Хотя в медицине 21 века для лечения грибковых инфекций из прошлого перешла нам, например, серно - дегтярная мазь. Давно замечено что сера и деготь эффективно борятся с грибками. Но спецефический ее запах, я думаю, оттолкнет от Вас не одного человека.
Поэтому призываю Вас, чтобы не было таких неприятностей как: распространение инфекции, появление гнойничковых заболеваний кожи, передачи инфекции на других членов семьи - своевременно обращайтесь к врачу.
Профилактика стригущего лишая
Профилактика сводится к выявлению инфекции, лечению больных, правильному обращению с животнами. Вас должны насторожить очаги облысения кожи у братьев наших меньших. Очень хороший поступок - взять бездомное животное к себе домой, но как можно быстрее следует показать его ветеринару!
Консультация врача
Пораженные волосы после лечения микроспории восстанавливаются полностью?
У каких животных чаще всего встречается микроспория?
Ответ : Чаще всего кошки, на втором месте собаки.
Обязательно ли усыплять животное с микроспорией?
Ответ: Ни в коем случае. Микроспория животных эффективно лечится у ветеринаров.
Микроспория у детей — это микотическая инфекция кожного покрова, волосистой части головы, ногтевых пластин, вызванная грибками рода Микроспорум. Заболевание проявляется округлыми макулезными элементами на коже, которые окружены папулами и пустулами. На голове формируются очаги обламывания волос, покрытые серебристыми чешуйками. Ногти под действием грибка крошатся и слоятся. Для диагностики микоза назначается осмотр под лампой Вуда, микроскопическое и культуральное исследование биоматериала. Лечение предполагает применение местных и системных антимикотиков. Для контактных детей устанавливают карантин на 30 суток.
МКБ-10
Общие сведения
Микроспория («стригущий лишай») принадлежит к типичным заболеваниям детского возраста, на ее долю приходится 80-99% грибковых поражений кожи, регистрируемых в педиатрической практике. Частота встречаемости болезни неуклонно растет: в России распространенность микоза за 20 лет возросла 3 раза и составляет 240 случаев на 100 тыс. детского населения. Патология имеет эпидемиологическую опасность, при ее выявлении вводится карантин. Чаще всего микоз регистрируется у детей в возрасте 3-7 лет, но в современной педиатрии нередки случаи микроспории у грудных младенцев.

Причины
Проявления микроспории развиваются при заражении детей грибками, относящимися к роду Microsporum, семейству Monillaceae, классу Deyteromycetes. Науке известно более 20 вариантов микотической инфекции, распространенность которых зависит от географической зоны. В зависимости от среды обитания все грибки подразделяются на 3 категории:
- Антропофильные. Сюда относят возбудителей, которые поражают преимущественно человека и редко вызывают инфекцию у млекопитающих. Чаще других встречаются виды Microsporum ferrugineum и Microsporum Audoin.
- Зоофильные. Эти грибки обычно вызывают микозы у животных, но высеваются и у людей. К данной категории принадлежит Microsporum canis — наиболее распространенный вид грибка на территории России.
- Геофильные. Такие микотические возбудители обитают в почве и крайне редко провоцируют заболевание у человека. Заражение ними более характерно для взрослых («болезнь садовников»).
В 85% заражение детей происходит после контакта с кошками, которые являются основными носителями микозов. У животного частицы грибкового возбудителя находятся на шерсти и усах. Преобладает прямой путь инфицирования, когда грибок попадает на кожу пациента в ходе непосредственного контакта с кошачьей шерстью. Реже бывает непрямой путь, когда ребенок прикасается к предметам, загрязненным частицами микроспор.
Носителями инфекции могут быть не только бродячие кошки, как принято считать в обществе, но и представители элитных пород, таких как «мейн-кун», «британская». Возможно заражение микроспорией как от больных животных, так и от бессимптомных резервуаров инфекции. Кроме того, ребенок может получить «стригущий лишай» после контактов с собаками, кроликами, обезьянами, реже — с зараженными детьми в инкубационном периоде или вовремя не помещенными на карантин.
Патогенез
Инкубационный период для микроспории составляет от 5-7 дней при зоофильном возбудителе, до 4 недель — при антропофильной инфекции. Микоз отличается сезонностью заболеваемости и имеет 2 пика. Первый приходится на май-июнь, когда дети отправляются на дачи, в деревни и летние лагеря, где контактируют с большим количеством животных. Второй пик наблюдается в августе-сентябре во время ежегодных профилактических осмотров перед школой.
Попадая на поверхность кожи, возбудитель начинает активно размножаться и быстро распространяется на неповрежденные участки тела. При расположении вблизи устьев волосяных фолликулов споры прорастают в глубину и вызывают повреждение волос. Мицелий разрушает структуру кутикулы и внедряется в толщу волоса между его чешуйками. Таким образом гриб полностью окружает волосяную луковицу, формируя своеобразный чехол.
Симптомы микроспории у детей
Клинические проявления грибкового заболевания у детей определяются локализацией процесса. При микроспории гладкой кожи родители замечают на теле ребенка розовые пятна округлой формы, которые имеют четкие края и размер до 2-3 см. Постепенно центр элемента светлеет и покрывается мелкими шелушениями. Края пятна немного приподнимаются над поверхностью кожи, там образуются мелкие узелки, гнойнички и корки. Поражение, как правило, локализуется на открытых зонах тела.
Микроспория волосистой части кожных покровов головы, вызванная зоофильными грибками, характеризуется несколькими большими очагами (более 3,0 см в диаметре). Вследствие грибкового поражения волосы обламываются на высоте 4-6 мм, из-за чего болезнь и получила неофициальное название «стригущий лишай». Кожа этих очагов слегка гиперемирована, покрыта серебристыми чешуйками, которые прочно связаны с эпидермисом. Вокруг основных элементов появляются мелкие отсевы.
При микроспории, вызванной антропофильным возбудителем, поражение локализуется в основном на границе волосистой части и гладкой кожи головы. Очаги отличаются тем, что обламывание волос происходит на уровне 6-8 мм и больше, а также остается небольшая часть неповрежденных волосков. Как и при других формах патологии, субъективные проявления отсутствуют. При развитии активной воспалительной реакции беспокоит сильный зуд, из-за которого ребенок постоянно чешет голову.
Ногтевые пластины при инфицировании микроспорами поражаются в крайне редких случаях. Они утолщаются и приобретают желтоватый оттенок, часто ломаются и крошатся. Характерно распространение микроспории от свободного края ногтя к его ложу, но иногда повреждение начинается в центре пластины. Нетипичная локализация инфекции зачастую возникает на фоне травм дистальных фаланг пальцев.
Осложнения
При нарушении иммунного статуса ребенка микроспория из простой формы может переходить к инфильтративную и нагноительную. Лечение этих разновидностей микоза длительное, а после терапии существует риск появления рубцов. Инфильтративный вариант заболевания проявляется интенсивным воспалением в очаге, что характеризуется отечностью и гиперемией кожного покрова, зудом и дискомфортом в пораженной зоне.
Наиболее тяжело у детей протекает нагноительная форма, при которой в толще кожи и подкожной клетчатки образуются глубокие абсцессы. При этом увеличиваются регионарные лимфатические узлы, возникает общий интоксикационный синдром. После вскрытия и заживления гнойников остаются шрамы. Если лечение микроспории головы проводилось несвоевременно, существует вероятность очагового облысения.
Диагностика
Заподозрить инфекцию педиатр может при физикальном обследовании, когда детально осматривает волосистую зону головы и всю поверхность тела. Учитывая широкую распространенность болезни в педиатрии, постановка предварительного диагноза не составляет труда. Чтобы подтвердить микроспорию, требующую помещения ребенка на карантин, назначаются инструментальные и лабораторные методы диагностики:
- Люминисцентное исследование. При осмотре головы ребенка с помощью лампы Вуда в очагах микроспории появляется изумрудно-зеленое свечение, которое является патогномоничным признаком патологии. При недавнем инфицировании симптом может отсутствовать, поэтому для подтверждения диагноза несколько волосков эпилируют и тщательно сканируют лампой их фолликулы.
- Микроскопия. Проводится специфическая реакция с гидроокисью калия, для которой используют чешуйки с пораженных участков кожи или обломки волос. Под микроскопом видны нити септицированного мицелия, множественные мелкие споры, которые располагаются хаотично, напоминая мозаику.
- Культуральный метод. Адекватное лечение и профилактика микозов невозможна без определения вида возбудителя, для чего выполняется посев на питательную среду Сабуро. Диагностически значимые грибковые колонии вырастают на 10-й день. Они покрыты беловатым нежным пушком, расположенным в виде лучей. Обратная сторона колонии имеет желтый цвет.
Лечение микроспории у детей
На время лечения пациента с микроспорией помещают на карантин, который проходит в микологическом стационаре или дома. Если у ребенка поражена только гладкая кожа, лечение ограничивается местными противогрибковыми препаратами. Рекомендованы фунгицидные мази и кремы прямого действия, которые уничтожают возбудителя и способствуют регрессу клинической симптоматики. При активном воспалении показаны комбинированные средства с кортикостероидами.
При поражении грибком волос на голове обязательно используется системная антимикотическая терапия. Детям, страдающим микроспорией, назначают современные противогрибковые антибиотики в форме суспензии, которая удобна в применении. Лечение длительное: до первого отрицательного результата соскоба на грибы проводят интенсивный курс, а затем переходят на поддерживающую терапию. Волосы в пораженных участках сбривают еженедельно, голову моют раз в 3-4 дня.
Прогноз
Для пациентов с нормальной работой иммунной системы микроспория не представляет опасности. Лечение заболевания происходит успешно при условии его своевременной диагностики. Менее оптимистичный прогноз для детей с иммунодефицитными состояниями, у которых наблюдаются осложненные формы микотической инфекции. В таком случае могут остаться рубцы или очаги алопеции на всю жизнь.
Профилактика
Микроспория относится к эпидемиологически значимым заболеваниям, поэтому при выявлении у детей микоза группа детского сада или класс школы отправляется на карантин. Длительность изоляции составляет 30 дней — максимальный период инкубации болезни. Если за это время ни у кого не проявились симптомы грибкового процесса, дети могут возвращаться к занятиям. Карантин — основной метод первичной профилактики микроспории.
Когда больной ребенок соблюдает карантин дома, есть риск заразить других членов семьи. Чтобы этого не произошло, необходимо соблюдать гигиенические требования. У ребенка должна быть отдельная расческа, его постельное и нательное белье стирается отдельно, тщательно проглаживается с паром. Если инфицирование микроспорией произошло антропофильным грибком, нужно ограничить личные контакты с родителями (объятия, поцелуи).
Важная роль в профилактике принадлежит осмотру домашних животных, которые часто выступают источником заражения. Если обнаружены признаки грибка, проводится полноценное антимикотическое лечение с привлечением ветеринаров. Для предупреждения развития «стригущего лишая» необходимо сокращать число бездомных животных и устанавливать за ними ветеринарный надзор.
1. Заболеваемость микроспорией: эпидемиологические аспекты, современные особенности течения/ С.Б. Антонова, М.А. Уфимцева// Педиатрия, №2. — 2016.
2. Современные особенности эпидемиологии микроспории и трихофитии у детей/ Е.И. Ерзина, О.Н. Позднякова// Медицинские и фармацевтические науки. — 2012. - №1.
3. Современные особенности эпидемиологии, клиники и лечения микроспории. Н.П. Малишевская, С.Н. Нестеров// Лечащий врач. — 2006. - №1.
Обследование кожи под лампой Вуда
Лампа Вуда - это источник УФ-излучения, который испускает световые волны длиной 365 нм. Лампа Вуда рутинно применяется для скрининга пациентов с алопецией на наличие дерматофитии волосистой части головы, поскольку самый распространенный возбудитель этой инфекции Microsporum (М.) audouinii и другие виды Microsporum легко идентифицируются по сине-зеленому свечению в ультрафиолетовом свете.
Однако в настоящее время с дерматофитией волосистой части головы чаще всего ассоциируется Trichophyton tonsurans, который не флуоресцирует. В США М. canis и другими видами Microsporum вызывается менее 10% инфекций. В Европе, Африке и Азии к микроорганизмам, которые вызывают эктотриксную инфекцию волосистой части головы и флуоресцируют, относятся М. ferrugineum, М. autouinii и М. canis.
Лампа Вуда остается ценным методом диагностики ряда других заболеваний. В паховой и подмышечной областях, а также в межпальцевых промежутках развивается эритразма, которая представляет собой поверхностную бактериальную инфекцию влажной кожи. Она возникает в форме коричневой или красной плоской бляшки и вызывается коринебактериями, которые выделяют пигмент, содержащий порфирин.

Под лампой Вуда этот пигмент флуоресцирует кораллово-красным или розовым светом. Разноцветный лишай, поверхностная грибковая инфекция с пятнами и бляшками гипопигментации на туловище, флуоресцирует под лампой Вуда зелено-желтым светом. Псевдомонии в межпальцевых промежутках и у ожоговых пациентов светятся желто-зеленым цветом. В моче пациентов с поздней кожной порфирией содержится уропорфирин, который светится оранжево-желтым цветом.
У пациентов, получающих терапию тетрациклином, выходные отверстия волосяных фолликулов светятся желтым цветом при наличии в крови достаточных уровней лекарства. Отсутствие такого свечения указывает на плохую абсорбцию тетрациклина в желудочно-кишечном тракте или на отсутствие комплаентности со стороны пациента. Свечение кожи - важный диагностический признак, однако многие из флуоресцирующих пигментов растворимы в воде и легко удаляются после плавания или водных процедур.
Лампа Вуда испускает также лиловый свет видимого спектра. Свет такой длины волны можно использовать для выделения незаметных изменений в пигментации. Лиловый свет поглощается меланином эпидермиса и по-разному отражается участками гипопигментации и депигментации. Это может выявить глубину нарушения пигментации, если оно произошло в эпидермисе - очаг станет более заметным в лиловом свете лампы, если в дерме - очаг не изменится.
Лиловый свет лампы отчасти помогает оценить распространенность витилиго у лиц, имеющих светлую кожу, или обнаружить пятна по типу «ясеневого листа» (врожденные пятна гипопигментации).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Нерубцовая потеря волос (алопеция) у ребенка при дерматофитии
Большинство случаев алопеции у детей не сопровождаются воспалением. Клинически необходимо отличать нерубцовую алопецию, связанную с воспалением (эритема, шелушение, везикулы, пустулы) и теми заболеваниями, при которых кожа головы выглядит нормальной. Самой частой причиной воспалительной алопеции у детей является дерматофития. И, напротив, при телогеновом и анагеновом выпадении волос, гнездной алопеции и травматической потере волос кожа головы обычно выглядит нормальной.
Дерматофития волосистой части головы - самая частая причина потери волос у детей в возрасте от 2 до 10 лет. По неизвестным причинам эта форма дерматофитии является эндемической для чернокожих детей школьного возраста и лишь иногда обнаруживается у детей европеоидной расы.
Клинически дерматофития волосистой части головы проявляется по-разному. У некоторых детей в участках частичной алопеции наблюдаются легкая краснота и шелушение кожи головы, напоминающие себорею. В других случаях распространенная ломкость волос, вызванная эн-дотриксом, т.е. инвазией гриба в волосяной стержень, создает картину «черных точек», которые представляют собой короткие обломанные волоски, торчащие на поверхности кожи головы. Иногда очаги на волосистой части головы кольцевидные, как при дерматофитии гладкой кожи.
У некоторых детей сенсибилизация к инфекционному агенту приводит к возникновению эритемы, отека и образованию пустул. Когда пустулы вскрываются и участок мокнет, формируются толстые матовые желтые корки, имитирующие импетиго. Реже сильное воспаление вызывает образование керионов -выступающих, болезненных, рыхлых бляшек, усеянных пустулами. Воспалительная дерматофития сопровождается увеличением и иногда болезненностью лимфоузлов в затылочной, пери- и постаурикулярной области. При отсутствии быстрой и активной терапии системными противогрибковыми препаратами и, в тяжелых случаях, системными КСП керионы могут заживать с рубцеванием и перманентной потерей волос. Вскрытие и дренаж не показаны, поскольку полости кериона маленькие, а перегородки толстые.
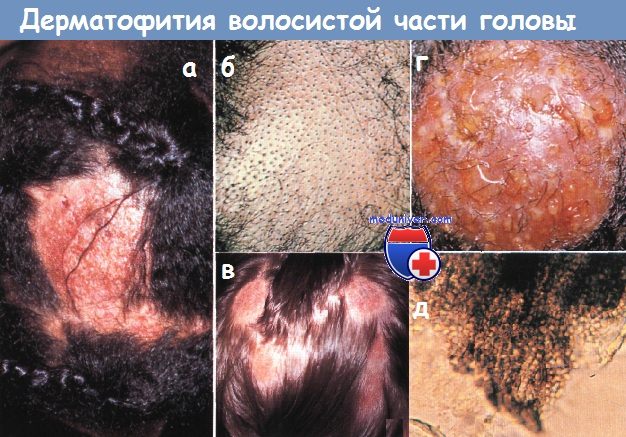
Дерматофития волосистой части головы:
а - микроскопия волосяных стержней, инфицированных грибковыми организмами.
Обратите внимание на плотное скопление грибковых артроспор, которые приводят к хрупкости и ломкости волосяного стержня (препарат с КОН в случае эндотриксной инфекции).
б - инфильтрация волосяных стержней привела к обширной ломкости волос, что проявляется картиной «соль с перцем» или микроспорией с «черными точками».
в - многочисленные, покрытые коркой пятнистые бляшки развились у этого ребенка с дер-матофитией, вызванной Microsporum canis.
г - рыхлая тестообразная масса сформировалась в результате интенсивного воспалительного процесса, известного как керион.
д - у 10-летней девочки развилась рубцовая алопеция после успешной терапии крупного кериона (2-недельный курс преднизолона и 4-месячный курс гризеофульвина).
Грибковая инфекция волосистой части головы легко подтверждается микроскопическим исследованием инфицированных волос в препарате с КОН. Лучше всего для исследования подходят волосы, обломанные у поверхности. Образцы для исследования берут, соскабливая чешуйки на предметное стекло скальпелем № 15 и помещая туда же обломанные волосы.
Зубную щетку можно использовать для сбора волосков и чешуек с больших участков прямо в среду для выращивания грибковой культуры. До 1970 г. большинство случаев дерматофитии волосистой части головы в США вызвалось видами рода Microsporum, которые под лампой Вуда светятся ярким сине-зеленым светом. Сегодня этот инструмент для скрининга утратил свое значение, поскольку эндотриксная инфекция, вызванная Trichophyton tonsurans, не флуоресцирует.
Эффективна терапия гризеофульвином в течение 2—4 мес. Хотя она обычно устраняет инфекцию, риск повторного инфицирования остается высоким. Рецидивирующая инфекция является указанием на необходимость тщательного осмотра и, возможно, культурального анализа других членов семьи в целях идентификации оставшихся без лечения случаев. Одновременное применение шампуня с сульфидом селена 2,5% помогает минимизировать риск рецидива и распространения инфекции на других детей в семье и на одноклассников.
Кетоконазол разрешен в США в качестве альтернативы для детей с дерматофитией волосистой части головы и аллергией на гризеофульвин в анамнезе. Однако клинические исследования показывают, что он менее эффективен и, в отличие от гризеофульвина, пациентам, принимающим кетоконазол, необходимо регулярно проводить общий и биохимический анализы крови. Новейшие системные противогрибковые препараты, в том числе флуконазол, тербинафин и итраконазол, являются эффективными и безопасными.
Более того, они сохраняются в волосах в течение длительного времени после прекращения приема лекарства, что позволяет сделать курсы терапии короткими. В жидкой лекарственной форме выпускается только флуконазол. Хотя у большинства детей пустулы на голове являются манифестацией дерматофитии, следует исключить также бактериальный фолликулит, особенно если пустулы маленькие, поверхностные, не связаны с потерей волос и появляются у основания волос.
Это заболевание называется импетиго Бокхарта и легко лечится, если применять специальный шампунь и не затягивать туго волосы в прическу. Иногда необходима системная антибиотикотерапия. В некоторых случаях дерматофитию трудно дифференцировать с себореей. Однако при себорее пятна шелушения обычно симметричные и сопровождаются легким зудом. Чернокожим детям школьного возраста с пятнами «себореи» на голове необходимо проводить исследование биологического материала с КОН и культуральный анализ для исключения дерматофитии.
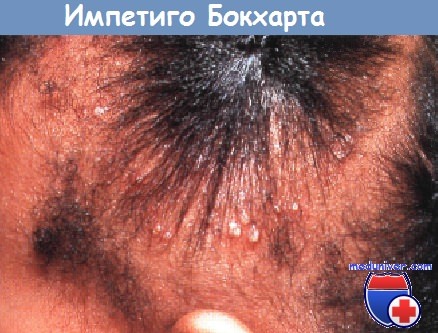
Импетиго Бокхарта.
У девочки с туго заплетенными косичками развились фолликулярные пустулы на участках максимального натяжения.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Для цитирования: Баткаев Э.А., Исаева Т.И. Препарат тербинафина Бинафин в лечении микроспории. РМЖ. 2013;8:408.
Микроспория является наиболее распространенной дерматофитией, поражающей преимущественно детей. Это обусловлено как особенностями их кожного покрова (недостаточная плотность и компактность кератина эпидермиса и волос, непрочные связи между клетками эпидермиса, несовершенство защитной функции водно-липидной мантии за счет сдвига pH в нейтральную сторону), так и высокой вирулентностью возбудителя в нейтральной среде.
Основным возбудителем заболевания является зоофильный патогенный гриб – Microsporum canis (M. canis), носителями возбудителя и основными источниками заражения служат кошки (особенно котята), собаки [3, 8].
Лечение микроспории основано на принципах индивидуального, дифференцированного подхода к больным и должно быть комбинированным, т.е. рационально сочетать средства наружной терапии и системные антимикотические препараты, которые используются при поражении пушковых и тем более – длинных волос [2].
Системные антимикотики, к которым относятся препараты, содержащие тербинафин, оказывают выраженное противогрибковое действие.
Вместе с тем наличие на фармакологическом рынке страны многочисленного количества препаратов этой группы требует подтверждения их эффективности при лечении микозов и микроспории в частности.
Целью исследования являлось изучение эффективности и безопасности тербинафина (Бинафин, фармацевтическая компания «Шрея») в лекарственных формах таблетки (0,25 г) и 1% крем в терапии микроспории.
Материалы и методы:
1. Больные микроспорией гладкой кожи и волосистой части головы (n=67).
2. Дерматологический осмотр.
3. Общие клинические анализы.
4. Осмотр под лампой Вуда.
5. Микроскопическое исследование на грибы.
6. Культуральное исследование на грибы.
Среди наблюдаемых больных (n=67) были: 28 – с микроспорией гладкой кожи (с поражением пушковых волос и/или множественными очагами), 39 – с микроспорией волосистой части головы, из них 16 пациентов с микроспорией волосистой части головы и гладкой кожи. Помимо места локализации патологического процесса учитывали возраст больных, общее соматическое состояние и наличие сопутствующих заболеваний (табл. 1).
Были применены следующие схемы системной терапии микроспории Бинафином: пациентам с массой тела до 20 кг препарат назначался по 62,5 мг/сут.; от 20 до 40 кг – 125 мг/сут., выше 40 кг – 250 мг/сут.
Наружная терапия заключалась в смазывании очагов 2% настойкой йода ежедневно утром, аппликациях 1% крема Бинафина 2% салициловой мази 2 раза в нед. (за 2 ч до мытья головы). Гигиенический уход за кожей включал мытье головы мылом 2 раза в нед., еженедельное бритье волос (у детей), ручную эпиляцию пинцетом пораженных волос.
При оценке качества лечения антимикотическими препаратами учитывали: клиническое выздоровление, отсутствие люминесцентного свечения и отрицательные результаты микроскопических и бактериологических исследований. Контроль этиологического излечения (сроки и периодичность) проводился в соответствии с Методическими указаниями Минздрава России №2001/180 от 2001 г. и Клиническими рекомендациями [Дерматовенерология / Под ред. А.А. Кубановой. – М., 2007].
Результаты. У пациентов с микроспорией гладкой кожи (с поражением пушковых волос и/или множественными очагами) наблюдалась излеченность клиническая на 49,8 день и этиологическая – на 56,2 день; при микроспории волосистой части головы клиническое выздоровление наступало на 69,8 день, этиологическое – на 76,3 день лечения (средние показатели).
У больных, получавших под нашим наблюдением лечение тербинафином (ламизил) (описано нами ранее), имевших проявления микроспории на гладкой коже (с поражением пушковых волос и/или множественными очагами), клиническое выздоровление отмечалось в сроки на 43,7 день, этиологическое выздоровление – на 51,2 день лечения (средние показатели). У пациентов с микроспорией волосистой части головы клиническое выздоровление наблюдалось в сроки на 63,2 день, этиологическое – на 71,8 день лечения (средние показатели). Как видно, сроки этиологической излеченности микроспории при системной терапии препаратами Бинафина и ламизила существенно не отличаются.
Препараты хорошо переносились пациентами. Побочные эффекты были представлены диспепсическими явлениями – тошнотой, незначительной болезненностью и ощущением переполнения в желудке, потерей аппетита. Такие жалобы предъявили по 1 (2%) пациенту из группы с микроспорией гладкой кожи (с поражением пушковых волос и/или множественными очагами) и 2 (4%) пациента из группы больных микроспорией волосистой части головы, принимавших Бинафин. Аллергических реакций отмечено не было. Отклонений от биологических показателей крови не наблюдалось во всех группах.
Выводы. Применение Бинафина в сочетании с рациональной местной терапией обеспечило 100% клиническое и микологическое выздоровление у всех наблюдаемых пациентов с микроспорией гладкой кожи (с поражением пушковых волос и/или множественными очагами) и волосистой части головы, независимо от возраста и пола. При этом сроки лечения пациентов с обеими формами микроспории (по показателям этиологического излечения) существенно не отличались при использовании Бинафина (8,0 до 10,9 нед.) и ламизила (7,3 до 10,3 нед.). Наличие легких побочных эффектов (диспепсия) лишь в 2–4% случаев при лечении тербинафинами свидетельствует о хорошей переносимости терапии большинством больных.
Литература
1. Абидова З.М., Нурматов У.В., Туляганов А.Р. VIII Всероссийский съезд дерматовенерологов: Тезисы научных работ. Ч 1. // Дерматология. – М, 2001. С.154–155.
2. Будумян Т.И., Степанова Ж.В., Панова Е.О., Потекаев Н.Н. Терапия и профилактика зооантропонозной микроспории: Метод. указания. – Екатеринбург, 2001.
3. Дерматовенерология: национальное руководство / Под ред. Ю.К.Скрипкина, Ю.С. Бутова. – М., 2011.
4. Квитко Б.И. Микроспория волосистой части головы у ребенка 3-недельного возраста // Вестн. дерматол. и венерол. 1960. № 8. С. 73.
5. Кубанова А.А., Потекаев Н.С., Потекаев Н.Н. Руководство по практической микологии. – М.: ФИД «Деловой экспресс», 2001. С. 92–104.
6. Мохаммад Юсуф. Клинико-эпидемиологические особенности микроспории в современных условиях и разработка лечения новыми медикаментозными средствами: автореф. дисс. канд. мед. наук. – М., 1996. С. 18.
7. Овсянникова Е.В., Потекаев Н.Н.: тезисы научных работ VIII Всероссийского съезда дерматовенерологов. – М., 2001. 50 с.
8. Справочник миколога / Под ред. Баткаева Э.А. – М.: РМАПО, 2008.
9. Степанова Ж.В., Ливанова Н.К. Зоонозная микроспория у 10-дневной девочки // Вестн. дерматол. и венерол. 1971. № 5. С. 84–85.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Читайте также:

