Как передается вульгарная импетиго
Обновлено: 25.04.2024
Импетиго (лат. impetigo кожная болезнь, струпья) - контагиозное заболевание кожи, вызываемое стрептококками и стафилококками.
Что провоцирует / Причины Импетиго:
Важная роль в возникновении импетиго принадлежит микротравмам, мацерации кожи, а также попаданию на нее патогенных штаммов кокков. И может быть первичным и вторичным (как осложнение различных дерматозов, например экземы, чесотки, педикулеза, сопровождающихся зудом). При гистологическом исследовании выявляют пустулу (основной элемент), которая развивается под роговым слоем эпидермиса; мальпигиевый слой (базальный и шиповатый слои эпидермиса) отечен и инфильтрирован лейкоцитами.
Симптомы Импетиго:
Различают импетиго стафилококковое, стрептококковое и стрептостафилококковое.
Стрептококковое импетиго начинается с образования мало возвышающихся, склонных к периферическому росту фликтен - полостных элементов типа пузырей размером от 2 до 10 мм и более в диаметре. Высыпания рассеяны или скучены группами, окружены узким ободком гиперемии. Содержимое фликтен сначала прозрачное, затем мутнеет и быстро ссыхается в светло-желтые корки, отпадающие через 5-7 дней, после чего остается депигментация.
К разновидностям стрептококкового импетиго относится простой лишай лица или сухая пиодермия - очаги мелкопластинчатого шелушения с незначительным покраснением кожи.
Другая разновидность стрептококкового импетиго - стрептококковые заеды, которые чаще встречаются у детей. Начинаются они с появления в углу рта пузыря с вялой тонкой покрышкой, на его месте быстро образуется щелевидная эрозия, после удаления которой, обнаруживается красная влажная легко кровоточащая поверхность с трещиной в центре. Спустя 1-2 часа заеда вновь покрывается коркой. Процесс может сопровождаться небольшой болезненностью при открывании рта. Процесс часто распространяется на слизистую оболочку полости рта. Иногда импетиго возникает изолированно во рту, где на месте быстро вскрывающихся фликтен образуются болезненные эрозии, покрывающиеся гнойным налетом.
Разновидностью пузырного импетиго является и поверхностный панариций, при котором фликтена возникает на ногтевом валике дугообразно вокруг ногтя на месте заусениц при травмах (например, во время маникюра), уколе иглой и т.д. При травмировании такая фликтена вскрывается и образуется мокнущая эрозия в большим количеством стрептококков в отделяемом.
Стафилококковое импетиго (фолликулит)
Фолликулит - это воспалительное поражение волосяного мешочка, вызванное стафилококками. Фолликулит может быть поверхностным или глубоким. Поверхностный фолликулит характеризуется образованием множественных небольших (1-2 мм, отдельные могут достигать 5 мм) гнойничков, пронизанных в центре волосом и окруженных узкой розовой каймой. На 3-4 день их содержимое подсыхает, появляются желтые корочки, после отпадения которых, на коже не остается следов.
При глубоком фолликулите на коже образуются болезненные узелки красного цвета величиной 5 мм и больше в диаметре, иногда с гнойничком посредине. Через несколько дней узелок рассасывается или нагнаивается, а затем вскрывается. После заживления такого узелка часто остается рубчик.
Смешанное (стрептостафилококковое) импетиго
При сочетании стрептококковой и стафилококковой инфекции развивается смешанное (вульгарное) импетиго, при котором содержимое фликтен бывает гнойным, а корки - массивными. При снятии корок обнажается влажная эрозированная поверхность.
Располагается вульгарное импетиго обычно на лице и других открытых участках кожи. К заболеванию склонные дети, подростки и молодые женщины. Без лечения рядом с бывшими высыпаниями или на отдаленных участках кожи возникают новые фликтены, процесс нередко принимает распространенный характер. Имеет значение перенос инфекции на новые участки через руки и белье.
Осложнения импетиго
Чаще всего заболевание заканчивается без последствий, но могут быть и осложнения. Одними из самых неприятных осложнений являются осложнения на почки (нефриты) и на сердце (миокардиты).
Стафилококковое импетиго может осложниться распространенными гнойными процессами - абсцессами и флегмонами.
Диагностика Импетиго:
Диагноз импетиго устанавливают на основании клинической картины. При простом лишае лица дифференциальный диагноз проводят с себорейной экземой при поверхностном панариции - с кандидамикотической паронихией.
Лечение Импетиго:
Лечение импетиго обычно проводится амбулаторно. Пораженные и прилегающие к ним участки здоровой кожи нельзя мыть водой, их следует 2 раза в день протирать 2% салициловым или камфорным спиртом. Отдельные фликтены вскрывают и обрабатывают спиртовым раствором анилиновых красителей, фукорцином, используют также дезинфицирующие мази (эритромициновую, гелиомициновую, левомицетиновый линимент и др.) 3-4 раза в день без повязки в течение 5-10 дней до полной эпителизации эрозий. Во время лечения и затем в течение 1-2 нед. область поражения протирают спиртом. В случае распространенного вульгарного И. у маленьких ослабленных детей проводят антибиотикотерапию, при повышении температуры тела и наличии токсикоза обычно в условиях детского стационара.
Для того, чтобы избежать заболевания, необходимо соблюдать правила личной гигиены, заболевших детей не следует водить в детский сад.
Прогноз обычно благоприятный, иногда у детей процесс может осложниться развитием нефрита.
Профилактика Импетиго:
Профилактика предусматривает соблюдение правил личной гигиены. Лица, работающие в детских и медицинских учреждениях, при заболевании импетиго не должны допускаться к работе до излечения. Детей, заболевших импетиго в родильном доме или детском учреждении, следует изолировать, при этом в родильном отделении необходимо произвести дезинфекцию.
К каким докторам следует обращаться если у Вас Импетиго:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Импетиго, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Импетиго у детей — это разновидность поверхностной пиодермии, которая возникает при стрептококковом или смешанном стрепто-стафилококковом инфицировании. Проявляется гнойничковой сыпью на коже, которая имеет вид плоских пузырьков с тонкой крышкой, подсыхает с образованием корок или лопается, оставляя после себя эрозии. Для диагностики достаточно физикального осмотра, микробиологического исследования отделяемого, по показаниям назначают общеклинические лабораторные методы. При импетиго в основном проводится местное лечение: промывание и примочки антисептиков, антибактериальные и кортикостероидные мази.
МКБ-10

Общие сведения
Импетиго в детской дерматологии подразумевает группу инфекционных гнойных заболеваний кожи, основным элементом которых является поверхностная плоская пустула (фликтена). Распространенность пиодермий у детей составляет, по разным данным, от 20% до 65%, и до половины всех случаев составляет импетиго. Около 60-70% заболевших — мальчики. Чаще всего патология встречается у детей раннего возраста, что обусловлено анатомо-физиологической незрелостью кожных покровов и иммунной системы.

Причины
Этиологический фактор импетиго — заражение грамположительными кокками, к которым относят стафилококки и стрептококки. Самые распространенные возбудители у детей: Strep. pyogenes, S. aureus, S. epidermidis. Они могут быть частью нормальной микрофлоры детской кожи и активизироваться только при неблагоприятных условиях, а в других случаях болезнь связана с экзогенным заражением. Появлению поверхностной гнойничковой сыпи способствуют факторы риска:
- Климатические условия. В жаркое время года у детей усиливается мацерация кожи, что способствует проникновению микроорганизмов в ее глубокие слои. Расширение устьев потовых желез и мелких капилляров повышает риск диссеминации инфекции и затрудняет ее лечение. Низкие температуры способствуют сухости и трещинам эпидермиса.
- Микротравмы и болезни кожи. Ссадины, укусы, порезы и микротрещины служат входными воротами и пусковым фактором развития импетиго у детей. Ситуация осложняется, если у ребенка присутствуют зудящие дерматозы (чесотка, атопические дерматиты), при которых происходит постоянная травматизация кожного покрова, даже если назначено лечение.
- Несоблюдение гигиены. Игнорирование санитарных норм вызывает большое число пиодермий преимущественно у детей дошкольного и младшего школьного возраста, которые с грязными руками разносят инфекцию, особенно в области лица. Когда у родителей есть гнойничковые высыпания, то при уходе и тесном контакте с ребенком от них могут передаться патогенные микробы.
- Снижение иммунитета. В норме кожа имеет иммунные защитные механизмы и синтезирует антимикробные пептиды, но при иммунодефицитах эти процессы нарушаются. Возникновению гнойничковых высыпаний способствуют как первичные (врожденные) нарушения иммунитета у детей, так и вторичные формы, например, после затяжной вирусной или бактериальной инфекции.
- Хронические заболевания. Пиодермии чаще поражают страдающих сахарным диабетом, синдромом Иценко-Кушинга. Способствуют образованию гнойничков дисбактериоз и другие патологии ЖКТ, гиповитаминозы, хронические тонзиллиты. Риск импетиго повышается, если ребенку проводится лечение гормонами, системными антибиотиками, иммуносупрессорами.
Частое развитие гнойничковых поражений в грудном и раннем детском возрасте обусловлено отсутствием микробного разнообразия на поверхности эпидермиса. У маленьких детей еще не произошла колонизация микроорганизмами, не сформировался микробиом, который бы защищал от патогенных возбудителей и воспалительных процессов. У грудничков предрасполагающим фактором является функциональная неполноценность кожи: повышенная проницаемость рогового слоя, недостаточный синтез противомикробных факторов кератиноцитами.
Патогенез
Вредное действие стрептококков связано с наличием М-белка, который обладает антифагоцитарными свойствами, поэтому препятствует нормальному иммунному ответу и ликвидации возбудителя. Также бактерии содержат экзотоксины, стрептолизины и ферменты, которые способствуют быстрому распространению стрептококка по коже и вызывает у детей экссудативно-серозное воспаление.
Патогенному действию стафилококковой инфекции способствует наличие белков-адгезинов, которые обуславливают быстрое прикрепление бактерий к эпидермису. Стафилококки вырабатывают специфические факторы вирулентности, которые замедляют заживление ран, снижают иммунные реакции, затрудняют лечение. Особо тяжело протекает болезнь на фоне атопического дерматита, при котором кожные покровы ребенка постоянно травмируются, а расчесы долго заживают.
Симптомы импетиго у детей
Клиническая картина зависит от вида заболевания. При классическом стрептококковом поражении преобладают фликтены (пузыри с дряблой покрышкой), которые заполнены мутным водянистым или гнойным содержимым. Они чаще образуются вокруг рта и носа ребенка. Спустя 3-4 суток фликтены ссыхаются, а на их месте остаются желтые корки, которые постепенно отпадают, не оставляя рубцов или пигментации. При случайном травмировании пузыря он вскрывается и формируется эрозия.
При щелевидном импетиго фликтены располагаются в углах рта (заеды), уголках глаз и возле крыльев носа. Для буллезного импетиго характерны крупные пузыри, заполненные гноем, которые окружены ярким розовым воспалительным венчиком. Они образуются на тыльной поверхности кистей, на ногах. Пузыри часто вскрываются, а под ними обнаруживаются ярко-красные эрозии, которые со временем покрываются тонкими корочками.
Реже встречается стрепто-стафилококковое импетиго, при развитии которого воспалительная реакция выражена интенсивнее. У ребенка появляются множественные гнойные фликтены, которые расположены на ярко-розовой отечной коже. Характерна диссеминация процесса, вовлечение нескольких зон лица и тела. Каждый элемент существует минимум 1 неделю, затем они ссыхаются в толстые желто-медовые корки.
Среди субъективных признаков преобладают жалобы детей на кожный зуд, жжение и болезненность в зоне высыпаний. Пациенты зачастую расчесывают пораженные участки, из-за чего боли усиливаются. Больше всего дискомфорта доставляет щелевидная форма заболевания, при которой ребенку сложно есть, разговаривать. У грудных детей заболевание вызывает беспокойство, частый плач, нарушения сна.
Осложнения
После перенесенной поверхностной кокковой инфекции осложнения встречаются у 5% детей. Наиболее типичное из них — проникновение возбудителей глубоко в дерму и мягкие ткани с развитием вульгарной эктимы, абсцессов, карбункулов. При снижении иммунитета наблюдается генерализация инфекции, особенно у младенцев, что чревато возникновением сепсиса и септикопиемии. Стафилококковое заражение может привести к инфекционно-токсическому шоку.
Стрептококковые формы инфекции не менее опасны. Они склонны к инвазивности, развитию обширного отека и воспаления вокруг гнойничковой сыпи. Крайне редко заболевание осложняется рожистым воспалением, лимфаденопатией и лимфангитом. Если детям не проводится адекватное лечение, стрептококки вызывают системные последствия — острый гломерулонефрит, ревматическую лихорадку.
Диагностика
Постановка диагноза не составляет трудностей для педиатра при обнаружении специфичных элементов сыпи во время осмотра пораженных участков кожи. Врач собирает анамнез жизни, чтобы обнаружить возможные предрасполагающие факторы — хронические болезни, низкий иммунитет, неудовлетворительные материально-бытовые условия. Чтобы уточнить диагноз и правильно назначить лечение, специалист направляет ребенка на лабораторные исследования, основными из которых являются:
- Микробиологическая диагностика. Проводится микроскопия и бакпосев отделяемого из фликтен, чтобы определить вид патогенного микроорганизма и подобрать лечение с учетом особенностей возбудителя. Выделенные инфекционные агенты подвергаются тесту на антибиотикочувствительность, что необходимо для коррекции медикаментозной терапии.
- Анализы крови. В неосложненных случаях гемограмма без отклонений. При массивном распространении инфекционного процесса наблюдается небольшой лейкоцитоз, ускорение СОЭ. При частых и рецидивирующих импетиго ребенку делают анализ на глюкозу крови, чтобы исключить метаболические нарушения.
Осложненные формы пиодермий являются показанием к консультации эндокринолога, гастроэнтеролога, иммунолога и отоларинголога. Профильные специалисты составляют собственный план диагностики, который направлен на выявление хронических процессов и предрасполагающих факторов. Комплексное обследование и установление провоцирующих причин улучшает результаты терапии и предотвращает рецидивы.
Лечение импетиго у детей
Лечение неосложненных форм импетиго проводит педиатр, а при большой распространенности процесса или развитии негативных последствий назначать препараты должен детский дерматолог. Большое значение имеет соблюдение санитарно-гигиенических норм: частая стирка и глажка постельного и нательного белья ребенка, приучение малыша регулярно мыть руки, не касаться участков с высыпаниями. В активной фазе инфекционного процесса ограничивают контакт пораженных зон с водой.
Терапию начинают с местных препаратов для наружного применения. Лечение включает обработку высыпаний анилиновыми красителями (метиленовый синий, фукорцин), которые обладают подсушивающим и антисептическим действием. С этой же целью можно использовать растворы хлоргексидина и перекиси водорода. Фликтены обрабатываются в течение 3-7 дней до их полного подсыхания.
Второй компонент терапии у детей — местные антибактериальные средства в форме мазей, кремов, болтушек. Хорошее действие на кокковую патогенную флору оказывает лечение фузидовой кислотой, макролидами, линкозамидами и аминогликозидами. При выраженном покраснении, отеке и зуде показаны комбинированные средства с антибиотиками и топическими кортикостероидами, которые воздействуют на причину болезни и устраняют мучительные симптомы.
Системное лечение антибиотиками рекомендовано при осложнениях импетиго, распространении процесса на 3 и более анатомические области, ухудшении общего самочувствия ребенка. Препараты вводят внутрь или парентерально, при этом они не должны пересекаться по компонентам с местными составами, чтобы не сформировалась лекарственная резистентность. В редких случаях лечение дополняется системными ретиноидами, стафилококковым анатоксином, иммуноглобулинами.
Прогноз и профилактика
Импетиго детского возраста хорошо поддается терапии, поэтому за 1-2 недели применения местных средств наступает полное выздоровление. Менее оптимистичный прогноз при осложнении болезни глубокой пиодермией, особенно у пациентов из групп риска. Профилактика заболевания включает неукоснительное соблюдение гигиенических правил родителями и обучение ребенка, своевременное лечение дерматозов и травм кожи, укрепление иммунитета.
1. Современный взгляд на этиопатогенез, клинические проявления и лечение пиодермий у детей/ О.Б. Тамразова, Е.А. Шмелева, А.К. Миронова, Н.Ф. Дубовец // Медицинский совет. — 2020.
3. Федеральные клинические рекомендации по ведению больных пиодермиями Российского общества дерматовенерологов и косметологов. — 2015.
Вульгарное импетиго – заразное кожное заболевание из группы пиококковых (гнойничковых) инфекций. Возникает чаще всего у детей, но может поражать взрослых, пренебрегающих правилами личной гигиены. Клинически проявляется гнойничковой сыпью на неизменённой коже, с расчёсами, эрозиями, корочками, имеющей тенденцию к периферическому росту, образованию очагов отсева. Гнойнички возникают в местах нарушения кожного покрова (трещины, ссадины, порезы). Диагноз ставят на основании клиники с учётом клинико-лабораторного обследования (ОАК, биохимия, кислотность поверхности кожи, дерматоскопия). Лечение антибактериальное, важно соблюдение норм личной гигиены.
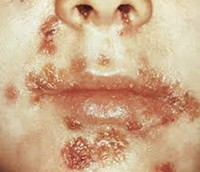
Общие сведения
Вульгарное импетиго – контагиозная разновидность остро протекающих, поверхностных гнойничковых высыпаний смешанной (стафилококково-стрептококковой) этиологии. Заболевание не имеет возрастных, половых, расовых, сезонных различий; не обладает эндемичностью. На долю вульгарного импетиго приходится около 10% современной кожной патологии. Ещё врачи древнего Рима широко применяли термин «импетиго» по отношению ко всем поражениям кожного покрова с гнойными корками на поверхности. В 1798 году английский врач Виллан и его ученик Бетмен сумели объединить разнообразные кожные сыпи в 9 классов, соответствующих первичным элементам кожных проявлений, отнеся при этом импетиго к классу пустул. В 1800 году французский дерматолог Алибер уточнил окраску высыпаний, назвав их «золотисто-медовыми агрессорами». В 1841 году Тильбери Фокс, представитель венской школы дерматологии, доказал контагиозность патологии. Открытие механизма гноеобразования, разработка методики культивирования пиококков дали ключ к правильному пониманию сути импетиго, диагностике и лечению. Актуальность заболевания обусловлена его контагиозностью.

Причины вульгарного импетиго
Причина возникновения поверхностной инфекции кожи – микробная ассоциация стафилококка и стрептококка. Распространённость вульгарного импетиго обусловлена широчайшим присутствием этих возбудителей в природе. В норме кожа является привычной средой обитания для микробов этой группы. Выполняя свои основные функции – барьера и защиты – кожа препятствует их проникновению в организм пациента. Это – первая линия неспецифической обороны организма от возбудителей. При умывании удаляется огромное число микробов вместе с роговыми чешуйками эпидермиса. На слизистых оболочках функцию «эвакуатора» выполняет мерцательный эпителий. Поддерживает асептическое состояние дермы рН (от 3 до 5), молочная кислота, вырабатываемая потовыми железами, нормальная микрофлора кожи. Бактерицидные свойства эпидермиса обусловлены присутствием на его поверхности лизоцима, иммуноглобулинов IgA, IgM, отвечающих за местный иммунитет, блокирующих стафилококки и стрептококки на поверхности кожи.
Однако стоит нарушить целостность кожного покрова (ссадина, царапина, мацерация), пренебречь правилами личной гигиены, изменить рН кожи из-за перегрева или переохлаждения, как стрепто-стафилококковая инфекция устремится вглубь дермы, вызывая кожные проявления заболевания. Облегчить проникновение микроорганизмов способен стресс, интоксикация, гиповитаминоз, обострение хронических инфекций, соматических заболеваний. Естественного иммунитета против импетиго нет. В процессе развития инфекционного процесса возникает нестойкий, кратковременный клеточно-гуморальный иммунитет, влияющий на распространённость, степень тяжести кожной патологии, способствующий сенсибилизации дермы.
Импетиго не относится к группе опасных инфекций, регрессирует чаще всего самостоятельно, но способно вызвать поражение внутренних органов, а из-за чрезвычайной контагиозности - эпидемию в закрытых коллективах (семья, детские сады, школы, казармы), что заставляет относиться к нему с повышенной настороженностью. Иногда вульгарное импетиго развивается на фоне зудящих дерматозов с повреждающими эпидермис расчёсами (нейродермит, чесотка).
Симптомы вульгарного импетиго
Клинические проявления вульгарного импетиго связаны с тем, что стафилококк (золотистый, белый) поражает придатки кожи; стрептококк (гемолитический) вызывает образование пузырей (фликтен) на её поверхности. Комбинация этих симптомов даёт полную, объёмную картину патологии. Начинается заболевание остро: на умеренно гиперемированной поверхности кожи лица, вокруг естественных отверстий возникает пустулёзная сыпь – фликтены, наполненные серозным содержимым. Очень быстро жидкость мутнеет из-за присоединения вторичной инфекции, ссыхается в медово-жёлтые корки с пыльным оттенком, являющиеся отличительным клиническим признаком вульгарного импетиго.
Возможно и хроническое течение заболевания, поскольку пузырные высыпания имеют тенденцию к периферическому росту, захвату новых участков кожного покрова, образуя так называемые «очаги отсева». Параллельно возникают новые фликтены, при вскрытии оставляющие эрозии, кровянисто-гнойные корки. В процесс вовлекаются волосяные фолликулы и устья потовых желёз. Из-за повышенного сало- и потоотделения появляется неприятный запах, неряшливый вид волосистой части кожи головы. Каждый пузырь существует на коже семь дней, после чего «жирная» корочка отпадает, оставляя небольшую розовую пигментацию, исчезающую за пару недель.
Диагностика вульгарного импетиго
Сочетание в клинике заболевания симптомов стрептококковой, стафилококковой инфекции не вызывает затруднений при диагностике импетиго. Помогает в этом ОАК (лейкоцитоз и повышенная СОЭ), биохимия (соотношение белковых фракций крови, сахара крови и мочи), определение кислотности поверхности кожи (рН), бакисследование (посев гнойного отделяемого пустулы для определения чувствительности кокков к антибиотикам), дерматоскопия (оценка изменений структуры кожи и природы ее поражения). При необходимости (в случае тяжёлого течения с тенденцией к глубокому поражению дермы) выполняют иммунограмму (оценка иммунного статуса пациента), проводят гистологию очага поражения с последующими консультациями эндокринолога, невролога, хирурга. Дифференцируют с другими разновидностями импетиго, пиодермией, герпесом.
Лечение и профилактика вульгарного импетиго
Терапия этиопатогенетическая, прежде всего, антибактериальная. Поскольку вульгарное импетиго – поверхностное поражение кожи, можно ограничиться наружными средствами: после вскрытия пустул на очаг и кожу вокруг него наносится 2% салициловая кислота, 1% спиртовой раствор фукорцина, бриллиантовой зелени, метиленового синего. При резистентности к проводимой терапии присоединяют мази с антибиотиками (2%-3%), мирамистин, сочетание антибиотиков и гормонов ( гидрокортизон+окситетрациклин). Показан курс витаминотерапии (В, С), иммуностимуляторов (сок эхинацеи), УФО. Распространённый процесс, резистентный к наружной терапии, требует проведения курса таблетизированных или инъекционных антибиотиков (эритромицин) в сочетании с эубиотическими препаратами. Однако основное в лечении вульгарного импетиго – соблюдение правил личной гигиены; регулярный уход за кожей.
Соблюдение санитарно-гигиенических правил общежития и личной гигиены, отсутствие контактов с заболевшим, укрепление иммунитета, правильное питание (ограничение сладкого, употребление продуктов с высоким содержанием витамина С, достаточное количество белков) является профилактикой вульгарного импетиго. Но если инфекция возникла, для скорейшего выздоровления нужно регулярно проводить влажную уборку помещений с антисептиком, пользоваться отдельным полотенцем, постельным бельём, посудой, не тереть кожу при купании, обрабатывать микротравмы антисептиком. Больной ребёнок не может посещать школу, детский сад. Прогноз благоприятный, вульгарное импетиго хорошо лечится, редко осложняется.
Антибиотикотерапия (при распространённом характере поражения кожи, отсутствии эффекта от наружной терапии, наличии общих явлений (лихорадка, недомогание) и регионарных осложнений (лимфаденит, лимфангиит и др.)):
Антибиотики группы пенициллина
- Бензилпенициллина натриевая соль 100 000; 125 000; 200 000; 250 000; 300 000; 500 000; 1 000 000 ЕД — детям в/м 25 000 — 50 000 Ед/кг массы тела в сутки, взрослым — 2 000 000 – 12 000 000 ЕД в сутки в/м. Препарат вводят каждые 4–6 часов. Курс лечения 7–10 дней или,
- Амоксициллина тригидрат 250; 500 мг — детям в возрасте до 2 лет — 20 мг/кг массы тела в сутки, от 2 до 5 лет — по 125 мг 3 раза в сутки, от 5 до 10 лет — по 250 мг 3 раза в сутки, старше 10 лет и взрослым по 500 мг 3 раза в сутки. Курс лечения 7–10 дней или,
- Амоксициллин 125; 250; 500 мг — детям в возрасте до 3 лет — 30 мг/кг/сут в 2–3 приема, от 3 до 10 лет — по 375 мг 2 раза в сутки, детям старше 10 лет и взрослым — по 500–750 мг 2 раза в сутки. Курс лечения 7–10 дней или,
- Амоксициллин тригидрат + клавулановая кислота 250+125 мг; 500+125 мг; в форме суспензии 125+31 мг (5 мл); суспензия форте 250+62,5 мг (5 мл) — детям от 3 месяцев до года по 2,5 мл суспензии 3 раза в сутки, от 1 года до 7 лет — по 5 мл суспензии 3 раза в сутки, от 7 до 14 лет — по 10 мл суспензии или по 5 мл суспензии форте 3 раза в сутки, детям старше 14 лет и взрослым — по 375–625 мг (1 табл.) 3 раза в сутки. Курс лечения 7–10 дней.
Антибиотики группы цефалоспоринов
- Цефалексин 250; 500 мг — детям с массой тела менее 40 кг — 25–50 мг/кг/сут, взрослым по 250 — 500 мг 4 раза в сутки. Курс лечения 7–14 дней или,
- Цефадроксил 250 мг в 5 мл — детям с массой тела менее 40 кг — 25–50 мг/кг/сут, детям с массой тела более 40 кг и взрослым — 1–2 г в 1–2 раза в сутки. Курс лечения — 7–14 дней или,
- Цефазолин 500 мг; 1 г — детям 20–40 мг/кг/сут, суточная доза для взрослых — 1г. Частота введения 2–4 раза в сутки. Курс лечения 7–10 дней или,
- Цефаклор 125; 250; 500 мг — детям в возрасте до 6 лет 30 мг/кг/сут в 3 приема, от 6 до 10 лет — по 250 мг 3 раза в сутки, детям старше 10 лет и взрослым — по 500 мг 3 раза в сутки. Курс лечения 7–10 дней или,
- Цефуроксим 125, 250 мг; 750 мг, 1,5 г во флаконах в/м или в/в. При приеме внутрь — детям по 125–250 мг 2 раза в сутки, взрослым по 250–500 мг 2 раза в сутки. Кратность приема — 2 раза в сутки. При парентеральном введении — детям до 3 месяцев — 30 мг/кг/сут 2–3 раза в сутки, детям старше 3-х месяцев — 60 мг/кг/сут 3–4 раза в сутки, взрослым по 750 мг — 1,5 г 3 раза в сутки или,
- Цефиксим 100 мг (5 мл); 200; 400 мг — детям в возрасте до 12 лет — 8 мг/кг 1 раз в сутки в форме суспензии, детям старше 12 лет и взрослым — 400 мг 1 раз в сутки. Курс лечения 7–10 дней или,
- Цефотаксим 1 г в/м или в/в — детям с массой тела менее 50 мг — 50–100 мг/кг/сут с интервалом введения 6–8 часов, детям с массой тела более 50 кг и взрослым 2–6 г в сутки с интервалом введения 8–12 часов. Курс лечения 5–10 дней или,
- Цефтриаксон 250 мг; 1 г; 2 г в/м — детям в возрасте до 12 лет —50–75 мг/кг/сут 1 раз в сутки, детям старше 12 лет и взрослым — 1–2 г 1 раз в сутки. Курс лечения 7–10 дней или,
- Цефепима дигидрохлорида моногидрат 500 мг; 1 г в/м — детям с массой тела менее 40 кг — 100 мг/кг/сут, детям с массой тела более 40 кг и взрослым — 2 г в сутки. Частота введения 2 раза в сутки с интервалом 12 часов. Курс лечения 7–10 дней.
Антибиотики группы макролидов
- Эритромицин 200 мг — детям в возрасте до 3 месяцев — 20–40 мг/кг/сут, детям в возрасте от 3 месяцев до 18 лет — 30–50 мг/кг/сут, старше 18 лет — суточная доза 1–4 г. Кратность приема 4 раза в сутки. Курс лечения — 5–14 дней или,
- Азитромицин 125 (5 мл); 250; 500 мг — детям из расчета 10 мг/кг массы тела 1 раз в сутки в течение 3-х дней или в 1-й день 10 мг/кг, затем в течение 4 дней 5 мг/кг массы тела 1 раз в сутки, взрослым — 1 г в 1-й день, затем со 2-го по 5-й день 500 мг 1 раз в сутки или,
- Кларитромицин 125 (5 мл); 250; 500 мг — детям — 7,5 мг/кг/сут, взрослым — 500–1000 мг в сутки. Кратность приема 2 раза в сутки. Курс лечения — 7–10 дней или,
- Доксициклина гидрохлорид, моногидрат 100 мг — детям старше 12 лет с массой тела менее 50 кг в 1-й день — 4 мг/кг массы тела 1 раз в сутки, в последующие дни — 2 мг/кг массы тела 1 раз в сутки. Детям старше 12 лет с массой тела более 50 кг и взрослым — в первые сутки 200 мг однократно, затем по 100 мг 1 раз в сутки. Курс лечения — 10–14 дней.
Фторхинолоны
- Ципрофлоксацин 250; 500; 750 мг per os; 2 мг (1 мл) в/м — детям старше 18 лет и взрослым по 250–500 мг 2 раза в сутки. Курс лечения — 5–15 дней или,
- Левофлоксацин 250; 500 мг per os; раствор для инъекций 5 мг (1 мл) — детям старше 18 лет и взрослым — по 250–500 мг 1–2 раза в сутки per os или в/в. Курс лечения — 7–14 дней или,
- Офлоксацин 200 мг; раствор для инфузий 2 мг (1 мл) — детям старше 18 лет и взрослым по 200–400 мг 2 раза в сутки. Курс лечения — 7–10 дней.
Антибиотики группы аминогликозидов
Гентамицина сульфат раствор для инъекций 40 мг (1 мл) — детям до 2 лет — 2–5 мг/кг/сут, детям старше 2 лет — 3–5 мг/кг/сут. Кратность введения 3 раза в сутки. Взрослым 3–5 мг/кг/сут, кратность введения 2–4 раза в сутки. Курс лечения 7–10 дней.
Антибиотики группы линкозамидов
Клиндамицин 150 мг — при приеме внутрь детям по 3–6 мг/кг 4 раза в сутки, взрослым по 150–450 мг 4 раза в сутки; при парентеральном введении детям 15–40 мг/кг/сут, взрослым — 600 мг — 2,7 г в сутки, кратность введения 3–4 раза в сутки. Курс лечения — 10 дней.
Наружное лечение
Дважды в день в течение 7–14 дней на корки накладывают мази с дезинфицирующими средствами или антибиотиками:
- Гентамицина сульфат 0,1% мазь или крем или,
- Фузидовая кислота 2% крем или мазь (фуцидин) или,
- Мупироцин 2% мазь (бактробан) или,
- Эритромицин мазь (10 000 ед/г) или,
- Линкомицина гидрохлорид мазь или,
- Сульфатиазол серебра 1% крем (аргосульфан) или,
- Цинка гиалуронат раствор или гель (куриозин).
После размягчения корок, последние снимают. Образующиеся эрозии обрабатывают растворами топических антисептиков, анилиновых красителей:
- Раствор бриллиантового зеленого спиртовой 1% или,
- Фукорцин спиртовой раствор или,
- Метиленовый синий 1–3% водный раствор или,
- Калия перманганата 0,01–0,1% раствор или,
- Раствор перекиси водорода или,
- Хлоргексидин 0,5% спиртовой, 1% водный раствор или,
- Хлорофиллипт масляный раствор 2%.
Кожу вокруг высыпаний (от здоровой к поражённой) обтирают 1-2% борным (салициловым) спиртом 1 раз в день ежедневно в течение 3-4 недель.
Режим
Режим больного пиодермией предполагает рациональный уход за кожей как в очаге поражения (см. ранее), так и вне его. Запрещается мытье при диссеминированном процессе. Волосы в области расположения импетиго рекомендуется состричь. Запрещается удаление волос путем их сбривания.
Диета
При длительно текущих процессах, а также при множественных высыпаниях питание должно быть полноценным, богатым витаминами, резко ограничивают количество потребляемой соли и углеводов, полностью исключается алкоголь.
Критерии эффективности лечения
Отсутствие свежих высыпаний, разрешение существующих элементов, эпителизация эрозий.
Показания для госпитализации
Заболевания, связанные с действием токсин-продуцирующих штаммов стафилококка и стрептококка (SSSS, болезнь Риттера и др.). Распространенные высыпания, сопровождающиеся нарушением общего состояния.
Наиболее частые ошибки в лечении
Назначение топических глюкокортикостероидов при поверхностных или глубоких формах пиодермии, применение антибактериальных препаратов системного действия без проведения микробиологического посева содержимого пузырей с определением чувствительности к антибактериальным препаратам.
Профилактика
- Первичная профилактика пиодермий состоит в своевременной антисептической обработке микротравм, трещин, раневых поверхностей. Следует проводить лечение выявленных общих заболеваний, на фоне которых могут развиться гнойничковые поражения кожи (сахарный диабет, болезни пищеварительного тракта, ЛОР-органов и др.);
- Вторичная профилактика пиодермий включает периодические медицинские осмотры, при необходимости проведение противорецидивной терапии (общие УФ-облучения, уход за кожей, санация очагов фокальной инфекции).
Материал подготовил: Раводин Роман Анатольевич, дерматовенеролог, дерматоонколог, дерматокосметолог. Доктор медицинских наук, доцент

Пиодермия – дерматологическое заболевание, возникающее под воздействием гноеродных (пиогенных) бактерий. При различных формах пиодермии кожа покрывается гнойниками различного размера.
Высыпания, воспаление эпидермиса, краснота, зуд – результат деятельности патогенных микроорганизмов. Усиленное размножение стрептококков, стафилококков, грибов приводит к обширным поражениям кожных покровов.

Что это такое?
Пиодермия — это гнойничковые заболевания кожи, причиной которых являются гноеродные бактерии, главными из которых являются стафилококки и стрептококки, чуть реже — вульгарный протей и синегнойная палочка. Пиодермия чаще встречается в детском возрасте и у работников некоторых видов промышленности и сельского хозяйства.
Рост заболеваемости отмечается в осенне-зимний период — холодное и сырое время года. Влажный климат жарких стран является причиной большого количества больных с микозами и гнойничковыми заболеваниями кожи.
Причины возникновения
Ведущей причиной, вызывающей пиодермию, считается проникновение кокковых микробов в ткани волосяных фолликул, потовых и сальных желез с протоками, повреждений. Однако причины вторичных форм пиодермии, включая язвенные, гангренозные виды, до сих пор изучаются, поскольку в таких случаях обсеменение гноеродными агентами участков кожи — вторично, то есть, возникает уже после развития некой патологии.
Выделены ключевые факторы-провокаторы:
- наследственность;
- сдвиги в функционировании эндокринных органов («щитовидка», гипоталамус, гипофиз, надпочечники, половые железы), гормональные сбои;
- повреждения кожи (раны, уколы, ссадины, укусы, расчесы, ожоги);
- острое или долговременное снижение общего и местного иммунитета;
- кожные патологии, включая аллергозависимые дерматиты, клещевые поражения;
- сахарный диабет;
- занос гноеродной флоры при хирургических манипуляциях;
- повышенная чувствительность к аллергенам и реакция на пиококки;
- повышенная влажность, абсорбционная способность, щелочная реакция кожи;
- непереносимость определенных лекарств;
- частое переохлаждение или перегревание;
- расстройства неврологического характера и системы терморегуляции
- несоблюдение личной гигиены;
- периодическое травмирование кожи в определенных зонах;
- долговременные переживания и сильное физическое утомление;
- истощение, любые длительно текущие болезни;
- ожирение, расстройство обмена жиров и углеводов;
- загрязнение эпидермиса красками, керосином, растворителями, маслами, лаком, угольной пылью, бензином, цементом;
- сосудистые болезни, варикоз, тромбофлебит, расстройства кроветворения, желудочно-кишечные болезни;
- фокальные инфекции с воспалительным процессом в определенном органе или ткани, включая желудок, кишечник, носоглотку и область уха, репродуктивные органы.
Классификация
Основными микроорганизмами, вызывающими пиодермию, являются стрепто- (Streptococcus pyogenes) и стафилококки (Staphylococcus aureus). Процент заболеваний, вызванных другой микрофлорой (синегнойной или кишечной палочкой, псевдомонозной инфекцией, пневмококками и т.п.), очень невелик.
Поэтому основная классификация по характеру возбудителя разделяется на:
- стафилодермию — гнойное воспаление;
- стрептодермию — серозное воспаление;
- стрепто-стафилодермию — гнойно-серозное воспаление.
Кроме того, любая пиодермия различается по механизму возникновения:
- первичная — проявившаяся на здоровых кожных покровах;
- вторичная — ставшая осложнением других заболеваний (чаще всего сопровождающихся зудом).
Кроме того, пиодермию делят по глубине заражения. Поэтому общая классификация пиодермий выглядит таким образом:
- при поверхностной глубине заражения (импетиго стрептококковое, импетиго сифилидоподобное, импетиго буллезное, импетиго интертригинозное (щелевидное), импетиго кольцевидное, заеда стрептококковая, панариций поверхностный, стрептодермию сухую);
- при глубоком проникновении (целлюлит острый стрептококковый, эктиму вульгарную).
К стафилодермиям причисляют:
- при поверхностной глубине заражения (фолликулит поверхностный,остиофолликулит, угри обыкновенные, сикоз вульгарный, пузырчатку новорожденных эпидемическую);
- при глубоком проникновении (фолликулит глубокий, фурункул, фурункулез, карбункул, гидраденит).
К стрепто-стафилодермиям относят:
- при поверхностной глубине заражения (импетиго вульгарное);
- при глубоком проникновении (пиодермию язвенную хроническую, пиодермию шанкриформную).

Симптомы пиодермии, фото
Воспалительный процесс при пиодермии развивается в естественных порах кожного покрова — потовых или сальных проходах, волосяных фолликулах. В зависимости от вида микроорганизмов-возбудителей клиническая картина и симптоматика заболеваний слишком разнообразны.
Поэтому приведем основные симптомы пиодермии (см. фото):
-
. Эта форма заболевания является достаточно распространенным. Его симптомы возникают внезапно с появления фликтен (водянистых, просовидных пузырьков), которые впоследствии преобразуются в желтоватые корочки и сильно чешутся. При слиянии корочек и стафилококковой инфекции корочки могут быть зеленоватого цвета. Последствия их разрешения бывают в виде шелушащихся пятен, плохо поддающихся загару. Наиболее часто поражается область лица и голова.
- Сикоз – хроническое рецидивирующее гнойное воспаление волосяных луковиц лица (усов и бороды). Болезнь связана с аллергизацией больного и нейроэндокринными нарушениями, часто с гипофункцией половых желез. Сначала в области губ и подбородка появляются мелкие гнойнички, затем их становится все больше. Вокруг возникает зона воспалительного инфильтрата с гнойными корками. Пиодермия лица течет длительно, упорно, с рецидивами.
- Остиофолликулит – воспаление устья волосяной луковицы. В отверстии фолликула появляется узелок величиной 2-3 мм, пронизанный волосом, вокруг имеется небольшая зона покраснения кожи. Затем пузырек подсыхает, образуется корочка, которая затем отпадает. Эти образования могут быть одиночными или множественными. Иногда заболевание носит рецидивирующий характер. – воспаление потовой железы. Возникает оно в подмышечной впадине, половых губах, перианальной зоне, в паху. Образуется крупный болезненный узел, который вскрывается с выделением гноя. Заболевание напоминает фурункул, но при нем не образуется гнойно-некротический стержень в центре опухоли. – еще более распространенное поражение фолликула с гнойным расплавлением его и окружающих тканей. Начинается процесс с остифолликулита, но гнойнички сразу болезненны. Быстро формируется болезненный узел, достигающий размера грецкого ореха. Затем он вскрывается с выделением гноя, в центре можно увидеть гнойно-некротический стержень – омертвевший фолликул. После заживления остается рубец. – глубокое воспаление волосяного фолликула. Формируется возвышение розового цвета, в центре которого находится гнойничок, пронизанный волосом. Затем это образование рассасывается или превращается в язву, заживающую с формированием небольшого рубца.
- Карбункул отличается от фурункула большей распространенностью процесса. Развивается глубокая флегмона, достигающая подкожной клетчатки, фасций и мышц. Вначале появляется фурункул, однако затем вокруг него развивается сильный отек, из кожных отверстий выделяется гной. Вскоре кожа расплавляется и отторгается с образованием глубокой язвы. Больного пиодермией беспокоит выраженная лихорадка, головная боль и интоксикация. После очищения язва заживает, образуя рубец.
Эти пиодермии характерны для детей, у взрослых они не встречаются:
- Множественные абсцессы кожи – воспаление потовых желез у маленьких детей. Болезнь возникает при повышенной потливости и плохом уходе за малышом. На спине, шее, ягодицах возникают многочисленные узлы размером с горошину, кожа над ними покрасневшая. Постепенно узлы увеличиваются и превращаются в абсцессы, из которых выделяется гной.
- Остиопорит – воспаление выводных протоков потовых желез у младенцев. В паху, подмышечной области, на голове и туловище появляются мелкие гнойнички. Они быстро ссыхаются в корочки и отпадают, не оставляя следов. Болезнь обычно возникает при избыточной потливости ребенка вследствие пеленания.
- Стафилококковый синдром обваренной кожи – тяжелая форма пиодермии. На коже образуются крупные пузыри, напоминающие ожоги 2 степени. Болезнь начинается с покраснения кожи вокруг пупка, ануса, рта, затем на кожном покрове возникают пузыри. Они лопаются, образуя большие мокнущие эрозии. Пузыри могут сливаться, захватывая всю кожу ребенка. Болезнь сопровождается лихорадкой и интоксикацией.
- Эпидемический пемфигоид – очень заразное заболевание, проявляющееся образованием пузырей в поверхностном слое кожи вскоре после рождения. На ней возникают пузырьки, которые постепенно растут и лопаются с образованием быстро заживающих эрозий. Затем возникает новое вспышкообразное высыпание пузырей.
Формы пиодермии многочисленны и разнообразны, но способы лечения по сути своей весьма схожи. Однако, прежде, чем браться за него, следует поставить точный диагноз.
Диагностика
Основными критериями диагностики служат характерные элементы высыпаний на теле (пустулы, фликтены).
Для установления точного вида заболевания и вызвавшего его возбудителя применяется микроскопический метод исследования отделяемого гнойных элементов. При глубоком поражении тканей может использоваться биопсия. В случае тяжело протекающих заболеваний рекомендуется забор крови на определение уровня глюкозы (цель – исключение сахарного диабета). При выполнении общего анализа крови нередко отмечается увеличение показателей лейкоцитов, СОЭ.
Дифференциальный диагноз проводится с кожными проявлениями туберкулеза, сифилиса, паразитарных и грибковых поражений эпидермиса, кандидозом, микробной экземой.

Осложнения
Тяжёлые последствия гнойничковых заболеваний наблюдаются при:
- несвоевременном обращении в лечебное учреждение;
- слабом иммунитете;
- прохождении неполного курса терапии;
- применении сомнительных методов лечения;
- плохой гигиене;
- сохранении провоцирующих факторов.
- воспаление лимфоузлов;
- абсцессы;
- рубцы в местах самостоятельного удаления пустул; инфицирование костной ткани;
- заражение крови;
- тромбоз сосудов головного мозга; ;
- воспаление внутренних органов.
Как лечить пиодермию?
Лечение пиодермии проводится под контролем квалифицированных специалистов. Как правило, врач назначает лекарственные препараты для наружного и внутреннего применения, включая восстановления иммунных сил.
- диагностика и терапия сопутствующих заболеваний (гормональный дисбаланс, сахарный диабет, иммунодефицит);
- устранение неблагоприятных воздействий на кожу (повреждение, загрязнение, воздействие высокой или низкой температуры);
- питание с ограничением рафинированных углеводов, преобладанием белков, растительной клетчатки, кисломолочной продукции;
- запрещение мытья (душ, ванна), мыть можно только локальные непораженные участки кожи с большой осторожностью, чтобы не разнести инфекцию;
- подстригание волос в очаге поражения;
- обработка кожи вокруг гнойников два раза в день раствором салицилового спирта.
Обязательно должна соблюдаться специальная низкоуглеводная диета. Для лечения пиодермий различного вида используются следующие медикаментозные препараты:
- рекомендуется проведение антибиотикотерапии с использованием полусинтетических макролидов, Пенициллина, Тетрациклина, аминогликозидов, цефалоспоринов последнего поколения);
- при тяжелом развитии заболевания используются глюкокортикостероидные препараты (Гидрокортизон, Метипред и т.д;
- при пиодермиях назначается прием гепатопротекторов (Эссенциале форте, Силибор и т.д.);
- рекомендуется употребление ангиопротекторов (Актовегина, Трентала);
- назначается прием цитостатиков (Метотрексата).
Для антисептики эрозивных изъязвлений необходимо использовать мази с бактерицидным воздействием. Наиболее часто при лечении пиодермий используются:
- мазь цинковая или салицилово-цинковая паста;
- Левомеколь;
- мазь тетрациклин;
- мазь линкомицин;
- мазь эритромицин;
- мазь гиоксизон и т.д.
Помимо этого, существуют препараты для комплексного лечения, оказывающие противобактериальное, антивоспалительное и противогрибковое воздействие. Наиболее востребованными являются мазь Тимоген и Тридерм.
Когда пиодермит сопровождается появлением язв, воспалительные очаги следует промыть асептиками после удаления струпа (Танином, Фурацилином, борной кислотой, Диоксидином, Хлоргексидином и др.).
При карбункулах, фурункулах, гидраденитах можно накладывать на область поражения стерильную повязку с Ихтиолом+Димексидом, Химотрипсином и Трипсином. Кроме того, на пораженные части тела часто накладывается повязка с Томицидом.

Профилактика
Соблюдение элементарных правил личной гигиены является главной профилактической мерой. Помимо этого, рекомендуется:
- правильно питаться;
- принимать солнечные ванны;
- избегать стрессов и переутомления;
- регулярно проводить витаминотерапию;
- соблюдать режим дня;
- обеспечить ребёнку полноценный сон;
- регулярно стричь ногти;
- укреплять иммунитет;
- своевременно обрабатывать любые повреждения детской кожи;
- бороться с чрезмерной потливостью.
Все профилактические меры, которые помогают избежать заражения детей пиодермией, знакомы родителям. Это их непосредственно родительские обязанности. Если ребёнку с детства прививать здоровый образ жизни, никакие кокки ему будут не страшны. Исключения составляют лишь непредвиденные внешние обстоятельства, которые предугадать невозможно (нечаянная микротравма кожного покрова, контакт с переносчиком возбудителя и т. д.).
Читайте также:

