Как передается стрептодермия кожная
Обновлено: 04.05.2024
Стрептодермия – это заболевание кожи, которое вызывается стрептококками. Заразиться этими микроорганизмами можно капельным путем: через посуду, через личные предметы, через одежду.
Часто вспышки этого заболевания бывают в детских учреждениях (например, садах, школах). Именно в таких условиях бактериям проще всего распространиться: дети передают друг другу вещи, и, обладая ослабленным иммунитетом, дети заражаются и заболевают. Данная болезнь распространяется преимущественно именно среди детей, так как у взрослых более высокий иммунитет.
Стрептококки находятся на коже всех людей: как больных, так и здоровых. Эти бактерии включаются в состав патогенных микроорганизмов, но если у человека снижен иммунитет или имеется тяжелое заболевание, стрептококки начинают размножаться. Также их размножение происходит и на раненой коже.
Профилактика стрептодермии заключается в соблюдении простых правил:
- Соблюдение правил гигиены. Когда вы приходите домой, первым делом отправляйтесь в ванную комнату – мыть руки. Также не забывайте обрабатывать руки и лицо антисептиком, если долго находитесь в общественных местах (например, летите в самолете).
- Если у вас имеются микротравмы кожи, раны или царапины, обрабатывайте их перекисью водорода. Повреждения кожных покровов – риск проникновения стрептококка, поэтому не забывайте об этом.
- Нужно следить, чтобы у вас не было заболеваний внутренних органов – это делает ваш организм восприимчивым к микробам.
- Спорт – залог здоровья. 2-3 раза в неделю уделяйте время физическим нагрузкам, и вы не будете болеть.
- Проводите больше времени на свежем воздухе.
- Полноценное питание сделает вас защищенным не только от этой болезни, но и от многих других. Ешьте больше овощей, зелени, ягод, фруктов. Эти продукты полезны абсолютно во всех отношениях и принесут только пользу вашему организму.
- Не пользуйтесь одними и теми же предметами с малознакомыми людьми.
Среди вышеописанных правил много «прописных» истин, однако об их соблюдении всё ещё забывают очень многие люди. Отдельно потратьте время и объясните своему ребёнку (а детской природе стрептодермии мы уже упоминали) каждый из пунктов – если у него возникнут вопросы, не поленитесь на них ответить. 5-минутная беседа может спасти вашего малыша от заражения.
Также необходимо помнить, что после того, как вы или ваш ребёнок перенесли болезнь, вполне могут случаться и повторные «вспышки», так как от данной болезни у организма нет и не может быть иммунитета. Для предотвращения развития заболевания важно устранить факторы риска, к которым относятся трещинки на коже, травмы, расчесы, нагноительные процессы. Не нужно забывать, что стрептодермия – это заболевание, которое может вызвать осложнения. Поэтому если болезнь не проходит в течение 1-2 недель, обращайтесь к специалисту.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.

Кожа является самым большим органом человека и самым чувствительным к изменениям в организме. При сбоях в работе внутренних органов или при неблагоприятном воздействии на организм кожа реагирует высыпаниями. Относиться к такому симптому надо серьезно. Следует, не откладывая посетить врача.
Важно узнать, имеет ли сыпь инфекционную или аллергическую природу. То и другое требует своевременного лечения, а иногда и изоляции больного, если болезнь заразна. Наша клиника предлагает услуги опытных специалистов, а также достаточную базу для современных, точных лабораторных и диагностических исследований.
- К какому врачу необходимо обратиться при кожной сыпи?
- Заразна ли кожная сыпь?
- Какая диета необходима при кожной сыпи?
- Какая необходима диагностика при кожной сыпи?
- Чем опасна кожная сыпь?
- Почему необходимо сдавать анализы при кожной сыпи?
- О каких заболеваниях говорит кожная сыпь?
- Какое обследование необходимо при кожной сыпи?
- Какая кожная сыпь является опасной?
- Как отличить аллергическую сыпь от инфекционной
- Как избавиться от сыпи на коже?
- Как избавиться от зуда при кожной сыпи?
- Какие органы поражаются при кожной сыпи?
- Как подготовиться к приему дерматолога?
- Как провериться на кожные заболевания?
- Какие болезни лечит дерматолог?
- Какие анализы необходимо сдать у дерматолога?
- Какую диагностику может провести дерматолог в клинике?
- Куда обратиться с кожным заболеванием?
Виды аллергической сыпи
Аллергическая реакция появляется на попадание в организм какого-либо внешнего или внутреннего аллергена. Обычно выражается в виде высыпаний и зуда. Организм человека бросает все силы на нейтрализацию аллергена. Сосуды расширяются, кожа краснеет и воспаляется, появляется отек. Надо немедленно вызывать скорую помощь.
Иногда аллергия протекает в более легкой форме. Основные виды аллергических высыпаний:
- Крапивница. Она может выражаться в виде средних и больших волдырей. Они иногда сливаются друг с другом. Волдыри матового цвета, а по краям розовая каемка.
- Атопический дерматит. Кожа зудит, сухая и раздраженная. Это реакция на растения, животных, некоторые виды пищи, на духи и дезодоранты, бытовую химию, крема и пыль, на лекарственные препараты.
- Контактный дерматит. Появляются пузырьки на теле, кожа краснеет, зудит. Высыпания локализуются там, куда попал аллерген, как реакция на косметику, синтетическую одежду, медикаменты.
- Экзема. Она чаще локализуется на руках и на лице. Это многочисленные точечные высыпания с серозной жидкостью. Вызывают сильный зуд. Это может быть из-за стресса, нарушения эндокринной системы, обмена веществ, реакция на пищу, косметику, бытовую химию.
Есть еще токсикодермия, нейродермит, синдром Лейелла и так далее. Опытный врач-дерматолог или аллерголог помогут определить диагноз и назначить соответствующее лечение.
- Высыпания на коже
- Вызов дерматолога на дом
- Зуд в уретре
- Кожный зуд
- Кожная сыпь
- Профилактика случайных половых связей
- Новообразования кожи
- Пиодермия
- Розовый лишай
- Стрептодермия
- Чесотка
- Шелушение кожи
- Грибковые инфекции
- Кожная инфекция
- Гной на коже
- Пузыри на коже
- Папилломы на крайней плоти
- Венерические болезни
- Строение кожи
Сыпь при инфекционных заболеваниях
Сыпь при инфекционных заболеваниях сопровождается увеличением лимфоузлов, слабостью, утомляемостью, тошнотой и диареей, высокой температурой. Форма и локализация высыпаний зависит от вида инфекции, вызвавшей эту сыпь.
Болезни, сопровождающиеся кожными высыпаниями:
- Корь. Высыпания в виде папул появляются на 3-4 сутки за ушами, в области переносицы. И очень быстро сыпь распространяется на все лицо. Затем она переходит на верх спины, грудь, в последнюю очередь – на стопы и кисти рук.
- Краснуха. Сыпь мелкопятнистая, бледно-розовая. Локализуется на коже ягодиц в сгибах локтей и колен. На вторые сутки покрывает поверхность тела и конечностей.
- Скарлатина. Высыпания сплошные в виде покраснения из точек красного цвета. Сначала сыпь яркая, потом бледнеет и затем становится коричневатой. Сначала покрывается лицо, потом шея, грудь, верх спины. А потом – на бедрах и предплечьях.
- Ветряная оспа. Очень заразное заболевание с появлением везикул на волосистой части головы, в паховой области, на по всему телу, кроме ладоней и стоп.
- Герпес. Сыпь мелкая с жидкостью внутри. Очень болезненная. Образуется чаще на слизистой губ, на носу, половых органах. Сопровождается зудом и жжением.
Есть много других инфекционных заболеваний с сыпью на теле. Среди них менингит, мононуклеоз, пневмония. Протекает болезнь с явными симптомами общей интоксикации организма.
- Диагностика кожных заболеваний
- Диагностика кожных заболеваний на дому
- Диагностика аллергических заболеваний кожи
- Диагностика бактериальных заболеваний кожи
- Диагностика вирусных заболеваний кожи
- Диагностика заболеваний волос
- Диагностика заболеваний ногтей
- Диагностика новообразований на коже
- Соскоб с кожи
- Пузыри на коже
- Дерматоскопия
- Анализы на демодекс
- Диагностика половых инфекций
- Анализы на грибы
- Соскоб с кожи
Главные отличия аллергической и инфекционной сыпи
При внешней схожести аллергическая сыпь и инфекционная имеют свои особенности.

Аллергическая сыпь появляется на лице и руках, редко по всему телу. Инфекционная – на любой поверхности тела.
Сыпь при аллергии возникает внезапно, когда попадает аллерген. Инфекционная сыпь появляется поэтапно, сначала в одном, потом в другом месте.
У аллергических высыпаний нет четкой формы, края размыты. Инфекционная сыпь чаще имеет четкие формы.
Инфекционная сыпь, как правило, проявится, спустя время и у кого-то из членов семьи, так как она заразна. Аллергия не заразна.
- Лечение сыпи на коже
- Сыпь у женщин
- Сыпь у мужчин
- Сыпь у подростков
- Сыпь при беременности
- Диагностика кожной сыпи
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.

Абаева Юлиана Генриховна
Стоимость приема - 2700 р.
Абакарова Севиля Абакаровна
Стоимость приема - 2000 р.
Абачева Маида Ферезуллаевна
Стоимость приема - 2600 р.
Абдуллаева Ульвия Абдуллаевна
Стоимость приема - 13164 р.
Абдурахмонова Гульчехра Баротовна
Стоимость приема - 1900 р.
Абрамова Екатерина Игоревна
Стоимость приема - 2000 р.
Абрамова Светлана Николаевна
Стоимость приема - 3320 р.
Абросимова Валерия Сергеевна
Стоимость приема - 1534 р.
Авакян Назели Аваговна
Стоимость приема - 2000 р.
Аванесян Гаяне Юрьевна
Стоимость приема - 2000 р.

Пиодермия – это собирательное название разных гнойно-воспалительных болезней кожи, которые вызываются стафилококками, пиококками и стрептококками. Эти заболевания могут быть первичными (то есть самостоятельными) и вторичными – сопутствующими другим болезням. Гнойные поражения кожи тех или иных вариантов занимают треть всех заболеваний кожи. Если они протекают поверхностно, то после выздоровления могут исчезать без следа. При затрагивании глубоких слоев кожи есть риск образования рубцов, темных участков и других дефектов.
Причина
Суть в том, что на нашу кожу воздействует немало микроорганизмов. Некоторые из них при ослаблении защитных функций организма способны вызывать пиодермии. Это связано с тем, что микроорганизмы выделяют определенные токсины, которые и поражают кожные покровы.
Причинами пиодермии могут стать:
- несоблюдение личной гигиены;
- сильное снижение иммунитета;
- микротравмы;
- переохлаждение и перегревание;
- патологии пищеварительной системы;
- проблемы с функциями кроветворения;
- нарушение витаминного баланса;
- ожирение либо истощение;
- наличие сахарного диабета;
- склонность кожи к излишней выработке кожного сала;
- изменение гормонального фона;
- прием некоторых медикаментов.
Поскольку причины, вызывающие пиодермию, настолько разнообразны, далеко не всегда можно сразу понять, в чем дело, и назначить эффективное лечение. Требуется тщательная диагностика пациента. Осложняется дело еще и тем, что выделяется очень много вариантов подобного заболевания, его разновидностей.
Классификации, разновидности
Фолликулит, фурункулез, карбункулез, сикозы – все это и многое другое относится к данной группе заболеваний. Причем поражения могут быть поверхностными и глубинными. Они отличаются и по виду возбудителя. Есть так называемые хронические глубокие пиодермии с язвенными проявлениями – они могут иметь смешанную микрофлору. Обычному человеку разбираться во всех этих разновидностях нет никакого смысла – это задача для врачей, которые и будут подбирать эффективное лечение.
Симптомы в зависимости от вида болезни
Выделить небольшой список симптомов пиодермии очень сложно. Проявления болезни будут зависеть от конкретной формы.
- Импетиго. На лице и голове (редко на теле) больного появляются водяные пузырьки, а затем они становятся желтыми корочками, вызывающими зуд. Иногда цвет зеленоватый.
- Гидраденит. Это воспаление потовых желез. Обычно локализуется подмышками, на половых губах, в перианальной области, в паху. Речь идет об образовании узелка с гноем внутри. Стержня в опухоли нет, поэтому это отличается от фурункула, но образование болезненное.
- Сикоз. Это пиодермия кожи лица, предполагающая воспаление волосяных луковиц. Затрагивает усы и бороду, протекает длительно, часто возвращается.
- Фурункул. А в этом случае фолликул поражается, разрушая прилегающие ткани, формируется узел, который болит, а в его центре стержень.
- Карбункул. Образование напоминает фурункул, но распространяется сильнее, может даже достигнуть мышц. Из-за этого будет сильный отек, есть риск лихорадки, сильной интоксикации. Карбункул в результате становится язвой, заживление сопровождается образованием рубца.
- Остиофолликулит. Характеризуется воспалением устья волосяной луковицы. Представляет собой пузырек с покрасневшей кожей вокруг. После высыхания образуется корочка, потом она отпадает.
- Фолликулит. Тоже воспаление фолликула, но уже более глубокое. Гнойничок в центре пронизан волосом. Образование может просто рассосаться или же образовывает язву, которая после заживления оставляет маленький рубец.
Это лишь часть вариантов пиодермии кожи. Есть также разновидности, которые встречаются только у детей.
Особенности заболевания у детей

Для маленьких пациентов характерны множественные абсцессы или, например, стафилококковый синдром обваренной кожи (тяжелая форма). Во втором случае кожа сразу краснеет во множестве мест, а затем покрывается пузырьками, которые похожи на ожог второй степени. Пузырьки лопаются, объединяются, оставляют мокнущие эрозии. Возникают признаки интоксикации, лихорадка.
Еще один вариант пиодермии у детей – эпидемический пемфигоид. Его рассматривают отдельно, поскольку болезнь крайне заразная. Проявляется она пузырьками на поверхности кожи у новорожденных малышей. Пузырьки лопаются, появляются эрозии, но они заживают. Заболевание часто протекает вспышками.
Бывают ли осложнения
Если иммунитет слабый, а организму не оказана профессиональная поддержка, заболевание будет развиваться и есть риски осложнений. В данном случае это воспаления лимфоузлов, абсцессы, рубцы, сепсис, менингит, воспаления внутренних органов и даже тромбоз сосудов мозга. То есть теоретически дело может дойти до тех осложнений, которые будут опасны не только для здоровья, но и для жизни человека. Так что симптомы пиодермии ни в коем случае нельзя игнорировать. Это не только эстетическая проблема. Более того, на фоне именно эстетического фактора могут развиться тяжелые психологические состояния, вплоть до депрессии – так что и этот момент тоже никак нельзя игнорировать.
Диагностика
Чтобы провести диагностику пиодермии, врач для начала осматривает высыпания, определяет их характер. Затем отделяемое гнойных участков изучают под микроскопом. Если поражение ткани очень сильное, нередко назначается биопсия.
Дополнительно врач может порекомендовать сдачу анализа крови для исключения сахарного диабета, контроля лейкоцитов и СОЭ.
При постановке диагноза исключаются кожные формы туберкулеза и сифилиса, а также разных грибковых, паразитарных и других поражений кожи, которые не имеют отношения к пиодермии.
Лечение
Для лечения пиодермии необходимо обратиться к дерматологу. Как правило, оно предполагает комплексный подход:

- применение медикаментов по ситуации. Это как препараты, поддерживающие иммунитет, либо антибиотики, так и местные лекарства – растворы, мази и т.д.;
- коррекцию личной гигиены. Волосы в очаге инфекции нельзя брить или вырывать – их нужно только аккуратно состригать без дополнительного повреждения. Водные процедуры либо запрещаются, либо проводятся с осторожностью;
- пересмотр питания, которое должно быть максимально сбалансированным, без алкоголя, чрезмерного количества соли, простых углеводов;
- разные способы улучшить иммунитет. Это отказ от вредных привычек, умеренная физическая активность, по возможности смена экологической обстановки на более благоприятную и т.д.
Лекарства, которые используют для лечения пиодермии, очень разные, а потому они могут назначаться только врачом и только по ситуации. Любая самодеятельность, а также народные способы лечения в данном случае исключены – они только усугубят проблему.
Вопросы-ответы
Что является профилактикой пиодермии?
К профилактике пиодермии относятся поддержание иммунитета, соблюдение норм гигиены, своевременная обработка травм, трещин и т.д. Если кожа ведет себя как-то не так, внеочередной осмотр у дерматолога тоже относится к профилактическим мерам.
Какие антибиотики пить при пиодермии?
Назначать себе антибиотики самостоятельно не только бесполезно, но и опасно. Сейчас существует более 10 наименований медикаментов из этой группы – а что подойдет в конкретном случае и каковы клинические рекомендации при пиодермии, знает только лечащий врач.
Используют ли при пиодермии хирургическое лечение?
К нему прибегают крайне редко – и то только в том случае, когда наблюдается существенный некроз тканей. В остальных случаях операции пациентам не показаны, применяются более щадящие методы.
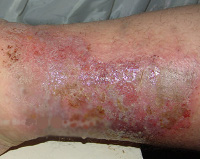
Хроническая диффузная стрептодермия – это рецидивирующее рассеянное воспаление кожи кокковой этиологии. Первичными элементами являются плоские буллы, появляющиеся на фоне отёчной эритемы, сливающиеся, образующие крупные очаги с неровными краями. Серозно-гнойные пузыри эрозируются, покрываются корками, рядом появляются новые. Кожа диффузно инфильтрируется. Диагностируют заболевание на основании клиники, микроскопии соскобов и бактериологии мазков с очага поражения. Лечение предполагает улучшение трофики, санацию очагов инфекции. Буллы вскрывают, накладывают влажно-высыхающие антисептические повязки, применяют витаминотерапию и средства, улучшающие периферическое кровообращение.
МКБ-10
Общие сведения
Хроническая диффузная стрептодермия – хроническая поверхностная кокковая инфекция кожных покровов с диффузной инфильтрацией кожи. Особенностью патологии является её излюбленная локализация вокруг незаживающих язв или в местах постоянной травматизации кожи. Заболевание не имеет возрастных, гендерных и сезонных рамок, неэндемично. Точные данные о структуре заболеваемости хронической диффузной стрептодермией отсутствуют, поскольку данная патология в ряде случаев расценивается как экзема или следствие трофических нарушений.
В отечественной дерматологии экземоподобными дерматозами занимался выдающийся представитель петербургской школы кожных болезней профессор С.Т. Павлов. Он первым описал посттравматическую хроническую диффузную стрептодермию, трансформирующуюся в экзему на фоне незаживающей язвы. Он же доказал, что длительно существующий очаг кокковой инфекции в виде хронической диффузной стрептодермии почти в 90% случаев приводит к сенсибилизации дермы и трансформации в микробную экзему. Актуальность проблемы на современном этапе связана с необходимостью своевременной и точной диагностики хронической диффузной стрептодермии при сосудистых заболеваниях нижних конечностей, сопровождающихся выраженными трофическими нарушениями.

Причины
Причиной заболевания является стрептококковая или стрепто-стафилококковая интервенция кожи. Провоцирующими факторами хронической диффузной стрептодермии считают варикоз, тромбофлебит, нерациональную раздражающую терапию.
Патогенез
Механизм возникновения хронической диффузной стрептодермии обусловлен трофическими нарушениями. При первом варианте развития основную роль играет длительное нарушение местного кровообращения. Из-за образования эрозивно-язвенного участка инфицированной кожи возникает ишемия дермы, вызванная спазмом сосудов в результате патогенного действия микробов на их стенку и развитием воспаления. Повреждённые артерии тромбируются, что создаёт дополнительные препятствия локальному кровотоку. Воспаленные ткани вокруг очага хронической диффузной стрептодермии компрессионно сдавливают близлежащие сосуды, а образовавшиеся коллатерали способствуют перераспределению крови, что усугубляет ишемию поражённого участка, нарушает трофику кожи.
Второй вариант развития хронической диффузной стрептодермии связан с гипоксией тканей дермы. Кислородное голодание – следствие ишемии, но не только. Гипоксия дермы развивается в результате инфекционного повреждения ферментов внутриклеточных митохондрий. В результате клетки теряют способность усваивать кислород.
Третий вариант возникновения хронической диффузной стрептодермии – возникновение обменных нарушений. В этом случае воспаление в дерме развивается из-за активации Т-лимфоцитов иммунной системы, что ведёт к усилению клеточной пролиферации с целью восстановления целостности кожных покровов. Для этого, прежде всего, требуется белок – основной строительный материал дермы. Поэтому доставка в кожу белков, жиров и углеводов, обеспечивающих нормальный клеточный метаболизм, меняет свои пропорции в пользу белковой составляющей. Обменный баланс нарушается, а вслед за ним и трофика тканей.
Замедлять метаболизм способно переохлаждение кожи. Кроме того, трофика дермы при хронической диффузной стрептодермии меняется в результате нарушения иннервации кожи. Чаще всего это происходит при ущемлении расположенных в коже многочисленных нервных окончаний рубцами, формирующимися на месте язв.
Симптомы
Заболевание начинается с высыпания серозно-гнойных булл небольших размеров на фоне отёчной и гиперемированной кожи в ответ на действие стрептококковой и стрепто-стафилококковой флоры. При этом нарушаются защитно-барьерные функции кожи, что позволяет микробам закрепиться на поверхности эпидермиса или проникнуть вглубь дермы. Сила ответной реакции организма зависит от состояния иммунной системы пациента, вирулентности кокков, их количества.
Образовавшиеся буллы вскрываются, обнажают эрозивную поверхность, покрывающуюся серозными или серозно-гнойными корками, начинают шелушиться. При хронической диффузной стрептодермии первичные элементы обладают тенденцией к слиянию, поэтому в местах типичной локализации патологического процесса (на нижних конечностях) достаточно быстро возникают крупные очаги с нечёткими контурами, окружённые по периметру отслаивающимся эпидермисом.
Высыпания сопровождаются продромой и неинтенсивным зудом. Цикл существования первичных элементов – 10-12 дней. Рядом с инволюционирующими образованиями появляются свежие, присоединяется мокнутие. Течение хронической диффузной стрептодермии приобретает рецидивирующий характер, кожа диффузно инфильтрируется. В процесс вовлекаются волосяные фолликулы и железистый аппарат дермы, развиваются остиофолликулиты.
С течением времени очаги растут по периферии, регионарные лимфоузлы увеличиваются. На одних участках кожного покрова начинается стихание процесса, появляется крупнопластинчатое шелушение, в соседних очагах возникают мелкоточечные эрозии с серозным наполнением на фоне яркой эритемы, что свидетельствует о сенсибилизации кожи и начале трансформации хронической диффузной стрептодермии в экзему.
Диагностика
Диагностику патологии осуществляет врач-дерматолог на основании анамнеза и клинической симптоматики. Для уточнения диагноза и проведения дифференциальной диагностики выполняют:
- микроскопию соскоба с очага поражения;
- бактериологический посев отделяемого из эпицентра воспаления для определения чувствительности к антибиотикам.
Патогистология констатирует отсутствие рогового и зернистого слоя эпидермиса, чередующееся с явлениями паракератоза, лимфоцитарный инфильтрат. Хроническую диффузную стрептодермию дифференцируют с экземой, атопическим дерматитом, пиодермиями.
Лечение хронической диффузной стрептодермии
Лечение заключается во вскрытии булл и их дезинфекции. Осуществляют перевязки. Местно применяют рассасывающие серные мази, при их неэффективности иногда используют рентгенотерапию. Показано УФО. Внутрь назначают витамины, сосудорасширяющие средства, препараты, улучшающие трофику. Рекомендуется консультация сосудистого хирурга.
Прогноз и профилактика
Прогноз хронической диффузной стрептодермии относительно благоприятный. Профилактика состоит в соблюдении правил личной гигиены и регулярном уходе за кожей.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Стрептодермия представляет собой одну из разновидностей кожных пиодермий (заболеваний, обусловленных бактериальной инфекцией). Стрептодермия у детей обусловлена специфическим видом микроорганизмов – бактериями рода Стрептококки. Это грамотрицательные палочки кокковидной (округлой формы), объединенные в грозди. Чаще всего развиваются на фоне сниженного иммунитета, нарушенной микрофлоры, и проявляются различными кожными высыпаниями, воспалительным процессом, раздражением. Это могут быть как местные проявления на уровне кожи, так и системные проявления на уровне всего организма с формированием новых очагов инфекционного процесса, воспалительных и некротизированных участков, инфильтратов.
Код по МКБ-10
Эпидемиология
Число случаев стрептококковой пиодермии по состоянию на 2005 год у детей младше 15 лет оценивается в 111 миллионов. [1] По статистике, примерно в 45% случаев быстрого развития стрептодермии, с коротким инкубационным периодом, происходит на фоне сниженного иммунитета, повышенной болезненности ребенка, общей ослабленности организма.
Появление стрептодермии у таких детей сопровождается такими заболеваниями, как кариес, пульпит, фарингит, тонзиллит, бронхит. У многих детей (до 20%), есть хронические очаги инфекции в горле, ротовой полости. [2] Это могут быть хронические болезни зубов (12%), десен (10%), аденоиды (2-3%), воспаленные миндалины (5-6%), свищи и фолликулы (до 7%), забитые гайморовы пазухи (до 5%). В остальных случаях это различные острые и хронические заболевания верхних и нижних дыхательных путей.
В 65,5% случаев развития стрептодермии, сопутствующими факторами выступало нарушение гормонального фона, дисбаланс иммунитета, повышенная реактивность, сенсибилизация организма. Примерно в 35% случаев стрептодермия развивается после пребывания ребенка на стационарном лечении в больницах (госпитальная инфекция). Примерно в 5-10% случаев заболевание развивается на фоне общей интоксикации организма, в 70% случаев – на фоне нарушения микрофлоры кожных покровов, слизистых оболочек, ротовой полости. Примерно 15-20% случаев обусловлено гормональными и иммунными изменениями. В 25% случаев развитие заболевания связано с недостаточным весом, дефицитом витамин, минеральных веществ, отдельных питательных компонентов. В 30% случаев развитие заболевания связано с избыточной массой тела и повышенным индексом массы тела.
Пик заболеваемости стрептодермией наблюдается у детей в возрасте от 2 до 5 лет, но может также наблюдаться среди детей старшего возраста и взрослых, чей род занятий может привести к порезам или ссадинам на коже (Adams, 2002; Fehrs, et al., 1987; Wasserzug, et al., 2009). Различий в воспримчивости между девочками и мальчиками нет. [3]
Причины стрептодермии у ребенка
Причина развития стрептодермии (основная) – одна. Это бактериальная инфекция, а точнее микроорганизм, относящийся к роду стрептококк. Его интенсивное размножение на фоне сниженного иммунитета и нарушенной сопротивляемости организма, вызывает интенсивное распространение воспалительного и инфекционного процесса, его прогрессирование. Косвенно могут влиять и другие причины – это безусловно, низкий иммунитет, нарушение нормальных обменных процессов в организме, недостаток витамин, микроэлементов, минеральных компонентов. Контакт с инфекционным больным также может стать причиной развития стрептодермии. Сюда же можно отнести попадание ребенка в очаг инфекции (например, в зону эпидемии, или зону процветания госпитальной инфекции), несоблюдение санитарно-гигиенических норм и требований, плохие жилищные условия, способствующие распространению инфекции. [4]
Возбудители
Факторы риска
В группу риска попадают дети со сниженным иммунитетом, не привитые дети, либо дети, привитые без соблюдения правил вакцинации, у которых были осложнения на прививки, часто болеющие дети, дети с длительно текущими, рецидивирующими заболеваниями, хронической инфекцией, аллергическими реакциями. Тем не менее, стоит отметить, что отсутствие вакцинации также негативно сказывается на состоянии здоровья, и может стать причиной развития как тяжелых инфекционных заболеваний, так и стрептодермии.
Сюда относят детей с различными очагами инфекции, с хроническими инфекционными и соматическими заболеваниями, в том числе, стоматологического и дерматологического профиля. В группу риска попадают дети с авитаминозом, в особенности, если в организме отмечается дефицит витаминов группы С и Д. Как показывает ряд исследований и клинических случаев, дефицит витамина Д зачастую ассоциирован у детей с развитием инфекционных заболеваний различной степени тяжести и локализации. Также стоит отметить, что при дефиците данного витамина заболевания протекают намного тяжелее и влекут за собой многочисленные осложнения. [5] , [6] , [7]
Кроме того, к факторам риска можно отнести антибиотикотерапию, прием некоторых лекарств с тяжелым токсическим воздействием на организм (противопаразитарная, противогрибковая терапия, химиотерапия, противотуберкулезное лечение). Аналогичным образом действуют сильные обезболивающие, наркоз, анестезия, и даже местное обезболивание. Длительное пребывание ребенка в больнице в связи с различными заболеваниями также может стать причиной развития стрептодермии, поскольку почти во всех больницах присутствует госпитальная инфекция. [8] В группу риска попадают и люди после лучевой терапии, химиотерапии, после длительной госпитализации, хирургического вмешательства, трансплантации и переливания крови.
Также в группу риска относят детей, рожденных с различными видами внутриутробной инфекции, с родовыми травмами, ослабленные дети, дети с низкой массой тела, недоразвитием или функциональной незрелостью организма, дети, рожденные преждевременно, либо в связи с операцией кесарево сечение.
Патогенез
В основе патогенеза лежит развитие на коже бактериальной инфекции. Основным возбудителем стрептодермии у ребенка является стрептококковая инфекция. Развивается она, как правило, на фоне сниженного иммунитета, общего снижения сопротивляемости и выносливости организма, при недостатке витамин или минералов. Как правило, на ранних этапах бактериальная инвазия низкой степени, затрагивает только поверхностные слои кожи. Однако постепенно инфекции поражает все более глубокие слои кожи, соответственно, ее становится все сложнее вылечить. Стоит отметить, что чаще всего поражаются либо поверхностные слои (эпидермис), либо глубинные (собственно дерма). В редких случаях в воспалительно-инфекционный процесс вовлекается подкожно-жировая клетчатка.
Поверхностные структуры стрептококков, включая семейство белков М, гиалуроновую капсулу и фибронектин-связывающие белки, позволяют бактерии прилипать, колонизировать и проникать в кожу и слизистые оболочки человека [9] , [10] при различных условиях окружающей среды. [11]
Заразна ли стрептодермия у детей?
Часто приходится слышать вопрос, заразна ли стрептодермия у детей? Давайте разберемся в этом вопросе. Стрептодермия обусловлена бактериальной инфекцией, а точнее, бактериями рода стрептококк. Любая бактериальная инфекция априори означает определенный уровень заразности, так как обладает свойствами распространяться и передаваться от одного человека к другому, вне зависимости от того, болеет ли он в открытой форме, или скрыто, или же просто является бактерионосителем. [12]
Но дело в том, что у одного ребенка, который был в контакте с инфекционным больным, заболевание может проявиться, тогда как у другого оно не будет проявляться. Все зависит от состояния иммунитета, а также от восприимчивости организма к инфекционным заболеваниям. У каждого человека свой уровень восприимчивости. Поэтому, в любом случае, исходить нужно из того, что данное заболевание заразно. При развитии острой формы заболевания, лучше воздержаться от контакта с другими детьми, выдержать карантин. Это поможет не просто не заразить других детей, но и будет способствовать более легкому и быстрому течению заболевания, без каких-либо осложнений, поскольку не будет посторонней микрофлоры, которая только усугубляет ситуацию.
Как передается стрептодермия у детей?
Стрептодермия передается так же, как и ряд других заболеваний бактериального происхождения – при непосредственном контакте с инфекционным больным. Заболевание может передаться при контакте, рукопожатии, при пользовании одним бельем, посудой, предметами гигиены. В некоторых случаях, при особо тяжелой форме заболевания, оно может передаваться воздушно-капельным путем. [13]
Если ваш ребенок болен, вам обязательно нужно знать, как передается стрептодермия у детей, чтобы избежать заражения других детей. Следите за тем, чтобы ваш ребенок не находился в непосредственном контакте с другими детьми. Научите его элементарным правилам гигиены: перед прогулкой и после нее тщательно мыть руки с мылом, обрабатывать кожу спиртом, спиртосодержащими настойками или лосьонами, или другими антисептиками. Это позволит снизить контаминацию кожи патогенной микрофлорой.
Также нужно понимать, что через некоторое время после того, как ребенок переболел, он все еще остается бактерионосителем, и вероятность заражения здорового ребенка все еще сохраняется. Поэтому врачи рекомендуют выдерживать 2-х недельный карантин, и не допускать заболевшего стрептодермией ребенка в контакт с другими детьми. Карантин следует выдерживать даже после выздоровления, поскольку бактерии все еще сохраняется в организме, и могут представлять собой опасность для других детей.
Хотя не все врачи разделяют такую точку зрения. Некоторые врачи убеждены, что ребенку, больному стрептодермией можно спокойно общаться с другими детьми. И он не представляет для них никакой опасности. Это связано с тем, что развиться заболевание может только у того ребенка, у которого есть для этого предпосылки и предрасположенность, например, низкий иммунитет, или нарушенная естественная микрофлора со сниженной колонизационной резистентностью. В противном случае организм сам будет противостоять инфекции и не допустит развития заболевания.
Симптомы стрептодермии у ребенка
Инкубационный период стрептодермии у детей, определяется многими факторами. В среднем он составляет от 1 до 10 дней. Так, если иммунитет и естественная сопротивляемость организма находятся в норме, либо на высоком уровне, то заболевание может развиться спустя 7-10 дней, и даже больше после контакта с человеком, больным стрептодермией.
Нередко наблюдаются случаи, когда иммунитет подавляет инфекцию, и не дает ей возможности развиться. В таких случаях заболевание не развивается вовсе. При слабом иммунитете, высокой восприимчивости, заболевание может развиться и намного быстрее. Известны случаи, при которых у часто болеющих детей инкубационный период стрептодермии составлял 1-2 дня (заболевание развивалось стремительно, почти мгновенно после контакта с инфекцией).
Основным симптомом является развитие на поверхности кожи гнойного воспалительного процесса. Это может быть сначала небольшое покраснение, раздражение, которое постепенно перерастает в мокнущий , красный (воспаленный) участок. К этому участку невозможно притронуться в связи с повышенной болезненностью. Часто процесс сопровождается повышением температуры тела, развитием местной реакции в виде зуда, покраснения, образования нарыва или уплотнения. Могут образовываться отдельные волдыри, которые заполнены гнойным содержимым (в состав входят бактерии, отмершие клетки кожи, лейкоциты и лимфоциты, другие клетки крови, мигрировавшие в очаг воспаления).
В более запущенной форме (хронической) развиваются в виде мокнущих, незаживающих язв, которые отличаются повышенной болезненность. Склонностью к кровоточивости, длительному незаживлению, прогрессирующему разрастанию. В очаги воспаления могут вовлекаться все новые и новые участки кожи. Часто язвы сливаются между собой. На дне язвы могут наблюдаться гнойные и некротические участки, заполненные гнойными массами. По бокам образуются участки грануляции. Как правило, такие язвы приподнимаются над поверхностью здоровой кожи, появляются признаки инфильтрации.
Первые признаки, как начинается стрептодермия у детей
Если ребенок был в контакте с инфекционным больным, в течении инкубационного периода у него может развиться стрептодермия. Поэтому обязательно нужно поинтересоваться, как начинается стрептодермия у детей. Первые признаки нужно отслеживать внимательно, поскольку именно от того, насколько рано они будут обнаружены, зависит успех дальнейшего лечения заболевания. Не секрет, что успех любого лечения зависит от своевременного начатого лечения.
Если ребенок был в контакте с больным, нужно относиться к нему намного внимательнее. Необходимо ежедневно просматривать тело на предмет появления первых признаков поражения кожи бактериальной инфекцией. Так, стрептококк, как правило, поражает преимущественно поверхностные слои, поэтому первые реакции как раз и будут касаться поверхностных слоев. Сначала появляется покраснение, которое может сильно чесаться, а может и не чесаться. Но позже оно перерастает в небольшой нарыв, или язвочку. [14]
Развивается гной, нарастает серозно-экссудативная реакция. Участок вокруг пораженного места становится уплотненным, воспаленным и болезненным. Нередко развивается сильный отек. На поверхности может образовываться дряблый пузырь (фликтена). Разрыв этого пузыря, как правило, влечет за собой образование новых очагов воспалительного процесса.
Температура при стрептодермии у детей
У детей при стрептодермии может подниматься температура, поскольку стрептодермия представляет собой инфекционное заболевание, обусловленное бактериальной микрофлорой. Температура до 37,2 (субфебрильная температура) обычно указывает на присутствие в организме инфекции, а также на то, что организм активировал все ресурсы для борьбы с инфекцией. Это указывает на то, что иммунитет, система неспецифической резистентности, находятся в активном состоянии и обеспечивают надежную защиту против прогрессирования инфекции. В некоторых случаях субфебрильная температура может быть признаком протекания в организме регенерационных (восстановительных) процессов. Как правило, при такой температуре предпринимать никаких действий не нужно, но нужно внимательно следить за ребенком, и отслеживать температурный график – измерять температуру как минимум 2 раза в сутки, в одно и то же время, и записывать показатели в специальном температурном листе. Это может быть весьма информативным и полезным для лечащего врача, позволит отследить состояние ребенка в динамике. Но это не исключает необходимость консультации с врачом. [15]
Если же температура поднимается выше 37,2 (фебрильная температура) - это, как правило, повод для беспокойства. Это значит, что организм находится в напряженном состоянии, и ему не хватает ресурсов для борьбы с инфекцией. В таком случае нужно давать ребенку жаропонижающее средство в качестве симптоматической терапии. Лучше давать простые средства, которые выступают действующими веществами – анальгин, аспирин, парацетамол. Детские смеси, суспензии, и другие жаропонижающие средства для детей, лучше исключить, поскольку они могут вызвать дополнительные нежелательные реакции, попадая в напряженный организм, а это, в свою очередь, может усугубить состояние, вызвав прогрессирование и распространение стрептодермии.
Если температура у ребенка поднимается выше 38 градусов, нужно предпринимать срочные меры по снижению температуры. Подойдут любые жаропонижающие средства. Также их можно комбинировать с классическими противовоспалительными средствами. Допускать повышения температуры у ребенка выше 38 градусов не рекомендуется, поскольку свыше этой температуры у ребенка, в отличие от взрослого, уже начинается денатурация белков крови. Также стоит отметить, что при температуре свыше 38 градусов, отягощенной бактериальной инфекцией, может потребоваться скорая медицинская помощь. Если состояние ребенка ухудшается, медлить с вызовом скорой помощи нельзя. Если температура не снижается в течение 3 дней, может потребоваться госпитализация. О случаях любого, даже незначительного повышения температуры у детей на фоне стрептодермии, необходимо немедленно сообщить лечащему врачу.
Стрептодермия у грудного ребенка
Появление признаков стрептодермии у грудного ребенка довольно опасно, поскольку стрептодермия представляет собой бактериальное заболевание. У ребенка грудного возраста естественный микробиоценоз еще не сформирован. У грудничка колонизационная резистентность слизистых оболочек и кожных покровов полностью отсутствует, иммунитет также не сформирован. До трех лет микрофлора и иммунитет ребенка идентичны иммунитету и микрофлоры матери. Собственной микрофлоры еще нет, она находится на стадии формирования, поэтому организм максимально уязвим и восприимчив к любому типу инфекции, в том числе, к стрептококковой. [16]
Характерной чертой протекания стрептодермии у грудного ребенка является то, что она протекает тяжело, часто сопровождается повышением температуры, быстро прогрессирует, охватывая все новые и новые участки кожи. В некоторых случаях стрептококковая инфекция может поражать и слизистые оболочки. Довольно часто присоединяется грибковая инфекция, что усугубляет ситуацию и отягощает состояние ребенка. Стрептодермия у ребенка может вызвать в качестве осложнения и кишечный дисбактериоз, что влечет за собой серьезные нарушения пищеварения, стула. Заболевание отличается склонностью к хронизации и рецидивирующему течению.
При появлении первых признаков заболевания, нужно как можно быстрее обращаться к врачу, проводить соответствующее лечение с первых дней. При появлении осложнений или прогрессировании заболевания, может потребоваться госпитализация. Самолечением заниматься нельзя, все назначения должен делать исключительно врач.
Читайте также:

