Как определить рубец после инфаркта на экг
Обновлено: 25.04.2024
При поступлении больного в стационар я, как врач-кардиолог, всегда определяю, на каком этапе находится заболевание: провожу ЭКГ в динамике, оцениваю результаты анализа крови и общее состояние пациента. Это позволяет определиться с дальнейшими действиями по оказанию помощи. Давайте разберемся, какие выделяют стадии инфаркта миокарда по времени, чем они отличаются друг от друга и что происходит в каждый период с сердечной мышцей.
Инфаркт миокарда по стадиям
У большей части пациентов инфаркт миокарда развивается постепенно. Сначала у больного со стенокардией увеличивается частота и продолжительность сердечных приступов, снижается порог физической нагрузки, возникают боли в загрудинной области, которые не беспокоили уже много лет. А «Нитроглицерин» не купирует болевой синдром так быстро, как раньше.
После начала приступа и появления стойкой ишемии и некроза выделяется 4 стадии развития инфаркта, каждая имеет свои клинические симптомы и проявления на кардиограмме.
Острейшая стадия
Длительность — от 10–20 минут до нескольких часов. Нестабильная стенокардия перерастает в инфаркт:
- Резко возникшая боль уже не купируется нитратами и проходит после использования наркотических анальгетиков.
- Боль давящая, сжимающая, пекущая.
- При классическом проявлении определяется в груди слева, отдает под левую лопатку, ключицу, шею, нижнюю челюсть, половину головы.
При объективном осмотре:
- Бледные кожные покровы, холодный пот, синий носогубный треугольник.
- Аускультативно отмечается приглушение I тона в зоне верхушки.
- Частота пульса меняется. По данным статистики, нарушение ритма и проводимости, тахикардия или брадикардия, наблюдается у 90% больных.
- Давление сначала повышается, а потом падает.
- Появляется одышка, в некоторых случаях наблюдаются признаки легочной недостаточности.
- В анализе крови отмечается рост уровня тропонина и миоглобина.
На ЭКГ отмечается резкое снижение зубца R, значительный подъем ST выше изолинии и его слияние с T (монофазная кривая).
Морфология ткани изменяется. Очаг повреждения имеет отчетливые границы, миокард становится бледным, отечным. На вторые сутки область ишемии желтеет, у нее появляется демаркационная линия.
Подробнее о признаках инфаркта на ЭКГ можно прочесть здесь.
Острая
Продолжается до 10 дней. Ангинозная боль, характерная для острейшей стадии, проходит. Сохраняется пониженное давление, нарастают признаки сердечной недостаточности. Почти всегда прогрессируют нарушения ритма и проводимости. В первые двое суток на первое место выходит резорбционно-некротический синдром:
- Повышается температура, не выше 37,5 °C. Если показатель выше, то это свидетельствует о присоединении инфекции. Продолжается 5–7 дней.
- Увеличивается уровень лейкоцитов в крови, преимущественно нейтрофилов, увеличивается СОЭ.
- В крови определяются маркеры некроза сердечной мышцы (повышение миоглобина, АЛТ, АСТ, тропонина).
На кардиограмме острая стадия развившегося инфаркта миокарда проявляется четко, особенно при обширном поражении. В это время происходит формирование патологического зубца Q, T становится отрицательным, ST сохраняет позицию выше изолинии.

На гистологическом срезе хорошо виден участок повреждения с лизисом ядер и некротическим распадом клеток (стрелка вверху). Внизу указатель обозначает демаркационную область с инфильтрацией ткани лейкоцитами, образованием новых капилляров и отека. Она находится на границе области инфаркта и нормального миокарда.

Подострая
Подострая стадия инфаркта миокарда длится от 10 дней до 1–2 месяцев. Для этого периода характерными признаками являются:
- Полное прекращение боли в сердце.
- У многих больных — восстановление проводимости и ритма.
- Нормализация дыхания.
- Тоны сердца становятся громче или остаются приглушенными (в зависимости от степени повреждения).
- Температура и картина общего анализа крови приходит в норму.
- Давление нормализуется.
ЭКГ: Зубец Q переходит сразу в R, при крупноочаговом поражении R исчезает, желудочковый комплекс приобретает вид QS, ST возвращается к изоэлектрической линии, T становится отрицательным.
Если сделать срез в это время и рассмотреть микропрепарат, то на нем будет четко определяться область поражения серо-розового оттенка с красной каймой по периферии.
Рубцевание
Развивается на протяжении 2–6 месяцев от начала заболевания. В стадии рубцевания (формирования кардиосклероза) наблюдаются восстановительные процессы, миокард приспосабливается к работе в новых условиях:
- У многих пациентов развивается гипертрофия левого желудочка (компенсаторный механизм).
- Постепенно возвращается к исходным показаниям пороговая толерантность к физическим нагрузкам.
- Очень редко наблюдаются эпизоды нарушения ритма, у большей части больных ритм нормализуется.
- Возрастает вероятность появления истерий, фобий и других неврологических отклонений.
Кардиограмма показывает уменьшение патологического зубца Q, ST сохраняется на изолинии, снижается амплитуда отрицательного T или он переходит на изолинию. Это признак формирования рубца.
При гистологическом исследовании это выглядит как белое образование, немного западающее внутрь и состоящее из грануляций. Повторные инфаркты, стенокардия и гипертония приводят к развитию кардиосклероза там, где таких участков много и они не могут выполнять прежние функции. Морфогенез таких изменений хорошо виден на приложенном фото.

Ниже можно увидеть динамику изменения лабораторных показателей, в зависимости от времени развития некроза.
Клинический случай
В стационар поступил пациент с сильными загрудинными болями, которые отмечались на протяжении трех дней. Прием анальгетиков и «Нитроглицерина» не приносил облегчения. Ранее был поставлен диагноз стенокардии напряжения ФК II. За неделю до приступа испытал сильный стресс, состояние ухудшалось. На кардиограмме определился крупноочаговый инфаркт с локализацией в передней стенке, острая стадия. В крови — повышение миоглобина и тропонина.
Через месяц стационара пациент был выписан для лечения в амбулаторных условиях. ЭКГ показало рубцевание в области поражения, показатели крови пришли в норму.
Совет специалиста
При появлении первых признаков инфаркта меры следует принимать незамедлительно. Я советую сразу звонить в скорую помощь, и пока врач едет, обеспечить больному полный покой, усадить или уложить в такое положение, которое максимально облегчит состояние. Дать «Корвалол», «Нитроглицерин», «Аспирин», проветрить помещение.
Самым опасным является острейший период, который обычно проявляется очень сильной болью, одышкой, нарушениями ритма. От быстроты и правильности действий находящегося рядом человека зависит жизнь пациента. Лучше всего при вызове врача описать симптомы, чтобы могла приехать специализированная бригада, которая снимет ЭКГ, даст кислород и введет препараты для ограничения зоны некроза.
Для подготовки материала использовались следующие источники информации.
Признаки инфаркта миокарда с подъемом сегмента ST на ЭКГ
Синонимы: инфаркт миокарда с подъемом сегмента ST, острый инфаркт миокарда (ИМ), острый трансмуральный инфаркт, инфаркт миокарда (ИМ) с зубцом Q.
Среди сердечно-сосудистых заболеваний с возможным смертельным исходом важное место занимает острый инфаркт миокарда (ИМ), который в настоящее время называют ИМпST. Это наиболее тяжелая форма ОКС, если не считать внезапную сердечную смерть.
Патофизиология. Вследствие кровоизлияния в атеросклеротическую бляшку и постепенно нарастающего тромбоза коронарной артерии происходит стенозирование ее просвета с исходом в окклюзию. Это приводит к ишемии миокарда, кровоснабжаемого пораженной коронарной артерией, и его некрозу.
Тщательные многолетние эпидемиологические исследования больных инфарктом миокарда (ИМ) показали, что у них имеются факторы риска. Сочетание этих факторов способствует ускорению атеросклеротического процесса и многократному увеличению риска инфаркта миокарда (ИМ). К известным на сегодняшний день факторам риска относятся курение, повышенный уровень холестерина в крови, высокое АД и сахарный диабет.
Помимо перечисленных четырех главных факторов риска, известны и другие, в частности, избыточная масса тела, стресс, гиподинамия, наследственная предрасположенность.
Симптомы инфаркта миокарда с подъемом сегмента ST (ИМпST):
• Сильная ангинозная боль, длящаяся более 15 мин
• Подъем сегмента ST на ЭКГ
• Положительные результаты анализа крови на креатинкиназу, ее МВ-фракцию, тропонины (I или Т)
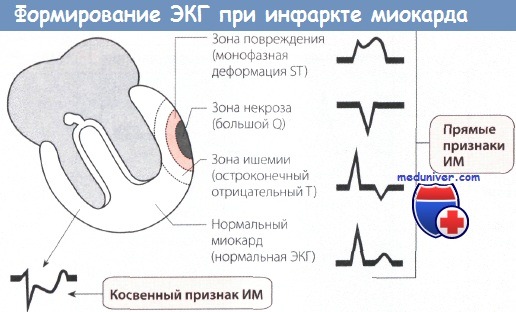
Диагностика инфаркта миокарда с подъемом сегмента ST (ИМпST)
ЭКГ, как правило, имеет решающее значение для установления диагноза. Уже через 1 ч после появления типичного болевого приступа в большинстве случаев на ЭКГ отмечаются четкие признаки ИМ. Поэтому диагностика ИМ является важнейшей задачей электрокардиографии.
При анализе ЭКГ у больных инфарктом миокарда (ИМ) следует обратить внимание на следующие особенности.
• Признаки ИМ должны быть однозначными. В большинстве случаев изменения на ЭКГ бывают настолько типичны, что диагноз можно поставить, не прибегая к дальнейшему обследованию.
• Другие важные заболевания, особенно в острой стадии, например приступ стабильной стенокардии у больного ИБС, перикардит или миокардит, не следует ошибочно интерпретировать как ИМ. Например, при перикардите на ЭКГ нет отчетливых признаков ИМ.
• В процессе диагностики ИМ необходимо установить также стадию ИМ, т.е. следует указать, по крайней мере, идет ли речь об острой фазе или это старый инфаркт. Это важно, так как лечение ИМ имеет свои особенности в зависимости от стадии заболевания.
• В диагнозе следует отразить также локализацию ИМ. В частности, следует дифференцировать инфаркт передней стенки ЛЖ от инфаркта его задней стенки. В зависимости от локализации ИМ можно ориентировочно определить, какая коронарная артерия поражена.
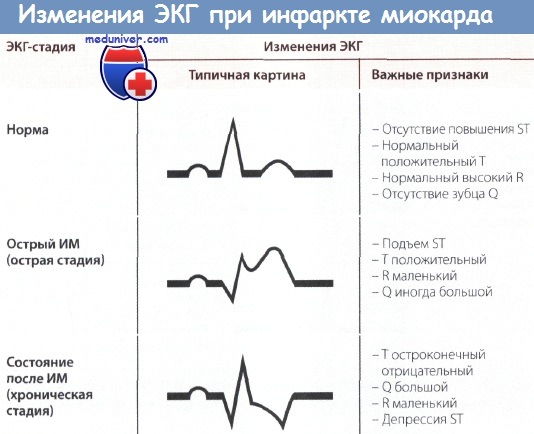
Интерпретация отдельных показателей ЭКГ при инфаркте миокарда (ИМ)
1. Большой зубец Q (зона некроза). Вследствие некроза миокарда в зоне инфаркта ЭДС не возникает. Результирующий вектор ЭДС направлен от зоны некроза. Поэтому на ЭКГ регистрируется глубокий и уширенный зубец Q (зубец Q Парди) в отведениях, которые располагаются непосредственно над зоной ИМ.
2. Подъем сегмента ST. Зона некроза миокарда окружена зоной повреждения. Поврежденная ткань по сравнению со здоровой в конце деполяризации желудочка несет меньший отрицательный заряд, поэтому менее возбудима. Поэтому в зоне повреждения возникает вектор, который соответствует сегменту ST и направлен от электрически отрицательного миокарда к электрически менее отрицательному, т.е. к части миокарда, которая заряжена относительно положительно. Поэтому на ЭКГ, соответствующей зоне повреждения, регистрируется подъем сегмента ST.
3. Остроконечный отрицательный зубец Т. ЭКГ зоны ишемии обнаруживает изменения в фазе реполяризации. Вектор реполяризации направлен от зоны ишемии к здоровому миокарду. При повреждении эпикардиальных слоев миокарда вектор ЭДС направлен снаружи внутрь. Поэтому в отведениях, в которых в норме регистрируются положительные зубцы Т, теперь появляются симметричные остроконечные отрицательные зубцы Т (коронарные зубцы Т Парди).
Результаты исследования сывороточных маркеров некроза миокарда становятся положительными через 2-6 ч после развития ишемии.
Появление тропонинов в сыворотке крови отражает образование тромба в коронарной артерии. Поэтому анализ крови на тропонины из-за высокой чувствительности (90% при выполнении через 6 ч) и специфичности (примерно 95%) является стандартным исследованием в экстренной диагностике острого инфаркта миокарда (ИМ).
Определение сывороточных маркеров некроза миокарда играет важную роль не только в диагностике острого инфаркта миокарда (ИМ), но и позволяет судить о его динамике. Особенно велико их значение в тех случаях, когда данные ЭКГ стертые или маскируются блокадой ножки ПГ либо синдромом WPW. Затруднительна диагностика инфаркта миокарда (ИМ) и в тех случаях, когда инфаркт локализуется в бассейне огибающей ветви левой коронарной артерии.
В настоящее время в диагностике инфаркта миокарда (ИМ) применяют оба указанных метода исследования: ЭКГ и анализ крови на сывороточные маркеры некроза миокарда. Причем они не конкурируют, а дополняют друг друга.
Несмотря на это, как показали ранее выполненные нами исследования, предсказательная ценность ЭКГ более высокая по сравнению с анализом крови на сывороточные маркеры некроза миокарда, так как в большинстве случаев острого ИМ изменения на ЭКГ при внимательном ее чтении появляются уже в течение 1-го часа после начала ишемии и являются надежными диагностическими признаками, в то время как повышение уровня сывороточных маркеров во многих случаях не связано с ишемическим повреждением миокарда.
Кроме того, существенное преимущество ЭКГ состоит также в том, что ее можно выполнять столько раз, сколько нужно, не причиняя больному какого-либо неудобства.
При появлении боли в груди следует во всех случаях зарегистрировать ЭКГ. При подозрении на ИМ рекомендуется выполнять контрольную ЭКГ по меньшей мере каждые 3 дня в сочетании с анализом крови на сывороточные маркеры некроза миокарда.
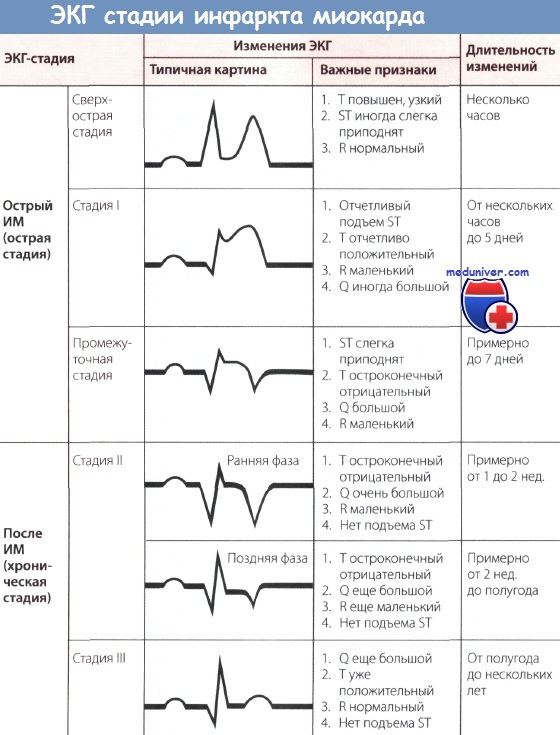
На ЭКГ при остром инфаркте миокарда (ИМ) появляются следующие изменения: независимо от локализации ИМ, т.е. как при инфаркте передней стенки, так и при инфаркте задней стенки в острой фазе происходит значительное изменение сегмента ST. В норме подъем сегмента ST отсутствует, хотя иногда возможны его незначительные подъем или депрессия даже у практически здоровых людей.
При остром инфаркте миокарда (ИМ) первым признаком на ЭКГ бывает отчетливый подъем сегмента ST. Этот подъем сливается со следующим за ним положительным зубцом Т, и, в отличие от нормы, граница между ними исчезает. В таких случаях говорят о монофазной деформации сегмента ST. Такая монофазная деформация патогномонична для острой фазы, т.е. для «свежего» ИМ.
Дифференциальная диагностика инфаркта миокарда с подъемом сегмента ST (ИМпST) с положительным зубцом Т показана на рисунке ниже.

Незадолго до появления монофазной деформации сегмента ST при внимательном анализе ЭКГ можно отметить чрезвычайно высокие остроконечные зубцы Т (так называемые асфиксические Т, или сверхострые Т), обусловленные острой субэндокардиальной ишемией.
Острый и уширенный зубец Q может регистрироваться уже в острой стадии ИМ, однако этот признак не является обязательным. Отрицательный зубец Т в острой стадии может еще отсутствовать.
При «старом» инфаркте миокарда (ИМ) имевший место ранее подъем сегмента ST уже не определяется, но появляются другие изменения, затрагивающие зубцы Q и Т.
В норме зубец Q неширокий (0,04 с) и неглубокий, не превышая по высоте четвертой части зубца R в соответствующем отведении. При «старом» ИМ зубец Q уширен и глубокий.
Зубец Т в норме положительный и составляет не менее 1/7 высоты зубца R в соответствующем отведении, что отличает его от зубца Т при ИМ после острой стадии (т.е. в ранней фазе II стадии), когда он становится глубоким, остроконечным и отрицательным (коронарный зубец Т Парди), кроме того, отмечается депрессия сегмента ST. Однако иногда зубец Т расположен на изолинии и не снижен.
Обычно для определения ЭКГ-стадии инфаркта миокарда (ИМ) бывает достаточно классификации, представленной на рисунке ниже. Классификация, представленная на рисунке выше, позволяет точнее оценить динамику ИМ.
В целом считается, что чем больше отведений, в которых отмечаются патологические изменения, тем обширнее зона ишемии миокарда.
Изменения ЭКГ, а именно большой зубец Q (признак некроза, зубец Q Парди) и отрицательный зубец Т с депрессией сегмента ST или без нее являются типичными для сформировавшегося рубца при «старом» ИМ. Эти изменения проходят по мере улучшения состояния больного. Однако известно, что, несмотря на клиническое улучшение и заживление, признаки старого инфаркта, особенно большой зубец Q сохраняются.
Подъем сегмента ST с положительным зубцом Т, т.е. монофазная деформация сегмента ST с большим зубцом Q, сохраняющаяся более 1 нед., и переход сегмента ST в медленно поднимающуюся дугу должны вызвать подозрение на аневризму сердца.
Дальнейшая тактика после диагностики инфаркта миокарда с подъемом ST (ИМпST) такая же, как и при инфаркте миокарда без подъема сегмента ST (ИМбпST).
Особенности ЭКГ при инфаркте миокарда с подъемом сегмента ST (остром трансмуральном инфаркте):
• Некроз миокарда, обусловленный окклюзией коронарной артерии
• Длительный приступ интенсивной сжимающей загрудинной боли
• В острой стадии: подъем сегмента ST и положительный зубец Т
• В хронической стадии: глубокий остроконечный отрицательный зубец T и большой зубец Q
• Положительный результат анализа крови на креатинкиназу и тропонины
Учебное видео ЭКГ при инфаркте миокарда
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Перенесенный инфаркт и стенокардия на ЭКГ. Изменения зубца Т на электрокардиограмме
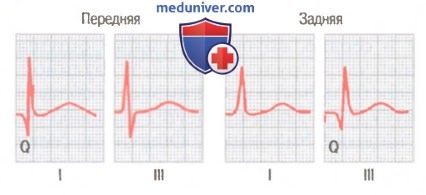
Электрокардиограмма через 1 год после перенесенного инфаркта передней стенки и задней стенки. Обратите внимание на зубец Q в отведении I (инфаркт передней стенки) и зубец Q в отведении III (инфаркт задней стенки)
Конечно, не во всех случаях после перенесенного инфаркта электрокардиограмма выглядит именно так. Очаговые рубцовые изменения миокарда, а также очаговые нарушения проводимости вызывают самые разные и необычные изменения комплекса QRS (например, появление слишком глубокого зубца Q), уменьшение амплитуды зубцов, увеличение продолжительности QRS.
Токи повреждения при стенокардии. Стенокардия («грудная жаба») проявляется в виде приступов боли в сердце, которую больные ощущают в верхней части грудной клетки, за грудиной. Возникшая боль часто иррадиирует в область шеи и левую руку. Такие приступы вызваны умеренной ишемией миокарда. Обычно в состоянии покоя болевых ощущений нет, но как только нагрузка на сердце возрастает, появляется приступообразная боль.
Иногда во время приступа стенокардии на электрокардиограмме появляется потенциал повреждения, т.к. коронарный кровоток оказывается недостаточным, чтобы обеспечить адекватную реполяризацию клеток в ишеминизированных зонах миокарда.
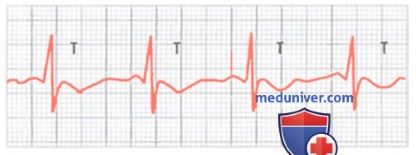
Изменения зубца Т на электрокардиограмме
Как подчеркивалось ранее, зубец Т в норме положительный во всех трех стандартных биполярных отведениях. Его появление на электрокардиограмме связано с тем, что верхушка и наружная поверхность желудочков реполяризуется раньше, чем внутрижелудочковая поверхность. Следовательно, изменения зубца Т возникают при нарушении нормальной последовательности процесса реполяризации. Это может произойти по разным причинам.
Отклонение электрической оси влево при блокаде левой ножки A-В пучка (обратите внимание на продолжительный комплекс QRS)
Влияние медленного распространения волны деполяризации на характеристики зубца Т. Обратимся опять к рисунку, где продолжительность комплекса QRS электрокардиограммы увеличена. Причиной этого является задержка проведения возбуждения в левом желудочке, связанная с блокадой левой ножки А-В пучка. Блокада левой ножки приводит к тому, что левый желудочек деполяризуется на 0,08 сек позже, чем правый. Благодаря этому QRS-вектор смещается влево. Если учесть, что длительность рефрактерного периода правого и левого желудочков примерно одинакова, становится ясно, что в правом желудочке процесс реполяризации начинается раньше, чем в левом. Это приводит к тому, что во время формирования зубца Т правый желудочек уже становится электроположительным, в то время как левый желудочек остается электроотрицательным. Другими словами, результирующий вектор Т смещается вправо — в направлении, противоположном QRS-вектору, поэтому при значительной задержке проведения возбуждения в желудочках зубец Т направлен в противоположную сторону по сравнению с комплексом QRS.
Укорочение периода деполяризации в отдельных областях желудочков вызывает изменение зубца Т. Если период деполяризации в области основания желудочков укорачивается (т.е. уменьшается продолжительность потенциала действия), реполяризация желудочков начинается не с верхушки, как это обычно происходит, а с основания. Поскольку основание желудочков реполяризуется раньше, чем верхушка сердца, вектор реполяризации направлен от верхушки («минус») к основанию («плюс»). При этом направление вектора Т меняется на противоположное— и во всех трех стандартных отведениях регистрируется отрицательный зубец Т вместо положительного. Таким образом, одно только укорочение потенциала действия в клетках основания желудочков приводит к выраженному изменению зубца Т.
Изменение полярности зубца Т при умеренной ишемии верхушки сердца
Наиболее частой причиной укорочения периода деполяризации является умеренная ишемия, которая возникает при острой или хронической закупорке коронарных артерий, а также при относительной коронарной недостаточности во время физической нагрузки. Ишемия приводит к усилению тока ионов через калиевые каналы, в результате возникают изменения зубца Т.
Для выявления начальных стадий коронарной недостаточности больному предлагают выполнить серию физических упражнений, во время которых регистрируют электрокардиограмму и отмечают изменения зубца Т. Эти изменения неспецифические, т.е. возникают всякий раз, когда в каком-либо участке желудочков период деполяризации становится короче, чем в остальной массе миокарда.
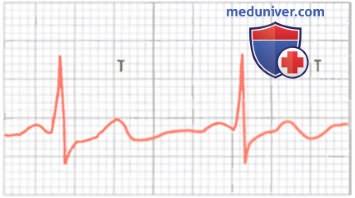
Двуфазный зубец Т под влиянием токсической дозы дигиталиса
Влияние дигиталиса на зубец Т. Дигиталис — это препарат, который применяют при коронарной недостаточности для того, чтобы увеличить силу сердечных сокращений. Превышение дозы дигиталиса приводит к тому, что период деполяризации в одних участках желудочков увеличивается по сравнению с другими. В результате неспецифические признаки, такие как изменение полярности или появление двуфазного зубца Т, могут возникнуть в одном или нескольких отведениях электрокардиограммы и стать самыми ранними проявлениями передозировки.
Четвертая стадия инфаркта миокарда. Распространенный передний инфаркт миокарда
Четвертая стадия изменений ЭКГ — стадия рубца, образовавшегося на месте инфаркта. На ЭКГ имеются изменения только комплекса QRS. Изменений сегмента RS - Т и зубца Т может не быть (S - Т на изолинии и Т положительный). Однако нередко в рубцовой стадии на ЭКГ остается и отрицательный зубец Т.
Увеличенный зубец Q обычно остается на ЭКГ многие годы, часто всю жизнь. Однако он может уменьшиться. Иногда зубец Q довольно быстро (в течение первой недели, первого месяца или нескольких месяцев болезни) или постепенно в течение нескольких лет уменьшается до нормальных размеров, либо зубец QS замещается комплексом rS. Такая гипертрофия ведет к увеличению ЭДС пораженной области и восстановлению относительно нормального направления суммарного вектора миокарда.
Иногда патологический Q или QS исчезают уже на 4 — 6-й день инфаркта. Возможно, вследствие того, что патологический Q возник частично из-за тяжелой дистрофии миокарда с «электрическим эффектом аналогичным эффекту некроза» (Nazzi V. с соавт). При улучшении коллатерального кровообращения часть поврежденных кардиомиоцитов восстанавливается и ЭДС частично восстанавливает направление вектора QRS к«+»отведения — появляется начальный зубец ч (rS вместо QS) или уменьшается зубец Q до нормы. Такие изменения мы наблюдали в эксперименте (Кечкер М. И. с соавт., 1981) и в клинике.
Описанное схематическое деление всего процесса развития инфаркта миокарда на стадии по динамике изменений
На рисунке приведено схематическое изображение приблизительной локализации перечисленных выше крупноочаговых инфарктов миокарда левого желудочка. Инфаркт реже ограничивается одной локализацией, чаще распространяется на 2 — 4 локализации.
Нами приводятся ниже описания ЭКГ и их иллюстрации при инфаркте миокарда перечисленных локализаций в основном в острой (второй) стадии, так как она характеризует это заболевание на высоте развития и в связи с тем, что больные поступают под наблюдение врача главным образом в этой стадии. Пользуясь сведениями, изложенными в предыдущем разделе этой главы, изучающий электрокардиографию может представить изменения данных ЭКГ в динамике. Значительная часть ЭКГ приведена в динамике или в разных стадиях инфаркта.
Распространенный передний инфаркт
В острой стадии могут быть кратковременно реципрокные изменения: смещенный вниз сегмент RS - TIII,aVF,aVR и коронарный положительный зубец TIII,aVF,aVR. При распространении инфаркта вверх по передней стенке может увеличиться зубец RIII и уменьшиться зубец SIII.
Приведенное описание ЭКГ при распространенном переднем инфаркте является одним из наиболее частых вариантов, однако в клинической практике нередко могут быть отклонения от этой схемы. Например, в отведении V1 может регистрироваться комплекс QRS типа rS, а зубец QS появляется, начиная с отведения V2. В отведении V4, а иногда и во всех грудных отведениях регистрируется комплекс QRS типа QR, а не QS, либо, наоборот, во всех грудных отведениях, включая отведения V5 и V6, — зубец QS.
Главное, что следует вынести из данного описания, это то, что инфаркт, распространенный по всей передней стенке и части боковой стенки левого желудочка, ведет к отклонению векторов первой половины QRS назад и вправо и регистрации на ЭКГ во всех грудных отведениях, а также в отведениях I стандартном и aVL увеличенного зубца Q, приподнятого над изолинией сегмента RS - Т, и в части из этих отведений коронарного отрицательного зубца Т.
Сегодня заболевания сердечно-сосудистой системы входят в первую тройку причин смертности, а инфаркт миокарда является самой опасной для человека патологией сердца. Несмотря на то, что во многих случаях это серьезное заболевание можно предотвратить, люди часто беспечно относятся к себе, забывая не только о здоровом образе жизни, но даже игнорируя характерные для кардиопатологии сигналы организма. В Тюменском кардиологическом научном центре первыми пациентов, у которых случился острый инфаркт миокарда, встречают врачи анестезиологи-реаниматологи. Они оценивают их состояние, лечат, сопровождают на операцию, и знают, как тяжело переносится сердечный приступ. Мы попросили анестезиолога-реаниматолога Тюменского кардиоцентра, кандидата медицинских наук Юлию Крошкину рассказать о том, что такое инфаркт, как распознать его первые симптомы и почему при боли за грудиной нужно срочно вызывать скорую помощь.
Инфаркт миокарда (сердечный приступ) – одна из клинических форм ишемической болезни сердца, протекающая с развитием ишемического некроза участка миокарда, обусловленного абсолютной или относительной недостаточностью его кровоснабжения.
Юлия Сергеевна, в каком состоянии попадают в реанимацию пациенты?
Как правило, в реанимацию попадают пациенты с инфарктом миокарда с подъемом сегмента ST – это самая тяжелая форма заболевания, поэтому у них тяжелое или крайней степени тяжести состояние. Таких пациентов чаще всего привозят на скорой помощи. Как врачам сориентироваться, что это именно инфаркт миокарда и пациента нужно везти в кардиоцентр? Прежде всего, по изменениям в кардиограмме, характерным для сердечного приступа, а также соответствующим клиническим проявлениям – боли за грудиной давящего, сжимающего характера, иногда отдающие в левую руку. Когда человек поступает в кардиоцентр, у него берут анализы, в том числе маркеры некроза миокарда. Есть определенные показатели крови, которые показывают, случился ли инфаркт. Всем пациентам делают УЗИ сердца и в экстренном порядке отправляют на коронароангиографию (прим. Процедура исследования сосудов сердца), где в условиях операционной определяется дальнейшая тактика ведения пациента.
Многое зависит от скорой помощи – насколько быстро они доехали до пациента и привезли его в больницу. Очень важен период времени от момента инфаркта до восстановления кровотока в сердце. Сердце, как и все органы, кровоснабжается сетью артерий. И когда какая-то из них по любой причине закрывается, то прекращается кровоснабжение участка, к которому она подходила. Сначала появляется ишемия, потом этот участок отмирает – происходит некроз, а в дальнейшем появляется рубец. Основная задача – восстановить кровоток в поврежденной артерии, либо медикаментозно, либо с помощью операции. Чем быстрее он восстановится, тем лучше – меньше будет зона некроза, меньше осложнений, пациент будет лучше себя чувствовать. Поэтому на этапе скорой помощи зависит, как быстро медики приехали, как быстро сориентировались, что у человека инфаркт, как быстро его доставили в тот центр, где смогут прооперировать. В Тюмени до недавнего времени это были Тюменский кардиоцентр и Тюменская областная больница №1. Сейчас еще добавился госпиталь «Мать и дитя». В догоспитальном этапе считается, что с момента первого медицинского контакта с пациентом до постановки диагноза должно пройти не более 10 минут. До момента госпитализации должно пройти не более 120 минут.
А что в случае сердечного приступа зависит от самого пациента?
Чаще инфаркты случаются у мужчин или женщин?
К своему здоровью более ответственно все-таки относятся женщины. Мужчины зачастую затягивают с визитом к врачу. Если говорить о группах риска, то мужчины чаще болеют инфарктом миокарда. Женщины с инфарктом миокарда, особенно в молодом возрасте, - нонсенс. Женщины появляются в группе риска в постмепнопаузальный период. Пока они менструируют, здоровы, у них нет сопутствующих заболеваний крови, они не пьют препараты, повышающие свертываемость крови, то они не в зоне риска. Кстати, в зоне риска находятся женщины, принимающие оральные контрацептивы, которые увеличивают свертываемость крови. Поэтому, когда поступает молодая пациентка с инфарктом миокарда, то первое, что мы спрашиваем – какие лекарства она принимает. Также мужчины больше курят и больше алкоголизируются, чем женщины, и тяжелее переносят стрессы. Это тоже увеличивает риск инфаркта. По статистике, после первого инфаркта мало кто бросает курить, а после второго бросают процентов 80. Потому что повторные инфаркты протекают гораздо тяжелее. Сердце уже дискредитировано, на нем есть рубец, оно хуже сокращается. У женщин в молодом возрасте препятствуют тромбообразованию еще и женские половые гормоны. Пока яичники нормально функционируют, то риск инфаркта минимальный.
На что, помимо боли, необходимо обратить внимание, чтобы вовремя заметить инфаркт и обратиться к врачу?
Локализации инфаркта бывают разные – передние, задние. Нижние инфаркты, бывает, что проявляются изжогой. Человек думает, что у него нарушено пищеварение. Иногда бывает, что на первое место выступает одышка. Но чаще всего все-таки на первом плане будет боль, которая может отдавать в левую половину тела – шею, руку.
А можно ли пропустить инфаркт, перенести его на ногах?
Человек может находиться в состоянии стресса и не понимать, что с ним происходит что-то серьезное. Это характерно для мелкоочаговых инфарктов, когда клиника смазанная на фоне ОРВИ, стресса. Человек говорит, что у него никогда не было инфаркта, а на кардиограмме рубец. В диагнозе мы ставим «постинфарктный кардиосклероз неуточненной давности».
Сколько инфарктов способно перенести сердце человека?
Максимум, мне кажется, пять инфарктов. Потом сердце превращается в вялый мешочек, который плохо сокращается. Каждый последующий инфаркт переносится хуже, чем предыдущий.
Как долго пациент восстанавливается после инфаркта?
У нас в реанимации все пациенты лежат с инфарктами миокарда. Казалось бы, диагноз у всех одинаковый, но болезнь протекает по-разному, у каждого есть какая-то особенность. В целом, если больной поступил без осложнений, то он около трех суток находится в реанимации, около недели – в отделении неотложной кардиологии и потом на амбулаторном этапе – около двух месяцев. Нередко думают, что мы подлечим за два дня и отпустим. Но лечение требует времени.
Инфарктов сегодня становится больше или меньше?
Цифры стабильные. Может быть, это удивительно, но примерно всегда одинаковые проценты заболевших и осложнений.
Расскажите о наиболее интересных случаях в вашей практике?
Каждый по-своему уникален. Был пациент, ведущий спортивный образ жизни, - катался на лыжах, упал на лыжне, потерял сознание. Его увидел в лесу другой лыжник, пока транспортировали в город – инфаркт. Вроде бы человек прекрасно себя чувствовал, никогда ничем не болел… Также к нам одновременно с инфарктами миокарда попали два анестезиолога из другой больницы. Сами себя лечили, думали, что пройдет, терпели и ходили на работу.
Что нужно делать, чтобы предотвратить инфаркт миокарда?
Разговариваем с родственниками пациента с инфарктом, они недоумевают: «Как так, он не пил, не курил, ел нормальную пищу, и вдруг случился инфаркт миокарда». Но такое состояние вдруг не случается. Основная причина развития инфаркта миокарда – это отложение холестерина в коронарных артериях – атеросклероз. Процесс роста атеросклеротической бляшки не происходит внезапно, а развивается годами. Особенно так происходит у возрастных пациентов.
Не пить, не курить, следить за питанием, за массой тела, измерять артериальное давление. У гипертоников риск возникновения инфаркта в разы выше, чем у людей с нормальным давлением. Также нужно следить за холестерином – хотя бы раз в год проходить обследование у терапевта, записывать кардиограмму и сдавать липидный спектр. Высоким холестерин бывает и у худеньких, и у активных людей. Причина либо в питании, либо в генетической предрасположенности. Для нормализации состояния часто достаточно соблюдать диету. Обязательно нужно лечить и контролировать сопутствующие заболевания, особенно сахарный диабет. Но инфаркт миокарда – это не всегда атеросклероз. Случается, что на фоне ОРВИ на чистых сосудах развилось воспаление, возник отек. На фоне стресса происходит спазм артерии.
Какую роль в профилактике инфарктов играет активный образ жизни?
Здоровый образ жизни, активность – это профилактика лишнего веса. Можно просто ходить, подниматься пешком по лестнице. После инфаркта у нас есть специальная система реабилитации. Всех пациентов осматривают, консультируют врачи по лечебной физкультуре. С нашими пациентами занимаются уже через несколько дней после инфаркта – начинают с минимальных движений, объем и продолжительность которых со временем увеличивается.
Читайте также:

