Как определить болезнь по коже на локте
Обновлено: 04.05.2024
Боль в локтевом суставе – это специфические неприятные ощущения, свидетельствующие о наличии патологического процесса в самом суставе или окружающих тканях. Часто сопровождается отечностью, может сочетаться с гиперемией, гипертермией, другими симптомами. Бывает разлитой, локализованной, поверхностной, глубокой, тупой или острой. Варьируется от слабой до невыносимой, иногда зависит от погоды, физической нагрузки либо времени суток. Для определения причины боли используются рентгенография, УЗИ, МРТ, КТ, артроскопия, лабораторные исследования. Для купирования применяются НПВС, анальгетики, физиотерапевтические процедуры.
Причины боли в локтевом суставе
Травматические повреждения
Чаще всего травматической причиной болей становятся ушибы. Возникают после удара или падения на локоть, проявляются умеренно выраженной болезненностью, которая уменьшается на протяжении нескольких дней после повреждения, сочетается с локальной припухлостью, некоторым ограничением движений. При надрывах и разрывах связок все симптомы выражены более ярко, болевой синдром усиливается при попытках пассивных движений в сторону, противоположную поврежденной связке.
При околосуставных и внутрисуставных переломах нижнего конца плечевой кости, верхней части локтевой кости, шейки и головки луча возникает резкая взрывная боль, от которой темнеет в глазах. В последующем интенсивность болевых ощущений уменьшается, но боль остается трудно переносимой, усиливается при малейших попытках движений в суставе.
При переломах мыщелков плеча, переломах венечного отростка, повреждениях Монтеджа боли разлитые, ощущаются в глубине сустава. Переломы головки и шейки луча проявляются более локализованной болезненностью в определенной зоне локтевого сгиба. При переломах локтевого отростка боль ощущается по задней поверхности локтя. Другими симптомами переломов являются значительный отек, деформация, резкая болезненность при осевой нагрузке.
Вывихи костей предплечья сопровождаются невыносимой болью, щелчком или хрустом в момент травмы. В дальнейшем боль почти не уменьшается до момента вправления. Сустав отечен, резко деформирован, активные движения невозможны, при попытке пассивных движений определяется пружинящее сопротивление. У детей младше 5 лет после потягивания или дергания за руку иногда возникает подвывих головки луча, который проявляется умеренной ноющей болью в суставе, усиливающейся при попытке сгибания, ощупывании локтевой ямки.
Воспалительные заболевания твердых структур
Артрит локтевого сустава характеризуется постоянными тупыми волнообразными болями, которые усиливаются в предутренние часы. Интенсивность болевого синдрома варьируется от незначительной до очень сильной, лишающей сна, существенно ограничивающей движения. Клиническую картину дополняют разлитая отечность, покраснение, локальная гипертермия, скованность, нарушение функции сустава.
При инфицировании развивается тяжелый вариант заболевания – гнойный артрит, для которого типичны разлитые распирающие дергающие или пульсирующие боли, сочетающиеся с сильным отеком, разлитой гиперемией, локальной гипертермией, значительным повышением общей температуры тела, симптомами общей интоксикации.
Посттравматический остеомиелит околосуставных концов костей возникает после открытых травм и операций на суставе, проявляется нарастающими резкими болями, быстрым ухудшением состояния, общей и местной гипертермией, появлением гнойного отделяемого из раны. При переходе в хроническую форму боли становятся менее интенсивными, периодическими, тянущими или сверлящими, усиливаются после нагрузки. Выявляется свищевой ход с гнойным отделяемым.
Гематогенный остеомиелит поражает нижнюю часть плечевой кости реже, чем верхнюю, выявляется у детей. Боли в течение 1-2 суток быстро нарастают, становятся рвущими, пульсирующими, невыносимыми, усиливаются даже при незначительных попытках движений, что заставляет больных «замирать» в постели. Дополняются общей гипертермией, ознобами, отеком, покраснением сустава.

Воспалительные патологии мягких тканей
При остром асептическом бурсите боли умеренные, тупые, распирающие. Наблюдается локальный отек, гипертермия, флюктуирующее образование над локтевым отростком. При хронической форме боли стихают, беспокоят преимущественно при надавливании, физической нагрузке. Отек и покраснение исчезают, образование сохраняется, кожа над ним темнеет. При инфицировании болевой синдром резко усиливается, боли становятся дергающими, распирающими, пульсирующими. Локоть краснеет, отекает. Повышается температура, появляются симптомы общей интоксикации.
Синовит не является самостоятельной патологией, возникает при травмах и различных заболеваниях локтевого сустава. Проявляется постоянной тупой разлитой распирающей болью, которая усиливается по мере накопления жидкости. Сустав увеличивается в объеме, его контуры сглаживаются. При пальпации определяется флюктуация.
Энтезопатии
Широко распространенной причиной болей в локтевом суставе являются энтезопатии – воспалительно-дегенеративные поражения сухожилий в точке их прикрепления к костям. При латеральном эпикондилите (локте теннисиста) тупые, колющие либо ноющие болезненные ощущения локализуются по наружной поверхности сустава, иррадиируют в плечо и предплечье. Усиливаются при нагрузке, разгибании среднего пальца с сопротивлением. Сочетаются с нарастающей слабостью кисти.
Медиальный эпикондилит провоцируется повторяющимися движениями рукой, встречается у гольфистов, гимнастов, теннисистов, швей, машинисток. Симптомы такие же, как при латеральном поражении, но отличаются локализацией – боль ощущается внутри, а не снаружи локтя, при пальпации и сгибании кисти появляется болезненность над внутренним надмыщелком плеча.
Дегенеративные заболевания
Артроз локтевого сустава на начальных стадиях сопровождается неприятными ощущениями, незначительной болезненностью в начале движений и после тяжелой нагрузки. При прогрессировании патологии стартовые боли становятся более выраженными, сочетаются со скованностью, после нагрузок болевой синдром дольше сохраняется в покое. Движения в суставе сопровождаются похрустыванием.
В дальнейшем боли появляются даже при незначительной физической активности, беспокоят по ночам, становятся постоянными, ноющими, тянущими, сверлящими. Сустав ломит на погоду. Движения ограничиваются, страдает способность к самообслуживанию. Формируются деформации различной степени выраженности, развиваются контрактуры.
При хондроматозе в суставе образуются свободные тела, которые могут ущемляться и препятствовать движениям. Это обуславливает особенности болевого синдрома. Наряду с тупыми тянущими или ноющими болями, усиливающимися после физической нагрузки, периодически возникает пронзительная (простреливающая, взрывная) боль, которая сочетается с блокировкой сустава.
Рассекающий остеохондрит чаще возникает у детей и молодых людей, проявляется болевым синдромом, нарастающим на протяжении года. Сначала отмечается дискомфорт без четкой локализации. Затем появляются умеренные тупые давящие либо ноющие боли в сочетании с легким хрустом и «заеданием», блокадами сустава. В последующем боли усиливаются, а потом ослабевают, блокады становятся более редкими.
Аутоиммунные болезни
Локтевой сустав часто поражается при ревматоидном артрите. Особенности болевых ощущений зависят от активности ревматического процесса. При 1 степени боли в суставе незначительные, обычно ноющие, появляются по утрам и после нагрузок, сочетаются с преходящей скованностью. Для 2 степени типичны разлитые глубокие тянущие боли в покое и при движениях.
Во время движений боль усиливается, что приводит к ограничению функции сустава. Наблюдаются продолжительная скованность, рецидивирующие выпоты, локальное покраснение кожи. При 3 степени активности боли интенсивные, постоянные, изматывающие. Сочетаются с выраженной локальной гиперемией, постоянной скованностью, упорными синовитами, резким ограничением подвижности, развитием подвывихов и контрактур.
Для ревматизма типично множественное поражение суставов. Боли быстро мигрируют от одних суставов к другим. Болевые ощущения сильные, значительно различаются по характеру (острые, тупые, жгучие, пульсирующие, давящие, тянущие). Возникают после перенесенной острой инфекции, сохраняются в течение нескольких суток, после чего исчезают или существенно ослабевают.
При системной красной волчанке боли в локтевых суставах обычно симметричные. Возможно поражение нескольких суставов (плечевых, локтевых, коленных и пр.) на одной стороне тела. При легком течении боль незначительная, кратковременная, локальная, тупая. Для тяжелого течения типичны длительные прогрессирующие тянущие или распирающие боли, которые волнообразно усиливаются и ослабевают, сочетаются с отеком, гиперемией. Грубые ограничения подвижности нехарактерны.
Новообразования
Доброкачественные неоплазии суставных концов костей, хряща и окружающих мягкотканных структур отличаются продолжительным течением. Болевые ощущения незначительные, кратковременные, тупые, тянущие, с достаточно четкой локализацией. Симптомы могут без длительное время сохраняться без изменений. Рост опухоли провоцирует усиление болевого синдрома, в отдельных случаях из-за сдавления нервов возникают иррадиирующие боли, ощущение «удара током» или прострела по ходу предплечья.
Злокачественные опухоли проявляются быстро прогрессирующим болевым синдромом. Вначале пациент жалуется на тупую боль неопределенной локализации с тенденцией к усилению в ночное время. Затем боли распространяются по суставу, приобретают дергающий, пекущий, распирающий или режущий характер, ограничивают движения, сочетаются с локальным отеком, нарастающей деформацией, астенией, субфебрилитетом, потерей аппетита. На заключительной стадии боль становится постоянной, мучительной, невыносимой, устраняется только наркотическими препаратами.
Другие причины
Невропатия локтевого нерва и локтевой туннельный синдром проявляются тянущими болями в виде полосы от внутреннего надмыщелка плеча до кисти. Болевые ощущения сочетаются с онемением 4 и 5 пальцев, усиливаются при сгибании сустава. При давлении на локоть отмечается колющая боль или ощущение прострела от локтя к мизинцу.
Иногда боль в локте возникает при заболеваниях шейного отдела позвоночника. Для такой боли характерны ощущения прострелов, распространение по конечности – от плеча к кисти. Иррадиация болей в левый локтевой сустав возможна при ИБС и инфаркте миокарда. Болевой синдром данной локализации также может развиваться при психических заболеваниях и депрессивных расстройствах, приеме кортикостероидов и анаболических стероидов.
Диагностика
Диагностику травматических повреждений осуществляют врачи-травматологи, нетравматические поражения локтевого сустава выявляют ортопеды или ревматологи. Диагноз выставляется на основании данных опроса, объективного обследования и дополнительных исследований. Для уточнения характера патологии применяются следующие методы:
- Рентгенография. На снимках в одной либо двух проекциях просматриваются переломы и вывихи, визуализируются изменения контуров суставных поверхностей и размеров суставной щели, костные разрастания, зоны разрежения и некроза.
- Ультразвуковое исследование. Результативно при определении патологии мягкотканных структур, выявляет дегенеративные и воспалительные изменения, кровоизлияния, участки обызвествления в толще сухожилий, мышц и капсулы. Методика используется для подтверждения наличия свободных суставных тел, синовитов.
- МРТ и КТ. По показаниям проводятся на завершающем этапе обследования. Позволяют уточнить данные, полученные в ходе других исследований (расположение и размеры очага, особенности изменений тканей), составить план консервативной терапии или оперативного вмешательства. Эффективны при травмах, неоплазиях, воспалительных процессах.
- Пункция сустава. Выполняется при выявлении жидкости в суставе, зачастую носит лечебно-диагностический характер. Выпотную жидкость в последующем исследуют для уточнения клеточного состава, наличия инфекции, признаков аутоиммунного поражения.
- Артроскопия. В ходе артроскопического исследования визуально оценивают состояние хрящей и мягкотканных элементов сустава, выявляют свободные тела, осуществляют забор материала для морфологического исследования. Возможно одновременное проведение лечебных мероприятий.
- Лабораторные анализы. Назначаются для обнаружения признаков воспаления, выявления маркеров аутоиммунных процессов. При опухолях применяется для подтверждения анемии, оценки тяжести обменных нарушений, состояния внутренних органов.
Лечение
Помощь до постановки диагноза
При травмах руку фиксируют шиной или укладывают на косыночную повязку. Для уменьшения отека и кровоизлияний к суставу прикладывают холод. При интенсивной боли пострадавшему дают обезболивающее средство. Необходимо избегать движений в локтевом суставе и попыток вправления, чтобы не усугубить повреждения.
При болях без предшествующих травм руке обеспечивают покой. При отсутствии признаков острого воспаления используют обезболивающие и согревающие средства. При быстром увеличении отека, покраснении сустава, интенсивном болевом синдроме, слабости, повышении температуры тела нужно немедленно показаться врачу.
Консервативное лечение
При вывихах и переломах со смещением выполняют вправление или репозицию. На этапе амбулаторного или стационарного лечения пациенту рекомендуют режим, позволяющий минимизировать проявления патологического процесса и создать условия для выздоровления. Режим выбирается индивидуально, может включать фиксацию гипсовой лонгетой, подвешивание конечности на косыночной повязке, использование ортопедических приспособлений либо коррекцию двигательной активности.
Лекарственная терапия включает НПВП и хондропротекторы внутрь, средства местного действия. По показаниям в сустав вводят хондропротекторы и глюкокортикоиды. Локтевой сустав считается «капризным», то есть, нередко негативно реагирует на физиотерапевтические методы лечения, поэтому любые процедуры назначают с осторожностью и только при наличии достаточных показаний. На этапе восстановления применяют массаж и лечебную физкультуру.

Хирургические вмешательства
Операции на локтевом суставе производят с использованием классического открытого доступа или малоинвазивных артроскопических методик. В зависимости от характера патологического процесса выделяют следующие группы вмешательств:
- травматические повреждения: остеосинтез мыщелков плеча и локтевого отростка, резекция головки луча, открытое вправление вывиха костей предплечья или головки луча;
- дегенеративные патологии: удаление свободных тел, хондропластика, артропластика;
- опухоли: иссечение неоплазии, сегментарная либо краевая резекция, ампутация плеча.
При контрактурах и анкилозе с учетом поражения мягкотканных или твердых структур выполняют редрессацию, артролиз, артропластику или артродез. В ряде случаев сустав заменяют искусственным имплантатом в ходе эндопротезирования.
3. Клиническое обследование заболеваний суставов. Методическое пособие/ Ионов А.Ю., Гонтмахер Ю.В. и др. – 2003.
Если кожа на локтях стала слишком сухой или потемнела, а, возможно, вы увидели странные изменения, бляшки и трещины, то это может говорить о ряде проблем со здоровьем.
Мы нечасто обращаем внимание на то, как выглядят наши локти — зачастую, из-за того, что эта часть тела выпадает из нашего поля зрения. Но если пристрастно оценить кожу на локтях — разглядев ее в зеркале и потрогав руками, можно узнать о своем здоровье много нового — и не всегда приятного.
врач-дерматолог, косметолог, кандидат медицинских наук, доцент кафедры эстетической медицины факультета непрерывного медицинского образования Медицинского института РУДН
- Часто пациенты обращаются с жалобами на более грубую, утолщенную кожу локтей, сухую, с выраженным кожным рисунком, — рассказала врач-дерматолог Анна Карпова. — Но зачастую это норма, и при соответствующем уходе все эти изменения легко устраняются. Ведь кожа в области локтей — особая зона, подверженная повышенному трению, травматизации, растяжению.
Но есть и заболевания, симптомом которых может быть сухость, шелушение, иногда даже трещины, потемнение кожи в области локтей.
Тревожные симптомы
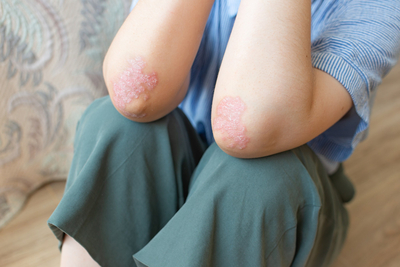
1. Появление бляшек
- Если у вас не было особенных изменений кожи в области локтей, несмотря на обычную рутинную нагрузку на нее, и вдруг возникли округлые заметные бляшки серебристо-белого цвета, шелушащиеся, сухие, а также подобные высыпания есть на коже тела, руках и ногах — необходимо обратится к врачу — дерматологу. Подобные высыпания встречаются при псориазе, парапсориазе , — поясняет врач-дерматолог.
2. Утолщение кожа
- Возможен и другой тип изменений кожи локтей — сухая, утолщенная, грубая кожа с выраженным кожным рисунком — это возможный признак кератодермии. Это группа заболеваний кожи, для которых характерно нарушение процесса ороговения. Подобные изменения будут на коже коленей, пяток, — отмечает Анна Карпова.
3. Потемнение кожи
- Такие изменения кожи на локтях встречаются при заболевании щитовидной железы, при недостаточности эстрагенов у женщин, и жалобы на изменения кожи локтей иногда являются причиной поиска и выявления заболеваний внутренних органов и обмена веществ, — обращает внимание врач-дерматолог. — Так, если на фоне появившейся сухости, огрубления кожи в области локтей наблюдается еще и ее потемнение, возможно необходимо обследование эндокринолога. Подобные изменения встречаются при сахарном диабете.
- Встречаются изменения кожи на локтях и сезонного характера, — говорит Анна Карпова. — У людей, которые страдают холодовой аллергией, подобные изменения начинаются зимой и самостоятельно проходят к весне-лету.
Физиологические причины шелушения локтей
Чаще всего с такой проблемой сталкиваются люди, имеющие от природы сухую кожу. У них нарушен защитный кожный барьер, снижена работа сальных желез, а в дерме недостаточное количество межклеточного матрикса. Сухость беспокоит пациентов круглый год, усиливаясь в жаркое время, после интенсивного загара, в периоды сильных морозов и сухого воздуха в помещениях, когда включают отопление.
Другие популярные причины, почему трескаются локти:
- привычка сидеть, опираясь на локти, которая характерна для офисных сотрудников, студентов, учителей и представителей других видов сидячей работы;
- регулярный прием горячих ванн, которые иссушивают кожу и лишают ее естественного защитного слоя (гидролипидной мантии);
- чрезмерное увлечение жесткими мочалками, пилингами и скрабами с крупными абразивными частицами;
- использование некачественных гелей для душа с агрессивными поверхностно активными веществами;
- ношение синтетических вещей, колючих шерстяных изделий, форменной одежды из некачественных грубых материалов;
- недостаточное внимание к гигиене локтевой зоны во время принятия душа.
Выше перечислены «безопасные» причины, из-за чего кожа на локтях может трескаться и болеть. Они не связаны с внутренними нарушениями в организме. В большинстве случаев после устранения провоцирующего фактора и должного ухода за кожными покровами неприятные симптомы исчезают.
Болезни, которые вызывают шелушение локтей
Если же не удалось обнаружить ни одного ситуативного объяснения появления неприятных симптомов, стоит задуматься о состоянии здоровья. Врачи предупреждают, что шелушение и чрезмерная сухость могут быть одними из первых симптомов соматического заболевания.
Сильное шелушение и трещины на локтях вызваны такими патологиями:
- Дерматологические болезни. В локтевой зоне возможны проявления контактного дерматита, атопического дерматита, экземы, псориаза и других хронических дерматозов. Зачастую у пациента присутствуют характерные очаги шелушения и гиперкератоза на других зонах тела. Еще одной типичной проблемой являются микозы – грибковые инфекции, вызывающие сухость, покраснение, зуд и шелушение.
- Эндокринные болезни. Сильная сухость и повреждения кожи — характерный признак для пациентов с сахарным диабетом. Также дерматологические симптомы типичны для гипотиреоза, недостаточности функции надпочечников. Женщины нередко сталкиваются с неэстетичными изменениями локтей в периоде менопаузы, при заболеваниях яичников.
- Заболевания ЖКТ. При расстройствах пищеварительной функции нарушается переваривание и всасывание питательных компонентов, витаминов и минералов, которые важны для красоты кожи. Если шелушение на локтях появляется одновременно с признаками нарушения работы кишечника, требуется помощь гастроэнтеролога.
- Авитаминозы. Недостаток витаминов — одна из самых распространенных причин кожных проблем, встречающаяся у людей разного возраста и пола. Неприятные симптомы связаны с дефицитом витаминов А, Д, Е, группы В. Большое значение для состояния дермы, волос и ногтей имеют микроэлементы цинк, медь, железо.
Как ухаживать за локтями, если кожа сухая и трескается
Основные правила ухода за локтевой зоной — регулярное питание и увлажнение. При имеющейся сухости и трещинах рекомендуют выбирать кремы с плотными масляными основами, которые хорошо смягчают и быстро убирают шелушения. Желательно, чтобы в составе уходовой косметики для тела были такие ингредиенты:
- оливковое масло — один из самых известных питательных и защитных компонентов косметики, который практически не вызывает аллергических реакций, подходит большинству пациентов;
- кокосовое масло – еще один интенсивный питательный ингредиент, который помогает при сильной сухости и обильных шелушениях;
- масло какао – мощный помощник для устранения сухости и трещин, который отлично ухаживает за кожей и смягчает ее;
- масло ши – популярный в последние годы компонент, который не только питает кожу, но и оказывает омолаживающий, регенераторный, антиоксидантный эффект.
Второй важный компонент домашнего ухода за локтями — щадящие пилинги. Мягкое отшелушивание ороговевших частиц делает кожу бархатистой и гладкой, предупреждает появление гиперкератоза и трещин. Для обработки локтей рекомендованы слабо концентрированные кислотные или ферментные составы. Такие химические пилинги предпочтительнее грубого механического отшелушивания, которое, наоборот, может спровоцировать обострение симптоматики.
Когда идти к врачу

В каких случаях стоит немедленно посетить доктора:
- трещины на локтях углубились и начали кровоточить;
- на коже появились участки изъязвления, нагноения, белого налета;
- от кожи исходит неприятный запах, несмотря на тщательное соблюдение гигиены;
- в области локтей возникли кожные наросты;
- шелушение и сухость распространяются на разные зоны тела и вызывают сильный дискомфорт.
Чтобы поставить правильный диагноз, врачу потребуются данные клинических анализов крови и мочи, исследований гормонального профиля, инструментальных методов визуализации. При выявлении патологии лечение неэстетичных изменений кожи локтей проводится комплексно: уходовые косметические средства назначаются одновременно с терапией основного заболевания.
По любым дерматологическим вопросам пациенты могут обратиться к врачам многопрофильного центра «МедПросвет». Наши специалисты подбирают доказательное лечение всех типов кожных проблем, а диагностика проводится быстро и без очередей. Для быстрой записи к врачу заполните онлайн-форму на этой странице.

Дежурные псориатические бляшки на коже в области локтевых суставов - визитная карточка псориаза. Они то появляются, то исчезают, могут переходить на другие участки тела или оставаться только на одном и том же месте. Нужно ли лечить псориаз на локтях и как это делать? Как предупредить рецидивы заболевания?
Причины псориаза локтей
Псориаз на локтях – это такое же хроническое кожное заболевание, как псориаз на любом другом участке тела. Основная причина развития – измененная наследственность. Если она есть, то организм теряет способность правильно адаптироваться в окружающей среде. На него могут воздействовать внешние и внутренние провоцирующие факторы, нарушая взаимодействие с окружающей средой. Это приводит к нарушению обмена веществ и работы иммунной системы, проявляющихся в характерных высыпаниях на коже.
Основные факторы, провоцирующие развитие патологического процесса:
- постоянное раздражение кожи в области локтевых суставов – механическое (локти опираются на неровную поверхность), химическое (раздражение различными химическими веществами на производстве) и т.д.;
- неправильное питание – постоянное употребление острых, соленых, кислых продуктов, питание всухомятку;
- частные стрессы, высокие эмоциональные нагрузки;
- постоянное недосыпание, бессонница;
- частое курение, злоупотребление спиртным;
- гормональные нарушения;
- кожные аллергические процессы;
- грибковые и вирусные кожные заболевания;
- дисбактериоз кишечника, в том числе на фоне антибактериальной терапии;
- очаги инфекции в организме;
- простудные заболевания
Псориаз любой локализации может распространиться по всему телу, поэтому не стоит затягивать с лечением.
Под действием одного или нескольких факторов происходят изменения в обмене веществ, а затем в иммунной системе. Иммунитет начинает бурно реагировать на любые воздействия, при этом страдают и собственные клетки кожи. Механизм развития псориатического процесса включает:
- очень быстрое деление поверхностных клеток эпителия, их ороговение и отшелушивание;
- аутоиммунное воспаление – развивается в результате образования в крови антител, разрушающих собственные клетки кожи.
В результате этих процессов на коже образуются папулы, приподнятые над окружающей кожей из-за воспалительного инфильтрата. Сверху они покрыты шелушащимся эпителием.
Симптомы псориаза на локтях
Заболевание может начинаться остро или постепенно. На коже разгибательной поверхности локтевых суставов с обеих сторон (поражение всегда двустороннее) появляются один или несколько узелков ярко-розового цвета. Они постепенно увеличиваются в размерах и приобретают вид папул, окруженных более яркой возвышающейся каймой. Сверху такая папула присыпана белыми шелушащимися чешуйками. Особенностью этой стадии развития болезни является то, что элементы сыпи появляются на местах повреждения кожи – на ссадинах, царапинах, потертостях и сопровождаются зудом.
Папулы могут годами находиться в таком состоянии, не изменяясь или периодически бледнея. Такие элементы часто называют дежурными бляшками. Но может быть и другой вариант течения, когда сыпь разрастается, сливается в конгломераты различных конфигураций и распространяется на другие участки тела. В этом случае после того, как заканчивается обострение, также могут оставаться дежурные бляшки, характеризующие хроническое течение псориаза.
Отличительной особенностью высыпаний при псориазе на локтях является триада симптомов:

Высыпания на коже в области локтевых суставов – одно из характерных проявлений экземы. После проведенного лечения они исчезают, а затем появляются вновь после стрессов или нарушения диеты. Экзема на локтях требует своевременного лечения, иначе сыпь распространится на другие участки тела и течение примет неуправляемый характер. Очень важно вовремя обращаться к специалисту, который назначит лечение и предупредит распространение патологического процесса. Специалисты московской клиники Парамита знают, как это делать.
Причины экземы на локтях
Экзема – это аллергическое заболевание с острым, подострым или хроническим течением. Основными проявлениями ее являются разнообразные кожные высыпания воспалительного характера, сопровождающиеся сильным зудом и жжением. Название болезни произошло от греческого слова еkzeо – вскипаю, так как самыми частыми элементами сыпи являются пузырьки с прозрачным содержимым.
В основе экземы на локтях лежат разные причины, поэтому и лечение требуется подбирать индивидуально. Главную роль играет наследственная предрасположенность, выраженная в особенностях работы нервной, эндокринной и иммунной систем. Это приводит к повышению чувствительности организма к воздействию различных внешних и внутренних пусковых факторов - триггеров. В результате развивается аллергическая реакция в виде воспаления кожи.
Внешние (экзогенные) причины
- длительное механическое воздействие – раздражение кожи;
- воздействие ультрафиолетовых лучей;
- поражение химическими веществами – средствами бытовой химии, химическими и биологическими веществами на работе;
- аллергенные кремы, гели для ухода за телом;
- укусы насекомых;
- ношение синтетических тканей;
- грибковые и бактериальные кожные инфекции;
- открытые травмы кожи;
- лекарственные препараты;
- пищевые аллергены;
- шерсть животных.
Экзема любой локализации может распространиться по всему телу, поэтому не стоит затягивать с лечением.
Внутренние (эндогенные) причины
- токсины и антитела, образующиеся на фоне хронических заболеваний и очагов инфекции;
- особенно часто причиной становятся гормональные сбои, сахарный диабет и заболевания органов пищеварения.
Основные виды локтевой экземы и первые признаки
Экзема на локтях может быть истинной, микробной или профессиональной. Каждый вид имеет свои проявления и формы.
Истинная экзема
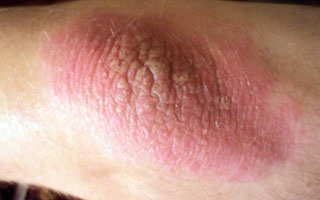
Заболевание может проявляться в виде симметричных высыпаний на тыльной поверхности локтей. Начинается остро, часто без видимой причины, поэтому называется идиопатическим (с неустановленной причиной). Течение быстро принимает подострый и хронический характер.
Сначала на тыльной поверхности кожных покровов рук в области локтевых суставов возникает участок покрасневшей отечной зудящей кожи. Затем на нем появляется пузырьковая сыпь. Пузырьки лопаются, появляются мелкие точечные эрозии с каплями серозного вещества на поверхности (серозные колодцы), поверхность мокнет, начинается развитие мокнущей экземы.
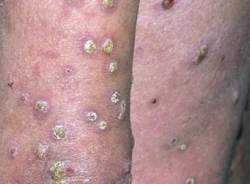
Через некоторое время острый воспалительный процесс стихает, часть пораженного участка покрывается корочками, соседствуя с пузырьками и эрозиями. Затем мокнутие прекращается, кожа покрывается корочками, начинает шелушиться. Переход в подострую и хроническую фазу сопровождается утолщением кожи с одновременным усилением ее рисунка – лихенизацией. Пораженные участи приобретают синюшный цвет, на них периодически появляются пузырьки, что говорит об обострении процесса. Течение может осложниться присоединением гнойной инфекции.
Одной из форм истинной экземы на локтях является пруригинозная экзема. Она характеризуется утолщением кожи в области локтей, появлением на ее поверхности мелких папул и пузырьков (везикул), которые не вскрываются и не образуют корочек. Эта форма заболевания протекает изначально хронически, часто рецидивирует, сопровождается лихенизацией и сильным зудом.
Микробная экзема
Заболевание развивается на фоне бактериальных (стрептококковых) или грибковых поражений кожи, ран, трещин и т.д. К инфекционному процессу присоединяется аллергический и аутоиммунный (аллергия на собственные ткани). В результате течение принимает длительный рецидивирующий характер. Микробная экзема на локтях изначально располагается асимметрично, но со временем аналогичные проявления появляются и на симметричных участках тела. Может иметь следующие формы:
Читайте также:

