Как лечить свищ на коленном суставе
Обновлено: 04.05.2024
Многие люди в молодом возрасте испытывают боли в коленном суставе. Это один из главных симптомов пателлофеморального артроза. Данная статья расскажет, как проходит лечение этого заболевания и дают ли врачи положительный прогноз.
Пателлофеморальный артроз коленного сустава – что это такое
Пателлофеморальный артроз коленного сустава– это дегенеративные процессы в хрящевой ткани надколенника (коленной чашки) и бедренной кости. Они сопровождаются воспалением и болью в местах сочленения.
В норме пателла (надколенник) не контактирует с костью, а ограждена от нее хрящом. При его разрушении чашка и костная ткань начинают соприкасаться. Трение суставных поверхностей друг о друга вызывает воспалительные процессы и микротравмы.
Артроз пателлофеморального сочленения встречается у молодых людей с активным образом жизни. Чаще всего поражается одна коленная чашка.
В МКБ пателлофеморальному артрозу присвоен код 10.
Причины пателлофеморального артроза
Ключевая причина патологии – чрезмерная нагрузка на коленный сустав.
Также развитие пателлофеморального артроза вызывают:
- врожденные или приобретенные патологии нижних конечностей (плоскостопие, косолапость, разная длина ног);
- нарушение метаболизма;
- перенесенные травмы колена;
- ожирение или избыточный вес;
- хондроматоз;
- эндокринные заболевания;
- ревматоидный или инфекционный артрит;
- использование неподходящей обуви (выбор слишком большого или маленького ее размера).
Пателлофеморальный синдром коленного сустава часто диагностируют у спортсменов после длительного бега или прыжков. Вероятность его развития повышена у парикмахеров, военных, полицейских. Это связано с тем, что представители этих профессий большую часть времени проводят стоя. Также в группе риска находятся грузчики. Из-за ношения тяжестей их коленные суставы испытывают повышенную нагрузку.
Женщины подвергаются пателлофеморальному артрозу чаще мужчин. Это связано с их менее стабильным гормональным фоном.
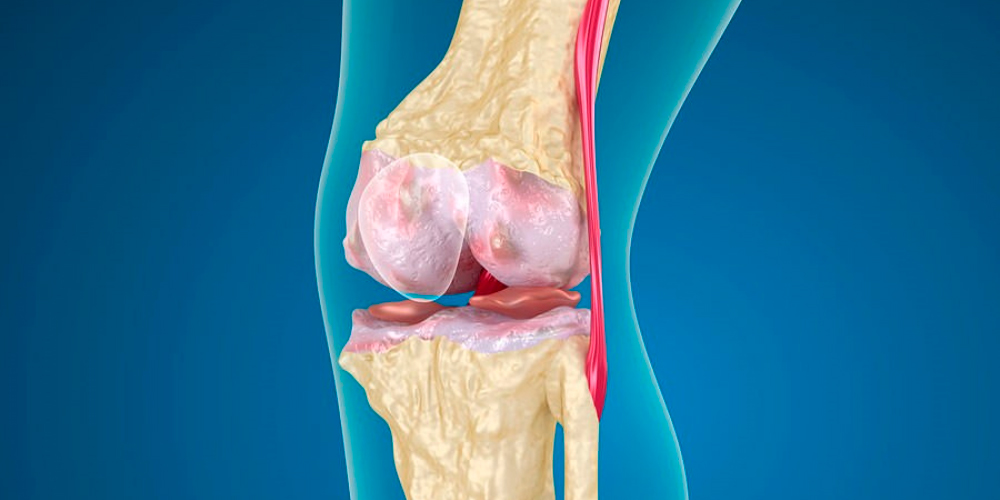
Истощение хрящевой ткани при пателлофеморальном артрозе
Симптомы
Основными симптомами пателлофеморального артроза выступают боль, скованность и хруст в области сочленения суставов. Болевой синдром возникает из-за воспалительного процесса в тканях. Она ощущается в переднем участке колена и усиливается во время нагрузки на него.
Первым признаком пателлофеморального артроза выступает небольшая усталость в одном или обоих коленах при физической нагрузке. Явным симптомом патологии считается боль в суставе. Наличие болевого синдрома даже при незначительных нагрузках – опасный признак запущенного заболевания.
Чем опасно заболевание
Из-за болевого синдрома при артрозе у больного заметно снижается качество жизни. Ему становится тяжело передвигаться. Человек постоянно пребывает в подавленном или раздраженном эмоциональном состоянии из-за испытываемой им боли.
У спортсменов при пателлофеморальном артрозе коленного сустава снижаются показатели. Заболевание может помешать спортивной карьере.
Степени пателлофеморального артроза
- Человек чувствует небольшой дискомфорт в коленной области, который проходит после кратковременного перерыва. Боли либо отсутствуют, либо проявляются слабо. На начальной стадии они легко устраняются обезболивающими мазями. Размер хрящевой прослойки составляет более 3 мм. Метаморфозы в тканях на начальной стадии отсутствуют, поэтому болезнь может быть не выявлена во время обследования.
- Человека начинает беспокоить боль в колене при приседаниях, ходьбе по ступенькам, вставании со стула или кресла. Но она не мешает ночному сну и уходит после отдыха. На 2 стадии начинается деструкция (разрушение) хряща. Промежуток между пателлой и надколенником уменьшается. Он составляет от 1 до 2,9 мм.
- В суставе происходят необратимые изменения. Человек начинает хромать во время ходьбы. Конечность с больным коленом становится тоньше из-за уменьшения мышечной массы. На коже появляются припухлости и покраснения, вызванные хроническим воспалительным процессом. В суставе слышен хруст. Хрящевая ткань сильно истончена или полностью отсутствует.
- Пателла срастается с бедренной костью. Это происходит из-за отсутствия хрящевого барьера.
Любая локализация и форма артроза имеет серьезные осложнения, поэтому не стоит затягивать с лечением.
Возможные осложнения
При отсутствии терапевтических мер пателлофеморальный артроз грозит следующими осложнениями:
- срастание пателлы с костью;
- заболевания психики и нервной системы;
- невозможность самостоятельного передвижения;
- инвалидизация;
- инфицирование сустава; ;
- полная потеря подвижности сустава (анкилоз);
- разрыв мениска;
- остеопороз;
- нарушение целостности связок.
Обострения
Боль при заболевании усиливается в холодную погоду с высокой влажностью.
Для снятия симптомов обострения артроза нужно:
- Выпить любой анальгетик (подойдет Анальгин, Парацетамол, Ибупрофен).
- Нанести на колено обезболивающий гель (Пенталгин, Фастум-гель, Вольтарен).
- Дать колену отдых и по возможности зафиксировать его.
Далее нужно записаться на прием к доктору. Использование обезболивающих снимет дискомфорт, но заболевание продолжит разрушать сустав.
Медицинские эксперты нашей клиники лечат пателлофеморальный артроз комплексно. Они успешно находят подход к каждому пациенту.
Боли при пателлофеморальном артрозе усиливаются в холодную погоду с высокой влажностью
Диагностика артроза пателлофеморального сустава
На приеме доктор проверит уровень подвижности и стабильности коленного сустава, осмотрит его на наличие повышенной температуры или отека, обратит внимание на наличие или отсутствие хромоты. Далее специалист посмотрит на движение колена при сгибании сустава.
Также врач собирает анамнез. Для этого доктор задаст несколько вопросов:
- о перенесенных травмах и повреждениях колена;
- о наличии отеков в течение дня;
- о подвижности колена утром после пробуждения;
- об ощущениях в суставе во время передвижения;
- о характере работы и о том, как давно беспокоит дискомфорт в колене.
Для подтверждения диагноза врач направляет пациента на дополнительные обследования:
- Рентген колена. Врач сделает снимок сустава в согнутом и разогнутом положении. Процедура позволит увидеть состояние хрящей и костей.
- МРТ (магнитно-резонансная томография). Одно из наиболее информативных исследований. Оно поможет изучить состояние синовиальной жидкости, менисков, воспалительные и опухолевые заболевания колена.
- КТ (компьютерная томография). Даст возможность изучить степень повреждения костных и мягких тканей.
- Анализ мочи и крови (общий и биохимический). Необходимо для определения уровня кальция и других важных микроэлементов в крови.
- Артроскопия. Делают 2 микропрокола в колене и вводят через них артроскоп и стерильный физраствор. Далее через камеру артроскопа врач осматривает коленные структуры.
- УЗИ сустава. Позволяет изучить состояние тканей вокруг пораженного сустава. Исследование способно выявить болезнь на ранней стадии.
Прохождение процедур обязательно. Они позволят исключить другие диагнозы и увидеть более полную картину заболевания.
В домашних условиях можно заподозрить наличие острого артроза. Окончательный диагноз ставит врач после осмотра и обследования.
Лечение пателлофеморального артроза
Лечение пателлофеморального артроза основано на коррекции нагрузки на колено. Терапия направлена либо на остановку разрушения хряща, либо на замедление деструктивного процесса.
Хруст в суставах - когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Медикаментозное
На начальной стадии пациенту выписывают прием нестероидных противовоспалительных препаратов (Ибупрофен, Анальгин, Диклофенак) или других обезболивающих. Средства устраняют отек и позволяют сохранить нормальную подвижность колена.
При пателлофеморальном артрозе 2 степени человеку назначают инъекции кортикостероидов (гормональных препаратов) в пораженный сустав. Это Бетаметазон, Преднизолон, Дипроспан и т.д. Они быстро снимают боль, но имеют побочные эффекты. Кортикостероиды негативно сказываются на состоянии кожи и функционировании внутренних органов. Поэтому курс их инъекций проводят не более 2-3 раз в год.
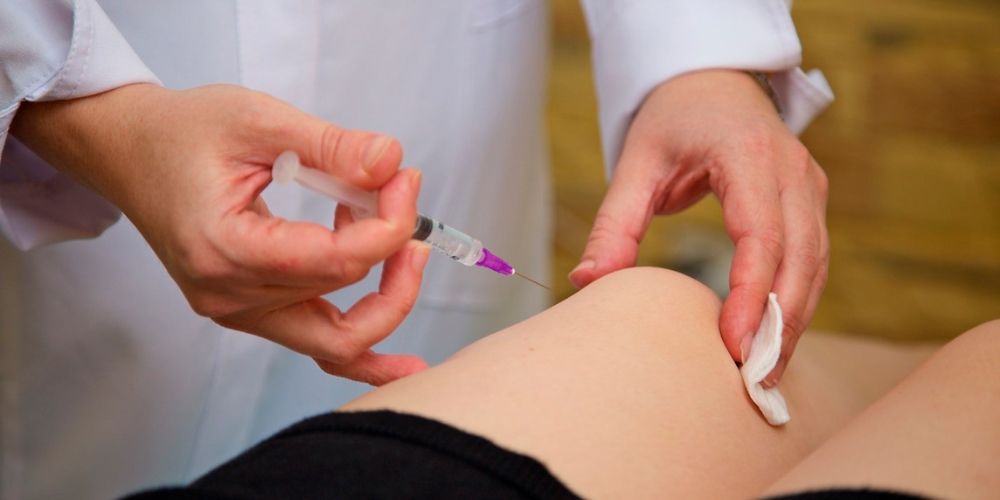
Инъекции в сустав при артрозе колена
Миорелаксанты назначают для устранения спазмов в мышцах бедра, которые появляются на фоне воспалительного процесса. К таким препаратам относят Дротаверин, Спазмомен, Адифенин.
При недостатке синовиальной жидкости в суставе прописывают гиалуроновую кислоту. Она играет роль смазки для суставных элементов, поддерживает амортизационные свойства хряща и усиливает его трофику.
На 3 стадии пателлофеморального артроза выписывают инъекции хондропротекторов (Остенил, Синвиск, Синокром). Их используют после устранения воспалительного процесса. Такие препараты защищают хрящ от дальнейшего разрушения, способствуют его регенерации и устраняют боль.
На любой стадии пателлофеморального артроза пациенту могут выписать витаминные добавки с кальцием и витамины группы В. Первые необходимы для укрепления костной массы, а вторые – для устранения болевого синдрома и восстановления нервной системы.
Немедикаментозное лечение
Среди немедикаментозных способов лечения пателлофеморального артроза коленного сустава выделяют:
- Ношение повязки, бандажа или ортеза. Эти аксессуары используются на начальных стадиях болезни.
- Наколенники. Фиксируют сустав в нужном положении. Чем выше его нестабильность, тем жестче должен быть аксессуар.
- Тейпирование. Больному фиксируют колено в нужном положении при помощи клейкой ленты. Подробнее об этом в данной статье.
- Массаж. Улучшает отток лимфы и устраняет отеки. Но массаж запрещается проводить при воспалительном процессе. В противном случае он усилится и распространится на соседние ткани.
- Гирудотерапия. Слюнной секрет пиявок содержит фермент, который расщепляет некротизированные ткани. Он способствует очищению суставной полости. Также фермент слюны медицинской пиявки расширяет кровеносные сосуды и улучшает метаболические процессы в суставе. Это ускоряет регенерацию тканей разрушенного хряща.
- Лечебная физкультура. Комплекс лечебной физкультуры помогает восстановить нормальную подвижность коленного сустава и устранить скованность. Сеансы ЛФК должны проходить ежедневно. В первое время они делаются под руководством инструктора. Упражнения необходимо выполнять в комфортном для себя темпе. Движения во время занятий должны быть плавными, чтобы избежать травм. При усилении болей выполнение упражнения нужно прекратить.
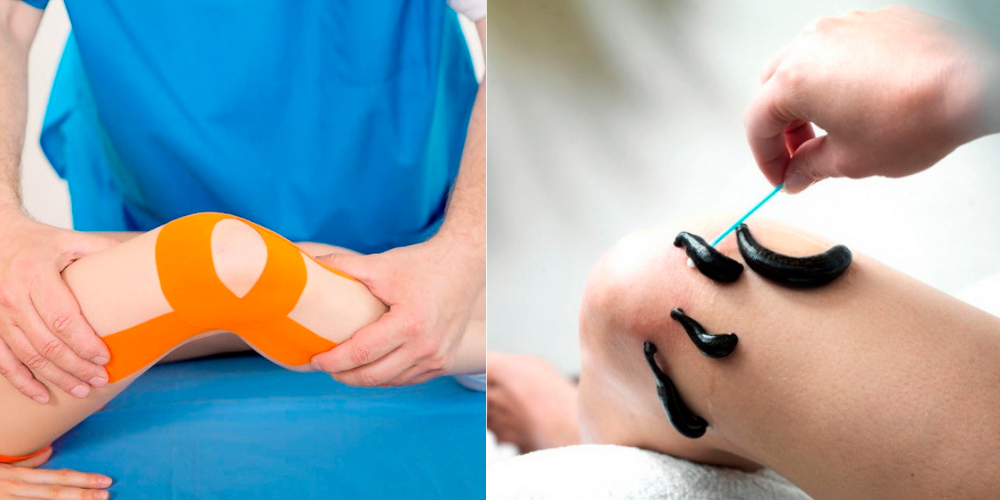
Немедикаментозные способы - часть комплексного лечения. Они не могут быть заменой приему медикаментов.
Хирургическое
Хирургическое вмешательство показано на 3-4 стадии пателлофеморального артроза.
Среди оперативных способов лечения заболевания выделяют эндоскопию сустава, остеотомию и эндопротезирование. В первом случае хирург очищает больной сустав от поврежденных тканей. Во время процедуры он использует эндоскоп с камерой, поэтому вероятность повреждений и осложнений низка. Но данное вмешательство не проводится при хроническом воспалении сустава.
При остеотомии пациенту иссекают часть кости для коррекции нагрузки на пораженное колено. Это необходимо, чтобы замедлить его разрушение.
Эндопротезирование предусматривает полную или частичную замену сустава на титановый. Срок службы протеза около 20 лет. Чаще всего такая операция проводится пациентам пожилого возраста.
Физиопроцедуры
Аппаратные процедуры помогают снять воспалительный процесс и ускорить восстановление тканей коленного сустава. Они замедляют течение болезни и облегчают самочувствие человека.
Парапротезная инфекция – это инфекционный процесс в области сустава, возникающий после эндопротезирования и патогенетически связанный с наличием имплантата. Проявляется локальными признаками воспаления: отеком, болезненностью, местной гиперемией и гипертермией, нарушением функции конечности в сочетании с симптомами общей интоксикации. Нередко протекает со стертой клинической симптоматикой. Диагностируется с учетом анамнеза, лабораторных анализов, рентгенологических методик, МРТ, УЗИ. В зависимости от вида параэндопротезной инфекции выполняются ревизии с сохранением эндопротеза либо удаление имплантата с реэндопротезированием, артродезом, костно-мышечной пластикой.
МКБ-10
Общие сведения
Парапротезная инфекция – актуальная проблема современной травматологии и ортопедии. Последние десятилетия ознаменовались широким распространением эндопротезирования. Увеличилось не только общее количество операций, но и количество протезируемых суставов. Если раньше замене, в основном, подвергали тазобедренный сустав, то в наши дни рутинной практикой стало протезирование коленного, плечевого, других средних и мелких суставов конечностей. Соответственно, возросло число случаев развития инфекционного процесса в области оперативного вмешательства. Распространенность патологии при первичном эндопротезировании составляет 0,3-1%. Частота осложнения при повторной установке искусственного сустава, по различным данным, колеблется от 9 до 40%. В большинстве случаев осложнение возникает в первые два года после операции.

Причины
Непосредственной причиной парапротезной инфекции становятся болезнетворные бактерии, при этом существует определенная связь между типом возбудителя и видом протеза, обусловленная склонностью микробов к адгезии к тем или иным инородным материалам, находящимся в организме пациента. Так, в области металлических частей имплантата инфекция чаще вызывается золотистым стафилококком, в зоне полимерных – эпидермальным стафилококком. Наряду со стафилококковой флорой воспаление могут провоцировать стрептококки, кишечная палочка и некоторые другие микроорганизмы. Обстоятельствами, способствующими возникновению воспалительного процесса, считаются:
- Особенности вмешательства. Установлено, что при длительности операции более 3 часов вероятность осложнения увеличивается, что связано с продолжительным контактом тканей с внешней средой, нарушениями кровообращения, локальными обменными расстройствами и общей реакцией организма на стресс. Большое значение имеют интраоперационные осложнения, технические трудности и значительная кровопотеря, усугубляющие действие перечисленных факторов.
- Особенности установки эндопротеза. Риск развития инфекции в зоне искусственного сустава повышается при применении дополнительных биологических и синтетических материалов, нестабильности имплантата. В первом случае имеет значение реакция организма на наличие чужеродных элементов, во втором появляется постоянный источник травматизации окружающих тканей, создаются благоприятные условия для внедрения инфекционных агентов.
К числу особенностей организма пациента, способствующих появлению данного осложнения, относят пожилой возраст, наличие тяжелой соматической патологии и иммунные нарушения различного генеза. Негативную роль играет многократное или длительное применение антибиотиков перед операцией, обуславливающее устойчивость микроорганизмов к антибактериальной терапии, нарушение рекомендаций врача относительно режима активности и реабилитационных мероприятий в послеоперационном периоде.
Патогенез
Парапротезная инфекция – разновидность имплантат-ассоциированной инфекции, которая возникает после эндопротезирования вследствие способности патогенных микробов к колонизации имплантатов. Бактерии, вызывающие это осложнение, обладают свойством формировать биофильмы (биологические пленки) на поверхностях чужеродных материалов в организме больного. Выделяют два механизма возникновения биопленок. Первый – неспецифическое взаимодействие непосредственно между поверхностью протеза и микроорганизмами за счет сил поверхностного натяжения, водородных связей, гидрофобности, электростатического поля и т. д.
Второй – контакт бактерий с белками, располагающимися на поверхности искусственной конструкции. После установки части эндопротеза очень быстро покрываются слоем белков, среди которых преобладают альбумины. При адгезии микробов к этим белкам формируются микроколонии. Вначале имплантат колонизируется аэробными микроорганизмами, в последующем в глубоких слоях биофильма создается благоприятная среда для развития анаэробной микрофлоры. При увеличении биопленки или под влиянием внешних воздействий ее части отрываются от поверхности имплантата, происходит диссеминация процесса. Исследование перечисленных механизмов позволило объяснить устойчивость инфекции и неэффективность консервативной терапии этого осложнения.
Классификация
Существует много вариантов классификации параэндопротезной инфекции, однако общепризнанная международная систематизация этого осложнения пока отсутствует. Обычно травматологи-ортопеды используют классификацию Ковентри-Фитцджеральда, в основе которой лежит временной период между операцией и манифестацией инфекционного процесса. Различают четыре типа парапротезной инфекции:
- Острая послеоперационная. Признаки инфицирования определяются в течение месяца после вмешательства.
- Поздняя хроническая. Осложнение диагностируется во временном промежутке от 1 месяца до 1 года с момента операции.
- Острая гематогенная. Симптомы патологии возникают через 1 и более год после установки искусственного сустава.
- Положительная интраоперационная культура. Характеризуется бессимптомным течением при выявлении бактерий в 2-х и более интраоперационных образцах ткани.
В российской клинической практике также применяют систематизацию инфекций в области хирургических вмешательств, разработанную сотрудниками Новосибирского НИИТО. Согласно этой классификации различают три вида послеоперационных инфекционных процессов: ранний острый (возникший в первые 3 месяца), поздний острый (развившийся в течение 3-12 месяцев), хронический (диагностированный спустя 1 год и более после операции). При постановке диагноза отмечают наличие или отсутствие нестабильности эндопротеза.
С учетом формы выделяют флегмоноподобную, свищевую, латентную и атипичную инфекции, с учетом глубины – поверхностную и глубокую. Несмотря на то, что поверхностная инфекция протекает без вовлечения эндопротеза (то есть, имеет другой патогенез), поражает только кожные покровы и подкожную клетчатку, поддается консервативной терапии, специалисты рассматривают ее в рамках параэндопротезной инфекции, поскольку такой подход позволяет учесть все возможные варианты инфекционных осложнений эндопротезирования.
Симптомы парапротезной инфекции
Проявления патологии зависят от времени возникновения и глубины процесса. Поверхностная инфекция развивается в период восстановления после операции, сопровождается воспалением мягких тканей при интактности оперированного сустава. Характеризуется гиперемией, локальной припухлостью, повышением местной температуры, незначительными или умеренными болями, нарушением заживления раны, расхождением ее краев, наличием гнойного отделяемого. Возможно образование участков поверхностного некроза, формирование лигатурных свищей. Выраженность общей интоксикации определяется распространенностью поражения кожи и жировой клетчатки.
Глубокая парапротезная инфекция может манифестировать как в раннем послеоперационном периоде, так и спустя продолжительное время после вмешательства. Поражает мышцы и фасции. Проявляется отечностью мягких тканей, болью в проекции сустава, ограничением функции конечности, общими интоксикационными симптомами: повышением температуры тела до 38 °С и выше, ознобами, слабостью, разбитостью, тахикардией, тахипноэ. Возможно сочетание глубокого и поверхностного процесса, рассматриваемое специалистами как разновидность глубокой инфекции. Из-за распространенности иммунологических нарушений в популяции патология часто протекает со сглаженной симптоматикой. Снижение иммунитета усугубляют переливания крови, лекарственная терапия и другие лечебные мероприятия, проводимые на пред- и послеоперационном этапе.
Осложнения
Наиболее частые осложнения параэндопротезной инфекции обусловлены распространением гнойного процесса. Наблюдается образование абсцессов и флегмон. Особенно опасны глубокие затеки в полость таза, иногда формирующиеся при поражении оперированного тазобедренного сустава. В тяжелых случаях возможно развитие сепсиса. При часто рецидивирующей патологии снижается или утрачивается трудоспособность, ухудшается качество жизни больных, персистирующий очаг инфекции оказывает негативное влияние на деятельность внутренних органов.
Диагностика
Диагноз обычно выставляют специалисты в области ортопедии, наблюдающие пациентов, перенесших эндопротезирование сустава. Из-за часто встречающихся стертых форм и неспецифичности результатов дополнительных методик распознавание парапротезной инфекции может представлять определенные затруднения. Программа обследования обычно включает следующие методы:
- Опрос, осмотр. Признаком, указывающим на вероятность возникновения данной патологии, является замена сустава в анамнезе. Ортопед уточняет жалобы, время появления и динамику развития симптомов, оценивает внешний вид и функцию сустава, выявляет признаки воспаления, участки некроза, свищевые ходы и пр.
- Ультразвуковое сканирование. УЗИ сустава применяется в качестве скринингового метода, позволяет обнаружить абсцессы или гематомы, выполнить прицельную пункцию гнойного очага для последующего изучения содержимого в процессе бактериологического исследования.
- Рентгенологические методики. Результаты обычной рентгенографии часто неоднозначны. О наличии заболевания могут свидетельствовать остеолиз и периостальная реакция, без видимых причин возникшие после успешного вмешательства. Для оценки динамики процесса обязательно выполняют контрольные снимки. При свищах производят рентгенофистулографию для определения локализации свищевых ходов и затеков.
- Магнитно-резонансная томография. Является уточняющим методом, назначается на этапе предоперационного обследования для оценки размеров и расположения глубоких (в том числе – внутритазовых) абсцессов, уточнения объема хирургического вмешательства.
- Лабораторные анализы. При острой патологии в ОАК обнаруживаются признаки воспаления: лейкоцитоз, нейтрофилез, лимфоцитопения, сдвиг формулы влево, повышение СОЭ. При хронических формах изменения крови могут быть выражены незначительно. Более специфичны результаты исследования на С-реактивный белок, отражающие динамику воспалительного процесса, а также данные бакпосева раневого отделяемого. Микробиологический анализ синовиальной жидкости часто отрицательный из-за формирования биопленок.
Лечение парапротезной инфекции
В случаях поверхностного инфекционного процесса тактика такая же, как при других инфицированных ранах. Осуществляется санация поверхностного гнойного очага на фоне антибиотикотерапии, операции на суставе не требуются. При глубокой инфекции тактика определяется типом патологии с учетом времени ее возникновения, наличием либо отсутствием нестабильности сустава, расположением и размером гнойных затеков, состоянием костей и мягких тканей, устойчивостью флоры к антибактериальным препаратам и некоторыми другими факторами. Лечение только хирургическое. Существуют следующие варианты вмешательств:
- Ревизия с сохранением имплантата. Проводится при раннем инфицировании, сохранении стабильности сустава, незначительном поражении элементов эндопротеза. Сустав вскрывают, исследуют его поверхности. Инфицированные окружающие ткани иссекают, полиэтиленовый вкладыш заменяют (при необходимости – вместе с головкой протеза), рану ушивают, дренируют.
- Ревизионное эндопротезирование. Рекомендуется при поздней хронической и иногда – острой гематогенной парапротезной инфекции, предполагает одно- двух- или трехэтапную замену имплантата. Чаще всего используют двухэтапное реэндопротезирование, на первом этапе выполняют ревизию раны, затем после курса антибиотикотерапии устанавливают новый протез. При трехэтапном вмешательстве на втором этапе производят костную пластику.
- Артродез сустава. Показан при рецидивирующей инфекции, резистентности патогенной флоры к антибиотикам. Предусматривает удаление эндопротеза и наложение аппарата внешней фиксации для создания неподвижного соединения между концами костей.
- Ампутация или экзартикуляция. Осуществляется редко, в качестве показаний рассматривается наличие упорно рецидивирующего очага инфекции, представляющего угрозу для жизни больного, при одновременной утрате функции конечности.
Прогноз и профилактика
1. Медицинские и социальные проблемы эндопротезирования суставов конечностей/ Москалев В.П., Корнилов Н.В., Шапиро. К.И. - 2001
2. Инфекционные осложнения после эндопротезирования крупных суставов как актуальная проблема современной ортопедии/ Муконин А.А.// Новые медицинские технологии - 2006 -№ 8
3. Лечение параэндопротезной инфекции тазобедренного сустава: клинические рекомендации/ Министерство здравоохранения РФ - 2013
Лигатурный свищ – это окруженный воспалительным инфильтратом патологический ход в области нерассасывающейся шовной нити, которая использовалась для ушивания тканей в ходе различных оперативных вмешательств. Склонен к рецидивирующему течению. Проявляется наличием уплотнения, в центре которого расположено небольшое отверстие со скудным серозно-гнойным отделяемым. Кожа вокруг очага поражения имеет багрово-синюшную или темную окраску. Лигатурный свищ диагностируется с учетом симптоматики, наличия операции в анамнезе, данных фистулографии, УЗИ. Лечение – выскабливание грануляций и удаление лигатур или иссечение свища.
МКБ-10

Общие сведения
Лигатурный свищ – достаточно распространенное осложнение. Возникает у 5% пациентов, перенесших различные оперативные вмешательства. Достоверно чаще диагностируется после хирургических манипуляций на полых органах брюшной полости и малого таза (условно-асептические операции), что обусловлено повышенной вероятностью инфицирования окружающих тканей даже при строгом соблюдении правил асептики и антисептики. Распространенность данного осложнения после гинекологических вмешательств составляет 8,9%, пластики грыж – 9,5%, операций по поводу язвенной болезни желудка и ДПК – 7,8%. Лигатура может располагаться как поверхностно, так и на значительной глубине. Из-за склонности к рецидивированию патология нередко становится причиной длительной нетрудоспособности. Утяжеляет течение основного заболевания.

Причины
Причиной развития лигатурного свища является реакция отторжения инородного тела – нити, использованной для ушивания глубоких и поверхностных тканей в процессе оперативного вмешательства. Обычно патологические ходы возникают при отторжении нерассасывающихся нитей. Чаще в свищевом ходе обнаруживаются шелковые нити, несколько реже – лавсановые и капроновые. Несмотря на то, что кетгут является рассасывающейся нитью, в литературе есть упоминания о кетгутовых лигатурных свищах. Заболевание практически никогда не вызывается викриловыми или проленовыми нитями. К числу провоцирующих факторов относятся:
- Инфицирование. Патогенные микроорганизмы проникают в область шва в результате нагноения операционной раны, которое может быть обусловлено нестерильностью операционного поля и инструментария, нарушением врачебных рекомендаций, присоединением госпитальной инфекции, изменением реактивности или истощением организма и пр. При нарушении правил стерилизации шовного материала инфекционные агенты могут находиться на нити в момент ушивания тканей.
- Реакция иммунного отторжения. Возникает в ответ на внедрение инородного тела, вероятность появления зависит от индивидуальных иммунологических особенностей. Нить не покрывается капсулой, а становится мишенью для иммунных клеток, которые распознают ее как чужеродный антиген.
- Прошивание полого органа. Наблюдается при случайном захвате всей стенки органа и выходе нити в его просвет. При контакте с нестерильным содержимым органа нить инфицируется, болезнетворные микробы распространяются по всей ее длине и дают начало очагу воспаления.
Патогенез
Обычно со временем вокруг нерассасывающихся нитей образуется слой рубцовой соединительной ткани, нити оказываются заключенными в капсулу. При развитии гнойно-воспалительного процесса инкапсуляции не происходит, вокруг нити формируется абсцесс. В последующем полость гнойника вскрывается в зоне послеоперационного рубца, явления острого воспаления уменьшаются, благодаря постоянному оттоку содержимого. Нить может оставаться на месте или мигрировать по патологическому ходу.
При самостоятельном выходе нити наружу или ее хирургическом удалении причина воспаления исчезает, свищ закрывается. В противном случае воспаление приобретает рецидивирующий характер, может осложняться вторичной инфекцией. Свищи могут быть как одиночными, так и множественными, образовываться в зоне нитей, использованных для ушивания поверхностно расположенных тканей, или в глубине раны, например, в брюшной полости. В последнем случае существует вероятность вовлечения внутренних органов в гнойно-воспалительный процесс.
Симптомы лигатурного свища
Патология может возникать как в раннем, так и в позднем послеоперационном периоде. Иногда свищи образуются через несколько лет после вмешательства. В период формирования абсцесса выявляются локальные и общие признаки гнойного воспаления. Возникают боли, локализация которых определяется расположением инфицированной нити. Может отмечаться слабость, разбитость, повышение температуры. Затем в проекции послеоперационного рубца появляется болезненное уплотнение. Кожа над участком воспаления приобретает багровый или синюшный оттенок. Через несколько дней абсцесс самопроизвольно прорывается. Образуется небольшой свищ, из которого выделяется скудное серозно-гнойное отделяемое. Воспалительные явления уменьшаются, синдром интоксикации исчезает. В последующем свищ обычно периодически закрывается и открывается до момента удаления или самостоятельного отхождения нити.
Осложнения
Наиболее опасным осложнением лигатурного свища является вторичное инфицирование с распространением гнойного процесса. В зависимости от расположения лигатуры возможно образование поверхностных и глубоких абсцессов и затеков, поражение близлежащих органов. При гнойном расплавлении тканей иногда отмечается эвентрация внутренних органов. Вторичный инфекционный процесс, в свою очередь, может осложниться сепсисом. В тяжелых случаях существует риск летального исхода.
Из-за подтекания отделяемого в области наружного отверстия свища нередко развивается дерматит. Мягкие ткани вокруг свища становятся отечными, уплотняются, кожа приобретает багрово-синюшную окраску, со временем образуется участок гиперпигментации, в зоне рубца формируется косметический дефект. При неудачной попытке извлечения глубоко расположенной лигатуры в отдельных случаях наблюдается повреждение окружающих тканей и внутренних органов.
Диагностика
Диагностику и лечение осуществляют специалисты, выполнявшие операцию. Из-за повышенной вероятности образования лигатурных свищей после вмешательств с вскрытием полых органов патологию чаще всего выявляют гинекологи и абдоминальные хирурги, несколько реже – урологи, еще реже – торакальные хирурги, травматологи, нейрохирурги и другие специалисты. Постановка диагноза обычно не вызывает затруднений из-за типичного анамнеза (наличие хирургического вмешательства) и расположения свища в области послеоперационного рубца. Основной задачей становится определение глубины свища и конфигурации свищевого хода, выявление других факторов, влияющих на тактику лечения. Перечень диагностических мероприятий включает:
- Осмотр. Производится в условиях перевязочной. Врач оценивает количество и характер отделяемого, отмечает изменения окружающих тканей, исследует свищевой ход при помощи зажима. При незначительной извитости патологического хода и расположении лигатуры над апоневрозом данная методика обычно не представляет затруднений. Иногда нить удается извлечь во время диагностического исследования. При значительной извитости свищевого хода или его проникновении под апоневроз метод используют с осторожностью, стараясь не нарушить демаркационный вал и не повредить внутренние органы.
- Визуализационные методики. Классическим способом определения глубины и формы свищевого хода является фистулография. Контрастное вещество вводят в свищ, затем выполняют снимки в разных проекциях, на рентгенограммах полости и ходы отображаются в виде участков затемнения. В последние годы с этой же целью иногда назначают УЗИ. Свищевые ходы визуализируются как гипоэхогенные структуры с гиперэхогенным контуром, узлы – как округлые гиперэхогенные структуры.
Лечение лигатурных свищей
На начальном этапе обычно осуществляют перевязки, назначают физиотерапевтические мероприятия, но эффективность консервативных методик невелика, что вынуждает специалистов в области общей хирургии прибегать к инвазивным манипуляциям. Если лигатурная нить не отходит самостоятельно, ее пытаются извлечь с помощью зажима, однако эта методика имеет ряд недостатков, поскольку врачу приходится действовать вслепую, что увеличивает риск развития осложнений. Одномоментно выполняют выскабливание грануляций для лучшего заживления раны.
В специальной литературе встречаются упоминания об извлечении лигатур под контролем УЗИ, что позволяет предотвратить случайную перфорацию стенки патологического хода. При длительном существовании свищей, наличии затеков и свищевых ходов сложной формы, глубоком расположении лигатур производят иссечение свища. Недостатком метода является необходимость проведения масштабного хирургического вмешательства в области рубцово-измененных тканей.
Прогноз и профилактика
Прогноз при лигатурных свищах обычно благоприятный для жизни и условно благоприятный для выздоровления. В большинстве случаев наблюдается выздоровление, однако для устранения патологии нередко требуются повторные открытые манипуляции или оперативные вмешательства. Успешно извлечь лигатуру зажимом удается у 65% пациентов, при этом у 21% больных в последующем наблюдается рецидив. Распространенность гнойно-воспалительных осложнений после иссечения свищевых ходов достигает 30%, 17% пациентов требуются повторные операции.
Профилактика заключается в тщательном обеспечении стерильности при проведении операций, правильной обработке нитей, использовании шовного материала, дающего меньшее количество осложнений, проведении адекватной антибиотикотерапии в послеоперационном периоде. Больным необходимо точно соблюдать рекомендации врача: не снимать повязку, не мочить рану, принимать назначенные препараты и т. д.
1. Поздние гнойные послеоперационные осложнения/ Кузнецов В.Д., Бобовникова Н.В., Михайлов В.Ф., Антонов В.В.// Хирургия. – 1998.- №7.
2. Дифференциальная диагностика лигатурных и иных наружных свищей с использованием ультразвукового сканирования/ Зубов А.Д., Губанов Д.М., Осипов А.Г.// Вестник неотложной и восстановительной медицины. – 2011 – Т. 12, №3.
3. Постгоспитальные послеоперационные осложнения в абдоминальной хирургии/ Хромова В.Н.// Известия высших учебных заведений. Поволжский регион. Медицинские науки. – 2011.
4. Диагностика и лечение гнойных лигатурных осложнений/ Кадырбаев Р.В., Алимжанов А.К., Тимашова Е.В., Головня М.А.// Вестник КазНМУ. – 2012.
Свищ – это патологический канал, который соединяет между собой полые органы, естественные или патологические полости тела между собой (внутренний свищ) либо с окружающей средой (наружный свищ). Проявляется наличием свищевого хода, через который выделяется слизь, гной, содержимое органа или полости: кал, моча, слюна, ликвор, желчь. Диагностируется на основании клинической симптоматики, данных фистулографии, других инструментальных и лабораторных исследований. При внутренних свищах проводятся эндоскопические манипуляции. Лечение определяется видом патологии, может быть консервативным, оперативным, комбинированным.
МКБ-10
Общие сведения
Свищи (фистулы) – большая и весьма разнородная группа патологических состояний, встречающихся во многих сферах практической медицины. Они имеют врожденный или приобретенный характер, возникают в результате разрушения тканей различного генеза либо создаются искусственно. Нередко тяжело поддаются лечению, в ряде случаев представляют опасность для жизни из-за значительных потерь жидкости, питательных веществ. Наибольшее клиническое значение вследствие своей распространенности и возможных последствий имеют урогенитальные и желудочно-кишечные свищи.

Причины свищей
Непосредственной причиной образования фистул являются нарушения формирования либо разрушение органов и тканей. С учетом этиологии выделяют следующие группы свищей:
- Врожденные. Появляются в результате нарушений развития плода, которые могут быть обусловлены наследственными заболеваниями, воздействием неблагоприятных внешних и внутренних факторов.
- Приобретенные патологические. Формируются на фоне воспалительных процессов, ранений, повреждения стенок полых органов инородными телами, разрушения злокачественными опухолями, химикатами, лучевым воздействием. Иногда становятся осложнением хирургического лечения различных патологий.
- Приобретенные искусственные (стомы). Специально создаются оперативным путем для сохранения жизнедеятельности при нарушении пассажа содержимого полых органов (химуса), секрета (желчи) или экскрета (кала, мочи), для обеспечения поступления питательных веществ в организм.
Патогенез
Врожденные свищи становятся следствием недоразвития или неправильного развития органов и частей тела. Поскольку они образуются естественным путем, их стенки покрыты эпителием. Приобретенные фистулы появляются при прорыве содержимого, сопровождаются разрушением уже сформированных тканей. Стенки представлены грануляциями, снаружи в результате рубцевания со временем образуется прослойка из плотной соединительной ткани.
Особой группой являются губовидные свищи, у которых эпителий слизистой переходит в эпителий кожных покровов. Они относятся к эпителизированным, но создаются искусственно. Эпителизированные свищи самостоятельно не закрываются. Гранулирующие фистулы способны к заживлению при устранении процесса (обычно – воспалительного), поддерживающего отток содержимого по каналу.
Классификация
В настоящее время исследователи, а также специалисты в области хирургии используют следующую систематизацию свищей:
- По происхождению: врожденные, приобретенные (патологические и искусственные).
- По строению: эпителизированные, грануляционные, губовидные.
- По отношению к окружающей среде: внешние (соединяют полость с внешней средой), внутренние (соединяют две полости).
- По локализации: желудочные, кишечные, ректальные, трахеопищеводные, бронхиальные, уровагинальные, ректовагинальные, околоушные.
- По типу отделяемого: слизистые, гнойные, каловые, мочевые, ликворные и пр.
Симптомы свища
Внутренние фистулы проявляются наличием нетипичного отделяемого из какого-либо естественного отверстия. Значительные потери жидкости и питательных веществ при некоторых типах свищей становятся причиной истощения, грубых нарушений всех видов обмена, которые могут привести к гибели пациента.
Свищи пищеварительной системы
Могут образовываться на всем протяжении ЖКТ, от пищевода до прямой кишки, быть наружными либо внутренними. Желудочные фистулы обычно имеют искусственное происхождение (гастростома), пищеводные провоцируются патологическим процессом, кишечные бывают искусственными (колостома, илеостома, цекостома) и патологическими. Первое место среди причин образования пищеводных свищей занимают опухоли, кишечных – несостоятельность анастомозов.
Формирование наружных свищей сопровождается появлением инфильтрата. При внутренних фистулах клиническая картина напоминает прободение полого органа. При трахеопищеводных соустьях из верхних дыхательных путей откашливаются кусочки пищи. Внутренний желудочно-кишечный свищ проявляется каловой рвотой, каловым запахом изо рта. При наружном сформированном свище на коже обнаруживается ход с пищеводным, желудочным или кишечным отделяемым, при несформированном – гнойная рана, на дне которой видна петля кишки, стенка желудка.
Типичны поносы, рвота, аутоинтоксикация. Скорость истощения и развития обменных нарушений зависит от диаметра свища – чем он шире, тем быстрее усугубляется симптоматика. Возможны обезвоживание, истощение, безбелковые отеки, анемия. Интоксикация, расстройства обмена приводят к изменениям со стороны печени и почек. В тяжелом случае развиваются почечная и печеночная недостаточность.
Свищи желчного пузыря
Желчные свищи обычно становятся осложнением желчнокаменной болезни, бывают наружными или внутренними, могут соединять желчевыводящие пути с желудком, кишкой, плевральной полостью, бронхом. Наружные свищи сопровождаются образованием отверстия с желчным либо гнойным отделяемым, внутренние – симптомами холангита, поносами, потерей веса, интоксикацией.
Ректальные свищи
Включают различные формы парапроктита и ректовагинальные фистулы. Парапроктит возникает при гнойном воспалении стенки кишки и параректальной клетчатки, проявляется болями, ощущением инородного тела, общими симптомами интоксикации. Из заднего прохода выделяется гной либо на коже перианальной зоны обнаруживается отверстие с гнойным отделяемым. При ректовагинальных свищах из влагалища выделяются газы, кал. Нередки боли в промежности, воспалительные заболевания половых органов, мочевыводящих путей.
Урогенитальные свищи
Образуются между половыми органами и уретрой, мочеточниками или мочевым пузырем. Развиваются после тяжелых и осложненных родов, операций, лучевой терапии. Наиболее распространенные – уретро-влагалищные и пузырно-влагалищные фистулы. Реже встречаются пузырно-маточные, мочеточниково-влагалищные и другие варианты.
Сопровождаются подтеканием мочи из половых органов, появлением крови в моче во время менструаций. Обычно безболезненны. Не представляют угрозы для жизни, но существенно снижают ее качество, становятся причиной социальной дезадаптации. Имеют большое клиническое значение из-за высокой распространенности (0,6-2%).
Бронхиальные свищи
Лигатурные свищи
Лигатурный свищ - частое осложнение (до 5%) хирургических вмешательств, особенно – при операциях на органах брюшной полости, малого таза. Развивается из-за отторжения нерассасывающихся нитей, которые находятся в глубине тканей. В период формирования отмечаются боли, интоксикация, после образования свищевого хода состояние нормализуется. Фистулы склонны к хроническому рецидивирующему течению до момента удаления или самостоятельного отхождения нити.
Осложнения
Наиболее распространенными осложнениями любых свищей являются гнойные и негнойные воспалительные процессы, в том числе – образование абсцессов и затеков с поражением соседних анатомических структур, хронические воспаления различных органов (циститы, вагиниты, проктиты). В тяжелых случаях возможен сепсис.
Свищи значительно ухудшают качество жизни, часто становятся причиной потери трудоспособности, негативно влияют на социализацию. При наружных фистулах нередко развиваются дерматиты, формируется косметический дефект. При полных свищах внутренних органов наблюдается кахексия, полиорганная недостаточность.
Диагностика
С учетом локализации свища диагноз устанавливают врачи различных специальностей – хирурги, гинекологи, урологи и пр. В процессе диагностики и определения плана лечения учитывают историю болезни, клиническую симптоматику, данные дополнительных исследований. План обследования включает:
- Сбор анамнеза. В анамнезе часто выявляются операции или хронические заболевания. Формированию наружных фистул предшествует появление болей, инфильтрата, который вскрывается с выделением гноя, а затем содержимого того или иного органа. Образование внутренних свищей сопровождается болями, интоксикацией, другими симптомами, зависящими от расположения фистулы.
- Внешний осмотр. При наличии отверстия на коже по характеру отделяемого определяют вовлеченный орган, по количеству отделяемого – размеры фистулы. Оценивают общее состояние пациента, выявляют признаки истощения, нарушения функций различных органов.
- Пробы с красителями. Иногда для уточнения локализации свища, определения количества ходов, обнаружения затеков используют метиленовый синий и другие растворы, которые дают перорально либо вводят в естественное отверстие.
- Лабораторные анализы. При изучении отделяемого могут выявляться билирубин, амилаза, мочевина и другие соединения, что в сомнительных случаях дает возможность подтвердить повреждение определенного органа.
- Фистулография. Является наиболее распространенным визуализационным методом диагностики наружных свищей. Контраст вводят в отверстие, по данным снимков определяют пораженный орган, точную локализацию фистулы, направление хода, наличие затеков.
- Рентгенография с контрастированием. При внутренних поражениях проводят ирригографию, рентгенографию желудка или пищевода с барием. Контраст выходит через стенку органа на кожу, в соседние органы или полости, что позволяет уточнить особенности свища.
- Эндоскопические исследования. Для выявления фистул, определения их расположения и диаметра отверстий выполняют гастроскопию, колоноскопию, бронхоскопию, цистоскопию и пр.
Некоторые внутренние свищи представляют существенные диагностические затруднения, обнаруживаются только при проведении оперативных вмешательств. Дифференциальную диагностику проводят между различными видами фистул, с воспалительными заболеваниями, другими патологическими процессами.
Лечение свища
Тактика лечения определяется видом фистулы. Гранулирующие свищи могут закрываться на фоне консервативной терапии, при эпителизированных выздоровление возможно только после осуществления оперативного вмешательства. Наряду с устранением основной патологии важную роль играет коррекция обменных нарушений, грамотный уход за отверстием.
Консервативная терапия
Обязательным условием закрытия свища является устранение причины его появления. При невозможности воздействия на этиологический фактор целью терапии становится подготовка больного к операции. Лечение предусматривает проведение общих и местных мероприятий. Показано в случае всех видов свищей – как эпителизированных, так и гранулирующих. Включает:
- Уход за свищом. Необходимо регулярно осуществлять туалет кожи вокруг отверстия, смазывать кожные покровы защитными пастами. При искусственных свищах требуется обучение больного использованию моче- и калоприемников.
- Ограничение выделения содержимого. При некоторых локализациях фистул, например, их ректовагинальном расположении, закрытия свищевого хода в отдельных случаях удается добиться путем разгрузки кишечника на фоне клизм, специальной диеты.
- Другие местные воздействия. Могут быть эффективны промывания химическими растворами, применение ферментативных препаратов, проведение локальной аутогемотерапии. Регенерацию тканей стимулируют путем инъекций коллагенового геля с фибробластами.
- Коррекция общих нарушений. При значительных потерях белка, воды и электролитов показано составление индивидуальной диеты, инфузионная терапия с введением альбумина, солевых растворов, других соединений.
- Противовоспалительная терапия. При вторичном инфицировании назначаются антибактериальные препараты, иммунокорректоры, дезинтоксикационные средства.
Хирургическое лечение
Хирургические вмешательства проводятся при эпителизированных, сформированных гранулирующих, губчатых свищах. С учетом особенностей расположения фистулы и состояния окружающих тканей выполняются следующие операции:
- Иссечение свищевого хода. Производится после окрашивания метиленовым синим или другим раствором, позволяющего точно установить особенности хода, выявить затеки. Ход удаляют вместе с окружающими измененными тканями, рану ушивают, дренируют.
- Иссечение с замещением дефекта. Иногда после удаления измененного участка возникает недостаток тканей либо при сшивании тканей наблюдается их излишнее натяжение. В подобных случаях свищ закрывают путем транспозиции кожно-мышечного или мышечного лоскута, жировой ткани на сосудистой ножке.
- Резекция органа. При некоторых свищах полых органов, например, при кишечных оптимальным вариантом является частичное иссечение органа. Операция может осуществляться в один или два этапа. Во втором случае предварительно накладывают обходной анастомоз для разгрузки путем прекращения пассажа содержимого.
Удаление измененных тканей нередко дополняют действиями, направленными на предотвращение повторного образования свища. Для этого между разобщенными полостями помещают участки фасции, сетчатые имплантаты. В послеоперационном периоде проводят стандартные лечебные мероприятия – перевязки, антибиотикотерапию, обезболивающую терапию.
Прогноз
Прогноз определяется локализацией, видом и временем существования свища, распространенностью изменений окружающих тканей, характером основной патологии, степенью нарушения гомеостаза организма больного, наличием сопутствующих заболеваний. Фистулы, даже гранулирующие, редко поддаются консервативному лечению. После иссечения достаточно часто наблюдается выздоровление. При некоторых видах свищей, сопровождающихся тяжелыми обменными нарушениями, особенно – при высоких желудочно-кишечных, возможен летальный исход.
Профилактика
Профилактические мероприятия включают своевременное лечение заболеваний, которые могут приводить к образованию свищей. Необходимо предупреждать возникновение инфекций в зоне раневых каналов, соблюдать технику наложения анастомозов, обеспечивать разгрузку оперируемых органов на этапе подготовки к вмешательству и послеоперационного восстановления.
3. Хирургическое лечение больных с тонкокишечными свищами/ Кригер А.Г., Кубышкин В.А., Берелавичос С.В. и др.// Хирургия – 2015 - №12.
При оперативных вмешательствах часть тканей (мышцы, подкожная клетчатка) сшивают рассасывающимися нитями, а часть (апоневроз, сухожилия и др.) – нерассасывающимися, т.к. такие ткани срастаются медленно и подвержены большим нагрузкам. Как правило, нерассасывающиеся нити навсегда остаются в тканях, не вызывая каких-либо проблем, но в редких случаях нагнаиваются, тогда в области нити появляется небольшой абсцесс, который вскрывается через маленькое отверстие на коже и формируется свищ.
Причины лигатурных свищей
Основная причина появления лигатурных свищей – инфицирование нити. Чаще всего оно происходит при операциях на полых органах – кишка, желудок, желчный пузырь и др. При этих вмешательствах просвет полых органов вскрывают и даже при самом корректном проведении операции инфицирования в той или иной степени избежать не удается. Иногда бывает, что инфицирование вызывается несоблюдением правил асептики при операции либо некачественным шовным материалом, но такие случаи довольно редки. Далее все зависит от агрессивности микроба, иммунного статуса организма. Если микробный агент агрессивен, а иммунных сил недостаточно для его подавления, происходит нагноение нити. Если нить нагноилась, то до отторжения нити гнойный процесс не прекращается, то обостряясь, то затихая.
Симптомы, диагностика лигатурного свища
Лигатурный свищ появляется в разные сроки после операции – от нескольких дней до нескольких месяцев и даже лет. В области послеоперационного рубца возникает покраснение, умеренные боли, может повышаться температура тела. Эти явления связаны с нагноением и появлением скопления гноя под кожей – лигатурного абсцесса. Через несколько дней абсцесс самопроизвольно прорывается на коже в области рубца, вытекает гной, и на коже остается небольшое отверстие с подтеканием мутноватой жидкости – это и есть лигатурный свищ. Если нагноилась не одна нитка, свищей может быть несколько. На фоне лечения свищ может закрываться, но если нитка не отторглась (не вышла наружу), свищ неизбежно открывается вновь. Так, периодически то открываясь, то закрываясь, свищ может существовать несколько месяцев и даже лет, пока нить не отторгнется сама, либо будет удалена хирургом.
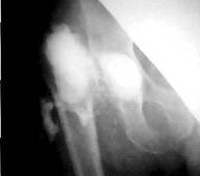
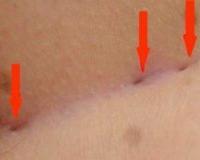
Фото ниже - лигатурный свищ после операции на коленном суставе
Ниже - тот же пациент, фото свищевого отверстия, видна отторгающаяся лигатура.
Лечение лигатурного свища
При начальных проявлениях в виде лигатурного абсцесса производят небольшой надрез кожи для оттока гноя, т.к. ждать пока гной прорвется сам нецелесообразно в связи с риском нагноения окружающих тканей и формирования флегмоны – разлитого воспаления подкожной клетчатки. После вскрытия гнойника обычно пытаются вслепую достать зажимом лигатуру. Если это удается, то после очищения раны свищ закрывается навсегда. Если лигатуру достать не получается, назначают перевязки с мазью левомеколь, на фоне которых воспаление стихает, свищ может временно закрыться. При новом воспалении опять пытаются достать лигатуру, рано или поздно это удается. Можно сделать широкий разрез в области свища, попытаться найти воспаленную нить и удалить ее, но это не всегда получается, к тому же во время обширного вмешательства существует риск инфицирования соседних нитей с последующим формированием новых свищей.
Подводя итог вышесказанному, можно сказать, что лигатурный свищ – редкое осложнение полостных и других хирургических вмешательств, которое не опасно для жизни, но может беспокоить пациента довольно долго, вплоть до отторжения или удаления нагноившейся нити.
Стоимость лечения лигатурного свища
Цена первичного приема врача - 1700 рублей, если требуется УЗИ - оно входит в эту стоимость. Извлечение лигатуры - от 1000 рублей (зависит от глубины, необходимости анестезии, УЗИ-контроля и др).
Читайте также:

