Как лечить плантарный фасциит пятки в домашних условиях быстро и эффективно
Обновлено: 26.04.2024

Женщина рассказала, что по утрам чувствовала острую колющую боль, днём — постоянную распирающую, а по вечерам болезненные ощущения усиливались и распространялись по всей стопе до пальцев.
Она отметила, что после отдыха ей нужно было около 10 минут, чтобы «расходиться», поэтому сначала нагружала только передний отдел стопы, постепенно увеличивая нагрузку на пятку. Ночью стопа не болела.
Боль усиливались при длительной ходьбе или работе на ногах. Пациентке становилось легче после продолжительного отдыха на выходных или в отпуске.
Анамнез
Женщина связывала боль со своей работой. Примерно 5 лет назад она устроилась продавцом и практически целый рабочий день проводила стоя. Через полгода работы она впервые почувствовала боль в пятке.
Всё это время пациентка не обращалась в больницу и лечилась самостоятельно: использовала противовоспалительные средства в разных формах, в том числе в виде инъекций и мазей, делала компрессы с Димексидом, медицинской желчью, применяла аппликатор Кузнецова и массажные коврики, носила готовые ортопедические стельки разных производителей. На какое-то время пациентке становилось лучше, но симптомы медленно прогрессировали.
Примерно 20 лет назад на медосмотре пациентке поставили диагноз продольного плоскостопия I–II степени, но по этому поводу она к врачу не обращалась. Травм левой стопы не было.
Обследование
У женщин избыточный вес: 107 кг при росте 164 см. При осмотре определялось уплощение продольного свода обеих стоп II степени.
При прощупывании левой стопы появлялись болезненные ощущения в пятке, которые усиливались в центральной части. Также боль появлялась при разгибании пальцев, особенно резкой становилась после принудительного разгибания большого пальца. В области прикрепления ахиллового сухожилия болезненных ощущений не было.
Диагноз
Лечение
- ударно-волновую терапию (УВФТ) фокусным аппаратом по месту наибольшей боли — 6 процедур, по одной через каждые 4 дня;
- фонофорез с Гидрокортизоновой мазью по всей поверхности пятки — 10 сеансов, по одной каждый день;
- магнито-лазерную терапию — 10 процедур, по одной ежедневно;
- парафино-озокеритовые аппликации на стопу — ежедневно в течение 10 дней;
- противовоспалительную мазь на область левой пятки — 2 раза в день;
- индивидуальные ортопедические стельки;
- ограничение физической нагрузки на период лечения.
После первого сеанса УВТФ пациентка отметила, что боль усилилась, но ко второй процедуре она начала уменьшаться. После третьего сеанса УВТФ женщине изготовили индивидуальные ортопедические стельки, в которых она могла ходить без боли.
На заключительном сеансе УВТФ боль прошла. Пациентка рассказала, что утром болезненных ощущений также не было. Результатами проведённого лечения осталась довольна.
- постоянно носить индивидуальные ортопедические стельки;
- проходить профилактические курсы физиотерапии раз в полгода.
Заключение
Пяточная шпора — это осложнение другой болезни, вызывающей пяточную боль. Как правило, причиной такой боли становится подошвенный или плантарный фасциит. Чаще всего его вызывают избыточный вес, чрезмерные физические нагрузки на стопы, неудобная обувь (тапочки, сланцы, кеды и др.), ортопедические деформации стопы (плоскостопие, вальгус пяточной кости), травмы стопы и голеностопного сустава, гормональная перестройка (период беременности и грудного вскармливания, климакс и др.).
Этот клинический случай доказывает, что не стоит заниматься самолечением боли в ногах при плоскостопии. Физиотерапия достаточно быстро и эффективно лечит подошвенную шпору, а индивидуальные ортопедические стельки компенсируют плоскостопие и позволяют добиться стойкой ремиссии симптомов.
Подошвенная фасция — это широкая полоска соединительной ткани на подошве. На начальной стадии из-за повторяющихся нагрузок возникает микрорастяжение подошвенной фасции в месте ее прикрепления к пяточной кости.
Это приводит к воспалительной реакции, которая вызывает болевые ощущения. Факторы риска для развития плантарного фасциита: необходимость длительного стояния на ногах, повышенная масса тела, преклонный возраст, изменения уровня активности и перенапряженные икроножные мышцы.
У подавляющего большинства пациентов плантарный фасциит можно вылечить без операции. Основными компонентами эффективного безоперационного лечения являются: растяжка икроножных мышц с прямым коленом, растяжение подошвенной фасции, изменение активности и ношение комфортной обуви.

Рис. 1: Основной участок боли подошвенной фасции
Клиническая картина
Пациенты с пяточной шпорой жалуются на боль при первых шагах утром, после длительного сидения за столом или за рулем — так называемые «стартовые боли». Боль ощущается в пятке и может быть довольно сильной (рис. 1).
Часто улучшение наступает после первых шагов или растягивания мышц голени и фасции стопы. Однако, как правило, боль возвращаться в течение дня, особенно если пациент много ходит или стоит. Жгучая боль не является типичной для плантарного фасциита и может возникать при раздражении нерва (например, неврит Бакстера).
Основные причины развития плантарного фасциита:
- возраст
- недавнее увеличение уровня физической активности (например, новая программа бега)
- работа, требующая длительного стояния на ногах
- увеличение веса
- скованные (ригидные) икроножные мышцы
При клиническом осмотре наиболее часто боль локализуется по внутренней поверхности пятки с подошвенной поверхности стопы. Также боль возникает при непосредственном надавливании (пальпации) на указанную область.
Скованность мышц голени также является частым симптомом. Симптомы могут обостриться, если потянуть пальцы стопы на себя, тем самым растянув подошвенную фасцию (см. рис. 3). Существует связь между плоскостопием и развитием плантарного фасциита, однако данное заболевание может развиться при любом типе стопы.
Плантарный фасциит является наиболее частой причиной боли в пятках, но есть и другие, менее распространенные причины:
- болевой синдром, связанный с перегрузкой пятки
- атрофия мягких тканей стопы
- защемление первой ветви латерального подошвенного нерва (нерв Бакстера)
- синдром тарзального канала
- стрессовый перелом пяточной кости
- воспаление надкостницы
- воспаление, вызванное серонегативным артритом
Дополнительные методы исследования
Диагноз плантарный фасциит, как правило, ставится на основании жалоб пациента и клинического осмотра. Выполнение рентгенограмм стоп необязательно для постановки диагноза. Однако, если рентген все же назначен, на боковых проекциях визуализируется пяточная шпора.
Важно понимать, что перегрузка подошвенной фасции может быть причиной избыточного образования костной ткани, в виде пяточной шпоры. Однако наличие пяточной шпоры не коррелирует напрямую с симптомами.
У многих пациентов на рентгенограммах стопы видна шпора, но симптомов нет, и наоборот — у пациентов страдающих плантарным фасциитом на рентгенограммах пяточная шпора отсутсвует.
Изначально пациентам МРТ стопы не назначают. Однако, если симптомы не исчезают после проведенного лечения, может быть назначена МРТ, чтобы исключить другие причины болей в пятке — например, стрессовый перелом пяточной кости.
Лечение
Безоперационное лечение
Основные элементы безоперационного лечения включают в себя:
- растягивание икры (Рис. 2) Ежедневное выполнение упражнений (6-8 недель), направленных на растяжку икроножных мышц, позволяет значимо уменьшить боль почти у 90% пациентов. Растяжку необходимо выполнять в общей сложности 3 минуты в день. Упражнение должно выполняться с прямым коленом, так, чтобы растягивалась икроножная мышца. Растяжку следует выполнять на обеих ногах. Шесть подходов по 30 секунд с каждой стороны. Важно выполнять растяжку ежедневно.
- растягивание подошвенной фасции (рис. 3). также уменьшает болевые ощущения у большинства пациентов. Упражнение выполняют в положении сидя, больную ногу закидывают поверх другой ноги.Необходимо взять стопу больной ноги и потянуть пальцы стопы на себя (рис. 3). Это создает напряжение/растяжение арки стопы/подошвенной фасции. Проверьте необходимое растяжение, осторожно потирая слева направо большим пальцем другой руки над аркой пораженной ноги. Подошвенная фасция должна быть упругой как гитарная струна. Растяжение необходимо удерживать в течение 10 секунд и повторить 10 раз.
Время выполнения растяжения является важным. Это необходимо выполнять до первого шага утром и в течение дня перед тем, как встать на ноги после длительного покоя. Большинство пациентов выполняют растяжение 4-5 раз в день в течение первого месяца, затем 3-4 раза в неделю. Уменьшение боли с улучшением на 25-50% ожидается через 6 недель, с исчезновением симптомов — через 3-6 месяцев.
С исчезновением болевых ощущений в пятке важно продолжать выше описанные упражнения на регулярной основе (3-4 раза в неделю), чтобы свести к минимуму риск рецидива. Данные упражнения лечат симптомы, но полностью не устраняют основные предрасполагающие биомеханические факторы. Таким образом, важно непрерывное лечение данного заболевания!
- ношение индивидуально подобранных ортопедических стелек.
- ношение комфортной обуви. Обувь с жесткой подошвой с округлым контуром и удобным кожаным верхом в сочетании с ортопедическими стельками или подпяточником может быть очень полезной в лечении плантарного фасциита.
- нестеройдные противовоспалительные препараты (НПВП): короткий курс противовоспалительных препаратов может быть полезным в лечении симптомов плантарного фасциита у пациентов, не имеющих каких-либо противопоказаний (например, язвенной болезни желудка). (Целебрекс, Аркоксиа, Нимесил и др.).
- изменение физической активности. Любые изменения физической активности, начавшиеся недавно и которые могли увеличить нагрузку на пятку. Например, новый режим работы или новый вид тренировки в тренажерном зале, необходимо временно прекратить до исчезновения симптомов. Затем занятия можно постепенно возобновить. Кроме того, может быть полезным изменение обычного образа жизни (например, больше сидеть), что ограничивает количество времени, в течение которого пациент находится на ногах.
- использование ночной шины для лечения плантарного фасциита (Рис. 4). Шина удерживает голеностопный сустав в нейтральном положении (прямой угол) во время сна, ее использование позволит уменьшить утреннюю боль. Шину необходимо использовать каждую ночь в течение 1-3 недель до исчезновения симптомов. Кроме того, ношение шины можно возобновить на короткий промежуток времени, если симптомы возвращаются.
- снижение веса: если у пациента есть лишний вес, снижение веса может быть очень полезным для уменьшения болей, связанных с плантарным фасциитом.
- курс ударно-волновой терапии.
- локальные инъекции кортикостероидов (Липоталон, Дипроспан) .
- курс инъекций плазмы обогащенной тромбоцитами (PRP-терапия).
Оперативное лечение
Около 90% пациентов вылечиваются консервативно в течение 3-6 месяцев. Оперативное лечения показано пациентам с хроническими симптомами, сохраняющимися после проведения полноценного курса консервативного лечения, через 6-9 месяцев после окончания терапии.
Хирургическое вмешательство может включать в себя эндоскопическую или открытую частичную подошвенную фасциэктомию, операции на мышцах голени и ахилловом сухожилии.
Частичная подошвенная фасциэктомия: включает в себя удаление поврежденного участка подошвенной фасции, эндоскопически или через небольшой разрез. После операции следует 6-недельный период относительного покоя. Несмотря на то, что данная процедура показала хорошие результаты, это может увеличить риск разрыва подошвенной фасции, что приводит к глубокому деформирующему плоскостопию и развитию негативных симптомов.
Операции на икроножных мышцах и ахилловом сухожилии (так называемая операция Страйера или операция Вульпиуса): в последнее время появилось несколько исследований, которые предполагают, что удлинение икроножной мышцы поможет устранить симптомы, связанные с плантарным фасциитом.
Данная операция предусматривает создание разреза в нижней части икры, для того, чтобы освободить сухожилие икроножной мышцы в том месте, где оно переходит в ахиллово сухожилие.
После операции пациентам необходим относительный покой в течение шести недель. Может возникнуть остаточная слабость в мышцах голени, которая обычно проходит в течение 6-12 месяцев.

Боли в обеих стопах умеренной интенсивности, носят распирающий характер. К концу дня больная отмечает появления тяжести, "гудения" в стопах. В течение последних трёх месяцев отмечает появление резких болей стреляющего характера в пяточной области слева и справа.
Боли в стопах менее выражены утром. Их интенсивность повышается после физической нагрузки, длительного стояния или ходьбы на большие расстояния. К вечеру также появляется отёчность стоп и нижних отделов голеней. Боли в области пяток, напротив, интенсивней выражены в утренние часы. С течением времени больная "расхаживается" (с её слов), и интенсивность болей уменьшается.
Анамнез
Больной себя считает более 15 лет, когда впервые появились боли и чувство распирания в стопах. Ранее по поводу данного заболевания к врачу не обращалась, специализированного лечения не получала. Течение заболевания носило вяло-отрицательную динамику. С течением времени появилась деформация переднего отдела стопы, вальгусная девиация первого пальца на обеих стопах. Около четырёх лет назад присоединились "вечерние" отёки в стопах и нижних отделах голеней. Резкое ухудшение состояния больная связывает со своей последней беременностью (два года назад), во время которой пациентка набрала свыше 36 кг.
Со слов больной, у многих родственников по отцовской линии отмечался рост "косточки" на ногах. Пациентка росла и развивалась согласно возрасту и полу. В развитии не отставала. Работает индивидуальным предпринимателем в сфере торговли. Выполнение трудовой деятельности подразумевает длительное пребывание на ногах и активное передвижение между розничными точками. Замужем. Имеет троих детей (20, 8 и 2 лет). Проживает в удовлетворительных материально-бытовых условиях.
Обследование
Состояние пациентки удовлетворительное. Больная повышенного питания. Вес 102 кг. ИМТ 37,92. Кожные покровы и видимые слизистые чистые, обычной окраски, на голенях — пастозные. АД — 150/90 мм рт. ст. PS — 78 уд. в мин, ритмичный, удовлетворительных качеств. Аускультативно в лёгких жестковатое дыхание по всем лёгочным полям, хрипов нет. ЧДД — 22 в мин. Живот мягкий, безболезненный при пальпации. Перитонеальные симптомы отрицательны. Симптом поколачивания отрицателен с обеих сторон. Физиологические отправления, со слов пациентки, без особенностей. Локально: визуально имеется выраженное уплощение продольного и поперечного сводов обеих стоп. Первые плюснефаланговые суставы обеих стоп увеличены в объёме. деформированы. Имеется значительная девиация первых пальцев стоп по отношению к наружной стороне с сопутствующей умеренной молоткообразной деформацией двух пальцев с обеих сторон. Пальпаторно и перкуторно определяется точка резкой болезненности в проекции пяточного бугра слева и справа.
На рентгенограммах обеих стоп в двух проекциях под нагрузкой определяется уплощение продольных и распластывание поперечных сводов. Рентгенологические признаки Hallux Valgus с двух сторон; подвывих первых плюснефаланговых суставов. Молоткообразная деформация двух пальцев с обеих сторон. Рентгенологические признаки двустороннего подошвенного фасциита с выраженной оссификацией места прикрепления подошвенной фасции к пяточному бугру (размеры "пяточной шпоры": справа — 12 мм, слева — 8 мм). Рентгенологически уплощения сводов соответствуют II-III степени комбинированного продольно-поперечного плоскостопия. Дополнительно дважды произведена плантография на аппарате Pedaq и Plantovisor. Дополнительно выявлена вальгусная постановка стопы слева и справа.
Диагноз
Комбинированное плоскостопие III степени слева и справа. Hallux Valgus с обеих сторон. Молоткообразная деформация двух пальцев с обеих сторон. Двусторонний плантарный фасциит в стадии стойкого длительного обострения. Вальгусная постановка обеих стоп.
Лечение
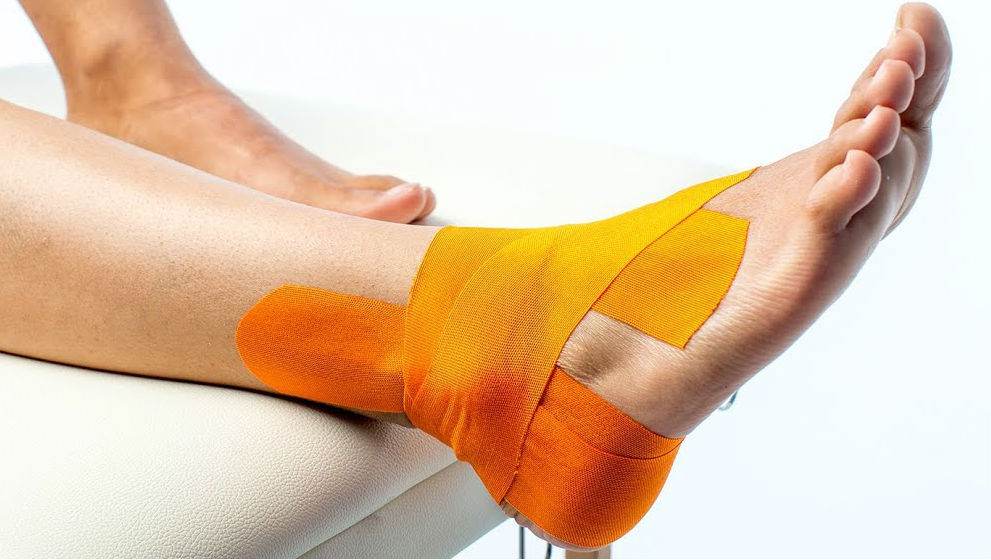
Больная категорически отказывается от предложенного оперативного лечения. Был предложен комплексный подход к лечению заболевания, включающий в себя: постоянное ношение индивидуально изготовленных ортопедических стелек; массаж стоп + тренировка мышц сводов стоп при помощи ортопедических изделий (постоянно); снижение и контроль веса; ножные ванночки (отвар ромашки и календулы в соотношении 1:1 с добавлением в отвар морской соли из расчёта 1 ст. ложка на 1,5 л отвара — через день на протяжении двух месяцев); ношение компрессионного трикотажа (постоянно; необходимо в связи с развившейся венозной недостаточностью); ЛФК с кинезиотейпированием стоп и голеностопных суставов (2-3 раза в неделю на протяжении четырёх месяцев); локально — курс ударно-волновой терапии (4,0 Бар/17 Гц/8000 импульсов на каждую стопу - семь сеансов).
После первых двух эпизодов применения УВТ отмечалось некоторое обострение симптоматики в виде усиления интенсивности болей в области пяток. Спустя две недели по окончании курса УВТ больная отмечает полное купирование болевого синдрома. В течени 1,5-2 месяцев с момента начала ношения ортопедических стелек больная отмечает усиление болей в стопах.
По прошествии восьми месяцев с момента начала лечения болевой синдром в пяточных областях и передних отделах обеих стоп купирован. Рецидивов не отмечалось. Вес снижен на 28 кг. Отёки стоп и голеней отсутствуют. Рекомендации лечащего врача соблюдаются неукоснительно.
Заключение
На примере данного клинического случая комплексный подход к лечению запущенных форм комбинированного плоскостопия и его осложнений (плантарного фасциита и хронической венозной недостаточности) доказал свою эффективность.
Плантарный (подошвенный) фасциит (ПФ) - наиболее частая причина боли в пятке, которая сильнее всего ощущается с утра, в начале ходьбы, и постепенно проходит после того, как пациент “расходится”. Причиной болевых ощущений является вызванное чрезмерной нагрузкой воспаление и деградация подошвенной фасции — тяжа соединительной ткани, отвечающего за поддержку и амортизацию свода стопы. Комплекс реабилитационных процедур позволяет снять боль, воспаление и ускорить заживление фасции, а также не допустить рецидива.
Причины плантарного фасциита
Так как чаще всего именно некорректное распределение нагрузки на свод стопы приводит к плантарному фасцииту, следующие факторы могут привести к его появлению:
- Занятия спортом, в ходе которого оказывается к чрезмерная нагрузка на пяточную кость и подошвенную фасцию (например, бег, балет, танцы и аэробика)
- избыточный вес
- беременность (увеличение веса, отек ног)
- стоячая работа учителя, официанта и др.
- плоскостопие, высокий свод стопы или нарушение походки
- ношение обуви с плохой поддержкой стопы
Другими распространенными факторами риска являются артрит и диабет.
Статью проверил
Дата публикации: 09 Апреля 2021 года
Дата проверки: 09 Апреля 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Как проходит реабилитация при подошвенном фасциите?
Реабилитация при ПФ – комплекс физических упражненией и лечебных процедур, который длится от 1 до 3 месяцев и нацелен на:
- Снижение воспаления и избавление от боли
- идентификацию и коррекцию причин, вызвавших ПФ
Успешность реабилитации достигает 90 % уже за первый месяц терапии.
После физического обследования и диагностики врач-реабилитолог составит программу лечения основываясь на потребностях конкретного пациента. В лечении плантарного фасциита ни один из методов лечения не будет эффективен сам по себе, однако комбинация нескольких методов может быть крайне эффективной. Обычно, комплекс реабилитации включает:
- Медикаментозное лечение. Скорее всего, врач пропишет прием противовоспалительных препаратов, таких как ибупрофен.
- Криотерапия. Для того, чтобы снять воспаление, рекомендуется прикладывать холод к пяточной области 5-7 раз в день по 10-15 минут, особенно — вечером или после нагрузки. Очень важно не греть стопу — это приведет к многократному усилению воспаления и болевого синдрома.
- Ношение индивидуальных ортопедических стелек. Ортопедические стельки поддерживают свод стопы и снимают часть нагрузки с подошвенной фасции, что ускоряет ее заживление.
- Комплекс лечебных упражнений. Реабилитолог обучит пациента комплексу щадящих упражнений для регулярного самостоятельного выполнения. Упражнения следует выполнять по 15-20 минут 3-4 раза в день. Одно из самых необходимых упражнений — растяжение ахиллова сухожилия. В наше время в интернете существует большое количество методик, однако для того, чтобы терапия была эффективной, рекомендуется подбирать упражнения под контролем специалиста по реабилитации.
- Кинезиологическое тейпирование. Накладывание на кожу и свод стопы специальных эластичных хлопковых лент на акриловой клеевой основе. Тейпы стабилизируют продольный свод стопы снижая нагрузку на травмированные ткани.
- Ночной фиксатор стопы. Используется как дополнительное средство лечения. Осуществляет фиксацию стопы в положении длительного натяжения подошвенной фасции, что значительно ускоряет ее регенерацию. Процедура может доставлять дискомфорт, поэтому время ношения фиксатора рекомендуется увеличивать постепенно — начиная с 1 часа и заканчивая временем сна.
- Экстракорпоральная ударно-волновая терапия (ЭУВТ). В случае, если по прошествии одного месяца комбинация вышеперечисленных методов не приносит должных результатов, пациенту назначается ЭУВТ. Воздействие звуковой волны определенной энергии и частоты усиливает микрокровоток и обмен веществ в зоне лечения. ЭУВТ позволяет избавиться от болевого синдрома и увеличить эластичность фасции.
Профилактика
Важно понимать, что для предотвращения рецидива плантарного фасциита необходимо устранить биомеханическую причину, которая привела к его появлению в первый раз. Возможно, пациенту потребуется следить за своим весом и / или придерживаться следующих рекомендаций:
- Носите качественную обувь с индивидуальными ортопедическими стельками. Не носите изношенную спортивную обувь. Если вы занимаетесь бегом, меняйте кроссовки каждые 1000 км
- практикуйте самомассаж — простой комплекс упражнений с использованием собственного веса и маленького мячика
- не пропускайте разминку перед тренировкой, разогревайте стопу
Статью проверил

Публикуем только проверенную информацию
Размещенные на сайте материалы написаны авторами с медицинским образованием и специалистами компании ЦМРТ
Плантарный фасциит — болезнь, характеризующаяся воспалительным процессом в области плантарной фасции. Подразумевает болезненные ощущения в пяточной области при физической нагрузке. Чаще заживает самостоятельно, однако на фоне постоянных повреждений возможно хроническое воспаление соединительных оболочек.
Клиники ЦМРТ более 10 лет специализируются на консервативном лечении плантарного фасциита. Центры оснащены современным экспертным оборудованием для точной диагностики, эффективного лечения и реабилитации. Опытные специалисты применяют индивидуальный подход, составляя комплекс лечебных мероприятий, направленных на борьбу с патологией на всех стадиях.
Запишитесь на прием к ортопеду-травматологу
Поставить точный диагноз, определив причины и характер заболевания, назначить эффективное лечение может только квалифицированный врач на очном приеме.
Запишитесь к врачу через онлайн-форму на сайте или по телефону
Ортопед • Хирург • Флеболог
стаж 9 лет
Ортопед • Травматолог
стаж 8 лет
Ортопед • Травматолог
стаж 41 год
Адреса лечебных клиник в Москве
Причины возникновения
Заболевание чаще диагностируется у женщин в возрасте от 45 лет. Риск возникновения плантарного фасциита увеличивается под воздействием следующих факторов:
- избыточная масса тела провоцирует дополнительную нагрузку на фасцию;
- интенсивная физическая нагрузка на пятку или сухожилие;
- прогрессирование плоской стопы;
- подворачивание ног;
- использование некачественной неудобной обуви;
- нарушение работы опорно-двигательной системы;
- физические повреждения пятки;
- подагрический артрит.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Симптоматика плантарного фасциита
Основной признак недуга — болезненные ощущения в области пятки. По мере развития заболевания дискомфорт усиливается. Чаще развивается в области подошвы. Болевой синдром сильнее в утренние часы, интенсивнее во время ходьбы. Сопровождается чувством жжения. Внешне заметно утолщение подошвы. В 8 из 10 случаев плантарного фасциита развивается пяточная шпора. При возникновении болезненных ощущения в области пятки требуется консультация врача.
Диагностика
Изначально доктор осматривает поражённую область, собирает анамнез, определяет характер болей. Для подтверждения диагноза пациента направляют на рентгенографию, ультразвуковое исследование, магнитно-резонансную томографию. При возникновении симптомов плантарного фасциита требуется консультация хирурга. Инструментальные методы обследования определяют наличие костного нароста и отложений кальция.

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

КТ (компьютерная томография)
Лечение плантарного фасциита
Врач составляет курс лечения в зависимости от тяжести заболевания, симптоматики. На первоначальных стадиях используют медикаментозную терапию, физиолечение, народные рецепты и лечебную гимнастику. При низкой эффективности данных методов назначают оперативное вмешательство.
Медикаментозное лечение
Для лечения плантарного фасциита используют нестероидные противовоспалительные средства, которые препятствуют развитию заболевания. При выраженных болях больному прописывают обезболивающие препараты. Быстрый способ избавиться от дискомфорта и другой симптоматики - инъекция Мукосата.
Физиотерапия
Для борьбы с плантарным фасциитом используют следующие физиотерапевтические процедуры:
- магнитотерапия подразумевает воздействие магнитного поля на пятку, помогает устранить отёчность и воспаление;
- ударно-волновая терапия характеризуется воздействием звуковых волн высокой частоты на поражённые ткани, процедура стимулирует кровообмен, уменьшает симптоматику;
- фонофорез подразумевает нанесение мази одновременно с воздействием звуковых волн для лучшего проникновения препарата в поражённые ткани. Процедура уменьшает болезненные ощущения и препятствует воспалительному процессу.
Врачи рекомендуют носить ортопедическую обувь для правильного распределения нагрузки на стопу. Для уменьшения давления на пятку пациенту прописывают ортез, фиксирующий стопу. Ускорить процесс выздоровление поможет лечебная физическая культура. Врач составляет комплекс упражнений, учитывая особенности развития заболевания.
Хирургическое лечение
Оперативное вмешательство проводится вместе с анестезией. Врач осуществляет надрез в области подошвы, извлекает нарост костной ткани. После операции возможно сохранение болезненных ощущений, долгое заживление разреза, повреждение нервных окончаний. Длительность реабилитационного периода зависит от организма пациента.
Читайте также:

