Как лечить ожоги после лучевой терапии шейки матки
Обновлено: 26.04.2024
Кожа при общем лучевом воздействии. Заживление лучевых ожогов
Что касается поражения кожи при общем воздействии излучении с большой энергией (гамма-лучи, быстрые нейтроны), то возникновение в таких случаях грубых некробиотических и деструктивных изменений в подкожной клетчатке и скелетных мышцах препятствует формированию оптимальных условий для эпителизацпи и развития грануляционной ткани.
Как было установлено В. В. Шиходыровым (1958, 1960), даже при равномерном облучении рентгеновскими лучами в минимальной смертельной дозе происходит длительное угнетение пролиферации и дифференцировки фибробластов, и тем самым нарушается образование полноценной соединительной ткани.
Особенно неблагоприятные условия для рубцевания и эпителизации создаются при неравномерном гамма-нейтронном или нейтронном облучении в зонах наибольшего непосредственного воздействия излучения. В таких местах, как указывалось выше, наступает полная гибель мягких тканей по типу восковидного некроза, и таким образом полностью исключается трофическая связь вновь, образованного эпителия с подлежащими тканями.
Тем не менее, несмотря на прогрессирование местных структурных изменений и общее глубокое подавление репарационных процессов в облученном организме, пролиферация эпителия по краям некротически-язвенных дефектов кожи начинается уже в период разгара лучевого заболевания. Макроскопически это проявляется в виде возникновения отдельных небольших белесоватых бляшек и валиков по краям язвенного дефекта из вновь образованного эпителия.

Кроме специфических моментов, связанных с особенностями действия того или иного вида ионизирующих излучений и условиями их воздействия, исход лучевых поражений кожи в такой же мере зависит и от общих причин, определяющих заживление кожных дефектов любого происхождения. В частности, немаловажное значение имеют размеры пораженной поверхности тела, как в отношении общего токсического воздействия, так и возможности репарации.
Разбирая вопросы заживления лучевых поражений кожи, нельзя не упомянуть о развитии келоидов в исходе заживления комбинированных ожогов у пострадавших во время взрывов атомных бомб. Как известно, в таких случаях имело место сочетание воздействия на мягкие ткани лучистой энергии, световой вспышки и термического фактора. Через 6 мес после взрыва ожоги зажили у 94% пораженных людей, а спустя 10 мес и позже на месте ожогов образовались келоиды, причем больше всего их возникло у молодых людей [Tsuxuki M., 1956; Ilarda .Т., 1960].
В свое время были высказаны различные мнения о причине образования келоидов. Очевидно, что данную особенность нельзя считать характерной для лучевых ожогов. Достаточно напомнить об образовании обезображивающих рубцов на месте обширных термических ожогов кожи у танкистов или летчиков, полученных в горящих танках или самолетах в Великую Отечественную войну. Вероятнее всего, образование келоидов у пострадавших при атомных взрывах обусловлено длительным течением местного воспалительного процесса, присоединением инфекции, особенностями воспалительной реакции и развития грануляционной ткани в условиях лучевой болезни, неправильным лечением пострадавших.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Местные лучевые повреждения, развивающиеся преимущественно при лучевой терапии злокачественных опухолей, отличаются торпидностью к лечению различными медикаментозными средствами. Лучевые повреждения покровных тканей (кожи, слизистых) и внутренних органов
Местные лучевые повреждения, развивающиеся преимущественно при лучевой терапии злокачественных опухолей, отличаются торпидностью к лечению различными медикаментозными средствами. Лучевые повреждения покровных тканей (кожи, слизистых) и внутренних органов, как следствие воздействия ионизирующего излучения в суммарной очаговой дозе 60—70 Гр., проявляются в виде хронических эпителиитов и дерматитов, с прогрессированием их в лучевые язвы кожи, лучевые проктиты, циститы и т. п. В патогенезе таких повреждений, наряду с нарушением микроциркуляции, ведущее значение играет прямое воздействие излучения на клетки и подавление репаративных процессов. В дальнейшем на передний план выходят присоединение инфекции поврежденных тканей и усугубление негативных процессов заживления поврежденных тканей [1]. Вот почему в комплекс медикаментозных средств при лечении местных лучевых повреждений включаются вещества, воздействие которых направлено на улучшение тканевой микроциркуляции, повышение репараторных процессов и подавление инфекционного процесса. Для лечения местных лучевых повреждений апробированы практически все известные медикаментозные средства, удовлетворяющие перечисленным требованиям. Низкая терапевтическая эффективность имеющихся средств явилась основанием для поиска новых методов лечения. В отделении лечения лучевых повреждений МРНЦ РАМН ежегодно проходит лечение значительное число больных с лучевыми язвами конечностей и других областей тела, лучевыми повреждениями кишечника, мочевого пузыря и др. Основным компонентом местного лечения является препарат димексид (диметилсульфоксид, или ДМСО), применяющийся в виде перевязок раствора 5—10% или мази 10%. Это базовое лечение, назначаемое с учетом конкретных особенностей каждого больного, может дополняться назначением других антисептиков (диоксидин, хлоргексидин и др.), протеолитических ферментов, средств, стимулирующих репараторные процессы (куриозин, витаминизированные масла и др.). Разработанные схемы местного и общего лечения позволяют добиться благоприятных результатов у 57% пациентов [1, 2].
С сентября 2002 г. мы исследовали терапевтическую эффективность препарата гепон для лечения больных местными лучевыми повреждениями (см. таблицу 1).
Лучевые язвы у больных развились после лучевой терапии злокачественных опухолей (рак кожи — 16 пациентов, рак молочной железы — шесть, саркомы — четыре). Суммарная очаговая доза (СОД) составляла 45—70 Гр. Лучевые проктиты явились следствием лучевой терапии рака шейки и тела матки (13), рака мочевого пузыря (3) и прямой кишки (2). Лучевые циститы также наблюдались после лучевой терапии рака шейки и тела матки (13) и рака мочевого пузыря (4). Пневмофиброз — это следствие лучевой терапии лимфогранулематоза (6) и рака молочной железы (5 больных).
При лечении лучевых язв гепон применялся на первом этапе (7—10 дней) в виде орошения язвы раствором. Гепон (0,002) растворяли перед употреблением в 5 мл стерильного физиологического раствора. Орошение полученным раствором 0,04% гепона производилось ежедневно. На втором этапе, по мере развития грануляции, применялась мазь 0,04% (10—18 дней). Результаты лечения лучевых язв гепоном сопоставлялись с динамикой течения раневого процесса у более 800 больных, которым терапию проводили с принятыми в отделении методами лечения, состоящими в местном применении раствора 10% димексида (аппликации или электрофорез), электрофореза протеолитических ферментов и гепарина, использовании мазей левомиколя, ируксола, куриозина и эплана.
Эффективность применения гепона оценивалась клинически по состоянию раневой поверхности (уменьшение экссудации, скорости развития грануляций и скорости эпителизации язвы по Л. Н. Поповой (см. таблицу 2)), исчисляемой по формуле:
В оценке динамики заживления информативным оказалось изучение микрофлоры лучевых язв и чувствительности ее к антибиотикам. До применения гепона в раневом отделяемом у 67,5% посевов была установлена моноинфекция, преимущественно ассоциации стафилококка, а у 16,3% определялись и другие микробы (Escherichia coli, грамотрицательные ассоциации микробов и Candida). После 12–15-дневного применения гепона в 18,9% случаев выявлялась стерильность либо определялись сапрофиты (27%), характерные для нормальной кожи. По сравнению с исходным уровнем, 10 7-8 микробов на грамм ткани, к концу лечения гепоном обсемененность сокращалась до 10 2-3 , значительно повышалась чувствительность флоры к антибиотикам. Все вышеуказанное свидетельствует о несомненной эффективности проведенного лечения.
Положительный терапевтический эффект использования гепона мы склонны связывать в первую очередь с благоприятным его действием на микрофлору, что способствовало снижению воспалительного процесса и его негативных последствий (отек окружающих тканей, нарушение микроциркуляции и т. п.). Кроме того, важным аспектом действия гепона является его иммуномоделирующее действие, проявляющееся в активизации секреторного иммуноглобулина, снижении уровня противовоспалительных цитокинов, активизации a-интерферона, снижении адгезивной функции клеток и их апоптоза, прекращении вирусной репликации и повышении резистентности организма к бактериальной флоре.
В настоящее время, когда ранозаживляющее действие гепона доказано, лечение больных лучевыми язвами начинается с применения гепона, а затем дополняется, по показаниям, другими лекарственными средствами. Лечение лучевых ректитов (18 больных) и лучевых циститов (17 больных) проводилось в виде ежедневных двукратных микроклизм или инстилляций водного раствора 0,04% в течение 12—18 дней. Результаты применения гепона также сравнивались с результатами «традиционного» лечения, практиковавшегося в отделении в течение последних 25—30 лет (микроклизмы димексида 5—10%, эмульсии синтозона, витаминизированных масел и т. п.). Внутриполостное введение гепона уменьшало интенсивность болей и геморрагий и сокращало продолжительность лечения с 28—36 до 15—23 дней. Применение гепона активировало показатели иммунитета и у этой группы больных.
Таким образом, иммуномодулятор гепон в лечении больных с местными лучевыми повреждениями (лучевые язвы, лучевые ректиты и циститы) проявил себя как эффективное медикаментозное средство, способствующее быстрому снижению выраженности воспалительного процесса в поврежденных облучением тканях и ускорению репараторных процессов в них.
Литература
М. С. Бардычев, доктор медицинских наук, профессор
Медицинский радиологический научный центр РАМН (г. Обнинск)
Брахитерапия, высокоточный контактный метод лучевой терапии, открывает новые возможности в лечении злокачественных новообразований органов репродуктивной системы женщин: использование метода повышает возможность излечения первичной опухоли на 10-15%
По данным аналитического отчета МНИОИ им. П. А. Герцена (филиал ФГБУ «НМИЦ радиологии» Минздрава России), опубликованного в прошлом году, наибольший удельный вес в структуре онкологической заболеваемости женщин имеют злокачественные новообразования органов репродуктивной системы (39.9%), при этом опухоли половых органов составляют 18.2% всех злокачественных новообразований.
Рак шейки матки – одна из наиболее часто встречаемых патологий среди женского населения. Как отмечает Ольга Кравец, д.м.н., онколог, заведующая отделением брахитерапии Института ядерной медицины, проблема в том, что опухоль шейки матки может долгое время никак себя не проявлять: женщины длительное время могут не замечать явных симптомов заболевания, и только когда появляется болевой синдром, они обращаются к врачу – на второй-третьей стадиях заболевания.
«Рак шейки матки — это специфическая и достаточно агрессивная форма заболевания, которую можно оперировать только на начальных стадиях. Закон онкологии таков, что именно при маленькой опухоли делается большая операция. Далее – только лучевая терапия. К сожалению, эта онкогинекологическая патология коварна, химиопрепараты самостоятельно, как правило, не работают при воздействии на опухоли малого таза. Поэтому у этой группы пациентов проводится самостоятельный курс конформной дистанционной лучевой терапии в сочетании или без химиотерапии на современных линейных ускорителях, а затем – брахитерапия, – объясняет эксперт. – С помощью дистанционной лучевой терапии обрабатывается весь объем малого таза, включая опухоль, околоматочное пространство и лимфатические узлы – то есть все те места, куда опухоль может прогрессировать. Такая методика помогает предотвратить ее дальнейшее распространение и сократить первичный объем опухоли шейки матки. Второй этап – брахитерапия, когда мы направляем дозу облучения прицельно на мишень, т.е. непосредственно на опухоль шейки матки. За 3-4 сеанса брахитерапии мы можем прицельно подвести на опухоль такую дозу, которую пациент получает от дистанционной лучевой терапии за 5 недель».
Что такое брахитерапия и в чем особенности этого метода? Брахитерапия – высокоточный контактный метод лучевой терапии, в основе которого лежит воздействие радиоактивного источника на злокачественные клетки опухоли на коротком расстоянии. Другими словами, брахитерапия представляет собой «внедрение» радиоактивного препарата в опухоль.
«Для того, чтобы провести такую процедуру, нужны особые инструменты. Это специально созданные интрастаты, так называемые аппликаторы, своеобразные проводники. Производители различных компаний предлагают определенный ассортимент таких инструментов, которые имеют различную конфигурацию и с помощью этих приспособлений возможно сформировать такой объем облучения, который будет соответствовать геометрии опухоли. Посредством установки таких инструментов в ткани пациента источник доставляется непосредственно к опухоли с помощью планирования объема облучения на компьютерной системе, а сам сеанс лечения занимает 5-10 минут», – отметила Ольга Кравец.
Однако даже при большом разнообразии доступных технологий и активном развитии практической и исследовательской базы, на данном этапе в России остро стоит проблема образования врачей-радиотерапевтов и получения ими практических навыков. Поэтому для обучения, повышения квалификации, углубления знаний и изучения передовых разработок в области медицины, медицинской химии и физики сегодня Институт ядерной медицины предлагает практикующим врачам, студентам и выпускникам медицинских ВУЗов дополнительные возможности. По замыслу основателя Института – широко известного в международном медицинском сообществе российского врача и ученого Григория Ройтберга, – Институт ядерной медицины должен стать научной и образовательной базой для первой в России кафедры ядерной медицины в РНИМУ им. Н.И. Пирогова, а также центром компетенций для профессионального сообщества.
Кафедра терапии, общей врачебной практики и ядерной медицины ФДПО открывает набор на обучение и стажировку по программе ДПО «Современная лучевая терапия в лечении онкогинекологических заболеваний (понятия, методические аспекты, тактика лечения)». Научный руководитель программы – Ольга Кравец, онколог, д.м.н., онколог, заведующая отделением брахитерапии Института ядерной медицины.
Осложнения лучевой терапии у женщин в онкогинекологии
Лучевую терапию (ЛТ) обычно применяют для лечения рака шейки матки (РШМ) и злокачественных новообразований влагалища (иногда — диссеминированиого рака вульвы), а также в качестве адъювантной терапии у больных с высоким риском рака эндометрия (РЭ).
Индивидуальный подход к лучевой терапии (ЛТ) может быть применен практически при любых злокачественных новообразованиях женских половых органов, чтобы достичь временного облегчения. Осложнения после адекватной лучевой терапии (ЛТ) у больных раком шейки матки (РШМ) и раком влагалища обычно минимальны.
Однако, к сожалению, существует неправильное представление о частоте осложнений после лучевой терапии (ЛТ) как у медицинского персонала, так и у населения в целом. Можно предположить несколько источников происхождения такого мнения.
Во-первых, многие исследователи не понимают, что нежелательные побочные эффекты есть следствие неправильной техники терапии, и не должны экстраполировать их на адекватное использование методик лучевой терапии (ЛТ).
Во-вторых, осложнения лучевой терапии (ЛТ), как правило, отмечаются у неоперабельных больных с обширным опухолевым процессом.

Результаты лучевой терапии (ЛТ) в этих случаях не могут быть экстраполированы на применение оптимальных методик при местно-распространенных новообразованиях. Наконец, часто игнорируется тот факт, что большинство осложнений, приписываемых облучению, на самом деле есть результат неконтролируемого опухолевого процесса (например, прямокишечно-влагалищные и пузырно-влагалищные свищи).
Поскольку тонкая кишка, мочевой пузырь и прямая кишка примыкают к женским половым органам, большинство побочных эффектов и осложнений после лучевой терапии (ЛТ) связано с этими прилегающими органами. Осложнения, вызванные ЛТ, зависят от дозы, размера облучаемого поля и типа использованного оборудования. При неизменной дозе чем больше поле, тем больше риск осложнений. Как правило, при увеличении размера поля дозу снижают.
И наоборот, если поле уменьшается, можно использовать более высокую дозу. Применение брахитерапии также увеличивает риск местных осложнений. Наконец, по-видимому, использование комбинированной XT и ЛТ несколько увеличивает риск некоторых осложнений (например, нейтропении), но не приводит к серьезным отдаленным последствиям.
Осложнения, индуцированные лучевой терапией (ЛТ), можно разделить на острые и отсроченные. Осложнения лучевой терапии (ЛТ) вызываются ионизирующим и лучевым повреждением клеток, которые имеют митотическую активность, например желудочно-кишечный эпителий. Разрушение клеток слизистой оболочки приводит к ее истончению и обнажению, что сопровождается нарушением всасывания и потерей жидкости и электролитов (вследствие диареи).
Стволовые клетки слизистой оболочки ЖКТ, как правило, полностью восстанавливаются, и острые симптомы исчезают. Поздние осложнения могут быть вызваны различными механизмами тканевого нарушения, основанного на повреждении эндотелия. Облучение приводит к эндартерииту и постепенной закупорке мелких сосудов, последующая тканевая гипоксия — к фиброзу пораженных тканей.
Эти изменения прогрессируют и могут усугубляться в дальнейшем другими факторами поражения сосудов, такими как диабет, артериальная гипертензия и возрастные изменения сосудов. В тяжелых случаях можно обнаружить изъязвление, стриктуры, перфорацию и образование свищей.
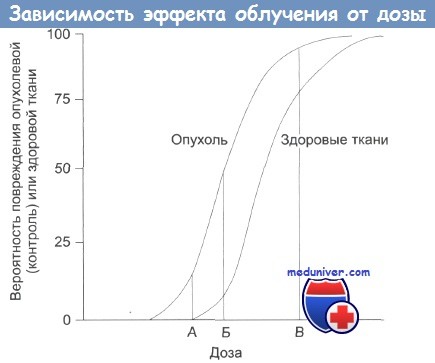
Зависимость терапевтического эффекта от дозы облучения.
А — нижняя безопасная доза;
Б — увеличение дозы: растет поражение здоровых тканей;
В — наивысшая вероятность успешного лечения, но и высокая вероятность поражения здоровых тканей, многочисленные побочные эффекты, некоторые из которых могут проявиться в отдаленном будущем
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Воспаление кишки после лучевой терапии - лучевой проктит и энтерит
Острые и хронические побочные эффекты возникают после облучения таза, как правило, по поводу рака предстательной железы или женских половых органов. Обычные дозы: рак простаты - 64-74 Гр, рак шейки матки - 45 Гр, рак эндометрия - 45-50 Гр, рак прямой кишки - 25-50,4 Гр, рак мочевого пузыря - 64 Гр.
Очаговое поражение прямой кишки может являться результатом брахитерапии: имплантации радиактивных зерен или внутриполостного облучения. Лучевое поражение может возникать в областях, располагающихся за пределами полей облучения: например, рассеянное облучение может привести к диффузному лучевому энтериту!
Повреждения зависят от общей дозы (обычно > 40 Гр), энергии пучка и очаговой дозы, размера фракции и поля, времени подведения, пролиферации и оксигенации тканей.
В развитии лучевых повреждений выделяют две фазы:
1. Острая: обычно самоограничивающаяся цитотоксичность радикалов и индуцированных повреждений ДНК быстро обновляющихся клеточных популяций (эпителий кишечника, костный мозг, придатки кожи и т.д.).
2. Хроническая: постоянные и необратимые повреждения, связанные с микроишемией в результате облитерирующего эндартериита, дегенерации эндотелия, неоваскуляризации, интерстициального фиброза, разрушения эпителия.
Роль превентивных препаратов (балсалазид, мизопростол, сукральфат и т.д.) при назначении лучевой терапии остается спорной.

а) Эпидемиология:
• Ранние повреждения: 30-70% больных, подвергнутых облучению таза в сроки < 3-6 недель от начала лечения.
• Хронические повреждения: через 1-20 лет после лучевого воздействия. По устаревшим данным: 20-25%, по новейшим данным - 3-8% (вероятно как результат усовершенствования методик расчета доз и симуляции).
б) Симптомы воспаления кишки после лучевой терапии:
• Острый проктит: диарея, отхождение слизи и крови со стулом, императивные позывы/инконтиненция, тенезмы, боль, перианальный дерматит. Системные явления нетипичны и чаще связаны с общими побочными эффектами лечения: анемия, анорексия, истощение/потеря веса. Острые симптомы разрешаются через 6-12 недель.
• Хронический лучевой проктит: кровотечение (изъязвление, телеангиэктазии), диарея, отхождение слизи со стулом, императивные позывы/инконтиненция (уменьшение резервуарной функции и адаптационной способности прямой кишки), тенезмы, перианальный дерматит.
Осложнения: кровотечение, обструкция (формирование стриктуры), образование свища (например, ректовагинального), инконтиненция (повреждение нервов, сфинктера, утрата резервуарной функции). Увеличение риска развития вторичных опухолей.
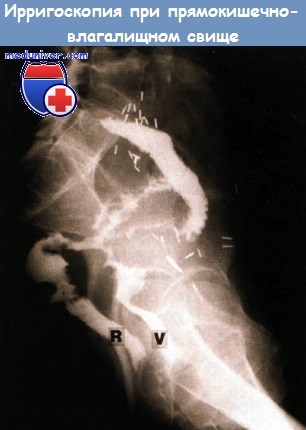
Прямокишечно-влагалищный свищ после лучевой терапии по поводу рака шейки матки
в) Дифференциальный диагноз:
• Рецидив опухоли, ВЗК (язвенный колит, болезнь Крона, недетерминированный колит), ишемический колит, инфекционный колит (включая псевдомембраиозный колит, обусловленный С. difficile), проктиты при ЗППП (например, гонорейный, венерическая лимфогранулема), СРК.
• Внимание: избегайте «быстрого» диагноза/лечения по поводу «геморроя» у больных с облученной прямой кишкой!
г) Патоморфология лучевого проктита и энтерита
Макроскопическое исследование:
• Гиперемированная/отечная слизистая, некрозы, изъязвления/свищевые отверстия, телеангиэктазии, стриктуры, укорочение кишки.
Микроскопическое исследование:
• Острое повреждение: изъязвление эпителия, мегануклеоз, воспаление собственной пластинки, отсутствие митотической активности.
• Хроническое повреждение: фиброз субинтимы артериол (облитерирующий эндартериит), дегенеративные изменения эндотелия, фиброз собственной пластинки, повреждение крипт, гипертрофия Ауэрбаховского сплетения мышечного слоя кишки.
д) Обследование при воспалении кишки после лучевой терапии
Необходимый минимальный стандарт:
• Ригидная или фибросигмоидоскопия: обычно достаточна для установления диагноза, полный осмотр кишки выполняется по общим показаниям.
• Внимание: биопсия патологических образований/язвы передней локализации противопоказана в связи с риском образования ятрогенного ректовагинального/ректовезикального свища!
Дополнительные исследования (необязательные):
• Рентгеноконтрастные исследования (с барием или гастрографином) в случаях невозможности выполнения колоноскопии (например, стриктура) или необходимости определения свищевого хода.
• Виртуальная колоноскопия: роль не определена, имеется риск перфорации.
• МРТ, ПЭТ, ПЭТ-КТ: роль не определена.
• Физиологические исследования: определение функции аноректум (например, адаптационная способность прямой кишки и т.д.).
• Лабораторные исследования: пищевой статус.
• Пассаж по тонкой кишке: признаки «короткой» кишки (укорочение?).
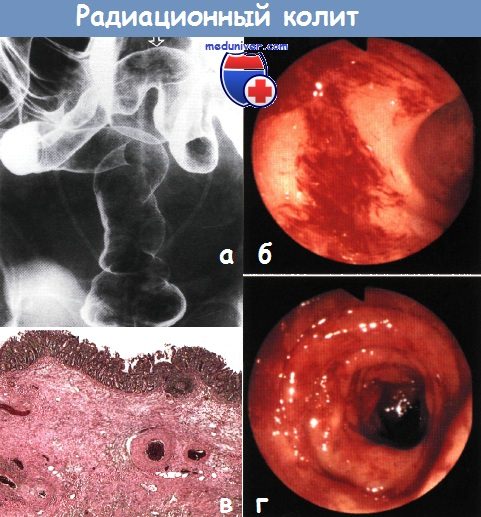
а - Лучевой проктосигмоидит. Ректосигмоидный отдел толстой кишки сужен, трубчатой формы, с потерей клапанов Хьюстона.
Слизистая оболочка ректосигмоидного соединения и дистальной части сигмовидной кишки (показано стрелкой) мелкозернистая. Стенты мочеточников в правильном положении. Клизма с барием, двойное контрастирование.
б,г - Эндоскопическая картина радиационного колита. Диагноз подтвержден наличием множественных телеангиэктазий.
в - Гистологическая картина лучевого энтерита. Наблюдаются подслизистый фиброз и утолщение стенки сосудов без признаков воспаления.
е) Классификация:
• Лучевой проктит: острый или хронический, локализованный или диффузный.
• Лучевой энтерит: острый или хронический, локализованный или диффузный.
• Вторичные осложнения, связанные с облучением (стриктура, свищ и т.д.).
ж) Лечение без операции воспаления кишки после лучевой терапии:
- Острый лучевой проктит: временные меры (регуляция стула, антидиарейные препараты, уход за перианальной кожей) и терпение; местные лекарственные препараты (сукральфат, стероиды или клизмы с ацетилсалициловой кислотой), отключение кишки при тяжелом, плохо переносимом заболевании.
- Хронические лучевые повреждения: лечение отсутствует, плохое состояние тканей => симптоматическая терапия:
• Антидиарейные препараты и спазмолитики.
• Местные противовоспалительные препараты: свечи/клизмы со стероидами, ацетилсалициловой кислотой, сукральфат, мизопростол.
• Пероральные антибиотики: метронидазол.
• Витаминные добавки: витамины С и Е.
• Потенциальные преимущества полного парентерального питания в домашних условиях.
• Восстановление целостности слизистой толстой кишки: клизма с жирными кислотами с короткой цепью (химически нестабильные соединения, малоприменимые на практике).
• Лазерная аблация: необходимость множественных сеансов.
• Инстилляция формалином: нанесение 50 мл 4% раствора формалина на 2-3 минуты на область поражения с последующим обильным промыванием физраствором. Обычно дает быстрые результаты, могут потребоваться повторные сеансы.
з) Операция при лучевом проктите и энтерите
Показания:
• Выраженные и устойчивые к лечению симптомы: кровотечение, тенезмы, отделяемое, инконтиненция.
• Обструкция: формирование стриктуры.
• Формирование свища.
• Невозможность исключения вероятного рецидива опухоли.
Хирургический подход:
• Иссечение области лучевых повреждений с реконструкцией или без (может быть очень сложным).
• Облегчение симптомов без резекции пораженных тканей: отключение пассажа кала/мочи.
и) Результаты лечения воспаления кишки после лучевой терапии:
• Острые лучевые реакции: самокупирующиеся обычно в течение 6-12 недель.
• Хронические лучевые повреждения: часто можно добиться ответа на консервативное лечение, требуются повторные сеансы лечения. В будущем ожидается снижение тяжелых повреждений (более совершенная техника облучения).
• Анастомозы в области облучения: повышенный риск несостоятельности => рекомендуется формирование временной отключающей стомы.
• Отключение кишки: некоторые симптомы (выделение слизи, крови, болевой синдром) могут сохраняться.
к) Наблюдение. Частые визиты до тех пор, пока сохраняется симптоматика. В дальнейшем - обычное наблюдение.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

