Как лечить экзему по неумывакину
Обновлено: 26.04.2024
Препараты от одышки. Что поможет снять приступы одышки?
Одышка - это затруднение дыхания, сопровождающиеся комплексом неприятных ощущений в виде мучительного чувства удушья и стеснения в груди. При несвоевременном оказании помощи приступы одышки могут привести к потемнению в глазах, шуму в ушах, обильному потоотделению, слабости, головокружению и падению в обморок.
Вызвать одышку могут разные причины, но чаще всего это болезни:
- легких: хронический обструктивный бронхит, бронхиальная астма, туберкулез, рак легких, плевриты и т.д.
- грудного отдела позвоночника: кифоз, сколиоз, метеоризм, грудной остеохондроз и радикулит.
- сердечно-сосудистой системы: порок сердца, анемия, сердечная недостаточность, полицитемия, тромбоэмболия легочной артерии и т.д.
- эндокринной системы: нарушение работы щитовидной железы, ожирение и истощение.
- нервной системы: истерические нервозы, опухоли мозга, инсульты и другие психические заболевания.
Как видно из вышеперечисленного списка, вылечить одышку в большинстве случаях невозможно, если она вызвана болезнью, длящейся на всю жизнь. Например, астмой, грудным сколиозом или другой патологией легких и сердца, не поддающихся лечению. Конечно, это не значит, что не нужно бороться с одышкой. Любое проявление одышки требуют обследования у врача и лечения, чтобы предотвратить прогрессирования болезни и учащения приступов. Например, при болезнях сердца врач для снятия одышки назначает принимать лекарства, улучшающие питание сердечной мышцы кислородом и улучшения кровообращения, при анемии необходимо принимать препараты железа, повышающие уровень гемоглобина - главного переносчика кислорода.
Лечение одышки для каждого больного индивидуальное, универсального лекарства от одышки для всех нет и не может быть. Однако всех людей, страдающих одышкой, объединяет одно, это боязнь начала приступов удушья при контакте с аллергенами, ходьбе или других видах физической нагрузки. Поэтому как "средство скорой помощи" для предотвращения приступов одышки рекомендуется всегда иметь с собой ингалятор с препаратом, который назначает врач.

Ингалятор - карманное устройство, с помощью которого удобно и быстро вводится лекарство, расширяющее просветы в бронхах. Наиболее популярны дозированные ингаляторы, представляющие собой небольшой аэрозольный флакон с насадкой-ингалятором. В отличие от лекарств, которые нужно принимать перорально или внутривенно, препараты аэрозольных ингаляторов попадают прямо в легкие через рот, после нажатия на насадку и вдыхании. Это помогает предотвратить развитие одышки быстрее и с меньшими побочными эффектами.
Тем, у кого одышка появляется при ходьбе или выполнении физических упражнений, надо использовать ингалятор за 20 минут до начала прогулки или занятий. Отказываться от мысли, прогуляться на свежем воздухе или делать утреннюю гимнастику, из-за боязни начала приступа одышки - крайне неправильно. Сделав пару вдохов через ингалятор с бронхорасширяющим препаратом, можно совершать прогулки на дальние расстояния и делать физические упражнения в течение 20-30 минут.
В ингаляторах, применяемых для устранения спазма бронхов и их расширения, могут содержаться следующие группы лекарств:
1. Препараты быстрого действия. По длительности действия лекарства от одышки могут быть быстрого и длительного действия. К препаратам быстрого действия относятся: сальбутомол, вентолин, тербуталин, фенотерол и беротек. В дозированных аэрозолях в одной дозе содержится 0,1-0,25 мг лекарства. Препараты быстрого действия применяются для быстрого снятия признаков удушья и предотвращения их начала. Ингаляторы с препаратами быстрого действия не рекомендуется применять чаще 4-х раз в сутки. Потребность в частом применении препарата свидетельствует об ухудшении течения заболевания.
2. Препараты длительного действия. Эти препараты чаще всего назначаются при необходимости постоянного контроля над приступами одышки, например, при хронических формах астмы. Они помогают не только предотвратить развитие бронхостеноза, но и не допустить дальнейшего развития воспалительных процессов в дыхательных путях. Препараты длительного действия надо применять ежедневно в течение периода, который назначает врач. К ним относятся сальтос, вольмакс, форматерол, оксис, форадил, клебутерол и сальметерол. В дозированных ингаляторах в одной дозе содержится 0,02- 0,09 мг лекарства, но некоторые препараты длительного действия выпускается только в виде таблеток.
3. Комбинированные препараты. В дозированных аэрозолях могут использоваться одновременно противовоспалительные препараты и лекарства, вызывающие расслабление мышц бронхов. Их называют комбинированными ингаляторами. Наиболее популярные среди них беродуал и дитек. Эти препараты в своем составе содержат препараты, предотвращающие бронхоспазмы и блокирующие выработку воспалительной слизи. За счет такого действия достигается эффективность препарата на более длительный срок, а назначаются они в основном для лечения одышки при обструктивном бронхите и астме.
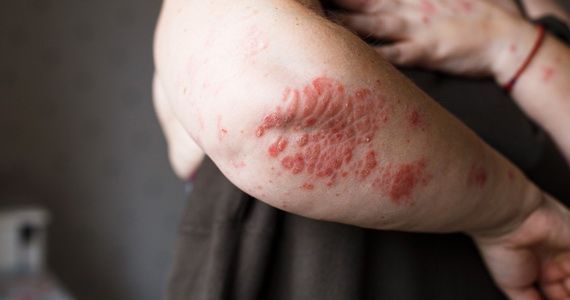
Псориаз — распространенное дерматологическое заболевание, которое с древних времен и по сегодняшний день вызывает много вопросов. Болезнь не представляет угрозы для окружающих, она не имеет инфекционного компонента, но при этом может существенно испортить качество жизни самому больному. Важная задача, стоящая перед врачами, — донести до пациента информацию, что провоцирует псориаз, сформировать рекомендации, как максимально исключить эти факторы. Эффективное лечение псориаза всегда основано на взаимодействии врача и пациента, на систематическом выполнении всех рекомендаций и коррекции образа жизни.
Проявляется псориаз розовыми приподнятыми пятнами на теле. Они вызывают зуд, склонны к слиянию и образованию обширных бляшек. Это очаги хронического воспаления, а чешуйки, которыми покрыты бляшки, говорят врачам о том, что в этом месте клетки эпителия делятся с бешеной скоростью, во много раз активней, чем это должно быть в норме.
Причины псориаза не ясны до конца. На данный момент предполагается аутоиммунная природа заболевания. Также врачи считают, что есть генетические факторы, предрасполагающие к появлению псориаза, потому что очень часто встречаются семейные случаи. Спровоцировать дебют могут инфекции, стресс, переохлаждение. При этом псориаз протекает волнообразно, эпизоды обострения сменяются ремиссией. И от правильно назначенного лечения и образа жизни пациента, от его систематического ухода за кожей напрямую зависит длительность спокойных периодов. В острые периоды улучшить состояние помогает мазь от псориаза.
Так как вылечить псориаз окончательно врачи пока не могут, основная цель — добиться стойкой длительной ремиссии, улучшить качество жизни пациента и максимально очистить от бляшек кожу. Мы расскажем, может ли острая пища вызвать псориаз, как влияют на рецидивы некоторые лекарственные препараты, какие факторы могут спровоцировать новое обострение.
Какие продукты провоцируют псориаз
Как ни странно, есть пища, провоцирующая псориаз. Под запретом любые острые, копченые и сильно соленые блюда, они нарушают процесс всасывания в кишечнике. Также спровоцировать рецидив могут цитрусовые, которые блокируют фолиевую кислоту из-за содержащегося в них колхицина. А фолиевая кислота важна для восстановления кожи. Нельзя употреблять в пищу консервированные продукты, которые могут послужить триггером к новому обострению.

Вот еще продукты, провоцирующие псориаз:
- торты, пирожные, газированные напитки, содержащие большое количество сахара;
- алкоголь;
- полуфабрикаты.
Желательно питаться блюдами, приготовленными дома, тогда можно контролировать состав и калорийность. Диета должна быть богата овощами и фруктами, медленными углеводами и белком, который легко усваивается.
Лекарства, вызывающие рецидивы болезни
Фармакологические препараты также могут влиять на течение болезни. Если говорить о том, какие лекарства провоцируют псориаз, то в первую очередь это антибиотики, нестероидные противовоспалительные препараты, бета-блокаторы. Существенное влияние оказывают вакцины и сыворотки, потому что они затрагивают напрямую иммунитет, некорректная работа которого и лежит в основе псориаза. Также провоцируют псориаз лекарства от повышенного давления, от психических заболеваний. Это не значит, что человек, страдающий от псориаза, не должен заниматься лечением других болезней, например, гипертонии, не вакцинироваться, но он должен сообщать врачам о наличии дерматологических проблем, не заниматься самолечением и не покупать в аптеке самостоятельно назначенные себе средства.
Какую роль играют паразиты в течении болезни
Существует паразитарная теория развития псориаза. Дело в том, что у людей, у которых уже установлен этот диагноз, часто обнаруживаются кишечные паразиты. Конечно, это не первопричина появления болезни, но не исключено, что паразиты влияют на иммунную систему человека, создают постоянную напряженность иммунитета, вырабатывают аллергичные токсины, могут вызывать эпизоды псориаза. Если говорить о том, какие паразиты провоцируют псориаз, то стоит выделить следующие:
- аскариды;
- острицы;
- лямблии;
- бычий цепень и другие.
У больных псориазом должна быть выявлена и вылечена любая паразитарная инвазия. Это поможет снизить вероятность обострений.
Профилактика рецидивов псориаза
Новый эпизод может быть вызван стрессом, переохлаждением, гормональными изменениями. Также провоцирует псориаз тесная синтетическая одежда, грубые швы, важно носить только свободную одежду из натуральных тканей — хлопка и льна. Летом нужно защищать кожу от ультрафиолетового излучения, использовать солнцезащитную косметику с фильтрами. Больные псориазом должны избегать ссадин и порезов, соблюдать гигиену, не допускать обезвоживания кожи и использовать регулярно эмоленты. Тогда можно будет добиться длительной и стойкой ремиссии.
А если вы хотите узнать об этой болезни больше, читайте статью "Все о псориазе во время беременности".

Экзема — один из распространенных видов дерматоза (заболевания кожи) наряду с дерматитом и псориазом. Бывает острой или хронической (рецидивирующей). В последнем случае болезнь протекает со сменой периодов обострения и ремиссии (облегчения), когда симптомы ослабевают или исчезают почти полностью.
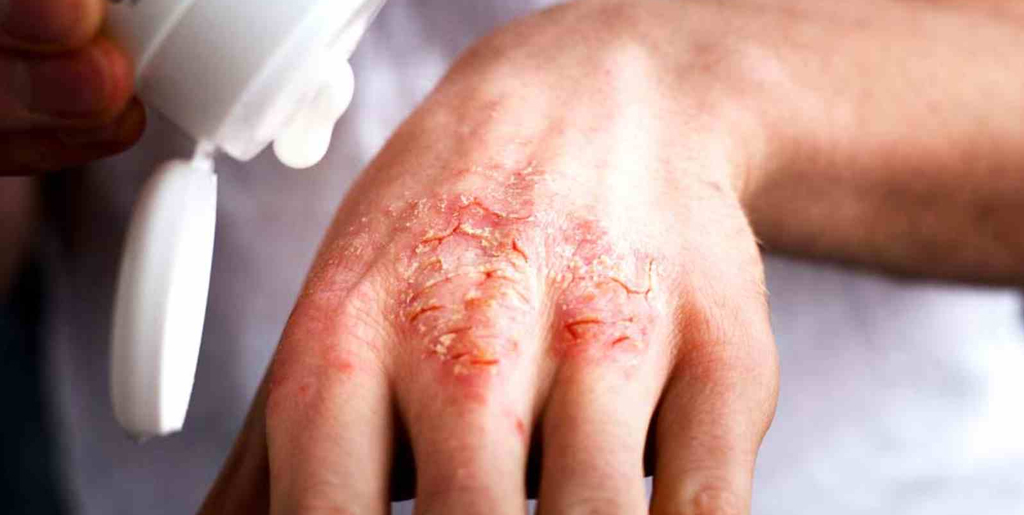
Почему экзема становится хронической
Хроническая экзема развивается, если долгое время не лечить острую стадию заболевания. Другой причиной выступает постоянное влияние на человека аллергенов. Из-за этого острая форма не поддается лечению и переходит в хроническую. К этому приводят аллергены, попадающие в организм через органы дыхания, пищеварительную систему, а также контактные аллергены, которые негативно влияют на кожу. Также хроническое воспаление поддерживают:
- долгий контакт с водой, особенно горячей;
- хронические бактериальные, грибковые инфекции;
- постоянный стресс, эмоциональное перенапряжение и недостаток сна;
- воздействие на кожу горячего, сухого или холодного воздуха.
Это основные причины хронической экземы. Кроме того, рецидивирующее течение свойственно ряду определенных форм заболевания:
- Дисгидротической экземы. Для заболевания характерно сезонное обострение, т. е. усиление симптомов при смене двух контрастных сезонов — жаркого лета и холодной зимы.
- Нуммулярной экземы. Ее можно распознать по высыпаниям, которые по форме напоминают монеты. Без лечения болезнь длится неделями и месяцами, усугубляясь со временем. И даже после лечения болезнь легко может вернуться, т. е. пациент вновь сталкивается с обострениями.
- Варикозной экземы. Возникает при хронической недостаточности вен ног, при которой замедляется кровообращение. Экзема встречается у 2,7-10% пациентов с таким диагнозом. Болезнь имеет хроническое, рецидивирующее течение и склонность к прогрессированию.
- Себорейной экземы. Еще одна хроническая форма, причиной которой выступает неправильная работа сальных желез. Из-за этого на волосистой части головы, лбу и крыльях носа возникают розовые зудящие пятна.
Особенности протекания хронической экземы и отличия от острой
О хронизации процесса можно говорить, если впервые возникшие симптомы не прошли за 2 месяца. Экзема хронического течения, в отличие от острой, протекает в 2 стадии, такие как обострение и ремиссия, которые сменяют друг друга. Рецидивы обычно происходят в холодное время года, а в теплое можно заметить улучшение. Кроме низкой температуры обострение могут спровоцировать:
- повышенная потливость;
- контакт с аллергенами, например, цветочной пыльцой;
- стрессы и переживания;
- ослабление иммунитета;
- прием некоторых лекарств;
- употребление аллергенных продуктов.
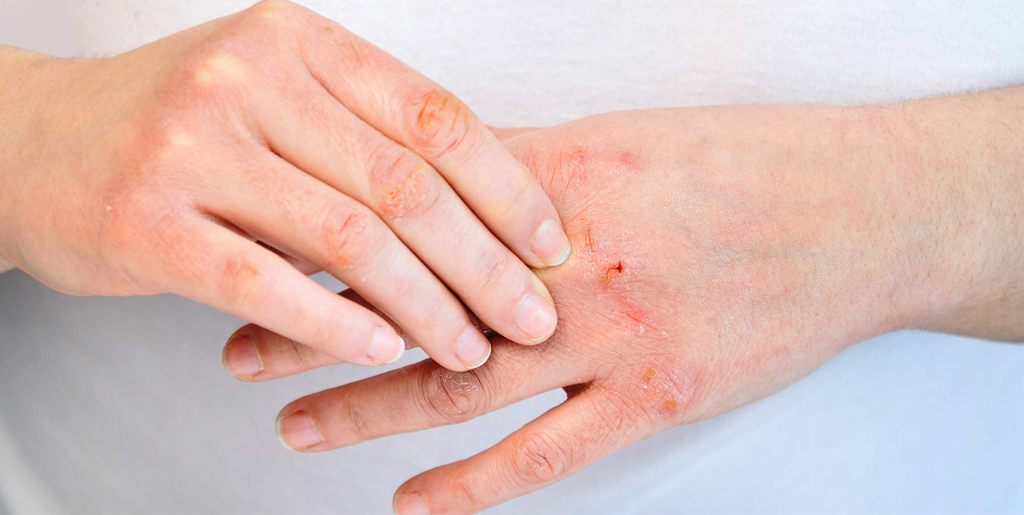
При хронической стадии экземы всегда есть сыпь и зуд. Причем зуд обычно предшествует появлению высыпаний и по нему можно определить, что скоро произойдет обострение. При хронической экземе на коже больше сухих корок, чем мокнущих высыпаний, из-за чего такую форму заболевания иногда называют сухой. Корки трескаются, сильно зудят, вызывая дискомфорт и даже бессонницу.
При обострении признаки хронической экземы усиливаются. Рядом с сухими корками появляются новые мокнущие высыпания, но из них выходит меньше экссудата, чем при острой форме. К другим характерным симптомам относятся:
- сильное шелушение кожи;
- нарушение пигментации кожи, развитие пигментных пятен;
- выраженный линейный рисунок на коже;
- чрезмерное уплотнение и огрубение очагов высыпания;
- расчесы и трещинки на участках утолщения.
Хроническая экзема в стадии ремиссии проявляется постоянным шелушением очагов поражения. Кожа на этих местах рубцуется, поэтому становится плотной, может приобретать сине-красный оттенок у смуглых людей и бледно-розовый или бежевый у светлокожих.
Как лечить хроническую экзему
Острая и хроническая экзема имеют несколько разные принципы лечения. Это обусловлено тем, что рецидивирующая форма заболевания сложно поддается терапии, обострения все равно часто происходят. Поэтому важно обратиться к врачу как можно раньше, чтобы не затягивать процесс.

Основные принципы борьбы с хронической экземой:
- Исключить провоцирующие факторы. Необходимо прекратить влияние негативных факторов на организм. Если это аллерген, нужно его устранить, исключить контакт с кожей, если стресс — избавиться от переживаний, если прием лекарств — обратиться к врачу за назначением аналогов.
- Снять зуд. Чтобы человек перестал травмировать кожу расчесыванием и усугублять процесс, необходимо избавить его от зуда. Для этих целей применяют антигистаминные препараты.
- Устранить сухость кожи. В этом помогают отшелушивающие эмульсии и влажные компрессы, которые кроме увлажнения кожи уменьшают зуд.
Главное в лечении — остановить воспаление. Здесь необходима эффективная мазь от хронической зудящей экземы, которая обладает нужным противовоспалительным действием, но не является для кожи провоцирующим фактором и не имеет большое количество побочных эффектов. В клинике «ПсорМак» для этих целей применяется особая мазь на растительных компонентах, разработанная по собственному рецепту. В отличие от гормональных средств она не вызывает обострений и не усугубляет течение болезни.
Лечение экземы всегда назначается индивидуально. Поэтому, если вы столкнулись с заболеванием и вам кажется или вы уверены, что оно перешло в хроническую стадию — обратитесь к дерматологу клиники «ПсорМак». В рамках консультации специалист поставит предварительный диагноз, назначит дополнительные исследования, на основе которых пропишет действенные препараты и даст другие рекомендации для достижения ремиссии заболевания.
1. Большое значение имеет факторы, влияющие на образ жизни. При этом необходимо:
• Избегать раздражающих веществ и «влажной» работы по дому и на рабочем месте.
• Отказаться от применения раздражающих средств, немедленно заменив их другими продуктами, или создать физический барьер, используя виниловые или нитриловые перчатки с хлопчатобумажной подкладкой, либо сменить место работы.
• Избегать ношения латексных перчаток, поскольку при дерматите кистей высок риск аллергии на латекс.
• Восстановлению нормальной барьерной функции кожи способствует частое и обильное применение смягчающих препаратов. Простые недорогие эмолепты на основе вазелина так же эффективны, как и эмолепты, содержащие родственные коже липиды, что было продемонстрировано в двухмесячном исследовании с участием 30 пациентов, страдавших легким и умеренным дерматитом кистей.
• Каждый вечер перед сном в течение 3-5 минут принимать теплые ванночки для рук, наносить мазь триамцинолона 0,1% и надевать на всю ночь хлопчатобумажные перчатки, которые можно использовать неоднократно, даже если они впитают некоторое количество мази.
• При мытье посуды или уборке с применением моющих жидкостей надевать нитриловые перчатки поверх хлопчатобумажных.
• Не мыть руки обычным мылом, либо использовать только самые мягкие сорта (например, «Dove»). Пользоваться цетафилом (Cetaphil) - очищающим средством, не содержащим мыла.

2. Местные препараты для лечения экземы кистей:
• При воспалительном дерматите кистей местные стероиды являются препаратами первой линии. Мази считаются более эффективными и содержат меньше консервантов и добавок, чем кремы. Некоторые пациенты предпочитают основу в форме крема, поэтому при назначении местного стероида следует учитывать их предпочтения. Пусть лучше больной пользуется кремом, чем не пользуется мазью.
• Лечение можно начать с нанесения мази триамцинолона 0,1% два раза в день, поскольку это недорогой и эффективный препарат. Затем доза по возможности снижается, чтобы избежать атрофии кожи, стрий и телеангиэктазий.
• При лечении атопического и других аллергических типов дерматита кистей эффективны местные ингибиторы кальциневрина, такролимус и пимекролимус. Жжение кожи и неприятное ощущение тепла отмечается примерно у 50% пациентов, применявших такролимус местно и у 10% пациентов, которым назначался пимекролимус.
3. Фототерапия и ионизирующее излучение при экземе кистей:
• Для лечения пациентов с любой формой дерматита кистей применяются псорален и УФА-облучение (ПУВА).
• Лучи Гренца (ионизирующее облучение ультрамягкими рентгеновскими лучами или лучами Букки). Обычно требуется 200-400 рад (2-4 Грей), можно при менять 1—3 недели (всего 6 сеансов) после чего следует шестимесячный перерыв.
Экзема кистей
4. Системная терапия экземы кистей:
• При лечении самых тяжелых и торпидных случаев дерматита кистей можно назначить системный преднизон. Применяется пульс-дозировка: 40-60 мг ежедневно в течение 3-4 дней.
• Циклоспорин - мощное иммуномодулирующее средство, применяемое для лечения тяжелых и торпидных случаев атопического дерматита и дерматита кистей. К сожалению, после прекращения приема циклоспорина часто возникают рецидивы.
б) Наблюдение пациента врачом. Пациенты с хроническим дерматитом кистей психологически нуждаются в наблюдении врача до достижения контроля над заболеванием.
в) Список использованной литературы:
1. Warshaw Е, Lee G, Storrs FJ. Hand dermatitis: A review of clinical features, therapeutic options, and long-term outcomes. Am J Contact Dermat. 2003; 14:119-137.
2. Bolognia J. Dermatology. Mosby, London, 2003.
3. Warshaw EM, Ahmed RL, Belsito DV, et al. Contact dermatitis of the hands: Cross-sectional analyses of North American Contact Dermatitis Group Data, 1994-2004. J Am Acad Dermatol. 2007; 57(2):301-314.
4. Li LF,Wang J. Contact hypersensitivity in hand dermatitis. Contact Dermatitis. 2002;47:206-209.
5. Kucharekova M,Van De Kerkhof PC,Van Der Valk PG.A randomized comparison of an emollient containing skin-related lipids with a petrolatum based emollient as adjunct in the treatment of chronic hand dermatitis. Contact Dermatitis. 2003;48:293-299.
6. Warshaw F.M. Therapeutic options for chronic hand dermatitis. Dermatol Ther. 2004;17:240-250.

Экзема – хроническая патология кожи, проявляющаяся в виде очагов воспаления на теле, руках, ногах и голове. Высыпания, формирующиеся на кожных покровах, проходят несколько стадий развития: первичное покраснение, плотные узелки, которые трансформируются в пузырьки, затем образуются мокнущие эрозии, которые в процессе заживления покрываются струпом (т.н. «корочкой»). Последняя стадия – шелушение. На фоне экземы часто развиваются вторичные гнойные инфекции. При длительном отсутствии лечения могут проявляться косметические дефекты кожных покровов у пациентов всех возрастов.
Причины и симптомы заболевания
Врачи не могут дать однозначный ответ на вопрос о том, каковы базовые условия развития патологии. Среди причин экземы у пациентов рассматриваются следующие факторы:
- генетическая обусловленность;
- хронические аллергии;
- патологии эндокринной системы;
- психоэмоциональные триггеры.
Врачи-дерматологи выделяют несколько видов экземы: истинную, микробную, профессиональную и себорейную. Клиническая картина в каждом случае оказывается уникальной, как и факторы, провоцирующие воспалительный процесс на поверхности кожи.
Симметричные очаги воспаления на открытых участках кожи, гиперпигментация, мокнутие поверхности. Позднее формируются многочисленные везикулы, на место которых постепенно развиваются микроскопические эрозии. На них скапливается экссудат. Пациенты испытывают приступы зуда, по мере заживления везикул возникает шелушение кожных покровов
Диагностика проводится врачом-дерматологом в ходе осмотра пациента. Симметричные высыпания на руках, ногах или лице свидетельствуют о том, что ребенок или взрослый столкнулся с истиной экземой.
Развивается на фоне травматических повреждений кожи, грибковых, бактериальных или вирусных инфекций. Очаги ассиметричны, сосредоточены на нижних конечностях пациента. Фактором риска становится варикоз. Несоблюдение правил личной гигиены приводит к ускоренному развитию патологии. Под кожей, примыкающей к патологическому очагу, формируются скопления инфильтрата
Диагноз устанавливается в ходе сбора анамнеза и визуального осмотра пациента. Врач обращает внимание на травматические повреждения кожных покровов нижних конечностей, микозы, варикозные изменения вен. Бактериологические исследования соскобов выполняются для выявления резистентности возбудителя экземы к антибиотикам
Развивается на фоне профессиональной деятельности пациента из-за регулярного контакта кожных покровов с аллергенами: химическими веществами, пылью, чистящими средствами, воздухом с атипичной влажностью. Размер высыпаний вариативен. Очаги воспалений могут располагаться на любой части тела пациентов. Характерный симптом экземы – обилие мелких везикул
Основной диагностический прием – исключение провоцирующего воспалительные процессы фактора. При подтверждении профессионального характера высыпаний дерматолог может назначить пациенту соответствующий курс лечения
Поражает кожные покровы волосистой части головы. Пораженные участки отличаются сухостью, обильным шелушением. Зуд усиливается после совершения гигиенических процедур. Зоны воспаления обладают выраженными границами. В некоторых случаях течение болезни осложняется формированием отечности и мокнущих трещин в поверхностных слоях кожи
Некоторые дерматологи не соглашаются с тем, что себорейная экзема может считаться самостоятельным типом патологии (изменения кожных покровов рассматриваются как частный случай истинного вида заболевания). Основной диагностический прием – гистологическое исследование клеток для исключения из диагностического заключения микробной экземы
Лечение и профилактика
Приведенная выше классификация экземы и описание симптомов болезни указывают на невозможность самостоятельного лечения. Консультация с дерматологом и последовательное соблюдение его рекомендаций остаются единственным способом для купирования сезонных обострений. Ключевой задачей врача становится выявление провоцирующих факторов. После этого формируется стратегия лечения – назначаются препараты для лечения экземы. Она может включать системную и местную терапию. Дополнительной опцией становятся физиотерапевтические процедуры.

Системная терапия
Основу медикаментозного лечения составляют антигистаминные препараты, которые призваны снизить риск развития острых аллергических реакций пациента на различные внутренние и внешние факторы. Седативные средства назначаются на фоне высоких психоэмоциональных нагрузок, которые переносят взрослые и дети. Плазмаферез и иные виды гемокоррекции применяются при тяжелом течении заболевания, осложненного системными патологиями.
При низкой эффективности проводимого лечения врач может назначить пациенту пероральный прием глюкокортикостероидов. На фоне улучшения состояния ребенка или взрослого доза гормональных препаратов снижается.
Местная терапия
На локальные очаги воспаление накладывается ретиноловая мазь. Альтернативой могут служить аппликации из паст с кератолитическими свойствами. Противовоспалительные и антисептические компоненты способствуют успешному устранению бактерий, вирусов или грибковых инфекций. При наличии значительного количества везикул пациенту назначаются препараты с индивидуально подобранными компонентами. Их сочетание базируется на клинической картине патологии и выявленной в ходе диагностики причине воспалительных процессов на кожных покровах.
Физиотерапия
Физиотерапевтические комплексы включают:
- озонотерапию;
- магнитотерапию;
- лазерную стимуляцию.

Профилактические меры
При обнаружении признаков экземы пациентам следует обратиться за консультацией к врачу-дерматологу. После подтверждения диагноза следует соблюдать диету – из рациона необходимо исключить блюда, которые могут спровоцировать аллергические реакции. Рекомендуется воздерживаться от употребления алкоголя и курения сигарет.
Правила личной гигиены при лечении экземы стоп, кистей, рук, ног или лица предполагают отказ от ароматизированного мыла. Для увлажнения кожи допустимо применять кремы на водной основе.
Статистика
Вопросы и ответы
Существуют ли различия в причинах развития экземы на руках и экземы на ногах?
Появление очагов воспаления на конечностях в большинстве случаев связано с травматическими факторами или воздействием агрессивных химических веществ. Формирование везикул или мокнутий на теле часто становится результатом аллергических реакций и системных патологий, выявленных у пациентов.
Каковы основные клинические рекомендации при диагностированной экземе?
Пациенту с подтвержденным диагнозом «экзема» следует обсудить с дерматологом целесообразность консультаций с другими врачами: эндокринологом, аллергологом, гастроэнтерологом. Их назначения могут снизить частоту обострений заболевания и снизить интенсивность реакций на факторы, провоцирующие воспалительный процесс.
Требуется ли пациентам с хронической экземой регулярно употреблять какие-либо препараты?
Медикаментозное и аппаратное лечение вместе с курсами физиотерапии назначается в периоды обострений. После купирования острых симптомов заболевания пациент не нуждается в систематическом приеме лекарственных препаратов. Значимую роль в этот период играет соблюдение ребенком или взрослым рекомендаций лечащего врача и профилактических мер.
Читайте также:

