Как лечить экзему если кормишь грудью
Обновлено: 27.04.2024
На сервисе СпросиВрача доступна консультация дерматолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!



У Вас аллергический контактный дерматит.
Для лечения используйте крем Комфодерм М2 2 раза в день на 7 дней + для увлажнения специальный крем Сенсадерм несколько раз в день длительно. Сенсадерм наносится столько раз в день, сколько надо, что бы кожа была увлажненной. Сенсадерм продолжать наносить даже после стихания воспаления.
Необходимо ограничить контакт с водой и полностью исключить контакт с бытовой химией.
Михаил, спасибо большое. Мне не нужно заканчивать грудное вскармливание ? Дело в том , что я диву на Кипре. Не знаете, есть такие аналоги в Европе ? У меня есть здесь только Комфодерм К. Я ребёнку покупала в России



Григорий, спасибо . А можете порекомендовать европейские средства . Я на Кипре живу. У меня есть только Комфодерм К. Или что должно быть в составе, чтоб я спросила в аптеке.


Добрый день Татьяна! По фото и по вашему описанию похоже на дисгидротичекую экзему , очень важно исключить контакт с водой и бытовой химией, при необходимости используйте резиновые перчатки на х/б основе, при мытье рук используйте Детское гипоаллергенное, принимайте никсар по 1 таблетке в сутки, атоксил по 1 пакету 3 раза в день, 1 час после еды, коем комфодерм подойдёт 2 раза в день, курс лечения 10-14 дней , ограничить сладкое и мучное из рациона питания

Татьяна , в никсар активное вещество биластин , крем который у вас есть подойдёт, атоксил это энтеросорбент

Татьяна , простите , никсар нельзя во время грудного вскармливания , вообще всё антигистаминные препараты не рекомендованным в период лактации , но если в этом нет необходимости , коротким курсом можно назначать , можете попробовать только применять крем его можно и на веки и на руки , если будет малоэффективно тогда спросите в аптеке какие у них есть антигистаминные препараты.


Здравствуйте!
У вас аллергический контактный дерматит. Появляется он вновь, потому что ухаживая за ребенком, нельзя не контактировать с водой постоянно, а это усубгляет течение. Поэтому кроме применения лечебных мазей, нужно избегать контакта с быт химией, все работы по дому в нитриловых перчатках, под них можно хб, после контакта с водой насухо поомакивать, не допуская, чтобы вода сама высыхала и сразу использовать эмоленты :цераве, липикар ксеранд, урьяж барьедерм, локобейз. Как можно чаще и щедро.
Для лечения можно использовать препараты, содержащие метилпреднизолона ацепонат, мометазона фуорат. Это Адвантан, Комфодерм, момедерм, элоком.
На сервисе СпросиВрача доступна консультация дерматолога по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!



Вам нужно ограничить контакт рук с водой и бытовой химией. Одевайте поверх х/б перчаток латексные. Сейчас можно использовать для рук крем цикопласт 1-2 раза в день в течении 10 дней. Если сейчас период лактации, то его можно применять. Нужно чтобы руки были постоянно увлажнённые, можно также добавить сенсадерм или бепантен.


Здравствуйте, мазь афлодем 2 р в день 10 дней. Мазь радевит 2 раза в день. Крем cerave для сухих рук почаще, липоьейз слишком жидкий для вас. Обязательно когнтак с водой и быт химией только в антибактериалтеыз перчатках

Здравствуйте! Вам необходимо все манипуляции,связанные с водой проводить в перчатках.Ограничьте контакт с раздражающими веществами,бытовой химией.Смазывайте руки детским маслом и на ночь Бепантен


Местно крем момат или элидел

Добрый день, постоянный рецидив, даже на фоне правильного лечения, может быть из-за постоянного стресса.
Если это так, то помогает прием тералиджена в течении 3-6 месяцев, по 1 табл в день. Стресс присутствует?
Препарат рецептурный, его правильнее назначить психотерапевту или неврологу.

Добрый день! По фото похоже на аллергический контактный дерматит. Крем элаком 2 раза в день, исключить контакт с бытовой химией,с водой , гипоаллергенная диета .

Здравствуйте Анна
Необходимо щажение кожи рук. Ограничить контакт с водой и исключить контакт с бытовой химией.
Необходимо постоянно и ежедневно использовать Липобейз. Столько раз в день, сколько необходимо, что бы руки были увлажненными.
При обострении используйте Белосалик 2 раза в день на 7-10 дней до полного разрешения высыпаний, затем перейти на Локоид и использовать его 1 раз в день 2 раза в неделю на несколько месяцев.
Вылечить экзему навсегда не получится ни при каком лечении.

Здравствуйте, да похоже на экзему . Этот процесс хронический . Наружно крем Фуцикорт 2 раза в день , увлажнение кожи, ограничить контакт с водой, питьевой режим , работа по дому в перчатках

Здравствуйте! К сожалению, раз и навсегда избавиться от нее невозможно. Для мытья ребенка покупайте средства мягкие, можно из линейки для атопиков, например Мустела стелатопия. Так, попадая на ваши руки, средство не будет вызывать раздражение. Возможно использование глицеринового мыла.
После обязательно эмолент, можно локобейз, липикар.
Обострение снимайте белосаликом, с переходом на Локоид.
При мытьё посуды пользуйтесь нитриловыми перчатками, под них локобейз.
Стрессы могут провоцировать обострение.

Здравствуйте! Я бы порекомендовала сейчас использовать цикопласт 2 раза в день, 1 мес. Ограничить контакт с бытовой химией.
Григорий, чем акридерм и белогент принципиально отличаются от пимафукорта, который советуют ваши коллеги?

Пимафукорт содержит более слабый топический стероид, поэтому на руках он будет неэффективен. Белогент и Акридерм гента содержат бетаметазон, это наиболее приемлемый в Вашем случае препарат по соотношению эффективность/безопасность.

Здравствуйте! Используйте крем Пимафукорт наружно 2 раза в день - 2 недели. Его можно применять беременным и кормящим.

Добрый день Диана! Судя По фото это экзема с присоединением вторичной инфекции, очень важно при этом заболевании исключить контакт с бытовой химией и водой , при необходимости используйте резиновые перчатки на х/б основе. Руки мойте детским гипоаллергенным мылом. Исключить сладкое и мучное из рациона питания, ограничить стрессы, можно применять крем пимафукорт или акридерм ГК 2 раза в день 7-10 дней.



Здравствуйте! Это экзема кистей. Необходимо выявить на что может реагирует кожа: стресс, химические вещества, вода, питание, сменить обычное мыло для рук на специальные гели (топикрем очищающий гель или ла рош позе лавант или очищающая эмульсия от биолан или детские пенки для мытья), защищать кожу от любой химии, контакт с бытовой химией только в перчатках на х/б основе, избегать длительного контакта с водой,не размачивать руки, кожу увлажнять ежедневно постоянно в течение дня и после контакта с водой обязательно и перед выходом на улицу за 15-20 минут, на улице обязательно носить перчатки: бальзам стелатопия от mustela или rilastil xeroplast с 12% молочной кислотой или топикрем сос, Липикар, сенсадерм,все эмоленты разрешены во время гв. Сейчас наружно можно использовать гормональный крем пимафукорт 2 раза в день в течение 10 дней, при ограниченном применении и без нанесения крема на область груди, никакого вреда не будет. Главное затем уход за кожей и избегать провоцирующих факторов.
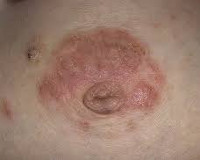
Экзема сосков — это аллергический дерматоз, проявляющийся эритематозно-везикулярной сыпью в области сосков и прилежащих к ним альвеол. Высыпания сопровождаются зудом, болезненными ощущениями, сухостью и шелушением кожи. При постановке диагноза используют данные осмотра, анализы для определения уровня иммуноглобулинов и гистамина, результаты микробиологического исследования соскоба соска. В процессе лечения применяют антигистаминные, противовоспалительные, седативные, иммунокорригирующие, антимикробные препараты в сочетании с физиотерапевтическими методиками и коррекцией диеты.
МКБ-10
Общие сведения
Обычно экзема сосков развивается как посттравматическое осложнение лактации у женщин, предрасположенных к реакциям аллергического типа. По данным исследований, более чем в половине случаев заболевание возникает на фоне активного размножения условно-патогенной флоры (стафилококков, кандидов и др.), накопление продуктов жизнедеятельности которой создает благоприятную среду для воспалительных и аллергических реакций. Поэтому большинство специалистов в сфере клинической маммологии и аллергологии считают этот вариант дерматоза одним из видов микробной экземы. Заболевание склонно к рецидированию.

Причины
Экзематозное поражение сосково-ареолярного комплекса у женщин обычно возникает в период грудного вскармливания на фоне травматизации кожи. Это вызвано сочетанием во время лактации трех ключевых моментов, способствующих появлению экземы, — локальной воспалительной реакции, наследственной предрасположенности и нейрогуморальных изменений. К предрасполагающим факторам относят:
- Травмы кожи при кормлении. В начале лактации, когда молока в молочных железах еще недостаточно, ребенок прилагает значительные усилия для высасывания молозива. Сосково-ареолярная зона подвергается травматическим нагрузкам, провоцирующим воспалительную инфильтрацию с последующим растрескиванием кожи, которое и становятся начальным этапом экземы.
- Склонность к аллергическим реакциям. В анамнезе у таких пациенток чаще всего уже наблюдались другие проявления аллергии. При лабораторных исследованиях в крови больных обнаруживаются характерные изменения в виде повышенного содержания одной из фракций иммуноглобулинов — IgE. Обычно подобный тип реагирования генетически детерминирован.
- Стресс. В первые дни ухода за ребенком радикально изменяется уклад жизни женщины. Повышение тонуса симпатической нервной системы провоцирует выброс гистамина, который усиливает воспалительную реакцию в области соска. Недостаточная секреция глюкокортикоидов, характерная для пациенток с аллергической предрасположенностью, приводит к затяжному течению воспаления.
Дополнительными факторами, способствующими развитию экземы сосков, являются погрешности питания (употребление красных овощей и фруктов, цитрусовых, шоколада, копченостей), простудные и инфекционные заболевания, ослабляющие иммунитет, использование некачественной бытовой химии, ношение синтетического белья. Риск повреждения кожи ареолы и соска повышается при вскармливании ребенка с короткой уздечкой языка.
Патогенез
Ключевым звеном механизма экзематозной реакции являются иммуновоспалительные процессы, которые происходят в очаге поражения. Механические воздействия на кожу соска, провоцирующие выделение медиаторов воспаления, приводят к спонгиозу — отеку тканей шиповатого слоя эпидермиса. На фоне воспаления сосочкового слоя расширяются сосуды, развивается паракератоз – неспособность эпидермальных клеток к синтезу кератогиалина нарушает процессы ороговения, при этом на коже появляются характерные высыпания. В местах поражения скапливается значительное количество лимфоцитов, что сопровождается инфильтративными процессами и акантозом (гиперпигментацией) сосков.
Симптомы экземы сосков
Заболевание обычно проявляется в первые недели грудного вскармливания. Сначала женщина испытывает зуд в сосках и окружающих их ареолах, в последующем кожа в сосково-ареолярной зоне становится пунцовой, на ней появляются небольшие пузырьки и мелкоточечные эрозии, что сопровождается мокнутием. Зачастую очаги поражения имеют четкие границы. Подсохшие участки покрываются корочками и чешуйками, которые постепенно отшелушиваются. Период шелушения может быть достаточно длительным. В пораженных участках кожи возникает боль различной интенсивности, усиливающаяся при кормлении. Один из наиболее характерных симптомов — усиление зуда в ночное время.
При переходе заболевания в подострую и хроническую стадии преобладают признаки сухости и истончения кожи, наличие в ареолярной области точечных эрозий, множества мелких трещин и шелушения. Зуд обычно выражен незначительно или отсутствует. Мокнутия нет. На фоне погрешностей диеты и ослабления иммунитета вследствие простуд или стрессов возможны периоды обострений, во время которых развивается типичная клиническая картина острой фазы. О присоединившейся вторичной инфекции свидетельствует распространение воспалительного процесса за пределы ареол и появление желтоватых корочек.
Осложнения
Интенсивный зуд, характерный для острой фазы и периодов обострений, влияет на эмоциональное состояние женщины. Пациентка становится раздражительной, плаксивой, часто у нее наблюдается угнетенное настроение. Поскольку зуд усиливается ночью, ситуация усугубляется хроническим недосыпанием. Иногда экзема сосков осложняется вторичной кожной бактериальной инфекцией или маститом с появлением общетоксических симптомов в виде повышения температуры тела, озноба, слабости, быстрой утомляемости, снижения или отсутствия аппетита и местной симптоматики (гнойных высыпаний, уплотнения груди и др.). Отдаленными последствиями патологии являются небольшие бледные пятна в области ареол, возникающие в месте экзематозных высыпаний.
Диагностика
При классических клинических проявлениях постановка диагноза не представляет особой сложности. Затруднения в диагностике экземы сосков обычно связаны со стертым течением или атипичной симптоматикой, что случается крайне редко. Важной задачей диагностического этапа является исключение вторичного инфицирования. Наиболее информативны следующие методы исследований:
- Микроскопия и посев соскоба. При микробном характере экземы в отделяемом из очага поражения определяются микроорганизмы, способствовавшие развитию заболевания.
- Уровень иммуноглобулинов. У пациенток с экзематозной реакцией обычно повышен уровень IgE как маркера аллергических реакций, причем такие изменения наблюдаются даже вне обострения.
- Уровень гистамина в крови. Как и при других формах аллергических дерматозов, при экземе соска в крови увеличивается концентрация гистамина, который участвует в местной и общей реакции.
В сомнительных случаях при затяжном течении показано цитологическое исследование отделяемого соска или биоптата из пораженной области, УЗИ молочных желез и маммография, проведение аллергологического тестирования (аллергопроб). Дифференциальная диагностика осуществляется с трещинами соска, герпетическими высыпаниями, инфекционным воспалением кожи в области ареолы, раком Педжета. При необходимости пациентку консультируют аллерголог, дерматолог, инфекционист, онколог.
Лечение экземы сосков
Врачебная тактика направлена на купирование клинических проявлений заболевания и достижение стойкой ремиссии за счет устранения предпосылок, способствующих возникновению патологии. Для более быстрого достижения результатов комплексную медикаментозную терапию дополняют физиотерапевтическими процедурами и специальной гипоаллергенной диетой. Схема лечения включает следующие группы лекарственных средств:
- Антигистаминные препараты. Поскольку механизм развития экземы основан на патогенезе аллергической реакции, угнетение секреции гистамина позволяет уменьшить выраженность зуда, экссудации. За счет воздействия на одно из ключевых звеньев аллергии удается быстрее стабилизировать локальное воспаление.
- Противовоспалительные средства. Обычно для подавления секреции медиаторов воспаления и повышения порога болевой чувствительности достаточно назначения нестероидных противовоспалительных препаратов. В более упорных случаях заболевания оправдано применение глюкокортикостероидов.
- Седативные средства. Для коррекции эмоциональных расстройств и нарушений сна, которыми зачастую осложняется экзема, назначают растительные препараты с успокоительным эффектом. Крайне редко используют более мощные средства из групп транквилизаторов и антидепрессантов.
Базовую терапию при необходимости дополняют иммунокорректорами, позволяющими нормализовать иммунный ответ, антибактериальными и противомикотическими препаратами, воздействующими на патогенную и условно-патогенную флору, которая способствует поддержанию воспаления. В сложных клинических случаях кроме таблетированных форм и мазей назначают парентеральное введение препаратов. Для купирования острых симптомов экземы применяют электрофорез, ультрафонофорез, лазерную терапию, УВЧ, УФО, диадинамические токи.
При продолжении грудного вскармливания рекомендуется строго соблюдать режим. Промежутки между кормлениями должны составлять не менее 2,5-3 часов. В это время кожу груди желательно держать открытой — аэрация способствует ускорению заживления мокнущих участков. Женщинам с обширными высыпаниями, затрудняющими кормление, можно воспользоваться специальными насадками или, в крайних случаях, сцеживать молоко. При прикладывании важно обеспечивать аккуратный захват соска и альвеолы ротиком ребенка. Требуется правильный гигиенический уход за кожей молочных желез с использованием мягких очищающих средств.
Прогноз и профилактика
Прогноз особенно благоприятен при острых формах заболевания. Переход экземы соска в подострый и хронический варианты требует более длительной терапии с последующим соблюдением гипоаллергенной диеты, тщательным уходом за соском и альвеолой, ношением натурального нательного белья. Для профилактики акушеры-гинекологи и врачи-маммологи рекомендуют в последние недели перед родами смазывать ареолы натуральными маслами и кремами-эмолентами, повышающими эластичность кожи. Во время пребывания в роддоме важно освоить правила кормления грудью и особенности режима вскармливания. В период лактации необходимо воздерживаться от употребления продуктов, способствующих возникновению аллергических реакций.
2. Дифференциальная диагностика кожных болезней. Руководство для врачей/ под ред. Б. А. Беренбейна, А. А. Студницина - 1992.
3. Основные принципы фармакотерапии экземы/ Думченко В.В., Орлов М.А., Дорфман И.П.// Русский медицинский журнал. - 2015.
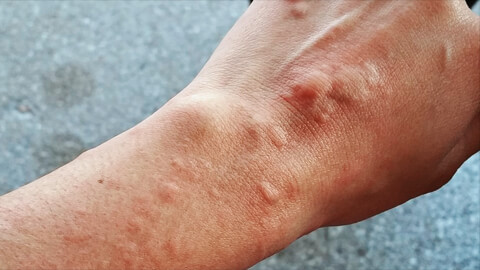
Это кожное заболевание, часто аллергической природы. В большинстве случаев имеет хроническое течение, и сильно усложняет жизнь человеку. Постоянный зуд, волдыри вызывают раздражительность, расстройство сна, человек стесняется своего внешнего вида, у детей возникают проблемы с учебой.
В некоторых случаях высыпания осложняются острым сильным отеком, который без оказания медицинской помощи может угрожать жизни человека.
Почему возникает крапивница
Это системное заболевание, возникновению которого могут способствовать самые разные факторы. Часто крапивницей страдают люди, склонные к аллергическим реакциям или имеющие отягощенную наследственность по этому заболеванию.
Привести к появлению «крапивной сыпи» могут следующие факторы:
- лекарства, чаще всего антибиотики и противовоспалительные средства;
- укусы насекомых (пчелы, осы);
- вирусные и хронические инфекционные болезни;
- дисбактериоз кишечника;
- продукты, в их числе различные специи и пищевые добавки;
- проблемы с иммунной системой;
- стрессовые ситуации;
- наличие в организме гельминтов или других паразитов;
- внешние физические явления (холод, давление, вода, солнце, вибрация).
Список причин хронической крапивницы возглавляют лекарства и продукты питания, а острая форма заболевания в большинстве случаев возникает на фоне вирусных инфекций и заболеваний ЖКТ.
Спровоцировать заболевание у женщин может гормональный дисбаланс в организме. Это может быть нарушения менструального цикла, прием гормональных препаратов, беременность или менопауза.
Крапивная сыпь не всегда является самостоятельным диагнозом. Часто она выступает как симптом других патологий. Например, такие высыпания характерны для аутовоспалительных болезней, ангионевротического отека Квинке и мастоцитоза (заболевания крови).
Крапивница: симптомы болезни
Основным проявлением является возникновение на коже красных или розовых пятен различной формы, а также волдырей диаметром до нескольких сантиметров. Кожа может иметь небольшой отек, который носит временный характер. Чаще всего он исчезает через 1-2 дня. Если отек поражает глубокие слои дермы или слизистые оболочки, то формируется отек Квинке (резкое увеличение какой-то части тела). Это очень опасное состояние, которое требует немедленной помощи.
Сыпь при крапивнице почти всегда сопровождается сильным зудом, иногда может возникать жжение. Расчесывание зудящих участков кожи приводит к инфицированию. В таком случае болезнь осложняется возникновением гнойников, синяков, ран.
Особенностью протекания у взрослых является внезапность возникновения и исчезновения всех признаков заболевания. В большинстве случаев это происходит без лечения.
К второстепенным симптомам, которые присутствуют не всегда, можно отнести:
- Покраснение и отек кожи.
- Головная боль.
- Повышенная температура.
- Расстройство сна.
Такие симптомы сильно влияют на общее самочувствие и качество жизни человека. Он становится раздражительным, снижается умственная деятельность, нарушается аппетит. Нередко зудящая сыпь приводит к психическим расстройствам (это может быть высокая тревожность, апатия, депрессия) и вынужденной изоляции.
Классификация: виды крапивницы
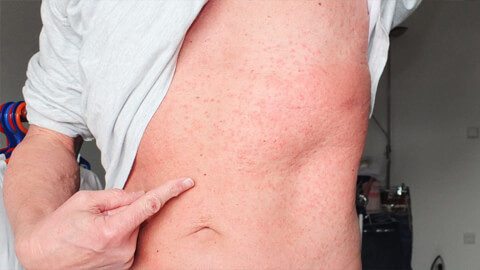
Существует множество разновидностей этого дерматологического заболевания. По характеру протекания болезнь делится на 2 вида:
- Острая крапивница — самая часто встречаемая форма. Для нее характерно внезапное появление волдырей или отечных участков кожи. Обычно не требует лечения, так как симптомы проходят самостоятельно через 2-6 недель. Вызывается в основном внешними причинами или продуктами питания. По статистике, в мире единожды возникает у более чем 25% населения.
- Хроническая крапивница — о такой форме говорят, когда симптомы сохраняются свыше 6 недель. Для нее характерно волнообразное течение с периодами полного здоровья и острыми обострениями. Иногда болезнь может не напоминать о себе на протяжении 10-20 лет. Часто сопровождается отеком Квинке и сильнейшими приступами зуда. Воспаленные элементы могут сливаться, расширяясь на здоровые участки кожи.
В зависимости от причин, которые приводят к появлению волдырей выделяют аутоиммунную, аллергическую и контактную формы. Контактная крапивница всегда возникает из-за соприкосновения с физическими факторами. Она подразделяется на несколько видов:
- холодовую — возникает из-за низкой температуры воздуха, холодного ветра или воды;
- тепловую — локальное воздействие высокой температуры или сильно нагретого воздуха, воды;
- солнечную — причиной является УФ- излучение;
- вибрационная;
- аквагенная — реакция на воду;
- замедленная от давления — может возникнуть от тесной одежды, длительного сидения, облокачивания на предмет мебели.
- уртикарный дермографизм (механическая) — возникает как раздражение в ответ на воздействие на кожу любым предметом (полотенце, ручка).
Все эти виды физической крапивницы имеют хроническое течение и могут возникнуть внезапно.
Особенности течения крапивницы у детей
Для ясельного возраста (до 2-3 лет) более характерна острая форма заболевания. У грудничков это часто связано с пищевыми продуктами.
В младшем и школьном возрасте может встречаться и хроническая, и острая форма заболевания, но преобладает все же острая разновидность. У подростков болезнь все чаще начинает проявляться приступами, то есть приобретает хроническую форму.
У более, чем в 50% случаев возникновения у детей симптомов крапивницы также выявляются и другие аллергические заболевания. Это может быть дерматит, хронический ринит, аллергия на лекарства.
У детей диагностика может вызывать затруднения, так как часто связана с другими дерматологическими патологическими проявлениями. Часто сыпь поражает участки кожи возле суставов, но при этом нет ограничения в движениях. Ребенок может реагировать на болезненность при пальпации воспаленного участка кожи.
Крапивные высыпания у детей требуют особой внимательности — нужно обязательно обратиться к педиатру.
Диагностика заболевания
При обнаружении на коже волдырей или воспаленных зудящих участков нужно обратиться к дерматологу или аллергологу-иммунологу.
Прием и диагностика состояния пациента состоят из 2 этапов.
Сбор анамнеза и опрос
Здесь врач уточняет характер высыпаний, когда появились, с чем связаны. Есть ли зуд или болезненные ощущения — в какое время суток они усиливаются. Уделяется внимание локализации и частоте распространения сыпи, врач проверяет остается ли после волдырей пигментация. Обязательно врач узнает о наличии других аллергических реакций в анамнезе, а также были ли подобные заболевания у ближайших родственников.
Физикальное обследование (внешний осмотр)

Проводится тщательный осмотр участков с высыпаниями и волдырями. При необходимости проводится тест на дермографизм, т.е. как реагирует кожа на механическое воздействие. Определяется активность крапивницы по определенной медицинской шкале. При необходимости может назначаться биопсия кожи для более детального микроскопического исследования.
Чтобы правильно подобрать схему лечения необходимо выяснить природу возникновения высыпаний. Для этого проводят ряд кожных аллергопроб для выявления неспецифической реакции организма на те или иные раздражители. Также назначаются общие лабораторные анализы на предмет определения инфекций, эндокринных патологий или паразитарных заболеваний.
Учитывая, что крапивница может быть вызвана заболеваниями внутренних органов, то к обследованию подключают специалистов других профилей. Это невролог, эндокринолог, гастроэнтеролог, пульмонолог, психиатр, гематолог.
Как лечат крапивницу
Если выявлена контактная форма заболевания, то главным принципом лечения является исключение провоцирующего фактора. В случае пищевой крапивницы исключают из питания продукты – аллергены. Обычно этого достаточно для того, чтобы высыпания прекратились уже через 2-3 дня.
Медикаментозная терапия заключается в устранении симптомов и облегчения состояния человека. Врач подбирает антигистаминные препараты индивидуально. Также рекомендуются противовоспалительные средства, иммуномодуляторы. В тяжелых случаях обязателен курс успокоительных медикаментов для снижения уровня тревожности и нервозности.
Для снижения зуда и воспаления используются мази и лосьоны на основе ментола с охлаждающим действием. Обязательно лечение сопутствующих заболеваний.
Профилактические меры
Чтобы снизить количество обострений хронической крапивницы, рекомендуется избегать условий, которые могут ее спровоцировать. Перечень рекомендаций:
- Избегайте чрезмерного перегрева или переохлаждения.
- Не носите тесную одежду.
- Вместо рюкзака используйте сумку с ручкой.
- Исключите длительные походы и тяжелую физическую нагрузку.
- Соблюдайте диету.
- Всегда при выходе на улицу используйте солнцезащитные средства.
- Летом старайтесь носить закрытую одежду.
- Не отдыхайте в районах с высоким уровнем УФ излучения.
При возникновении сильного зуда, старайтесь не расчесывать пораженные участки. Обратитесь к врачу, чтобы он подобрал эффективное антигистаминное средство. Откажитесь от вредных привычек, и займитесь укреплением иммунитета.
Читайте также:

