Как избавиться от дермографической крапивницы
Обновлено: 30.04.2024
Хроническая индуцированная крапивница (ХИНК) — заболевание кожи, характеризующееся появлением рецидивирующих волдырей и/или ангиоотеков в результате действия различных специфических факторов. В обзоре рассматривается ступенчатый алгоритм, применяемый для
Chronic inducible urticaria (CindU) is a prevalent skin disease characterized by the appearance of recurrent wheals, angioedema or both, as a response to specific and reproducible triggers. Here, we discuss the recently revised EAACI/GA?LEN/EDF/WAO guideline for the definition, classification, diagnosis and treatment of urticaria and review available therapeutic options for CindU.
Хроническая крапивница — заболевание кожи, характеризующееся появлением рецидивирующих волдырей и/или ангиоотеков в течение > 6 недель и значительным снижением качества жизни пациентов. Хроническую крапивницу классифицируют как спонтанную и индуцированную (ХИНК). Симптомы последней вызывает действие на кожу внешних, в первую очередь физических, факторов: холод, тепло, вода, давление, механическое раздражение и др. Таким образом, существует несколько подтипов ХИНК: холодовая и тепловая крапивницы, замедленная крапивница вследствие давления, симптоматический дермографизм (дермографическая или механическая крапивница), аквагенная крапивница, солнечная крапивница, вибрационный ангиоотек, холинергическая и контактная крапивницы. Известно, что хронической крапивницей страдает 0,5–1% людей в общей популяции, при этом на долю ХИНК приходится 6–30% всех случаев. Silpa-Archa и соавт. выявили, что наиболее распространенными видами индуцированной крапивницы являются дермографическая крапивница (40,7%), холодовая крапивница (23,3%) и замедленная крапивница вследствие давления (12,8%), а наиболее редкими — холинергическая (5–7%), солнечная (4,7%) и аквагенная (1,2%) крапивницы. При этом у 13,9% людей ХИНК протекает вместе с хронической спонтанной крапивницей.
В данном обзоре мы рассматриваем существующие научные доказательства эффективности каждого из перечисленных видов лечения, а также альтернативную терапию ХИНК.
Антигистаминные препараты
АГП 2-го поколения являются средством первого выбора для терапии любого вида хронической крапивницы и ХИНК, в частности, согласно клиническим рекомендациям Европейской академии аллергологии и клинической иммунологии (European academy of allergy and clinical immunology, EAACI), Глобальной сети по аллергии и астме (GA2LEN), Европейского дерматологического форума (EDF) и Всемирной организации по аллергии (World allergy organization, WAO) и рекомендациям Американской академии по аллергии, астме и иммунологии (American academy of allergy asthma and immunology, AAAAI). Американский согласительный документ допускает применение АГП 1-го поколения на ночь, если пациента беспокоит выраженный ночной зуд и бессонница. При этом нужно учитывать возможные побочные эффекты, например седативный.
Увеличение дозы АГП 2-го поколения находится на второй ступени алгоритма (рис.), несмотря на то, что для некоторых форм ХИНК опубликованные доказательства эффективности такого лечения пока отсутствуют (табл.). Прием АГП в высоких дозах считается более безопасным, чем применение стероидных гормонов или некоторых других видов лечения, и позволяет снизить частоту их назначения. Седативный эффект нехарактерен для АГП 2-го поколения, хотя у части больных может появляться на высоких дозах.
Таким образом, с одной стороны, АГП 2-го поколения являются безопасным и доступным видом лечения, а с другой — требуют ежедневного применения, эффект исчезает после их отмены, и они эффективны даже в высоких дозах у < 50% пациентов.
Омализумаб
Механизмом действия омализумаба является связывание с IgE и уменьшение свободного IgE в сыворотке крови, за счет чего снижается плотность высокоаффинных FcεRI-рецепторов на тучных клетках и базофилах. В настоящее время омализумаб одобрен для применения у пациентов с тяжелой атопической бронхиальной астмой, не контролируемой ингаляционными глюкокортикостероидами, и у пациентов с хронической идиопатической крапивницей. Использование препарата у больных ХИНК возможно «off label» или при сочетании ХИНК с идиопатической крапивницей. Рекомендуемая доза препарата у пациентов старше 12 лет составляет 300 мг подкожно каждые 4 недели.
Омализумаб оказался эффективен и безопасен для лечения большинства видов ХИНК в качестве терапии третьего выбора (рис., табл.). Наиболее существенные доказательства эффективности описаны для дермографической, холодовой и солнечной крапивниц. Для большинства случаев характерно быстрое начало действия, т. е. ранний контроль симптомов, иногда в течение 24 часов. Частота побочных эффектов низка, в т. ч. у детей.
Таким образом, омализумаб является удобным, высокоэффективным и безопасным видом лечения у больных ХИНК, устойчивой к лечению АГП. Тем не менее высокая стоимость пока ограничивает его широкое применение в России.
Циклоспорин
Иммуносупрессивный эффект циклоспорина основан на ингибировании клеточно-опосредованных иммунных реакций путем регуляции Т-клеточно-зависимого образования антител В-лимфоцитами, а также на ингибировании IgE-индуцированного высвобождения гистамина из базофилов и тучных клеток и гранулярных протеинов из эозинофилов.
Данные литературы по применению циклоспорина при ХИНК немногочисленны и отчасти противоречивы. Наиболее изучена эффективность препарата при дермографической и солнечной крапивницах. Например, Toda и соавт. (2011) приводят данные о шести случаях применения циклоспорина у пациентов с АГП-резистентной дермографической крапивницей. В четырех из этих случаев эффект был положительный, хотя полная ремиссия была отмечена только у одного больного. Препарат назначался на 8, 21, 16 и 32 месяца. В то же время ряд авторов указывает на недостаточный эффект или отсутствие эффекта при использовании циклоспорина. В частности, Hurabielle и коллеги (2015) не увидели положительного эффекта от назначения препарата у 82% из 11 пациентов с солнечной крапивницей при назначении его в дозе 2,5–5 мг/кг/сут в течение 14 недель. У остальных пациентов (3 из 11) был отмечен лишь частичный эффект, хотя у одного из них повышение дозы до 5 мг/кг/сут привело к полной клинической ремиссии.
Нежелательные реакции при лечении циклоспорином наблюдаются у 45–75% пациентов, однако тяжелые реакции, требующие отмены препарата, — только у 9% больных. Seth и Khan подчеркивают важность регулярного клинического мониторинга (биохимический анализ крови и другие исследования), позволяющего оптимизировать лечение циклоспорином и предупредить развитие побочных эффектов.
Таким образом, циклоспорин может оказаться эффективным средством лечения некоторых видов ХИНК, но его применение ограничено возможными побочными эффектами, хотя соотношение риск/польза лучше по сравнению с длительным курсом глюкокортикостероидов.
Другие виды лечения
В случае неэффективности уже рассмотренных видов лечения отдельным больным тяжелой крапивницей следует подбирать альтернативное лечение (табл.). Стероидные гормоны, в частности преднизолон, высокоэффективны для лечения различных видов крапивницы, но их не рекомендуется применять длительным курсом в качестве базисной терапии ХИНК из-за вероятности развития серьезных побочных эффектов. Тем не менее препараты из этой группы могут быть показаны коротким курсом при обострении крапивницы.
Дапсон является антибактериальным сульфаниламидным препаратом, который одобрен для применения при герпетиформном дерматите Дюринга, лепре, малярии и пневмоцистной пневмонии. Однако дапсон может быть эффективен при крапивнице, замедленной вследствие давления. Недостатком данного метода терапии является возможное развитие побочных эффектов, таких как анемия и периферическая нейропатия.
Эффективность фотолечения, включая ПУВА-терапию, отмечена у некоторых пациентов с дермографической и аквагенной крапивницей, анти-ФНО — у больных холодовой крапивницей и крапивницей, замедленной от давления, даназола — при холинергической ХИНК. Плазмаферез и внутривенный иммуноглобулин были эффективны для лечения солнечной крапивницы.
Некоторым пациентам с солнечной, холодовой и генерализованной тепловой крапивницей возможно проведение десенсибилизации (индукция толерантности). Процедура заключается в повторяющемся воздействии причинного стимула на кожу пациента до достижения полной рефрактерности. Например, у пациентов с холодовой крапивницей индукция толерантности осуществляется с помощью ванн, наполненных холодной водой. При этом температура начальной ванны должна быть значительно выше, чем ранее определяемая пороговая температура, переносимая индивидуумом, а затем в течение нескольких дней температуру стимула постепенно снижают. После этого пациент ежедневно принимает дома холодные ванны/душ для поддержания холодоустойчивости. Предполагают, что возможным механизмом действия индукции толерантности является постепенная дезактивация метаболических процессов в тучных клетках, путем повторного воздействия холода, или истощение еще неизвестного антигена кожи, который образуется после воздействия холода и ответственен за дегрануляцию тучных клеток. Индукция толерантности может применяться как самостоятельный метод лечения, так и в дополнение к другим видам терапии. Однако эффект от данного вида лечения исчезает при прекращении действия стимула, что требует приверженности пациента к лечению, что не всегда осуществимо ввиду дискомфорта, вызываемого субъективными ощущениями. При проведении этого метода следует строго следовать протоколу лечения, чтобы снизить вероятность побочных эффектов, включая анафилаксию.
Заключение
Несмотря на то, что ХИНК склонна к длительному хроническому течению, у части больных возникает спонтанная ремиссия. Медикаментозное лечение назначается при невозможности полностью исключить причинный фактор и/или если крапивница приводит к выраженному снижению качества жизни. Препаратами выбора для терапии ХИНК являются антигистаминные препараты 2-го поколения. При необходимости возможно увеличение их дозы или добавление омализумаба или циклоспорина. Альтернативное лечение (например, индукция толерантности, фототерапия и др.) следует применять только у тщательно отобранных больных, у которых основное лечение оказалось неэффективным.
Литература
- Zuberbier T. et al. The EAACI/GA (2)LEN/EDF/WAO Guideline for the Definition, Classification, Diagnosis and Management of Urticaria. The 2017 Revision and Update // Allergy. 2018.
- Magerl M. et al. The definition, diagnostic testing, and management of chronic inducible urticarias — The EAACI/GA (2) LEN/EDF/UNEV consensus recommendations 2016 update and revision // Allergy. 2016. 71 (6): p. 780–802.
- Dressler C. et al. Chronic inducible urticaria: a systematic review of treatment options // J Allergy Clin Immunol. 2018.
- Maurer M. et al. Unmet clinical needs in chronic spontaneous urticaria. A GA (2)LEN task force report // Allergy. 2011. 66 (3): p. 317–330.
- Trevisonno J. et al. Physical urticaria: Review on classification, triggers and management with special focus on prevalence including a meta-analysis // Postgrad Med. 2015. 127 (6): p. 565–570.
- Silpa-archa N., Kulthanan K., Pinkaew S. Physical urticaria: prevalence, type and natural course in a tropical country // J Eur Acad Dermatol Venereol. 2011. 25 (10): p. 1194–1199.
- Bernstein J. A. et al. The diagnosis and management of acute and chronic urticaria: 2014 update // J Allergy Clin Immunol. 2014. 133 (5): p. 1270–1277.
- Kocaturk E. et al. Management of chronic inducible urticaria according to the guidelines: A prospective controlled study // J Dermatol Sci. 2017. 87 (1): p. 60–69.
- Staevska M. et al. The effectiveness of levocetirizine and desloratadine in up to 4 times conventional doses in difficult-to-treat urticaria // J Allergy Clin Immunol. 2010. 125 (3): p. 676–682.
- Chang T. W. et al. The potential pharmacologic mechanisms of omalizumab in patients with chronic spontaneous urticaria // J Allergy Clin Immunol. 2015. 135 (2): p. 337–342.
- Maurer M. et al. Omalizumab treatment in patients with chronic inducible urticaria: A systematic review of published evidence // J Allergy Clin Immunol. 2018. 141 (2): p. 638–649.
- Hurabielle C. et al. No major effect of cyclosporin A in patients with severe solar urticaria: a french retrospective case series // Acta Derm Venereol. 2015. 95 (8): p. 1030–1031.
- Toda S. et al. Six cases of antihistamine-resistant dermographic urticaria treated with oral ciclosporin // Allergol Int. 2011. 60 (4): p. 547–550.
- Seth S., Khan D. A. The Comparative Safety of Multiple Alternative Agents in Refractory Chronic Urticaria Patients // J Allergy Clin Immunol Pract. 2017. 5 (1): p. 165–170 e2.
- Vestergaard C. et al. Treatment of chronic spontaneous urticaria with an inadequate response to H1-antihistamines: an expert opinion // Eur J Dermatol. 2017. 27 (1): p. 10–19.
- Zuberbier T. et al. The EAACI/GA (2) LEN/EDF/WAO Guideline for the definition, classification, diagnosis, and management of urticaria: the 2013 revision and update // Allergy. 2014. 69 (7): p. 868–887.
- Leenutaphong V. et al. Plasmapheresis in solar urticaria. Dermatologica, 1991. 182 (1): p. 35–8.
- Aubin, F. et al., Severe and refractory solar urticaria treated with intravenous immunoglobulins: a phase II multicenter study // J Am Acad Dermatol. 2014. 71 (5): p. 948–953 e1.
- Ramsay C. A. Solar urticaria treatment by inducing tolerance to artificial radiation and natural light // Arch Dermatol. 1977. 113 (9): p. 1222–1225.
- Black A. K., Sibbald R. G., Greaves M. W. Cold urticaria treated by induction of tolerance // Lancet. 1979. 2 (8149): p. 964.
- Leigh I. M., Ramsay C. A. Localized heat urticaria treated by inducing tolerance to heat // Br J Dermatol. 1975. 92 (2): p. 191–194.
- Keahey T. M., Indrisano J., Kaliner M. A. A case study on the induction of clinical tolerance in cold urticaria // J Allergy Clin Immunol. 1988. 82 (2): p. 256–261.
Д. М. Скандер
А. С. Алленова
П. В. Колхир 1 , доктор медицинских наук
ФГАОУ ВО Первый МГМУ им. И. М. Сеченова МЗ РФ, Москва
Аллергическая крапивница – это кожная патология аллергического характера, которая может иметь острый или (реже) хронический характер. Ее симптомами являются кожный зуд, появление возвышающихся над кожей эритематозных элементов, схожих с высыпаниями, остающимися после ожога крапивой – отсюда и название патологии. Диагностика производится на основании осмотра пациента, анализа крови, определения уровня иммуноглобулина Е; возможно проведение иммунологических исследований – аллергических проб для выявления аллергена. Лечение аллергической крапивницы производится с использованием антигистаминных средств, гипоаллергенной диеты, иммуномодулирующих препаратов.
МКБ-10
Общие сведения
Аллергическая крапивница (уртикария) – кожное заболевание, проявляющееся развитием кожного зуда, эритематозных высыпаний и обычно провоцируемое пищевой или иной аллергией. Подобное состояние является крайне распространенным, по данным медицинской статистики, не менее 10-20% населения Земли хоть раз в жизни испытывали симптомы этой патологии. В подавляющем большинстве случаев аллергическая крапивница имеет острый характер и после проведенного лечения (иногда - самопроизвольно) исчезает, не оставляя следов на кожных покровах или слизистых оболочках. Хроническая форма заболевания, по мнению некоторых врачей-дерматологов, должна быть вынесена в отдельную нозологическую группу, так как она обусловлена аутоиммунными и наследственными факторами. Кроме истинной аллергической формы, существует понятие «псевдоаллергической крапивницы», которая вызывается различными физическими факторами.
Аллергическая крапивница может поражать человека в любом возрасте, однако в возрастном распределении больных наблюдается превалирование детей. Это объясняется незрелостью многих иммунологических процессов, из-за чего легко возникает аллергия на различные факторы. Хронический тип аллергической крапивницы чаще развивается у взрослых женского пола – в таком случае выявить причину заболевания нередко не удается, поэтому ее часто также называют идиопатической крапивницей. Сама по себе эта патология не представляет угрозы для жизни человека, однако она может осложниться ангионевротическим отеком или анафилактическим шоком. Эти состояния требуют экстренной медицинской помощи для сохранения жизни больного.

Причины
Причины, которые вызывают кожные проявления, отличаются у различных форм аллергической крапивницы. Обычно это реагиновый тип гиперчувствительности (аллергия 1-го типа), опосредованный иммуноглобулинами типа Е. Аллергенами при данном виде аллергической крапивницы являются компоненты пищи, пыльца растений, бытовая пыль, некоторые лекарственные средства и другие факторы. В таком случае кожные проявления выступают всего лишь одним из симптомов пищевой или другой аллергии. В некоторых случаях вызвать такие кожные нарушения может и аллергия 2-го типа – в основном это бывает при переливаниях крови. Внутривенное введение некоторых лекарственных средств с развитием иммунокомплексной реакции непереносимости также может вызвать аллергическую крапивницу.
Замечено, что некоторые инфекционные заболевания, эндокринные нарушения, нарушения психо-эмоциональной сферы повышают вероятность развития аллергической крапивницы. Особенно это актуально в отношении идиопатической, или хронической формы патологии. Патогенез развития кожных нарушений в этом случае изучен слабо, предполагаются как иммунные, так и неиммунные механизмы активации тканевых базофилов кожи. Поэтому при наличии аллергической крапивницы неуточненной этиологии производят полное обследование организма больного с целью выявления скрытых и хронических заболеваний и нарушений.
Патогенез
Основной причиной кожных нарушений при аллергической крапивнице является массовая дегрануляция тканевых базофилов (тучных клеток). В состав гранул этих клеток входят гистамин, гепарин, лейкотриены и целый ряд других биологически активных соединений, способных значительно изменять метаболические процессы в тканях. В основном они приводят к расширению кровеносных сосудов, увеличивают проницаемость их стенки, вызывают накопление тканевой жидкости, стимулируют болевые рецепторы кожи, что приводит к появлению зуда. В большинстве случаев такие реакции при аллергической крапивнице имеют местный характер и поражают только определенный участок кожи или, реже - всю поверхность тела. Однако иногда столь массовый выброс активных соединений может привести к общим реакциям по типу анафилактического шока и отека Квинке.
При псевдоаллергической крапивнице патогенез во многом схожий – происходит массовая активация тканевых базофилов кожи с выделением биологически активных соединений. Однако причины и механизмы этого процесса несколько иные – это может быть врожденная или приобретенная нестабильность мембран тучных клеток, их аномальная реакция на различные физические или гуморальные факторы. Кроме того, в ряде случаев псевдоаллергической крапивницы, у больного обнаруживается повышенная чувствительность тканей кожи к гистамину и другим компонентам гранул базофилов. Поэтому даже незначительное выделение этих веществ может привести к клинической картине крапивницы.
Классификация
Как уже было сказано выше, все формы аллергической крапивницы делятся на два типа – острый и хронический. Граница между ними довольно условна – считается, что при острой форме высыпания и зуд сохраняются не более 6-ти недель, тогда как если они беспокоят больного дольше, ставится диагноз хронической аллергической крапивницы.
Кроме того, важно дифференцировать истинную аллергическую крапивницу от псевдоаллергии, при которой активация тучных клеток происходит без участия иммунных механизмов. Существует множество разновидностей такого состояния – например, к механическим видам псевдоаллергии относят следующие:
- Дермографическая крапивница (уртикарный дермографизм) – провоцируется простым физическим давлением на кожу (швами одежды, например). В патогенезе дермографической крапивницы состояния чаще всего играют роль неиммунные механизмы активации тучных клеток.
- Холодовая крапивница – такой тип температурной крапивницы в последние годы встречается все чаще. Выяснено, что у больных с этой патологией при охлаждении повышается уровень некоторых факторов тромбоцитов и снижается стабильность мембраны тучных клеток. На фоне повышенной чувствительности тканей кожи к гистамину это может приводить к развитию эритематозных высыпаний и зуду, как при местном воздействии холода, так и при употреблении холодных блюд и напитков.
- Тепловая крапивница – является довольно редким вариантом крапивницы. Так же, как и в случае уртикарного дермографизма, в развитии этого вида заболевания основную роль играют неиммунные механизмы активации тучных клеток – их дегрануляция происходит при повышении температуры.
- Солнечная крапивница (фотоаллергия) – провоцирующим фактором при этом является солнечный свет. У больных таким типом крапивницы наблюдается повышенная чувствительность кожи к гистамину, поэтому дегрануляция даже незначительного количества тучных клеток приводит к заметным нарушениям.
- Вибрационная крапивница – является достаточно редкой формой, часто имеет признаки профессионального заболевания (у рабочих строительных специальностей, на производстве). В этом случае дегрануляция базофилов происходит из-за механического сотрясения тканей.
- Аквагенная крапивница – ранее не относилась к механическим разновидностям крапивницы, но в последние годы появились указания, что провоцирующим фактором в этом случае выступает физическое воздействие струй воды. Активация тучных клеток кожи происходит по неиммунному механизму и довольно слабо, но при повышенной чувствительности тканей к гистамину это приводит к развитию эритемы и зуда.
Помимо механических факторов, провоцировать развитие крапивницы может дисбаланс холинерической вегетативной нервной системы. Это становится причиной развития, так называемой холинергической крапивницы. Кроме типичных для этой патологии эритематозных высыпаний и кожного зуда, в данном случае возникают еще и нарушения потоотделения, регуляции температуры кожи. Такой вид крапивницы зачастую провоцируется эмоциональными переживаниями человека. Кроме того, близким к данному кожному заболеванию является пигментная крапивница, имеющая характер аутоиммунной патологии. При ней в тканях кожи скапливается повышенное количество базофилов, которые могут легко активироваться от различных факторов.
Симптомы аллергической крапивницы
Несмотря на огромное разнообразие видов крапивницы, и факторов, способных ее спровоцировать, симптомы заболевания достаточно однообразны и отличаются только своей выраженностью. Одним из первых проявлений служит развитие кожного зуда и покраснения кожи. Такие явления могут иметь как локальный, так и распространенный характер, располагаться симметрично (при холинергическом типе псевдоаллергической крапивницы) или, намного чаще, асимметрично. Весьма быстро (от нескольких минут до нескольких часов) на месте покраснения возникают волдыри различного размера (0,2-5 см), которые могут сливаться между собой. Важным диагностическим признаком аллергической крапивницы является безболезненность волдырей.
В большинстве случаев указанные кожные проявления разрешаются в течение суток, не оставляя после себя следов – при условии отсутствия повторного воздействия провоцирующего фактора. Иногда, при тяжелых формах аллергической крапивницы, нарастание симптомов происходит столь стремительно, что высыпания на коже перерастают в ангионевротический отек. Сохранение кожных проявлений и развитие новых высыпаний свидетельствует о продолжении действия провоцирующего фактора, который, в таком случае, может иметь эндогенную природу (как при идиопатической крапивнице).
Диагностика
В клинической дерматологии определение этого заболевания производится с использованием значительного количества диагностических приемов ввиду большого числа форм патологии. При осмотре выявляются безболезненные эритематозные высыпания, выступающие над поверхностью кожи, имеющие различные размеры и локализацию. Диагностика острой формы аллергической крапивницы, особенно если она сопутствует какой-либо аллергии, производится на основании аллергологического анамнеза пациента и определения в крови уровня иммуноглобулина Е. Количество эозинофилов в крови не является строгим диагностическим критерием этого состояния, особенно его острой или спорадической формы, но при длительно сохраняющихся высыпаниях наблюдается небольшая эозинофилия. Путем аллергологических проб можно выявить источник аллергии и скорректировать рацион больного для предупреждения дальнейших приступов заболевания.
В тех случаях, если высыпания не исчезают в течение суток на фоне гипоаллергенной диеты и исключения провоцирующих физических факторов, необходимо обследовать лимфатические узлы, назначить общий и биохимический анализ крови, провести изучение мочи. Все это позволит выявить патологию, которая, возможно, стала пусковым фактором для развития аллергической крапивницы или же своевременно распознать псевдоаллергическую форму этого состояния. Точно также следует поступать при наличии у больного повышенной температуры – сама по себе уртикария не вызывает гипертермию, но некоторые инфекционные заболевания могут стать причиной обоих симптомов.
Каждый из видов псевдоаллергической крапивницы (дермографический, холодовой, солнечный и т. д.) диагностируется путем дозированного воздействия провоцирующего фактора. Для этого используют дермографометр, кубик льда, ультрафиолетовое излучение с различной длиной волны и другие инструменты. Оценка результатов, в зависимости от вида крапивницы, выраженности симптомов и других факторов производится через несколько минут или часов, максимальный срок – 48 часов. Положительным результатом пробы будет развитие эритематозных высыпаний и кожного зуда в области проведения исследования.
Лечение аллергической крапивницы
Основным звеном в терапии является уменьшение влияния гистамина на ткани кожи – это позволяет значительно уменьшить отек и зуд. Для этого необходимо заблокировать Н1-гистаминовые рецепторы, это достигается использованием антигистаминных средств. В настоящее время предпочтение отдают антигистаминным средствам второго (лоратадин, цетиризин) и третьего (левоцетиризин) поколения. Эти препараты весьма эффективны при острых формах аллергической крапивницы, а также дермографических и солнечных псевдоаллергиях. Однако при хронических формах крапивницы и видах с отсроченным проявлением симптомов (некоторые типы высыпаний от давления) эффективность антигистаминных средств сильно снижена.
Для лечения хронических форм патологии, а также для профилактики обострений при рецидивирующем характере аллергической крапивницы используют препараты-стабилизаторы мембран базофилов (кетотифена фумарат) и антагонисты кальция (нифедипин). Они значительно повышают порог активации тучных клеток, тем самым затрудняя развитие кожных проявлений. Если имеется подозрение, что развитие заболевание обусловлено снижением активности иммунитета, то дополнительно назначаются иммуномодулирующие препараты. При выявлении системной патологии, которая сопровождается аллергической крапивницей, разрабатывается схема ее лечения.
Помимо назначения лекарственных средств, немалое значение в терапии этого состояния играет гипоаллергенная диета для уменьшения нагрузки на иммунную систему человека. Кроме того, после определения провоцирующего фактора (пищевой или физической природы при псевдоаллергии) необходимо принимать меры для его исключения из жизни больного или минимизации его воздействия на организм. В тех случаях, когда аллергическая крапивница имеет стремительный характер и приводит к ангионевротическому отеку или анафилактическому шоку необходимы срочные жизнеспасающие мероприятия (инъекции адреналина и стероидов, госпитализация).
Прогноз и профилактика
Прогноз острой крапивницы в большинстве случаев благоприятный – высыпания исчезают в течение суток, не оставляя никаких следов на коже. При отсутствии повторного воздействия провоцирующего фактора заболевание часто больше никогда не тревожит человека. Однако в случае хронических форм аллергической крапивницы прогноз во многом зависит от ее вида, выраженности, соблюдения пациентом всех требований дерматолога или аллерголога и правильности назначенного лечения. Таким лицам необходимо всегда придерживаться гипоаллергенной диеты (исключить из рациона яйца, шоколад, морепродукты и ряд других продуктов). Крайне важно выявить причину кожных нарушений для минимизации ее воздействия. Если крапивница была спровоцирована другим заболеванием, то прогноз во многом зависит от успешности его лечения.
2. Аллергическая крапивница у детей/ Иванова О.Н.//Современные проблемы науки и образования. – 2018 – № 4.
3. Федеральные клинические рекомендации по диагностике и лечению крапивницы: Российская ассоциация аллергологов и клинических иммунологов. - 2015.
Дермографическая крапивница – дерматологическое заболевание неясной этиологии, характеризующееся развитием кожных реакций в виде покраснения и появления волдырей в ответ на механические раздражения. Ее симптомы характерны для остальных разновидностей уртикарии – появление эритемы, высыпаний, кожного зуда, однако такие явления возникают в ответ на физическое давление, например от одежды, ремня сумки или других предметов. Диагностика дермографической крапивницы сводится к проведению специальных кожных тестов и оценке их результатов. Лечения в легких случаях не требуется, при более серьезных формах назначаются антигистаминные средства, проводится терапия сопутствующих заболеваний.

Общие сведения
Дермографическая крапивница, или уртикарный дермографизм – один из вариантов аномальной реакции кожи на механические раздражители. Согласно данным медицинской статистики, является одним из наиболее распространенных вариантов крапивницы, опережая даже ее аллергическую форму. От дермографической крапивницы страдает, по некоторым сведениям, почти 5% населения Земли, что является очень высоким показателем, однако к дерматологу обращается лишь незначительное число пациентов. Это связано с тем, что большинство случаев этого состояния имеют довольно слабо выраженные симптомы, и многие больные попросту их не замечают или не считают необходимым обращаться к специалисту. Исследование механизмов развития дермографической крапивницы происходит до сих пор, однако достоверных гипотез по этому поводу пока нет. В некоторых случаях был доказан ее генетический характер с аутосомно-доминантным механизмом наследования.

Причины дермографической крапивницы
Этиология дермографической крапивницы на сегодняшний момент точно неизвестна, предполагается, что заболевание является гетерогенным состоянием, к развитию которого может привести множество факторов. Это объясняет высокую распространенность данного типа уртикарии среди разных национальностей и рас. Для некоторых случаев заболевания была доказана роль наследственного фактора, также подмечено, что дермографическая крапивница может развиваться на фоне эмоциональных стрессов, эндокринных расстройств, после перенесенных вирусных заболеваний. Но большинство случаев этого состояния относят к так называемой идиопатической дермографической крапивнице – так как их этиология неизвестна.
Механизм развития покраснений и высыпаний при уртикарном дермографизме аналогичен другим типам крапивницы – происходит активация лаброцитов (тучных клеток) кожи с выделением гистамина и других биологически активных соединений. Они расширяют артериолы, повышают проницаемость сосудистой стенки, замедляют резорбцию тканевой жидкости, приводя к отеку, а также раздражают рецепторы кожи, вызывая ощущение зуда. Однако главным секретом дермографической крапивницы остается тот факт, почему и как именно активируются лаброциты кожи – предполагается, что из-за генетических или обменных факторов их мембрана становится нестабильной, и их дегрануляция происходит при простом механическом воздействии.
Другие дерматологи утверждают, что и у здорового человека при механическом воздействии на ткани происходит активация небольшого количества тучных клеток. Однако количество выделяемых биологически активных веществ при этом столь мало, что не может вызвать сильной реакции. Тогда как у больных дермографической крапивницей по тем или иным причинам сильно повышается чувствительность тканей к гистамину, поэтому даже его микроскопические количества способны вызвать уртикарию. Иными словами, приверженцы этой гипотезы полагают, что проблема уртикарного дермографизма заключается не в лаброцитах, а нарушениях реактивности тканей организма. Вполне возможно, что в развитии дермографической крапивницы играют роль оба вышеописанных механизма.
Симптомы дермографической крапивницы
Дермографическая крапивница наиболее часто проявляется развитием эритемы, высыпаниями в виде волдырей, кожным зудом на тех участках, которые подверглись механическому воздействию – от швов одежды, ремней сумки. В некоторых случаях причиной развития таких симптомов может быть незначительный удар по телу, проведение по коже пальцем или другим предметом с легким нажатием – иногда на кожных покровах даже можно таким образом «рисовать». Высыпания и покраснения при дермографической крапивнице могут сохраняться от нескольких часов до нескольких дней, после чего бесследно исчезают при отсутствии повторных физических воздействий. Никаких атрофических или иных последствий на коже даже при многократных высыпаниях не наблюдается.
Некоторые формы так называемой «аллергии на воду» (в дерматологии носит название «аквагенной крапивницы») на самом деле являются разновидностью уртикарного дермографизма. При этом после посещения душа у больного проявляются эритема в виде продольных полос, кожный зуд, высыпания в виде волдырей. Доказано, что это обусловлено механическим воздействием струй воды на кожные покровы, то есть причина развития таких симптомов такая же, как и при дермографической крапивнице. Во многих случаях проявления этого состояния могут наблюдаться на фоне эндокринных расстройств, проблем с желудочно-кишечным трактом, глистных инвазий и некоторых других патологий.
Диагностика дермографической крапивницы
Определение дермографической крапивницы не представляет особых проблем – как правило, используется диагностический тест в виде воздействия на кожу твердым предметом с последующей оценкой результатов через 2, 12 или 48 часов. Лучше всего для этой цели использовать специальный прибор – дермографометр, который позволяет дозировать степень нажатия на кожные покровы и таким образом выявить тот порог раздражения, который приводит к появлению высыпаний. Кроме того, можно использовать другие виды воздействий – холодом, теплом, водой (смачивание влажной салфеткой). Это необходимо для дифференциальной диагностики дермографической крапивницы от других видов уртикарии.
Общие анализы, такие как исследование картины крови, редко отражают какие-нибудь изменения при дермографической крапивнице. Лишь в крайне тяжелых и длительно протекающих случаях заболевания возможно незначительное повышение уровня эозинофилов; в то же время сильная эозинофилия на фоне таких кожных проявлений свидетельствует о глистной инвазии, что может быть провоцирующим фактором уртикарного дермографизма. Помимо дерматолога, больному дермографической крапивницей желательно пройти обследование у гастроэнтеролога, эндокринолога и аллерголога-иммунолога – вполне возможно, что кожные проявления являются следствием скрытых внутренних патологий.
Лечение и прогноз дермографической крапивницы
Как правило, в легких случаях дермографической крапивницы лечения не требуется – высыпания и эритема самопроизвольно и бесследно исчезают через несколько часов после своего возникновения. Однако в более тяжелых случаях может понадобиться назначение антигистаминных средств – их принимают либо разово при появлении высыпаний, либо систематически - при рецидивирующих и хронических формах. К этой группе препаратов относят лоратадин, цетиризин и другие лекарственные средства. К профилактическим препаратам относят также кетотифен, который способен стабилизировать мембраны тучных клеток и затруднить выход гистамина в ткани, однако он неодинаково эффективен у разных пациентов. Если дермографическая крапивница была спровоцирована иным заболеванием, то при его лечении кожные проявления также будут уменьшаться.
Прогноз дермографической крапивницы чаще всего благоприятный – при правильном лечении (в том числе и провоцирующих заболеваний) может наступить даже полное выздоровление. Но в большинстве случаев пациентам достаточно только ослабления выраженности симптомов, простое и временное покраснение кожи, пропадающее за пару часов, их не тревожит. Также желательно избегать эмоциональных стрессов, которые могут усугубить протекание дермографической крапивницы.
В обзоре приводятся современные сведения по диагностике и терапии дермографической крапивницы (ДК). Антигистаминные препараты 2-го поколения являются средствами выбора для терапии ДК. К возможным альтернативным и потенциально эффективным средствам относят
The overview gives the modern data on diagnostics and therapy of dermographic nettle rash (DNR). 2nd generation antihistamin preparations are choice options for DNR therapy. Omalizumab and phototherapy are considered alternative and potentially effective preparations.
Хроническая крапивница сопровождается появлением зудящих волдырей и/или ангиоотеков в течение более 6 недель. Она может быть спонтанной или индуцированной. К последней относятся симптоматический/уртикарный дермографизм (син. urticaria factitia, механическая крапивница, дермографическая крапивница (ДК)), холодовая, отсроченная от давления, солнечная, тепловая, холинергическая, контактная крапивница и вибрационный ангиоотек.
В широком понимании дермографизм — это локальная реакция сосудов кожи в виде полос разного (обычно красного или белого) цвета на месте штрихового механического раздражения кожи. Изменение цвета кожи в месте механического воздействия при дермографизме обусловлено реакцией (спазмом или расширением) артериальных и венозных сосудов кожи.
Говоря о дермографизме по отношению к крапивнице, подразумевается состояние, при котором зуд и волдыри возникают в течение нескольких минут после механического раздражения кожи, например, тупым предметом или одеждой. Принято разделять дермографизм на уртикарный, т. е. симптоматический с развитием реакции «волдырь–эритема–зуд» в области раздражения кожи, и неуртикарный (белый, красный и черный).
Отдельно рассматривается простой дермографизм, который возникает у 2–5% здоровых лиц в ответ на значительное (среднее и сильное) механическое раздражение кожи в виде эритемы и волдырей в области контакта. Несмотря на отсутствие зуда (важный диагностический признак состояния), реакция может быть достаточно заметной. Предполагают, что такой ответ связан с физиологической гиперреакцией кожи. Лечение в данном случае, как правило, не требуется.
В отличие от простого дермографизма при ДК практически всегда наблюдаются как зуд, так волдыри и эритема, а для появления реакции часто требуется раздражение кожи слабой силы.
ДК считается самой частой формой индуцированной крапивницы с распространенностью 4,2–17% и средней продолжительность около 6 лет. ДК наиболее часто встречается в молодом возрасте, может протекать вместе с другими видами заболевания, например хронической спонтанной крапивницей, и может приводить к значительному снижению качества жизни.
Как и при других видах крапивницы, патогенез ДК связан с дегрануляцией тучных клеток и высвобождением биологически активных веществ, в первую очередь гистамина, что приводит к симптомам заболевания. В настоящее время предполагается, что к дегрануляции тучных клеток приводит образование антигена («аутоаллергена»), выделяющегося при механической стимуляции кожи, что вызывает образование специфических IgE-антител, направленных против этого антигена. Обсуждается роль IgG/IgM-антител.
ДК, как правило, носит идиопатический характер. В других случаях заболевание может возникать в преходящей непродолжительной форме после приема некоторых лекарств, например пенициллина и фамотидина, при чесотке, мастоцитозе, дерматомиозите, травмах, например от кораллового рифа, в местах укуса/ужаления насекомых.
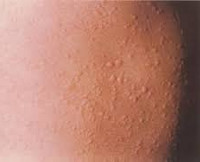
ДК проявляется в виде типичных волдырей и зуда, повторяющих след раздражающего объекта. Проявления реакции нарастают в течение 5–10 мин после воздействия стимула и разрешаются за 30–60 мин (рис. 1). Иногда пациент может жаловаться на выраженный зуд даже при отсутствии видимых высыпаний и отеков на коже. Волдыри могут быть различной формы: продолговатыми, линейными, квадратными, в форме бриллианта и т. п. Часто высыпания появляются в местах трения, сдавления одеждой (например, нижним бельем), при ношении часов, носков, а также вокруг пояса и иногда при купании под душем или при последующем вытирании полотенцем. Прикосновение к лицу, расчесывание, трение слегка зудящих век или губ могут приводить к дермографическому ангиоотеку.
_575.jpg)
Диагностика
Для подтверждения диагноза необходимо провести провокационный тест. Желательно, чтобы пациент прекратил прием антигистаминных препаратов (АГП) не менее чем за 2–3 дня до исследования.
Для точной диагностики дермографизма применяется откалиброванный инструмент — дермографометр. Он имеет вид ручки со стальным гладким наконечником 0,9 мм в диаметре (рис. 2). Давление на наконечнике можно изменять с помощью поворота винта на верхушке инструмента. Значения шкалы от 0 до 15 равны соответствующим значениям давления наконечника от 20 до 160 г/мм 2 .
С помощью дермографометра осуществляется штриховое раздражение кожи в области верхней части спины в виде трех параллельных линий (до 10 см длиной) с давлением 20, 35 и 60 г/мм2 соответственно. Положительный результат в случае ДК будет появляться в области провокации в течение 10–15 мин в виде линейных зудящих волдырных высыпаний и эритемы при давлении 36 г/мм 2 (353 кПа) или менее. Уртикарная реакция без зуда при провокации 60 г/мм 2 (589 кПа) или более свидетельствует о простом дермографизме. Результат оценивается через 10 мин после тестирования.
Когда дермографометр недоступен, тест можно провести, используя любой гладкий тупой предмет, например шариковую ручку или деревянный шпатель (рис. 3). Комбинация зуда, волдыря и эритемы подтверждает диагноз. Недавно был разработан новый прибор для провокационного тестирования — FricTest®. Этот простой и недорогой инструмент позволяет достоверно подтвердить диагноз ДК.
.jpg)
Обзор современных методов лечения
После установления диагноза нужно объяснить пациенту механизм развития заболевания, рекомендовать исключение провоцирующих факторов, таких как механическое раздражение кожи, и уточнить возможность снижения выраженности стресса, тревожности.
Гистамин — главный медиатор, который участвует в развитии симптомов ДК, поэтому заболевание обычно хорошо поддается терапии антигистаминными препаратами (АГП), как и другие формы крапивницы. Цель лечения — снизить выраженность зуда и высыпаний, насколько это возможно, хотя даже на фоне терапии незначительные эритема и зуд могут сохраняться.
Желательно начинать терапию со стандартных суточных доз неседативных АГП 2-го поколения (препараты выбора), от применения которых в большинстве случаев наблюдается хороший эффект. Schoepke и соавт. отметили улучшение течения ДК у более 49% больных, получающих АГП. Препараты можно назначать на несколько месяцев, если заболевание течет длительно, или по потребности при эпизодическом появлении симптомов. Поскольку зуд, как правило, усиливается в определенное время суток, чаще к вечеру, можно рекомендовать прием антигистаминного препарата за 1 ч до его пика, в т. ч. АГП 1-го поколения, обладающих седативным эффектом, таких как гидроксизин. При более тяжелом течении заболевания возможно применение off-label высоких суточных доз АГП (в этом случае препараты назначаются с интервалом 12, а не 24 ч). Может потребоваться комбинация двух и более АГП.
Дополнительный эффект может появиться при добавлении к лечению блокаторов Н2-рецепторов гистамина, таких как ранитидин, фамотидин или циметидин. Тем не менее, эффективность такого лечения показана не во всех исследованиях.
Омализумаб, моноклональные анти-IgE-антитела успешно применяли для лечения больных индуцированной крапивницей, включая ДК, в дозе 150–300 мг. Многие пациенты отметили полное разрешение симптомов заболевания в течение нескольких дней после первой инъекции. Значимых побочных эффектов выявлено не было.
Есть положительный опыт применения кетотифена. В отдельных исследованиях ученые отметили эффективность ультрафиолетового облучения и ПУВА-терапии. Тем не менее, у большинства пациентов улучшение было кратковременным и симптомы ДК возобновлялись через 2–3 дня после прекращения фототерапии.
Lawlor и соавт. не отметили значимого улучшения течения ДК при лечении блокатором кальциевых каналов нифедипином.
Эффективность антилейкотриеновых препаратов, циклоспорина и в/в иммуноглобулина, которые применяются при других видах крапивницы, пока неизвестна.
Заключение
Таким образом, ДК может приводить к снижению качества жизни, но не является жизнеугрожающим заболеванием и имеет благоприятный прогноз. Диагноз заболевания выставляется на основании клинической картины и результатов провокационных тестов. При отсутствии видимой причины ДК важно подобрать и продолжать адекватную терапию до наступления спонтанной ремиссии. Препаратами выбора являются АГП 2-го поколения с возможным увеличением их дозы и/или назначением альтернативного лечения (например, омализумаб, блокаторы Н2-рецепторов гистамина) в устойчивых и тяжелых случаях. Необходимы дальнейшие исследования для разработки патогенетически обоснованных методов лечения ДК.
Литература
- Zuberbier T., Aberer W., Asero R., Bindslev-Jensen C., Brzoza Z., Canonica G. W., Church M. K., Ensina L. F., Gimenez-Arnau A., Godse K., Goncalo M., Grattan C., Hebert J., Hide M., Kaplan A., Kapp A., Abdul Latiff A. H., Mathelier-Fusade P., Metz M., Nast A., Saini S. S., Sanchez-Borges M., Schmid-Grendelmeier P., Simons F. E., Staubach P., Sussman G., Toubi E., Vena G. A., Wedi B., Zhu X. J., Maurer M. The EAACI/GA (2) LEN/EDF/WAO Guideline for the definition, classification, diagnosis, and management of urticaria: the 2013 revision and update // Allergy. 2014; 69: 868–887.
- Донцов Р. Г., Урываев Ю. В. Дермография у здоровых: зависимость типов реакций кожных сосудов от силы раздражения // Рос. физиол. журн. 2006: 232–237.
- Taskapan O., Harmanyeri Y. Evaluation of patients with symptomatic dermographism // J Eur Acad Dermatol Venereol. 2006; 20: 58–62.
- Breathnach S. M., Allen R., Ward A. M., Greaves M. W. Symptomatic dermographism: natural history, clinical features laboratory investigations and response to therapy // Clin Exp Dermatol. 1983; 8: 463–476.
- Silpa-archa N., Kulthanan K., Pinkaew S. Physical urticaria: prevalence, type and natural course in a tropical country // J Eur Acad Dermatol Venereol. 2011; 25: 1194–1199.
- Humphreys F., Hunter J. A. The characteristics of urticaria in 390 patients // Br J Dermatol. 1998; 138: 635–668.
- Kozel M. M., Mekkes J. R., Bossuyt P. M., Bos J. D. The effectiveness of a history-based diagnostic approach in chronic urticaria and angioedema // Arch Dermatol. 1998; 134: 1575–1580.
- Schoepke N., Mlynek A., Weller K., Church M. K., Maurer M. Symptomatic dermographism: an inadequately described disease // J Eur Acad Dermatol Venereol. 2015; 29: 708–712.
- Zuberbier T., Grattan C., Maurer M. Urticaria and Angioedema // Dordrecht: Springer. 2010: 1 online resource (156 p.).
- Horiko T., Aoki T. Dermographism (mechanical urticaria) mediated by IgM // Br J Dermatol. 1984; 111: 545–550.
- Grimm V., Mempel M., Ring J., Abeck D. Congenital symptomatic dermographism as the first symptom of mastocytosis // Br J Dermatol. 2000; 143: 1109.
- Rahim K. F., Dawe R. S. Dermatomyositis presenting with symptomatic dermographism and raised troponin T: a case report // J Med Case Rep. 2009; 3: 7319.
- Колхир П. В. Крапивница и ангиоотек. М.: Практическая медицина, 2012.
- James J., Warin R. P. Factitious wealing at the site of previous cutaneous response // Br J Dermatol. 1969; 81: 882–884.
- Borzova E., Rutherford A., Konstantinou G. N., Leslie K. S., Grattan C. E. Narrowband ultraviolet B phototherapy is beneficial in antihistamine-resistant symptomatic dermographism: a pilot study // J Am Acad Dermatol. 2008; 59: 752–757.
- Schoepke N., Abajian M., Church M. K., Magerl M. Validation of a simplified provocation instrument for diagnosis and threshold testing of symptomatic dermographism // Clin Exp Dermatol. 2015; 40: 399–403.
- Колхир П. В., Кочергин Н. Г., Косоухова О. А. Антигистаминные препараты в лечении хронической крапивницы: обзор литературы // Лечащий Врач. 2014: 25.
- Boyle J., Marks P., Gibson J. R. Acrivastine versus terfenadine in the treatment of symptomatic dermographism — a double-blind, placebo-controlled study // J Int Med Res. 1989; 17 Suppl 2: 9B-13B.
- Matthews C. N., Boss J. M., Warin R. P., Storari F. The effect of H1 and H2 histamine antagonists on symptomatic dermographism // Br J Dermatol. 1979; 101: 57–61.
- Sharpe G. R., Shuster S. In dermographic urticaria H2 receptor antagonists have a small but therapeutically irrelevant additional effect compared with H1 antagonists alone // Br J Dermatol. 1993; 129: 575–579.
- Metz M., Altrichter S., Ardelean E., Kessler B., Krause K., Magerl M., Siebenhaar F., Weller K., Zuberbier T., Maurer M. Anti-immunoglobulin E treatment of patients with recalcitrant physical urticaria // Int Arch Allergy Immunol. 2011; 154: 177–180.
- Vieira Dos Santos R., Locks Bidese B., Rabello de Souza J., Maurer M. Effects of omalizumab in a patient with three types of chronic urticaria // Br J Dermatol. 2014; 170: 469–471.
- Metz M., Ohanyan T., Church M. K., Maurer M. Retreatment with omalizumab results in rapid remission in chronic spontaneous and inducible urticaria // JAMA Dermatol. 2014; 150: 288–290.
- Cap J. P., Schwanitz H. J., Czarnetzki B. M. Effect of ketotifen in urticaria factitia and urticaria cholinergica in a crossover double-blind trial // Hautarzt. 1985; 36: 509–511.
- Logan R. A., O’Brien T. J., Greaves M. W. The effect of psoralen photochemotherapy (PUVA) on symptomatic dermographism // Clin Exp Dermatol. 1989; 14: 25–28.
- Lawlor F., Ormerod A. D., Greaves M. W. Calcium antagonist in the treatment of symptomatic dermographism. Low-dose and high-dose studies with nifedipine // Dermatologica. 1988; 177: 287–291.
О. Ю. Олисова, доктор медицинских наук, профессор
Н. Г. Кочергин, доктор медицинских наук, профессор
О. А. Косоухова,
П. В. Колхир 1 , кандидат медицинских наук
ГБОУ ВПО Первый МГМУ им. И. М. Сеченова МЗ РФ, Москва
Читайте также:

