Как избавиться от черных точек и веснушек
Обновлено: 28.04.2024
Что такое комедоны (чёрные точки)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алфимовой Валерии Дмитриевны, косметолога-эстетиста со стажем в 6 лет.
Над статьей доктора Алфимовой Валерии Дмитриевны работали литературный редактор Маргарита Тихонова , научный редактор Татьяна Репина и шеф-редактор Лада Родчанина
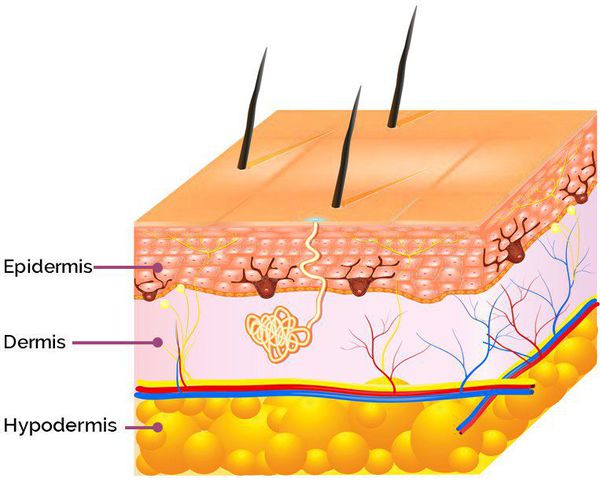
Определение болезни. Причины заболевания
Комедоны — это невоспалительные мелкие узелки белого или чёрного цвета, которые создают на коже ощущение неровности. Они возникают при закупорке устьев волосяных фолликулов. С остоят из клеток кожи — кератиноцитов, и кожного сала — себума.
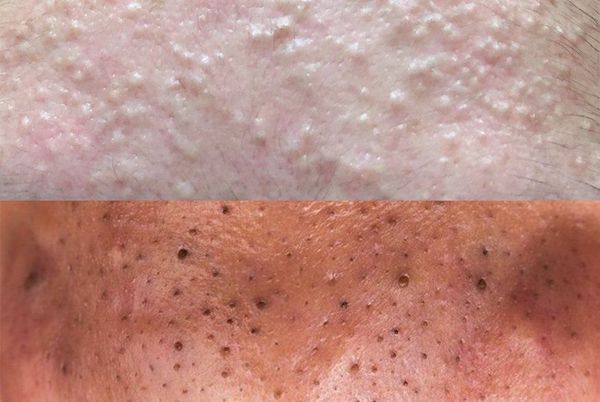
Обычно комедоны — это одно из проявлений акне. Но иногда они возникают самостоятельно [17] .
Основная причина появления комедонов — избыток кожного сала и нарушение кератинизации — образования и отшелушивания клеток кожи. Эти изменения приводят к появлению так называемой "пробки", которая заполняет сально-волосяной проток.
Факторы риска
Комедональная форма акне , как правило, возникает в период полового созревания — 12-16 лет . В это время у подростков формируется свой гормональный статус, который может повлиять на состояние кожи. Под воздействием гормонов она становится более жирной, что способствует развитию комедонов.
Но иногда комедоны образуются после 20 лет. Этому способствуют факторы, которые стимулируют выработку кожного сала. К таким факторам относят:
- наследственную предрасположенность;
- гормональные изменения;
- неправильный уход за кожей;
- неадекватное питание — чрезмерное употребление сладких, рафинированных, цельномолочных и мучных продуктов;
- частые стрессовые ситуации.
В основном работу сальных желёз регулируют гормоны. Поэтому пациентам с комедонами и другими проявлениями акне рекомендуется обратиться к эндокринологу ил гинекологу-эндокринологу. Он оценит гормональный статус и при необходимости поможет его скорректировать.
Усугубить течение комедональной формы акне могут эндокринные нарушения:
-
; ; — СПКЯ;
- гиперандрогению; ; и 2-го типа;
- инсулинорезистентность [12] .
Комедоны, появившиеся на фоне этих заболеваний, хуже поддаются лечению.
Предположительно к причинам развития комедонов относят нарушения работы пищеварительного тракта, такие как гастрит, язва желудка, дисбактериоз и др. Их взаимосвязь с акне подтверждается рядом исследований, но влияние таких заболеваний на появление комедонов пока не доказана [6] [18] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы комедонов
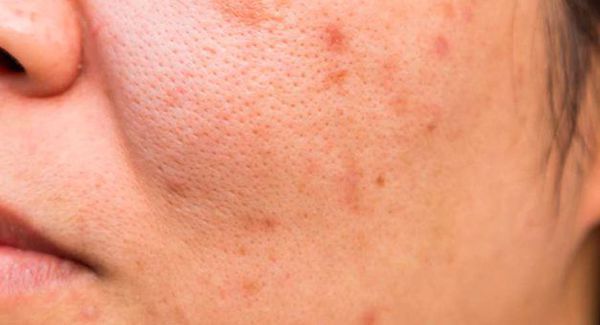
Комедоны хаотично располагаются на лице, декольте и спине. Их к оличество зависит от состояния организма и особенностей кожи: размера сальных желёз и количества выделяемого себума. Поэтому у кого-то на коже образуется всего 5-10 комедонов, а у кого-то — 100 и более элементов.
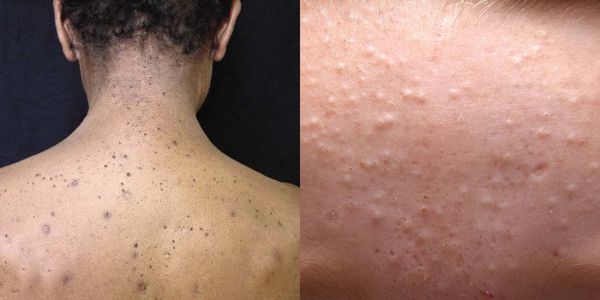
Из-за длительного присутствия комедона в сально-волосяном протоке запускается воспалительная реакция . В ней участвуют грибы рода Malassezia и бактерии рода Cutibacterium acne . В результате воспаления развиваются более тяжёлые формы акне.
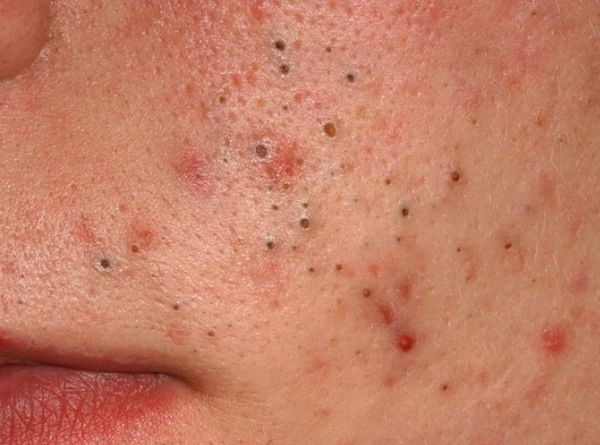
Американская академия дерматологии выделяет четыре степени тяжести акне:
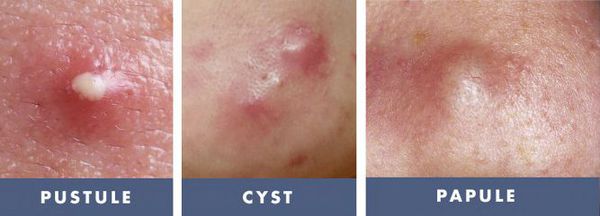
- I степень — наличие комедонов и до 10-ти папул — небольших розовых узелков , иногда с чёрной точкой в центре;
- II степень — сочетание комедонов и папул, появление не более 5-ти гнойничков — пустул;
- III степень — сочетание комедонов и папуло-пустулёзной сыпи, появление не более 5-ти узлов;
- IV степень — явное воспаление кожи с образованием болезненных узлов и кист [2] .
Патогенез комедонов
В основе образования комедонов лежит нарушение нормальной работы сальных желёз. Они расположены в глубоких слоях кожи, у корня волоса.
Сальные железы продуцируют собственный секрет — себум, или кожное сало. Продвигаясь вверх по сально-волосяному протоку , он создаёт на коже защитный барьер, придаёт ей эластичность, поддерживает нормальный уровень pH, способствует сохранению влаги.
Клетки, которые вырабатывают себум, постоянно обновляются: они смещаются в сторону устья сальной железы, постепенно накапливают секрет и разрушаются. Кератиноциты, которые выстилают в ыходной проток фолликула, тоже постоянно обновляются и отшелушиваются.
Когда функция сальных желёз нарушается, происходит следующее:
- Сальные железы начинают вырабатывать слишком много себума. Он превращается в густую липкую массу, которая полностью заполняет проток.
- Образование кератиноцитов усиливается, клеток становится больше. Они застревают в густом себуме и закупоривают выходной проток сальной железы.
Когда просвет канала полностью заполнен, содержимое сально-волосяного протока начинает давить на стенки канала. Устье протока расширяется, в итоге образуется комедон. В такой среде со временем активируется условно-патогенная флора. Она начинает поглощать избыток себума, который является для неё питательной средой. В результате сально-волосяной фолликул воспаляется — развивается акне [3] .
Наследственность, гормональные нарушения и питание
Генетическая предрасположенность к образованию комедонов может быть связана с одной из четырёх особенностей:
- большим размером сальной железы;
- гиперчувствительностью рецепторов сальных желёз к половым гормонам — андрогенам;
- гиперандрогенией — высоким уровнем андрогенов;
- повышенной активностью фермента 5-альфаредуктазы при нормальном уровне половых гормонов.
Последняя особенность связана с переходом андрогена в дигидротестостерон — ДГТ. Такой переход происходит под влиянием фермента 5-альфаредуктазы .
ДГТ контролирует активность сальных желёз и процесс кератинизации. Этот гормон связывается с андрогенными рецепторами по принципу "ключ-замок", где "ключ" — это гормон, а "замок" — это андрогенный рецептор. Но "открыть замок" можно только с помощью другого гормона — инсулина или инсулиноподобного фактора роста — IGF-1 [3] .
Сами по себе инсулин и глюкоза необходимы для организма. Их уровень повышается после употребления любых продуктов. Но при чрезмерном количестве сладостей, рафинированных и других продуктов концентрация инсулина и глюкозы становится больше. Причём сначала увеличивается уровень глюкозы в крови, а потом — инсулина. И дальше всё развивается по тому же сценарию, приводя к активной выработке кожного сала и образованию комедонов.
Уровень инсулина также повышается при употреблении цельномолочных продуктов. Инсулин связывается с андрогенными рецепторами и повышает уровень ДГТ. Этот гормон, в свою очередь, связывается с рецепторами сальных желёз и стимулирует выработку себума.
Поэтому людям, генетически склонным к повышенному салоотделению, следует быть особо осторожными и контролировать употребление сладостей, молочных и рафинированных продуктов.
Неправильный уход за кожей
Кожа, склонная к развитию комедональной формы акне, нуждается в грамотном уходе.
Мыло, жёсткие скрабы и спиртовые средства с поверхностно-активными веществами только травмируют кожу, приводя к появлению новых комедонов. Эти средства нарушают рН кожи — её защитный барьер, из-за чего она становится пересушенной. О рганизм будет пытаться восстановить кожный барьер, усилив выработку себума и образование кератиноцитов. Но это лишь усугубит состояние кожи.
Людям, склонным к образованию комедонов, также не рекомендуется пользоваться маслами, плотными кремами и массировать кожу. Плотные кремы и масла могут ещё больше закупорить сально-волосяной проток, а усиленное разминание, растирание и давление на кожу привести к обострению болезни.
Стресс
Стрессовые ситуации являются триггерным фактором комедональной формы акне [4] [5] . Это связано с выработкой нейромедиаторов, в частности субстанции Р. Это вещество передаёт сигнал, запускает процесс воспаления, расширяет сосуды и увеличивает проницаемость капилляров.
Сальные железы обладают повышенной чувствительностью к субстанции Р. Поэтому нейромедиаторы связываются с клетками сальных желёз и стимулируют их активность. В результате усиливается образование себума [7] .
Классификация и стадии развития комедонов
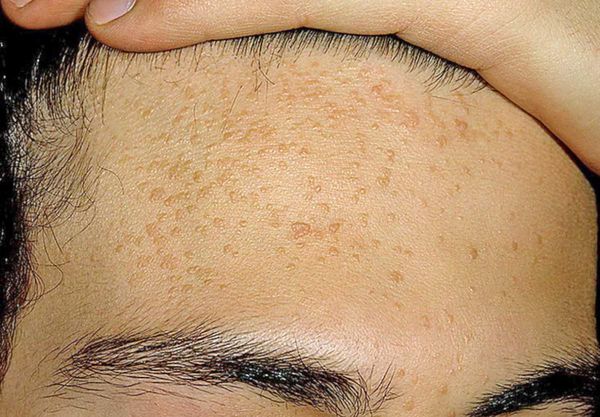
Комедоны бывают закрытыми и открытыми.
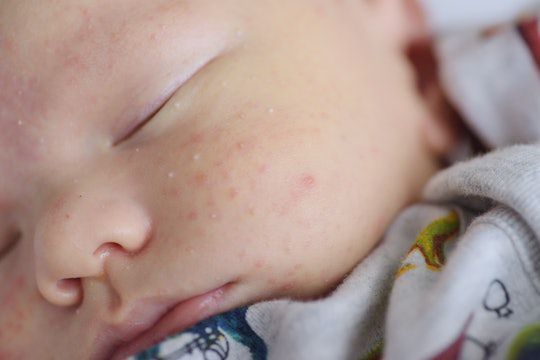
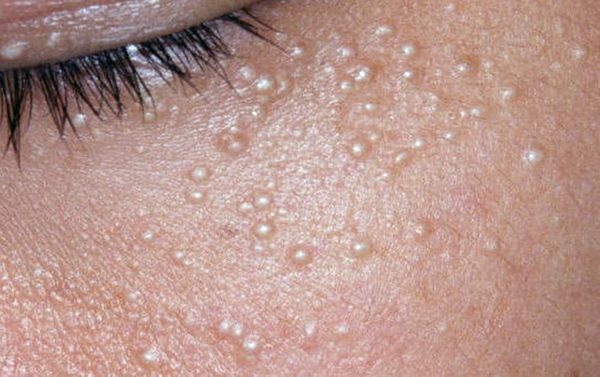
Закрытые комедоны — это белые подкожные узелки около 1 мм в диаметре. Из-за маленького отверстия в коже содержимое таких узелков почти не контактирует с внешней средой, а кератиноциты, которые образуются в устье протока, не могут "прорваться" на поверхность кожи и увеличивают давление внутри.
Иногда закрытые комедоны появляются у новорождённых в первые недели жизни. В этом возрасте болезнь проходит самостоятельно, лечение не требуется. В остальных случаях закрытые узелки перерастают в открытые комедоны [3] .
Открытые комедоны — это чёрные точки размером 0,5-1,0 мм . Причина их тёмного цвета — пигмент меланин и кислородное окисление содержимого комедона через большое отверстие в коже [1] . После исключения триггерного фактора они, как правило, перестают расти и исчезают.
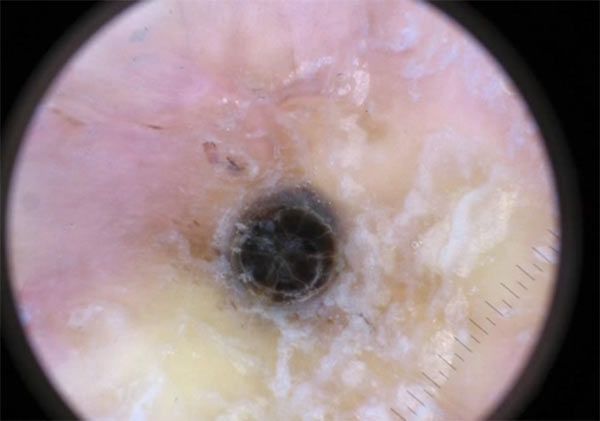
Осложнения комедонов
Если не устранить триггерные факторы и вовремя не обратиться к дерматологу, комедоны могут увеличиться и привести к развитию более тяжёлых форм анке, таким как пустулы (гнойнички), узлы и кисты.
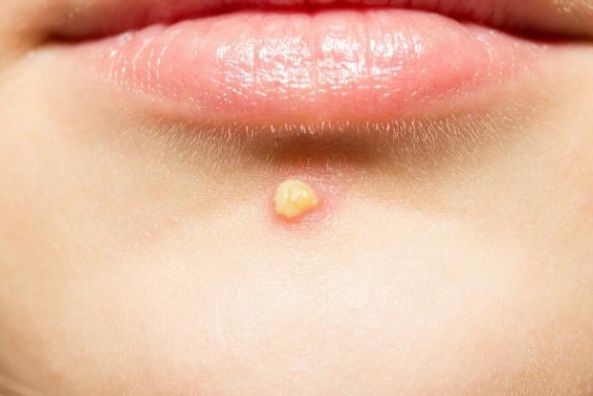
Узлы — это подкожные уплотнения. Чаще возникают на лице и спине. Кожа над узлами становится синюшной, истончается, в ней появляются отверстия, из которых выделяется гной. Заживают узлы с образованием рубцов.
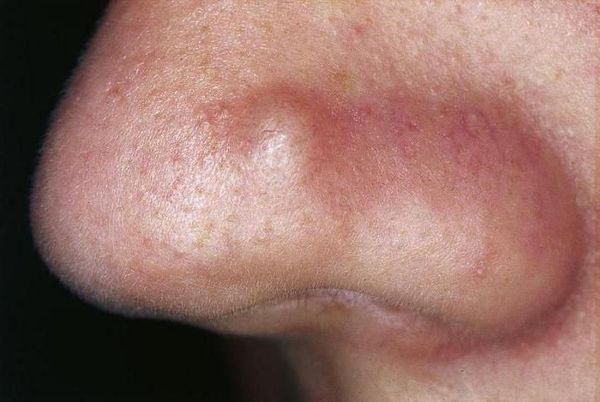
Киста — это подкожное полостное образование. Оно формируются при расплавлении содержимого узла. Заживают с образованием грубых рубцов [9] .
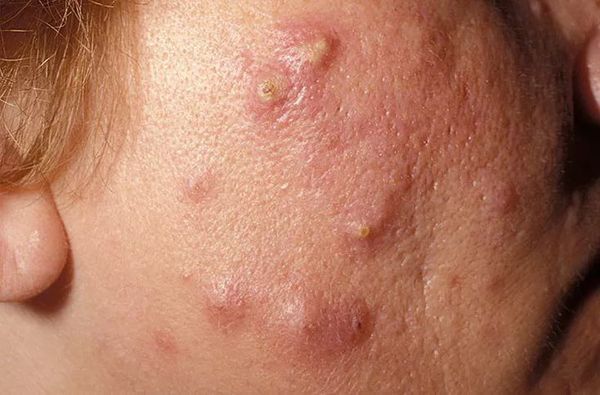
Осложнения самолечения
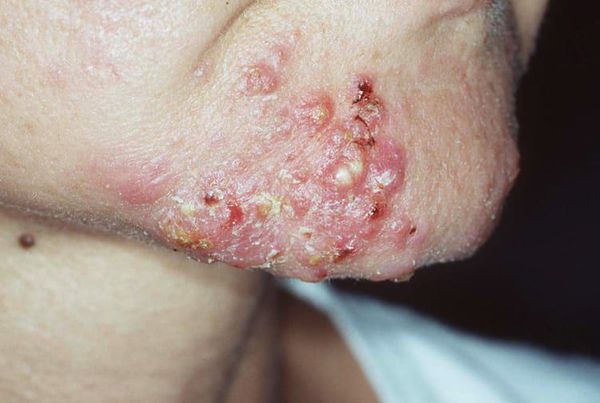
Пациенты часто пытаются самостоятельно "выдавить" комедоны. Тем самым они рискуют травмировать кожу и сосуды. Эти повреждения могут привести к отёку, воспалению, присоединению бактериальной инфекции и поствоспалительному покраснению кожи — эритеме.
Поствоспалительная эритема — это длительно заживающее покраснение. Оно возникает из-за травмы сосудов при чрезмерном надавливании на поверхность кожи.
Вторичная бактериальная инфекция проникает в комедон через открытое устье фолликула. Она приводит к появлению гнойничковой сыпи.
Диагностика комедонов
Первым делом врач осматривает пациента и проводит пальпацию. Доктор определяет тип кожи и количество комедонов, оценивает место их расположения, размер и глубину залегания, осматривает кожу на наличие воспаления, узлов и кист.
При сочетании комедонов с акне тяжесть течения болезни оценивается по шкале Кука [2] [16] . Чем выше показатель, тем тяжелее течение:
- 0 баллов — на коже есть несколько небольших комедонов или папул, которые заметны только при близком рассмотрении;
- 2 балла — на коже есть несколько открытых или 20-30 закрытых комедонов, четверть лица покрыта небольшими папулами — до 6-12 штук;
- 4 балла — почти половина лица покрыта небольшими папулами или комедонами, на коже есть несколько пустул и больших выступающих комедонов;
- 6 баллов — примерно ¾ лица покрыто папулами и/или большими открытыми комедонами, есть множество пустул;
- 8 баллов — поражена почти вся площадь лица, особое внимание на себя обращают большие выступающие пустулы.
После осмотра доктор собирает полный анамнез — историю болезни, и затем назначает лечение.
Дифференциальная диагностика
Иногда комедоны похожи на образования, возникающие при гиперплазии сальных желёз — их доброкачественном увеличении. В этом случае образование представляет собой одну увеличенную сальную железу, дольки которой расположены вокруг сального протока. При надавливании на такое образование содержимое не выделяется.
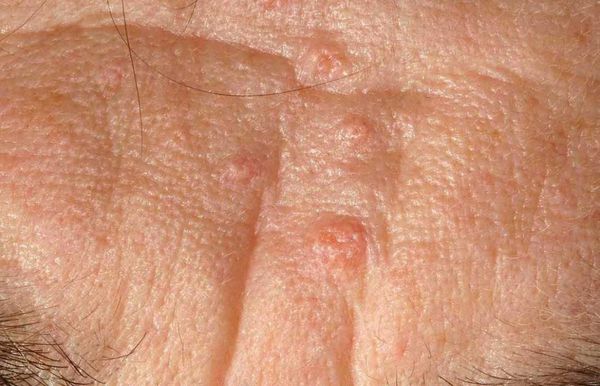
Внешне напоминать комедоны могут плоские бородавки — наросты на поверхности кожи. Эти образования отличаются плоской формой, но при этом слегка выпуклые.
Бородавки и гиперплазия сальных желёз не связаны с образованием комедонов. Для устранения этих патологий используют другие способы коррекции.
Также комедоны нужно отличить от милиумов — эпидермальных или фолликулярных роговых кист. Эти кисты внешне напоминают небольшие узелки белого цвета. Часто они появляются на коже вместе с комедонами, но отношения к ним не имеют [13] .
Лечение комедонов
Основа лечения — индивидуальный подход. Первым делом врач разъясняет пациенту особенность его состояния и причину проявления комедонов. Затем проводит терапию, назначает лечение и корректирует домашний уход.
Вывести пациента из комедональной формы акне в продолжительную ремиссию может только комплексным подход. Он состоит из трёх этапов:
- назначение комедонолитиков;
- аккуратное удаление комедонов;
- нормализация питания.
Комедонолитики — это средства, которые предотвращают закупорку сально-волосяных протоков. Наиболее эффективным является ретинол , или ретиноевая кислота — форма витамина А. Это вещество стимулирует рост клеток, уменьшает сальные железы и объём вырабатываемого себума.
К другим комедонолитикам с доказанной эффективностью относят азелаиновую , салициловую и АНА-кислоту, цинк, серу и резорцин . Они регулируют салоотделение, убивают бактерии, уменьшают покраснение и отёчность кожи [7] .
Лечение стойких и распространённых комедонов проводится с помощью наружных средств, в состав которых входят ретиноиды, бензоилпероксид и азелаиновая кислота. При сочетании комедонов с папулами, пустулами, узлами и кистами доктор назначает изотретиноин для приёма внутрь. Все эти средства должны использоваться строго по показаниям и под наблюдением врача.
Механическое удаление комедонов выполняется дерматологом. Перед этим врач может назначить гигиеническую чистку лица — химический пилинг. Процедура позволяет избежать осложнений и улучшить текущее состояние кожи.
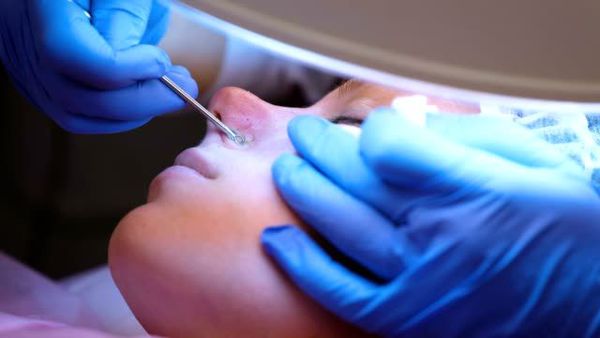
Нормализация питания направлена на исключение продуктов, которые стимулируют выработку кожного сала. Поэтому людям с жирным типом кожи, склонной к появлению комедонов, рекомендуют ограничить употребление цельномолочных продуктов и продуктов с высоким гликемическим индексом. Это позволит избежать излишней стимуляции сальных желёз.
Особенности домашнего ухода :
- Очищающее средство не должно пениться, содержать спирт и ПАВы — поверхностно-активные вещества. Стоит отдавать предпочтение мягким очищающим гелям или эмульсиям без масел.
- Тоник для дополнительного очищения и увлажнения должен быть мягким. Желательно, чтобы в его состав входил комедонолитик, например салициловая кислота.
- Крем не должен утяжелять кожу, делать её более жирной. Рекомендуется выбирать средство с более жидкой текстурой, без интенсивных жирных компонентов.
- Домашние пилинги и полирующие средства помогут регулярного поддерживать эффект лечения. Концентрация активных компонентов в них должна быть низкой. Жёсткие скрабы могут травмировать кожу, поэтому пользоваться ими не рекомендуется.
- Чтобы усилить действие косметических средств, можно воспользоваться сывороткой с активными компонентами.
- Для дополнительного очищения кожи от избытка жиров можно делать подсушивающие, салорегулирующие маски.
Все средства домашнего ухода должны содержать в себе АНА-кислоты, ретинол, салициловую кислоту, серу или цинк. Конкретную комбинацию ингредиентов назначает врач.
Прогноз. Профилактика
При соблюдении всех рекомендаций и устранении триггерных факторов комедональную форму акне можно устранить за несколько месяцев в зависимости от степени поражения.
Что такое постакне? Причины возникновения, диагностику и методы лечения разберем в статье доктора Герусовой Анны Михайловны, врача-косметолога со стажем в 14 лет.
Над статьей доктора Герусовой Анны Михайловны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
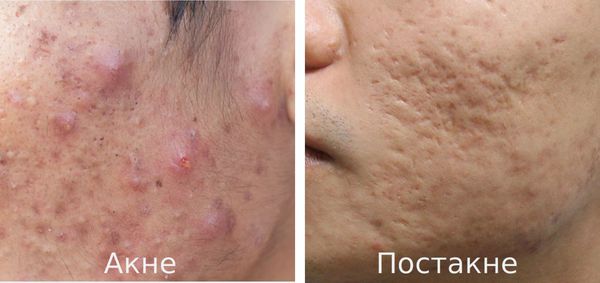
Постакне — это устойчивые изменения кожи, которые появляются после угревой сыпи. К ним относятся различного рода дисхромии (изменения окраски кожи), псевдоатрофии, атрофические и гипертрофические рубцы и т. д.
Основная причина заболевания — протекание акне с осложнениями.
Акне (угри) является одним из наиболее распространённых заболеваний, частота встречаемости которого достигает 85%. В 15-30% наблюдений оно протекает в тяжёлой форме, что требует обязательного лечения. В дальнейшем у 2-7% пациентов акне разрешается образованием рубцов постакне. [1] Важно понимать, что эти рубцы формируется там, где длительно был выраженный воспалительный процесс.
К факторам, способствующим трансформации акне в постакне, относятся:
- тяжёлые степени акне — папуло-пустулёзные и узловато-кистозные формы акне чаще других подвержены переходу во вторичные элементы постакне;
- воспалительный процесс в коже более 12 месяцев [2] — длительность течения воспаления элементов акне прямо пропорциональна риску развития вторичных изменений кожи, развивающихся до 95% случаев; [3]
- наличие постакне в семейном анамнезе — обычно, если в семье кто-либо страдал от постакне, то риск развития заболевания возрастает в несколько раз;
- неправильное лечение акне;
- частые выдавливания прыщей и излишняя травматизация воспалительных элементов акне.
Сегодня внешность играет важную роль в обществе: красота и привлекательность позволяют добиться значительно большего успеха как в карьере, так и в личной жизни. В связи с этим рубцы постакне, которые порой уродуют внешний вид, беспокоят людей не меньше, чем активные проявления акне. Они сложно поддаются корректировке, значительно снижая качество жизни, и требуют дорогостоящего продолжительного лечения. [4] [5]
W. Bodermer проводил исследование, которое выявило, что у 40% пациентов с постакне был снижен социальный статус, причём 64% из них являлись неработающими женщинами. [6] Такой большой процент людей, страдающих от акне, подтверждает, как важно уметь грамотно лечить акне и не допускать развития постакне в будущем.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы постакне
По данным литературы, у 40% пациентов с вульгарными угрями отмечаются клинические симптомы постакне. [7]
Наиболее частыми проявлениями постакне являются:
- гиперпигментация;
- застойные пятна;
- расширенные поры;
- патологические рубцы;
- формирование атером (кист сальных желёз) и милиумов (белых угрей).
Гиперпигментация может возникать в результате воспаления папуло-пустулёзных элементов акне. Как правило, она существует довольно длительно. К факторам, провоцирующим развитие данного симптома, можно отнести активную солнечную инсоляцию (облучение) и механическое воздействие — выдавливание или расцарапывание отдельных элементов акне.
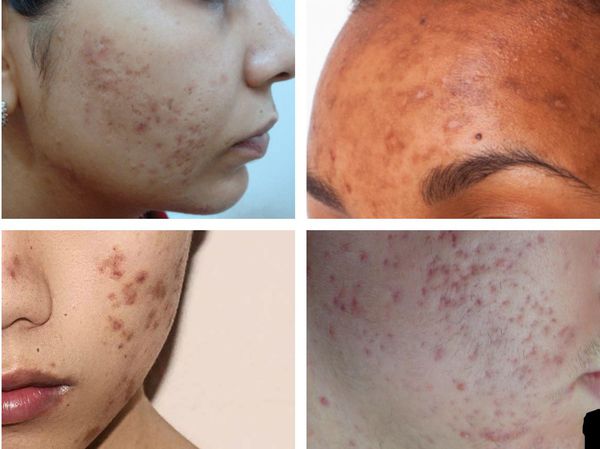
Пигментация характерна для людей со смуглой кожей (III-VI фототипы) и так называемых поздних акне (acne tarda), которые развиваются у женщин после 35 лет на фоне эндокринных нарушений.
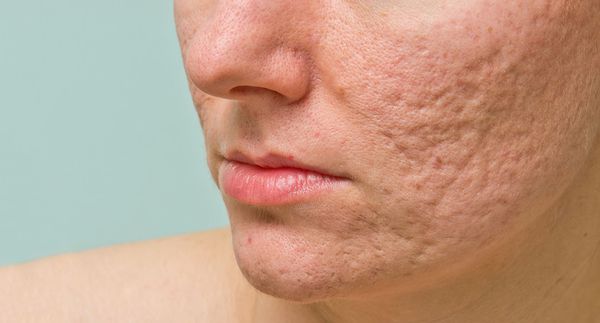
При лёгкой форме течения акне папуло-пустулёзные угри обычно разрешаются без образования рубца. Но если из-за воспаления повреждается поверхностная часть дермы, то возникают атрофические глубокие следы повреждения кожи, которые негативно сказываются на внешнем облике человека.
Ещё 40 лет назад британскими учёными было проведено исследование, в котором приняли участие 2133 добровольца в возрасте от 18 до 70 лет. Это исследование показало, что у 1% испытуемых имелись рубцы постакне, 14% из этих пациентов считали, что возникшие шрамы обезобразили их внешность. [8]
Рубцы, формирующиеся после избавления от застойных (флегмонозных и конглобатных) акне, могут быть атрофическими, келоидными, а также смешанными с неровными краями. Атрофические рубцы довольно часто бывают депигментированными.
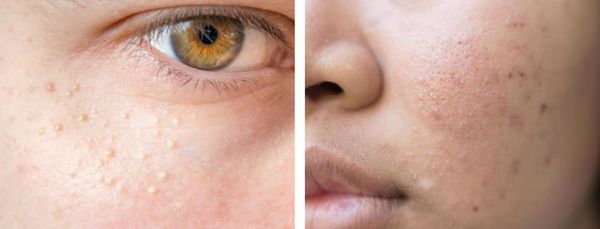
В более широком смысле к понятию "постакне" можно отнести вторичные изменения кожи, такие как атеромы и милиумы.
Милиумы — это роговые кисты верхнего слоя кожи. В народе их ещё называют просянкой, так как внешне они представляют собой множественные шарообразные плотные узелки белого цвета величиной с булавочную головку.
Милумы могут быть как первичными, так и вторичными. Первичные милиумы локализуются на коже век или вокруг глаз (реже — на теле). Они являются врождёнными пороками развития эпидермиса, а также могут возникать в период полового созревания. Вторичные милиумы развиваются при акне, хроническом простом дерматите и некоторых буллёзных дерматозах, после дермабразии и глубокого пилинга (механической чистки лица от омертвевших клеток поверхности кожи).
Милиумы постакне локализуются в основном на лице, а также в других себорейных зонах, таких как верхняя часть спины и плеч.
Атеромы представляют собой кисты сальной железы с полостью, заполненной экссудатом. Как правило, они появляются на лице и представляют собой безболезненные невоспалительные узелки или плотные узлы. Часто в центре кисты обнаруживаются комедоны, при удалении которых образуется отверстие. Если начать сдавливать такую кисту, то из отверстия выделится пастообразная белесовато-желтоватая масса с характерным неприятным запахом.
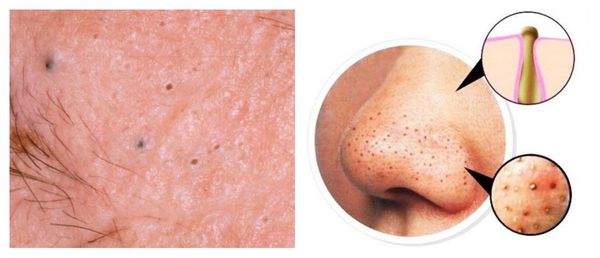
Патогенез постакне
Патогенез возникновения симптомов постакне зависит от глубины повреждения: гиперпигментация появляется в результате травматизации кожи на уровне эпидермиса, а рубцы — вследствие травмирования дермы (толстого слоя кожи, находящегося под эпидермисом). [9]
Сам процесс формирования проявлений постакне проходит в три этапа:
- Фаза воспаления. В ходе воспалительной реакции в коже кровеносные сосуды сначала сужаются, но вскоре вновь расширяются. В результате происходит активизация синтеза меланина (высокомолекулярных пигментов) в ту или иную форму, что в дальнейшем приводит к развитию гипер- или депигментаций, а также формированию застойных воспалительных пятен.
- Формирование грануляционной ткани. На этом этапе происходит разрастание капилляров: к третьему-пятому дню фибробласты начинают активно синтезировать новый коллаген. Первоначально в ране преобладает коллаген III типа (80%) с незначительным количеством коллагена I типа (20%). На момент созревания рубца постакне соотношение этих типов коллагенов зеркально изменяется. Параллельно начинают активно делиться кератиноциты (основные клетки эпидермиса), постепенно переходя в рану для удаления фибриноидного экссудата.
- Ремоделирование матрикса — восстановление клеточного каркаса кожи. Этот этап является самым длительным: он протекает от нескольких недель до нескольких месяцев и в завершается формированием новой ткани. А вот то, какая именно ткань получится, зависит от клеток (фибробластов, кератиноцитов, а также себоцитов), которые вырабатывают множество ферментов, отвечающих за архитектуру межклеточного матрикса. К таким ферментам, в частности, относятся MMPs (pro MMP-9) и их тканевые ингибиторы TIMPs. Они вызывают целую цепочку реакций межклеточного вещества. Дисбаланс соотношения данных ферментов может стать причиной развития атрофических или гипертрофических рубцов.
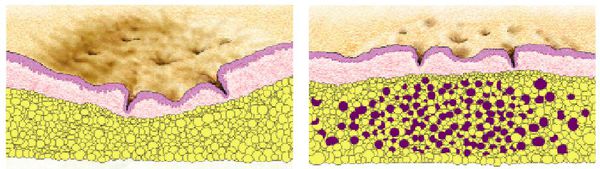
Также на формирование рубцов постакне огромное влияние оказывает пропионибактерии акне. Пептидогликан — опорный фермент клеточной стенки данной бактерии — усиливает распад экстрацеллюлярного матрикса путём генной экспрессии синтеза pro MMP-2. [10] [11] [12]
Классификация и стадии развития постакне
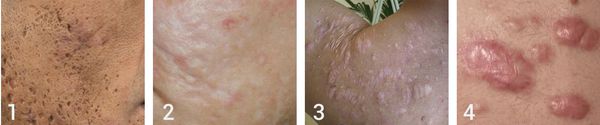
В зависимости от того, как проходит заживление элемента акне, все рубцы постакне делятся на четыре типа:
- Атрофические — заживление элемента сыпи протекает на фоне сниженной выработки коллагена. Такие рубцы находятся ниже уровня кожи.
- Нормотрофические — заживление акне происходит на фоне нормальной выработки коллагена фибробластами. Для таких рубцов характерно расположение на одном уровне с кожей.
- Гипертрофические — заживление идёт на фоне повышенного синтеза коллагена. Эти рубцы выступают над поверхностью кожи.
- Келоидные — плотные опухолевидные образования соединительной ткани розового, красного или синюшного оттенка с блестящей гладкой поверхностью. [13] Они выходят за границы исходной раны и очень не любят, когда их вновь травмируют.
Атрофические рубцы встречаются у 90% пациентов с постакне. [14] Именно такие рубцы чаще всего устраняют врачи-косметологи.
Классификацию атрофических рубцов ввёл Jacob C.I. ещё 18 лет назад. [15] Она крайне важна, так как помогает определить варианты наиболее эффективного лечения проявлений постакне.
Так, в зависимости от формы все атрофические рубцы делятся на три типа:
- сколотые (ice-pick);
- квадратные (boxcar);
- округлые (rolling).
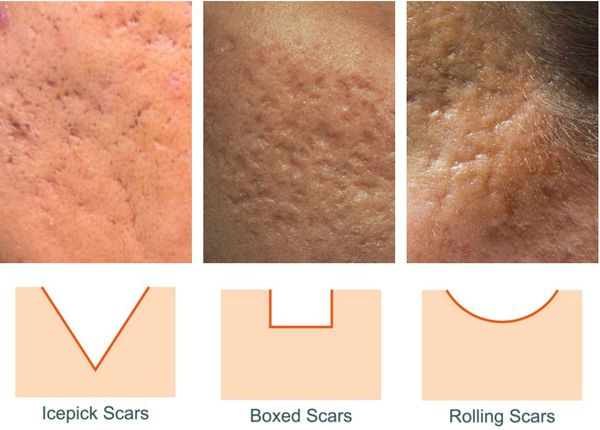
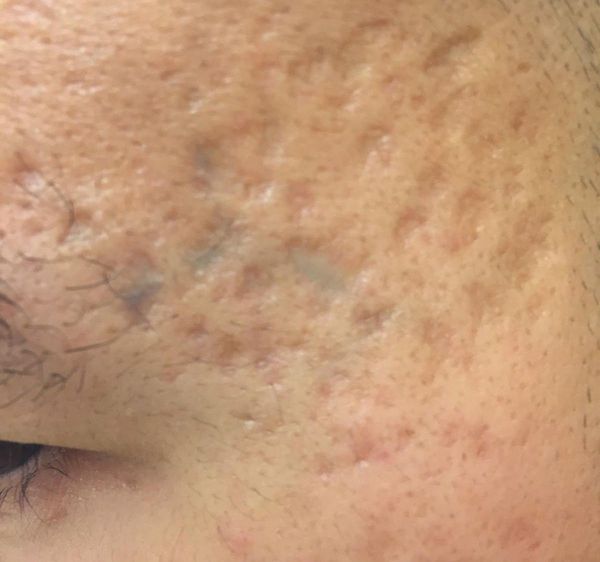
Сколотые рубцы глубокие, они имеют форму воронки и похожи по своему строению на английскую букву "V". От этих рубцов труднее всего избавиться, поскольку они представляют собой эпителиальные тяжи, которые углубляются до уровня гиподермы. Эффект лечения сколотых рубцов будет минимальным.
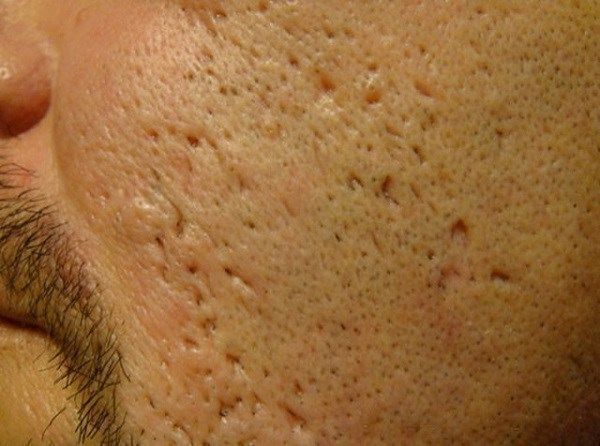
Округлые рубцы имеют диаметр 4-5 мм и формируются в связи с нестандартным прикреплением фиброзной ткани между дермой и гиподермой. Такие рубцы по своему строению напоминают желоб. Глубина их залегания обычно достигает 3 мм. Они в большей степени поддаются коррекции, но в любом случае их также нелегко лечить.
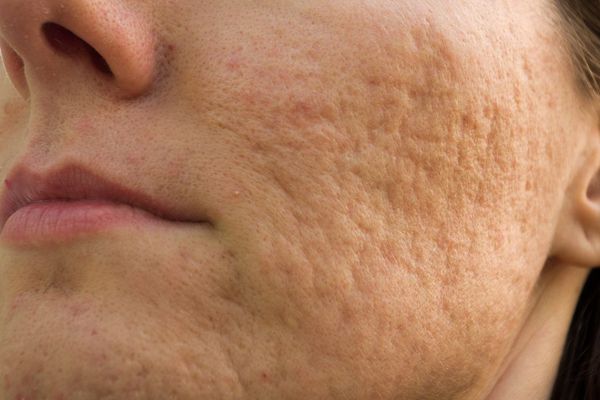
Квадратные рубцы обладают вертикальными стенками, которые не сужаются книзу. Они могут располагаться на разной глубине, но, как правило, устранить их гораздо проще, чем сколотые и округлые рубцы.
Осложнения постакне
Осложнения постакне, как правило, появляются тогда, когда человек стремится избавиться от застойных пятен и уже возникших рубцов с помощью травматизации и других видов воздействия на кожу.
К ранним осложнениям относятся:
- выраженный отёк;
- вторичное инфицирование (пустулизация и импетигинизация);
- обострение герпетической инфекции;
- аллергический дерматит.
К поздним осложнениям относятся:
- стойкая эритема;
- посттравматическая гиперпигментация;
- депигментация;
- формирование новых рубцов.
Выраженный отёк — это следствие общей воспалительной реакции в коже. Он возникает в ответ на повреждение и является защитно-приспособительным процессом, в ходе которого организм восстанавливает нормальные физиологические реакции кожи.
Вторичное инфицирование может произойти при присоединении к процессу воспаления патогенной или условно-патогенной микрофлоры (чаще всего стафилококков, реже — представителей грамотрицательных бактерий и крайне редко — анаэробной флоры). В результате такое инфицирование приводит к вторичному появлению пустул и импетиго (пузырьково-гнойных высыпаний).
Факторы, предрасполагающие к пустулизации и импетигинизации:
- количество бактерий, попавших в рану (100 тысяч возбудителей на 1 г тканей — примерно такое соотношение необходимо для развития воспалительного процесса);
- снижение общего иммунитета пациента;
- наличие хронического стресса и сопутствующих соматических заболеваний;
- длительный приём лекарственных препаратов и прочее.
Рожистое воспаление — наиболее тяжёлая форма вторичного инфицирования. Очаг инфекции обычно формируется уже на фоне сенсибилизации (приобретения чувствительности) организма к В-гемолитическому стрептококку. Размножение возбудителя происходит в лимфатических капиллярах сосочного и сетчатого слоёв дермы.
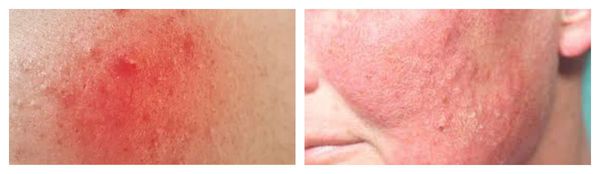
Для рожи характерно серозное или серозно-геморрагическое воспаление с признаками общей интоксикации организма. Она, в свою очередь, также может осложниться флегмоной (флегмонозная рожа) и некрозом.
По течению рожистое воспаление бывает:
- первичным — существует от нескольких дней до 1-2 лет после предыдущего процесса;
- рецидивирующим — возникает спустя два года после предыдущего процесса и характеризуется обычно иной локализацией.
Обострение герпетической инфекции — частое осложнение, которое возникает после чрезмерно агрессивных методов воздействия на кожу с постакне. Особенно это необходимо это иметь в виду пациентам с часто рецидивирующим герпесом в анамнезе: им необходимо пройти обязательную противовирусную профилактическую терапию перед лечением постакне.
Крайне редким, но тяжёлым осложнением при присоединении герпесвирусов является герпетическая экзема — острый оспенновидный пустулёз Юлиусберга. При отсутствии адекватного лечения возможен даже летальный исход. [16] Для этого заболевания характерны:
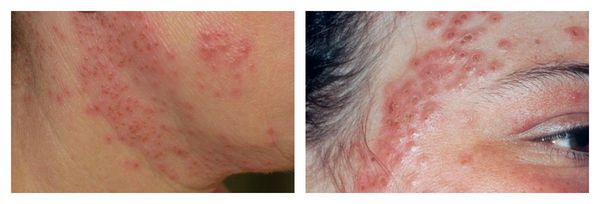
Аллергический дерматит может возникать при воздействии на кожу в основном различных химических веществ (пилинги), которые вызывают реакцию гиперчувствительности замедленного (IV) типа. Аллерген обладает способностью проникать через неизменённую кожу, обычно является низкомолекулярным, а не плотным соединением.
Стойкая эритема (покраснение) может быть следствием лазерной шлифовки СО2 или эрбиевым лазером. Она сохраняется на коже в течение 3-4 месяцев. Гистологически покраснения возникают как воспалительная реакция или являются проявлением незрелости нового эпителия. Некоторые неудобства пациентам также может причинить демаркационная линия (линия между обработанной лазером кожей и здоровой тканью), однако не стоит из-за беспокоиться, так как это со временем пройдёт.
Посттравматическая гиперпигментация может наблюдаться у пациентов с тёмной кожей, поэтому выбор метода лечения эстетических нарушений кожи всегда начинается с определения её фототипа. [17]
Любимчики солнца — так говорят о людях с веснушками. А люди с веснушками не очень-то ценят яркие пятнышки на лице и стараются от них избавиться. Как создать щит для лица и возможно ли предотвратить появление рыжей россыпи? Узнаем прямо сейчас.


Анастасия Зарипова Автор

Александр Прокофьев Дерматолог
Что такое веснушки
Веснушки, они же эфелиды, небольшие затемненные пятнышки, разбросанные по лицу, преимущественно на носу, вокруг губ и на лбу. Иногда они встречаются на руках и области декольте. Думать, что веснушки есть только у женщин — неправильно. Рыжие пятнышки встречаются и у мужчин, и у женщин, и у детей с очень светлой кожей. Причем у последних могут появиться в самом нежном возрасте, годам к 2-3.
Но больше всех страдают подростки: именно на пубертатный период приходится пик появления веснушек. Связано это с процессом, который происходит в системе меланогенеза, — повышением содержания меланина в эпидермисе в результате усиления активности меланоцитов. Например, в результате ответа на солнечное воздействие.

«Эти пятнышки на коже бывают преимущественно округлой формы, однородного цвета, диаметром 1-2 мм. Чаще всего веснушки возникают у блондинов, шатенов и рыжеволосых I и II фототипа на открытых участках кожи (лицо, туловище, руки) под активным воздействием ультрафиолета. Чем оно интенсивнее, тем темнее и заметнее веснушки. Без воздействия солнца они бледнеют, а зимой могут вообще пропасть».
Почему появляются веснушки на лице
На появление веснушек влияет множество факторов. Но самый главный — наследственный. Так что если мама или папа с веснушками, не стоит удивляться, что они есть и у вас. Также наличие эфелид связывают с:
нарушением обмена веществ;

Чаще всего веснушки появляются на носу, скулах, над бровями, на лбу и над губой. © Getty Images
Расположение веснушек
Сведений, от чего зависят места возникновения и густота веснушек, нет. Можно лишь предположить, что веснушки чаще всего появляются на открытых участках тела, подверженных постоянному контакту с солнцем, а это:
грудь, а, точнее, зона декольте и плечи;
Как избавиться от веснушек в домашних условиях при помощи косметики

Косметика от веснушек должна содержать вещества, которые борются с пигментацией. © Getty Images
Для устранения веснушек в домашних условиях чаще всего рекомендуют применять косметику, в составе которой есть такие компоненты.
Экстракт толокнянки и другие растительные экстракты.
Фруктовые кислоты — гликолевая, молочная, лимонная.
Народные рецепты предлагают использовать молочную сыворотку, кефир, лимонный и огуречный сок.
Рассмотрим более подробно несколько категорий средств для борьбы с веснушками. Встречайте.
Пилинг
Интенсивная выравнивающая тон эссенция Prodigy Cellglow Clarity Essence, Helena Rubinstein
Растительные клетки и экстракт эдельвейса обеспечивают восстанавливающее действие, гликолевая кислота — щадящий пилинг и антивозрастной эффект, а витамин Cg — однородный тон кожи. Эссенцию наносят перед сывороткой и кремом.
Ампулы «Ревиталифт Лазер х3» с гликолиевой кислотой, L'Oréal Paris
Сыворотка содержит 10% гликолиевой кислоты, которая обладает обновляющими свойствами. Каждая ампула рассчитана на одно применение в течение недели.
Наносите средства с отшелушивающими кислотами вечером, а утром не забудьте дополнить уход кремом для лица с SPF-фильтром.
Как вывести веснушки народными средствами

Осветлять веснушки можно и народными средствами. Но результат вряд ли впечатлит. © Getty Images
Если есть желание, можно попробовать осветлить кожу с помощью народных средств. Вот несколько вариантов масок для борьбы с веснушками.
Отшелушивающая маска из яблочного пюре
2 ст. л. яблочного пюре без сахара;
2 ч. л. лимонного сока.
Смешайте пюре, овсяные хлопья, мед и лимонный сок. Нанесите на лицо и шею и оставьте на 10 минут. Смывая маску, массируйте лицо. Промакните лицо полотенцем и нанесите крем.
Настой из петрушки
Пучок петрушки мелко нарубите и отожмите через марлю. Протрите соком петрушки лицо и не умывайтесь до полного его высыхания — минут 20. Затем смойте сок и нанесите крем. Повторяйте два раза в день до осветления веснушек.
Маска с лимоном и огурцом
Натрите на мелкой терке средний огурец. Выжмите в него сок половинки лимона. Нанесите полученную смесь на очищенную кожу на 10 минут. Если лицо начнет пощипывать, смойте. Затем используйте увлажняющий крем.
Маска из грейпфрута и йогурта
Сок половины грейпфрута выдавите в чашку. Добавьте ½ чашки натурального органического жирного йогурта и перемешайте. Нанесите смесь толстым слоем на кожу лица. Оставьте на 10 минут. Смойте и воспользуйтесь увлажняющим кремом.
Салонные процедуры для удаления веснушек

В салоне для осветления веснушек предлагается несколько эффективных процедур. © Getty Images
Бороться с веснушками можно не только дома. Если сочетать домашний уход с салонным, можно добиться впечатляющих результатов. Вот несколько процедур для осветления веснушек и пигментации.
Применение ретиноидов
Ретиноиды давно зарекомендовали себя как прекрасные отбеливатели для кожи. Однако пилинги на их основе противопоказаны беременным женщинам и женщинам в период лактации.
Фототерапия
Хороший и достаточно быстрый способ избавиться от ненужной пигментации и, в том числе, от веснушек. Принцип действия прост: световые волны точечно воздействуют на каждое пятно и разрушают скопления меланина, не повреждая соседние ткани.
Лазерная терапия
Кожа обновляется благодаря мощному и направленному действию лазерного луча. Луч проникает достаточно глубоко в кожу и способствует регенерации клеток, благодаря чему кожа осветляется.
Пилинг
Профессиональный пилинг — прекрасный способ не просто обновить кожу, но и стереть с лица веснушки. Однако, не стоит питать иллюзий и ожидать идеального результата в борьбе с веснушками. А вот ровного тона и осветления пигментации вполне можно добиться. Помнить стоит только о том, что после любого пилинга необходима защита с помощью средств с SPF.
Убираем веснушки с лица при помощи макияжа
Если у вас есть веснушки на щеках и на носу, то вы, вероятно, прекрасно знаете, что закамуфлировать их — целая наука. Ищите оттенок, соответствующий тону вашей кожи, а не цвету веснушек. Вот какие средства могут вам пригодиться.
Корректирующий тональный флюид Dermablend, SPF Vichy
Средство дает устойчивый тонирующий, а значит, и маскирующий эффект. Предназначено для камуфляжа пятен постакне, шрамов и гиперпигментации.
Тональный крем Alliance Perfect, L’Oréal Paris
Тональный крем попадает в цвет лица без эффекта маски. Уникальным образом подстраивается под текстуру кожи, скрывая ее несовершенства.
Профилактика веснушек на лице
Защита лица от ультрафиолета. Носите широкополые шляпы и кепки с длинным козырьком, чтобы солнце не попадало на лицо. На плечи накидывайте палантин. Избегайте прямых солнечных лучей.
Использование средств с SPF. О том, какие средства могут пригодиться, можно подробнее прочитать здесь.
Правильное питание. Рацион должен быть богат витаминами С и РР (никотиновая кислота). Витамин С содержится в овощах и фруктах, а никотиновой кислотой богаты куриное мясо, говядина, печень и гречневая крупа.
Веснушки, лентиго, мелазма — все, кто знает эти слова, наверняка уже искали ответ на вопрос, как убрать пигментные пятна. Даем список полезных рекомендаций для тех, кто мечтает как можно быстрее избавиться от пигментации.


Анастасия Зарипова Автор

Александр Прокофьев Дерматолог

Мария Невская Дерматолог
Что такое пигментные пятна?
Пигментные пятна — это участки кожи, окрашенные в цвета от светло- до темно-коричневого. Косметологи утверждают, что пигментные пятна на лице (или других участках кожи) — это участки скопления меланина. Научно доказано, что они могут располагаться в эпидермисе, дерме и на их границе, а также бывают врожденными или приобретенными.

«Все, что нарушает целостность эпидермального барьера: раны, ожоги, ссадины — нередко становится причиной пигментных пятен, ведь в ответ на повреждение усиливается синтез меланина».
Обычно к врачам обращаются со следующими видами гиперпигментации.
Веснушки
Их научное название — эфелиды. Обычно они округлой формы, однотонного рыжего или коричневого цвета. Величина таких пятен незначительная — всего 1-2 мм в диаметре. Веснушки чаще всего появляются у блондинов, шатенов и рыжеволосых людей на открытых участках кожи под активным воздействием солнечного излучения. Чем интенсивнее ультрафиолет, тем темнее веснушки. Без солнца они бледнеют, а в зимнее время могут вообще пропасть.

Лентиго
Представляет собой пигментированное плоское или слегка приподнятое пятно с четким краем. Есть несколько видов лентиго, в том числе — солнечное, вызываемое ультрафиолетовым излучением. Цвет пятен в основном однородный, пигментация стойкая, самостоятельно не исчезает.
Пройдите онлайн-диагностику кожи!
Мелазма
Мелазма — это нарушение пигментации кожи, обычно развивается в области лица и шеи. Проявляется оно неравномерно в виде светлых и темных пятен на кожных покровах. Пятнышки достаточно четкие и расположены, как правило, на открытых участках кожи. Что важно? Пигментные пятна при мелазме не шелушатся. Осенью и зимой они обычно светлеют, а летом становятся ярче.
Фотостарение
Печально, но факт: пигментные пятна чаще всего появляются от нашей любви к солнцу и злоупотребления солнечными ваннами. К сожалению, многие женщины и мужчины до сих пор пренебрегают рекомендациями дерматологов защищаться от коварных солнечных лучей. Если обгореть на солнце хоть однажды, повышается риск появления пигментных пятен, в том числе через несколько лет.
Причины пигментных пятен на лице
Причин появления пигментных пятен несколько. Расскажем об основных.
Ультрафиолет
Солнце — один из главных (если не главный) провокаторов образования пигментных пятен. Ультрафиолет повреждает клетки, вызывая защитную реакцию в коже. На этом фоне активизируется деятельность меланоцитов, а значит, и меланина, который неравномерно откладывается в коже, особенно в местах наиболее подверженных солнечному облучению. В результате на носу и щеках появляются пигментные пятна.
Гормональные колебания
Еще одна из причин появления нежелательной пигментации — гормональные колебания. Обычно такое происходит во время беременности, в период лактации или из-за приема контрацептивов. Чаще всего, когда организм начинает работать в обычном режиме, проблема исчезает. Но, увы, всегда бывают исключения.
Различные заболевания
Гиперпигментация может свидетельствовать о том или ином заболевании. Например, проблемах с печенью, почками. Как убрать пигментные пятна на лице в этом случае, должен решать только врач.
Последствие косметологических процедур
Очень часто в стремлении быстро удалить пигментные пятна на лице мы прибегаем к разнообразным косметологическим процедурам. И после курса пилингов (лазерных и химических) или дермабразии пигментация не просто не исчезает, а, наоборот, усиливается. Происходит это потому, что люди не выполняют рекомендаций косметологов по специальному уходу, а именно — использованию крема с самым высоким фактором защиты от солнца даже в хмурую и мрачную погоду. После подобных процедур рекомендуется в принципе избегать пребывания на солнце.
Наш тест поможет узнать, какая косметологическая процедура вам нужна.
Как убрать пигментные пятна на лице у косметолога
Неважно, только что вы обнаружили пигментные пятна или давно с ними боретесь, первое и главное правило — использование крема с солнцезащитным фактором и умеренное пребывание на солнце.

«Ежегодно в мире проводится около 3,5 млн химических пилингов против пигментации и около 1,6 млн лазерных процедур».
Косметологи призывают беречься от солнца Ультрафиолетовые лучи снижают иммунитет кожи, сушат ее, провоцируют фотостарение и появление пигментных пятен.
Эффективное удаление гиперпигментации зависит от глубины ее залегания: чем глубже и больше скопление меланина, тем труднее от него избавиться. Расскажем об основных методах борьбы с пигментными пятнами.
Фототерапия
Советуем присмотреться к аппаратным методикам борьбы с пигментацией. Фототерапия — это лечение широкополосным импульсным светом. В отличие от лазера, он не «выжигает» верхний слой кожи, а нагревает его, активизируя процессы выработки нового коллагена и эластина.
Определенный температурный режим позволяет бороться и с пятнами — это не больно и не горячо. Чтобы получить видимый результат, достаточно 5–7 сеансов.
Лазерная шлифовка
Лазеры действительно помогают быстро вывести пигментные пятна на лице. Но не за одну процедуру. Лучи прогревают кожу достаточно глубоко и стимулируют активное обновление кожи. С отшелушенным поверхностным слоем нередко исчезает и пятно, при глубоком залегании оно становится значительно бледнее. После процедуры возможна стандартная реакция на аппаратные методики: покраснение и отек, которые исчезнут в течение пары дней при четком следовании рекомендациям косметолога.
Мезотерапия
Одним из самых щадящих методов, позволяющих убрать пигментацию на лице, является мезотерапия. Методика основана на введении специальных препаратов (мезококтейлей) в кожу, зачастую непосредственно в места скопления меланина. Все зависит от локализации пигментного пятна на лице и его глубины. Рецептура и курс подбираются индивидуально. Как правило, требуется 3-7 процедур.
Химический пилинг
Одна из самых популярных процедур по избавлению от пигментных пятен. Так же как при лазерной шлифовке, в ходе поверхностного пилинга (например, гликолевого или ретиноевого) происходит постепенное удаление верхнего слоя кожи, вместе с которым сходит и пигментное пятно (в идеале). Придется запастись терпением: чтобы «стереть» даже небольшое пигментное пятно, понадобится курс процедур.
При давней и глубокой пигментации могут быть рекомендованы срединные пилинги на основе трихлоруксусной кислоты. После них точно потребуется реабилитация в течение нескольких дней и особый уход за кожей.
Как вывести пигментацию на лице в домашних условиях с помощью косметики
Можно ли убрать пигментные пятна на лице с помощью косметических средств? Стереть их с лица словно ластиком не получится. Но сделать их менее заметными вполне под силу кремам и сывороткам, в состав которых входят ингредиенты, отшелушивающие кожу, а также блокирующие синтез меланина и воздействующие на фермент тирозиназу, участвующий в этом процессе.
Вот главные герои кремов от пигментации.
Койевая кислота — одна из АНА-кислот с отшелушивающим действием.
Арбутин — растительный компонент, который содержится в толокнянке и ежевике. В сочетании с койевой кислотой его действие усиливается.
Аскорбиновая кислота (витамин С) — антиоксидант, который также способен выравнивать тон кожи и стимулировать синтез коллагена.
Азелаиновая кислота также способна выравнивать тон кожи.
Гликолевая кислота обладает отшелушивающим действием.
Транексамовая кислота способствует уменьшению синтеза меланина.
Ниацинамид (витамин В3) не только успокаивает кожу, но и ограничивает распространение меланина.
Сыворотка с витамином С «Суперсияние», Garnier
В основе средства — комплекс витамина С, никотинамида и салициловой кислоты, который выравнивает тон и стимулирует выработку коллагена, разглаживая кожу.
Ампулы Revitalift Лазер х3, L’Oréal Paris
Сыворотка в ампулах обладает пилинг-эффектом благодаря 10% гликолевой кислоты в составе. Кожа обновляется, пигментные пятна становятся менее выраженными.
Cыворотка-пилинг ночного действия LiftActiv Peptide-C, Vichy
Удаляет омертвевшие клетки кожи, стимулирует обновление кожи, улучшает цвет лица. Действие основано на отшелушивающем эффекте комплекса гликолевой и лимонной кислот. Среди других активных ингредиентов — выравнивающий тон витамин С и увлажняющая гиалуроновая кислота. Согласно исследованиям, через 7 дней ежевечернего применения ампул пигментные пятна становятся менее выраженными на 7%, через месяц — на 21%, через 2 месяца — на 38%.
Высокоэффективная сыворотка против пигментации и стойких пигментных пятен Discoloration Defense Serum, SkinCeuticals
Позволяет снизить выраженность пигментации, в том числе стойких пигментных пятен, благодаря активным ингредиентам с доказанной эффективностью:
транексамовая кислота (1,8%) делает пятна менее заметными;
ниацинамид (5%) также сокращает пигментацию;
HEPES (5%) способствует эксфолиации и обновлению кожи.
Антиоксидантная высокоэффективная сыворотка Phloretin CF, SkinCeuticals
Способствует заметному уменьшению пигментации, а также корректирует возрастные изменения и предупреждает преждевременное старение.
Крем-сыворотка для сияния кожи и против пигментных пятен Re-Plasty Laserist, Helena Rubinstein
Содержит комплекс на основе эллаговой кислоты, которая обладает мощным осветляющим действием. Проксилан и липогидроксикислота обеспечивают омолаживающий эффект и сияние кожи.
Можно ли убрать пигментные пятна на лице народными средствами

Домашние маски вряд ли избавят от пигментных пятен, но зато окажутся отличной расслабляющей процедурой. © Getty Images
Крем или сыворотку от пигментации действуют эффективнее. Но многие рассчитывают на народные методы и подручные средства, из которых можно приготовить маску, отвар или компресс. Считается, что осветляющим действием обладают:
Совсем иначе обстоит дело с домашними масками, тониками, кремами, приготовленными собственными руками. Например, делая маску из лимона или киви, которые славятся в народе способностью убирать пигментные пятна, вы рискуете получить химический ожог кожи из-за концентрации кислот. Для любителей народного творчества мы дадим несколько безобидных рецептов, которые помогут бороться с пигментацией на лице, но все же призываем по возможности использовать готовые средства или обратиться к косметологу.
Маска из петрушки
Вам понадобится пучок зелени, который необходимо хорошо промыть. Мелко нарежьте петрушку и залейте стаканом кефира. Дайте настояться смеси около 4-х часов. Затем состав можно нанести на лицо в виде маски и оставить на 25-30 мин.
Дрожжевая маска с соком лимона
Смешайте в чашке около 20 г мягких дрожжей с 1 ст. л. сока лимона или грейпфрута. Все хорошенько смешайте и нанесите на очищенную кожу на 20-30 минут. Затем смойте теплой водой.
Маска с куркумой
Смешайте ч. л. куркумы и 2/3 ч. л. лимонного сока до консистенции жирной сметаны. Нанесите средство на очищенную кожу и оставьте на 15-20 минут. Смойте теплой водой.
Как предотвратить появление пигментных пятен
Едва ли не единственный способ профилактики — защита от солнца. Поэтому при склонности к образованию пигментных пятен крем с SPF должен стать рутинным средством.
Осенью и зимой необходим дневной или тональный крем с SPF 15-30. Для очень светлокожих должен быть еще выше.
Летом в средней полосе SPF-фактор может варьироваться от 30 до 50 единиц.
В тропическом климате не обойтись без SPF 50+.
Правило «пятидесятки» также распространяется на альпинистов и любителей кататься на горных лыжах и сноуборде. Солнце, отражающееся от снега, легко может спровоцировать ожог кожи и пигментные пятна.
Появившиеся в продаже тату в виде веснушек бьют рекорды популярности. Но пока одни имитируют золотую россыпь на лице, другие всеми силами стремятся от нее избавиться. Рассказываем, почему возникают веснушки и как сделать их менее заметными.


Анастасия Зарипова Автор

Александр Прокофьев Дерматолог
Что такое веснушки и как они выглядят

Поцелованные солнцем — так говорят о людях с веснушками на лице. © Getty Images
Научное название веснушек — эфелиды. Распознать их просто — это рыжие пятнышки, рассыпанные по лицу, плечам, груди. Встречаются они и у мужчин, и у женщин, и у детей. Несмотря на то, что цвет кожи определяется многими факторами, среди которых распределение, количество и состояние кровеносных сосудов, а также толщина эпидермиса, главным ее «красителем» является меланин. При рождении его количество незначительно. Уровень защитного пигмента кожи возрастает годам к двум. В это время у малышей и появляются первые веснушки. Пик веснушек приходится на пубертатный возраст, зато после 25-30 лет они могут полностью исчезнуть.

«Веснушки — пятнышки на коже преимущественно округлой формы и однородного цвета диаметром 1-2 мм. Чаще всего веснушки возникают у блондинов, шатенов и рыжеволосых людей, относящихся к I и II фототипам, на открытых участках кожи (лицо, туловище, руки) под активным воздействием ультрафиолета. Чем оно интенсивнее, тем темнее и заметнее веснушки. Без солнца они бледнеют, а зимой могут вообще пропасть».
Появление веснушек у взрослых может быть обусловлено гормональными изменениями (беременностью), нарушением обмена веществ, заболеваниями печени.
У взрослых чаще возникает солнечное лентиго, а не веснушки. Появление любой гиперпигментации — повод обратиться к дерматологу.
Разница между веснушками и пигментными пятнами
Как мы уже говорили выше, веснушки — это маленькие округлые пятнышки размером 1-2 мм. Они возникают и становятся темнее на солнце.
Пигментные пятна гораздо больше по размеру, от 2 до 20 мм. И появляются они на участках кожи, поврежденных ультрафиолетом в результате солнечного ожога.
В отличие от милых веснушек гиперпигментация бывает стойкой и не исчезает сама по себе.
Почему появляются веснушки на лице

Появление веснушек вызвано совокупностью нескольких факторов. © Getty Images
Попробуем разобраться, почему же появляются веснушки на лице. Причин достаточно много. Вот лишь некоторые.
Наследственность
Если у кого-то из родителей есть или были веснушки, то велика вероятность того, что вы тоже будете их счастливым обладетелем. Бороться с веснушками можно, но избавиться навсегда — вряд ли.
Гормональные изменения
Веснушки могут появиться вследствие гормональных изменений. Например, во время беременности.
Нарушение обмена веществ
Это еще один серьезный фактор, влияющий на появление эфелид.
Стресс
Но только стресс не в классическом понимании слова, а стресс кожи, вызванный ультрафиолетом, травмой, гормональными нарушениями и т. д. В качестве защиты меланоциты усиленно продуцируют на ослабленном участке кожи меланин.
Как быстро избавиться от веснушек в домашних условиях

Отбеливающие маски — не панацея от веснушек. © Getty Images
Надо признать, что веснушки невозможно устранить раз и навсегда. Их появление обусловлено генетическими особенностями меланогенеза. Важными условиями успешной борьбы против веснушек являются:
заблаговременное применение солнцезащитных средств;
ношение шляп с широкими полями;
сокращение времени пребывания на солнце.
Косметические средства
О том, как выбрать крем от веснушек, можно почитать здесь. Мы лишь напомним, что среди косметических средств выделяют как минимум три категории.
Солнцезащитный крем помогает противостоять воздействию ультрафиолета на кожу, то есть предотвращает появление веснушек. Отдавайте предпочтение средствам с высоким индексом фактора защиты.
Флюид Anthelios, тонирующий, SPF 50+/PPD 46, La Roche-Posay
Новый флюид всесторонне заботится о коже. Высокий уровень SPF и PPD обеспечивает надежную защиту от UVB- и UVA-лучей, а также последствий инфракрасного излучения и, соответственно, от фотостарения. Подходит для ежедневного применения в городе и на пляже или в горах.
Матирующая эмульсия Dry Touch Capital Idéal Soleil, SPF 50+, Vichy
Это средство приятно использовать даже при высокой влажности. Минерал, включенный в формулу, матирует кожу. Крем защищает от солнечных ожогов, пигментных пятен и фотостарения.
Отшелушивающие продукты — для ускорения обновления клеток используют пилинг и отшелушивающие средства на основе фруктовых кислот: гликолевой, молочной, лимонной.
Ампулы «Ревиталифт Лазер х3» пилинг-эффект, L'Oréal Paris
Сыворотка с 10-процентной гликолевой кислотой эффективно отшелушивает кожу. Курс рассчитан на семь дней. По утрам утра необходимо нанести крем с высоким SPF.
Отбеливающий крем — его цель отшелушить верхний слой отмерших клеток и запустить процесс обновления эпидермиса.
Высокоэффективный крем против пигментации Advanced Pigment Corrector, SkinCeuticals
Коктейль из активных компонентов обеспечивает коррекцию пигментации на всех этапах ее образования, улучшает тон кожи.
Народные рецепты
В домашних условиях можно делать специальные маски.
Измельчите геркулесовые хлопья в кофемолке, заварите кипятком, затем добавьте желток 1 яйца и кофейную ложку оливкового масла. Нанесите на очищенную кожу на 20 минут, а затем смойте.
Натрите на терке огурец и добавьте оливковое масло. Нанесите смесь на кожу на 15 минут.
В творог добавьте лимон и мед. Нанесите на кожу.
Салонные процедуры и методы избавления от веснушек
Избавиться от веснушек с помощью салонных процедур вполне возможно. Но не навсегда и не бесследно. Современным методам под силу заметно осветлить темные пятна, но процесс этот достаточно долгий — как правило, необходим курс процедур.
Ретиноевый пилинг
Один из эффективнейших способов избавиться от пигментации. Ретиноиды обладают направленным отбеливающим действием, а заодно способствуют регенерации клеток. Учтите, что ретиноевый пилинг противопоказан во время беременности и лактации.
Фототерапия
Хороший и достаточно быстрый способ избавиться от веснушек. Световые волны точечно воздействуют на каждое пятно и разрушают скопления меланина, не затрагивая при этом соседние ткани.
Лазерная терапия
Благодаря мощному направленному действию лазерного луча происходит обновление поверхностного слоя кожи.
Профилактика веснушек на лице
Если вы знаете, что склонны к появлению веснушек, советуем быть крайне осторожными с пребыванием на солнце.
Наносите на лицо крем с самой высокой степенью защиты.
Средства с SPF не отменяются, даже если вы проводите лето в городе.
Нехватка антиоксидантов, защищающих кожу от ультрафиолета, может незначительно увеличить количество веснушек. Включите в рацион продукты, богатые витаминами С и РР (никотиновая кислота). Витамин С содержится в овощах и фруктах, а никотиновая кислота — в курином мясе, говядине, печени и гречневой крупе.
Главная профилактика веснушек — надежная защита от ультрафиолета в виде санскрина с максимальным показателем SPF.
Читайте также:

