Как избавиться от белых пятен на ногах в домашних условиях
Обновлено: 01.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Депигментация кожи - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Депигментация – это нарушение обмена меланина, при котором появляются участки неравномерно окрашенной кожи.
Меланин – это пигментное вещество, содержащееся в клетках кожи (меланоцитах), которое защищает организм от воздействия ультрафиолетовых лучей.
Основная проблема людей, страдающих депигментацией, – психологический дискомфорт, связанный с видом и локализацией белых пятен. Однако при выраженном недостатке меланина даже небольшое воздействие солнечных лучей может привести к ожогам.
Меланин придает окраску волосам, коже, радужной оболочке глаз. Различают ахромию – полное отсутствие меланина в коже и гипохромию – уменьшение количества меланина в меланоцитах.
Депигментация может быть врожденной. В таком случае речь идет об альбинизме, при котором меланин практически отсутствует в клетках кожи, ее производных и в радужной оболочке глаз.

Например, депигментация участков кожи после травм, термических и химических ожогов. Витилиго является еще одной разновидностью потери цвета кожи. Витилиго – это заболевание, которое характеризуется появлением участков депигментации разных форм и размеров. Они могут быть как единичными, так и множественными, чаще молочно-белого цвета. Очаги могут возникнуть на любом участке кожи, но чаще локализуются на коже век, периорбитальных областях, шее, в подмышечных впадинах, в области суставов. У части пациентов отмечают обесцвечивание волос в зонах депигментации. Редко появление пятен сопровождается зудом и шелушением.

Приобретенные депигментированные пятна в течение жизни могут оставаться одного размера, могут увеличиваться и сливаться друг с другом, некоторые могут исчезать, при этом появляются новые на других участках тела.
Чаще всего причиной депигментированных пятен на коже являются наследственные нарушения пигментного обмена.
К ненаследственным факторам возникновения белых пятен относятся: эндокринологические нарушения, аутоиммунные поражения, различные дерматологические заболевания, длительная стероидная терапия, посттравматическая депигментация, воспалительные процессы, дефицит железа и витамина В 12 .
Депигментация может быть единственным симптомом, а может быть следствием перенесенного кожного заболевания или травмы.
- альбинизм;
- витилиго;
- псориаз;
- аллергические реакции кожи;
- системные заболевания (например, системная красная волчанка);
- депигментация при меланоме;
- поствоспалительная депигментация;
- грибковые заболевания кожи;
- депигментация на фоне приема некоторых лекарственных препаратов.
При обнаружении участков кожи с недостаточным окрашиванием следует проконсультироваться с дерматологом. Депигментации могут сопутствовать различные неврологические нарушения, в таком случае потребуется консультация невролога и терапевта ( педиатра , если нарушения пигментации кожи возникли в детском и подростковом возрасте). По показаниям назначают консультации других специалистов.
В зависимости от типа нарушения пигментации и сопутствующих симптомов врач может назначить различные методы обследования.
Иногда достаточно визуального осмотра дерматологом и использования лампы Вуда (люминисцентной). Лампа необходима для дифференциальной диагностики депигментации с грибковыми поражениями кожного покрова. При дерматологических заболеваниях проводят соскоб с кожи.
Исследование используется в диагностике грибковых заболеваний кожи и ногтей. Особенности инфекции. Грибковые заболевания (микозы) кожи и ногтей – заразные заболевания, передающиеся от человека к человеку. Передача инфекции может произойти при непосредственном контакте с активным о.
При подозрении на более тяжелую патологию врач может назначить биопсию депигментированных участков кожи с гистологическим и цитологическим исследованием, когда изучают структуру кожи, определяют количество меланоцитов на участке гипопигментации, проводят поиск патологических элементов кожи.
При наличии показаний может быть назначен анализ крови для оценки гормонального фона. Исследуют уровень гормонов в крови: адренокортикотропного гормона (АКТГ) , тироксина – Т4 , трийодтиронина – Т3 , тиреотропного гормона – ТТГ , определяют в сыворотке крови уровень антител к тиреопероксидазе и антител к тиреоглобулину . Для поиска сопутствующей патологии исследуют уровень глюкозы крови натощак, функцию печени и почек (печеночных ферментов – АЛТ , АСТ , уровень билирубина , белка крови , уровень креатинина , мочевины ), проводят клинический анализ крови для исключения анемической гипопигментации. Для выявления сопутствующей аутоиммунной патологии целесообразно исследование на содержание в сыворотке крови антинуклеарных антител , антител к париетальным клеткам желудка .
Возможно назначение компьютерной томографии и магнитно-резонансной томографии для поиска опухолевидных образований головного мозга, приведших к нарушению пигментного обмена.
Безопасное и информативное сканирование структур головного мозга для диагностики его патологий.
При подозрении на аллергическую природу нарушения пигментации кожи проводят тесты для выявления аллергии и типа аллергена .
При сочетании депигментации с кожными новообразованиями требуется осмотр дерматологом для исключения злокачественного перерождения опухолей.
Целью лечения депигментированных пятен является улучшение качества жизни и психологического комфорта пациента.
Часто эти люди страдают из-за особенностей внешности и несоответствия стандартам красоты. Для решения этой проблемы необходимо замедлить прогрессирование заболевания или уменьшить активность патологического процесса. С этой целью при витилиго используют топические (местные, наружные) медикаментозные средства. В случае отсутствия эффекта назначают ультрафиолетовую терапию или облучение ультрафиолетовым эксимерным светом. Взрослым пациентам при неэффективности терапии могут назначить ПУВА-терапию с применением фотосенсибилизатора. При этом на тело наносят специальный препарат и затем проводят длинноволновое ультрафиолетовое облучение. Комплексная терапия помогает восстановить пигментацию в очагах витилиго и уменьшить площадь депигментированных участков.
На сегодняшний день эффективных методов терапии альбинизма не существует. Людям с этой патологией необходимо контролировать состояние кожи и зрения. Необходимо защищать кожу от солнечных ожогов и соблюдать рекомендации офтальмолога по защите глаз от солнечных лучей. Если депигментированные пятна возникли вследствие грибковой инфекции (например, лишая), необходимо провести полную дезинфекцию помещения и предметов, находящихся в пользовании больного, соблюдать правила гигиены. Врач в этом случае может назначить антимикотики (противогрибковые препараты), которые сокращают срок лечения и предотвращают рецидив.
При аллергической природе депигментации исключают аллерген, назначают гипоаллергенную диету и используют местные препараты для лечения кожной аллергии.
Лечение депигментации – долгий и кропотливый процесс.
Правильную терапию может назначить только дерматолог. Самостоятельное лечение чаще всего неэффективно, т. к. без определения истинной причины появления белых пятен на коже невозможно подобрать верную тактику лечения.
Динамику изменения формы и размера пятен можно фиксировать с помощью фотографирования. Оценку цвета и размеров пятен проводит лечащий врач. Во избежание возникновения депигментации, при солнечной погоде для защиты кожи следует использовать специальные крема с показателями фотозащиты SPF (Sun Protection Factor) от 30 и выше.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.

Гиперкератоз – общее название для группы патологий, основным признаком которых служит неумеренное ороговение кожи. Клетки внешнего, рогового слоя под действием определенного фактора активизируют процесс деления, при этом слущивание отмерших клеток замедляется. В результате кожа покрывается роговым слоем, толщина которого варьирует от долей миллиметра до нескольких сантиметров. Ороговению могут подвергаться любые участки тела, в зависимости от причин патологии.
Разновидности процесса ороговения
Различают наследственный и приобретенный гиперкератоз кожи. В зависимости от клинических проявлений, патология может принимать различные формы:
- фолликулярную – чешуйки отслаивающейся кожи закупоривают протоки фолликулов, из-за чего на коже появляются многочисленные мелкие бугорки, похожие на прыщики;
- лентикулярную – на волосяных фолликулах нижних конечностей появляются роговые папулы, при их удалении на коже остаются небольшие углубления;
- диссеминированную – на коже появляются образования, напоминающие короткие и утолщенные волоски;
- себорейную – на волосистой части головы, иногда на коже лица образуются участки шелушения в виде жирной, легко удаляемой корки, под которой обнаруживаются красноватые пятна кожи;
- диффузную – поражаются большие участки кожи на любых частях тела, иногда даже вся кожа полностью, сальные железы перестают работать, кожа иссушается и шелушится;
- бородавчатую – на коже появляются образования, напоминающие бородавки, но без участия папилломавируса, причем иногда они перерождаются в опухоли;
- старческую – на коже пожилых людей появляются темные ороговевшие пятна.
Диссеминированная и лентикулярная формы, как правило, развиваются у пожилых мужчин. Женщин и молодежь они поражают крайне редко.
Симптоматика

Основным симптомом гиперкератоза служит появление на каких-либо участках тела утолщений кожного покрова с пониженной чувствительностью, нередко с измененным цветом, отличающимся от основного оттенка. В начальной стадии кожа производит впечатление огрубевшей, затем толщина ороговевшего слоя увеличивается, иногда до такой степени, что начинает доставлять дискомфорт. В частности, запущенный гиперкератоз стоп может привести к изменению походки. Ороговевшая кожа шелушится или частично отслаивается, на наиболее утолщенных и сухих участках могут появляться болезненные трещины, которые долго заживают и становятся местами проникновения инфекции. Часто патология сопровождается сухостью кожи, снижением функции сальных желез.
Причины развития патологии
Все вызывающие развитие кератоза причины можно разделить на две группы. В первую входят внешние воздействия – тесная обувь или натирающая определенные участки кожи одежда, интенсивный физический труд, постоянный контакт с химическими реагентами или другими веществами, негативно воздействующими на кожу, несоблюдение правил гигиены и т. д.
Вторая группа включает заболевания и патологические состояния, которые приводят к чрезмерному образованию рогового слоя:
- системные нарушения, врожденные либо приобретенные – ихтиоз, сахарный диабет, псориаз, кератодермия и др.;
- нарушения кровообращения, наиболее часто возникающие в нижних конечностях, – варикозная болезнь, облитерирующий атеросклероз;
- недостаток витаминов;
- грибковые заболевания кожи (лишай) и стоп;
- желудочно-кишечные заболевания;
- стрессы;
- лишний вес, патологии стопы, хромота.
Под влиянием тех или иных факторов в верхнем слое кожи нарушается капиллярное кровоснабжение, ухудшается иннервация. Из-за этого активизируется процесс деления клеток рогового слоя с одновременным замедлением их слущивания и образованием утолщенных ороговевших участков.
Диагностические методы
Как правило, при гиперкератозе диагностика заключается в выявлении заболевания, которое привело к образованию ороговевших участков. Дерматолог проводит наружный осмотр и опрос пациента, проверяет, нет ли признаков кожных заболеваний. Как правило, квалифицированный специалист может распознать заболевание по внешним признакам. Для уточнения может понадобиться дифференциальная диагностика, которая необходима при сходстве проявлений патологии с другими кожными заболеваниями, для которых тоже характерны шелушение и сухость кожи. При затруднениях с определением диагноза проводят биопсию пораженного участка кожи с гистологическим исследованием ткани.
Лечение
Метод лечения гиперкератоза зависит от формы заболевания и от причины, которая его вызвала. Как правило, в периоды обострения показано местное применение кортикостероидных мазей, которые снимают воспаление и отшелушивают ороговевшую кожу. Мягкий кислотный пилинг при помощи специальных кремов помогает освободиться от затвердевших слоев кожи. Механическое удаление огрубевших участков не рекомендуется, так как из-за него образование рогового слоя может усилиться. Хороший эффект дают теплые ванны с добавлением соли, пищевой соды либо крахмала, после которых на кожу наносят увлажняющий крем.
Гиперкератоз кожи головы лечат при помощи смягчающих компрессов, для которых используют касторовое масло, вазелин или глицерин, рыбий жир и т. д. При необходимости могут быть назначены мази с содержанием гормонов. При фолликулярной форме заболевания наружное лечение пне приносит большой пользы, поэтому терапия направлена на устранение нарушений в работе организма.
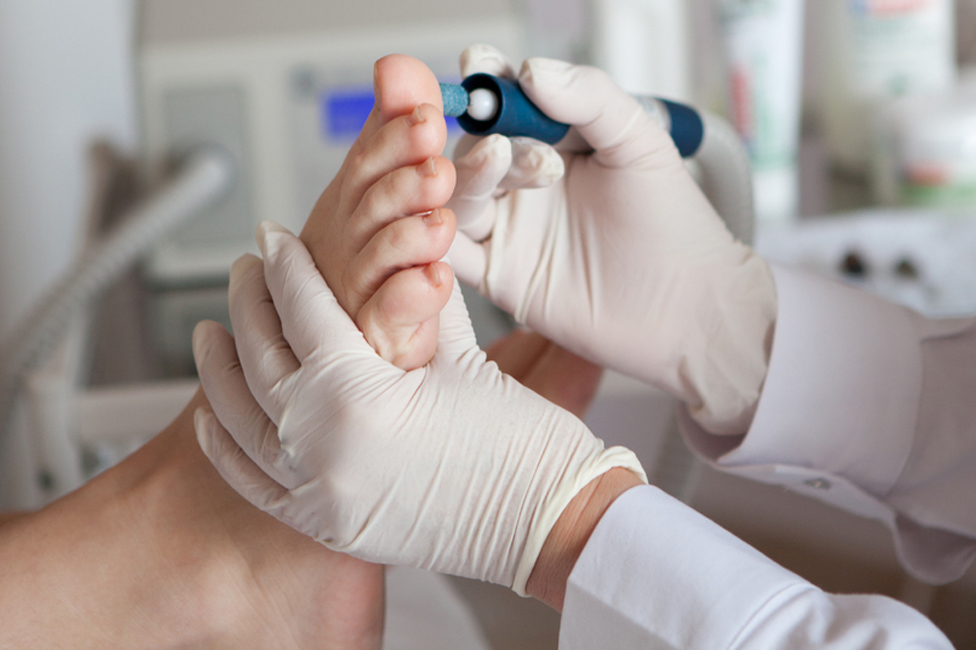
При гиперкератозе кожи стоп необходимо вначале устранить фактор, вызывающий патологию. Часто в роли патологического фактора выступает грибок кожи, от которого избавляются при помощи специальных противогрибковых мазей. Хороший эффект дают ножные теплые ванночки с поваренной солью, после которых распаренный ороговевший слой снимают при помощи пемзы, а кожу смазывают смягчающим кремом. Необходимо выбрать удобную обувь, которая не сдавливает и не натирает стопу. Если пациент страдает косолапостью или плоскостопием, следует позаботиться о выборе специальной обуви.
Профилактика
Чтобы не допустить повторного развития гиперкератоза, необходимо ухаживать за кожей, обеспечивать ее питание и гигиену. Предупредить рецидивы заболевания помогут:
- нормализация питания, обеспечение разнообразного сбалансированного рациона;
- отказ от длительного пребывания на солнце или переохлаждения кожи;
- соблюдение гигиены, уход за кожей;
- использование защитных средств при работе с химическими реагентами.
Некоторые формы заболевания крайне тяжело поддаются лечению и остаются с человеком в течение всей жизни. В этом случае особенно важно уделять внимание профилактическим мерам, которые снижают риск рецидивов.
Вопросы и ответы
Какой врач лечит гиперкератоз?
По поводу диагностики и лечения гиперкератоза следует обратиться к дерматологу. Если речь идет о заболевании стоп, то желательно проконсультироваться у подолога. В ходе лечения, возможно, придется обратиться к флебологу, эндокринологу или другим специалистам, в зависимости от выявленных заболеваний.
Как лечить гиперкератоз народными методами?
Домашние рецепты народной медицины при гиперкератозе помогают только на начальных стадиях и при легкой форме заболевания. Неплохой эффект дают смягчающие кожу аппликации с листьями алоэ, компрессы с прополисом или с отваром луковой шелухи. Можно использовать березовый деготь – действенное противовоспалительное средство, а также барсучий жир для смягчения потрескавшейся кожи.
Чем опасен гиперкератоз?
При отсутствии лечения могут развиться осложнения. Так, при ороговении кожи стоп у пациента нередко появляются трещины и натоптыши, а также высок риск заражения грибком. Бородавчатая форма патологии может оказаться предраковым состоянием кожи. Фолликулярная форма часто сопровождается пиодермией.

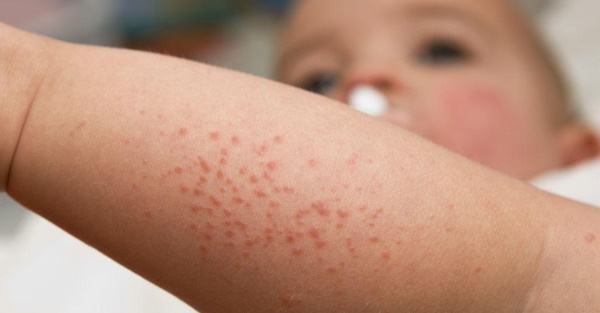
Фолликулярным гиперкератозом называют кожную патологию, которая заключается в образовании узелков ороговевшего эпидермиса в устьях волосяных фолликулов. Кожный покров на пораженных участках становится сухим и шероховатым, покрытым многочисленными красноватыми узелками, которые напоминают гусиную кожу. Наиболее часто заболевание поражает области локтей и колен, ягодичные зоны, наружные поверхности бедер. Оно не вызывает ухудшения самочувствия, хотя и доставляет некоторый дискомфорт из-за ощущения сухости кожи и недовольства своим внешним видом.
Виды заболевания
Существует две разновидности фолликулярного гиперкератоза кожи.
- I тип развивается при недостатке витамина А. Он характеризуется повышенной сухостью кожи на локтях, коленях, разгибательных поверхностях конечностей и ягодицах и появлением шиповидных узелков в устьях волосяных фолликулов.
- II тип развивается при недостатке витамина С. Его отличие – темный цвет узелков, закупоривающих устья фолликулов, так как они состоят из крови либо пигмента. Наиболее часто поражаются наружные поверхности бедер и область живота.
Заболевание бывает врожденным либо приобретенным.
Симптоматика
Основной симптом фолликулярного гиперкератоза – «гусиная кожа», которая сопровождается повышенной сухостью и загрубением кожных покровов на пораженных участков. Ороговевшие узелки выглядят как мелкая красноватая или желтоватая сыпь, появляющаяся на руках и бедрах, коленях, ягодицах, реже – на других участках тела. Они располагаются в основании волосяных фолликулов с формированием небольшого красного ободка вокруг каждого рогового элемента. Узелки и бляшки не превышают по размеру спичечную головку и могут сохраняться на пораженных участках кожи в течение многих лет. В некоторых случаях появляются проявления фолликулярного гиперкератоза на лице или на волосистой части головы. Генерализованная форма заболевания характеризуется обширным поражением кожных покровов на туловище и конечностях.
Причины развития патологии

В норме эпителиальные клетки появляются в базальном слое кожи, по мере роста заполняясь кератином и отвердевая. По мере появления новых клеток старые практически незаметно отшелушиваются и уходят с поверхности кожи. Цикл клеточного обновления занимает около двух дней.
При его нарушении старые клетки не успевают полностью созреть и кератинизироваться, поэтому при вытеснении молодыми клетками они не отшелушиваются, а накапливаются, увеличивая толщину рогового слоя. При этом просветы волосяных фолликулов могут оказаться закрытыми утолщенным слоем роговых клеток. Фолликулы закупориваются, из-за чего рост новых волосков ограничивается подкожным пространством. Так развивается фолликулярный гиперкератоз с прыщами или узелками на пораженных участках кожи.
В ряде случаев болезнь носит наследственный характер, но существует ряд причин, которые запускают этот механизм. Среди них:
- гормональный дисбаланс, свойственный подростковому и юношескому возрасту, либо прием гормональных препаратов;
- стрессы, повышенное эмоциональное напряжение либо высокие физические нагрузки;
- неправильное питание, гиповитаминоз либо авитаминоз;
- зимний период и связанное с ним раздражение кожных покровов слоями одежды.
Причинами, вызывающими приобретенный фолликулярный гиперкератоз, как правило, становятся:
- недостаток витаминов А, С, В, Е и К;
- нарушения функции щитовидной железы;
- системные заболевания организма;
- тяжелые инфекционные болезни – туберкулез, сифилис, ВИЧ и др.;
- нарушения развития соединительной ткани;
- травмирующие наружные воздействия – химические ожоги, радиоактивное излучение;
- тесная и неудобная одежда из синтетического волокна.
Наиболее часто развивается фолликулярный гиперкератоз у детей, подростков и в юношеском возрасте, но встречается и у взрослых людей.
Диагностические методы
Фолликулярный гиперкератоз, как правило, не требует проведения специальных диагностических исследований. Опытному дерматологу обычно вполне достаточно результатов наружного осмотра и опроса пациента, чтобы определить характер заболевания. У подростков иногда узелки ороговения можно спутать с акне, однако при детальном рассмотрении обнаруживается сухость и огрубление кожи, в отличие от мягкой структуры, присущей акне. В некоторых случаях можно возникнуть необходимость в дифференциальной диагностике, если проявления фолликулярного гиперкератоза похожи на:
- красный лишай;
- отрубевидный лишай;
- болезнь Дарье;
- фолликулярный псориаз;
- лентикулярный кератоз.
В этих случаях проводят гистологическое исследование узелков, чтобы изучить характер кожных образований и определить причину их возникновения.
Лечение патологии
Поскольку заболевание носит хронический характер, лечение фолликулярного гиперкератоза кожи продолжается длительное время. Нередко пациенту приходится в течение всей жизни бороться с его проявлениями. Терапия, как правило, направлена на улучшение состояния кожи, предотвращение кожных инфекций и воспалительных процессов. Довольно часто заболевание, начавшееся в детском или подростковом возрасте, с наступлением зрелости самостоятельно регрессирует, и его проявления становятся менее заметными. Тем не менее, необходимость в медицинской помощи сохраняется.
Комплексный подход к лечению фолликулярного гиперкератоза позволяет добиться существенного улучшения состояния кожи. Для этого необходимо:
- нормализовать рацион питания, включив в него большое количество овощей и фруктов, жирные сорта рыбы, нежирное мясо;
- принимать назначенные дерматологом препараты – ретиноиды, витаминные комплексы;
- регулярно использовать наружные средства, содержащие кортикостероиды, салициловую кислоту, АНА-кислоты, мочевину;
- при наличии грибковой инфекции применять противогрибковые препараты;
- посещать физиотерапевтические сеансы – кварцевание, лазерную терапию, фотодинамическую терапию и другие назначенные процедуры;
- принимать теплые ванны с солью, пищевой содой или крахмалом.
Выполнение всех рекомендаций врача позволяет добиться длительной стойкой ремиссии, избавившись от проявлений заболевания на длительное время.
Диагностика и лечение фолликулярного гиперкератоза в Москве
Клиника «Медицина» предлагает эффективное лечение фолликулярного гиперкератоза у детей, подростков и взрослых пациентов. Воспользуйтесь услугами квалифицированных дерматологов, а также широчайшими возможностями новейшей диагностической и лечебной аппаратуры, чтобы восстановить здоровье и гладкость кожи. Запишитесь на прием к специалисту онлайн на нашем сайте или по телефону. Ждем вас в любой день недели в удобное для вас время.
Вопросы и ответы
Какой врач лечит фолликулярный гиперкератоз?
Для диагностики фолликулярного гиперкератоза и последующего лечения обратитесь к дерматологу высокой квалификации.
Чем опасен фолликулярный гиперкератоз?
Сам по себе фолликулярный гиперкератоз не является опасным заболеванием, однако в некоторых случаях он осложняется гнойничковыми кожными инфекциями, раздражением и воспалением пораженных участков кожи, а также развитием экземы. В некоторых, очень редких случаях, возможно перерождение пораженных тканей в клетки злокачественной опухоли.
Фолликулярный гиперкератоз: что помогает из народных средств?
Некоторые рецепты народной медицины помогают смягчить кожу, уменьшить высыпания и снять раздражение. Наиболее эффективны:

Витилиго – это патология, которая характеризуется обесцвечиванием эпидермиса. На коже появляются светлые пятна (обычно неправильной, произвольной формы), которые остаются такими навсегда и не восстанавливают свой цвет. Чем темнее кожа, тем заметнее эффект.
Локализуется витилиго на любых местах – на руках, ногах, туловище, лице, волосистой части головы и даже во рту. Причем предсказать локализацию невозможно – цвет кожных покровов теряется без какой-либо логики.
Особенности витилиго
- не заразно – при любом контакте заразиться им невозможно;
- не несет никакой опасности для жизни – все проблемы носят эстетический характер;
- не является инфекционным.
Опасаться людей с такой особенностью точно не стоит, а если она проявилась у вас, то вашей жизни и здоровью ничего не угрожает. Правда, обратиться к врачу и проверить основные показатели организма все равно нужно.
Причины и основные проявления
На данный момент медицина на 100% не знает, каковы причины витилиго. Но есть понимание того, как этот процесс происходит. За цвет нашей кожи отвечают специальные клетки-меланоциты и количество меланина в них. Когда такие клетки начинают гибнуть, участки кожи обеспечиваются.
Факторы, которые запускают этот процесс, пока находятся под вопросом. Но врачи предполагают, что этому способствуют следующие моменты:
- проблемы аутоиммунного характера. Предполагается, что меланин по каким-то причинам разрушается защитными клетками собственного организма;
- генетический фактор. Нередко синдром витилиго наблюдается у детей и внуков тех людей, которые страдали этой патологией;
- серьезные стрессы, которые могут дать в организме абсолютно любой сбой;
- сильное воздействие на кожу – например, контакт с серьезными химикатами или солнечные ожоги.
Часто установить причину проявления не представляется возможным, но некоторые факторы врачи стараются хотя бы исключить, чтобы в организме не было других проблем.
Как начинается и протекает заболевание: клинические проявления

Чаще всего первые признаки заболевания проявляются в возрасте до 20 лет. Причем болезнь витилиго сразу начинается в тех местах, которые больше контактируют с солнцем – на руках, лице, ногах.
Пятна могут располагаться симметрично, захватывая большие участки тела, но могут появляться и только на одной стороне тела либо захватывать относительно небольшой участок. Нередко пятна прогрессируют в течение относительно короткого времени (год или два), а затем прекращают свой рост. В начале болезни витилиго очень трудно сказать, какое количество тканей будет поражено, остановится ли она на определенном уровне. Чаще всего встречаются случаи, когда пятна постепенно разрастаются, захватывают все больше кожных покровов.
Диагностика витилиго
Процесс диагностики относительно простой. Врач-дерматолог осматривает кожные покровы (в том числе и под ультрафиолетовой лампой), чтобы исключить другие заболевания – псориаз, дерматит или что-то другое. Затем пациенту предлагают сдать дополнительные анализы, чтобы посмотреть, нет ли анемии, аутоиммунных заболеваний, диабета.
Для подтверждения диагноза часто нужна биопсия – изучение маленького участка кожи, чтобы исключить нежелательные образования и процессы.
Лечение витилиго в Москве
Столкнувшись с такой проблемой, пациент, конечно, интересуется, как вылечить витилиго. Сразу уточним, что 100% действенных способов не существует. Некоторые варианты лечения позволяют значительно затормозить процесс осветления тканей – однако всегда есть риск, что он начнется заново. Легче всего добиться результатов на первых этапах заболевания.
Сейчас есть препараты для лечения витилиго, но их эффективность не слишком высокая, поэтому врачи отдают предпочтение комплексному подходу. В зависимости от конкретной ситуации лечение витилиго осуществляется при помощи:

- некоторых гормональных средств. Обычно выбирают более мягкие и щадящие;
- кремов с глюкокортикоидами. Ни в коем случае нельзя назначать себе такие препараты самостоятельно – у них есть серьезные побочные эффекты при неправильном применении;
- мази от витилиго с пимекролимусом или такролимусом. Их назначают при незначительных поражениях кожи и часто совмещают с фототерапией;
- ПУВА-терапия. Она предполагает использование препаратов на основе псоралена, а также УФ-лучей. Терапия длительная, обычно она растягивается на полгода-год и повторяется несколько раз в неделю.
Поскольку витилиго у людей дает нежелательный эстетический эффект, при не слишком выраженных пятнах цвет кожи выравнивают за счет здоровых участков – их осветляют, что делает пятна менее заметными.
К кардинальным методам лечения витилиго относится пересадка кожи, что не рекомендуется врачами, поскольку вместо эстетической проблемы можно получить риск серьезных осложнений.
Самолечение: работает ли?
Домашние способы – это не лечение, а, скорее, профилактика витилиго. Чтобы поддерживать кожу в хорошем состоянии и защищать ее от лишнего стресса рекомендуется:
- пользоваться средствами от губительного воздействия солнца. Это кремы с SPF, которые выпускаются и для тела, и для лица. Рекомендуется наносить такие кремы достаточным (толстым) слоем, а также постоянно обновлять, если того требует инструкция;
- выбирать безопасные средства для автозагара – на данный момент — это составы с дигидроксиацетоном;
- укреплять иммунитет, следить за качеством анализов. При необходимости пропивать курсы витаминов (по рекомендации эндокринолога);
- следить за психологическим состоянием. Поскольку психосоматика для витилиго считается одной из вероятных причин, необходимо заботиться о своем спокойствии и комфорте.
Считается, что состояние кожи улучшают отвары и компрессы (например, из семян редьки), а также настойки для внутреннего применения – на основе ромашки, зверобоя, душицы и других трав. Важно понимать, что все эти средства не помогут остановить болезнь или повернуть ее вспять. Это вспомогательные варианты для поддержания иммунитета. Но будьте осторожны: натуральные средства также имеют побочные эффекты и могут вызывать аллергию.
Вопросы-ответы
Ответим на наиболее популярные вопросы, связанные с причинами и лечением витилиго.
Можно ли вылечить витилиго?
Конкретные прогнозы может дать врач в процессе лечения, когда будет видно, насколько действует выбранная схема. Но помните, что имеющиеся пятна окончательно не исчезнут и всегда возможны рецидивы.
Что такое витилиго у девушек?
У девушек, как и мужчин, детей и пожилых людей, витилиго – это обесцвеченные участки кожи, которые появляются в результате разрушения меланина. Это не заразно и не опасно.
Как вылечить заболевание навсегда?
К сожалению, нет такого способа, который помог бы избавиться от проблемы навсегда и «откатить» последствия заболевания обратно, до равномерной кожи без пятен.
Чем опасно витилиго?
Сам по себе этот синдром не опасен – главное, исключить другие заболевания, что и делают врачи во время диагностики. В остальном эта проблема чисто эстетическая – она не влияет на продолжительность и качество жизни.
Если у вас на коже появились светлые пятна, обратитесь к опытным дерматологам, чтобы исключить нежелательные заболевания и/или назначить эффективное лечение.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Депигментация кожи - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Депигментация – это нарушение обмена меланина, при котором появляются участки неравномерно окрашенной кожи.
Меланин – это пигментное вещество, содержащееся в клетках кожи (меланоцитах), которое защищает организм от воздействия ультрафиолетовых лучей.
Основная проблема людей, страдающих депигментацией, – психологический дискомфорт, связанный с видом и локализацией белых пятен. Однако при выраженном недостатке меланина даже небольшое воздействие солнечных лучей может привести к ожогам.
Меланин придает окраску волосам, коже, радужной оболочке глаз. Различают ахромию – полное отсутствие меланина в коже и гипохромию – уменьшение количества меланина в меланоцитах.
Депигментация может быть врожденной. В таком случае речь идет об альбинизме, при котором меланин практически отсутствует в клетках кожи, ее производных и в радужной оболочке глаз.

Например, депигментация участков кожи после травм, термических и химических ожогов. Витилиго является еще одной разновидностью потери цвета кожи. Витилиго – это заболевание, которое характеризуется появлением участков депигментации разных форм и размеров. Они могут быть как единичными, так и множественными, чаще молочно-белого цвета. Очаги могут возникнуть на любом участке кожи, но чаще локализуются на коже век, периорбитальных областях, шее, в подмышечных впадинах, в области суставов. У части пациентов отмечают обесцвечивание волос в зонах депигментации. Редко появление пятен сопровождается зудом и шелушением.

Приобретенные депигментированные пятна в течение жизни могут оставаться одного размера, могут увеличиваться и сливаться друг с другом, некоторые могут исчезать, при этом появляются новые на других участках тела.
Чаще всего причиной депигментированных пятен на коже являются наследственные нарушения пигментного обмена.
К ненаследственным факторам возникновения белых пятен относятся: эндокринологические нарушения, аутоиммунные поражения, различные дерматологические заболевания, длительная стероидная терапия, посттравматическая депигментация, воспалительные процессы, дефицит железа и витамина В 12 .
Депигментация может быть единственным симптомом, а может быть следствием перенесенного кожного заболевания или травмы.
- альбинизм;
- витилиго;
- псориаз;
- аллергические реакции кожи;
- системные заболевания (например, системная красная волчанка);
- депигментация при меланоме;
- поствоспалительная депигментация;
- грибковые заболевания кожи;
- депигментация на фоне приема некоторых лекарственных препаратов.
При обнаружении участков кожи с недостаточным окрашиванием следует проконсультироваться с дерматологом. Депигментации могут сопутствовать различные неврологические нарушения, в таком случае потребуется консультация невролога и терапевта ( педиатра , если нарушения пигментации кожи возникли в детском и подростковом возрасте). По показаниям назначают консультации других специалистов.
В зависимости от типа нарушения пигментации и сопутствующих симптомов врач может назначить различные методы обследования.
Иногда достаточно визуального осмотра дерматологом и использования лампы Вуда (люминисцентной). Лампа необходима для дифференциальной диагностики депигментации с грибковыми поражениями кожного покрова. При дерматологических заболеваниях проводят соскоб с кожи.
Исследование используется в диагностике грибковых заболеваний кожи и ногтей. Особенности инфекции. Грибковые заболевания (микозы) кожи и ногтей – заразные заболевания, передающиеся от человека к человеку. Передача инфекции может произойти при непосредственном контакте с активным о.
При подозрении на более тяжелую патологию врач может назначить биопсию депигментированных участков кожи с гистологическим и цитологическим исследованием, когда изучают структуру кожи, определяют количество меланоцитов на участке гипопигментации, проводят поиск патологических элементов кожи.
При наличии показаний может быть назначен анализ крови для оценки гормонального фона. Исследуют уровень гормонов в крови: адренокортикотропного гормона (АКТГ) , тироксина – Т4 , трийодтиронина – Т3 , тиреотропного гормона – ТТГ , определяют в сыворотке крови уровень антител к тиреопероксидазе и антител к тиреоглобулину . Для поиска сопутствующей патологии исследуют уровень глюкозы крови натощак, функцию печени и почек (печеночных ферментов – АЛТ , АСТ , уровень билирубина , белка крови , уровень креатинина , мочевины ), проводят клинический анализ крови для исключения анемической гипопигментации. Для выявления сопутствующей аутоиммунной патологии целесообразно исследование на содержание в сыворотке крови антинуклеарных антител , антител к париетальным клеткам желудка .
Возможно назначение компьютерной томографии и магнитно-резонансной томографии для поиска опухолевидных образований головного мозга, приведших к нарушению пигментного обмена.
Безопасное и информативное сканирование структур головного мозга для диагностики его патологий.
При подозрении на аллергическую природу нарушения пигментации кожи проводят тесты для выявления аллергии и типа аллергена .
При сочетании депигментации с кожными новообразованиями требуется осмотр дерматологом для исключения злокачественного перерождения опухолей.
Целью лечения депигментированных пятен является улучшение качества жизни и психологического комфорта пациента.
Часто эти люди страдают из-за особенностей внешности и несоответствия стандартам красоты. Для решения этой проблемы необходимо замедлить прогрессирование заболевания или уменьшить активность патологического процесса. С этой целью при витилиго используют топические (местные, наружные) медикаментозные средства. В случае отсутствия эффекта назначают ультрафиолетовую терапию или облучение ультрафиолетовым эксимерным светом. Взрослым пациентам при неэффективности терапии могут назначить ПУВА-терапию с применением фотосенсибилизатора. При этом на тело наносят специальный препарат и затем проводят длинноволновое ультрафиолетовое облучение. Комплексная терапия помогает восстановить пигментацию в очагах витилиго и уменьшить площадь депигментированных участков.
На сегодняшний день эффективных методов терапии альбинизма не существует. Людям с этой патологией необходимо контролировать состояние кожи и зрения. Необходимо защищать кожу от солнечных ожогов и соблюдать рекомендации офтальмолога по защите глаз от солнечных лучей. Если депигментированные пятна возникли вследствие грибковой инфекции (например, лишая), необходимо провести полную дезинфекцию помещения и предметов, находящихся в пользовании больного, соблюдать правила гигиены. Врач в этом случае может назначить антимикотики (противогрибковые препараты), которые сокращают срок лечения и предотвращают рецидив.
При аллергической природе депигментации исключают аллерген, назначают гипоаллергенную диету и используют местные препараты для лечения кожной аллергии.
Лечение депигментации – долгий и кропотливый процесс.
Правильную терапию может назначить только дерматолог. Самостоятельное лечение чаще всего неэффективно, т. к. без определения истинной причины появления белых пятен на коже невозможно подобрать верную тактику лечения.
Динамику изменения формы и размера пятен можно фиксировать с помощью фотографирования. Оценку цвета и размеров пятен проводит лечащий врач. Во избежание возникновения депигментации, при солнечной погоде для защиты кожи следует использовать специальные крема с показателями фотозащиты SPF (Sun Protection Factor) от 30 и выше.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Читайте также:

