Как бороться с родинками по всему телу
Обновлено: 27.04.2024
Папилломы – наросты на кожных покровах или слизистых, образование которых вызвано вирусом папилломы человека (ВПЧ). Данные образования являются доброкачественными. Однако существует определенный риск их трансформации в злокачественные. Для заболевания характерно широкое распространение и рецидивирующее хроническое течение.
ВПЧ имеет множество разновидностей штаммов. Разные виды вируса папилломы приводят к формированию различных по виду множественных образований. Как выглядит папиллома различных типов:
- бородавки простые (вульгарные), подошвенные, плоские;
- нитевидные папилломы на теле, называемые также акрохорды;
- кондилома;
- хориоидпапиллома;
- базальноклеточные.
Папилломы могут образовываться по всему телу на кожных покровах и слизистых, на внутренних органах.
Риск заражения вирусом папилломы у женщин и мужчин присутствует в равной степени. Однако именно для женщин вирус папилломы человека представляет большую опасность для здоровья – присутствует риск развития рака матки и т.д. Папиллома у мужчин редко имеет клиническое выражение, но они являются носителями вируса и могут передать его половым или бытовым путем.
Симптомы и признаки папиллом
Данное заболевание не имеет ярко выраженной симптоматики вплоть до момента появления образований. До этого человек может даже не подозревать, что в его организме присутствует вирус папилломы человека. Статистика исследований демонстрирует, что в современном обществе порядка 90% населения являются носителями ВПЧ.
Папилломы имеют вид сосочков на узких ножках. Консистенция образований может быть как мягкой, так и плотной, а цвет – варьироваться от бледно-розового до темно-коричневого.
Клинические признаки проявления ВПЧ могут отличаться и зависят от типа вируса и локализации.
- Образование вульгарных папиллом в виде шишек с грубой ороговевшей поверхностью. Их диаметр более 1 мм, они могут сливаться между собой, образовывая обширные участки поражения. Их появление характерно в зоне колен и на ладонях.
- Появление плоских папиллом в виде шишечек с гладкой поверхностью. Они имеют такой же цвет, как и здоровые участки кожи, но при этом сопровождаются зудом и болевыми ощущениями.
- Появление маленьких шишечек с блестящей поверхностью на стопах – подошвенные папилломы. Во время ходьбы они причиняют боль и дискомфорт. Могут иметь дочерние образования в виде совсем небольших пузырьков.
- Нитевидные папилломы на лице вокруг глаз, на шее, в паху и подмышечных впадинах в виде небольших желтых шишечек. Постепенно из небольших шишечек они трансформируются в продолговатые уплотнения длиной в 5-6 мм.
- Образование папиллом на слизистых в полости рта и на губах.
- Образование множественных красно-коричневых пятнистых бугорков на кистях и стопах – это папилломы Левандовского-Лютца.
- Папилломы ювенильные – образовываются на голосовых связках. Их появление может привести к нарушениям речи. Распространяясь, они не дают нормально циркулировать воздуху.
- Интимные папилломы на половых органах и шейке матки у женщин и в мочеиспускательном канале папилломы у мужчин.
Причины возникновения папиллом
Причиной образования папиллом является вирус папилломы человека. Большая часть людей является его носителями. Попав в организм, он начинает размножаться на базальных клетках эпителия, но долгое время может не проявляться внешними признаками. Под воздействием различных факторов вирус может начать проявляться образованием папиллом. Такими факторами может стать обострение хронических заболеваний, внутренние инфекции, неправильное питание и постоянный стресс, то есть факторы, которые ведут к понижению иммунитета человека.
К основным факторам, которые ведут к распространению вируса и его клиническим проявлениям, относятся:
- беспорядочная половая жизнь без защитных средств;
- вредные привычки (курение, злоупотребление алкоголем, наркотическими препаратами);
- иммунодефицит;
- нарушение обмена веществ;
- заболевания ЖКТ;
- несоблюдение правил гигиены ротовой полости, а также интимных зон;
- врожденный фактор – передача вируса от матери плоду во время беременности.
В зависимости от локализации папиллом пациенту может потребоваться помощь врача-дерматолога или венеролога. Если внешние проявления заболевания отсутствуют, но пациент хочет знать, является ли он носителем ВПЧ, необходимо обратиться для консультации к нашим врачам: иммунологам, дерматовенерологам.
Пути заражения вирусом папилломы человека
Заражение ВПЧ может происходить следующими способами:
- во время полового акта при всех видах полового контакта (оральном, вагинальном, анальном);
- бытовым путем при контакте с кожей или слизистыми человека, зараженного вирусом. Наличие на коже порезов или трещин увеличивает риск заражения;
- самозаражение – аутоинокуляция возможна в результате механического повреждения кожи, например, во время проведения процедуры эпиляции.
- в процессе родов – от матери к ребенку.
Осложнения
Несмотря на то, что папилломы в большинстве представляют собой доброкачественные образования, их появление нельзя оставлять без внимания. Некоторые типы вируса являются онкогенными. Поэтому актуально встает вопрос: как избавиться от папиллом? Существует следующая классификация ВПЧ по степени риска развития рака:
- типы вирусов не онкогенные;
- типы вирусов с малым онкогенным риском;
- типы вирусов с высоким онкогенным риском.
Когда следует обратиться к врачу
Появление образований – серьезный повод обратиться для консультации к лечащему папилломы врачу. В ЦАО вы можете обратиться в АО «Медицина» (клиника академика Ройтебрга) и ознакомиться с перечнем услуг.
Диагностика папиллом
Диагностику ВПЧ в центре Москвы проводят в АО «Медицина» (клиника академика Ройтебрга). В случае симптомов в виде классических остроконечных папиллом точный диагноз может быть установлен по результатам внешнего осмотра специалистом. Но поскольку типов вируса существует большое количество, то для того, чтобы определиться, как лечить папилломы, врачом могут быть назначены дополнительные инструментальные и лабораторные исследования:
-
и биохимический анализ крови;
- извлечение материала для проведения биопсии;
- метод полимеразной цепной реакции (ПЦР).
Метод диагностики ПЦР позволяет:
- выявить наличие ВПЧ;
- определить тип ВПЧ;
- точно определить количество вирусов;
- определить, перешло ли заболевание в хроническую форму.
Лечение папиллом
Лечение для каждого пациента назначается индивидуально в зависимости от типа ВПЧ, степени заболевания и индивидуальных особенностей организма.
Если во время диагностики у пациента был выявлен вирус, но клинические признаки еще отсутствуют, то может быть назначена превентивная терапия с применением цитостатиков. Данная терапия позволяет на некоторое время «заморозить» вирус.
Если у пациента присутствуют папилломы, они могут быть удалены. Выбор метода удаления зависит от места их локализации. От метода будет зависеть цена удаления папиллом.
Доступные методы удаления:
- удаление папиллом лазером;
- криодеструкция – воздействие на пораженные участки низкими температурами, жидким азотом;
- электрокоагуляции – воздействие электрическим током постоянной/переменной частоты;
- радионож – удаление осуществляется путем воздействия радиоволн высокой частоты;
- хирургический – иссечение вместе с участком прилегающих здоровых тканей.
Домашние средства лечения
В домашних условиях используют доступные средства от папиллом:
- прижигание соком чистотела;
- ежедневное нанесение на папилломы масла чайного дерева;
- компрессы с гелем алоэ вера – гель наносится на марлю, которая крепится на папиллому. Смена компресса каждые 3 часа;
- регулярное протирание папиллом кожурой банана.
Применение народных средств применимо только к классическим папилломам. Если образование кровоточит, проявляет болевые ощущения или имеет другие отклонения, то консультация специалиста обязательна.
Профилактика папиллом
В качестве профилактики для снижения риска заражения вирусом папилломы человека и для замедления прогрессирования заболевания рекомендуется:
- отказ от вредных привычек;
- здоровый образ жизни, занятия спортом и правильное питание;
- соблюдение правил личной гигиены;
- защищенные половые контакты с одним партнером.
Для предотвращения риска развития некоторых типов вируса используются вакцины.
Как записаться к специалисту
Для записи к специалисту в АО «Медицина» (клиника академика Ройтебрга) воспользуйтесь любым из доступных способов:
Клиника расположена в центральном округе 2-й Тверской-Ямской переулок 10. Добраться до нас можно на метро, рядом расположены станции метро Маяковская, Белорусская, Тверская, Чеховская, Новослобдская. На сайте также можно уточнить стоимость услуг клиники по диагностике и лечению папиллом.

Невус – доброкачественное новообразование на коже, которое в быту именуется родинкой. Эти пятна не несут опасности для здоровья человека, но могут перерождаться в злокачественные ткани. Разберемся в том, что стоит знать о невусах.
Симптомы невуса
Невусы – результат скопления в одном месте клеток-невоцитов. Они представляют собой мутировавшие меланоциты: источники меланина, окрашивающего кожу человека. Невусы расположены на лице, теле, голове, руках и ногах с самого рождения. С течением жизни их количество возрастает. Зафиксированы и обратные случаи – уменьшения или исчезновения атипичной пигментации на человеческом теле.
Международная классификация болезней (МКБ) включает три основных категории заболевания:
- меланоформный невус;
- неопухолевый невус;
- неопухолевый врожденный невус.
Доброкачественные образования отличаются разнообразием расположения на теле человека, формой и размером. Поверхность пигментных невусов формируется плоской или объемной, похожей на бородавку, с волосяным покровом или без него. К категории малых скоплений невоцитов относят те, что имеют диаметр от 0,5 до 1,5 мм. Средние невусы обладают диаметром до 10 мм, остальные относятся к категории крупных. К гигантским невусам относят образования, которые покрывают значительные площади: щеки, голени, предплечья, спину и т.д. Цвет образований остается разным: черным, красным, коричневым, фиолетовым, серым.
Причины появления невусов
Среди исследователей распространена теория, согласно которой невусы – результат внутриутробных мутаций плода, врожденная патология. Формирование новых пятен на коже человека в течение жизни становится визуальным подтверждением этих мутаций, а внешние факторы могут способствовать их раннему или позднему проявлению.
Основными причинами, способствующими росту невусов, считаются:
- гормональные перестройки организма в подростковом возрасте;
- регулярное воздействие на кожу ультрафиолета (на улице или в солярии);
- беременность;
- менопауза;
- прием контрацептивов (пероральных);
- воспалительные и аллергические заболевания кожи.
Типы невусов
Дерматологи выделяют более десятка типов невусов, классифицируемых как болезнь. Наиболее часто на телах людей встречаются невусы 4 видов:
- внутридермальный;
- диспластическый;
- меланоцитарный;
- папилломатозный.
Внутридермальный невус выступает над поверхностью кожи, обладает бугристой поверхностью. Часто локализован на шее и голове, почти не встречается на туловищах. Период формирования основных очагов – первые 30 лет жизни человека. С течением времени внутридермальное образование отделяется от кожи подобием тонкой ножки. Позднее трансформируется в паппиломатозный невус.
Папилломатозный невус отличается бугристой формой. Локализуется на шее или покрытой волосами части головы. Внешне напоминает папиллому. Из-за особенностей своей текстуры становится источником для сбора бактерий и различных загрязнений. Требует аккуратности при совершении гигиенических процедур.
Диспластический невус расположен на уровне здоровой кожи или незначительной возвышается над ней. Не имеет определенных мест локализации. Края пятна неровные, часто с размытым контуром. Клетки имеют склонность к малигнизации – обретению свойств злокачественной опухоли. Невусы этого типа становятся базой для развития меланом.
Меланоцитарный невус не выделяется внешним видом: поверхность расположена на уровне здоровой кожи или чуть выше, текстура ровная, края округлые. Располагается на всех частях человеческого тела. При воздействии неблагоприятных факторов клетки меланоцитарного невуса трансформируются в раковые.
Факторы риска
Перерождение невуса в меланому может начаться без видимых причин. Эта трансформация будет обусловлена внутриутробными особенностями развития плода. Условия жизни, род деятельности, рацион, спортивная активность человека определяют условия, которые могут ускорить или замедлить мутации клеток.
Наиболее значимыми факторами риска для перерождения невоцитов дерматологи считают:
- обилие крупных невусов на теле человека с младенчества;
- активный рост количества невусов в старческом возрасте;
- наличие на теле гигантских невусов;
- локализация образований в местах трения об одежду;
- регулярные травмы кожи в области скопления невоцитов.
Перерождение невуса сопровождается его активным ростом, появлением болезненных ощущений, быстрым изменением окраски и текстуры поверхности, шелушением. Возможны местные кровотечения.
Осложнения
Единственным значимым осложнением при лечении невуса остается его перерождение в меланому. Этот тип опухоли в запущенной стадии опасен для жизни человека, поэтому к любым изменениям в скоплениях невоцитов на собственном теле стоит относиться максимально внимательно. В группе риска находятся носители пограничного и синего невуса как наиболее опасных типов в разрезе мутации.
Стоит помнить о том, что самостоятельные попытки вылечит невус с помощью народных средств (чистотела и аналогов) могут закончиться плачевно – оставшаяся на теле часть клеток-невоцитов начнет активно расти и перерождаться. Аналогичные осложнения возможны при попытке лечения невуса в косметологических салонах, не обладающих лицензией на оказание медицинских услуг. Последствия процедуры, проведенной специалистом без медицинского образования, не возьмется предсказать никто.
Обращение к врачу
Посещение врача рекомендуется в трех случаях. Первый – обнаружение на теле явных признаков перерождения невоцитов. Второй – присутствие невусов с неудобной локализацией (шея, подмышки, промежность). Третий – активный рост количества родинок и желание убедиться в отсутствии рисков образования злокачественной опухоли.
Дерматолог проводит осмотр пятна, при необходимости берет пробу невуса на гистологию для установления природы образования и назначает лечение.
Специалисту необходимо получить максимум достоверной информации о рассматриваемых клетках-невоцитах:
- срок появления (присутствовал с рождения или появился позднее);
- поведение в течение последних недель (болезненные ощущения, рост, смена окраски);
- история предыдущего лечения (если проводилось).
Получить консультацию квалифицированных дерматовенерологов можно в АО «Медицина» (клиника академика Ройтберга). Клиника расположена в центральном административном округе, в шаговой доступности от станций метро Маяковская, Белорусская, Новослободская, Тверская и Чеховская.
Лечение невуса
Действенный способ борьбы с пигментным пятном – удаление невуса. Оно осуществляется разными способами: посредством криодеструкции, электрокоагуляции, лазера или скальпеля (хирургически).
Криодеструкция предполагает использование жидкого азота, посредством которого невус замораживается и отмирает. Заживление осуществляется под струпом, где создаются условия для формирования участка здоровой кожи. Достоинство метода заключается в его простоте и безболезненности. Стоит учитывать, что одна процедура не всегда позволяет добиться полного удаление новообразований.
Электрокоагуляция обеспечивает удаление невуса под воздействием высоких температур. Электронож не только удаляет пигментное пятно, но и прижигает рану, обеспечивая отсутствие крови. Процедура отличается болезненностью и проводится под местной анестезией. Коагулятор не позволяет удалять образования значительных размеров.
Лазерная терапия ориентирована на удаление небольших скоплений невоцитов на лице или шее. Процесс протекает без боли, на месте невуса не остается шрамов или рубцов – только светлое пятно кожи без пигментации. Способ не может использоваться для лечения больших и гигантских невусов.
Хирургическое вмешательство позволяет иссекать невусы любых размеров. Это болезненный, но эффективный метод лечения пигментации с потенциалом перерождения в злокачественную опухоль.
Как записаться к дерматовенерологу
Записаться на прием к дерматовенерологам АО «Медицина» (клиника академика Ройтберга) можно на сайте: интерактивная форма позволяет выбрать общую специализацию врача или имя и фамилию конкретного сотрудника. В удобном меню представлена информация о днях приема и свободных для посещений специалистов часах.
Более 45% населения земного шара сталкивалось с проблемой появления на теле образований вытянутой формы. Эти наросты напоминают родинки, но, в отличие от них, сильно выступают за пределы кожи.

В медицине это явление получило название «фиброэпителиальный полип» или «папиллома», но многим оно известно как «висячая родинка».
Что это такое?
Висячие родинки – это, в основном, доброкачественные опухоли. Цвет родинок может отличаться от оттенка кожи, чаще всего они более темные. Висячие родинки могут появляться на коже на протяжении всей жизни человека. Образуются на всех частях тела, но чаще все это:
- шея;
- лицо;
- грудь;
- паховая область;
- подмышечные впадины.
Локализации родинок именно в этих местах способствует тонкая кожа, которая подвергается постоянному трению, что приводит к скоплению клеток пигментации. Наросты имеют небольшой размер, около 2-5 мм. Крайне редко встречаются образования, достигающие в длину нескольких сантиметров.
Причины появления
Висячие родинки появляются на разных этапах жизни человека. Поэтому, однозначно ответить от чего появляются висячие родинки в одном конкретном случае довольно непросто. Многие врачи называют причиной гормональные перестройки, которые постоянно происходят в организме человека. Например:
- У детей висячие родинки начинают появляться в период полового созревания.
- А у женщин – во время беременности, когда гормональный фон становится нестабильным.
- Нарушения гормонального фона в период менопаузы.

Среди остальных причин появления висячих наростов стоит выделить следующие:
- Генетика. Если у одного из родителей имеются висячие наросты, то с большой вероятностью они будут у ребенка. Причем по наследству передается не только предрасположенность к родинкам, но и их расположение на теле.
- Ультрафиолетовое излучение. У людей, которые постоянно пребывают на солнце, вырабатывается большое количество пигмента – меланина. Именно он отвечает за появление новых образований и потемнение уже имеющихся.
- Стресс. Постоянный стресс способствует выбросу адреналина, это влияет на процессы метаболизма в эпидермисе. Поэтому, часто говорят, что многие болезни от нервов, папилломы не исключение.
- Механические повреждения кожи. Например, сильные ожоги, укусы насекомых, порезы и царапины.
- Присутствие в организме вируса папилломы человека. Отказ от лечения может способствовать преобразованию висячих родинок в онкологическое заболевание.
Появление висячих родинок могут спровоцировать и другие болезни: диабет, болезнь Кока, и так далее.
Кто входит в группу риска?
Большинство людей, которые столкнулись с появлением цветных наростов, не обращаются к врачу, так как такие родинки считаются доброкачественными образованиями. Важно помнить, что за такими новообразованиями нужно следить. Если меланин в них начнет продуцировать, то возможен риск развития злокачественной опухоли – меланомы.

К группе риска относятся:
- люди со светлой кожей;
- те, кто получил химический или тепловой ожог;
- кто злоупотребляет загаром на солнце или в солярии.
Проконсультироваться с врачом необходимо человеку, у которого появились следующие симптомы:
- из отростков выделяется жидкость или гной;
- родинка болит и чешется;
- новообразование почернело или резко изменило свой цвет;
- на поверхности образовывается корочка и шелушится.
Не стоит откладывать визит к врачу, если изменились размеры и форма отростка, возникло кровотечение.
В чем опасность?
Помимо перерождения отростка в меланому, висячие родинки вызывают дискомфорт и могут быть опасны в обычной жизни. Иногда человек может случайно задеть родинку одеждой или рукой и сорвать ее. Это вызовет кровотечение, которое часто тяжело остановить. Небезопасными являются висячие отростки на шее, так как этот участок тела постоянно подвергается механическому воздействию. Повредить родинку на этом месте можно с помощью воротника куртки или ювелирным украшением – цепочкой, бусами, ожерельем.
Зачастую поврежденная родинка на шее засыхает и отпадает самостоятельно, но при травме в рану может попасть инфекция. После этого нарост:
- стане отечным;
- будет болеть;
- появится риск размножения в нем раковых клеток.
Если родинка на шее все же была повреждена, травмированную область следует обработать перекисью водорода и обратиться к врачу. Опасными также являются висячие наросты на спине. Их легко повредить при чесании. Довольно часто люди узнают о наличии родинок на спине уже после их повреждения, так как они не бросаются в глаза. Отростки в паху и под мышками значительно осложняют процесс гигиены. Их легко содрать при бритье и вызвать воспалительный процесс. Обладателям таких родинок придется отказаться от облегающего тугого белья, способного повредить родинки.
Надо ли удалять?
Ответить на вопрос, что делать с висячей родинкой, сможет дать врач-онколог или дерматолог. Специалист осмотрит кожные покровы пациента и назначит один из нескольких способов диагностики:
- цитологию;
- микроскопию;
- гистологию.
По результатам анализов доктор назначит лечение или удаление новообразования.
Как можно удалить?
За советом, о том, как убрать висячую родинку, можно обратиться к традиционной или хирургической медицине.
Традиционная медицина рассматривает возможность удаления новообразований только в больницах или специальных косметологических клиниках. Несколько вариантов удаления наростов:
Конкретный метод может выбрать только врач, после предварительного исследования новообразования.
Для лечения наростов есть специальные препараты, которые можно применять дома:
- Стефалин – мазь растительного происхождения. Препарат наносят только на родинку, а кожу вокруг необходимо защищать от попадания мази. Применяют дважды в день.
- Малавит – средство на основе трав. Средство переносят на ватку или ватный диск, а затем обрабатывают необходимую область. Затем родинку заклеивают пластырем, а процедуру повторяют раз в два дня.
- Колломак – препарат, помогающий удалить небольшие родинки. Действует на эпителий, смягчая его, после этого отростки отпадают.
Прежде чем приступать к самостоятельному лечению, необходимо выяснить природу висячего нароста. Важно помнить, что средства народной медицины и препараты, приобретенные без рецепта врача, могут иметь противопоказания и побочные эффекты. Консультация у специалиста показана каждому человеку, имеющему висячие родинки.
Другие статьи:

Родимое пятно представляет собой пигментное образование, состоящее из невусных клеток. Они имеют преимущественно разные оттенки коричневого цвета.

Воспаление предстательной железы не всегда может быть вызвано бактериальной флорой. Источником развития заболевания часто служат грибы, инфекции, другие виды возбудителей. Абактериальный простатит – это одна из форм воспалительного процесса в предстательной железе, при которой наблюдаются деструктивные изменения мышечной ткани органа.

Патология представляет собой воспалительный процесс стенок мочеиспускательного протока. Как правило, заболевание носит инфекционный характер, и без бактериального агента развивается крайне редко.
Красная родинка – это небольшое новообразование, обычно ярко-красного цвета, круглой или овальной формы. Считается распространенным новообразованием на коже, которое может возникать практически на любом участке тела. Некоторые из них достаточно мягкие и ровные, другие же имеют более заметно выпуклую форму.

Этот тип новообразований обычно не является поводом для беспокойства. При условии, что они не кровоточат или не меняются в размере, форме и цвете. В противном же случае лучше будет проконсультироваться у врача. Любые изменения в родинке могут быть первыми сигналами о раке кожи, при условии, что не было механических повреждений, от которых они также могут кровоточить и чесаться, что может послужить неправильным выводам.
Причины появления красных родинок
Точная причина, почему появились красные родинки на теле, неизвестна, это может быть предрасположенность из-за генетического фактора. Но есть и другие причины:
- беременность;
- воздействие химических веществ;
- некоторые заболевания, в том числе инфекционные;
- неподходящий климат (слишком жаркий или холодный)
- механические повреждения кожи, такие как укус или порезы, при которых кусочки кожи не совсем оторвались.
Также возможны их проявления в более зрелом возрасте, связано это с постепенным снижением иммунитета. Новообразования проявляются у 75% населения в возрасте старше 60 лет.
Невозможно как-то повлиять на появление или непоявление красных родинок на теле, поскольку они заложены в нас на генетическом уровне, если у одного из родителей было их много, значит, и у детей будет похожая ситуация, и даже возможны идентичные карты расположения невусов.
Места локализации
Увеличение роста родинок наблюдается у людей в возрасте от 0 до 20 лет, а потом уже от 45 лет и старше. В остальное время они появляются, но не так активно, как в первую и последнюю фазу жизни. Обычно красные родинки возникают на верхней части тела, руках, ногах и плечах. Также любимым их местом являются голова, стопы, кисти рук. Могут располагаться по всему телу, и невозможно предугадать их последующие месторасположения. Красный цвет им придает скопление мелких кровеносных сосудов в основании, которые подпитывают их кровью.
Виды и классификация
Родинки имеют два основных вида:
- Пигментные. К ним относятся плоские, чаще коричневого цвета, невусы.
- Сосудистые, которые образуются от изменения структуры сосудов.
Также они бывают:
- Врожденными – делящимися по размеру: мелкие, средние и крупные.
- Приобретенные, делящиеся на три вида в зависимости от нахождения меланоцитов в слоях эпидермиса.
- Висячие, их еще называют папилломами.
Существуют невусы-невидимки, которые проявляются со временем меняя окрас. Также блуждающие, которые меняют свое расположения, появляясь то в одном, то в другом месте. За картой расположения своих родинок желательно следить.
Опасны ли красные родинки?
Признаки, на которые надо обратить внимание, если появились маленькие красные родинки:
- Цвет. Если он неравномерный и начинает изменяться – это причина для посещения врача.
- Воспаление вокруг образования, то есть покраснения в виде ореола вокруг родинки.
- Увеличение размера родинки или ее уплотнение.
- Появление трещин и язв на теле родинки.
- Выпадение волос, если они росли из родинки.
- Появление зуда, жжения или покалывания в месте, где находится родинка.
- Изменение краев невуса тоже говорит о том, что пора посетить специалиста.
Точный диагноз может поставить дерматолог или врач-онколог, за помощью к которым можно и нужно обращаться. Невусы не опасны, пока они находятся в стабильном состоянии, в этом случае можно повременить с врачом.
Красные родинки у детей
У большинства людей основная часть родинок появляется в первые 20 лет жизни, затем образование родинок (невусов) спадает. Также они имеют свойства иногда сами по себе исчезать, и происходит это из-за того, что кровеносные сосуды, питающие родинку, пересыхают или закупориваются. Один из 100 новорожденных уже рождается с маленькими красными родинками на теле, и они считаются более предрасположенными к изменениям и переходу в меланому. Это новообразование красного цвета немного возвышающиеся над поверхностью кожи, называется невус Шпица.
Еще дети могут рождаться с большими голубыми пятнами на спине, их называют Монгольскими и чаще всего они встречаются у детей с азиатскими корнями. Любые родинки часто травмируются особенно в детском возрасте. Это может быть причиной осложнений, поэтому целесообразно иногда наблюдаться у врача, а также стараться беречь детей от подобных травм.
Красные родинки в период беременности
В период беременности женский организм переживает гормональную перестройку, и в это время могут появляться новые невусы, или разрастаться старые. В 85% это может быть нормой и обычной реакцией организма на беременность. Такие родинки скорее всего безопасны. В оставшиеся 15 % все же лучше проконсультироваться со специалистом и выяснить, почему на теле появляются красные родинки.
Нужно ли удалять красные родинки?
Не только можно, но и нужно. Если гемангиома увеличивается в размерах, меняет форму или окраску – это, безусловно, является прямым показанием как можно быстрее попасть на прием к онкологу для дальнейшего ее исследования, при надобности и удалении. Конечно же, не кустарными или народными методами, а при помощи современных специалистов. Если родинка ведет себя достаточно спокойно не меняет форму и окраску, то скорее всего, бояться не стоит и с удалением родинок можно повременить.
Диагностика
В медицине существует общий метод диагностики новообразований на коже. К ним относится первичный осмотр и запись всех жалоб пациента (анамнез). При подозрении на злокачественную опухоль назначается МРТ или рентгенография. Все полученные данные анализируются и делаются выводы, на основе которых ставится предварительный диагноз. Основным и окончательным пунктом в постановке диагноза является гистологический метод (биопсия). Она представляет собой микроскопический забор ткани из тела родинки, и делается с целью выявления патологии клеток в новообразовании.
Методы удаления красных родинок
Если родинка ничем не беспокоит и не находится в местах повышенного риска, то есть на руках, ступнях или голове и спине, то ее вполне можно не удалять.
Если же гемангиома беспокоит, то удалять ее можно только у специалистов, дерматолога или онколога. Не стоит рисковать, удаляя невус у косметолога и подвергая опасности роста неправильно удаленную гемангиому или риску заражения.
Есть несколько распространенных процедур их удаления.
- Электрокаутеризация. Невус сжигается электрическим током, подаваемым с помощью небольшого инструмента. Колодка заземления будет размещена где-нибудь так, чтобы остальная часть тела не подвергалось воздействию электричества.
- Криохирургия. Родинка замораживается с помощью жидкого азота. Его разрушает сильный холод. Жидкий азот распыляется в течение 10 секунд, проблема решается в течение одного сеанса. Этот метод быстрый и относительно простой. Рана тоже не требует особого ухода.
- Лазерная хирургия. При этой процедуре используется концентрированный желтый луч лазера, который излучает достаточно тепла, чтобы разрушить невус изнутри. Этот метод быстр и применяется в амбулаторных условиях, то есть не требует последующей госпитализации. В зависимости от того, сколько родинок будут удалять, может потребоваться от одной до трех процедур. Возможны маленькие шрамы, которые пройдут в течение 10 дней.
- Хирургический метод. Это процесс удаления невуса с верхней части кожи путем разрезания очага поражения с последующим наложением швов. Он не является часто используемым методом, и после такого вмешательства остаются шрамики.
В любом случае, если есть беспокойство и вопросы, от чего появляются красные родинки, нужно обратится к доктору, хотя бы для того, чтобы успокоить себя хорошими анализами. Потому что от невыясненных вопросов появляется стресс, который в свою очередь способствует снижению иммунитета. Будьте здоровы.
Другие статьи:

Девушки всегда стремились выглядеть красивее. И чего только не сделаешь, чтобы стать привлекательнее. Одной из множественных «процедур красоты» стала контурная пластика губ.
Водянка яичка и в XXI веке остается одним из самых распространенных мужских заболеваний.

Перхоть – неприятность, которая часто встречается у женщин, мужчин и даже детей. Когда перхоть появляется, всегда возникают вопросы – откуда она берется, и как от нее избавиться.
Очень часто в интернете звучит вопрос "Что делать если родинка растёт и увеличивается. ". Сегодня я постараюсь внести ясность с точки зрения онколога в этот вопрос.
Что такое родинка?
Несмотря на то, что родинки для нас являются чем-то обыденным, науке о родинках в настоящее время известно далеко не всё. Мы знаем, что родинки состоят из невусных клеток, которые очень похожи на обычные меланоциты тем, что тоже вырабатывают коричневый пигмент. Невусные клетки так же, как и меланоциты могут насыщать пигментом окружающие клетки кожи, т.е. делать их коричневыми.
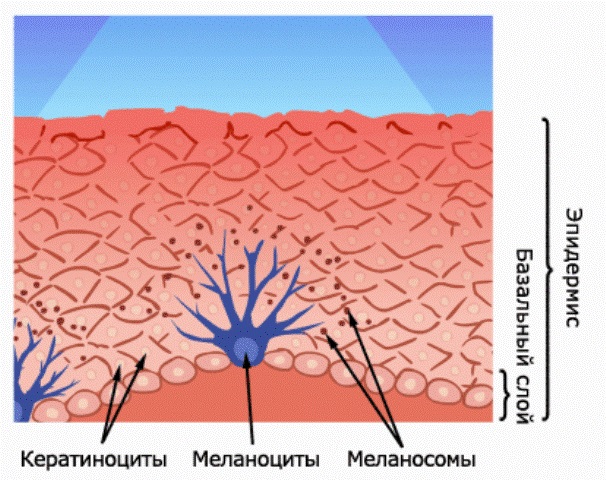
К сожалению, также известно, что невусные клетки часто становятся предшественниками меланомы - одной из наиболее злокачественных опухолей. Однако, не будем сгущать краски на ровном месте, в интернете это и так делают все, кому не лень.
За счёт чего происходит её увеличение?
Клетки родинки (невуса) могут делиться, как и подавляющее большинство клеток в организме. Однако, делают они это неохотно и только при определённых условиях. Именно поэтому наши родинки не растут постоянно. Под действием специальных ферментов клетка сначала удваивает свой генетический материал, а затем все остальные структуры. После этого, на месте одной невусной клетки появляется две, на месте двух - четыре и так далее. Родинка растёт.
Из-за чего родинка может начать расти?
Существует несколько факторов, которые могут вызвать деление невусных клеток, т.е. клеток родинки.
Первый фактор - воздействие ультрафиолета.


Дело в том, что коричневый пигмент меланин, который вырабатывают невусные клетки призван защищать нас от чрезмерного воздействия ультрафиолета. Механизм этого действия достаточно сложный, но нужно сделать акцент на том, что чем больше в нашей коже меланина, тем меньше повреждающее действие солнца. Таким образом, невусные клетки начинают делиться, чтобы произвести больше коричневого пигмента и лучше защитить нас от ультрафиолета. Внешне это проявляется появлением новых родинок и ростом тех, что уже есть.
Второй известный фактор - беременность.

В этот непростой период в жизни женщины в организме меняется гормональный фон - многое нужно перестроить и подготовить к появлению ребёнка на свет. Не будем углубляться в детали того, какие гормоны и в каких количествах во время беременности производит организм. Отметим только то, что на клетки родинки они тоже влияют и очень часто заставляют их делиться, а родинку - увеличиваться.
Третий, четвёртый, пятый и т.д. факторы имеют значительно меньшую доказательную базу и я просто перечислю их через запятую - период полового созревания, терапия противовоспалительными гормонами или гормоном роста. В клинических исследованиях показано, что около у 16% невусов можно выявить микроскопические изменения структуры на протяжении очень короткого времени - от 2,5 до 4,5 месяцев. Этот факт подсказывает, что существуют и другие причины роста невусов (родинок), но к сожалению, их роль пока не изучена.
Родинка увеличилась - это признак меланомы?
Как известно - быстрый рост - один из отличительных признаков злокачественных опухолей. Это, в подавляющем большинстве случаев, относится и к меланоме. Как же отличить обычное увеличение родинки от превращения её в опухоль? К сожалению, сделать это достоверно «на глаз» бывает очень трудно даже опытному специалисту.
Именно поэтому онкологи всегда оценивают комплекс симптомов. Важны история существования родинки, изменения, которые с ней произошли за это время, характер края, степень асимметрии, кровоточивость, отсутствие волос и т.д. Если в пользу меланомы говорит только один признак, скорее всего, с родинкой всё хорошо. Два, а тем более три признака меланомы говорят о том, что нужно срочно показаться онкологу.
Исходя из моего опыта, могу сказать, что рост обычной родинки на 1 мм в год, как правило, не является поводом для переживаний. Хотя, должен повториться, нельзя оценивать характер родинки только по одному параметру - нужен комплекс.
Коротко о главном
Даже самые доброкачественные родинки у нас на теле имеют полное право увеличиться на 1-2 мм в год. Для того, чтобы отличить родинку от меланомы нужно анализировать и другие признаки, а не только один.
Читайте также:

