Изменения печени при витилиго
Обновлено: 30.04.2024
Республиканский специализированный научно-практический медицинский центр дерматологии и венерологии Министерства здравоохранения Республики Узбекистан, Ташкент
Республиканский научно-практический медицинский центр дерматологии и венерологии Министерства здравоохранения Республики Узбекистан, Ташкент
Хирургические методы лечения витилиго
Журнал: Клиническая дерматология и венерология. 2013;11(1): 84‑90
Сабиров У.Ю., Ибрагимов Ш.И. Хирургические методы лечения витилиго. Клиническая дерматология и венерология. 2013;11(1):84‑90.
Sabirov UIu, Ibragimov ShI. Surgical techniques for vitiligo treatment. Klinicheskaya Dermatologiya i Venerologiya. 2013;11(1):84‑90. (In Russ.).
Республиканский специализированный научно-практический медицинский центр дерматологии и венерологии Министерства здравоохранения Республики Узбекистан, Ташкент
В статье описаны современные принципы лечения витилиго и хирургические методы коррекции.
Республиканский специализированный научно-практический медицинский центр дерматологии и венерологии Министерства здравоохранения Республики Узбекистан, Ташкент
Республиканский научно-практический медицинский центр дерматологии и венерологии Министерства здравоохранения Республики Узбекистан, Ташкент
Витилиго — приобретенное заболевание кожи, проявляющееся ее депигментацией. Прогноз и терапия пациентов с витилиго непредсказуемы. Существует много методов его лечения, но эффективного не выработано. Причиной возникновения заболевания является взаимодействие генетических факторов, связанных с иммунной системой и самими меланоцитами. Вследствие этого взаимодействия, спровоцированного определенными факторами, и развивается меланоцитарная деструкция. Успехи, достигнутые в понимании этиологии витилиго, будут способствовать разработке новых методик лечения данного заболевания [1].
По мере расширения технических возможностей в изучении морфологических и биохимических процессов в меланоцитах, дерматологическая наука получает новые данные о патогенезе и этиологии витилиго. Однако многие аспекты этих вопросов не выяснены. Например, еще неизвестны причины развития заболевания, оптимальное лечение, способное нормализовать нарушенные процессы [2].
Пока механизмы развития витилиго полностью не раскрыты, лечение данного заболевания является достаточно трудной задачей. В настоящее время основная цель терапии витилиго — устранение косметического дефекта и восстановление общей равномерной пигментации кожного покрова. Для этого используют разные методы как местные, так и системные (кортикостероиды, фото- и витаминотерапию, пересадку меланоцитов, лечение лазером, депигментацию кожи, солнцезащитные средства). Выбор метода лечения зависит от размеров и локализации депигментированных очагов, степени активности патологического процесса, соматического статуса пациента и предпочтения того или иного метода самим больным [1].
Знания о патогенезе витилиго увеличиваются. Его терапия направлена на предотвращение разрушения меланоцитов и стимуляцию резидуальных меланоцитов, способствующих репигментации.
Ограниченную форму витилиго лечат топическими стероидами, которые подавляют иммунную систему: снижают содержание иммуноглобулинов и их комплементов [3], а также топические ингибиторы кальциевых каналов, например, такролимус, который угнетает Т-клетки, замедляя регуляцию кодирующих генов провоспалительных цитокинов [4]. Кроме того, в исследованиях in vitro показано прямое действие такролимуса на кератиноциты, что создает благоприятные условия для меланоцитов, роста и миграции меланобластов [5—7].
При генерализованной форме витилиго в качестве первой линии терапии используют ультрафиолетовые лучи (UVA и UVB). Механизм их действия связан с иммуносупрессией и стимуляцией миграции и размножения меланоцитов. UVB активизируют Т-супрессоры, которые, в свою очередь, подавляют аутоиммунное состояние [8]. Плазма пациентов после UVA-терапии содержит высокий уровень фактора роста фибробластов (bFGF), стволового клеточного фактора и фактора роста гепатоцитов, которые также создают благоприятные условия для роста меланоцитов [9]. Пероральный псорален и UVA увеличивают количество резидуальных меланоцитов в основном за счет фактора роста меланоцитов, таких как bFGF и эндотелин 1 [10], и стимулируют миграцию пигментных клеток вдоль наружного корня волосяного фолликула к эпидермису.
Системные кортикостероиды используют не все врачи и только в случае, если витилиго быстро прогрессирует. Механизм их действия заключается в снижении содержания антител, токсичных к пигментным клеткам [11].
На фармацевтическом рынке имеется не так много терапевтических средств, которые могут длительно предотвращать меланоцитарное разрушение и при этом не вызывать значительных побочных осложнений. Кроме того, важным условием применения этих средств является обязательное наличие (в начале лечения) резидуальных меланоцитов в форме меланоцитарного резерва, чтобы достигнуть пролиферации и получить необходимый клинический эффект. Многие исследователи установили присутствие меланоцитарного резерва в нижней трети волосяного фолликула. Результаты исследований C. Loomis и соавт. [12] свидетельствуют о том, что меланоцитарные стволовые клетки выявляются в выпуклой зоне около входа мышцы волосяного фолликула. Важность меланоцитарного резерва клинически доказана тем, что при лечении на лице и шее достигается максимальный клинический эффект в отличие от конечностей и туловища. Акральные части конечностей и не волосистые части тела (локти, ноги, мужские гениталии) плохо подвергаются репигментации [13]. По данным A. Dutta и S.Mandal [14], присутствие лейкотрихии также является плохим прогностическим признаком.
В последние годы возобновились исследования по трансплантологии в виде аутотрансплантатов как кожи, так и аутологичных меланоцитов [15].
Примерно 30 лет назад витилиго лечили только консервативно. Первые результаты хирургического лечения данного заболевания были опубликованы P. Behl [16, 17] и R. Falabella [18].
Тканевая пересадка, или обычный метод пересадки кожи в форме покрышки пузырей, лоскута кожи или панч-пересадки не вовлекает клеточное разделение in vitro, и меланоциты стимулируют с помощью ультрафиолетовых лучей, чтобы усилить их распространение на пересаженном участке.
Мини- или панч-пересадку осуществляют следующим образом: биопсийный материал, предпочтительно с бедренной части, устанавливают внутрь отверстий, созданных схожими инструментами в необходимом месте, и укрепляют специальными покрытиями, которые удаляют через 7—14 сут. Основы проведения процедуры были впоследствии модифицированы для того, чтобы уменьшить побочные эффекты, увеличить пролеченную область, усилить и улучшить пигментацию. Размер трансплантатов — 1—3 мм, они устанавливаются на расстоянии 3—10 мм (расстояние определяют типом кожи и размером трансплантата) [3, 19]. Трансплантаты темнокожих пациентов могут быть расположены через 5—10 мм вдоль, благодаря меланоцитам, которые продуцируют крупные меланосомы. Однако у пациентов с 3-м и 4-м типами кожи меланоциты трансплантируются вдоль через 3—5 мм, так как они продуцируют мелкие меланосомы [19]. Булыжная мостовая (побочный эффект, который в основном наблюдается при этом методе) может быть предотвращена имплантированием трансплантатов по размеру больших, чем произведенные отверстия, удалением излишней жировой ткани со дна трансплантата [19] или созданием отверстий в месте введения на 1 мм глубже, чем толщина трансплантата. После пересадки обычно рекомендуется фототерапия для усиления распространения пигмента.
Показано положительное действие миниграфтинга (панч) при лечении локализованной формы витилиго: из 13 пациентов, у которых была достигнута 90—100% репигментация, лишь у 2 отмечен частичный эффект, и у 2 эффекта не наблюдалось, так как изначально они имели негативный миниграфт-тест. В целом у 23 пациентов (36 очагов) была оценена эффективность миниграфтинга при вульгарной форме витилиго: в 14 очагах получено 80—99% репигментации, в 12 — до 50%. По результатам проспективного исследования S. Malakar и S. Dhar у 880 (74,5%) пациентов репигментация достигнута в 90—100%, у 10,6% распространения пигмента не наблюдалось, а у 2,4% пациентов трансплантаты депигментировались.
Эпидермальная пересадка заключается в следующем: эпидермис из среза покрышек пузырей (получены путем негативного давления 300—500 мм рт.ст. на нормальную пигментированную кожу) переносят в место пересадки (аналогичный пузырь) и накладывают повязку на 7 суток. Эта техника впервые была описана U. Kistala [20] и впервые использована для лечения лейкодермы/витилиго Р. Фалабеллой [21]. С того времени было создано много аппаратов для манипуляций — масляный, вакуумный, соединенный с манометром [22], ручное аспирационное устройство с прозрачными пластиковыми чашками [23], одноразовые шприцы, прикрепленные к трехклапанному крану с трубкой, покрытой латексом и 50 мл шприцом для получения пузырей на донорской и реципиентной частях тела. Пузыри на обеих частях создают одновременно в течение 2—3 ч. Однако этот период может быть сокращен, если применять тепло и выбирать кожу над костными выступами [24].
M. Koga [22] произвел эпидермальную пересадку у 31 пациента с сегментарной формой витилиго и у 14 с вульгарной формой и наблюдал за ними в течение 6 мес. При сегментарной форме у 25 пациентов была достигнута нормальная репигментация, у 4 — частичный эффект, а у 2 — эффекта не было. У 11 больных с вульгарной формой изначально наблюдалась репигментация, но затем у 3 пигмент постепенно исчезал. S. Mutalik [23] указывал на хорошую репигментацию у 48 из 50 пациентов с локализованной стабильной формой витилиго, пролеченной эпидермальной пересадкой в течение 3-4 мес после трансплантации. В ретроспективных неконтролируемых исследованиях [25] положительные результаты были получены при генерализованной и сегментарной/фокальной формах витилиго (в 53 и 91% случаев соответственно).
Преимущества эпидермальной пересадки заключаются в минимальном образовании рубцов и хорошем косметическом результате. Однако этот метод занимает много времени и его можно использовать только на небольших участках во время одной хирургической манипуляции.
Пересадка кожи — самый первый метод, использованный для хирургического лечения витилиго. Для отбора лоскута кожи используют специально приспособленные аппараты: они переносят лоскут на подготовленную кожу путем лазерной абляции или дермабразии. Затем перенесенный лоскут покрывается хирургическим покрытием, который удаляется через 1 нед. По данным P. Behl [16], отличная репигментация наблюдалась у 70% пациентов. Преимущество метода заключается в том, что большие очаги могут быть вылечены при одной хирургической манипуляции. Однако соотношение донорской и реципиентной частей остается 1:1 и больничные расходы на лечение больших участков увеличиваются. Иногда наблюдаемое рубцевание (зависящее от опыта медицинского персонала) может быть предотвращено применением специальных инструментов. Несмотря на отличные результаты, популярность этого метода среди дерматологов невысока, его в основном используют хирурги.
При клеточной пересадке культивированных и некультивированных меланоцитов используют меланоциты, приготовленные в клеточной среде в виде суспензии, которые трансплантируют в место пересадки.
В настоящее время дерматологи Узбекистана используют хирургические методы лечения и в своей практике применяют пересадку аутологичных некультивированных меланоцитов. По нашим данным, пересадку меланоцитов проводили 21 больному (11 мужчинам, 10 женщинам) в возрасте 17—50 лет с сегментарной формой витилиго и длительностью заболевания от 1 мес до 16 лет. Стабильность очага поражения была не менее 1 года, максимальная зона поражения депигментированного очага — 110 см 2 , минимальная — 3 см 2 . Общая площадь проведенной трансплантации составила 715 см 2 (в среднем 34 см 2 у каждого пациента). У 16 пациентов после проведенной пересадки наблюдался отличный результат (95—100% репигментации депигментированных очагов), у 3 пациентов — хороший (65—94%), у 1 пациента — удовлетворительный (25—64%), у 1 пациента — плохой (0—24% репигментации). Вид до и после процедуры представлен на рисунке. Рисунок 1. Клинические проявления витилиго до и после пересадки аутологичных некультивированных меланоцитов. a, б — больной А.: состояние до (a) и после (б) лечения; в, г — больная Б.: состояние до (в) и после (г) лечения; д, е — больная В.: состояние до (д) и после (е) лечения. Рисунок 2. Клинические проявления витилиго до и после пересадки аутологичных некультивированных меланоцитов (продолжение). ж, з — больная Г.: состояние до (ж) и после (з) лечения; и, к — больная Д.: состояние до (и) и после (к) лечения.
Преимущества техники клеточной пересадки —это возможность лечить большие очаги депигментации с отличными косметическими результатами.
Таким образом, дерматовенерологическая наука настоятельно рекомендует традиционное терапевтическое лечение витилиго дополнять хирургическим лечением.
Миниграфтинг (панч-пересадка), пересадка эпидермиса, лоскутное наложение кожи, пересадка культивированных и некультивированных клеток – каждая из этих манипуляций имеет свои особенности, от которых зависит достигаемый эффект. Однако есть у этих методов и общее: все они являются надежным механизмом, длительно предотвращающим разрушение меланоцитов на любых анатомических участках, стимулирующим пролиферацию и обеспечивающим отличный косметический результат. Именно поэтому хирургическое лечение все более востребовано дерматологами. На фоне обычной фармакотерапии они позволяют получить успешные результаты в 90—100% случаев. Однако следует напомнить и о том, что хирургическое лечение требует от дерматолога тщательного обследования больного и выбора метода терапии в зависимости от его индивидуальных особенностей — возраста, длительности заболевания, стабильности процесса, площади поражения и других факторов.
Что такое цирроз печени? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, гастроэнтеролога со стажем в 15 лет.
Над статьей доктора Васильева Романа Владимировича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Цирроз печени (ЦП) — это хроническое дегенеративное заболевание печени, связанное с диффузным патологическим процессом, при котором нормальные клетки печени повреждаются, а затем замещаются рубцовой тканью, образуя избыточный фиброз и структурно-анатомические регенераторные узлы.
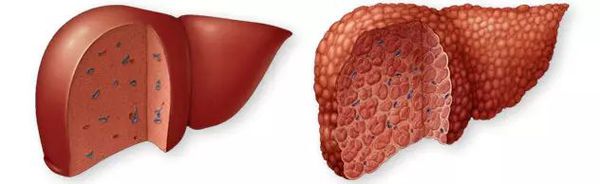
Этиология
По этиологическим характеристикам можно выделить:
- распространённые формы ЦП;
- редкие формы ЦП.
К распространённым относят вирусные (В, С, D), алкогольные и метаболические формы цирроза печени.
Редкими формами ЦП являются:
- аутоиммунные, лекарственные, токсические, первичные и вторичные билиарные циррозы;
- генетически обусловленные патологии — гемохроматоз (нарушение обмена железа), болезнь Вильсона — Коновалова, дефицит белка альфа-1-антитрипсина, гликогеноз IV типа (недостаток ферментов), галактоземия, наследственная тирозинемия и непереносимость фруктозы;
- нарушение венозного оттока из печени — венокклюзионные формы ЦП (болезнь Бадда — Киари);
- тяжёлая правожелудочковая сердечная недостаточность;
- флебопортальные циррозы (типа Банти).
Пути заражения
Заразиться циррозом печени нельзя. Однако, если он вызван вирусным гепатитом, то возбудитель может передаться через кровь, при половых контактах и от матери к ребёнку.
Основную роль в возникновении и развитии вирусного ЦП играют симптомные, малосимптомные и бессимптомные формы острого вирусного гепатита В, С, а также одновременное заболевание гепатитами В и D с последующим переходом в активный хронический вирусный гепатит. У большинства больных интервал между острым гепатитом С и клинически выраженными проявлениями ЦП превышает 30 лет. Только у мужчин, употребляющих более 50 г спирта в день, выраженные формы ЦП возникают через 13-15 лет.
Наиболее частыми причинами смерти больных ЦП является:
- большая печёночная недостаточность;
- кровотечение из варикозно расширенных вен пищевода;
- первичный рак печени;
- иммунопротективная недостаточность, влекущая за собой активизацию инфекционных (микробных) процессов, в первую очередь спонтанного бактериального перитонита и пневмонии, а также возникновение оксидативного стресса.
У больных в терминальной (заключительной) фазе заболеваний печени в основном наблюдаются декомпенсированные формы цирроза печени: асцит, варикозное расширение вен пищевода и желудка, энцефалопатия и желтуха.
Особенности цирроза печени у детей
Заболевание у детей встречается крайне редко и обычно связано:
- с аутоиммунным поражением печени;
- кардиогенными заболеваниями — лёгочной гипертензией и хронической сердечной недостаточностью;
- болезнью Бадда — Киари;
- врождёнными болезнями накопления — наследственным гемохроматозом, лизосомальными болезнями накопления, болезнью Вильсона — Коновалова;
- флебопортальным циррозом (типа Банти).
Прогноз у таких детей неблагоприятный, чаще всего они погибают, так как не успевают попасть к гепатологу и выяснить диагноз. Также они обычно страдают от множества сопутствующих болезней, в том числе от основного заболевания, ставшего причиной цирроза.
Проявления заболевания у детей и взрослых схожи. Единственный эффективный метод лечения цирроза у детей — это пересадка печени. Поэтому крайне важно вовремя диагностировать заболевание и встать в очередь на пересадку печени.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы цирроза печени
Цирроз печени в течение длительного времени может протекать латентно, т. е. бессимптомно.
Клиническая картина ЦП зависит от его формы и течения, активности основного заболевания, а также наличия или отсутствия печёночно-клеточной недостаточности, синдрома портальной гипертензии, холестаза и внепечёночных проявлений.
Основные общие симптомы, которые чаще всего встречаются при ЦП:
- повышенная утомляемость;
- похудение;
- нарушения сознания и поведения;
- ухудшение аппетита и чувство дискомфорта в животе;
- пожелтение кожи, белковых оболочек глаз и слизистой;
- осветление или обесцвечивание кала;
- потемнение мочи;
- болевые ощущения в животе;
- отёки;
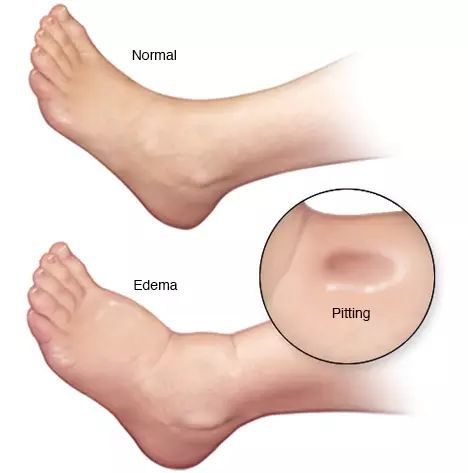
- асцит (скопление жидкости в брюшной полости);
- кровотечения из носа, желудочно-кишечного тракта, дёсен или геморроидальных узлов, а также подкожные кровоизлияния;
- часто возникающие бактериальные инфекции (например, органов дыхания);
- снижение полового влечения;
- кожный зуд.
Симптомы распространённых форм ЦП
При высокоактивном ЦП, кроме общей утомляемости, осветления стула и потемнения мочи, может возникать тупая боль в правом подреберье и вздутие живота.
Во время осмотра часто выявляют:
- субиктеричность (желтушность) склер;
- расширение вен брюшной стенки, напоминающее голову медузы;
- венозный шум при выслушивании в эпигастральной области живота (шум Крювелье — Баумгартена);
- серо-коричневатый цвет шеи;
- гинекомастию (увеличение грудных желёз);
- гипогонадизм (у мужчин);
- контрактуру Дюпюитрена (укорочение сухожилий ладоней).
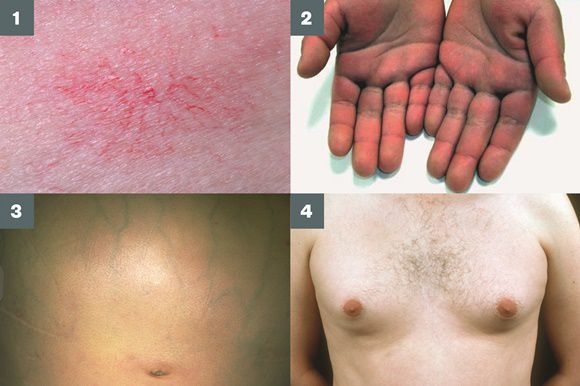
Три последних признака цирроза печени зачастую наблюдаются при алкогольных ЦП.
В области грудной клетки в 50-80% случаев наблюдаются телеангиэктазии кожи (расширения мелких сосудов), чаще при алкогольных ЦП. Пальпаторно печень отчётлива уплотнена, имеет неровный нижний край. Размеры печени различны — от значительного увеличения до уменьшения.
Часто при пальпации выявляется умеренно увеличенная селезёнка, причём её край может выступать из-под рёберной дуги на 1-3 см.
При развитии ЦП появляются симптомы белково-энергетической недостаточности, асцит, отёки, а также печёночный запах при тяжёлой печёночной недостаточности.
Симптомы при малоактивных и начальных стадиях ЦП
Данные формы ЦП зачастую протекают бессимптомно и выявляются в ходе периодических медицинских осмотров, диспансеризации, а также как случайная находка при обследовании пациента со смежной патологией или внепечёночными проявлениями.
При малоактивном ЦП, как правило, не возникают жалобы, связанные с печенью. Во время активного расспроса можно выявить весеннее снижение работоспособности, частые болезни, после которых возможны кровоточивость дёсен и потемнение мочи. Такие пациенты хуже, чем раньше, переносят длительные физические и нервно-психические нагрузки.
Желтухи и выраженного увеличения билирубина, за исключением периода интеркурентного острого гепатита, нет. Неяркая телеангиоэктазия кожи (сосудистые звёздочки) в области грудной клетки наблюдаются у 40-60% людей с ЦП.
Телеангиоэктазии кожи, плотная печень с фестончатым краем и умеренно увеличенная селезёнка — ценная клинико-диагностическая триада, которая с вероятностью 80-90% свидетельствует о ЦП или далеко зашедшем активном хроническом гепатите.
Патогенез цирроза печени
В основе патофизиологии цирроза лежит повреждение и некроз паренхимы (основной ткани) печени с деструкцией и гибелью гепатоцитов (клеток печени), а также системное поражение интерстициальной ткани.
При всех формах ЦП нарушается иммунологическое равновесие организма, преобладающими становятся аутоиммунные процессы: иммунная система человека принимает собственные клетки печени за чужеродные и повреждает их. В конечном итоге, это приводит к разрушению гепатоцитов и структуры печени в целом. Однако при этом каждая форма ЦП имеет свои патогенетические особенности:
- при вирусных гепатитах повреждающим агентом является сама вирусная частица, которая, размножаясь в клетке, разрушает её, вызывая цитолиз;
- при алкогольном ЦП прямое токсическое воздействие на мембраны гепатоцитов оказывает ацетальдегид с развитием алкогольной жировой болезни печени и алкогольного стеатогепатита;
- при метаболическом ЦП ведущую роль в патогенезе играет ожирение и сахарный диабет через стадию неалкогольного стеатогепатита с инсулинорезистентностью и последующей запрограммированной гибелью клеток печени.
В основе патогенеза более редких причин цирроза печени лежат ещё более частные механизмы развития повреждения и разрушения гепатоцитов и структуры печени:
- нарушение обмена и накопления железа при гемохроматозе;
- накопление меди при болезни Вильсона — Коновалова;
- окклюзия в системе воротной вены при гепатопортальном склерозе.
Цирроз формируется на протяжении многих лет. С течением времени происходят изменения генетического аппарата клеток печени, в результате чего появляются новые патологические клетки. Этот процесс в печени является иммуновоспалительным, он поддерживается чужеродными агентами, в роли которых могут выступать разные субстраты:
- вирус гепатита В;
- алкогольный гиалин;
- денатурированные белки;
- некоторые лекарственные средства;
- медьбелковые и железобелковые комплексы (ферритин).
В итоге повреждения паренхимы печени развивается гепатоцеллюлярная (печёночно-клеточная) недостаточность за счёт диффузного фиброза и трансформации ткани печени в анормальные узлы-регенераты. [3] [4] [5]
Классификация и стадии развития цирроза печени
В 1974 году на съезде гепатологов в Акапулько (Мексика) была принята единая морфологическая классификация, которую позже уточнили и несколько доработали эксперты ВОЗ. В настоящее время она является общепринятой.
ГБОУ ВПО РНИМУ им. Н.И. Пирогова Минздравсоцразвития РФ, Москва
Российский государственный медицинский университет, Москва
Российский государственный медицинский университет им. Н.И. Пирогова
Современный взгляд на проблему лечения витилиго
Журнал: Клиническая дерматология и венерология. 2012;10(2): 118‑123
Усовецкий И.А., Шарова Н.М., Короткий Н.Г. Современный взгляд на проблему лечения витилиго. Клиническая дерматология и венерология. 2012;10(2):118‑123.
Usovetskiĭ IA, Sharova NM, Korotkiĭ NG. The current view of the problem of vitiligo therapy. Klinicheskaya Dermatologiya i Venerologiya. 2012;10(2):118‑123. (In Russ.).
ГБОУ ВПО РНИМУ им. Н.И. Пирогова Минздравсоцразвития РФ, Москва
Представлены результаты собственных исследований, посвященных особенностям клинического течения разных форм витилиго, некоторым патогенетическим аспектам развития данного заболевания и оценке клинической эффективности комплексной терапии сегментарной и несегментарной формы витилиго.
ГБОУ ВПО РНИМУ им. Н.И. Пирогова Минздравсоцразвития РФ, Москва
Российский государственный медицинский университет, Москва
Российский государственный медицинский университет им. Н.И. Пирогова
Витилиго характеризуется внезапным возникновением депигментированных пятен вследствие нарушения секреторной функции меланоцитов или их гибели, развивается у лиц с генетической предрасположенностью, сопровождается выраженными дисрегуляторными изменениями клеточно-опосредованных реакций иммунной системы, вегетативного дисбаланса с преобладанием симпатического тонуса и серьезной социальной дезадаптацией, обусловленной личностными особенностями и внешними социальными факторами.
Витилиго является распространенным дерматозом. В мире число больных с данным заболеванием превышает 1% всего населения. В 70% случаев заболевание начинается в возрасте 10—25 лет, дети младше 10 лет, в том числе новорожденные и грудного возраста, составляют приблизительно 25% всех больных витилиго [1]. Витилиго может возникнуть в любом возрасте, длиться неопределенно долго, самопроизвольное восстановление нормальной окраски кожи наблюдается редко.
Причины появления депигментированных очагов не известны. Недостаточно понятно, в результате каких нарушений резко прекращается синтез меланина и погибают меланоциты. Разные эндогенные и экзогенные факторы могут оказывать прямое и опосредованное повреждающее действие на меланоциты.
Среди внешних факторов наибольшее значение придают инфекционным и токсическим агентам, чрезмерному ультрафиолетовому облучению, стрессам. На протяжении многих десятилетий витилиго связывали с аутоиммунным тиреоидитом, ревматоидным артритом, красной волчанкой, атопическим дерматитом, заболеваниями печени инфекционного или токсического генеза, глистной инвазией и рядом врожденных синдромов [2]. Однако частота встречаемости витилиго у этих больных не выше, чем в популяции в целом. Ряд авторов [3, 4], подводя итоги многолетним исследованиям, считают, что больные витилиго в большинстве случаев не имеют никаких тяжелых или хронических сопутствующих заболеваний, а терапия выявленных у 28% больных функциональных расстройств органов пищеварения, вегетососудистой дистонии не оказывала влияния на результат репигментации.
Многие исследователи считают [5, 6], что витилиго является серьезным косметическим дефектом, возникает у лиц с генетической предрасположенностью и в у большинстве случаев, перенесших эмоциональные расстройства. Лишь у 4—7% больных витилиго сочетается с аутоиммунным тиреоидитом.
В современных генетических исследованиях продемонстрирована связь возникновения витилиго с разными аспектами наследования. Среди спорадических случаев витилиго в европейской популяции средний возраст возникновения заболевания составляет 24,2 года, тогда как в семьях с множественными случаями заболевания средний возраст составляет 21,5 года (статистически достоверные различия) [7]. Более раннее начало заболевания в «семейных» случаях и риск заболевания у отдаленных родственников является типичной характеристикой полигенного заболевания. Около 20% больных витилиго имеют не менее одного кровного родственника с подобным заболеванием. Формально-генетический сегрегационный анализ витилиго определяет существование многих локусов, нарушения в которых формируют предрасположенность к витилиго. Однако не обнаружены ключевые гены, ответственные за манифестацию, прогрессирующее течение или предрасположенность к данному заболеванию.
При витилиго обнаружено снижение антиоксидантного потенциала, приводящего к активному повреждающему воздействию на меланоциты свободных радикалов и накоплению продуктов перекисного окисления липидов [8, 9]. Позднее выяснилось, что свободные радикалы оказывают повреждающее действие на разные клетки, участвующие в воспалительных реакциях разного типа, и нарушения антиоксидантной защиты не являются основными механизмами депигментации при витилиго.
Теория нарушений иммунных механизмов регуляции является наиболее обоснованной. При длительном течении и распространенном патологическом процессе наблюдаются изменения в субпопуляционном составе Т-лимфоцитов. Одновременно с этим, особенно на начальных стадиях заболевания, повышаются уровни активационных рецепторов лимфоцитов, отражающие степень активации иммунокомпетентных клеток [10]. В настоящее время большинство исследователей полагают, что ведущая роль в развитии аутоиммунных заболеваний принадлежит клеточно-опосредованным реакциям, при которых наблюдается выраженный дисбаланс цитокинов. При витилиго выявляется снижение активности регуляторных Т-лимфоцитов, что подтверждается уменьшением количества трансформирующего фактора роста-β (TGF-β) и интерлейкина-10 (ИЛ-10) в сыворотке крови больных [11].
Лечение витилиго является сложнейшей задачей. Так как причины его возникновения неизвестны, в большинстве случаев заболевание развивается на фоне полного физического благополучия. Предлагается применять в основном топические стероиды и/или иммуномодуляторы при площади поражения до 20%, а также длительную фототерапию [12, 13]. В комплексную терапию включают ферментные препараты, гепатопротекторы, витамины и микроэлементы (цинк, медь) [14, 15]. В ряде рекомендаций содержатся сведения о применении седативных и антидепрессивных средств.
Цель настоящего исследования — изучение клинических особенностей течения витилиго и эффективности комплексной терапии, включающей иммуномодулирующий компонент — тимоген и наружно 1% пимекролимус, и коррекцию аффективных расстройств у больных разными формами витилиго с использованием препарата антидепрессивного действия агомелатин.
Материал и методы
Все больные разными формами витилиго были полностью обследованы (проведены клинические анализы крови и мочи, биохимический анализ крови, ультразвуковое исследование органов брюшной полости и щитовидной железы, гормоны щитовидной железы Т3, Т4, тиреотропный гормон — ТТГ и антитела к тиреоидной пероксидазе — АТ-ТПО по показаниям, консультация невропатолога по показаниям, консультация психиатра, иммунологические исследования — популяционный и субпопуляционный состав лимфоцитов, уровень провоспалительных и регуляторных цитокинов).
Результаты
Под нашим наблюдением с 2006 по 2011 г. находились 84 больных витилиго (46 женщин, 38 мужчин) в возрасте от 18 до 56 лет.

Давность заболевания варьировала от 6 мес до 30 лет, средняя продолжительность составила 6,5±4,8 года. Среди вероятных причин развития витилиго большинство больных называли перенесенный стресс (39 пациентов, 46%). Витилиго возникло после оперативных вмешательств у 3 (3,5%) пациентов, после травм — у 4 (4,5%). По мнению 4 (5%) женщин, впервые депигментированные пятна появились у них после родов, в период лактации, причем 1 пациентка отмечала, что после 2- и 3-х родов увеличивалась площадь поражения и появлялись свежие очаги. У 14 (17%) больных заболевание возникло после воздействия длительного ультрафиолетового излучения, 20 (24%) пациентов не могли связать появление депигментированных пятен с какими-либо значимыми причинами (рис. 1). Рисунок 1. Вероятные причины развития витилиго. У 21 больного среди ближайших родственников имелись проявления витилиго разной давности и степени распространенности, у 2 из них, помимо поражений кожи были обесцвечены участки волос.
При обследовании больных витилиго обнаружено, что наиболее часто (у 48 больных, 57,1%) встречаются дискинезия желчевыводящих путей и желчекаменная болезнь, хронический холецистит, жировой гепатоз. Гастрит обнаружен у 16 (19%) больных. В процессе обследования патология щитовидной железы (аутоиммунный тиреоидит, диффузный токсический зоб, кисты щитовидной железы) выявлена или подтверждена у 13 (15,4%) больных витилиго. Только у 4 больных из 13 с патологией щитовидной железы были обнаружены АТ-ТПО, что подтверждало диагноз аутоиммунный тиреоидит.

Гинекологические заболевания (дисфункциональные нарушения менструального цикла, миома) обнаружены у 5 (5,9%) женщин. У 10 (11,9%) больных подтверждена гипертоническая болезнь I—II степени, у 1 (1,2%) выявлен сахарный диабет 2-го типа, у 3 (3,5%) обнаружено алиментарное ожирение II—III степени. Достоверных отклонений от нормальных значений в клинических анализах крови не обнаружено. Тяжелых хронических заболеваний или декомпенсированных состояний у больных витилиго не выявлено (табл. 1).
Мы наблюдали за больными с разными формами витилиго (табл. 2). Среди них 7 (8,3%) больных имели сегментарную форму с площадью поражения 2% (рис. 2). Рисунок 2. Сегментарная форма витилиго. Вульгарная форма наблюдалась у 44 (52,3%) больных. В этих случаях площадь поражения составляла 3—70% площади кожного покрова (рис. 3, а, б). Рисунок 3. Пациентка (а) и пациент (б) с вульгарной формой витилиго. Отдельную группу составили больные с акрофациальной формой (31 человек, 36,9%) с депигментированными очагами на лице и конечностях (рис. 4, а—в). Рисунок 4. Акрофациальная форма витилиго (а—в). У 10 (11,9%) пациентов при клиническом обследовании обнаружены невусы Сеттона (рис. 5). Рисунок 5. Невусы Сеттона.
Витилиго является серьезной психологической проблемой [16, 17]. При исследовании уровня тревожности методом Спилбергера—Ханина низкий уровень реактивной тревожности наблюдается у 52 (61,9%) больных, а у 32 (38,1%) — умеренно выраженная реактивная тревожность. У 55 (77,4%) больных витилиго отмечен высокий уровень личностной тревожности, причем он не зависел ни от площади поражения, ни от давности заболевания. Наличие депрессивных расстройств подтверждены с помощью госпитальной шкалы Гамильтона (средний показатель 13,9±2,4 балла) и шкалы Бека (средний показатель 22,4±2,8 балла). У большинства обследованных выявлялись депрессивные расстройства невротического уровня, характеризующиеся подавленностью настроения, нарушением сна, тревожными и астеническими проявлениями.
Таким образом, в ходе обследования каких-либо тяжелых сопутствующих заболеваний не выявлено. По данным литературы, аффективные и вегетативные нарушения наблюдаются практически у всех больных витилиго и требуют адекватной коррекции.
При иммунологическом исследовании, проведенном 25 больным витилиго, обнаружены достоверные отклонения от контрольных значений в субпопуляционном составе Т-лимфоцитов и дисбаланс провоспалительных цитокинов (табл. 3; рис. 6). Рисунок 6. Содержание цитокинов в сыворотке больных витилиго. Примечание. ИЛ-2, ИЛ-8, ФНО-α, ИФН-γ, ИЛ-10 в пг/мл; TGFβ, в нг/мл. Так, содержание CD8+ в крови больных витилиго было достоверно выше, чем у здоровых, иммунорегуляторный индекс (ИРИ) также имел достоверные отличия от контрольных значений. В сыворотке крови больных витилиго обнаружено повышенное содержание ИЛ-2, ИЛ-6, ИЛ-8 и фактора некроза опухоли-α (ФНО-α), интерферона-γ (ИФН-γ) на фоне низкого уровня регуляторных цитокинов TGF-β и ИЛ-10 по сравнению с контролем.
Комплексное лечение больных проводили с учетом клинических особенностей витилиго, в том числе давности, распространенности и активности патологического процесса. Использовали направленную иммуномодулирующую терапию — тимоген (назальный спрей по 1 мл/сут в течение 20 дней) и пимекролимус (1% крем 2 раза в сутки в течение 4—6 мес). Психокорригирующую терапию проводили агомелатином, который является агонистом мелатонина (МТ1- и МТ2-рецепторов) и антагонистом 5НТ2с. Агомелатин больные витилиго принимали по 25 мг/сут 1 раз в день не менее 6 нед. После консультации психиатра 5 больным с умеренно выраженными признаками депрессии агомелатин был назначен в суточной дозе 50 мг на 12—24 нед.
Мы провели комплексное лечение 57 больным разными формами витилиго (3 пациента — с сегментарной формой, 25 — с акрофациальной, 29 — вульгарной).
У всех больных с сегментарной формой витилиго 100% репигментация наблюдалась через 4 мес после начала терапии.
У больных акрофациальной формой полная клиническая ремиссия отмечена в 16 (64%) случаях через 5 мес терапии. Значительное улучшение со 100% репигментацией большинства очагов и уменьшением площади очагов депигментации более чем на 60% имелось у 7 пациентов. Незначительная эффективность отмечена у 2 больных, причем полностью восстановилась нормальная окраска кожи в периорбитальных и периоральной областях, на тыльной поверхности кистей и в области фаланг площадь депигментированных очагов практически не изменилась, частично (до 40%) уменьшилась площадь очагов в области голеностопных суставов.
Положительные изменения после проведенной комплексной терапии наблюдались у всех больных вульгарной формой витилиго. Клиническая ремиссия отмечалась у 20 из 29 больных данной группы.
В течение первых 3 мес терапии (12 нед) у этих пациентов началась активная репигментация очагов, площадь которых сокращалась на 30—60%. К концу 6-го месяца цвет кожи восстановился полностью.

У 6 больных наблюдалось сокращение площади депигментированных очагов на 50—70% за счет полной репигментации отдельных очагов и частичного восстановления нормального цвета кожи отдельных участков. У 3 пациентов отмечались незначительные позитивные изменения, которые выражались в восстановлении пигментации свежих, небольших по площади участков (не более 2 см 2 ), сглаживании границ по периферии очагов депигментации (табл. 4).
Все больные хорошо переносили лечение, побочных эффектов, осложнений, отказов от терапии не было. В процессе терапии удалось изменить отношение пациентов к своему заболеванию, оценить позитивные изменения в процессе лечения. На фоне активной репигментации очагов нормализовались иммунологические показатели и произошла редукция признаков депрессивных расстройств.
Таким образом, полученные нами результаты свидетельствуют о возможности обоснованного эффективного и безопасного лечения витилиго.

Гемангиома печени – опухолевое образование доброкачественного характера, которое появляется на одной или обеих долях внутреннего органа. В среднем, размер новообразования достигает 5 см.
Классификация
В мировой медицинской практике существует несколько разновидностей данной опухоли:
- кавернозная гемангиома печени, представляющая собой сразу несколько свободных полостей, соединяющихся в единую;
- капиллярная гемангиома печени образует большое число маленьких полостей, в каждой из которых размещается кровеносный или венозный сосуд.
Наряду с самыми распространенными также могут встречаться венозная, гроздевидная гемангиома, гемангиоэндотелиома.
Симптоматика недуга
Симптомы гемангиомы печени появляются далеко не сразу. Из-за небольших размеров образования даже в лабораторных условиях не всегда можно заметить наличие новых клеток. Это же касается клинических проявлений.
При разрастании опухоли до размеров от 10 см можно обнаружить нехарактерные для здорового состояния особенности:
- увеличение печени в объемах;
- тошнота, небольшая рвота;
- неприятные, болезненные ощущения под ребрами с правой стороны.
Все эти симптомы возникают в результате того, что новообразование давит на соседние органы и сдавливает расположенные рядом сосуды.
В некоторых случаях гемангиома печени может проявить себя после травмы живота (например, сильного удара) или интенсивной физической нагрузки тела. Разорвавшись от натуги, она вызывает внутреннее кровотечение и острую боль в области живота.
Причины появления
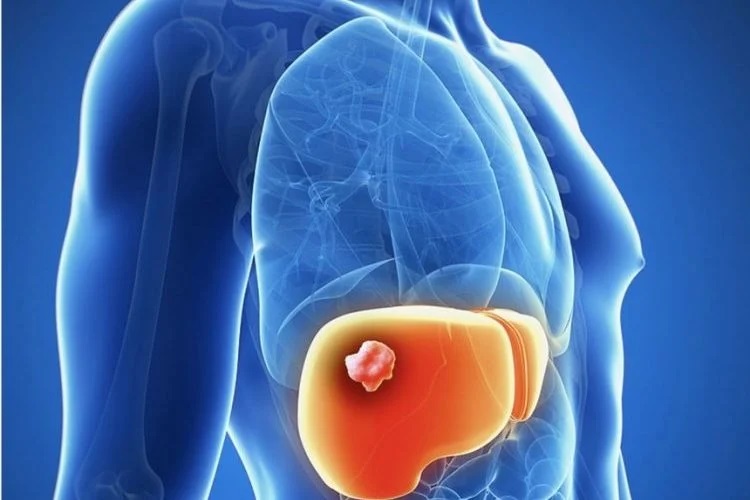
Признаки гемангиомы печени может ощутить на себе абсолютно каждый человек вне зависимости от возраста или пола. Тем не менее, отмечено, что у женщин она может разрастаться интенсивнее ввиду повышенного уровня гормона эстрогена.
Несмотря на огромное количество проведенных исследований данного образования, точная причина его появления до сих пор не выявлена. Ученые-медики считают, что предпосылки формируются еще во внутриутробном периоде развития плода.
Существует мнение о том, что разрастание клеток, образующих впоследствии гемангиому печени, активизируется в результате перенесенных организмом кровоизлияний, а также склонности к увеличению капиллярных и венозных сосудов и тромбозам.
Диагностика образования
В исключительно резких случаях, лишь при случайном стечении обстоятельств, гемангиома печени у ребенка или взрослого может быть обнаружена на ранней стадии. В подавляющем большинстве случаев ее находят, когда размеры достигают серьезных объемов.
В качестве методов диагностики применяются следующие:
-
и печени (может показать опухоль круглой формы с четкими границами); (помимо очертаний образования покажет и его содержимое); (послойно продемонстрирует границы и содержимое опухоли).
При обнаружении опухоли необходимо определить ее качественные особенности. Для подтверждения гемангиомы проводится ангиография чревного ствола, может также понадобиться статическая сцинтиграфия печени. Чтобы определить степень доброкачественности (злокачественности) атипичных клеток, назначается гепатосцинтиграфия.
Наряду с этим проводятся клинические анализы:
- печеночные пробы; , биохимия крови;
- анализ крови на генетические маркеры.
Особенности лечения
Методика избавления от новообразования во многом зависит от его размеров и формы.
Небольшие опухоли (до 5-6 см в объеме) не требуют особенных действий. За ними осуществляется наблюдение и УЗ-контроль спустя 3 месяца с момента обнаружения. При отсутствии какой-либо динамики ультразвуковая диагностика назначается каждые 6-12 месяцев.
Необходимость в хирургическом удалении определяется индивидуально. К такому ходу событий приводят:
- стремительное разрастание гемангиомы печени – более чем на 50% от первоначальных размеров за год;
- объем более 5-6 см;
- кровотечение атипичной ткани;
- агрессивное проявление симптомов;
- неточное определение доброкачественности опухоли.
Питание
Питание при гемангиоме печени играет существенную роль в избавлении от нее. Пациенту в обязательном порядке назначается диета, чтобы не спровоцировать ухудшение ситуации (резкое разрастание атипичных клеток).
Диета при гемангиоме печени у взрослых и детей подразумевает исключение из рациона таких продуктов, как:
- газированные напитки;
- алкоголь и слабоалкогольные напитки;
- любой шоколад;
- яичные желтки;
- острые специи;
- груши, дыни;
- свежий хлеб.
Следует ограничить потребление жирной, жареной, копченой, соленой пищи.
Вместо этого необходимо сделать упор на:
- нежирные сорта рыбы;
- печень;
- молочные продукты;
- вязкие каши;
- овощи;
- не кислые фрукты.
Может быть дополнительно назначен прием витамина В12.
Ответы на распространенные вопросы
Какая профилактика при гемангиомах?
Так как точная причина появления гемангиомы не определена, грамотной профилактической мерой является проведение один раз в год ультразвуковой диагностики печени. При наличии каких-либо сомнений следует дополнительно сделать КТ или МРТ.
Обязательно ли соблюдать диету при гемангиоме печени?
Правильный подбор питания обязателен в случае, если пациент настроен на положительный результат. Употребление недопустимых в рационе заболевшего продуктов может спровоцировать резкий рост и разрыв гемангиомы.
Чем опасна гемангиома печени?
Ее главная опасность заключается в возможном разрыве тканей и последующим за ним кровотечением. Также существует вероятность, что из-за больших размеров опухоли будут сдавлены соседние органы, в связи с чем будет нарушена их работа.
Как лечить гемангиому печени?
Лечение данного недуга подбирается в зависимости от его размеров и скорости разрастания. Специалист может подобрать гормональную терапию, малоинвазивные методы (например, лучевую терапию), а также хирургическое вмешательство. Для закрепления эффекта от лечения необходимо соблюдать специальную диету.

Витилиго – это патология, которая характеризуется обесцвечиванием эпидермиса. На коже появляются светлые пятна (обычно неправильной, произвольной формы), которые остаются такими навсегда и не восстанавливают свой цвет. Чем темнее кожа, тем заметнее эффект.
Локализуется витилиго на любых местах – на руках, ногах, туловище, лице, волосистой части головы и даже во рту. Причем предсказать локализацию невозможно – цвет кожных покровов теряется без какой-либо логики.
Особенности витилиго
- не заразно – при любом контакте заразиться им невозможно;
- не несет никакой опасности для жизни – все проблемы носят эстетический характер;
- не является инфекционным.
Опасаться людей с такой особенностью точно не стоит, а если она проявилась у вас, то вашей жизни и здоровью ничего не угрожает. Правда, обратиться к врачу и проверить основные показатели организма все равно нужно.
Причины и основные проявления
На данный момент медицина на 100% не знает, каковы причины витилиго. Но есть понимание того, как этот процесс происходит. За цвет нашей кожи отвечают специальные клетки-меланоциты и количество меланина в них. Когда такие клетки начинают гибнуть, участки кожи обеспечиваются.
Факторы, которые запускают этот процесс, пока находятся под вопросом. Но врачи предполагают, что этому способствуют следующие моменты:
- проблемы аутоиммунного характера. Предполагается, что меланин по каким-то причинам разрушается защитными клетками собственного организма;
- генетический фактор. Нередко синдром витилиго наблюдается у детей и внуков тех людей, которые страдали этой патологией;
- серьезные стрессы, которые могут дать в организме абсолютно любой сбой;
- сильное воздействие на кожу – например, контакт с серьезными химикатами или солнечные ожоги.
Часто установить причину проявления не представляется возможным, но некоторые факторы врачи стараются хотя бы исключить, чтобы в организме не было других проблем.
Как начинается и протекает заболевание: клинические проявления

Чаще всего первые признаки заболевания проявляются в возрасте до 20 лет. Причем болезнь витилиго сразу начинается в тех местах, которые больше контактируют с солнцем – на руках, лице, ногах.
Пятна могут располагаться симметрично, захватывая большие участки тела, но могут появляться и только на одной стороне тела либо захватывать относительно небольшой участок. Нередко пятна прогрессируют в течение относительно короткого времени (год или два), а затем прекращают свой рост. В начале болезни витилиго очень трудно сказать, какое количество тканей будет поражено, остановится ли она на определенном уровне. Чаще всего встречаются случаи, когда пятна постепенно разрастаются, захватывают все больше кожных покровов.
Диагностика витилиго
Процесс диагностики относительно простой. Врач-дерматолог осматривает кожные покровы (в том числе и под ультрафиолетовой лампой), чтобы исключить другие заболевания – псориаз, дерматит или что-то другое. Затем пациенту предлагают сдать дополнительные анализы, чтобы посмотреть, нет ли анемии, аутоиммунных заболеваний, диабета.
Для подтверждения диагноза часто нужна биопсия – изучение маленького участка кожи, чтобы исключить нежелательные образования и процессы.
Лечение витилиго в Москве
Столкнувшись с такой проблемой, пациент, конечно, интересуется, как вылечить витилиго. Сразу уточним, что 100% действенных способов не существует. Некоторые варианты лечения позволяют значительно затормозить процесс осветления тканей – однако всегда есть риск, что он начнется заново. Легче всего добиться результатов на первых этапах заболевания.
Сейчас есть препараты для лечения витилиго, но их эффективность не слишком высокая, поэтому врачи отдают предпочтение комплексному подходу. В зависимости от конкретной ситуации лечение витилиго осуществляется при помощи:

- некоторых гормональных средств. Обычно выбирают более мягкие и щадящие;
- кремов с глюкокортикоидами. Ни в коем случае нельзя назначать себе такие препараты самостоятельно – у них есть серьезные побочные эффекты при неправильном применении;
- мази от витилиго с пимекролимусом или такролимусом. Их назначают при незначительных поражениях кожи и часто совмещают с фототерапией;
- ПУВА-терапия. Она предполагает использование препаратов на основе псоралена, а также УФ-лучей. Терапия длительная, обычно она растягивается на полгода-год и повторяется несколько раз в неделю.
Поскольку витилиго у людей дает нежелательный эстетический эффект, при не слишком выраженных пятнах цвет кожи выравнивают за счет здоровых участков – их осветляют, что делает пятна менее заметными.
К кардинальным методам лечения витилиго относится пересадка кожи, что не рекомендуется врачами, поскольку вместо эстетической проблемы можно получить риск серьезных осложнений.
Самолечение: работает ли?
Домашние способы – это не лечение, а, скорее, профилактика витилиго. Чтобы поддерживать кожу в хорошем состоянии и защищать ее от лишнего стресса рекомендуется:
- пользоваться средствами от губительного воздействия солнца. Это кремы с SPF, которые выпускаются и для тела, и для лица. Рекомендуется наносить такие кремы достаточным (толстым) слоем, а также постоянно обновлять, если того требует инструкция;
- выбирать безопасные средства для автозагара – на данный момент — это составы с дигидроксиацетоном;
- укреплять иммунитет, следить за качеством анализов. При необходимости пропивать курсы витаминов (по рекомендации эндокринолога);
- следить за психологическим состоянием. Поскольку психосоматика для витилиго считается одной из вероятных причин, необходимо заботиться о своем спокойствии и комфорте.
Считается, что состояние кожи улучшают отвары и компрессы (например, из семян редьки), а также настойки для внутреннего применения – на основе ромашки, зверобоя, душицы и других трав. Важно понимать, что все эти средства не помогут остановить болезнь или повернуть ее вспять. Это вспомогательные варианты для поддержания иммунитета. Но будьте осторожны: натуральные средства также имеют побочные эффекты и могут вызывать аллергию.
Вопросы-ответы
Ответим на наиболее популярные вопросы, связанные с причинами и лечением витилиго.
Можно ли вылечить витилиго?
Конкретные прогнозы может дать врач в процессе лечения, когда будет видно, насколько действует выбранная схема. Но помните, что имеющиеся пятна окончательно не исчезнут и всегда возможны рецидивы.
Что такое витилиго у девушек?
У девушек, как и мужчин, детей и пожилых людей, витилиго – это обесцвеченные участки кожи, которые появляются в результате разрушения меланина. Это не заразно и не опасно.
Как вылечить заболевание навсегда?
К сожалению, нет такого способа, который помог бы избавиться от проблемы навсегда и «откатить» последствия заболевания обратно, до равномерной кожи без пятен.
Чем опасно витилиго?
Сам по себе этот синдром не опасен – главное, исключить другие заболевания, что и делают врачи во время диагностики. В остальном эта проблема чисто эстетическая – она не влияет на продолжительность и качество жизни.
Если у вас на коже появились светлые пятна, обратитесь к опытным дерматологам, чтобы исключить нежелательные заболевания и/или назначить эффективное лечение.
Читайте также:

