Иссечение поражения подкожно-жировой клетчатки что это
Обновлено: 25.04.2024
Липома и атерома кожи - две распространенные разновидности доброкачественных новообразований. Они требуют исключительно внимательного к себе отношения, поскольку в ряде случаев (правда, к счастью, нечасто) могут перерождаться в злокачественные опухоли. Появление атеромы может не вызвать подозрений — поначалу она обычно не доставляет больших неудобств. Однако даже в том случае, если новообразование не болезненно, все-таки стоит показаться врачу. Часто жировик (липома) на шее или коже головы постепенно увеличивается в размерах, в этом случае посетить врача нужно срочно — новообразование нужно будет исследовать, чтобы определить, нет ли опасности развития рака.
Липома и атерома часто внешне похожи, и пациенты нередко не отличают их друг от друга, определяя под общим названием «жировик». Попробуем разобраться, в чем же разница между липомой и атеромой, а также, как поступить, если у вас выявлено одно из этих образований.
Липома
Это – доброкачественное образование, состоящее из жировой ткани. По сути – это локальное скопление жировой ткани под кожей. Липома относится к доброкачественным опухолям, хотя в редких случаях под ее маской может развиваться липосаркома– образование злокачественное.
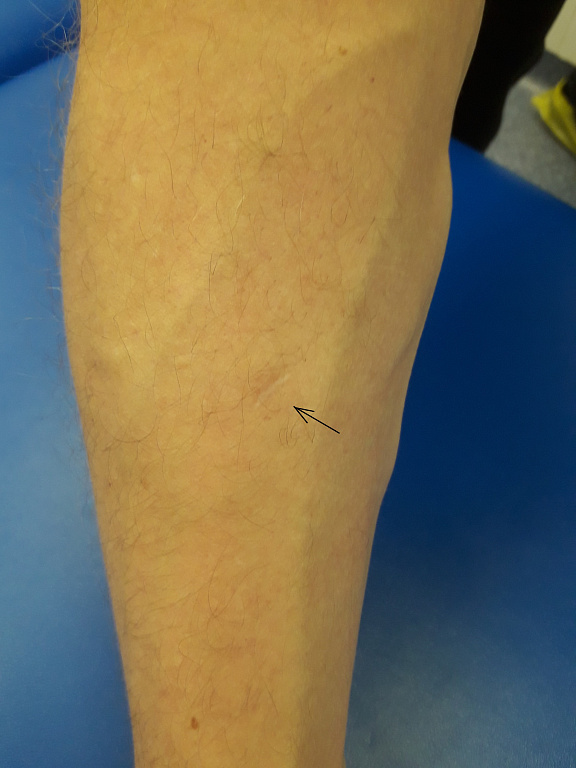
Липомы проявляют себя в виде мягкоэластических подкожных образований, подвижных, безболезненных, могут медленно увеличиваться в размерах. Кожа над липомами не изменена и легко смещается над ними. Мелкие липомы вообще не видны их можно обнаружить только при пальпации. Более крупные липомы выделяются как «бугры» округлой или овальной формы. Размеры липом очень вариабельны – от 1-2 см до 20 см и более. Липомы никогда не воспаляются и не нагнаиваются.
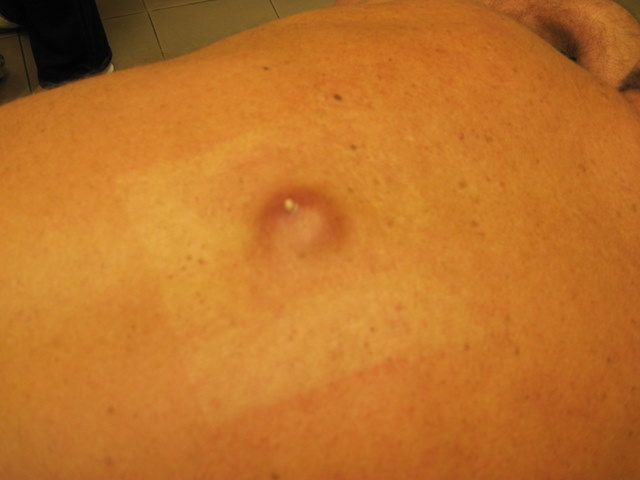
Атерома
Происхождение атеромы принципиально иное, чем липомы. Атерома развивается из сальных желез кожи. По разным причинам проток железы забивается, секрет скапливается в железе, которая начинает постепенно увеличиваться в размерах. Атерома определяется в виде небольшого (от 0,5 до 2 – 3 см) образования, которое всегда несколько возвышается над кожей и всегда спаяно с ней (т.е. кожа над атеромой не смещается), может медленно расти. Атерома всегда имеет капсулу, содержит атероматозные массы, напоминающие измельченное сало.
Т.к. атерома соединена с внешней средой протоком, всегда есть угроза, что через проток она инфицируется, и произойдет нагноение. В этой ситуации в области ранее «спокойной» атеромы появляются умеренные боли, образование быстро (за несколько дней) увеличивается в размерах, вокруг него появляется покраснение, может повышаться температура тела. Нагноение атеромы требует срочной операции.
Симптомы
Определить проблему в обоих случаях обычно не составляет сложности.
- подвижная и безболезненная, размеры могут быть от нескольких миллиметров до 10-15 см;
- на ощупь — тестообразная или плотная;
- не спаяна с кожей – кожа легко смещается над образованием;
- никогда не воспаляется – т.е. над липомой не отмечается покраснения кожи, припухлости.
Чаще всего липомы располагаются на конечностях, голове и туловище, практически никогда не бывают на лице.
Симптомы атеромы
Образование в виде бугорка, безболезненно, подвижно, спаяно с кожей, часто можно разглядеть отверстие выводного протока железы. Чаще всего «шишка» располагается на участках тела, где есть волосяной покров: на лице, коже головы, в области половых органов, на ногах, на спине, встречается на лице. В случае появления нагноившейся атеромы образование увеличивается в размерах за несколько дней, кожа на пострадавшем участке может покраснеть и стать болезненной, может также подняться температура.
Лечение
Теперь, когда мы разобрались в отличии липомы от атеромы, перейдем к следующему вопросу: а нужно ли вообще удалять липому или удалять атерому? Начнем с того, что консервативное лечение липомы, равно как и лечение атеромы абсолютно бесперспективно. Более того, агрессивное воздействие на эти образования различными «народными» средствами может вызвать нагноение атеромы, а также малигнизацию (озлокачествление) липомы.
Тактические подходы к лечению липомы следующие: если липома небольшая (2-3 см), не растет и не причиняет каких-либо неудобств (не трется об одежду, не является косметическим дефектом и т.п.), то ее можно не удалять. В случае же роста (а особенно быстрого), лучше пойти на операцию. Если липома растет, то удалять ее рано или поздно все равно придется, но лучше сделать это пока она маленькая, чтобы избежать больших разрезов и травматичности вмешательства. Любая удаленная липома должна быть направлена на гистологическое (под микроскопом) исследование.
Подводя итоги всему вышесказанному можно сказать
- Липома и атерома – доброкачественные образования разной природы – липома просто состоит из измененной жировой ткани, а атерома – из сальной железы с капсулой, заполненной секретом – салоподобными атероматозными массами.
- Консервативное, в т.ч. народными средствами лечение липомы, равно как и лечение атеромы абсолютно неэффективно, а зачастую и вредно.
- Небольшую (2-3 см) липому можно не оперировать, а наблюдать. В случае роста, а также при каком-либо дискомфорте показана операция по удалению липомы.
- Удаление атеромы всегда желательно, т.к. им свойственно увеличиваться в размерах и нагнаиваться.
- Если вы обнаружили у себя подкожное образование, нужно обратиться к врачу, т.к. под маской липомы или атеромы могут развиваться другие образования – дерматосаркомы, липосаркомы, гигромы, лимфаденит и др.
Доктор Ельшанский И. В. много лет занимается диагностикой и хирургическим лечением доброкачественных образований кожи и подкожной клетчатки.
Липома (жировик) – доброкачественное образование из жировой ткани. Существует заболевание – липоматоз, при котором на туловище и конечностях человека вырастает несколько новообразований – от 2-3 до 200 и более. Мы знаем про эту болезнь все, что известно медицине на сегодняшний день!
Проблема и решение
Как мы выяснили, и в России, и за рубежом, те, кто хочет удалить много липом, сталкиваются с одними и теми же проблемами. И в государственных, и в частных клиниках пациентам предлагается собрать множество ненужных анализов, после чего убирают 2 – 3 узла и предлагают прийти через несколько месяцев удалить еще 2 – 3 (с повторным сбором всех обследований) и так далее. Удаление нередко проводится из больших разрезов с наложением грубых швов. Людей, у которых бывает 30, 50 и более новообразований, это конечно не устраивает. По ценовой политике – в «бесплатных» учреждениях этим вообще занимаются неохотно (так как нет прямой угрозы здоровью и жизни), а в платных медцентрах иссечение одного очага в среднем стоит от 3 000 до 7 000 рублей, что при избавлении от десятков новообразований бывает довольно накладно. Тем, кто застрахован по ДМС, в операции по страховке обычно отказывают, потому что страховым случаем является острое заболевание или обострение хронического, а тут речь идет скорее о косметической проблеме.
Наша клиника уже много лет специализируется на лечении липоматоза. Мы удаляем его из небольших разрезов, с наложением косметических швов тонким атравматичным шовным материалом. Мы организовываем свою работу так, что за один раз можем убрать до 25 (и даже более) образований прямо в день обращения.
Стоимость услуг
Мы с пониманием относимся к финансовым затратам при удалении большого количества жировиков, и поэтому у нас действуют скидки, при применении которых стоимость удаление одной липомы на любом участке тела (кроме спины, там чуть дороже), составляет 1750 рублей, независимо от их размера (!).
Смело можем сказать, что таких условий нет нигде в России и даже за рубежом! Поэтому к нам приезжают лечить липоматоз не только из всех регионов РФ, но и из-за границы (были пациенты из Германии, Бельгии, Великобритании, Китая, Израиля, не говоря уже о ближнем зарубежье).
Причины болезни
Точно не известны. В настоящее время доказан лишь наследственный фактор. Почти у всех больных липоматозом есть родственники (родители, сестры, братья) у которых также имеется это заболевание. Влияние остальных факторов, таких как образ жизни, экология, стресс и др. не доказано.
Симптомы заболевания
Чаще начинается в молодом возрасте с появления 1 – 2 «шишек». Далее их количество постепенно увеличивается, уже имеющиеся медленно растут. Размеры чаще от 1 до 5 см, но иногда достигают значительных – до 15 и более см.
Образования определяются как подкожные, подвижные, мягко- или плотноэластические узлы. Чаще безболезненные, но иногда могут и болеть. Появление новых очагов может быть как постепенным, так и носить «взрывной» характер, когда за короткое время появляются десятки новых жировиков. Почему так происходит – до сих пор неизвестно.
Лечение липоматоза без операции
Существуют препараты-липолитики, которые в основном предназначены для воздействия на неизмененную подкожно-жировую клетчатку. При введении в липоматозный узел, липолитик может остановить рост и даже уменьшить его в размерах. Однако полного лизиса не происходит, развивается воспаление, узел частично замещается соединительной тканью (фиброз), становится более плотным, над ним нередко длительное время остается пигментация (потемнение кожи). В связи с выраженными побочными эффектами широкого распространения липолитики не получили.
Методы удаления
В общем и целом, можно выделить два крупных раздела: это хирургическое лечение (в т.ч. лазерное и радиоволновое) и пункционно-аспирационное.
Хирургическое, лазерное, радиоволновое
Нужно понимать, что применение лазера и радиоволны также относится к хирургическим технологиям, т.к. всегда делается разрез (скальпелем), а радиоволна и лазер применяются для бескровного рассечения глубжележащих тканей и остановки кровотечения из мелких сосудов. На сайтах некоторых клиник радиоволновое и лазерное удаление позиционируется как нечто особенное – без разрезов, швов и рубцов – это неправда, и является маркетинговым ходом для привлечения клиентов.
Пункционно-аспирационное
При пункционно-аспирационном методе производится «высасывание» жировой ткани специальной канюлей, как при липосакции, через небольшой прокол. Из преимуществ метода можно отметить отсутствие разреза и швов. Имеются и существенные недостатки – удаление выполняется без визуального контроля, поэтому существует возможность оставления мелких фрагментов образования, что в последующем даст рецидив. Другие недостатки – обширные гематомы, повреждения подкожных нервов (редко) и лимфатических коллекторов. Данный метод большинством хирургов (в том числе и нами) не применяется.
Нужно ли удалять липомы?
Многим пациентам жировики, даже крупные, никак не мешают, и у них возникает вопрос, а зачем мне от них избавляться, если я не испытываю никакого дискомфорта?
Действительно, прямых медицинских показаний к удалению липоматозных узлов нет – они практически никогда не становятся злокачественными, не влияют на кровообращение, обмен веществ и др. Но когда липомы растут, они становятся крупными, хорошо заметными окружающим, на них все обращают внимание, постоянно спрашивают, что это за «шишки». Из-за этого многие пациенты стесняются, не любят раздеваться (например, на пляже), не носят футболки с короткими рукавами и шорты. Практически все, кто приходит к нам на лечение, говорят, что лучше пусть будут небольшие малозаметные рубцы, чем эти безобразные «шишки».
Поэтому принятие решения по избавлению от липоматоза зависит от субъективного отношения к проблеме.
Как проходит процедура?
Прием ведется по предварительной записи. После осмотра, при отсутствии противопоказаний, сразу выполняется вмешательство. На операцию мы выделяем 2 – 2,5 часа, за это время удается убрать в среднем от 10 до 25 липом (в зависимости от размеров, локализации и др.). Все проходит под местной анестезией, в области каждого образования делается укол анестетика маленьким шприцем с тонкой иглой, после чего жировик убирается из небольшого разреза с наложение косметического шва.
Больше видео на нашем ютуб-канале Доктор Ельшанский
Операция выполняется бригадой из двух хирургов, что позволяет удалить максимальное количество образований. Если за один раз удалены не все, какие хочет пациент, манипуляции можно продолжить на следующий день (либо в любой другой день), и так далее до достижения желаемого количества.

Швы снимаем на 8 – 10 сутки, перевязки не сложные, пациенты обычно делают их сами. Послеоперационные рубцы сначала бывают розового цвета, потом в течение несколько месяцев (до года) постепенно бледнеют, и становятся малозаметными.
Противопоказания
Операция в целом малотравматичная и противопоказана при:
- Тяжелых декомпенсированных сопутствующих заболеваниях
- Аллергии на все местные анестетики
- Гнойничковых поражениях кожи в области операции
- Гемофилии
- Острых тромбозах и тромбофлебитах
После удаления
Реабилитация быстрая, пациент может жить повседневной жизнью, особых ограничений нет, разрешаются умеренные физические нагрузки. Швы находятся под тонкими наклейками до снятия. Душ можно принимать через 3 – 4 дня после операции.
Частые вопросы
Вопрос
Если я удалю липомы, не спровоцирует ли это рост большого числа новых?
Ответ
Нет, это миф, липоматозу вообще свойственно появление новых узлов, и операция на это никак не влияет.
Вопрос
Как мне быть, если я живу не в Москве?
Ответ
Вопрос
Нужно ли удалять каждый раз более 10 липом, чтобы получить скидку?
Ответ
Нет, если вы удалили в нашей клинике более 10 образований, скидка закрепляется, и потом предоставляется даже если вы пришли удалить 1 – 2 штуки.
Отзывы
Видеоотзывы
Виталий (Германия)
Доктор Ельшанский летом 2018 г. амбулаторно, под местной анестезией, удалил у меня 20 липом через 12 разрезов за два сеанса (каждый около 3 часов) в течение двух дней подряд.Разрез верхних слоёв производился обычным скальпелем, глубжележащие ткани разрезались и коагулировались радиоволновым ножом российского производства «Фотек». После операций я добирался до гостиницы на «своих двоих» и на метро. Все раны зажили отлично и быстро, без осложнений. Швы по «Альговеру», практически, не сильно отличаются от косметических: две "лишние" точки на коже (по крайней мере, для мужчины не так уж важно). Все финансовые договорённости были соблюдены. Я специально приехал из Германии. Там такого специалиста по липомам найти не удалось, тем более такого, который удаляет их радиоволновым методом. В Германии делали бы предварительные анализы, все было бы супер стерильно, но оперировали бы как и 20 лет назад, с большим количеством и длиной разрезов, с большей вероятностью последующих осложнений и, наверное, под общим наркозом. Могу с уверенностью заявить: доктор Ельшанский - «гуру» по липомам, и с руками у него все в порядке! Пожелания: давать больше качественного перевязочного материала с собой (чтобы пациент в чужом городе по атекам не бегал) и предлагать вызов такси после операции (если кто-то не может /не хочет на общественном транспорте уезжать).
Сергей
Хочу выразить благодарность Игорю Витальевичу за операцию! Удалял 9 липом за один прием, работали двоём чем ускорили время всей операции))Игорь Витальевич очень общительный приятный и профессиональный! После операции прошло две недели, все супер доктора советую.
Александр Владимирович
У меня стали появляться множественные жировики. Очень много. Я нашел Игоря Витальевича по интернету, посмотрел ролик на канале ютуб и отзывы. Мне понравилось. Пришел на операцию. Кстати, дорога в клинику из метро очень хорошо показана в видео ролике на сайте. Он мне удалил за один раз 15 штук. Безболезненно и быстро. Я был очень удивлен, что можно все сделать так быстро. В нашем госпитале отказались мне удалять столько много за один раз. Они сказали мне, что нужно удалять по одной и ходить к ним 15 раз. Мне понравилась цена скидка 50% на удаление больше 2 -3 х образований. У моего отца, тоже есть такие жировики. Он до сих пор не хочет их оперировать, после того, как в молодости ему удалили из большого разреза и очень болезненно. Сейчас у него их несколько и они большие. Собираюсь его тоже уговорить оперироваться.
На коже могут возникать как доброкачественные, так и злокачественные новообразования. В большинстве случаев их иссечение с применением различных методик является основным методом лечения. Отличить доброкачественную опухоль от злокачественной самостоятельно невозможно. Если вы обнаружили у себя на коже непонятное образование, лучше сразу обратиться к врачу-дерматологу. Он проведет дерматоскопию — осмотрит кожу под увеличением с помощью специального инструмента, дерматоскопа.


Новообразования кожи удаляют как по медицинским показаниям, так и по косметическим, по личному желанию пациента. Например, рак кожи и меланома — опасные злокачественные опухоли, которые нужно удалить в любом случае. Родинка (пигментный невус) или липома зачастую ничем не опасны, но человек может сам пожелать их удалить, потому что они находятся на видном месте и портят внешность.
Удаление доброкачественных новообразований кожи
К доброкачественным новообразованиям кожи относят пигментные невусы (родинки), папилломы, липомы, фибромы, гемангиомы, бородавки, контагиозные моллюски и др. Основные показания для их удаления:
- Высокий риск злокачественного перерождения. Например, родинка, которая выглядит «неправильно»: асимметричная, с неровными нечеткими краями, неоднородной окраской, если она быстро растет.
- Образование, которое находится в местах, где оно постоянно подвергается травмам, трению одеждой.
- Образование, которое находится в заметном месте, вызывает эстетический дефект.
Существуют разные методы удаления доброкачественных опухолей кожи. Врач подбирает подходящий, в зависимости от типа, размеров, локализации новообразования:
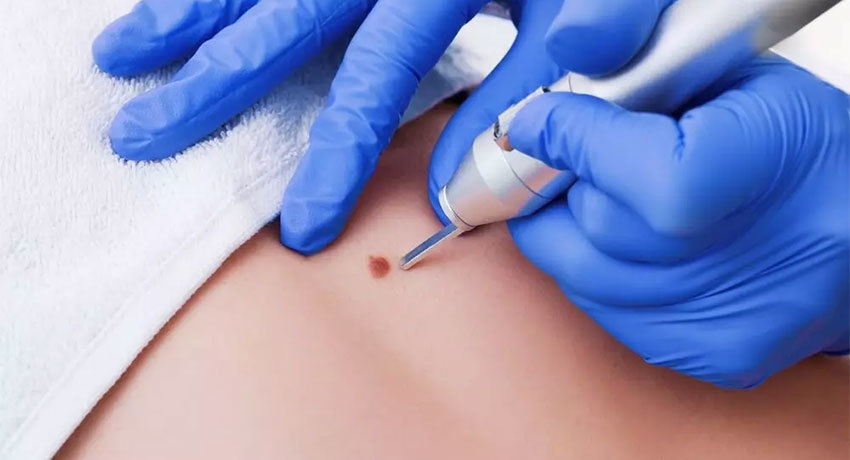
Иссечение опухолей кожи в среднем продолжается 15–20 минут. Его выполняют под местной анестезией, в амбулаторных условиях, без госпитализации в стационар.
При больших и множественных новообразованиях может потребоваться несколько операций, такой пациент может быть госпитализирован в стационар.
Какой метод удаления доброкачественных новообразований кожи самый лучший? На этот вопрос не существует однозначного ответа. Хирург выбирает подходящий метод, в зависимости от характера, локализации, размеров новообразования.
Запишитесь на прием к врачу в международной клинике Медика24. После осмотра и обследования он расскажет, какая методика наиболее предпочтительна в вашем случае.
Закажите обратный звонок. Мы работаем круглосуточно
Иссечение злокачественных новообразований кожи
При меланоме хирургическое удаление злокачественной опухоли является основным методом лечения на ранних стадиях заболевания. В большинстве случаев после операции можно достичь ремиссии — если опухоль операбельна, и отсутствуют множественные отдаленные метастазы. Однако, важно помнить: чем позже диагностирована меланома, тем выше вероятность того, что потребуется более обширное хирургическое вмешательство, и риск рецидива в будущем.
Широкое иссечение
Это хирургическое вмешательство применяется в большинстве случаев. Хирург удаляет злокачественную опухоль и некоторое количество окружающих тканей. Дефект ушивают: чем больше была меланома, тем более заметный останется шрам. Операцию, как правило, проводят под местной анестезией. Удаленные ткани отправляют в патоморфологическую лабораторию для гистологического исследования.
В патоморфологической лаборатории оценивают край резекции. Нужно проверить, нет ли опухолевых клеток рядом с линией разреза:
- Негативный край резекции означает, что рядом с разрезом нет злокачественных клеток. Меланома была удалена полностью.
- Позитивный край резекции означает, что рядом с линией разреза присутствуют опухолевые клетки. Значит, есть риск того, что меланома удалена не полностью, и в окружающих тканях могли остаться опухолевые клетки. Обычно в таких случаях требуется повторное хирургическое вмешательство.
Количество окружающих здоровых тканей, которое удаляют во время операции, может различаться в зависимости от локализации меланомы. Например, если она находится на лице, хирург сделает меньший отступ, потому что тут важен косметический эффект. Всегда важно придерживаться золотой середины: провести операцию максимально щадяще, при этом удалить достаточный объем тканей, чтобы не оставить опухолевых клеток.
Операция Мооса (Мохса, Mohs)
Операция Мооса чаще всего используется при других злокачественных опухолях кожи — базальноклеточном, плоскоклеточном раке. Но иногда ее проводят при меланоме, хотя не все эксперты согласны с целесообразностью такого подхода.
Суть вмешательство состоит в том, что злокачественную опухоль удаляют постепенно, тонкими слоями. Каждый слой исследуют под микроскопом. Когда в очередном слое перестают выявляться опухолевые клетки, вмешательство считается завершенным.
Операция Мооса — сложная и долгая, обычно она продолжается несколько часов. Ее могут выполнять только хирурги, прошедшие специальное обучение. Смысл этого хирургического вмешательства в том, что оно позволяет максимально сохранить ткани, окружающие опухоль. За счет этого достигается отличный косметический эффект.
Ампутация
В редких случаях, при больших меланомах, приходится полностью или частично ампутировать пораженный опухолью палец на руке или ноге.
Удаление регионарных лимфатических узлов
Меланома часто распространяется в регионарные лимфоузлы, и в таких случаях их тоже нужно удалить. Неизвестно, насколько эффективны такие операции в плане достижения ремиссии, но есть доказательства, что они, по крайней мере, помогают продлевать жизнь пациентов.
Выявить признаки поражения регионарных лимфоузлов можно путем пальпации (ощупывания), с помощью УЗИ, компьютерной томографии, томографии. Чтобы подтвердить опухолевое поражение, выполняют пункционную биопсию: в увеличенный лимфатический узел вводят иглу и получают ткань для гистологического исследования.
В сомнительных случаях может быть проведена биопсия сторожевого лимфоузла. В опухоль вводят радиофармпрепарат или флуоресцентный краситель, который распространяется по лимфатическим сосудам и помогает идентифицировать лимфатический узел, первым принимающий лимфу от этой области. Его удаляют и изучают под микроскопом. Если в нем обнаружены опухолевые клетки, нужно удалить остальные регионарные лимфоузлы. Если опухолевых клеток нет, значит, меланома не успела распространиться, и остальные лимфоузлы удалять не нужно.
Хирургическое лечение при меланоме с отдаленными метастазами
Если во время обследования врачи обнаружили всего 1–2 метастаза, скорее всего, на самом деле их уже намного больше: просто остальные настолько малы, что их не удается выявить. В таких случаях радикальная операция невозможна.
Тем не менее, в некоторых случаях имеет смысл удалить отдельные метастатические очаги: это поможет устранить боль и другие симптомы, продлить жизнь пациента.
Иссечение базальноклеточного и плоскоклеточного рака кожи
Базальноклеточный и плоскоклеточный рак кожи намного менее агрессивны по сравнению с меланомой. В большинстве случаев на момент постановки диагноза они не успевают ни прорасти в ткани, расположенные под кожей, ни распространиться в лимфатические узлы, ни метастазировать в другие органы. Как правило, их можно полностью удалить и добиться ремиссии.
В большинстве случаев, как и при меланоме, рак кожи иссекают с захватом некоторого количества окружающих нормальных тканей. Удаленный образец отправляют в лабораторию и оценивают край резекции.
При поверхностном раке кожи часто прибегают к кюретажу с электрокоагуляцией. Злокачественную опухоль выскабливают с помощью специального инструмента с острыми краями — кюретки. Затем дно раны обрабатывают электрокоагулятором, который разрушает и прижигает ткани электрическим током.
В ряде случаев выполняют операцию Мооса:
- при высоком риске рецидива злокачественной опухоли;
- когда не удалось точно установить стадию рака;
- если злокачественная опухоль находится в местах с тонкой кожей, где важен косметический эффект: на лице, в области глаз, на ушах, пальцах.
Операция Мооса позволяет максимально эффективно удалить злокачественное новообразование, после нее ниже риск рецидива, чем после обычного иссечения опухоли. Однако, это очень долгая и трудоемкая операция, не все хирурги умеют ее выполнять.
Если обнаружены опухолевые очаги в регионарных лимфатических узлах — их также удаляют.
Флегмона — это гнойное воспаление жировой ткани, оно не имеет четких границ, капсулы, и поэтому легко распространяется на соседние ткани — мышечные, соединительные, сосудистые. Этим определяется высокая опасность воспалительного очага и необходимость его скорейшего удаления.


Жировая клетчатка бывает подкожной (поверхностной) и глубокой. Она окружает внутренние органы и заполняет межмышечные промежутки.
Воспаление возможно в любой области тела. Соответственно флегмоны бывают поверхностными или глубокими.
Причины
Инициаторами воспалительного процесса выступают бактерии. В большинстве случаев это бактерии золотистого стафилококка или стрептококка, но это могут быть и другие бактерии, в том числе, передающиеся от животных, рыб, моллюсков.
Причиной поверхностной флегмоны в подкожной жировой клетчатке обычно служит раневое проникновение инфекции через ссадину, порез, укус животного.
Внутренние, глубокие флегмоны возникают проникновения бактериальной инфекции из соседних тканей или отдаленного очага воспаления с кровью, лимфой.
Источником бактерий и причиной развития гнойного воспалительного процесса в жировой клетчатке могут стать, например, тонзиллит, фурункулез, кариес.
Как и другие инфекционные заболевания, флегмоны чаще возникают на фоне пониженного иммунитета, в частности при алкоголизме, ВИЧ, туберкулезе, сахарном диабете, болезнях крови и других иммунодефицитных состояниях.
Фактор иммунодефицита осложняет течение флегмоны, ускоряет ее развитие, ухудшает прогноз и повышает риск осложнений.
Симптомы
Поверхностные флегмоны выглядят как участки припухлости, отека, покраснения. Характерные симптомы — местное повышение температуры, болезненность при пальпации, увеличение регионарных лимфатических узлов. Кожа над гнойным очагом лоснится.
С развитием воспалительного процесса гной может прорвать кожу, образовать свищ и вытекать наружу или распространиться на мышцу, сухожилия и далее на костные ткани.
Глубокие флегмоны проявляются симптомами интоксикации — головной болью, высокой температурой (до 39 — 40 градусов), ознобом, слабостью, жаждой. Возможны такие признаки как понижение артериального давления, учащение и одновременно ослабление пульса, цианоз (посинение) рук и ног, желтушность кожи, сокращение диуреза (мочеотделения).
Закажите обратный звонок. Мы работаем круглосуточно
Флегмоны бывают первичными и вторичными. Первые возникают как самостоятельные очаги воспаления с гнойным расплавлением жировой клетчатки и распространяются на окружающие ткани.
Вторичные, напротив, возникают в результате распространения воспалительного процесса из окружающих тканей на жировую клетчатку.
Глубокие флегмоны развиваются в жировой клетчатке, окружающей внутренние органы. В зависимости от локализации воспаления различают параметрит (в области матки), парапроктит (в области прямой кишки), паранефрит (в области почки), др.
Поверхностные флегмоны могут возникнуть в области лица, шеи, кисти, стопы или в ином месте.
Кроме того, флегмоны различают по типу воспалительного процесса:
- Серозные. Диагностируются на начальном этапе воспаления. В жировой клетчатке возникает скопление серозной жидкости (экссудата), в результате ткань приобретает студенистую структуру.
- Гнойные. Возникают в результате гнойного расплавления жировой ткани с образованием полости, заполненной жидким экссудатом. Гной из воспалительного очага вырывается наружу через свищ или распространяется по сухожильным влагалищам, подфасциальныым пространствам на окружающие мышцы. Обычными возбудителями служат золотистый стафилококк, стептококки.
- Гнилостные. Вызывают гнилостный распад, разрушение тканей и превращение их в полужидкую массу с неприятным запахом. Проявляются выраженными симптомами общей интоксикации организма. Обычные возбудители — гнилостный стептококк, кишечная палочка, вульгарный протей.
- Некротические. Образуют очаги некроза тканей, отторжения или абсцесса.
- Анаэробные. Сопровождаются выделением зловонных газов, имеют распространенный характер с участками некроза тканей. Развиваются быстро, агрессивно, распространяются на обширную область. Возбудители — анаэробные бактерии (пептококки, пептостептококки, бактероиды, клостридии).

Осложнения
При отсутствии своевременного лечения флегмона может привести к летальному исходу. Это самое опасное осложнение гнойного воспалительного процесса.
При позднем обращении за врачебной помощью приходится применять обширное хирургическое вмешательство, после которого остаются заметные рубцы, эстетические дефекты. В некоторых случаях их можно скорректировать с помощью пластической хирургии.
Распространение инфекции и воспалительного процесса на соседние ткани становится причиной гнойного тендовагинита, артрита, остеомиелита, плеврита.
Осложнением флегмоны лица может стать гнойный менингит.
При вовлечении в воспалительный процесс кровеносных сосудов развивается гнойный артериит, при котором сосудистая стенка расплавляется и возникает артериальное кровотечение, угрожающее жизни.
Распространение инфекции из флегмоны с кровью и лимфой зачастую становится причиной тромбофлебита, лимфаденита, лимфангита, сепсиса, рожистого воспаления.
Чтобы избежать этих и других осложнений необходимо провести экстренное хирургическое лечение флегмоны. Вв международной клинике Медика24 оно, как правило, проводится в стационарных условиях.
Хирурги нашей клиники имеют большой опыт выполнения таких операций, и их высокая квалификация гарантирует лучшие результаты, безопасность, отсутствие побочных эффектов и осложнений, быструю реабилитацию.
Лечение
Единственное эффективное лечение флегмоны — хирургическое. Это вскрытие гнойного очага, эвакуация гноя, дренаж и санация.
Перед проведением операции пациент госпитализируется в стационар международной клиники Медика24. Здесь быстро проводятся все необходимые предварительные обследования, включая врачебный осмотр (хирургом), анализы крови (включая СОЭ для оценки интенсивности воспалительного процесса), УЗИ.
По показаниям выполняется пункция — забор образца экссудата для выявления бактериального возбудителя и выбора антибактериальной терапии после операции.
Хирургическое лечение флегмоны выполняется под местной анестезией или под общим наркозом в зависимости от конкретного случая.
Гнойный очаг вскрывается широким разрезом мягких тканей. При этом рассекаются не только поверхностные, но также глубокие ткани, чтобы обеспечить полный выход гноя.
После вскрытия гнойного очага и отхождения его содержимого устанавливается дренаж — резиновые трубки.
Флегмозная полость хорошо промывается, обрабатывается антисептиками, после этого рана закрывается повязкой с наложением лекарственных препаратов (антибиотиков, гипертонического раствора, некролитических средств, др.), мазей (троксевазиновой, метилурациловой, др.), лечебных масел.
Панникулит — прогрессирующее поражение подкожной жировой клетчатки воспалительного характера, приводящее к разрушению жировых клеток и замещению их соединительной тканью с образованием узлов, бляшек или инфильтратов. При висцеральной форме панникулита происходит поражение жировых клеток печени, поджелудочной железы, почек, жировой клетчатки сальника или забрюшинной области. Диагностика заболевания основана на клинике и данных гистологического исследования. Лечение панникулита зависит от его формы.

Общие сведения
Примерно половина случаев панникулита приходится на спонтанную (идиопатическую) форму заболевания, которая чаще встречается у женщин в возрасте от 20 до 50 лет. Остальные 50% — это случаи вторичного панникулита, развивающегося на фоне системных и кожных заболеваний, иммунологических нарушений, действия различных провоцирующих факторов (холод, некоторые медикаменты). Известно, что в основе развития панникулита лежит нарушение перекисного окисления жиров. Но, несмотря на многочисленные исследования в области этиологии и патогенеза этого заболевания, дерматология до сих пор не имеет четкого представления о механизме его возникновения.

Классификация панникулита
В классификации панникулита выделяют первичную или спонтанную форму заболевания (панникулит Вебера-Крисчена) и вторичную. К вторичному панникулиту относятся:
- иммунологический — нередко наблюдается на фоне системных васкулитов, у детей может быть вариантом течения узловатой эритемы;
- волчаночный (люпус-панникулит) — развивается при глубокой форме системной красной волчанки, характеризуется сочетанием симптомов панникулита с кожными проявлениями, типичными для дискоидной волчанки;
- ферментативный — связан с воздействием панкреатических ферментов, уровень которых в крови повышается при панкреатите;
- пролиферативно-клеточный — возникает при лейкемии, лимфоме, гистиоцитозе и др.
- холодовой — локальная форма панникулита, развивающаяся в ответ на сильное холодовое воздействие, проявляется плотными розовыми узлами, которые проходят в течение 2-3 недель;
- стероидный — может возникать у детей в течение 1-2 недель после окончания общего лечения кортикостероидами, характеризуется самопроизвольным излечением и не требует терапии;
- искусственный — связан с введением некоторых медикаментозных препаратов;
- кристаллический — развивается при подагре и почечной недостаточности в связи с отложением в подкожной клетчатке уратов и кальцификатов, а также при отложении кристаллов после инъекций пентазоцина или менеридина;
- панникулит, связанный с дефицитом α1-антитрипсина (ингибитора α-протеазы), — наследственное заболевание, сопровождающееся системными проявлениями: васкулитами, геморрагиями, панкреатитом, гепатитом, нефритом.
По форме образующихся при панникулите узлов различают узловой, инфильтративный и бляшечный варианты заболевания.
Симптомы панникулита
Основным проявлением спонтанного панникулита являются узловые образования, расположенные в подкожно-жировой клетчатке на различной глубине. Чаще всего они появляются на ногах и руках, реже — в области живота, груди или на лице. После разрешения узлов панникулита остаются очаги атрофии жировой клетчатки, которые выглядят как округлые участки западения кожи.
Узловой вариант панникулита характеризуется появлением в подкожной клетчатке типичных отдельно расположенных узлов размером от 3-4 мм до 5 см. Кожа над узлами может иметь окраску от обычной до ярко-розовой.
Бляшечный вариант панникулита представляет собой отдельные скопления узлов, которые, срастаясь, образуют бугристые конгломераты. Цвет кожи над такими образованиями бывает розовый, бардовый или бардово-синюшний. В некоторых случаях конгломераты узлов распространяются на всю клетчатку голени, плеча или бедра, сдавливая при этом сосудистые и нервные пучки, что обуславливает выраженную болезненность и отек конечности, приводит к лимфостазу.
Инфильтративный вариант панникулита протекает с расплавлением узлов или их конгломератов. При этом в области узла или бляшки, как правило, ярко красного или бардового оттенка, появляется флюктуация, типичная для абсцесса или флегмоны. Однако при вскрытии узлов из них выходит не гной, а маслянистая масса желтого цвета. На месте вскрывшегося узла образуется длительно не заживающее изъязвление.
Смешанный вариант панникулита — встречается редко и представляет собой переход узловой формы в бляшечную, а затем в инфильтративную.
Изменения со стороны подкожной жировой клетчатки в случае спонтанного панникулита могут не сопровождаться нарушением общего состояния пациента. Но чаще в начале заболевания наблюдается симптоматика, схожая с проявлениями острых инфекций (ОРВИ, гриппа, кори, краснухи и др): головная боль, общая слабость, повышение температуры, артралгии, боли в мышцах, тошнота.
Висцеральная форма панникулита характеризуется системным поражением жировых клеток по всему организму с развитием панкреатита, гепатита, нефрита, образованием характерных узлов в забрюшинной клетчатке и сальнике.
По своему течению панникулит может быть острым, подострым и рецидивирующим, длиться от 2-3 недель до нескольких лет. Острая форма панникулита характеризуется выраженным изменением общего состояния с высокой температурой, миалгиями, болями в суставах, нарушением функции почек и печени. Несмотря на проводимое лечение, состояние пациента прогрессивно ухудшается, изредка бывают непродолжительные ремиссии, но в течение года заболевание заканчивается летальным исходом.
Подострое течение панникулита более сглаженное. Для него типично нарушение общего состояния, лихорадка, изменения функциональных проб печени, резистентность к проводимому лечению. Наиболее благоприятно рецидивирующее или хроническое течение панникулита. При этом рецидивы заболевания протекают не тяжело, часто без изменения общего самочувствия и чередуются с длительными ремиссиями.
Диагностика панникулита
Диагностику панникулита дерматолог проводит совместно с ревматологом, нефрологом и гастроэнтерологом. Пациенту назначают биохимический анализ крови и мочи, печеночные пробы, исследование панкреатических ферментов, пробу Реберга. Выявление узлов висцерального панникулита осуществляют с помощью УЗИ органов брюшной полости, УЗИ почек. поджелудочной железы и УЗИ печени. Посев крови на стерильность позволяет исключить септический характер заболевания. Для дифференцировки инфильтративного варианта панникулита от абсцесса проводят бактериологическое исследование отделяемого вскрывшегося узла.
Точный диагноз панникулита устанавливают по результатам биопсии узла. При гистологическом исследовании выявляют воспалительную инфильтрацию, некроз жировых клеток и их замещение соединительной тканью. Диагностика волчаночного панникулита основана на данных иммунологических исследований: определение антинуклеарного фактора, антител к ds-ДНК, комплемента С3 и С4, антител к SS-A и др.
Дифференциальную диагностику панникулита проводят с узловатой эритемой, липомой, олеогранулемой, инсулиновой липодистрофией при сахарном диабете, актиномикозом, индуративным туберкулезом.
Лечение панникулита
Терапия панникулита проводится комплексно в зависимости от его формы и течения. Для лечения узлового панникулита с хроническим течением назначают нестероидные противовоспалительные (напроксен, диклофенак) и антиоксиданты (витамин Е, аскорбиновая кислота), проводят обкалывание единичных узловых образований глюкокортикоидами. Эффективны физиопроцедуры: УВЧ, фонофорез гидрокортизона, магнитотерапия, озокерит, ультразвук, лазеротерапия.
При бляшечной и инфильтративной форме, подостром течении панникулита применяют глюкокортикостероиды (гидрокортизон, преднизолон) и цитостатики (циклофосфан, метотрексат). Для улучшения функции печени целесообразно назначение гепатопротекторов. Лечение вторичных форм панникулита обязательно включает терапию фонового заболевания: панкреатита, СКВ, васкулита, подагры.
Читайте также:

