Импетигинизация других дерматозов что это
Обновлено: 01.05.2024
Импетиго у ребенка - фотографии, признаки, лечение
Распространяющиеся пятна медово-желтых корок или пузыри с коркой в центре указывают на диагноз импетиго. У детей старшего возраста в зонах умеренного климата очаги чаще всего появляются на открытых участках кожи в летние месяцы. Хотя 25-30 лет назад среди возбудителей болезни преобладали b-гемолитические стрептококки группы А, в большинстве культур сейчас обнаруживают только золотистый стафилококк в отдельности или в сочетании со стрептококками. Следовательно, препаратами выбора для лечения импетиго сейчас являются противостафилококковые антибиотики.
Импетиго часто является самостоятельно разрешающимся процессом. Однако терапия антибиотиками может ограничить развитие осложнений, в том числе панникулита и диссеминированной инфекции, а также передачу инфекции членам семьи или одноклассникам.
При локализованном заболевании можно применять местные формы препаратов антибиотиков, таких как бацитрацин, полимиксин В, неомицин, но при возрастающей устойчивости к традиционным лекарственным средствам препаратами первого выбора, вероятно, становятся мупироцин и ретапамулин. При распространенных поражениях назначается системная терапия цефалексином, амоксициллином-клавуланатом и эритромицином.
К сожалению, более 50% выделенных штаммов стафилококков в США резистентны к эритромицину. С недавних пор основной проблемой стала приобретенная вне лечебных учреждений резистентность к метициллину, распространенность которой во многих регионах составляет 70%. Поэтому врачу следует выбирать антибиотик на основании показателей резистентности в соответствующем районе (например, клиндамицин, триметоприм-сульфаметоксазол, тетрациклины) и учитывать резистентность, если пациенты не реагируют на соответствующие дозы противостафилококковых антибиотиков.
Импетиго у ребенка Буллезное импетиго:
а - крупный пузырь с коркой в центре и меньшими сателлитными очагами указывает на диагноз буллезного импетиго
б - распространенные пузыри у этого ребенка быстро прореагировали на пероральный прием цефалексина
в - болезненные импетигинизированные пустулы скрыли первичный диагноз чесотки у этой девочки-подростка.
Тщательный осмотр, однако, выявил клещевые ходы на ладонях и подошвах, и девочке был назначен цефалексин внутрь и местно 5% крем перметрина. Буллезное импетиго:
а - у здорового подростка с ирритантным дерматитом после бритья развились распространяющиеся сливные папулы с корками, типичные для вторичной импетигинизации St. aureus
б - у 5-летней девочки, выздоравливающей от ветряной оспы, появилось несколько сливающихся эрозий с распространяющимся пузырем на периферии и коркой в центре.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Герпетиформный дерматит Дюринга — хроническое рецидивирующее поражение кожи, проявляющееся полиморфной сыпью в виде эритематозных пятен, пузырей, папул, волдырей и сопровождающиеся выраженным зудом и жжением. Заболевание получило свое название благодаря тому, что элементы сыпи при дерматите Дюринга группируются таким же образом, как высыпания при герпесе. Диагностика проводится при помощи гистологического исследования, анализа содержимого пузырей и реакции прямой иммунофлуоресценции. В лечении герпетиформного дерматита Дюринга эффективна сульфоновая группа препаратов и кортикостероиды.
Общие сведения
Герпетиформный дерматит Дюринга встречается в любом возрасте, но наиболее часто он развивается в 30-40 лет. Мужчины более подвержены этому заболеванию, чем женщины. В некоторых случаях герпетиформный дерматит Дюринга является кожной реакцией на имеющуюся в организме злокачественную опухоль внутренних органов, то есть выступает в качестве параонкологического дерматоза.

Причины возникновения
Причины и механизм развития герпетиформного дерматита Дюринга неизвестны. У многих пациентов выявляется непереносимость белка глютеина, содержащегося в злаковых растениях. В пользу аутоиммунного компонента в развитии заболевания говорит обнаружение IgA-антител на границе дермы и эпидермиса — в области базальной мембраны. Предполагают, что определенную роль в возникновении герпетиформного дерматита Дюринга играют повышенная йодная чувствительность, наследственность, аскаридоз, воспалительные процессы желудочно-кишечного тракта (гастрит, язвенная болезнь), вирусные заболевания (ОРВИ, герпетическая инфекция и др.).
Симптомы
Обычно герпетиформный дерматит Дюринга имеет острое начало с появлением очагов полиморфной сыпи. Высыпаниям могут предшествовать умеренный подъем температуры тела, общая слабость, зуд и чувство покалывания. Элементы сыпи могут возникать на любом участке кожного покрова, кроме подошв и ладоней. Но наиболее частое их расположение — это разгибательные поверхности рук и ног, область лопаток, плечи, поясница и ягодицы. На ладонях могут возникать петехии и экхимозы — крупные (больше 3мм) пятна внутрикожных кровоизлияний. Высыпания сопровождаются выраженным дискомфортом: ощущением жжения, интенсивным зудом и парестезиями. Поражение слизистых оболочек при герпетиформном дерматите Дюринга, как правило, отсутствует. В редких случаях в полости рта могут возникать пузыри, быстро переходящие в эрозии.
Истинный полиморфизм сыпи при герпетиформном дерматите Дюринга связан с одновременным появлением на коже различного размера эритематозных пятен, волдырей, папул и пузырей. Со временем к истинному полиморфизму присоединяется ложный: образуются связанные с трансформацией высыпаний эрозии и корочки, а также вызванные сильным расчесыванием кожи экскориации. При заживлении элементов сыпи на коже остаются очаги гипо- и гиперпигментации, иногда рубцы.
Эритематозные пятна при герпетиформном дерматите Дюринга имеют четкий контур и округлую форму. Их гладкая поверхность часто покрыта расчесами, кровянистыми и серозными корочками. Со временем они пропитываются выпотом из расширенных сосудов и превращаются в похожие на волдыри (уртикароподобные) образования. Последние растут по периферии и сливаются, трансформируясь в розово-синюшные очаги, покрытые корочками, расчесами и пузырьками. Наряду с этим эритематозные пятна могут переходить в сочные розово-красные папулы. Кроме того, возникновение папул и уртикароподобных высыпаний может происходить без стадии эритематозного пятна.
Пузырные элементы сыпи при герпетиформном дерматите Дюринга могут быть небольшого размера — везикулы и диаметром более 2 см — буллезные высыпания. Они заполнены прозрачной жидкостью, помутнение которой говорит о присоединении инфекции. Пузыри вскрываются и подсыхают с образованием корки. Из-за расчесывания происходит снятие корки и на месте пузыря остается эрозия.
В зависимости от преобладания того или иного вида сыпи над остальными выделяют следующие виды герпетиформного дерматита Дюринга: папулезную, везикулезную, буллезную и уртикароподобную. Возможны атипичные варианты заболевания: трихофитоидные, экзематоидные, строфулоидные и др.
Острые периоды герпетиформного дерматита Дюринга сочетаются с довольно продолжительными ремиссиями (от нескольких месяцев до года и более). Обострения часто протекают с ухудшением общего состояния больного, подъемом температуры, нарушениями сна.
Диагностика
При подозрении на герпетиформный дерматит Дюринга проводят йодную пробу Ядассона. На здоровый участок кожи накладывают компресс с мазью, содержащей 50% йодида калия. Через 24 ч компресс снимают. Выявление на его месте покраснения, везикул или папул говорит в пользу герпетиформного дерматита Дюринга. Если проба отрицательна, то ее повторяют. Для этого через 48 ч накладывают такой же компресс на область пигментации, оставшейся после бывших высыпаний. Пробу Ядассона можно проводить с приемом препарата йода внутрь. Но такое исследование чревато резким обострением заболевания.
При герпетиформном дерматите Дюринга в клиническом анализе крови обнаруживается повышенное содержание эозинофилов. При цитологическом исследовании содержимого пузырей также выявляется большое количество эозинофилов. Однако эти данные, как и проба Ядассона, не являются обязательными или строго специфичными для заболевания.
Наиболее надежным способом диагностики герпетиформного дерматита Дюринга считается гистологическое исследование участков пораженной кожи. Оно выявляет расположенные под эпидермисом полости, скопления эозинофилов, нейтрофилов и остатков их разрушенных ядер. Реакция прямой иммунофлуоресценции (РИФ) обнаруживает на верхушках дермальных сосочков отложения IgA.
В диагностике буллезной формы герпетиформного дерматита Дюринга необходима дифференциация с другими буллезными дерматитами: буллезным пемфигоидом, вульгарной пузырчаткой и другими видами пузырчатки.
Поскольку герпетиформный дерматит Дюринга является параонкологическим заболеванием, для пациентов пожилого возраста желательно проведение дополнительных обследовании для исключения онкологической патологии внутренних органов: УЗИ органов брюшной полости и моче-половой системы, рентгенограмму легких, КТ почек и т. п.
Лечение герпетиформного дерматита Дюринга
Больным герпетиформным дерматитом Дюринга показано лечение у дерматолога. Назначают диету, исключающую злаки и йодосодержащие продукты (морская рыба, морепродукты, салат и др.). Медикаментозная терапия проводится препаратами сульфоновой группы: диафенилсульфон, сульфасалазин, солюсульфон и другие. Эти препараты обычно назначают внутрь циклами по 5-6 дней с перерывами в 1-3 дня. В случаях неэффективности сульфоновой терапии лечение проводят средними дозами кортикостероидов (преднизолон, дексаметазон и др.) Для купирования зуда применяют антигистаминные препараты: лоратадин, цетиризин, дезлоратадин.
Местное лечение герпетиформного дерматита Дюринга включает теплые ванны с раствором марганцовки, вскрытие пузырей и их обработку зеленкой или фукарцином, наложение кортикостероидных мазей или аэрозолей, применение 5% дерматоловой мази.
Фотодерматозы – группа заболеваний, обусловленных повышенной чувствительностью кожи к солнечному излучению.
Повышенная чувствительность кожи к солнечным лучам может возникать при заболеваниях внутренних органов (печени, надпочечников), при нарушении порфиринового обмена, витаминного баланса (гиповитаминоз РР), функции эндокринной системы (беременность, базедова болезнь). Также чувствительность к ультрафиолету может быть вызвана приемом некоторых лекарственных препаратов и воздействием других веществ.
Фотодерматозы разделяют на острые и хронические. Острые - солнечные ожоги, фототоксические реакции, фотоконтактный дерматит, солнечная крапивница, и др. Острые развиваются в результате инсоляции достаточно быстро - обычно в течение нескольких часов.
Хронические фотодерматозы развиваются менее остро и могут протекать упорно. Наиболее распространенный тип - полиморфные солнечные высыпания. Нередко хронические фотодерматозы связаны с другими заболеваниями (дерматозами или аутоиммунными заболеваниями), которые усиливаются при воздействии солнечных лучей. Другие виды хронических фотодерматозов: поздняя кожная порфирия, подострая кожная красная волчанка, дискоидная красная волчанка, оспа световая, пеллагра, стойкая световая реактивность, актинический ретикулоид.
В основе фотодерматоза лежат реакции, развивающиеся под воздействием веществ-фотосенсибилизаторов. Они могут быть экзогенными (внешнего происхождения) или эндогенными (внутреннего происхождения). Фотосенсибилизация вызывает различные воспалительные поражения кожи, возникающие даже после кратковременного воздействия на нее солнечных лучей.
Острые фотодерматозы
Солнечный ожог – наиболее частый тип фотодерматоза, который возникает у здорового человека при длительном воздействии на кожу ультрафиолетовых лучей. Через 30-60 минут после пребывания на солнце возникает интенсивное покраснение кожи, сопровождающееся жжением, зудом, болезненностью. Могут наблюдаться недомогание, головная боль, повышение температуры тела до 37-38 °С, тошнота. При тяжёлых ожогах отмечается припухлость кожи, на ней появляются пузырьки, заполненные прозрачной жидкостью. При обширных ожогах возможны тошнота, рвота, сильная жажда.
Симптомы солнечного ожога обычно проходят сами в течение 2-3 суток. При тяжелых ожогах следует обратиться к врачу.
Солнечная крапивница проявляется в виде уртикарной сыпи (розовых или красных зудящих волдырей). При отсутствии повторной инсоляции чаще проходит самостоятельно, иногда может быть нужно местное лечение или прием антигистаминных средств. Обычно достаточно защищать кожу от солнечного излучения, чтобы предотвратить солнечную крапивницу.
Экзогенные фотосенсибилизаторы – чаще всего это лекарственные препараты и химические вещества - вызывают фототоксические и фотоаллергические дерматитов с воспалением и высыпаниями, возникающим на открытых участках тела после воздействия солнечных лучей. К таким веществам относятся: деготь, сульфаниламидные препараты, отдушки, анилиновые красители, в частности эозин (входит в состав некоторых губных помад), псориазин, антипсориатикум, смолы, асфальт, каменноугольные масла, пек, свинец, фурокумарин, ряд растений (роза, клевер, водоросли, щавель, крапива, лебеда, лютиковые и другие луговые травы), некоторые духи, одеколоны, лосьоны, ореховое, бергамотовое, лавандовое масло и т. д. Развитию светочувствительности способствуют кислоты борная и салициловая, фенол, ртутные препараты, особенно белая осадочная ртуть. Эти вещества не рекомендуют использовать на открытых участках тела в весенне-летний период.
Фототоксические реакции могут быть вызваны лекарственными средствами и иными химическими соединениями. Такой фотодерматоз проявляется в виде покраснений, напоминающих солнечный ожог. Через несколько суток пораженная кожа начинает шелушиться. Возможны также отек, везикулы и пузыри.
Фотоаллергические реакции обусловлены иммунными механизмами – фотосенсибилизаторы образуют антигенные соединения, которые вызывают аллергическую реакцию. Такие реакции напоминают аллергический дерматит, часто сопровождаются сильным зудом, шелушением и утолщением кожи.
Лечение фотосенсибилизации в первую очередь заключается в устранении вызвавшего заболевание вещества и ограничении пребывания на солнце. При остром течении фототоксической реакции врач может назначить примочки, повязки, глюкокортикоиды для местного применения и нестероидные противовоспалительные средства внутрь. В тяжелых случаях могут потребоваться анальгетики и короткий курс глюкокортикоидов внутрь.
Хронические фотодерматозы
Полиморфный фотодерматоз - это самый частый среди фотодерматозов после солнечного ожога. Многие больные никогда не обращаются к врачу, поскольку высыпания чаще всего проходят самостоятельно. Заболевание возникает весной при первой инсоляции. В дальнейшем развивается толерантность к солнечному излучению, и сыпь самостоятельно проходит летом. На следующий год все повторяется. Полиморфный фотодерматоз проявляется красными зудящими папулами (узелками), которые нередко сливаются в бляшки. Из-за неравномерного слияния сыпь выглядит пятнистой. Чаще всего возникает на предплечьях, шее и груди.
Солнечная экзема и солнечная почесуха - заболевания, обусловленные нарушением порфиринового обмена в организме, характеризуются длительным рецидивирующим течением. Солнечная экзема отмечается летом, обостряется преимущественно после инсоляции; очаги локализуются на открытых участках кожи. Солнечное пруриго (летняя почесуха) возникает в виде зудящих узелков на лице и кистях у подростков; часто поражает и закрытые участки тела. Заболевание может сохраняться зимой.
Световая оспа возникает в виде пузырьков с вдавлением в центре на лице, тыле кистей и голенях в раннем детском возрасте; после завершения процесса остаются оспенновидные рубчики. Актинический ретикулоид напоминает стойкий фотодерматит.
Эти заболевания требуют постоянной защиты от солнечных лучей, часто - также консультации и лечения у дерматолога.
При тяжелом течении хронических фотодерматозов может быть необходимо медикаментозное лечение, направленное на снижение чувствительности кожи к воздействию солнечного излучения. Рекомендуется длительно применять хингамин или гидроксихлорохин в сочетании с витаминами группы В и кортикостероидными мазями.
Профилактика
Поскольку все фотодерматозы обусловлены инсоляцией, профилактика – ограничение воздействие ультрафиолетовых лучей - чрезвычайно важна для течения заболевания. Конечно, полностью исключить воздействие ультрафиолета невозможно, но разумные меры безопасности всегда эффективны.
При наличии хронических фотодерматозов следует максимально возможно ограничить инсоляцию, а также воздерживаться от проведения отпуска в южных странах.
В летнее время необходимо носить головные уборы и свободную легкую одежду, закрывающую тело. В послеполуденные часы следует оставаться в закрытых помещениях. При пребывании на солнце следует пользоваться солнцезащитной косметикой.
При фототоксических и фотоаллергических реакциях необходимо исключить контакт с веществом, вызывающим реакцию.
Врач может назначить препараты, имеющие фотозащитные свойства, например, никотиновую кислоту (витамин РР, витамин В3); парааминобензойную кислоту(витамин В7, витамин Н1 по химическому строению она близка к никотиновой кислоте); а также тиамин, кислоту пантотеновую, пиридоксин, цианокобаламин, рибофлавин.
В период обострения болезни рекомендуют молочно-растительную диету. Запрещают спиртные напитки.
Местно применяют салол, хинин, анестезин, кислоту парааминобензойную, метилурацил, ихтиол, цинковую пасту, ланолин.
Даже здоровым людям, не страдающим от фотодерматозов, следует применять солнцезащитные средства, не принимать солнечные ванны в послеполуденные часы и не проводить слишком много времени на открытом солнце, иначе риск получить солнечный ожог или даже фотоконтактный дерматит резко возрастает!
Перед началом применения любого препарата посоветуйтесь со специалистом и ознакомьтесь с инструкцией по применению.
Импетиго. Диагностика и лечение - код по МКБ 10 L01
а) Примеры из историй болезни. Молодая женщина обратилась к врачу по поводу неприятных высыпаний на губе и подбородке. Наличие травмы или заболевание герпесом губ пациентка отрицала. Данный случай импетиго быстро разрешился после перорального приема цефалексина.
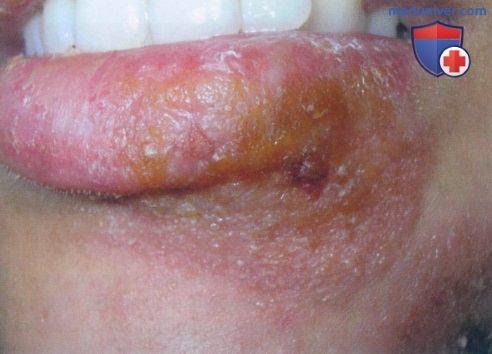
Типичный очаг с корками медового цвета на губе у взрослой пациентки с импетиго
У ребенка 11 лет на коже отмечается очаг пятидневной давности, появившийся после туристического похода. Эпизод буллезного импетиго развился вторично вследствие инфицирования устойчивым к метициллину Staphylococcus aureus. Очаг быстро прогрессировал с развитием перифокального целлюлита. Ребенок был госпитализирован в стационар, где ему назначили клиндамицин внутривенно, результаты лечения были хорошими.
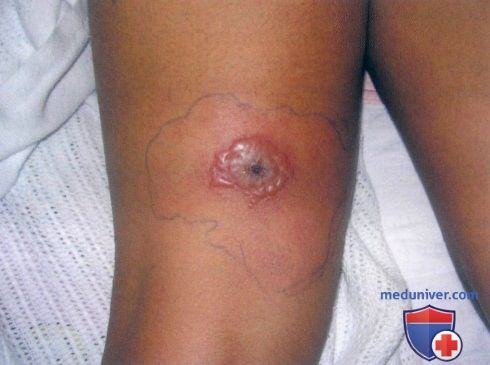
Буллезное импетиго, вторичное инфецирование устойчивым к метициллину Staphylococcus aureus. Обратите внимание на перифокальный целлюлит
б) Распространенность (эпидемиология):
• Чаще всего отмечается у детей в возрасте от 2 до 6 лет, но может встречаться у пациентов любого возраста.
• Нередко наблюдается у бездомных, живущих на улице субъектов.
• Заразное заболевание, которое может распространяться бытовым путем.
в) Этиология (причины), патогенез (патология):
• Возбудители импетиго - Staphylococcus aureus и/или бета гемолитические стрептококки группы А.
• Буллезное импетиго практически всегда вызывается Staphylococcus aureus и встречается не так часто, как типичное импетиго с корками.
• Импетиго может развиться после незначительной кожной травмы, например, укуса насекомого, мелкой царапины или дерматита.
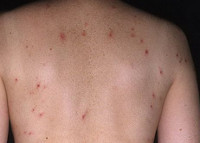
Распространенное импетиго с эритематозными очагами, покрытыми корками медового цвета, на спине у 7-летнего ребенка Импетиго на лице и кисти у бездомного. Обратите внимание на эктиму (изъязвленное импетиго) на тыльной стороне кисти Буллезное импетиго в области рта у мальчика. Прогрессирование заболевания привело к десквамации кожи на кистях и стопах.
г) Клиника импетиго. Везикулы, пустулы, корки медового, светло- или темно-коричневого цвета, эритематозные эрозии, язвы на фоне эктимы, пузыри при буллезном импетиго.
д) Типичная локализация на теле. Чаще всего очаги локализуются на лице, в меньшем числе случаев - на кистях, нижних конечностях, туловище и ягодицах.
е) Анализы при заболевании. Выделение культуры имеет большое значение из-за роста случаев импетиго, вызванного устойчивым К метициллину Staphylococcus aureus.
ж) Дифференциальная диагностика импетиго:
• Многие из описанных ниже состояний осложняются импетиго после вторичной бактериальной инфекции. Этот процесс называется импетигинизацией.
• Атопический дерматит - распространенное воспалительное кожное заболевание, для которого характерны зуд и воспаление кожи с возможным присоединит ем вторичной бактериальной инфекции.
• Вторичное инфицирование вирусом простого герпеса на любом участке кожи или слизистых оболочках.
• Для герпетической экземы характерна суперинфекция герпетического вируса, а не бактерий.
• Чесотка - зудящее заразное заболевание, возбудителем которого являются клещи, прорывающие ходы в коже.
• Фолликулит - воспаление и/или инфекция волосяных фолликулов, которая может быть бактериальной.
• Дерматофития гладкой кожи (tinea corporis) - грибковая инфекция кожи, вызванная дерматофитами. Часто проявляется в форме кольцевидного шелушения.
• Вульгарная пузырчатка - редкое буллезное заболевание с вялыми везикулами и легко вскрывающимися пузырями. Болеют лица в возрасте между 40 и 60 годами.
• Буллезный пемфигоид - аутоиммунное заболевание с образованием большого количества напряженных пузырей, преимущественно поражающее людей старше 60 лет.
• Острый аллергический контактный дерматит - дерматит вследствие непосредственного воздействия аллергенов на кожу, например ядовитого плюща. Острые очаги представляют собой эритематозные папулы и везикулы линейной формы.
• Укусы насекомых - открытые воздействию инфекции очаги после расчесов вторично инфицируются бактериями (импетигииизируются).
• Ожоги второй степени или солнечные ожоги - развивающиеся в этих случаях пузыри вскрываются, оставляя кожу открытой для присоединения вторичной инфекции.
• Себорейный дерматит на лице или волосистой части кожи головы также может вторично инфицироваться.
• Синдром стафилококковой обожженной кожи - угрожающий жизни синдром острой эксфолиации кожи, вызываемый экзотоксином стафилококковой инфекции. Это состояние наблюдается почти исключительно у младенцев и детей младшего возраста.
з) Лечение импетиго:
• Существуют достоверные доказательства в пользу того, что у пациентов с ограниченным импетиго местное применение мупироцина обладает такой же или большей эффективностью, чем системное лечение. Мупироцин эффективен также и против устойчивого к метициллипу Staphylococcus aureus.
• В настоящее время в связи с возросшей распространенностью устойчивости к метициллину Staphylococcus aureus целесообразно проводить культуральный анализ во всех случаях импетиго, кроме самых ограниченных.
• При распространенном импетиго проводится семидневный курс аптибиотикотерапии препаратами, эффективными против бета-гемолитических стрептококков группы А и S. aureus, такими как цефалексин или диклоксациллин.
• При локальных эпидемиях, вызванных устойчивым к метициллину Staphylococcus aureus, у детей и взрослых может наблюдаться клиническая картина буллезного импетиго.
• При подозрении на инфицирование устойчивым к метициллипу Staphylococcus aureus необходим культуральный анализ материала очага и назначение одного из следующих антибиотиков: триметоприм/сульфаметоксазол, клиндамицин, тетрациклин или доксициклин. Преимуществом клиндамицина является его эффективность против большинства штаммов устойчивого к метициллину Staphylococcus aureus, а также против бета-гемолитических стрептококков группы А. Триметоприм/сульфаметоксазол эффективен против устойчивого к метициллину Staphylococcus aureus, но не рекомендуется против бета-гемолитических стрептококков группы А.
• В случае рецидивирующих инфекций выбором является назначение мази мупироцина в полость носа и ванн с хлоргексидином для уменьшения колонизации устойчивыми к метициллину штаммами Staphylococcus aureus.
и) Консультирование врачом пациента. С пациентом следует обсудить вопросы гигиены, а также профилактики распространения инфекции бытовым путем среди членов семьи или в иных условиях, например, в приютах для бездомных.
к) Наблюдение пациента врачом. Последующее наблюдение осуществляется в зависимости от тяжести заболевания, возраста и иммунного статуса пациента. Следует получить результаты культурального анализа и убедиться, что пациент получает антибиотик, эффективный против данного штамма возбудителя. Это особенно важно в случае устойчивого к метициллину Staphylococcus aureus. Следует' помнить о возможном развитии резистентности таких штаммов к клиндамицину. Если исследование на антибактериальную чувствительность устойчивого к метициллину Staphylococcus aureus выявило резистентность к эритромицину и ее отсутствие к клипдомицину, необходимо выяснить, выполняет ли Ваша лаборатория дисковый диффузионный тест для клиндомицина (если выбран именно этот антибиотик). Это поможет наиболее точно определить антибактериальную чувствительность для клиндамицина и избежать развития устойчивости к нему.
Редактор: Искандер Милевски. Дата обновления публикации: 30.3.2021
Дерматофития гладкой кожи. Диагностика и лечение
а) Пример из истории болезни. Шестилетнюю девочку привели к врачу по поводу круглого зудящего очага, возникшего на теле. Впервые высыпание обнаружено две недели назад. У домашней кошки было замечено несколько участков облысения. Обратите внимание на концентричные круги с шелушением, эритемой и разрешением в центре. Под лампой Вуда очаг светился зеленым цветом, при анализе с КОН выявлены разветвляющиеся и септированные гифы. Ребенку назначили местный противогрибковый крем два раза в день, и через 3-4 педели дерматофития разрешилась.
Дерматофития гладкой кожи на плече у 6-летней девочки. Наблюдается очень типичный кольцевидный рисунок, а изображение кота на свитере - напоминание об инфицированном домашнем животном, от которого дерматофит вида Microsporum передался хозяйке. Обратите внимание на концентричные круги с эритемой, шелушением и разрешением в центре
б) Распространенность (эпидемиология):
• Избыток тепла и влаги создает благоприятную среду для роста грибов.
• Дерматофиты распространяются при контакте с инфицированными животными или людьми, а также с зараженными предметами бытового обихода.
в) Этиология (причины), патогенез (патология):
• Дерматофития гладкой кожи - распространенная поверхностная грибковая инфекция гладкой кожи, для которой характерны четко отграниченные кольцевидные очаги с разрешением в центре, эритемой и шелушением по периферии.
• Дерматофиты: виды Trichophyton, Microspornm и Epidermophyton.
Дерматофития гладкой кожи лица у девочки. Здесь отсутствует кольцевидный рисунок с разрешением в центре, однако в данном случае дерматофитная кожная инфекция разрешилась после применения местного противогрибкового препарата Обширные очаги дерматофитии гладкой кожи в подмышечной области у взрослого пациента Нераспознанная дерматофития на грудной клетке у темнокожей женщины. Пока пациентка применяла местный стероид, назначенный ей лечащим врачом, очаг дерматофитии продолжал увеличиваться. Наблюдается значительная поствоспалительная гиперпигментация Нераспознанная дерматофития на руке у пациентки, представленной на предыдущей иллюстрации. Отмечаются концентрические круги, поскольку при применении местных стероидов дерматофитная инфекция продолжает развиваться
г) Клиника. Диагноз устанавливается на основании данных анамнеза, осмотра и микроскопии.
• Морфология: четко отграниченный кольцевидный очаг с разрешением в центре, эритемой и шелушением по периферии. Концентрические очаги являются высокоспецифичными (80%) для дерматофитных инфекций.
• Другие характерные признаки: зуд в пораженных участках.
д) Типичная локализация на теле:
• Очаги могут располагаться на любом участке тела, включая лицо и подмышечные области.
• Нераспознанная дерматофития или tinea incognito - дерматофитная инфекция, которая не была ранее распознана врачом/пациентом, при этом для лечения очага применялись местные стероиды. При применении стероидов дерматофит продолжает расти, создавая косметические проблемы. В некоторых случаях инфекция вызывает гиперпигментацию.
• Дерматофития гладкой кожи может захватывать обширные участки тела.
е) Анализы при заболевании:
• Микроскопия с КОН полезна для подтверждения клинических данных или в случае неясного диагноза. Для этой цели с периферического и эритематозного участка очага, используя край предметного стекла или скальпель, берут соскоб. Чтобы получить достаточное количество рогового слоя, не вызвав при этом крово течения, процедура должна выполняться с нажимом. При неправильном взятии материала, а также в случаях, когда пациент использует местные противогрибковые препараты или микроскопия выполнена неопытным специалистом, можно получить ложно отрицательный результат.
• Для более быстрого растворения эпителиальных клеток без нагревания используется КОН с диметилсульфоксидом (ДМСО). Можно применять грибковый краситель.
• Соскобы кожи с проведением культурального анализа - «золотой стандарт», но более дорогостоящая процедура, кроме того, для выращивания культуры может потребоваться около двух недель.
• Если тест с КОН и культуральный анализ отрицательные, а клиническая картина все-таки указывает на грибковую инфекцию, следует выполнить биопсию, отправив полученный материал в формалине в лабораторию для окрашивания по Шиффу.
ж) Дифференциальная диагностика дерматофитии кожи:
• Кольцевидная гранулема - воспалительный доброкачественный дерматоз неизвестного происхождения, для которого характерны как дермальные, так и кольцевидные папулы.
• Для псориаза характерны бляшки с чешуйками на разгибательных поверхностях туловища. Иногда бляшки имеют кольцевидную форму. Инверсный псориаз в интертригинозных зоназ также может имитировать дерматофитию гладкой кожи.
• При эритеме кольцевидной центробежной возникают шелушащиеся красные кольца с участком нормальной кожи в центре, при этом шелушение следует за эритемой по мере расширения кольца, в то время как при дерматофитии шелушение идет впереди эритемы.
• При инфицировании кожной мигрирующей личинкой наблюдаются серпигинозные ходы, проложенные личинкой кривоголовки, которые могут иметь кольцевидный рисунок и ошибочно приниматься за дерматофитию гладкой кожи.
• Для нумулярной экземы характерны округлые монетовидные красные шелушащиеся бляшки без разрешения в центре.
• Эритразма локализуется в подмышечных и паховой областях, не имеет кольцевидной конфигурации и разрешения в центре. Под лампой Вуда светится кораллово-красным светом.
Дерматофития гладкой кожи Дерматофития гладкой кожи
з) Лечение дерматофитии кожи:
• В случае возникновения дерматофитии на ограниченных участках гладкой кожи применяются местные противогрибковые препараты.
• Хотя в терапии дерматофитии стоп и гладкой кожи эффективны практически все местные противогрибковые препараты, клинические данные указывают на лучшую эффективность аллиламинов (тербинафин) по сравнению с дорогостоящими азолами.
• Исследования показывают, что 1% крем или раствор тербинафина (один раз в день в течение семи дней) высокоэффективен при дерматофитии гладкой кожи и паховой дерматофитии. При применении 1% крема (известного в свободной продаже под названием «Ламизил») степень микологической эффективности достигала 84,2% по сравнению с 23,3% при плацебо.
• Среднее количество курсов, необходимых для лечения, составило 1,6.
• Если дерматофития гладкой кожи занимает обширные участки тела терапией первой линии считаются системные противогрибковые препараты. Однако если размер области поражения ограничен, не будет ошибкой попытка местной терапии. Пациентке с нераспознанной дерматофитией для разрешения инфекции потребовалась системная терапия. К сожалению, поствоспалительная гиперпигментация окончательно не разрешилась.
• Рандомизированное исследование с группой контроля показало, что при лечении дерматофитии гладкой кожи и паховой дерматофитии итраконазол в дозе 200 мг перорально при ежедневном приеме в течение одной педели был также эффективен, безопасен и хорошо переносился, как итраконазол в дозе 100 мг в течение двух недель.
• В одном из исследований пациентов с лабораторным диагнозом дерматофитии гладкой кожи и паховой дерматофитии произвольно разделили на две группы, которые получали либо 250 мг тербинафииа один раз в день, либо 500 мг гризеофульвина один раз в день в течение двух недель. Эффективность для тербинафииа была выше на шестой неделе.
• Итак, если необходим системный препарат, клинические данные свидетельствуют в пользу применения^
- Тербинафина в дозе 250 мг ежедневно в течение двух недель,
- Итраконазола в дозе 200 мг ежедневно в течение одной недели,
- Итраконазола в дозе 100 мг ежедневно в течение двух недель.
и) Консультирование врачом пациента. Пациенту рекомендуется содержать кожу в сухости и чистоте. Инфицированных домашних животных необходимо лечить.
к) Наблюдение пациента врачом. При трудно поддающемся лечению и распространенном заболевании повторный визит к врачу назначается через 4-6 недель. При вероятности бактериальной суперинфекции контрольный осмотр должен быть проведен раньше.
Читайте также:

