Гомеопатия при псориазе и экземе
Обновлено: 02.05.2024
Российский государственный медицинский университет им. Н.И. Пирогова
ГБОУ ВПО "Российский научно-исследовательский медицинский университет им. Н.И. Пирогова", Москва, 117997, Российская Федерация
Российский государственный медицинский университет, Российская детская клиническая больница, Москва
ГОУ ВПО Первый московский государственный медицинский университет им. И.М. Сеченова Министерства здравоохранения и социального развития Российской Федерации
Российский государственный медицинский университет, Москва
Новые высокоэффективные препараты в лечении псориаза
Журнал: Клиническая дерматология и венерология. 2014;12(3): 77‑81
Короткий Н.Г., Кубылинский А.А., Тихомиров А.А., Уджуху В.Ю., Шарова Н.М. Новые высокоэффективные препараты в лечении псориаза. Клиническая дерматология и венерология. 2014;12(3):77‑81.
Korotkiĭ NG, Kubylinskiĭ AA, Tikhomirov AA, Udzhukhu VIu, Sharova NM. New highly effective drugs in treatment of psoriasis. Klinicheskaya Dermatologiya i Venerologiya. 2014;12(3):77‑81. (In Russ.).
Российский государственный медицинский университет им. Н.И. Пирогова
Неуклонный рост заболеваемости псориазом сопровождается снижением биологического возраста пациентов. Отмечается увеличение количества тяжелых, инвалидизирующих форм, развитие торпидности псориатического процесса к проводимой терапии. Цель исследования - совершенствование терапии пациентов, страдающих псориазом легкой и средней степени тяжести. Материал и методы. Под наблюдением находились 84 больных с псориазом различной степени тяжести. Тимодепрессин вводили внутримышечно по 1-2 мл раствора ежедневно в течение 7-10 дней, после 2-дневного перерыва аналогичный цикл повторяли. В дальнейшем назначали Тимодепрессин интраназально в качестве поддерживающей терапии и для профилактики рецидивов. Результаты. Сравнительный анализ результатов продемонстрировал высокую клиническую эффективность включения препарата Тимодепрессин в схемы лечения больных псориазом.
Российский государственный медицинский университет им. Н.И. Пирогова
ГБОУ ВПО "Российский научно-исследовательский медицинский университет им. Н.И. Пирогова", Москва, 117997, Российская Федерация
Российский государственный медицинский университет, Российская детская клиническая больница, Москва
ГОУ ВПО Первый московский государственный медицинский университет им. И.М. Сеченова Министерства здравоохранения и социального развития Российской Федерации
Российский государственный медицинский университет, Москва
На сегодняшний день псориаз считают одним из самых распространенных хронических дерматозов. По разным данным [1], этим заболеванием страдает от 0,2 до 8% населения земного шара.
Начало заболевания неодинаково у разных больных. Провоцирующими факторами могут быть травмы кожи, стресс, применение некоторых медикаментов, злоупотребление алкоголем, инфекционные заболевания (особенно вызванные стрептококком и вирусами) и др. [2, 3].
При псориазе легкой степени наиболее часто применяют смягчающие и увлажняющие средства, сочетая их с другими активными местными средствами. Кератолитические препараты уменьшают выраженность гиперкератоза и смягчают псориатические чешуйки, что в свою очередь способствует их удалению. Как и смягчающие средства, кератолитические также принято сочетать с другими препаратами. Различные лекарственные формы глюкокортикостероидов (ГКС) наиболее часто используют для лечения псориаза, однако их системная абсорбция приводит к возникновению ряда серьезных побочных эффектов.
Применение ретиноидов в течение 12 нед показывает хорошую клиническую эффективность, причем она может быть повышена при совместном использовании с ГКС.
В процессе развития заболевания, при увеличении числа элементов, их периферическом росте папулы сливаются и образуют бляшки разнообразных размеров и очертаний. В этот момент псориатические поражения характеризует высокая степень распространенности, выраженность эритемы и инфильтрации, что утяжеляет состояние больного. Как правило, степень тяжести и распространенности псориатического процесса (PASI) оценивается как средняя (10≤PASI≤30) или как тяжелая (30≤PASI≤72). Излюбленная локализация псориаза - разгибательные поверхности конечностей, особенно в области локтевых и коленных суставов. Высыпания могут поражать кожу туловища; часто поражается волосистая часть головы.
Лечение псориаза - сложная терапевтическая задача [8]. В соответствии с патогенетическими процессами терапия псориаза направлена на устранение воспаления, подавление пролиферации эпителиоцитов, нормализацию их дифференцировки. Во многих случаях терапевтические мероприятия могут быть успешными, так как имеется ряд методов терапевтического воздействия при этом дерматозе, но, к сожалению, все эти мероприятия дают лишь временный эффект [9]. Фармакотерапия и фототерапия могут очистить пораженные участки кожи и облегчить неприятные симптомы, однако ремиссия обычно кратковременна и в течение года у большинства пациентов наблюдается рецидив заболевания.
Для лечения псориатического процесса средней и тяжелой степеней назначают системную терапию: фототерапию, применение аналогов витамина А и различные варианты иммуносупрессии.
Фототерапия блокирует репликацию ДНК, понижая пролиферацию клеток кожи; этот метод достаточно эффективен, однако сопряжен с риском развития рака кожи, по причине чего его назначают больным старше 50 лет с интенсивным инвалидизирующим псориазом.
Аналоги витамина А главным образом назначают для лечения тяжелых и редких форм псориаза. Эти препараты обладают противовоспалительными свойствами, снижающими пролиферацию клеток кожи. Однако и их применение ассоциируется с тяжелыми нежелательными явлениями, в том числе такими, как повреждение печени и эмбриональные дефекты.
Псориаз - заболевание мультифакториальное. Несомненно, большую роль в его патогенезе играют изменения иммунной системы либо генетически обусловленные, либо приобретенные под влиянием внешних и внутренних факторов.
Нарушения иммунной системы выявляют как на клеточном, так и на гуморальном уровнях и заключаются они в активации иммунологических реакций, сопровождаясь изменениями содержания иммуноглобулинов основных классов, циркулирующих иммунных комплексов, пула лимфоцитов в периферической крови, В- и Т-популяций и субпопуляций лимфоцитов, клеток-киллеров, фагоцитарной активности сегментоядерных лейкоцитов. Для нормализации этих процессов используют различные препараты, относящиеся к группе иммуносупрессантов.
Метотрексат - аналог фолиевой кислоты, ингибитор синтеза ДНК обладает способностью останавливать деление клеток. Обычно метотрексат назначают для лечения очень тяжелых форм псориаза, не поддающихся лечению другими средствами, однако его применение сопряжено с подавлением всех делящихся ростков и ассоциируется с поражением печени.
Иммуносупрессоры, такие как циклоспорин, оказывают селективное действие на Т-клетки. Циклоспорин обычно используют в терапии тяжелого чешуйчатого псориаза, но и его применение ограничено лишь лечением больных с резистентной формой псориаза из-за нежелательных явлений, таких как почечная недостаточность, парестезии и гирсутизм.
Широкое применение для лечения псориаза в последние годы получили препараты генной инженерии - моноклональные антитела (МАТ). Названия препаратов, созданных на основе МАТ, отражают их структуру и основные свойства. Так, препараты с окончанием «-цепт» блокируют цитокины и, соответственно, предотвращают кооперацию клеток; препараты с окончанием «-ксимаб» содержат животные МАТ и, связываясь с фактором некроза опухоли α, блокируют его; с окончанием «-мумаб» - только человеческие (гуманизированные) МАТ с аналогичным механизмом действия.
МАТ в терапии псориаза характеризует высокая эффективность. За счет проявления антицитокиновой активности они воздействуют целенаправленно на звенья патологического процесса, в итоге заметно улучшается качество жизни больных, а также достигается длительный период ремиссии этого заболевания [10].
Назначение таких препаратов при их высокой клинической эффективности сопряжено с рядом противопоказаний и с появлением нежелательных реакций в виде тошноты, головной боли, снижения артериального давления. Были описаны случаи развития определенных аутоиммунных заболеваний, а также обострения инфекционных процессов на фоне их длительного применения. На сегодняшний день назначение МАТ остается терапией «избранных», так как широкое использование этих препаратов сдерживается их значительной курсовой стоимостью [11].
Высокая клиническая эффективность препаратов, позволяющих воздействовать на иммунологические механизмы развития псориаза, на сегодняшний день не вызывает сомнений, но остается актуальной проблема разработки новых иммунотропных средств, применение которых наряду с высокой эффективностью будет характеризоваться низким уровнем нежелательных явлений и доступностью для широкого использования в повседневной медицинской практике.
Современное становление российской фармацевтической отрасли в рамках стратегии развития фармацевтической промышленности Российской Федерации (РФ) на период до 2020 г. позволило вывести на рынок ряд высокотехнологичных отечественных фармакологических препаратов, характеризующихся высоким профилем эффективности и безопасности. Следует отметить и их низкую себестоимость, что позволяет значительно снизить курсовую стоимость лечения по сравнению с зарубежными препаратами.
Результатом многолетней напряженной работы стал первый представитель нового поколения синтетических пептидных иммунодепрессантов - Тимодепрессин. Тимодепрессин разработан коллективом исследователей ООО «Фарма Био» в содружестве с Медицинским радиологическим научным центром РАМН (Обнинск) и Институтом иммунологии МЗ РФ (Москва). Препарат разрешен Фармкомитетом Министерства здравоохранения РФ к медицинскому применению в 2000 г. (регистрационное удостоверение номер: Р №000022/01-2000; Р №000022/02-2000; Р №000022/03-2000; Р №000022/04-2000). Тимодепрессин - синтетический дипептид, состоящий из D-аминокислотных остатков глютаминовой кислоты и триптофана.
Тимодепрессин (γ -D-глутамил-D-триптофана динатриевая соль) - индивидуальное химическое соединение пептидной природы, полученное методом химического синтеза в результате структурно-функциональных исследований биологически активных низкомолекулярных пептидов. Выпускается препарат в виде 0,1% раствора для инъекций в ампулах по 1 мл (по 5 ампул в упаковке), а также в виде назального спрея во флаконах по 5 мл (0,5 мг).
Состоящий из неприродных D-аминокислот, соединенных γ -пептидной связью, Тимодепрессин представляет собой новый класс синтетических пептидных препаратов, селективно блокирующих процессы пролиферации клеток-предшественников иммунитета. Специфические свойства препарата Тимодепрессин позволяют избирательно подавлять функциональную активность иммунокомпетентных клеток, тормозить развитие аутоиммунных процессов, не затрагивая клетки других органов и тканей, сводя при этом к минимуму риск возникновения побочных эффектов. Тимодепрессин можно применять как в виде монотерапии, так и в комплексном лечении больных при различных заболеваниях. Препарат разрешен для лечения и профилактики аутоиммунных болезней различного генеза: аутоиммунных первичных и вторичных цитопений, гипопластических анемий, ревматоидного артрита, псориаза; в качестве цитопротекторной терапии для защиты и сохранения стволовых клеток, для предотвращения гранулоцитопении, при цитостатических химиотерапевтических воздействиях.
Вводят препарат Тимодепрессин внутримышечно и интраназально. На начальном этапе лечения препарат назначают системно; курс лечения и режимы дозирования подбирают индивидуально в зависимости от динамики клинических проявлений. Разовая доза составляет 1 мл 0,1% раствора, максимальная разовая доза - 2 мл 0,1% раствора. Препарат вводят ежедневно однократно.
Тимодепрессин применяют у взрослых и детей с двухлетнего возраста, используют как в монотерапии, так и в комплексном лечении и профилактике псориаза: препарат вводят внутримышечно по 1-2 мл раствора ежедневно в течение 7-10 дней, затем 2 дня перерыв, далее цикл повторяют. В зависимости от клинической ситуации можно проводить от 3 до 5 циклов.
Интраназально Тимодепрессин назначают преимущественно в качестве поддерживающей терапии и для профилактики рецидивов, а также при лечении детей. Препарат вводят по 1-2 дозы (0,5 мг) спрея назального в каждый носовой ход ежедневно в течение 7-10 дней, курс лечения может быть продолжен после 2-дневного перерыва.
Пациентам с генерализованной псориатической эритродермией Тимодепрессин вводят внутримышечно по 2 мл раствора ежедневно в течение 14 дней, затем интраназально с одновременным добавлением ГКС в средних дозах.
Сравнительный анализ результатов в рамках отделений, курируемых профессорско-преподавательским составом кафедры дерматовенерологии педиатрического факультета ГБУ ВПО Российского научно-исследовательского медицинского университета им. Н.И. Пирогова, в период с 2000 по 2013 г. продемонстрировал высокую клиническую эффективность включения препарата Тимодепрессин в схемы лечения больных псориазом. Причем выраженность терапевтического действия препарата Тимодепрессин не определялась особенностями клинического варианта псориаза - благоприятные результаты после проведенного лечения с примерно одинаковой частотой прослеживались при различных формах псориаза, что приводило к значительному улучшению качества жизни больных. В отдельных случаях по силе терапевтического ответа и динамике регресса псориатического процесса Тимодепрессин превосходил рутинные методики лечения псориаза. Применение препарата Тимодепрессин не сопровождалось развитием побочных эффектов, присущих известным иммунодепрессантам; кроме того, он удобен в применении как в стационаре, так и в амбулаторной практике.

Экзема — один из распространенных видов дерматоза (заболевания кожи) наряду с дерматитом и псориазом. Бывает острой или хронической (рецидивирующей). В последнем случае болезнь протекает со сменой периодов обострения и ремиссии (облегчения), когда симптомы ослабевают или исчезают почти полностью.
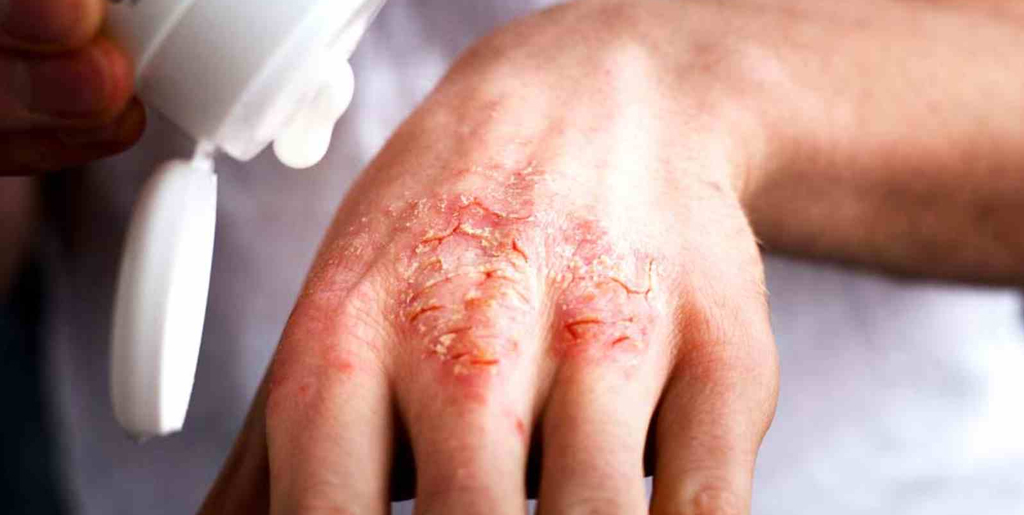
Почему экзема становится хронической
Хроническая экзема развивается, если долгое время не лечить острую стадию заболевания. Другой причиной выступает постоянное влияние на человека аллергенов. Из-за этого острая форма не поддается лечению и переходит в хроническую. К этому приводят аллергены, попадающие в организм через органы дыхания, пищеварительную систему, а также контактные аллергены, которые негативно влияют на кожу. Также хроническое воспаление поддерживают:
- долгий контакт с водой, особенно горячей;
- хронические бактериальные, грибковые инфекции;
- постоянный стресс, эмоциональное перенапряжение и недостаток сна;
- воздействие на кожу горячего, сухого или холодного воздуха.
Это основные причины хронической экземы. Кроме того, рецидивирующее течение свойственно ряду определенных форм заболевания:
- Дисгидротической экземы. Для заболевания характерно сезонное обострение, т. е. усиление симптомов при смене двух контрастных сезонов — жаркого лета и холодной зимы.
- Нуммулярной экземы. Ее можно распознать по высыпаниям, которые по форме напоминают монеты. Без лечения болезнь длится неделями и месяцами, усугубляясь со временем. И даже после лечения болезнь легко может вернуться, т. е. пациент вновь сталкивается с обострениями.
- Варикозной экземы. Возникает при хронической недостаточности вен ног, при которой замедляется кровообращение. Экзема встречается у 2,7-10% пациентов с таким диагнозом. Болезнь имеет хроническое, рецидивирующее течение и склонность к прогрессированию.
- Себорейной экземы. Еще одна хроническая форма, причиной которой выступает неправильная работа сальных желез. Из-за этого на волосистой части головы, лбу и крыльях носа возникают розовые зудящие пятна.
Особенности протекания хронической экземы и отличия от острой
О хронизации процесса можно говорить, если впервые возникшие симптомы не прошли за 2 месяца. Экзема хронического течения, в отличие от острой, протекает в 2 стадии, такие как обострение и ремиссия, которые сменяют друг друга. Рецидивы обычно происходят в холодное время года, а в теплое можно заметить улучшение. Кроме низкой температуры обострение могут спровоцировать:
- повышенная потливость;
- контакт с аллергенами, например, цветочной пыльцой;
- стрессы и переживания;
- ослабление иммунитета;
- прием некоторых лекарств;
- употребление аллергенных продуктов.
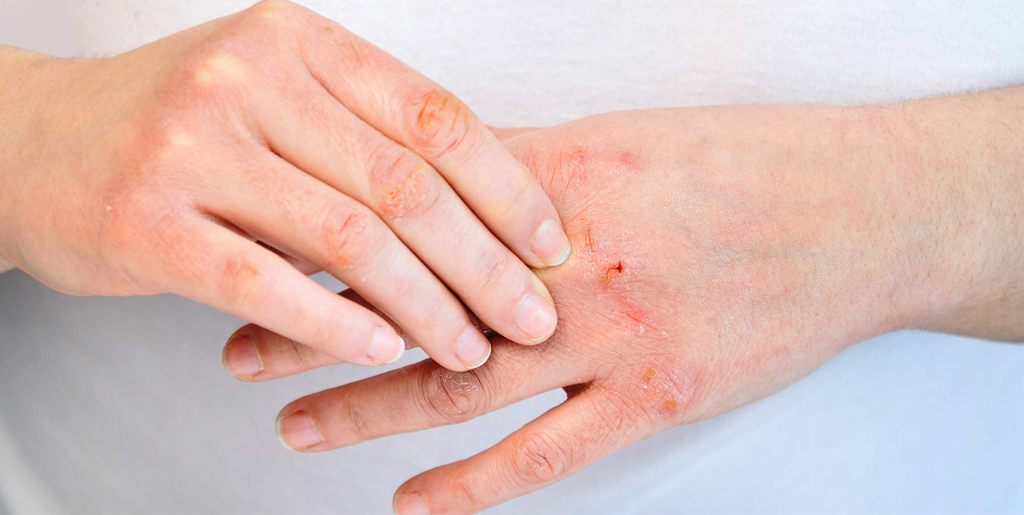
При хронической стадии экземы всегда есть сыпь и зуд. Причем зуд обычно предшествует появлению высыпаний и по нему можно определить, что скоро произойдет обострение. При хронической экземе на коже больше сухих корок, чем мокнущих высыпаний, из-за чего такую форму заболевания иногда называют сухой. Корки трескаются, сильно зудят, вызывая дискомфорт и даже бессонницу.
При обострении признаки хронической экземы усиливаются. Рядом с сухими корками появляются новые мокнущие высыпания, но из них выходит меньше экссудата, чем при острой форме. К другим характерным симптомам относятся:
- сильное шелушение кожи;
- нарушение пигментации кожи, развитие пигментных пятен;
- выраженный линейный рисунок на коже;
- чрезмерное уплотнение и огрубение очагов высыпания;
- расчесы и трещинки на участках утолщения.
Хроническая экзема в стадии ремиссии проявляется постоянным шелушением очагов поражения. Кожа на этих местах рубцуется, поэтому становится плотной, может приобретать сине-красный оттенок у смуглых людей и бледно-розовый или бежевый у светлокожих.
Как лечить хроническую экзему
Острая и хроническая экзема имеют несколько разные принципы лечения. Это обусловлено тем, что рецидивирующая форма заболевания сложно поддается терапии, обострения все равно часто происходят. Поэтому важно обратиться к врачу как можно раньше, чтобы не затягивать процесс.

Основные принципы борьбы с хронической экземой:
- Исключить провоцирующие факторы. Необходимо прекратить влияние негативных факторов на организм. Если это аллерген, нужно его устранить, исключить контакт с кожей, если стресс — избавиться от переживаний, если прием лекарств — обратиться к врачу за назначением аналогов.
- Снять зуд. Чтобы человек перестал травмировать кожу расчесыванием и усугублять процесс, необходимо избавить его от зуда. Для этих целей применяют антигистаминные препараты.
- Устранить сухость кожи. В этом помогают отшелушивающие эмульсии и влажные компрессы, которые кроме увлажнения кожи уменьшают зуд.
Главное в лечении — остановить воспаление. Здесь необходима эффективная мазь от хронической зудящей экземы, которая обладает нужным противовоспалительным действием, но не является для кожи провоцирующим фактором и не имеет большое количество побочных эффектов. В клинике «ПсорМак» для этих целей применяется особая мазь на растительных компонентах, разработанная по собственному рецепту. В отличие от гормональных средств она не вызывает обострений и не усугубляет течение болезни.
Лечение экземы всегда назначается индивидуально. Поэтому, если вы столкнулись с заболеванием и вам кажется или вы уверены, что оно перешло в хроническую стадию — обратитесь к дерматологу клиники «ПсорМак». В рамках консультации специалист поставит предварительный диагноз, назначит дополнительные исследования, на основе которых пропишет действенные препараты и даст другие рекомендации для достижения ремиссии заболевания.
Эти болезни могут иметь похожее проявления, но специалист сможет отличить один процесс от другого. Трудно отличить только себорейный экзематозный процесс от проявлений псориаза на волосистой части головы. На остальных же частях тела симптомы этих заболеваний разные. Основные отличия:
- В основе экземы лежит аллергический воспалительный кожный процесс, тогда как в основе псориаза – аутоиммунный, то есть аллергия к собственным тканям организма. Аутоаллергия носит системный характер и может поражать любые внутренние органы и ткани. При этом оба заболевания имеют генетическую предрасположенность и практически одинаковые пусковые моменты (стрессы, хронические заболевания, механические и химические воздействия, и т.д.), но патологический процесс протекает по-разному.
- При экземе воспаление начинается с появления покраснения и пузырьков. Последние лопаются с развитием мокнущих эрозий. При псориазе происходит слишком быстрое созревание и отслоение поверхностных клеток кожи, поэтому поверхность сухая, шелушащаяся, покрытая характерными чешуйками. Если поскоблить чешуйки, шелушение сначала усилится, затем под ним под ними будет видна прозрачная пленка. Если еще поскоблить, появляются капельки крови – это характерные признаки псориаза. Экзематозные участки могут не иметь четких границ, тогда как при псориазе очаги поражения четко отграничены от здоровой кожи. Экзема – это чисто кожное заболевание, а псориаз – системное: патологический процесс может распространяться на другие органы и ткани; особенно часто поражаются суставы.
- Себорейный экзематозный процесс от псориаза волосистой части головы специалист также отличит. Даже если процесс имеет сухой характер, при экземе кожа будет покрыта серо-желтыми жирными слоями перхоти из-за повышенного выделения густого кожного сала, а при псориазе чешуйки белые и сухие.
Заразна ли экзема? Передается ли от человека к человеку?
Истинный вид этого заболевания не заразен и от человека к человеку не передается, но к нему может присоединяться бактериальная или грибковая инфекция. В таком случае при близком контакте возможна передача инфекции, но не аллергического экзематозного процесса.
То же самое касается другого вида – микробного. Патологический процесс начинается с кожной инфекции, а затем к нему присоединяется экзематозный. Инфекция может передаваться, аллергический экзематозный процесс – нет.
Чем отличается экзема от дерматита (аллергии)?
Дерматит – это воспалительное заболевание кожи, возникающее на месте непосредственного воздействия какого-либо фактора (ожоги, обморожения, химические вещества, в том числе содержащиеся в растениях и т.д.). Экзема возникает от какого-то общего воздействия на организм при наличии генетической предрасположенности.
Дерматиты могут быть простыми (физическое, химическое раздражение) с мгновенным развитием воспаления и аллергическими с отсроченными проявлениями воспалительной реакции. Симптомы дерматита схожи с симптомами экзематозного процесса.
При длительном воздействии раздражающих факторов развивается хронический дерматит. Если дерматит носит аллергический характер, то он может перейти в экзематозный. При этом очаги появляются уже не только в местах воздействия, но и на других участках кожи, а рецидивы заболевания возникают без воздействия аллергенов.
Берут ли в армию с экземой?
Все зависит от характера течения заболевания. Если обострений не было в течение последних пяти лет, то призыв в армию неизбежен. Берут на службу также с локализацией заболевания в области наружного слухового прохода.
Если болезнь дает частые обострения или носит генерализованный (распространенный) характер, то призыв в армию возможен только во время общей мобилизации.
Что можно, что нельзя есть при экземе?
При этом заболевании нарушается обмен веществ в клетках кожи, поэтому питание должно быть полноценным с исключением продуктов, способных поддерживать и усиливать аллергическую реакцию. Во время обострения диета должна быть жесткой, при ремиссии – более мягкой. Из рациона должны быть исключены продукты, способные вызывать аллергические реакции (щадящая гипоаллергенная диета), а также продукты, к которым у больного выявлена аллергия.
Что нельзя есть:
- овощи, фрукты и ягоды красного и оранжевого цвета;
- грибы и грибные бульоны;
- цитрусовые, гранаты, черную смородину;
- мед, шоколад, какао;
- пресное молоко, яйца;
- крепкие мясные бульоны;
- жирное мясо, морепродукты;
- копченые, соленые, консервированные продукты, острые приправы;
- жареные, жирные блюда;
- сладости, сдобу, сладкие газированные напитки, спиртные напитки.
- все овощи, фрукты и ягоды, кроме запрещенных;
- отварное нежирное мясо, отварную рыбу;
- гречневую, рисовую, овсяную кашу на воде;
- кисломолочные продукты;
- супы на овощном бульоне; вне обострения – на вторичном мясном бульоне.
Необходимо также соблюдать режим питания: принимать пищу не менее 4-х раз в день в одно и то же время.
Чем опасна экзема? Что будет если не лечить?
Лечить заболевание нужно как можно раньше. Если этого не сделать, то возможны следующие осложнения:
- переход острого течения в подострое и хроническое, лечить которые значительно труднее;
- присоединение бактериальной или грибковой инфекции; инфекция может распространяться на лимфатическую систему (лимфаденит, лимфангит) и внутренние органы; это значительно усложнит дальнейшее лечение;
- распространение процесса на большие участки тела, в том числе развитие эритродермии – тяжелого осложнения, угрожающего жизни больного из-за токсико-аллергического воздействия на весь организм.
Можно ли вылечить экзему навсегда?
Острый патологический процесс хорошо поддается лечению. При подостром течении, когда заболевание продолжается до полугода, это сделать труднее, но также возможно. При хроническом течении заболевания специалист не может дать гарантию полного излечения, но вполне может гарантировать, что при соблюдении пациентом всех требований врача заболевание будет находиться под контролем. В таком случае обострение развивается только при нарушении правил или при воздействии непредвиденных обстоятельств.
Многие пациенты интересуются, чем эффективно лечить экзематозный процесс. Врачи считают, что лечение должно быть индивидуально подобранным и комплексным. Только в этом случае оно будет эффективным.
Чем мазать высыпания? Можно ли мазать зеленкой?
Самостоятельно высыпания лучше ничем не мазать. Все наружные средства может назначать только врач. Можно ли мазать экзему зеленкой? Это зависит от вида и проявлений заболевания. Микробный вид иногда действительно можно мазать зеленкой, но только по назначению врача.
При остром воспалительном процессе для устранения отека и мокнутия применяют гормональные средства, действующими веществами в которых являются глюкокортикоидные гормоны (ГКС). Но это чисто симптоматическое средство, направленное на устранение тяжелых симптомов. ГКС назначают короткими курсами, так как они быстро теряют эффективность и подавляют местный иммунитет (возрастает риск присоединения инфекции).
Гораздо эффективнее действуют современные европейские и традиционные восточные методы лечения. После такого лечения можно надолго забыть об обострениях. Все существующие методики лечения экземы широко применяются специалистами московской клиники Парамита.
Как снять зуд при экземе?
Зуд может быть очень сильным. Снимать его лучше всего лекарственными средствами общего (системного) действия. Это антигистаминные препараты (Фенистил, Кларитин и др.). Если зуд усиливается ночью, то лучше принимать на ночь антигистаминные средства первого поколения, которые обладают также снотворным действием – Супрастин, Тавегил и др.
Из наружных средств хорошо снимает зуд гель Фенистил, а также глюкокортикоидные средства (растворы и кремы). Но последние нельзя применять длительно.
Можно ли мочить участки кожи пораженные экземой?
Мочить пораженные участки кожи, посещать баню или сауну во время обострения нельзя. Рекомендуется проводить гигиенические процедуры в виде обтираний здоровых участков кожи. В период ремиссии можно:
- ежедневно принимать теплый душ, пользуясь гипоаллергенными гигиеническими гелями;
- с разрешения врача пользоваться бассейном, если вода в нем не обрабатывается хлором;
- с разрешения врача посещать сауну или баню, но не пользоваться жесткими мочалками и веником.
Какой врач лечит экзему?
Лечением этого заболевания занимается дерматолог. Но в процессе выявления причин болезни могут потребоваться консультации других специалистов: аллерголога-иммунолога, терапевта, гастроэнтеролога, невролога и др. Выявление и устранение причин заболевания, скрыто протекающих хронических болезней, очагов инфекции очень важно для лечения.
Все нюансы лечения этой болезни хорошо известны специалистам московской клиники Парамита. Врачи клиники подходят к каждому пациенту строго индивидуально, подбирая нужные методики и корректируя их применение во время курса лечения, добиваясь высокой эффективности и длительной ремиссии.
В последнее время во всем мире отмечается тенденция к раннему появлению суставных симптомов и быстрому прогрессирующему течению псориатического артрита с последующей инвалидизацией. Современная медицина может приостановить прогрессирование болезни, поэтому так важно вовремя обращаться за медицинской помощью. Клиника «Парамита» в Москве окажет помощь пациентам на любой стадии заболевания.
Общие сведения
Псориатический артрит (ПсА) или псориатическая артропатия – это хроническое системное заболевание костно-суставной системы, ассоциированное с псориазом, то есть, сопутствующее ему. Коды по международной классификации болезней 10-го пересмотра (МКБ-10) - L 40.5, M07.0 - M07.3.
По данным статистики заболеваемость ПсА составляет 3 – 8 на 100000 населения. Воспалительные процессы в суставах при псориазе чаще появляются у людей на фоне уже имеющихся кожных высыпаний (70% от всех заболевших). Но бывает и наоборот, когда псориатический артрит является единственным проявлением заболевания, что значительно осложняет своевременную диагностику. Таких больных около 15%, у стольких же заболевших имели место одновременно кожные и суставные симптомы.
Почему и как развивается болезнь
Причины развития псориаза полностью не установлены. Считается, что в развитии псориатического артрита основная роль отводится иммунной системе и наследственной предрасположенности. Установлено, что около 40% больных ПсА имеют близких родственников, страдающих псориазом.
Под действием каких-либо пусковых факторов-триггеров (нервного стресса, инфекции, переохлаждения, злоупотребления спиртным и др.) у генетически предрасположенных лиц происходит сбой в работе иммунной системы. В норме иммунные клетки вырабатывают информационные молекулы – цитокины, регулирующие воспалительные реакции. Сбой в работе иммунитета приводит тому, что нормальное соотношение цитокинов, поддерживающих и подавляющих воспаление, нарушается, развивается цитокиновый шторм, и воспаление приобретает неконтролируемый характер.
Генетическая предрасположенность проявляется в наличии в организме определенных антигенов. Так, при наличии антигена В38 псориатический артрит быстро прогрессирует с развитием деструктивного процесса, разрушающего суставную поверхность. Наличие антигенов В17 и Cw6 говорит о возможном вовлечении в процесс небольшого количества суставов, а антигена В57 — множественного поражения.
Патогенез заболевания связан с выработкой к антигенам антител. Комплексы антиген-антитело откладываются в синовиальной оболочке, вызывая воспалительный процесс, который длительное время поддерживается при помощи цитокинового шторма. Продолжительно протекающий псориатический артрит разрушает хрящевую ткань, вызывает разрежение костной ткани (остеопороз) и ее разрастание с развитием деформации сустава, его неподвижности (анкилоза) и утратой функции.
Клинические формы псориатического артрита
Выделяют следующие варианты ПсА:
- Дистальный. В патологический процесс вовлекаются конечные суставы пальцев. Встречается в 5% случаев.
- Асимметричное поражение одного или нескольких (не более четырех) крупных суставов, а также проксимальных (расположенных ближе к конечности) суставов пальцев. Встречается у двух третей пациентов.
- Симметричное поражение (ревматоидоподобная форма) встречается у пятой части пациентов.
- Остеолитический. Проявляется растворением (лизисом) костной суставной ткани с уменьшением длины и подвывихами пальцев. Появление остеолиза возможно при всех формах псориатического артрита.
- Спондилоартритический. Поражаются крестцово-подвздошные суставы и суставы позвоночника. Встречается в половине случаев. Сочетание с псориатическим артритом суставов конечностей развивается гораздо реже.
Симптомы псориатического артрита
Признаки псориатического артрита зависят от характера его течения.
Первые признаки
Псориатический артрит начинается в среднем через 6 лет после появления изменений на кожных покровах. Но в последние годы все чаще ПсА предшествует кожным высыпаниям.
Заболевание обычно начинается с появления лихорадки, недомогания, покраснения и отека дистальных межфаланговых суставчиков пальцев рук и ног с развитием редискообразной деформации кончиков пальцев. Поражение сразу нескольких межфаланговых суставчиков пальца с вовлечением в процесс мягких тканей носит название дактилита (воспаления пальца). Палец опухает, приобретает красновато-синюшный цвет и внешне напоминает сосиску. Все это сопровождается сильными болями.

Отек, покраснение сустава и лихорадка - первые признаки псориатического артрита
Гораздо реже первые симптомы псориатического артрита появляются в одном-двух крупных суставах. Поражения асимметричные, чаще всего поражаются голеностопы, а затем воспаление поднимается как по лестнице с поражением колена. Характерна утренняя скованность движений, которая через некоторое время проходит. Реже происходит симметричное поражение крупных суставов, чаще всего, коленных – ревматоидоподобная форма.
При появлении первых симптомов псориатического артрита следует немедленно обращаться к врачу, чтобы как можно быстрее остановить прогрессирование заболевания.
Явные симптомы
К характерным признакам псориатического артрита относятся:
- дистальные поражения пальцев с одновременным поражением ногтей; развитие дактилитов с сосискообразными пальцами;
- асимметричное поражение 2 – 3 крупных суставов с формированием моно- и олигоартритов (поражений одного или нескольких суставов) и энтезитов (воспаления места прикрепления сухожилий); боли при псориатическом артрите усиливаются утром и уменьшаются после начала двигательной активности; особенно часто в патологический процесс вовлекаются суставы нижних конечностей (коленные, голеностопные); иногда воспаление распространяется на множественные сочленения;
- в процесс вовлекаются также суставы пояснично-крестцового отдела позвоночника и крестцово-подвздошные сочленения; это сопровождается болями и нарушениями движений: спина не разгибается;
- течение заболевания волнообразное: обострения чередуются с частичными (реже полными) ремиссиями; часто псориатический артрит обостряется на фоне прогрессирования кожных симптомов псориаза.
При появлении явных симптомов псориатического артрита еще не поздно обращаться за медицинской помощью: помочь пациенту можно в любом случае.
Опасные симптомы, рекомендации
К врачу нужно обращаться немедленно, если:
- воспаляется сразу множество суставов – признак генерализации процесса;
- появляются болевой синдром в пояснице - симптом псориатического артрита суставов позвоночника;
- появление суставных вывихов и подвывихов.
Эти симптомы псориатического артрита говорят о неблагоприятном течении заболевания и требуют немедленной медицинской помощи.
Чем опасен ПсА
Псориатический артрит протекает по-разному. Но даже незаметное течение может привести со временем к стойкой утрате трудоспособности. Чтобы выяснить степень опасности заболевания, нужно пройти обследование.
Степени псориатического артрита
В течении заболевания выделяют следующие степени активности:
- Незначительная. Проявляется небольшой болезненностью в пораженных суставах в период двигательной активности. Скованность движений утром после сна длится не более получаса или совсем отсутствует. Лихорадка отсутствует, лабораторные признаки воспалительного процесса минимальные: СОЭ не выше 20 мм/час.
- Средняя. Во время обострений появляется небольшая лихорадка, суставы могут слегка опухать, боли умеренные, появляются и в покое, и в движении. Скованность после сна держится до трех часов, проходит на фоне двигательной активности. Лабораторные показатели изменены значительно: СОЭ до 40 мм/час, повышенное количество лейкоцитов.
- Выраженная. Выраженная лихорадка во время обострения, суставы отекают, кожа над ними краснеет, боли очень сильные, постоянные. Скованность после сна держится больше трех часов. Лабораторные показатели сигнализируют о наличии тяжелой воспалительной реакции.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Возможные осложнения
Нелеченный псориатический артрит может прогрессировать и приводить к полной утрате суставной функции и инвалидности. Во время обострения в некоторых случаях возникают следующие осложнения:
- возникновение суставных подвывихов и вывихов;
- расплавление (лизис) дистальных концов костей пальцев кисти и стопы;
- генерализация процесса - тяжелое прогрессирующее течение с множественным поражением суставов;
- анкилоз - полная утрата суставной функции, нарушение подвижности конечности.
Что делать во время обострения псориатического артрита
При обострении, сопровождающемся высокой температурой, отеком, покраснением, суставными болями, необходимо выполнить следующие рекомендации:
- принять внутрь таблетку лекарства из группы нестероидных противовоспалительных препаратов (НПВП) – Найз, Диклофенак, Мелоксикам, Целебрекс;
- наносить несколько раз в день на больные суставы гель или крем с этими же средствами;
- для уменьшения отека можно принять антигистаминное средство – Кларитин, Зодак и др.;
- вызвать врача на дом.
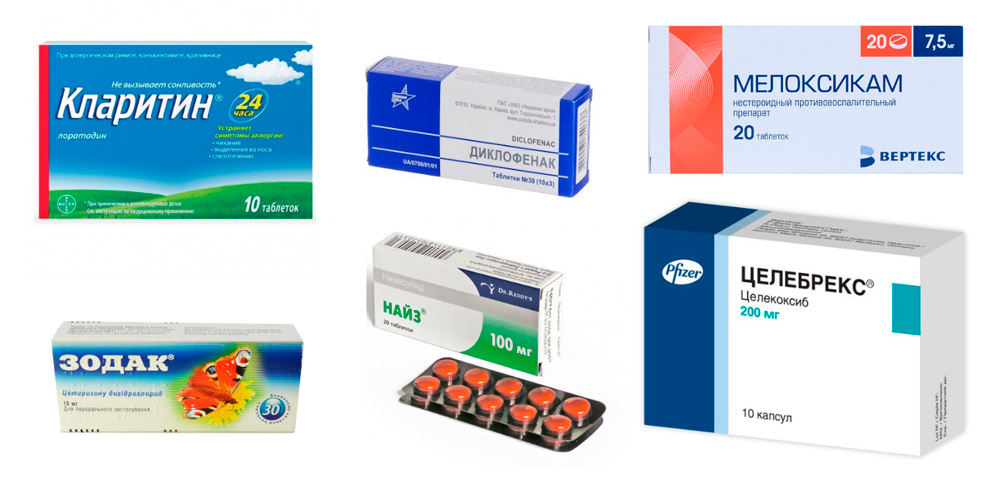
При обострении заболевания можно принять противовоспалительные средства Найз, Диклофенак, Мелоксикам, Целебрекс, а также антигистаминное средство Кларитин или Зодак
Возможные локализации воспалительного процесса
Псориатический артрит может поражать разные суставы:
- Артрит нижних конечностей – самая частая локализация. Поражаются суставы:
- тазобедренный – редкая локализация, проявляется болями и скованностью движений; отечность и покраснение не характерны;
- коленный – из крупных суставных сочленений поражается чаще всего; поражения часто асимметричны и появляются или сразу в одном колене, или развиваются после первичного псориатического артрита суставов стопы (признак лестницы); – очень часто поражение начинается именно с него; выраженные воспаление и отек сопровождается сильными болями и нарушением движений;
- пятка – в области пятки при артрите голеностопа развивается энтезит – воспаление на внутреннем участке прикрепления к пяточной кости ахиллова сухожилия и подошвенного апоневроза; появляется небольшая припухлость и сильные боли в области пятки;
- межфаланговые суставчики – могут поражаться в первую очередь сразу несколько на одном или нескольких пальцах; развивается дактилит – воспаление пальца, и он приобретает вид сосиски; характерно также поражение конечных отделов пальцев и ногтей.
- Артрит верхних конечностей – встречается также часто. Поражаются суставы:
- плечевой – частая локализация; иногда это единственный пораженных сустав; отек, покраснение, болезненность и утренняя скованность зависят от степени активности патологического процесса;
- локтевой – чаще поражается после мелких суставчиков кисти (симптом лестницы);в области локтя часто развиваются энтезиты, усиливающие болезненность;
- мелкие суставчики кисти и пальцев – псориатический артрит суставов пальцев поражает сразу несколько их на одном пальце, и они приобретают вид сосисок; поражаются также дистальные концы пальцев и ногтевые пластины;.
- Пояснично-крестцовый артрит – поражаются суставы пояснично-крестцового отдела позвоночника. Появляются боли в пояснице и в области ягодиц, нарушается функция позвоночника – сгибание и разгибание сначала невозможно из-за боли, а затем из-за развития анкилоза.
- Крестцово-подвздошный артрит – развивается достаточно часто, имеет асимметричный характер, проявляется болями в одной стороне спины, отдающими в паховую область.
Все об артрите и его симптомах читайте тут.
Как установить правильный диагноз?
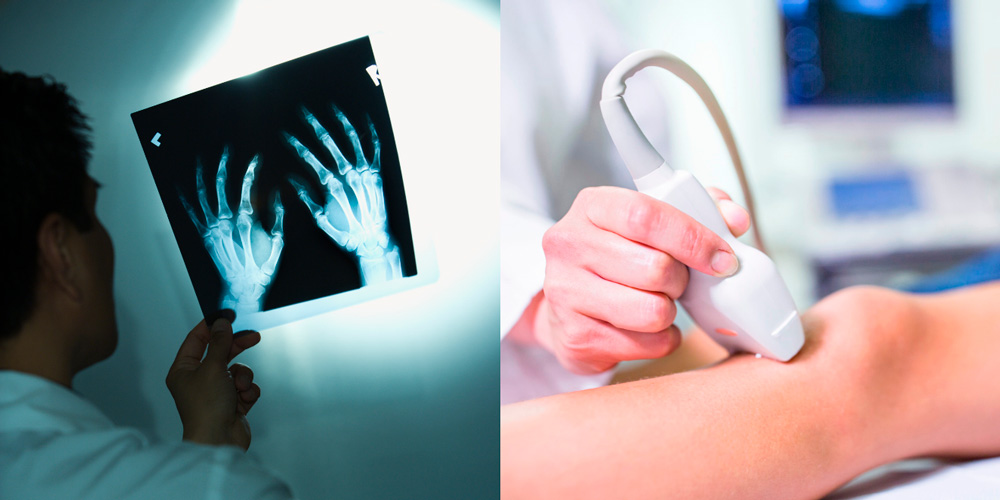
Для диагностики псориатического артрита часто используют УЗИ и рентгенографику
Диагностика псориатического артрита проводится по данным анамнеза (опроса пациента) и характерных признаков заболевания. Подтверждается диагноз лабораторными и инструментальными исследованиями:
- Лабораторные. Проводятся анализы крови – общеклинические, биохимические, генетические – выявляют признаки воспалительного процесса, наличие или отсутствие ревматоидного фактора (для исключения ревматоидного артрита), антигены, поддерживающие воспалительный процесс.
- Инструментальная диагностика:
- рентгенография - кистей, стоп, таза, пояснично-крестцового отдела позвоночника и всех остальных заинтересованных суставов;
- УЗИ – определение объема суставной жидкости и энтезитов;
- МРТ – для раннего выявления суставных изменений позвоночника и крестцово-подвздошных сочленениях.
Лечение псориатического артрита
После установление окончательного диагноза проводится лечение псориатического артрита. Оно должно быть комплексным и подбираться для каждого больного индивидуально. Цель лечения:
- подавление активности воспаления и прогрессирования заболевания;
- предупреждение разрушения суставных сочленений и утраты им своей функции.
Полностью вылечить псориатический артрит невозможно. Но современная медицина располагает возможностями контроля и управления этим заболеванием при условии проведения лечения по назначению и под контролем лечащего врача. Значительное увеличение продолжительности ремиссии вполне реально.
Применяются медикаментозные и немедикаментозные методы лечения псориатического артрита. При необходимости используют народные средства и хирургические методы.
Что представляет собой псориаз с медицинской точки зрения и как надолго избавиться от его симптомов — вульгарных высыпаний, мешающих нормально жить и работать? Об этом мы побеседовали с практикующим врачом-дерматологом Полиной Александровной Степановой.
![]()
Многие люди, в том числе страдающие псориазом, не совсем хорошо себе представляют, что это за заболевание. Расскажите, как возникает псориаз и какие изменения в организме при этом происходят?
Псориаз - это хроническое, иммунозависимое воспалительное заболевание кожи. Основной причиной его возникновения является проблемы с иммунитетом. Это очень распространённая болезнь. По оценкам Всемирной Организации Здравоохранения, от 2 до 4 % населения планеты страдают от этого недуга.
Проявляться псориаз начинает в возрасте от 15 до 25 лет. При этой болезни поражается кожа волосистой части головы, гладкая кожа, могут поражаться ногтевые пластины. Очень часто псориаз ассоциируется с ожирением, сахарным диабетом, повышением артериального давления, нередко встречается при гепатите, при хронических заболеваниях почек и желудочно-кишечного тракта.
При псориазе начинается нарушение дифференцировки клеток, происходит так называемая кератинизация (появляются воспалительные высыпания с шелушением кожи). Если говорить проще — строение, структура и химический состав клеток кожи изменяется, растут не те клетки, которые должны расти в норме.
Это заболевание излечимо?
Это заболевание всегда протекает в хронической форме, можно добиться только длительной ремиссии. Мы его лечим, снимаем обострения и всегда стараемся максимально продлевать ремиссию.
Какие основные факторы риска при псориазе?
Первый, думаю, наследственный. Безусловно, влияет экология, значительно чаще псориаз возникает в районах Крайнего Севера и т.п. Очень существенно влияние стрессов, курения, употребления алкоголя, ожирения. Последние необходимо исключать при лечении заболевания, для эффективного лечения обязательно соблюдения правильного образа жизни и режима питания.
От чего состояние пациента при псориазе может еще ухудшиться?
Особенно серьезное негативное влияние оказывает алкоголь. Пациенты сами нередко отмечают, что рюмка-другая могут почти мгновенно спровоцировать высыпания и обострения заболевания. Для длительной ремиссии необходимо максимально исключить провоцирующие факторы.
Существуют ли какие-то правила лечения псориаза, связанные с течением болезни?
Псориаз может протекать по-разному, бывают зимние, летние и смешанные формы болезни. При летней форме очень сильно вредит солнце, как только кожа подвергается длительному воздействию солнечных лучей, появляются высыпания. При зимней - наоборот, когда пациент загорает, чувствует себя значительно лучше, а высыпания не появляются. При смешанной форме проявления болезни могут появляться вне зависимости от солнечных лучей и других климатических и календарных факторов.
При зимней форме я рекомендую санаторно-курортное лечение в летнее время, при летней – наоборот. Правильный выбор сезона существенно влияет на состояние, в таких случаях пациент чувствует себя гораздо лучше.
Как добиться длительной ремиссии при псориазе?
Если говорить о зимней форме, которая наиболее распространена, то сейчас есть методы лечения, когда мы применяем мази ежедневно, а потом, чтобы поддержать ремиссию, мы используем мази через день, далее 2 раза в неделю, потом 3-4 раза в месяц. Это обязательно, чтобы поддержать кожу в хорошем состоянии. Необходимо понимать, что у пациента в период обострения серьезно страдает качество жизни, болезнь с настолько вульгарными высыпаниями приносит социальный ущерб больному. Пациенты часто стесняются идти на работу, поддерживать социальные контакты. Поэтому разрабатываются схемы, которые позволяют достаточно быстро погасить обострение. Важно понимать, что терапию псориаза, в том числе в той схеме, которую я описала, должен проводить врач – это касается любой формы.
Что должен делать пациент с псориазом, который хочет поддерживать достигнутый эффект от лечения?
Постоянно обследоваться, выполнять рекомендации, и, как я уже сказала вести правильный образ жизни и соблюдать режим питания. Ещё раз хочу обратить внимание, что необходимо исключить алкоголь, курение, и, по возможности, стрессы. Необходимо носить простую хлопчатобумажную одежду – псориаз «не любит», когда его раздражают. Еще один важный момент — использование натуральных, либо гипоаллергенных стиральных порошков, чтобы не раздражать кожу. При использовании грубых тканей, агрессивной бытовой химии могут появиться микротрещины, царапины, они раздражаются, и на этих местах обязательно высыпает.
Есть ряд рекомендаций по уходу за кожей. Есть специальные косметические средства, не раздражающие кожу и увлажняющие её (гели, шампуни и т.п.), необходимо использовать именно их. Хочу подчеркнуть, что при псориазе имеет место сухость кожи, и увлажнение её при уходе помогает предотвратить высыпания.
Существуют народные средства, которые якобы помогают от псориаза и широко рекламируются — как вы относитесь к этим методам, эффективны ли они?
Действительно, нередко используют чистотел, по совету знакомых или знахарей. Но сок чистотела сильно раздражает кожу, что, как правило, негативно сказывается на состоянии, после применения чистотела наступает резкое обострение. Я убеждена, что любое самолечение при псориазе приводит к плачевным последствиям. По рекламе тоже лечиться никому не рекомендую, вероятность, что без дерматолога можно достичь ремиссии и при этом не навредить себе, практически равна нулю. Перед назначением того или иного препарата необходимо тщательное обследование. Врач всегда назначает протестированные, апробированные и доказанные препараты.
Запишитесь на приём к Полине Александровне Степановой на сайте или по телефону (4012) 33-44-55.
Читайте также:


