После парапроктита не заживает свищ и кровит
Обновлено: 23.04.2024
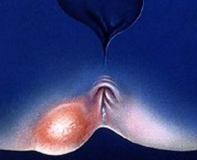
Подкожный парапроктит – это острое или хроническое воспаление околопрямокишечной клетчатки, локализованное под кожей перианальной области. Его причиной является инфицирование грамположительными или грамотрицательными микроорганизмами, которые проникают контактным, лимфогенным, гематогенным путем. Патология проявляется пульсирующими болями в перианальной зоне, нарушениями дефекации, общеинфекционным синдромом. Диагностика подкожного парапроктита включает внешний осмотр, УЗИ, общеклинические и бактериологические анализы. Лечение проводится исключительно хирургическим способом, в послеоперационном периоде дополняется фармакотерапией и физиотерапией.
МКБ-10


Общие сведения
Острый парапроктит – одно из самых распространенных хирургических заболеваний, которое определяется у 24-48% пациентов, обращающихся в отделение проктологии. У мужчин патология встречается в 2-3 раза чаще, чем у женщин. Подкожный парапроктит имеет большую актуальность для врачей-проктологов, поскольку он составляет до 50% всех вариантов заболевания. При неправильном или несвоевременном лечении болезнь переходит в хроническую свищевую форму, поэтому рациональный подбор терапии является основополагающей задачей специалистов.

Причины
Заболевание возникает при попадании в подкожную клетчатку патогенной микрофлоры, вызывающей гнойное воспаление. В этиологической структуре парапроктита ведущую роль играют полимикробные ассоциации, которые включают стафилококки, грамотрицательные и грамположительные палочки. Изредка ткани инфицируются анаэробными бактериями, которые вызывают тяжелое течение болезни и формирование флегмоны.
Развитию подкожного парапроктита способствуют травмы слизистой прямой кишки инородными телами, плотными каловыми массами, медицинскими инструментами при инвазивных манипуляциях. К факторам риска относят геморрой, анальные трещины, ВЗК (неспецифический язвенный колит, болезнь Крона). Среди пациентов с туберкулезом и сифилисом возможны специфические вторичные формы парапроктита. Независимым фактором риска являются иммунодефицитные состояния.
Патогенез
Большинство случаев болезни связано с проникновением патогенных микроорганизмов через анальные железы. Сначала воспалительный процесс развивается в одной или нескольких криптах, вследствие чего ее проток перекрывается, в межсфинктерном пространстве накапливается гной и формируется абсцесс. Гнойник прорывается в подкожные мягкие ткани перианальной области, образуя типичный очаг парапроктита.
Распространение бактериальной флоры происходит лимфогенным и гематогенным путем при наличии в организме очагов хронической инфекции. Вторичные подкожные парапроктиты нередко встречаются среди урологических пациентов. Они связаны с осложнениями воспалительных процессов уретры и простаты у мужчин, женских мочеполовых органов. Изредка механизм развития болезни обусловлен прямым проникновением бактерий вследствие травм прямой кишки или перианальной области.

Симптомы подкожного парапроктита
При острой форме патологии проявления возникают на фоне полного здоровья и быстро прогрессируют. Пациент ощущает интенсивные боли в области прямой кишки и вокруг анального отверстия, которые усиливаются во время дефекации. Из-за страха болевых ощущений больной человек сознательно сдерживает позывы, что способствует длительным запорам и усугублению общего состояния. По мере скопление гноя боли усиливаются, становится пульсирующими или дергающими.
Подкожный парапроктит сопровождается ухудшением самочувствия: головными полями, исчезновением аппетита, нарушениями сна. Для гнойников больших размеров характерно повышение температуры тела, озноб, сильная слабость. Более тяжело протекают анаэробные инфекции параректальной клетчатки, для которых характерен выраженный синдром интоксикации и стремительное распространение гнойного очага в мягких тканях.
Осложнения
При нелеченом остром процессе формируется свищ прямой кишки, который в медицинской терминологии называется хроническим парапроктитом. Наружное отверстие свищевого хода при подкожной форме заболевания открывается в области промежности. При большом диаметре свища через него выходит кал и газы, через узкие ходы вытекает скудное гнойное отделяемое. При самопроизвольном закрытии свища экссудат скапливается в полости, подкожный парапроктит обостряется.
Опасным последствием заболевания считается формирование флегмоны параректальной зоны, которая сопровождается выраженной интоксикацией, может переходить в полиорганную недостаточность и сепсис. Осложнение чаще встречается при анаэробном инфицировании, которое отличается трудностями в лечении и быстрым прогрессированием. Анатомическая близость брюшины обуславливает риск тазового перитонита и абсцессов забрюшинного пространства.
Диагностика
Обследование и лечение пациентов с подкожными парапроктитами находится в компетенции врача-проктолога. При внешнем осмотре обнаруживается гиперемия, отечность и выбухание кожи на ограниченном участке вблизи ануса. При крупных размерах гнойника удается определить симптом флюктуации. Пальцевое исследование прямой кишки без анестезии не проводится ввиду сильного дискомфорта для пациента. Расширенная программа диагностики включает следующие методы:
- УЗИ прямой кишки. Чрескожный метод сонографии используется для определения размеров и локализации гнойника, выявления сопутствующих процессов, которые могли стать причиной подкожного парапроктита. Исследование неинвазивное и практически не доставляет пациенту неприятных ощущений, поэтому признано хорошей заменой аноскопии и другим болезненным методам.
- Фистулография. При хроническом варианте заболевания показана рентгенографическая визуализация свищевого хода, которая основана на введении внутрь контрастного вещества. По рентгенограммам определяет точное расположение, размеры и протяженность свища, наличие его связи с абсцессом или очагами деструкции.
- Микробиологическая диагностика. Бактериологический посев отделяемого свищевого хода или содержимого абсцесса необходим для определения вида возбудителя, подбора наиболее эффективных противомикробных препаратов. Для быстрой диагностики этиологического фактора может применяться бактериоскопия.
- Анализы крови. В результатах гемограммы наблюдается абсолютный лейкоцитоз, нейтрофилез, повышение СОЭ — типичные признаки бактериального воспаления Характерно возрастание острофазовых белков, другие параметры биохимического анализа при неосложненном подкожном парапроктите остаются в пределах нормы.
Острый парапроктит необходимо отличать от нагноившейся тератомы параректальной клетчатки, абсцесса дугласова пространства, осложнений распадающихся опухолей прямой кишки. Прямокишечные свищи дифференцируют с эпителиальным копчиковым ходом, фистулами при болезни Крона, остеомиелитом крестцово-копчикового отдела позвоночника. В такой ситуации уточнить диагноз помогает рентгенография или КТ органов малого таза.

Лечение подкожного парапроктита
Хирургическое лечение
Всем пациентам с острой формой заболевания требуется помощь хирурга. Операция при подкожном парапроктите проводится под общей анестезией, включает вскрытие и дренирование гнойника, ликвидацию входных ворот инфекции. В рутинной практике выполняется операция Габриэля или другие варианты хирургического вмешательства, которые подбираются индивидуально с учетом локализации и размеров гнойника.
В современной проктологии наиболее целесообразным и оправданным методом лечения считается многоэтапный подход. От слаженности и профессионализма медицинской помощи на первом этапе зависит дальнейшее течение воспаление и вероятность осложнений. Основные хирургические принципы: максимально ранее проведение оперативного лечения, адекватное дренирование гнойника, исключение травматизации волокон анального сфинктера.
Лечение хронического парапроктита заключается в хирургическом иссечении свищевого хода, которое проводится после подготовительного консервативного этапа терапии. Поскольку свищ не представляет опасности для жизни и здоровья пациента, дата вмешательства назначается в плановом порядке. В случае подострого течения патологии и наличия инфильтрата операция должна быть проведена в сроки 1-3 недели после постановки диагноза.
Консервативная терапия
В послеоперационном периоде при подкожном парапроктите назначается комплексная схема лечения. Выполняются ежедневные перевязки раны с использованием растворов антисептиков на йодной или спиртовой основе. Наружно используются мази с регенераторным, противомикробным и противовоспалительным эффектами, которые ускоряют заживление. По показаниям применяются методы физиотерапии: сеансы УФО-облучения, УВЧ и микроволновой терапии.
Прогноз и профилактика
Подкожный парапроктит – наиболее благоприятная форма заболевания, поскольку он расположен поверхностно и в большинстве случаев диагностируется вовремя. Правильно проведенное оперативное вмешательство обеспечивает ликвидацию гнойника и дренирование абсцесса, что способствует его быстрому заживлению. Хронические формы также подлежат успешному лечению, однако, с учетом травматичности вмешательства и деформаций перианальной области прогноз менее благоприятный.
Специфические превентивные меры при парапроктите не разработаны. Профилактика заключается в общеукрепляющих мероприятиях и устранении факторов риска. Рекомендовано повышение местного и общего иммунитета своевременная диагностика и санация хронических инфекционных очагов, рациональная терапия заболеваний толстого кишечника. Для предупреждения образование свищей необходимо вовремя проводить оперативную коррекцию острого парапроктита.
2. Клинические рекомендации по диагностике и лечению взрослых пациентов c острым парапроктитом. – 2013.
Парапроктит – воспалительный процесс в области клетчатки прямой кишки. Проявляется резкой болезненностью в области заднего прохода и промежности, высокой температурой, ознобом, нарушениями дефекации и мочеиспускания. Местно выявляется отек и покраснение анальной области, формирование инфильтрата и гнойника. Осложнения включают развитие хронического парапроктита, свищей, вовлечение в воспалительный процесс органов мочеполовой системы, сепсис. Лечение всегда хирургическое, при остром воспалении осуществляют вскрытие, дренирование, при хроническом производят иссечение свища.
МКБ-10

Общие сведения
Парапроктит – заболевание, характеризующееся воспалением и нагноением окружающих прямую кишку тканей в результате проникновения бактериальной инфекции из просвета прямой кишки через анальные железы дна морганиевых крипт в глубокие слои параректальной области. В современной проктологии парапроктит разделяют на острый (впервые выявленный) и хронический (длительно существующий, рецидивирующий). Хронический парапроктит является результатом недостаточного или неправильного лечения острого парапроктита.
Хронический парапроктит обычно охватывает морганиевую крипту, пространство между внутренним и внешним сфинктерами и околопрямокишечную клетчатку. Результатом длительно существующего хронического парапроктита такого масштаба может быть параректальные свищи прямой кишки (патологические каналы, соединяющие прямую кишку с кожей или близлежащими полыми органами). Выявление параректального свища говорит об имевшем место остром парапроктите.

Причины парапроктита
Возбудителем инфекции чаще всего является смешанная флора: стафилококки и стрептококки, кишечная палочка. В некоторых случаях может отмечаться специфическая инфекция: клостридии, актиномикоз, туберкулез. Специфический парапроктит встречается не чаще, чем у 1-2 % больных. Развитию парапроктита способствует снижение иммунных свойств организма, общее истощение, хронические заболевания органов и систем, острая или хроническая инфекция пищеварительного тракта, специфические инфекционные заболевания, расстройства стула (запоры или поносы), проктологические патологии (проктит, геморрой, анальная трещина, криптит, папиллит).
Классификация
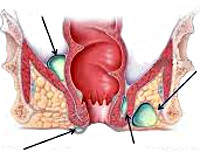
Парапроктит в зависимости от локализации и распространенности процесса подразделяется на подкожный парапроктит (параректальный абсцесс), интрасфинктерный, ишиоректальный и пельвиоректальный парапроктиты. Подкожный парапроктит характеризуется гнойным расплавлением подкожной клетчатки в перианальной области. Этот вид парапроктита наиболее легко поддается излечению и имеет самый благоприятный прогноз.
При интрасфинктерном парапроктите воспаление затрагивает ткани анального сфинктера, при ишиоректальном парапроктите гнойный процесс локализуется в подвздошно-прямокишечной ямке. Воспаление при пельвиоректальном парапроктите развивается внутри малого таза.
Симптомы парапроктита
Острый парапроктит проявляется характерными для местного гнойного воспаления симптомами, болью, гиперемией, гипертермией и отеком тканей, гноетечением. В отличие от неспецифической аэробной флоры, анаэробные микроорганизмы способствуют не гнойному расплавлению, а некротической деструкции тканей. Преобладание гнилостное анаэробной флоры способствует развитию гнилостного парапроктита, который характеризуется масштабным поражением, высокой скоростью деструкции тканей и выраженной интоксикацией. При неклостридиальном анаэробном парапроктите зачастую в патологический гнойный процесс вовлекаются мышцы и фасциальные структуры.
Хронический парапроктит является результатом недолеченного острого парапроктита, поэтому симптоматика его чаще всего повторяет таковую острого парапроктита, однако их выраженность обычно меньше. При хроническом парапроктите зачастую развивается параректальный свищ, который проявляется выделениями в область промежности сукровицы или гноя. Постоянные выделения способствуют раздражению кожи промежности и возникновению зуда.
Хорошо дренируемый (имеющий свободный выход для гноя) параректальный свищ обычно не беспокоит пациента болью или дискомфортом. Болевой симптом характерен для неполного внутреннего свища. При этом боль усиливается во время дефекации и стихает после нее (это связано с улучшением дренирования свища в момент растяжения анального клапана).
Клинические признаки параректального свища проявляются волнообразно, стихая и вновь обостряясь. Это связано с периодической закупоркой свищевого просвета, формированием гнойного абсцесса, после вскрытия которого наступает облегчение. Самостоятельно свищ не заживает, гнойные процессы в нем продолжаются. Если в гнойном отделяемом появились примеси крови, необходимо произвести исследования на предмет злокачественного образования.
Осложнения
Наиболее опасным осложнением острого парапроктита является проникновение гнойного процесса в заполненном клетчаткой пространства малого таза, а также гнойное расплавление всех слоев кишечной стенки выше аноректальной линии. При этом происходит выход каловых масс в параректальную клетчатку, поражая близлежащие органы и угрожая выходом инфекции в кровяное русло (развитием сепсиса).
Анатомическая близость тазовой брюшины делает возможным распространение инфекции с развитием перитонита. Соседство тазовой клетчатки с забрюшинной позволяет прорваться гною в забрюшинное пространство. Такое распространение гнойного процесса характерно для пожилых и ослабленных лиц при позднем обращении к врачу.
Помимо прочего, парапроктит может осложниться прорывом абсцесса в прямую кишку, влагалище, на кожу промежности. Обычно после спонтанного вскрытия гнойника без осуществления мер по дренированию формируется свищевой ход. Если свищ не сформировался, но очаг инфекции сохранился, то со временем происходит рецидив – формирование нового гнойника.

Продолжительное существование свища прямой кишки, тем более имеющего сложную структуру канала (участки инфильтрации, гнойные полости), способствует значительному ухудшению общего состояния больного. Хроническое течение гнойного процесса ведет к рубцовым изменениям, деформации области анального канала, прямой кишки.
Деформация приводит к тонической недостаточности анального сфинктера, неполному смыканию анального прохода, подтеканию кишечного содержимого. Другим частым осложнением хронического парапроктита является патологическое рубцевание (пектеноз) стенок анального канала и снижение их эластичности, что приводит к нарушениям опорожнения кишечника. Продолжительно существующий свищ (более 5 лет) может озлокачествляться.
Диагностика
Для предварительной диагностики парапроктита врачу-проктологу достаточно данных опроса, осмотра и физикального обследования. Характерные клинические признаки: лихорадка, местная болезненность, симптомы гнойного воспаления. Ввиду крайней болезненности процедур, пальцевое исследование заднего прохода и методы инструментальной диагностики проктологических заболевания (аноскопия, ректороманоскопия) не производятся. При исследовании крови отмечаются признаки гнойного воспаления: лейкоцитоз с нейтрофилезом, повышение СОЭ.
Острый парапроктит в основном приходится дифференцировать от нагноившейся тератомы околопрямокишечной клетчатки, опухолей прямой кишки и окружающих ее тканей, абсцесса дугласова пространства. Необходимость производить дополнительные исследования для дифференцирования парапроктита от других заболеваний обычно возникает в случае высокого расположения гнойника (в малом тазу или подвздошно-прямокишечной ямке).
Хронический парапроктит диагностируют, осматривая промежность, задний проход, производя пальцевое исследование анального канала. При обнаружении свища производят зондирование его хода. В качестве инструментальной диагностики применяется ректороманоскопия, аноскопия, фистулография - если свищ расположен высоко, имеются обильные выделения и происходит баллотирование (колебание) зонда в канале. Применяется также ультрасонография.
Сформировавшийся параректальный свищ необходимо дифференцировать от кисты околопрямокишечной клетчатки, остеомиелита терминальных отделов позвоночника, туберкулезного свища, эпителиального копчикового хода и свищей у пациентов с болезнью Крона. Для дифференциального диагноза значимы данные анамнеза, лабораторные исследования, рентгенография малого таза.
Лечение парапроктита
Заболевание требует хирургического лечения. Сразу после установления диагноза острого парапроктита необходимо произвести операцию по вскрытию и дренированию гнойного очага. Поскольку расслабление мышц и качественное обезболивание являются немаловажными факторами, необходима полная анестезия операционной зоны. Операцию проводят в настоящее время под перидуральной или сакральной анестезией, в некоторых случаях (при поражении брюшной полости) дают общий наркоз. Местную анестезию при вскрытии параректальных абсцессов не производят.
Во время операции находят и вскрывают скопление гноя, откачивают содержимое, после чего находят крипту, являющуюся источником инфекции, и иссекают ее вместе с гнойным ходом. После полного удаления очага инфекции и качественного дренирования полости абсцесса можно рассчитывать на выздоровление. Наиболее сложной задачей является вскрытие гнойника, располагающегося в полости малого таза.
При хроническом парапроктите сформировавшийся свищ необходимо иссекать. Однако оперирование по поводу удаления свища в период активного гнойного воспаления невозможно. Сначала производят вскрытие имеющихся абсцессов, производят тщательное дренирование, только после этого можно удалять свищ. В случае имеющихся в канале инфильтрированных областей, в качестве предоперационной подготовки назначают курс противовоспалительной и антибактериальной терапии, нередко сочетающийся с методами физиотерапевтического воздействия. Оперативное вмешательство для удаления свищевого хода желательно провести как можно быстрее, поскольку рецидив воспаления и нагноения может произойти достаточно быстро.
В некоторых случаях (старческий возраст, ослабленный организм, тяжелые декомпенсированные заболевания органов и систем) операция становится невозможной. Однако в таких случаях желательно консервативными методами произвести лечение патологий, улучшить состояние пациента и тогда произвести операцию. В некоторых случаях, когда при длительной ремиссии происходит смыкание свищевых ходов, операцию откладывают, поскольку становится проблематично четкое определение подлежащего иссечению канала. Оперировать целесообразно, когда имеется хорошо визуализируемый ориентир – открытый свищевой ход.
Прогноз и профилактика
После своевременного полного хирургического лечения острого парапроктита (с иссечением пораженной крипты и гнойного хода в прямую кишку) наступает выздоровление. При отсутствии лечения или недостаточном дренировании, неудалении источника инфицирования, происходит хронизация парапроктита и формирование свищевого хода.
Иссечение свищей, располагающихся в нижних частях околокишечного пространства, как правило, также ведет к полному выздоровлению. Более высоко расположенные свищи чаще всего могут быть удалены без осложнений, но иногда длительно существующие свищевые ходы способствуют распространению вялотекущего гнойного воспаления в труднодоступные анатомические образования малого таза, что ведет к неполному удалению инфекции и последующим рецидивам. Обширный продолжительный гнойный процесс может спровоцировать рубцовые изменения в стенках анального канала, сфинктерах, а также спаечные процессы в малом тазу.
Свищи прямой кишки – это хроническая форма парапроктита, характеризующаяся образованием глубоких патологических каналов (фистул) между прямой кишкой и кожей или параректальной клетчаткой. Проявляется кровянисто-гнойными либо кровянистыми выделениями из отверстия на коже возле заднего прохода, локальным зудом, болями, мацерацией и раздражением кожи. Диагностика предполагает проведение зондирования патологических ходов, аноскопии, фистулографии, ректороманоскопии, ирригоскопии, ультрасонографии, сфинктерометрии. Лечение хирургическое, включающие различные методы иссечения свища прямой кишки в зависимости от его локализации.
МКБ-10
Общие сведения
В основе образования свища прямой кишки лежит хроническое воспаление анальной крипты, межсфинктерного пространства и параректальной клетчатки, ведущее к формированию свищевого хода. При этом пораженная анальная крипта одновременно служит внутренним свищевым отверстием. Течение свища прямой кишки рецидивирующее, изнуряющее пациента, сопровождающееся как местной реакцией, так и общим ухудшением состояния. Длительное наличие свища может приводить к деформации анального сфинктера, а также увеличивать вероятность развития рака прямой кишки.
Причины
По данным специалистов в области современной проктологии, около 95% свищей прямой кишки являются исходом острого парапроктита. Инфекция, проникая вглубь стенки кишки и окружающую клетчатку, вызывает формирование периректального абсцесса, который вскрывается, образуя свищ. Формирование свища прямой кишки может быть связано с несвоевременностью обращения пациента к врачу, нерадикальностью оперативного вмешательства при парапроктите.
Свищи прямой кишки также могут иметь посттравматическое или постоперационное происхождение (вследствие резекции прямой кишки). Свищи, соединяющие прямую кишку и влагалище, чаще являются следствием родовых травм (при тазовом предлежании плода, разрывах родовых путей, применении акушерских пособий, затяжных родах и пр.) или осложненных гинекологических вмешательств. Патология часто встречается у пациентов с болезнью Крона, дивертикулярной болезнью кишечника, раком прямой кишки, туберкулезом прямой кишки, актиномикозом, хламидиозом, сифилисом, СПИДом.
Классификация
По количеству и локализации отверстий свищи прямой кишки могут быть полными и неполными:
- У полного свища входное отверстие расположено на стенке прямой кишки; выходное отверстие – на поверхности кожи вокруг ануса. Нередко при полном свище имеется несколько входных отверстий, сливающихся в глубине параректальной клетчатки в единый канал, выходное отверстие которого открывается на коже.
- Неполный свищ прямой кишки характеризуется наличием только входного отверстия на и слепо заканчивается в параректальной клетчатке. Однако в результате гнойных процессов, происходящих при парапроктите, неполный свищ нередко прорывается наружу, превращаясь в полный.
По месту локализации внутреннего отверстия на стенке прямой кишки различают свищи передней, задней и боковой локализации.
По расположению свищевого хода относительно анального сфинктера свищи прямой кишки бывают интрасфинктерными, транссфинктерными и экстрасфинктерными:
- Интрасфинктерные (краевые подкожно-подслизистые) свищи прямой кишки, как правило, имеют прямой свищевой ход с наружным отверстием, выходящим вблизи ануса, и внутренним, расположенным в одной из крипт.
- При свищах транссфинктеральной локализации свищевой канал может располагаться в подкожной, поверхностной или глубокой порции сфинктера. Свищевые ходы при этом часто бывают разветвленными, с наличием гнойных карманов в клетчатке, выраженным рубцовым процессом в окружающих тканях.
- Экстрасфинктерально расположенные свищи прямой кишки огибают наружный сфинктер, открываясь внутренним отверстием в области крипт. Обычно они являются исходом острого парапроктита. Свищевой ход длинный, извитой, с гнойными затеками и рубцами, может иметь подковообразную форму и несколько свищевых отверстий.
Экстрасфинктерные свищи прямой кишки различаются по степени сложности:
- Свищи 1-ой степени имеют узкое внутреннее отверстие и относительно прямой ход; рубцы, инфильтраты и гнойники в клетчатке отсутствуют.
- При свищах 2-ой степени сложности внутреннее отверстие окружено рубцами, но воспалительные изменения отсутствуют.
- Экстрасфинктерные свищи 3-ей степени характеризуются узким внутренним отверстием без рубцов, но наличием в клетчатке гнойно-воспалительного процесса.
- При 4-ой степени сложности внутреннее отверстие свища прямой кишки расширено, окружено рубцами, воспалительными инфильтратами, гнойными затеками в клетчатке.
Симптомы свищей
Пациент, страдающий свищом прямой кишки, замечает на коже перианальной области наличие ранки – свищевого хода, из которого периодически выделяется сукровица и гной, пачкающие белье. В связи с этим больной вынужден часто менять прокладки, обмывать промежность, делать сидячие ванны. Обильные выделения из свищевого хода вызывают зуд, мацерацию и раздражение кожи, сопровождаются дурным запахом.
Если свищ прямой кишки хорошо дренируется, болевой синдром выражен слабо; сильная боль обычно возникает при неполном внутреннем свище вследствие хронического воспаления в толще сфинктера. Усиление боли отмечается в момент дефекации, при прохождении калового комка по прямой кишке; после долгого сидения, при ходьбе и кашле.
Свищи прямой кишки имеют волнообразное течение. Обострение наступает в случае закупорки свищевого хода грануляционной тканью и гнойно-некротической массой. Это может приводить к формированию абсцесса, после спонтанного вскрытия которого острые явления стихают: уменьшается отделяемое из ранки и боли. Тем не менее, полного заживления наружного отверстия свища не происходит и чрез какое-то время острая симптоматика возобновляется.
В период ремиссии общее состояние пациента не изменено, и при тщательном соблюдении гигиены качество жизни сильно не страдает. Однако длительное течение свища прямой кишки и постоянные обострения заболевания могут приводить к астенизации, ухудшению сна, головной боли, периодическому повышению температуры, снижению трудоспособности, нервозности, снижению потенции.
Осложнения
Сложные свищи прямой кишки, существующие продолжительное время, часто сопровождаются тяжелыми местными изменениями – деформацией анального канала, рубцовыми изменениями мышц и недостаточностью анального сфинктера. Нередко в результате свищей прямой кишки развивается пектеноз – рубцевание стенок анального канала, приводящее к его стриктуре.
Диагностика
Распознавание свища прямой кишки осуществляется в ходе консультации проктолога, строится на основе жалоб, клинического осмотра и инструментального обследования (зондирования, выполнения красящей пробы, фистулографии, ультрасонографии, ректороманоскопии, ирригоскопии и др.).
При полном свище прямой кишки на коже перианальной области заметно наружное отверстие, при надавливании на которое выделяется слизь и гной. Свищи, возникающие после острого парапроктита, как правило, имеют одно наружное отверстие. Наличие двух отверстий и их расположение слева и справа от ануса позволяет думать о подковообразном свище прямой кишки. Множественные наружные отверстия характерны для специфических процессов.
При парапроктите выделения из свища обычно гноевидные, желтого цвета, не имеющие запаха. Туберкулез прямой кишки сопровождается истечением из свища обильных жидких выделений. В случае актиномикоза выделения носят скудный крошковидный характер. Наличие кровянистых выделений может служить сигналом озлокачествления свища прямой кишки. При неполном внутреннем свище прямой кишки имеется только внутреннее отверстие, поэтому наличие свища устанавливается при ректальном пальцевом исследовании. У женщин обязательным является проведение гинекологического исследования, позволяющего исключить наличие свища влагалища.
Зондирование свища прямой кишки помогает установить направление свищевого хода, его разветвление в тканях, наличие гнойных карманов, отношение хода к сфинктеру. Определение протяженности и формы патологического канала, а также локализации внутреннего свищевого отверстия уточняется при проведении аноскопии и пробы с красителем (раствором метиленового синего). При отрицательной пробе с красителем или в дополнение к ней показана фистулография.
Всем пациентам со свищами прямой кишки выполняется ректороманоскопия, позволяющая оценить состояние слизистой прямой кишки, выявить новообразования и воспалительные изменения. Ирригоскопия с бариевой клизмой в диагностике свища прямой кишки имеет вспомогательное дифференциальное значение.
Для оценки функционального состояния анального сфинктера при рецидивирующих и длительно существующих свищах прямой кишки целесообразно проведение сфинктерометрии. В комплексной диагностике свища прямой кишки чрезвычайно информативна ультрасонография. Дифференциальная диагностика свищей прямой кишки проводится с кистами параректальной клетчатки, остеомиелитом тазовых костей, эпителиальным копчиковым ходом.
Лечение свищей прямой кишки
Радикальное лечение свища может быть только оперативным. Во время ремиссии, при закрытии свищевых отверстий выполнение операции нецелесообразно ввиду отсутствия четких видимых ориентиров, возможности нерадикального иссечения свища и повреждения здоровых тканей. В случае обострения парапроктита производится вскрытие абсцесса и ликвидация гнойного: назначается массивная антибиотикотерапия, физиотерапия (электрофорез, УФО), после чего в «холодном» периоде проводится операция.
При различных типах свищей прямой кишки может выполняться рассечение или иссечение свища в просвет прямой кишки, дополнительное вскрытие и дренирование гнойных затеков, ушивание сфинктера, перемещение слизистого или слизисто-мышечного лоскута для закрытия внутреннего свищевого отверстия. Выбор методики определяется локализацией свищевого хода, степенью рубцовых изменений, наличием инфильтратов и гнойных карманов в параректальном пространстве.
Постоперационное течение может осложняться рецидивами свища прямой кишки и недостаточностью анального сфинктера. Избежать подобных осложнений позволяет адекватный выбор хирургической методики, своевременность оказания хирургического пособия, правильное техническое выполнение операции и отсутствие погрешностей в ведении пациента после вмешательства.
Прогноз и профилактика
Интрасфинктерные и невысокие транссфинктерные свищи прямой кишки обычно поддаются стойкому излечению и не влекут за собой серьезных осложнений. Глубокие транссфинктерные и экстрасфинктерные свищи часто рецидивируют. Длительно существующие свищи, осложненные рубцеванием стенки прямой кишки и гнойными затеками, могут сопровождаться вторичными функциональными изменениями. Профилактика образования свищей требует своевременного лечения парапроктита, исключения факторов травматизации прямой кишки.
1. Клинические рекомендации по диагностике и лечению взрослых больных хроническим парапроктитом (свищ заднего прохода, свищ прямой кишки) / Ассоциация колопроктологов России - 2013

Если у Вас возникли жалобы боль в заднем проходе или прямой кишке, которые сопровождаются повышением температуры тела и ознобом, это может свидетельствовать о наличии парапроктита (или перианального абсцесса) или свища прямой кишки (или перианального свища).
Что такое парапроктит?
Парапроктит или перианальный абсцесс – это инфицированная полость, заполненная гноем и располагающаяся рядом с прямой кишкой или задним проходом.
Что такое свищ прямой кишки?
Почти всегда причиной развития свища прямой кишки (или перианального свища) является перенесенный перианальный абсцесс. Внутри заднего прохода (ануса) располагаются маленькие анальные железы. Когда эти железы забиваются, то они могут инфицироваться, и тогда возникает перианальный абсцесс. Свищ – это ход, который формируется под кожей и соединяет воспаленную анальную железу и кожу ягодиц за пределами заднего прохода.
Что является причиной возникновения перианального абсцесса?
Перианальный абсцесс возникает в результате острого инфекционного воспаления анальной железы, при проникновения в ее ткань бактерий или инородного вещества. При некоторых заболеваниях, например, колитах или других воспалительных заболеваниях кишечника, эти инфекции могут возникать чаще.
Что является причиной возникновения свища прямой кишки?
После дренирования перианального абсцесса может образоваться ход между кожей и анальной железой, которая послужила причиной возникновения парапроктита. Если из наружного отверстия свища продолжается выделение гноя, это может свидетельствовать о функционировании свища. Даже если наружное отверстие свища зажило самостоятельно, это не гарантирует того, что повторное возникновение (рецидив) парапроктита не случится.
Каковы симптомы парапроктита и свища прямой кишки?
Проявлениями парапроктита являются боль, припухлость и отек в области заднего прохода. При этом также могут наблюдаться слабость, лихорадка и озноб. К дополнительным жалобам, характерным для свища, можно отнести раздражение кожи вокруг ануса, отхождение гноя (с которым связано облегчение состояния больного), лихорадку и общее недомогание.
Всегда ли при парапроктите образуется свищ прямой кишки?
Нет, не всегда. Свищи прямой кишки образуются лишь у половины больных с парапроктитом, и на сегодняшний день нет метода, который мог бы достоверно определить, возникнет свищ или нет.
Каково лечение парапроктита?
Лечение парапроктита заключается в разрезе кожи около заднего прохода для удаления гноя из инфицированной полости и снижения давления внутри нее. Достаточно часто это можно выполнить в амбулаторных условиях с использованием местной анестезии. Для лечения больших или глубоких абсцессов может потребоваться госпитализация в специализированный стационар, в котором имеется возможность обеспечить адекватное обезболивание во время операции. Госпитализация показана больным со склонностью к серьезным инфекционным осложнениям (больные сахарным диабетом и снижением иммунитета). Консервативное (нехирургическое) лечение с помощью только антибиотиков не является таким же эффективным, как дренирование (удаление гноя). Это связано с тем, что антибиотики не могут проникнуть в полость абсцесса и воздействовать на находящуюся там гнойное содержимое
Каково лечение свища прямой кишки?
Лечение свища прямой кишки только хирургическое. Несмотря на то, что разработано много вариантов хирургического лечения свищей прямой кишки, вероятность развития осложнений остается достаточно высокой. Поэтому предпочтительнее, чтобы операция выполнялась врачом-колопроктологом (колоректальным хирургом). Возможно одномоментное лечение свища и парапроктита, хотя обычно свищ развивается в период от 4 до 6 недель после дренирования абсцесса, в отдельных случаях он может возникнуть спустя месяцы и годы. Главным принципом хирургического лечения свищей прямой кишки является раскрытие свищевого хода. Зачастую это сопровождается иссечением небольшой порции анального сфинктера, т.е. мышцы, которая контролирует удержание стула. Соединение внутреннего и наружного отверстий, раскрытие свищевого хода и преобразование его в открытое состояние, позволяет обеспечить быстрое заживление полученной раны в направлении от дна к краям. Зачастую хирургическое лечение свищей прямой кишки может проводится в амбулаторных условиях. Однако, лечение глубоких или распространенных свищей может потребовать госпитализации в стационар.
Как долго занимает процесс выздоровления?
В первую неделю после хирургического лечения свища пациента может беспокоить умеренный болевой синдром, который можно контролировать обезболивающими таблетками. Период вынужденной нетрудоспособности минимален. После хирургического лечения свища или парапроктита необходим период долечивания в домашних условиях с применением сидячих ванночек 3-4 раза в день. Рекомендуется добавлять к рациону пищевые волокна или слабительные средства. Для предотвращения загрязнения нижнего белья возможно использование марлевых повязок или прокладок. Нормальный стул никак не влияет на заживление раны.
Каковы шансы на повторное возникновение (рецидив) свища или абсцесса?
При условии правильного заживления риск рецидива заболевания минимален. Тем не менее, необходимо следовать рекомендациям врача-колопроктолога (колоректального хирурга).
Кто такой колоректальный хирург (врач колопроктолог)?
Хирурги-колопроктологи – это высококвалифицированные специалисты по хирургическому и нехирургическому лечению заболеваний толстой и прямой кишок. Они имеют сертификат о законченном образовании по общей хирургии и специализированном обучении по лечению заболеваний толстой и прямой кишок. Хирурги-колопроктологи могут лечить доброкачественные и злокачественные образования, проводить обследование пациентов и при необходимости выполнять хирургическое лечение заболеваний.
Записаться на прием
Что такое хронический парапроктит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьяна Александра Георгиевича, проктолога со стажем в 31 год.
Над статьей доктора Хитарьяна Александра Георгиевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Хронический парапроктит (свищ прямой кишки, анальная фистула) — это длительно существующий воспалительный процесс, представленный свищевым ходом, идущим в параректальной клетчатке, открывающимся в просвет прямой кишки наружным свищевым отверстием (чаще всего представлено анальной криптой) и внутренним свищевым отверстием (на кожных покровах промежности, перианальной области, на ягодицах или во влагалище у женщин). [1] [8]
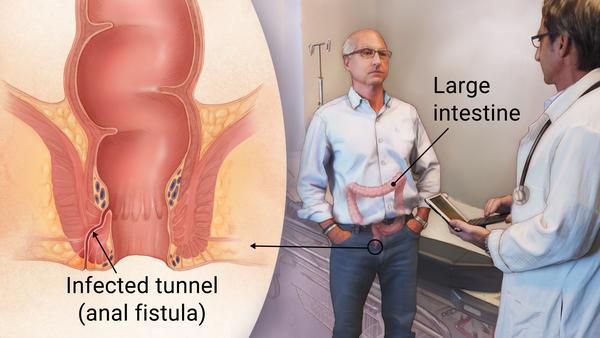
Возможных причин заболевания несколько. Чаще всего (в 95% случаев) — это проявление ранее перенесённого острого парапроктита с формированием свищевого хода. Реже встречаются свищи другой этиологии: послеоперационные, посттравматические.
Очень просто понять причину заболевания, если вспомнить, как на коже воспаляются потовые железы или волосяные фолликулы. В слизистые желёзки, находящиеся в анальной крипте, проникает инфекция из каловых масс и вызывает воспаление. И, конечно же, нельзя забывать о неблагоприятных факторах "травмирующих" анальный канал — твердый стул, запор, воспаления слизистой прямой кишки, "ленивый кишечник". Также к формированию свища могут приводить трещины анального канала, хронические неспецифические заболевания толстой кишки. [2] [5]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы хронического парапроктита
Пациенты чаще всего жалуются на:
- слизисто-гнойные выделения из наружного свищевого отверстия, появляющиеся постоянно или периодами;
- боли в области анального канала;
- выраженный дискомфорт, ухудшение качества жизни из-за необходимости постоянного ухода за кожными покровами промежности, ношения "прокладок".
Повышение температуры тела, выраженные боли в анальном канале свидетельствуют об остром воспалении в параректальной клетчатке — сигал неблагополучия, требующий консультации специалиста — врача колопроктолога.
Патогенез хронического парапроктита
Чаще всего патогенетическая картина формирования хронического парапроктита состоит из двух этапов.
На первом этапе в результате попадания микрофлоры (стафилококка, грамотрицательных и грамположительных палочек) через воспалённую или травмированную анальную крипту в параректальной клетчатке возникает острый парапроктит. Реже инфицирование происходит из-за специфических возбудителей туберкулеза, сифилиса, актиномикоза.
Во время воспалительного процесса в анальной железе происходит перекрытие её протока, а также образование в межсфинктерном пространстве абсцесса, прорывающегося в перианальное или параректальное пространство. Переход процесса с воспаленной железы на параректальную клетчатку возможен также лимфогенным путём.
На развитие парапроктита может влиять травмирование слизистой оболочки прямой кишки инородными телами, которые содержатся в кале, а также геморрой, анальные трещины, неспецифический язвенный колит, болезнь Крона, иммунодефицитные состояния.
На втором этапе формируется свищевой ход. Иммунная система пациента пытается ограничить очаг воспаления, стенки гнойника уплотняются за счёт фиброцитов, создавая барьер для распространения инфекции по параректальной клетчатке. При "полном" свище в анальной крипте формируется внутреннее свищевое отверстие, на кожных покровах перианальной области — наружное свищевое отверстие. При неполном свище имеется только одно отверстие. Через него удаляются гнойные выделения.
Парапроктит также может быть вторичным — при распространении воспалительного процесса на параректальную клетчатку с предстательной железы, уретры, женских половых органов. Травмы прямой кишки являются редкой причиной развития парапроктита (травматического).
Классификация и стадии развития хронического парапроктита
В настоящее время в мире специалистами используется множество различных классификаций параректальных свищей. Зарубежными проктологами чаще всего применяется классификация, предложенная Парксом, Хардкастлом и Гордоном (Parks A.G., Stitz R.W.) в 1978 году. В ней выделяются межсфинктерные (45%), транссфинктерные (30%), супрасфинктерные (5%) и экстрасфинктерные (2%) параректальные свищи.
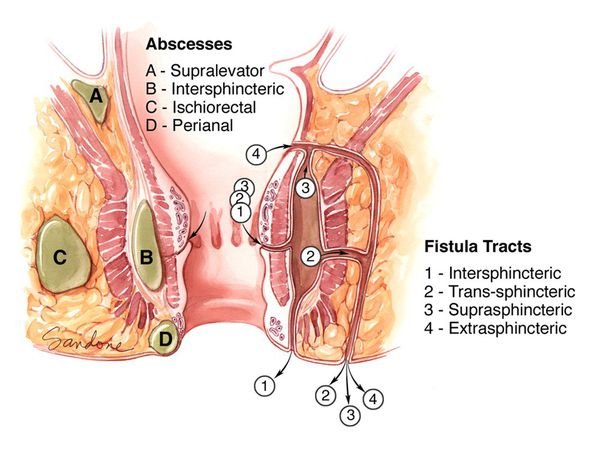
В России используется классификация, отражающая расположение свищевого хода к волокнам сфинктера:
- интрасфинктерные (подкожно-подслизистые) — 35%,
- трассфинктерные — 45%, экстрасфинктерные — 20% (Аминев А.М. и др. 1975).
Также все параректальные свищи подразделяются на полные (имеется внутреннее и наружнее свищевое отверстие) и неполные (есть внутреннее свищевое отверстие, но нет наружного). [3] [7]
Течение заболевания чаще всего волнообразное. При закупорке свищевого отверстия гнойно-некротическими массами или грануляционной тканью возникает обострение, могут формироваться новые ходы, затёки.
Разобраться во всех тонкостях, стадия развития заболевания и выбрать оптимальную тактику лечения может только специалист — колопроктолог.
Осложнения хронического парапроктита
Само по себе наличие в организме хронического воспалительного процесса, свищевого хода, особенно с инфильтратами и гнойными затёками, выделения гноя через свищевые отверстия, приводит к значительному ухудшению не только качества жизни, но и общего состояния пациента, проявляющегося снижением работоспособности, общей слабостью, подъёмами температуры тела, ознобами, наблюдается астенизация (истощение организма), страдает психика.
Длительно существующий воспалительный процесс в параректальной клетчатке и сфинктере прямой кишки может вызывать и тяжёлые местные изменения: деформировать анальный канал и промежность, нарушать герметичность запирательного аппарата анального прохода, а также вызывать рубцовые процессы, вплоть до рубцовой стриктуры (сужения) анального канала. В ряде случаев описаны явления озлокачествления свища, чаще в сроки более 5 лет. [4] [10] [11]
Диагностика хронического парапроктита
В большинстве случаев пациенты, сами обращаясь к врачу, указывают на характерные жалобы: наличие гнойных выделений, сукровицы из наружного свищевого отверстия или из заднего прохода, подъёмы температуры тела, боли в области промежности, гиперемию (переполнение кровью) кожных покровов. Также указывают, что из-за постоянных выделений вынуждены носить прокладки, делать частые обмывания. Выделения вызывают раздражение кожных покровов, зуд. Характерен и анамнез заболевания: хроническое течение, периоды обострений и ремиссий, наличие ранее острого парапроктита (вскрывшегося самостоятельно или прооперированного).
При наружном осмотре специалист обращает внимание на общее состояние пациента (похудание, бледность, повышенная лабильность). Также может увидеть на кожных покровах промежности свищевое отверстие с выделением из него гноя (при полном свище); при неполном свище гной может выделяться из анального канала. Данные о количестве, характере и частоте выделений могут помочь дифференцировать хронический парапроктит с другими заболеваниями (актиномикоз, болезнь Крона, тератоидные образования), предположить существование дополнительных полостей, затёков, свищевых ходов. Также оценивается состояние тонуса сфинктера анального канала, функционирование кишечника (запоры, поносы, кровотечения, изменения формы и характера каловых масс).
Самым первым и важным методом исследования по настоящее время остается пальцевое ректальное исследование. Пальпаторно определяется расположение воспалительного инфильтрата, внутреннего свищевого отверстия, его размеры, степень рубцовых изменений стенки прямой кишки, анального канала и параректальной клетчатки. С помощью этого метода исследования можно оценить тонус сфинктера анального канала в покое и при волевом усилии, выявить сопутствующие заболевания анального канала и прямой кишки.
С использованием пуговчатого зонда специалист может уточнить направление, ветвление и глубину залегания в волокнах сфинктера свищевого хода, а также выявить гнойные полости и наличие внутреннего свищевого отверстия. В дополнение может проводиться проба с красителем для лучшей визуализации поражённой анальной крипты, определения сложности свища и внутреннего свищевого отверстия. Далее выполняют аноскопию или ректороманоскопию для визуального осмотра под освещением состояния слизистой оболочки прямой кишки, анального канала.
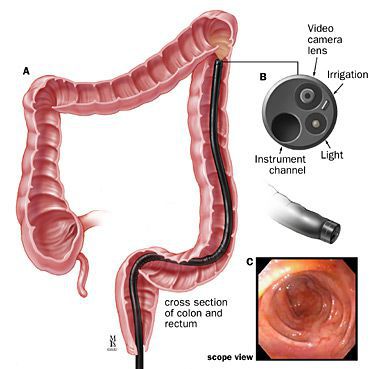
При сложных свищах дополнительно применяются такие специализированные методы диагностики как:
- фистулография — рентгенологическое исследование свищевого хода с введенеем в его просвет специального контраста;
- эндоректальная и трансперианальная ультрасонография — ультразвуковое исследование, позволяющее оценить расположение свищевого хода, уточнить наличие внутреннего свищевого отверстия, затёков, карманов, выявить дополнительные свищевые ходы;
- сфинктерометрия — исследование "силы" сфинктера прямой кишки, его функциональной способности;
- компьютерная или магнитно-резонансная томография малого таза и промежности. [1][2][3][4][5][6][7][8][9][10][11][12]
Лечение хронического парапроктита
Любой специалист-колопроктолог при вопросе пациента о тактике лечения хронического парапроктита скажет: "Единственным радикальным методом лечения свищей прямой кишки является хирургический метод". И есть только одно "НО", одно противопоказание к радикальной операции — тяжёлые жизнеугрожающие заболевания различных органов и систем в стадии декомпенсации (неспособность организма к самоизлечению). Если врачам удаётся добиться компенсации, то операцию можно и нужно выполнять.
В современной медицине парапроктит лечат проктологи, которые работают в хирургических стационарах и амбулаториях. Большинство "простых" свищей можно вылечить под местным обезболиванием, не укладывая пациента в больницу — это общемировая практика, но для "сложных" свищей требуется госпитализация и сложная, иногда пластическая, операция под наркозом. Эти операции выполняют опытные проктологи, так как существует вероятность рецидива (повтора) заболевания, иногда частичного недержания кала или газов, возможно сужение анального канала.
Наиболее широко используются следующие виды операций при параректальных свищах: рассечение свища в просвет кишки, иссечение свища в просвет прямой кишки (операция Габриэля), иссечение свища в просвет прямой кишки со вскрытием и дренированием затёков, проведением лигатуры (перевязки с помощью нитей).
К современным высокотехнологичным инновационным оперативным вмешательствам "сложных" параректальных свищей относят:
1. Иссечение свища в просвет прямой кишки с перемещением слизистой оболочки, или слизисто-мышечного лоскута дистального отдела прямой кишки для ликвидации внутреннего свищевого отверстия — методика относится к сфинктеросохраняющим операциям и предусматривает на первом этапе иссечение свищевого хода от наружного до внутреннего свищевого отверстия, на втором — выделение из "здоровых" тканей "заплаты" для закрытия внутреннего свищевого отверстия и подшивания её к коже. Эффективность — 44-87%.
2. Очень популярной в последнее время стал метод лечения LIFT — перевязка и пересечение части свищевого хода в межсфинктерном пространстве. Она также является сфинктеросохраняющей и по данным исследований эффективность составляет 57-94%.
3. Иссечение свища с проведением лигатуры — малоинвазивный, сфинктеросохраняющий метод. Имеет 2 разновидности:
- первая используется при наличии острого или обострения хронического гнойно-воспалительного процесса в области свища. Вводится "дренирующая" лигатура через наружное и внутреннее свищевые отверстия, происходит дренирование, уменьшение воспалительных изменений и формирование прямого свищевого хода в сроки 6-8 недель, далее вторым этапом удаляется более "простой" свищевой ход (без выраженного воспаления, наличие затёков, карманов, со сформированной фиброзной капсулой), который можно удалить и с использованием малоинвазивных вмешательств (в том числе и лазерных технологий: смотри раздел Filac технологии в лечения параректальных свищей).
- вторая — проводится "затягивающаяся" лигатура (чаще всего латексная или шёлковая), которая постепенно, медленно пересекает свищевой ход.
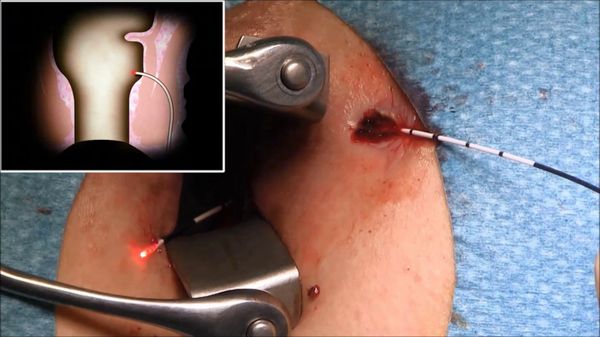
5. Лечение свища с введением в свищевой ход фибринового клея — методика заключается в предварительной "чистке" или максимальном удалении гнойно-некротических тканей с помощью специальной щёточки или ложечки Фолькмана, с последующим введением в свищевой ход фибринового клея. Преимущества метода: хотя процент эффективности метода невысокий (от 10% до 67%), но простая техника вмешательства, малая инвазивность, отсутствие повреждения мышечных структур, возможность повторения процедуры, можно рекомендовать данный метод в качестве первичной процедуры.
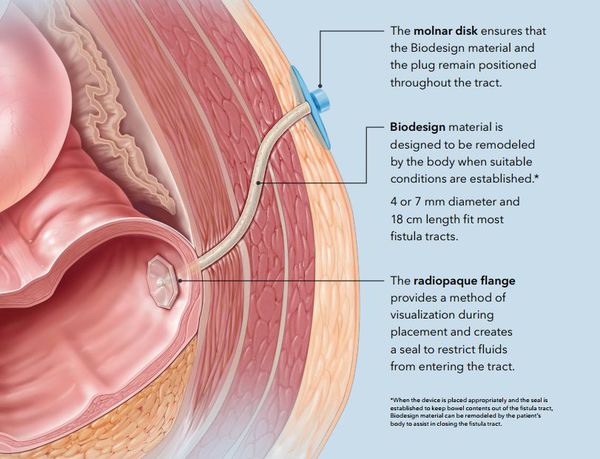
6. Лечение свища с использованием герметизирующих тампонов. Первый этап такой же — "чистка" свищевого хода. Вторым этапом в свищевой ход вводят специальный герметизирующий тампон с целью закупорки внутреннего свищевого отверстия и облитерации свища. Эффективность — от 50% до 83% наблюдений. Преимущества те же, что и у метода с использованием фибринового клея. [1] [2] [3] [4] [5] [6] [7] [8] [9] [10] [11] [12]
Прогноз. Профилактика
Вовремя начатое, специализированное лечение "простых" (подкожно-подслизистых, не высоких транссфинктерных, "одноходовых") свищей приводит к хорошим результатам: безрецидивному течению без осложнений. При рецидивных свищах, длительно существующем воспалении, свищах "высоких" уровней шансы на быстрое и успешное излечение уменьшаются. Методик и технологий лечения хронического парапроктита довольно много. Только специалист-проктолог поможет определиться с оптимальным методом лечения в зависимости от тяжести и стадии процесса.
Читайте также:

