Гангрена аппендицита что это
Обновлено: 28.04.2024
Гангренозная форма аппендицита является самой опасной разновидностью этой болезни, а послеоперационный период порой затягивается на несколько месяцев. При позднем обращении к врачу или неполном удалении воспаленного отростка возникают многочисленные осложнения, которые при несвоевременном лечении приводят к летальному исходу.
Чтобы защитить себя и близких от негативного развития событий нужно знать, почему возникает гангренозный аппендицит, каковы его симптомы, какой тактики лечения придерживаются врачи и каким должен быть послеоперационный период.
Сколько длится послеоперационный период гангренозного аппендицита
Невозможно дать однозначный ответ на этот вопрос, так как многое зависит от стадии заболевания, успешности проведенного хирургического вмешательства, возраста пациента и наличия послеоперационных осложнений.

В ситуации, когда удаление аппендикса прошло без осложнений, шов обрабатывался должным образом, больной соблюдал все рекомендации лечащего врача, то покинуть стены больницы можно через 2 недели после операции. Ослабленных пациентов, пожилых людей и детей держат под наблюдением примерно месяц, чтобы избежать возникновения осложнений.
В тех случаях, когда после удаления гангренозного аппендицита возникают осложнения, то послеоперационный период может затянуться на неопределенное время. Все будет зависеть от проводимого лечения, динамики состояния пациента и последующих реабилитационных мероприятий.
Причины развития состояния
Гангренозная форма аппендицита возникает в том случае, когда больной своевременно не обратился за медицинской помощью при начальных признаках воспаления в слепом отростке кишечника.
Если в первые 24 – 48 часов не было проведено хирургическое вмешательство, то ткани аппендикса начинают отмирать, его полость заполняется гнойными массами. Болевые ощущения становятся немного меньше.
Данное состояние смертельно опасно, так как при прободении стенок некротическое содержимое аппендикса изливается в брюшную полость. Это приводит к возникновению перитонита и сепсиса, без своевременной медицинской помощи человек погибает за несколько часов.
У пожилых пациентов, детей и людей с ослабленным иммунитетом патология часто возникает как первичное состояние. В этом случае провоцирующими факторами являются:
- инфекционные заболевания;
- нарушение кровообращения в аппендиксе;
- механическое травмирование слепой кишки;
- наличие холестериновых бляшек в ЖКТ;
- тромбоз вен и артерий кишечника;
- пожилой возраст.
Все вышеописанные факторы часто становятся толчком к развитию гангренозной формы аппендицита.
Симптомы заболевания
Заподозрить наличие гангренозного аппендицита можно по следующим проявлениям болезни:
- дети становятся вялыми и плаксивыми, жалуются на боли в животе;
- больной отказывается от еды, у него часто возникают позывы к рвоте;
- наблюдаются нарушения дефекации, пациенты жалуются на понос и запор;
- живот становится твердым на ощупь, усиливается метеоризм;
- у больных повышается температура до 39 градусов, наблюдается озноб;
- на языке появляется налет желтого либо коричневатого цвета, во рту возникает ощущение сухости;
- больные жалуются на общую слабость и упадок сил.

В некоторых случаях пациенты отмечают, что болевые ощущения стали меньше. Данный симптом не сулит ничего хорошего, так как в это время в отростке некротический процесс затронул нервные окончания и отмирание тканей усиливается.
Опасность гангрены аппендикса
Главная опасность гангренозной формы аппендицита состоит в том, что при несвоевременном удалении загноившегося отростка его содержимое попадет в брюшную полость, вызвав воспалительный процесс во внутренних органах. Риск развития сепсиса в этом случае также высок.
Еще одна опасность заключается в том, что риск возникновения послеоперационных осложнений при этой форме болезни гораздо выше. Нередко у больных возникает перитонит, внутренние кровотечения, а при неполном удалении воспаленного отростка процесс может начаться заново.
Особенности лечения такого воспаления
Единственный метод лечения данного заболевания – хирургическое вмешательство. При гангренозной форме врачи предпочитают проводить полостные операции, так как в этом случае проще отреагировать, если содержимое аппендикса изольется в брюшную полость.
Как проводится диагностика
Больного с подозрением на гангренозную форму аппендицита осматривает хирург. В перечень первичных диагностических мероприятий входит:
- опрос пациента по поводу самочувствия и длительности имеющихся симптомов;
- сбор анамнеза – врач выясняет, имеются ли у больного какие-либо патологии, какой образ жизни он ведет;
- обязательный осмотр больного с последующей пальпацией живота.
После этого назначаются общий и биохимический анализ крови, анализ мочи и копрограмма. Эти исследования помогут выявить воспалительный процесс в организме.
Для подтверждения и уточнения диагноза больному дополнительно назначают УЗИ внутренних органов либо компьютерную томографию. Эти обследования позволяют получить точную информацию о состоянии аппендикса, после чего врач принимает решение о дальнейшей тактике лечения.
Лечение
Воспаленный аппендикс подлежит удалению, делается это двумя способами:
- Полостная операция. На животе пациента делается надрез. Сквозь полученное отверстие наружу вытаскивается пораженный аппендикс и производится его иссечение. После этого накладывают швы на слепую кишку, орган заправляют в брюшную полость, разрез также зашивают.
- Лапароскопия. Наименее травматичный вид вмешательства. В животе больного делается 3 прокола, в которые вводят хирургические и эндоскопические инструменты, а также миниатюрную видеокамеру. Воспаленный отросток иссекают, а на отверстия накладывают швы. Данный метод не подходит, если произошло излитие некротических масс в брюшную полость. В этом случае необходимо провести антисептическую обработку брюшины, после чего наложить швы.

После проведения хирургического вмешательства больному дополнительно назначают прием следующих медпрепаратов:
- антибиотики – помогают подавить патогенную микрофлору;
- обезболивающие – помогают снять болевой синдром;
- инфузионные растворы – способствуют скорейшему выведению токсинов из организма.
Кроме этого, у больного ежедневно берут кровь на анализ, а также проводят обработку швов для предотвращения их нагноения.
Могут ли быть осложнения после операции
Нередко возникают следующие осложнения:
- возникновение абсцессов в брюшной полости;
- свищи и непроходимость кишечника;
- перитонит;
- внутреннее или наружное кровотечение;
- асептический тромбофлебит.
Причина их возникновения состоит в том, что больные не сразу попадают на операционный стол, в то время как деструктивные процессы в брюшной полости активно развиваются. В этом случае неполное удаление пораженного отростка слепой кишки грозит повторным воспалением и новым хирургическим вмешательством.
К типичным послеоперационным осложнениям относятся расхождение или нагноение швов. Чаще всего они возникают из-за несоблюдения рекомендаций врача и неправильным уходом за раной.
Особенности восстановления после операции
Полное восстановление пациента после перенесенной операции имеет первостепенное значение. Чтобы реабилитационный период прошел как можно лучше, больным дают следующие рекомендации:
- Занятия ЛФК и дыхательной гимнастикой под наблюдением врача. Благодаря этому в организме не происходит застойных явлений, удается избежать такого опасного осложнения, как сращивание швов со стенками внутренних органов.
- Запрет на водные процедуры. Вплоть до полного зарастания швов больным рекомендуется обтираться влажными салфетками или смоченным в воде полотенцем.
- Регулярный осмотр швов, их антисептическая обработка и перевязки. Поддержание раны в хорошем состоянии способствует ее быстрому заживлению, предотвращает развитие воспалений и нагноений.
- Контроль температуры тела и показателей крови. При повышении температуры или увеличении числа лейкоцитов в крови возникает подозрение на воспалительный процесс в организме.
Важно помнить, что даже после того, как больному сняли швы и выписали домой, реабилитация продолжается. В зависимости от тяжести заболевания и состояния здоровья пациента, врач может запретить на некоторое время принимать солнечные ванны, плавать в бассейнах и открытых водоемах, заниматься некоторыми видами спорта.
К данным рекомендациям следует отнестись серьезно, так как их игнорирование приведет к развитию осложнений.
Диета
Первые полдня после операции пациенту можно понемногу пить негазированную воду или некрепкий сладкий чай, прием пищи запрещен. На вторые сутки больному дают нежирный бульон, постепенно вводят в рацион жидкие каши и пюре, мелко нарезанное отварное мясо.

В последующие дни в рацион осторожно вводят запеченные овощи и фрукты, кисломолочные продукты, тушеные или отварные блюда из рыбы. Обязательно употребление чистой воды в количестве не менее 1,5 литров в сутки.
Важно следить не только за качеством рациона, но и придерживаться следующих рекомендаций для лучшего усвоения пищи:
- питание должно быть дробным, больного нужно кормить не менее 5 раз в сутки через равные промежутки времени;
- еда должна быть только теплой, запрещено употребление горячих или холодных блюд.
Первые полгода после хирургического вмешательства важно придерживаться принципов диетического питания и отдавать предпочтение нежирным сортам мяса и рыбы, а основу рациона должны составлять отварные, запеченные без масла либо тушеные блюда.
Вышеописанные рекомендации помогут постепенно наладить перистальтику кишечника, избавят больного от нарушений стула и метеоризма.
Какие продукты нужно исключить из рациона
В послеоперационный период и вплоть до полного выздоровления пациенту запрещено употребление следующих продуктов:
- бобовые;
- капуста;
- газированные напитки;
- алкоголь;
- специи;
- кетчуп и майонез;
- фастфуд;
- соленые, копченые, жареные, острые блюда;
- сладости;
- консервы;
- магазинные колбасные изделия;
- хлеб.
Вышеописанные продукты негативно влияют на состояние всего ЖКТ и кишечника, усиливают перистальтику и могут привести к возникновению осложнений в послеоперационный период.
Как обезопасить себя от возникновения болезни
Профилактики возникновения гангренозного аппендицита не существует. Чтобы снизить риск появления болезни, следует придерживаться некоторых рекомендаций:
- своевременно обращаться к врачу при подозрении на острую форму болезни;
- пролечивать заболевания ЖКТ;
- следить за состоянием сердечно-сосудистой системы;
- при предрасположенности к образованию тромбов пройти обследование и придерживаться всех рекомендаций лечащего врача.
Гангренозный аппендицит, если его течение не имеет осложнений, а пациент соблюдает все рекомендации лечащего врача в послеоперационный период, имеет благоприятный прогноз. Ситуация ухудшается, если к болезни присоединяются послеоперационные осложнения, так как в этом случае высок риск летального исхода.

Гангренозный аппендицит назван в соответствии с характером воспаления в стенке червеобразного отростка. По форме относится к деструктивным. Это означает непременное разрушение целостности стенки.
В брюшной полости хирурги находят жидкость (выпот) серозного или гнойного характера с запахом гнили. Заболевание практически всегда протекает с тяжелыми осложнениями. Окончательно диагностировать можно только при визуальном осмотре отростка.
Чем старше пациент, тем больше вероятности быстрого развития гангрены. Если у детей и подростков ее обнаруживают в 8% прооперированных случаев, то у пожилых людей после 60 лет — частота доходит до 33%.
Патанатомия воспаленного отростка
Воспалительный процесс начинается с катаральной стадии, расширения капилляров, притока лимфоцитов, пытающихся остановить и локализовать болезнь. Обнаруживаются отек и инфильтрат стенки. Возможны мелкие гнойные очаги. Условно на эту стадию приходится до 6 часов с начала приступа у пациента.
До окончания первых суток аппендикс значительно увеличивается, наполняется гноем. В 90% случаев его расценивают как флегмону (отграниченный гнойник).
Если в этот период не удалить отросток, то на стенках появляются очаги некроза, а в брюшной полости выпот принимает гнойный характер. Расплавлению подвергаются все слои. Аппендикс выглядит грязно-зеленым по цвету, увеличенным, стенка дряблая с участками кровоизлияний и некроза. На развитие омертвения отводится до трех суток.
Промежуточную картину аппендицита у пациента вызывают флегмонозно-гангренозные изменения. В гангренозную стадию к воспалению отростка присоединяются соседние ткани и органы. Страдают петли кишечника, сальник, листки брюшины. На них обнаруживают налет фибрина, кровоизлияния. В слепой и подвздошной кишках появляется гиперемия и инфильтрация.

Сочетание гнойника и омертвевших тканей чаще обнаруживают в самой конечной зоне аппендикса
Исходом возможна самоампутация аппендикса (отслоение от слепой кишки) или прободение стенки (перфорация) из-за разрыва. Хирургам известно, что какие-либо манипуляции на фоне гангренозного аппендикса у пациента всегда приводят к прорыву гнойного содержимого.
Существует и такое мнение, что скорость анатомических изменений не зависит от сроков начала приступа болей. Поэтому отношение к приведенным ссылкам на время довольно условное.
Какие причины вызывают гангренозные нарушения?
Важными факторами риска перехода воспаления в стадию гангрены являются:
- нарушенное кровообращение в пожилом возрасте пациента за счет распространенного атеросклероза;
- ишемия кишечника из-за затрудненной проходимости артерий брыжейки (тромбообразование);
- врожденное недоразвитие питающих артерий (у пациентов детского возраста).
Эти изменения в организме пациента приводят к развитию главной причины — нарушенной микроциркуляции в стенке отростка. В дальнейшем присоединяются:
- инфицирование патогенными микробами;
- нарушение проходимости для содержимого аппендикса (разросшие лимфоидные фолликулы у молодых, кишечные паразиты и инородные тела — у ребенка, каловые камни — в старческом возрасте);
- аутоиммунная реакция организма.
Они усугубляют течение заболевания. Возможна постепенная смена форм воспаления от катарального до флегмонозного, несвоевременное оказание специализированной помощи, переход к деструкции и гнойному расплавлению.
Проявления
Симптомы гангренозного аппендицита начинаются по классическим канонам с катарального воспаления. У пациента возникают боли в эпигастрии, тошнота, рвота, повышение температуры. За 2 часа боли «спускаются» в правую подвздошную область при нормальном положении отростка. Могут иррадиировать в подреберье справа, в копчик, в центральную зону живота.
Острый гангренозный аппендицит, развивающийся из флегмонозного, вызывает сначала дергающие или пульсирующие боли, затем стихание за счет полного уничтожения чувствительных нервных окончаний в стенке. Флегмонозный аппендицит могут принять за гангренозный, что при своевременном хирургическом вмешательстве не имеет практического значения.
Рвота становится повторной, многократной. Повышается температура до высоких цифр, что сопровождается ознобом. Пациент бледнеет, покрывается холодным потом. При осмотре врач обнаруживает сухость языка.

Локальная болезненность и доскообразная плотность брюшных мышц пациента — признак раздражения брюшины, живот не принимает участия в акте дыхания
В анализе крови лейкоцитоз не всегда резко повышается, но обращает внимание значительный сдвиг лейкоцитарной формулы влево. Дифференциальная диагностика особенно сложна у пациентов-женщин. Необходимо исключить правосторонний аднексит, разрыв и перекрут кисты яичника, внематочную беременность, апоплексию придатков.
При атипичном расположении отростка болезнь дает маску:
- дивертикулита толстого кишечника;
- правостороннего пиелонефрита;
- почечной колики;
- острого холецистита;
- гастрита или дуоденита;
- прободной язвы желудка;
- острого панкреатита.
Что помогает в диагностике?
Врачу приходится ориентироваться на свой практический опыт и лабораторные показатели, поскольку УЗИ брюшной полости недостаточно информативное исследование при аппендиците. Но аппаратные методики позволяют исключить гинекологическую патологию у женщин, панкреатит, внематочную беременность, мочекаменную болезнь, пиелонефрит. На консультацию вызывают гинеколога, проводят ректальное исследование у мужчин.
Чем отличается гангренозно-перфоративная форма?
Гангренозно-перфоративным называют форму воспаления отростка с обязательным нарушением целостности стенки. Ее выделение подчеркивает тяжесть течения, обосновывает осложнения и риск оперативного вмешательства.
Опасность заключается в наличии проникновения гнойного содержимого в брюшную полость. Возникает локальный или разлитой перитонит. У пациента имеются выраженные признаки раздражения брюшины, отсутствует кишечная перистальтика. Беспокоит сердцебиение, головокружение, слабость.
В анализах крови — растет лейкоцитоз и СОЭ, сдвиг формулы влево. Появляются изменения в моче (цилиндры, белок), что указывает на токсическое поражение почек.
Лечение
Если при катаральном аппендиците еще имеются мнения о возможности консервативного лечения, то гангренозную и гангренозно-перфоративную форму можно вылечить только хирургическим путем. Чтобы остановить распространение воспалительного процесса на брюшину необходимо удаление источника гноя.

Операция проводится чаще всего по экстренным показаниям через 2–4 часа от начала приступа
Возможен плановый подход в более поздние сроки, но скорее его следует назвать «отсроченным». Время уходит на стабилизацию состояния пациента при падении давления, сердечной недостаточности, вызванной интоксикацией, декомпенсации сахарного диабета.
При подготовке к хирургической операции пациентам проводят дезинтоксикацию, капельно вводят жидкость, антибиотики, средства для поддержки сердечной деятельности. Через зонд выводят содержимое желудка. Врачи обязательно выясняют наклонность больного к аллергическим реакциям.
Это важно знать для выбора метода обработки операционного поля, анестезии. Пациент обязательно подписывает свое согласие на проведение хирургического вмешательства, за детей – это делают родители или опекуны.
Для полного обезболивания применяется один из методов:
- создание инфильтрата анестетика;
- проводниковый блок ближайших нервных сплетений;
- общий наркоз.
Выбирает его врач-анестезиолог в зависимости от возраста пациента, возбудимости, переносимости лекарств. Достаточное обезболивание помогает сократить время операционного вмешательства, риски послеоперационных осложнений, полного заживления.
Местная анестезия не применяется у детей, страх и возбуждение не дают им полностью расслабить брюшную стенку и осмотреть полость. Взрослым больным бывает вполне достаточно локального обезболивания при катаральной форме аппендицита, но вероятный перитонит и необходимость расширения операции при гангрене требуют общего наркоза. Поскольку он подавляет рвотный рефлекс, расслабляет мышцы при введении миорелаксантов.
После обработки операционного поля и обезболивания хирург проводит послойное рассечение стенки брюшины. Метод позволяет ушивать кровоточащие сосуды, меньше травмировать мышцы. Длина разреза должна быть достаточной, чтобы обеспечить врачу осмотр полости. Мышцы и их апоневрозы разъединяют по ходу волокон вручную.
В открытую брюшную полость выводится сальник и кишечник. Для осмотра необходима проверка по 50 см длины с каждой стороны от аппендикса. Воспаленный отросток выявляют по началу лент толстого кишечника.

Отросток изолируют очень осторожно, чтобы не вызвать самопроизвольный разрыв
Аппендикс удаляют, а оставшуюся культю ушивают специальным герметичным кисетным швом. Он заключается в погружении вовнутрь и возможности соединения серозных оболочек. При обнаружении выпота в брюшине ее промывают стерильными растворами, вводят антибиотик. Ушивание брюшной стенки пациента делают плотными нитями, которые рассасываются через некоторое время.
На кожу накладывается 7–10 стежков. Необходимость борьбы с перитонеальными явлениями требует оставления дренажной трубки. После стабилизации состояния пациента дренаж удаляют. Операция обычно длится до трех часов. Специальных нормативов не предусмотрено. Время определяется тяжестью состояния, возрастом, осложняющими факторами (спайки в брюшной полости, аномальное расположение отростка).
Как у пациента протекает послеоперационный период?
Первый день называют ранним послеоперационным периодом. Пациенту продолжается введение дезинтоксикационных средств, антибиотиков. Врач контролирует температуру, выделение мочи и суточный диурез, прослушивает кишечные шумы.
В последующие дни наблюдается постепенное восстановление состояния больного: появляются аппетит и дефекация, нормализуется температура. При ежедневных перевязках осматривают операционный шов, промывают рану через дренаж. Тревогу вызывает боль в области шва, расхождение, длительное отсутствие стула.
В отличие от простой формы аппендицита пациенту необходимы:
- более сильные антибактериальные средства (из группы цефалоспоринов, антибиотики Левофлоксацин, Орнидазол, Амикацин);
- обезболивающие препараты;
- введение для снятия интоксикации Альбумина, свежезамороженной плазмы, Реосорбилакта, Рефортана;
- предупреждение развития тромбоэмболии и стрессовой язвы желудка.

Инфузийная терапия - основа восстановления
Последствия задержки хирургической помощи
При своевременном хирургическом вмешательстве, если отросток не разорвался, пациенты быстро идут на поправку. Замечено, что у них чаще, чем при других формах возможно нагноение раны. Тяжелыми последствиями угрожает отказ от операции.
Задержка удаления аппендикса провоцирует:
- прободение (перфорацию) стенки, гной вытекает в брюшную полость;
- отрыв (самоампутацию) слепой кишки из-за расплавления тканей;
- развитие гнойного и гнойно-калового перитонита, при этом состояние пациента тяжелеет на глазах, температура редко бывает значительной, отсутствует обычная зависимость от частоты пульса, проведение обзорной рентгенографии брюшной полости подтверждает перитонит наличием уровня жидкости в кишечнике;
- множественные абсцессы в органах брюшной полости и таза;
- абдоминальный сепсис;
- пилефлебит — гнойное воспаление воротной вены печени.
Эти состояния прогрессируют быстро, даже молниеносно, провоцируют недостаточность внутренних органов. Необратимые нарушения приводят к гибели пациента.
Диета после операции
Особенный подход к питанию при гангренозном аппендиците связан с более длительным нарушением перистальтики кишечника. Органы брюшной полости травмируются сильнее, что замедляет пищеварение пациента. В первые 24 часа разрешается пить только кипяченую воду, обезжиренный кефир, отвар из сухофруктов. От шести до семи раз в день дают малыми порциями жидкий бульон, суп с крупой.

Разрешено пить минералку без газа, чуть сладкий некрепкий чай, отвар шиповника
На вторые сутки при отсутствии признаков осложнений добавляется протертое отварное мясо, картофельное пюре, сосиски, творог, жидкие каши со сливочным маслом. Такую диету пациентам сохраняют до появления достаточно выраженной перистальтики.
С третьего дня при полноценной работе кишечника и дефекации разрешается расширить диету до стола №5. Соблюдать придется исключение жирных и острых блюд, копчений, маринадов, сала, специй, питаться часто и понемногу.
Какой режим необходим пациентам?
При неосложненном течении пациенту можно и даже нужно вставать через 5–6 часов после операции. Ранние активные движения, лечебная гимнастика, глубокие дыхательные упражнения предупреждают воспаление легких.
На фоне осложнений ходьба задерживается на 2 дня. Первый подъем с постели лучше сделать в присутствии родственников или медицинского персонала. Расширение режима разрешается врачом индивидуально. Рекомендуется для меньшей болезненности надевать бандаж или плотно обвязываться полотенцем.
Обычно выписка пациента проводится на десятый день. В течение месяца необходим щадящий режим физических нагрузок. Подъем тяжести противопоказан в течение трех месяцев. Допустимы упражнения для укрепления мышц ног, рук, неспешная ходьба.

Швы снимают в процедурном кабинете при хорошем состоянии раны
Занятия спортом (бег, тяжелая атлетика, футбол, волейбол) придется отложить не менее, чем на 3 месяца. Решение о разрешении тренировок следует принять с врачом. Четкая зависимость осложнений и результатов операции у пациента от запущенности заболевания требует собственного контроля за болями в животе, своевременного вызова «Скорой помощи», наблюдения специалистами.
Что такое гангрена влажная? Причины возникновения, диагностику и методы лечения разберем в статье доктора Азатяна Кярама Арутюновича, сосудистого хирурга со стажем в 7 лет.
Над статьей доктора Азатяна Кярама Арутюновича работали литературный редактор Маргарита Тихонова , научный редактор Вячеслав Подольский и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
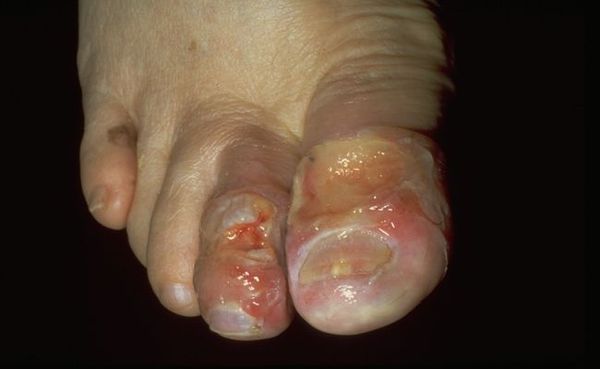
Влажная гангрена — это процесс омертвения ткани, органа или части тела, вызванный нарушением кровообращения из-за травм или патологий сосудов. Выражается в побледнении кожи, появлении длительно заживающих язв и др. Отличается обильным отделяемым из раны и отёком органа или конечности.
По причине возникновения патологию разделяют на две группы:
- возникшую от внутренних причин (заболеваний сосудов);
- возникшую в результате внешнего воздействия (травмы, ранения, инфекции, ожогов или обморожения).
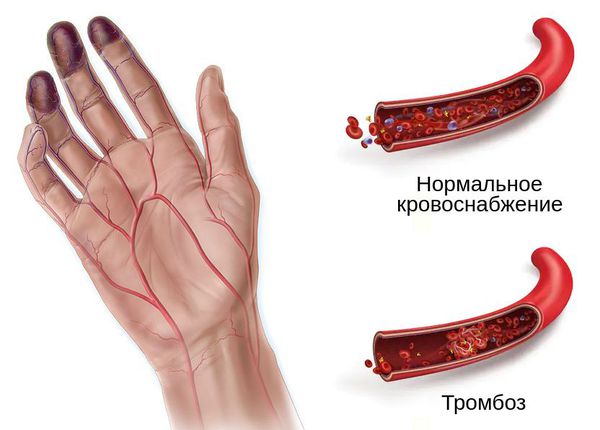
Механизм развития гангрены связан с острой ишемией — нарушением оттока крови и/или лимфы. Это может произойти при механическом сдавлении сосудов и воспалении мягких тканей, лёгких, кишечника, кожи, матки или молочной железы. Однако основной причиной влажной гангрены является флеботромбоз — закупорка венозной системы.
Тромбоз возникает при застое крови, повреждении внутреннего слоя сосуда, тромбофилии (повышенной свёртываемости крови), сепсисе или при сочетании этих причин.
Ключевую роль в формировании тромба играет активное свёртывание крови. В ходе этого процесса образуется белок фибрин, который становится "каркасом" для строительства тромба [3] .
Развитию влажной гангрены способствуют гнилостные микроорганизмы, разлагающие и разжижающие мёртвую ткань. К таким бактериям относят анаэробы, бактероиды, дизентерийную амёбу, фузиформные бактерии, палочку путрификус, палочку спорогенес и др. Такая гангрена встречается в тканях и органах с большим содержанием крови, лимфы и тканевой жидкости [11] .
К другим факторам риска, способствующим образованию влажной гангрены, относят:
-
; ;
- декомпенсацию сахарного диабета (повышение уровня глюкозы в крови, не поддающееся коррекции);
- эндокринные и онкозаболевания; ;
- хронические заболевания вен (например, варикоз, сосудистые звёздочки, венозная мальформация);
- снижение иммунитета [11][13] .
Ежегодно острая ишемия нижних конечностей, как основная причина гангрены, развивается у 140 млн человек в мире [17] . Среди женщин такой диагноз встречается в 2 раза реже, чем среди мужчин. Причём чаще этот диагноз устанавливают мужчинам 60-64 лет и женщинам 80-84 лет. 25 % таких пациентов проводится ампутация ноги, 25 % умирают, а у оставшихся 50 % в процесс вовлекается вторая нога [12] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы влажной гангрены
Симптомы причинной болезни всегда предшествуют признакам гангрены.
Проявления тромбоза, как основной причины влажной гангрены, зависят от места расположения тромба, длительности болезни, характера и распространённости поражения венозного русла. Чаще тромб образуется в глубоких венах конечностей.
На начальных этапах тромбоза нижних конечностей симптоматика бывает стёртой или вообще не проявляется. К явным признакам болезни относят:
- отёк конечности или её части;
- синюшность кожи и выраженность подкожных вен;
- распирающую боль в ноге;
- боль по ходу магистральных сосудов [3] .
Отличительные признаки тромбоза глубоких вен верхних конечностей включают отёк руки, лица и шеи.
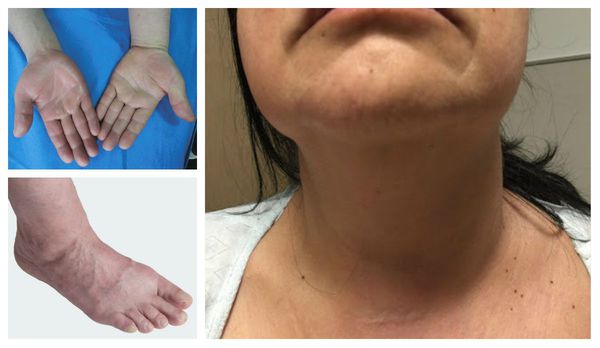
Характерные симптомы влажной гангрены:
Патогенез влажной гангрены
Жизнеспособность органа и ткани зависит от работы сердечно-сосудистой системы: её основной, транспортной функции [5] .
Сердце и кровеносные сосуды снабжают организм кровью. С её притоком к органам и тканям поступает кислород и питательные вещества, а при оттоке кровь переносит углекислый газ и продукты метаболизма в лёгкие, почки, печень и другие органы-фильтры.
Нарушение транспортной функции ведёт к нарушениям микроциркуляции. Это происходит под воздействием одного или нескольких факторов. Среди них большое значение имеют:
- коллапс — внезапная сердечно-сосудистая недостаточность из-за отёка (избыточного накопления межтканевой жидкости и набухания эндотелия), повышенного слипания эритроцитов и тромбоцитов;
- образование лейкоцитарных пробок;
- повышение вязкости крови;
- формирование тромбов (сгустков крови) и эмболов (фрагментов тканей, бактерий и продуктов их жизнедеятельности);
- различные внешние факторы, например бактериальные токсины при инфицировании трофических язв.
Все эти изменения нарушают обмен веществ в органе или части тела, что ведёт к гибели клеток, некрозу (омертвению ткани) и гангрене [9] .
При влажной гангрене в основном нарушается механизм оттока, поэтому наблюдается отёк конечности или органа и обильные выделения из ран.
Механизм развития влажной гангрены примерно такой:
- после травмы ноги (или другого фактора) возникает тромбоз и закупорка глубоких вен, по которым кровь должна отводиться из конечности;
- возникает застой крови в ноге, отёк конечности, боль, цвет кожи или органа сначала становится бледным, потом тёмно-синим, появляются дефекты, из которых сочится жидкость, иногда присоединяется инфекция;
- отёк тканей сжимает и сдавливает артерии, нарушая приток крови и питательных компонентов;
- развивается некроз клеток, тканей и органов [6] .
Классификация и стадии развития влажной гангрены
Выделяют три типа гангрены:
-
— некроз ткани без выраженной инфекции и воспаления;
- влажная (гнилостная) — некроз с гнилостным распадом тканей;
- газовая — серьёзное осложнение, вызванное анаэробными микробами, с признаками сепсиса и интоксикации (высокой температурой и артериальным давлением, одышкой, слабостью, спутанностью сознания и др.) [2] .
Согласно классификации российского хирурга А. В. Покровского, влажная гангрена является последней стадией нарушения кровообращения конечности или органа [1] .
Фактически речь идёт о декомпенсации кровообращения, поскольку на IV стадии в поражённые ткани поступает мало кислорода, который может обеспечить нормальное потребление питательных веществ.
Классификация WIfI (Wound — язва, Ischemia — ишемия, foot Infection — инфицирование стопы) позволяет соотнести степень трофических нарушений и гангрены с ориентировочным объёмом лечения [7] .
Осложнения влажной гангрены
Влажная гангрена — опасное состояние, угрожающее жизни пациента. Промедление лечения чревато серьёзными осложнениями: увеличением раны, распространением инфекции, бактериальным эндокардитом, лёгочной недостаточностью и сепсисом.
Распространение гангрены сопровождается разрушением глубжележащих тканей. Токсины и вредные вещества, которые высвобождаются при распаде и некрозе, отравляют организм. Если процесс не остановить, пациент может лишиться конечности или органа, став инвалидом, или вовсе умереть [9] .
Тромбоз вен, как причина нарушения оттока крови, может стать причиной другого серьёзного осложнения — тромбоэмболии лёгочной артерии (ТЭЛА). Такое нарушение связано с миграцией тромба в систему лёгочных артерий. Из-за периодического изменения венозного оттока во время ходьбы, кашля или акта дефекации тромб может оторваться и закрыть просвет важных сосудов полностью или частично.
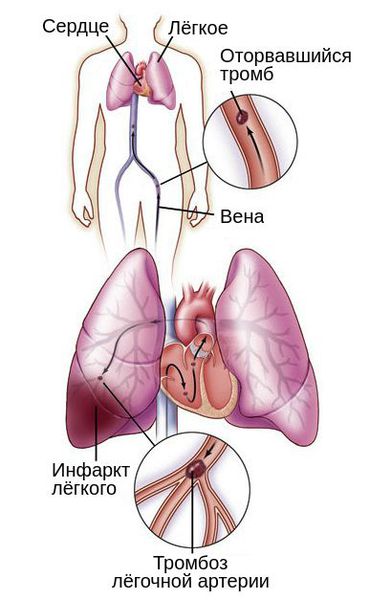
В зависимости от размера тромба закупориваются артерии различного диаметра: от сегментарных ветвей до лёгочного ствола. Тромбоз мелких веток обычно не приводит к расстройству кровообращения и дыхания, но может вызвать инфаркт участка лёгкого и пневмонию. Тромбоз лёгочного ствола заканчивается внезапной смертью.
Лёгочный инфаркт, который вызывает боль в груди, кашель, кровохарканье и образование жидкости в грудной клетке, развивается не всегда. Это осложнение относится к поздним проявлениям ТЭЛА и проявляется через несколько дней после дебюта болезни [3] .
Диагностика влажной гангрены
Диагноз влажной гангрены основывается на данных опроса, объективного осмотра, оценки распространённости процесса, состояния периферического кровотока и нервной передачи.
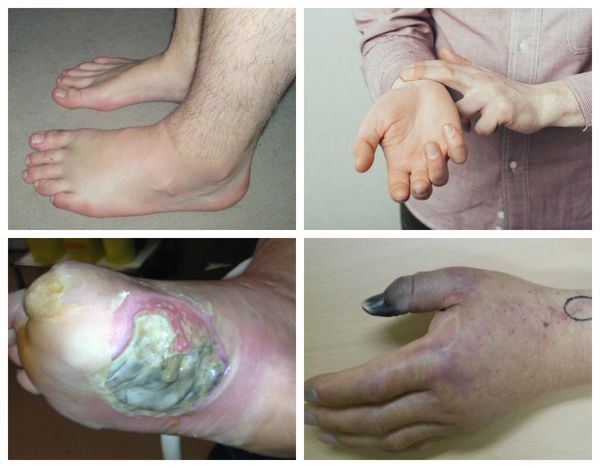
При опросе пациенты жалуются на длительно незаживающие раны стопы или голени с обильным выделением жидкости, образование волдырей с бурым или светлым содержимым и иногда неприятным запахом.
Важно уточнить, как давно возникли раны: они могут не заживать от нескольких недель до 2-6 лет. На скорость заживления влияют сопутствующие болезни: сердечная и дыхательная недостаточность, сахарный диабет, онкозаболевания и др. [10]
При осмотре врач обращает внимание на:
- состояние и цвет кожи (сухая или влажная, бледная, розовая или синюшная);
- объём конечностей (есть ли отёк);
- их температуру (холодные, тёплые или горячие);
- состояние ногтей — онихомикоз может являться дополнительным источником инфекции.
Периферическое кровоснабжение первично оценивается по пульсу: чем слабее удары, тем хуже состояние поражённой области.
Периферическая иннервация оценивается путём определения тактильной, вибрационной чувствительности и/или сухожильных рефлексов: чем слабее реакция пациента на раздражители, тем хуже прогноз для сохранения органа или конечности [10] .
О состоянии костных структур сложно судить без дополнительных методов исследования. Изначально можно определить только форму суставов, деформацию конечностей, объём движений и боль, возникающую в суставе.
Дополнительные методы исследования расположены в порядке значимости:
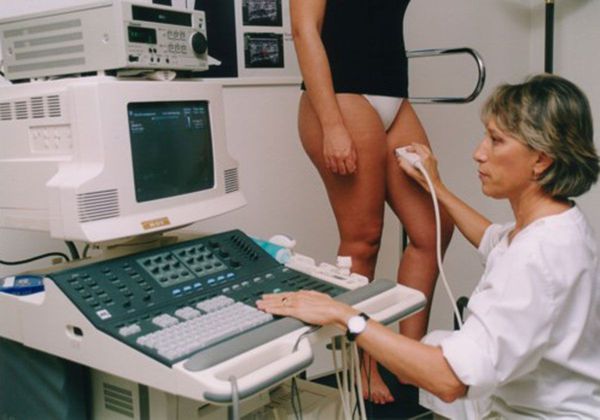
- УЗГД — ультразвуковое дуплексное сканирование артерий и вен. Безвредный метод диагностики. Позволяет выяснить, нарушено ли кровообращение в конечности или органе. Проводится в кабинете ультразвуковой диагностики. Во время процедуры пациент лежит на спине или стоит.
- Лабораторное обследование. С его помощью можно выявить системные заболевания, оценить общую тяжесть состояния и предполагаемый объём лечения. Для диагностики необходим клинический анализ крови, определение скорости оседания эритроцитов (СОЭ), развёрнутая коагулограмма (состояние свёртывающей системы крови), общий (клинический) анализ мочи и развёрнутый биохимический анализ крови. Для влажной гангрены характерны системные изменения: повышение СОЭ, лейкоцитов, D-димера и фибриногена, снижение АЧТВ, МНО, общего белка и т. д.
- Электрокардиограмма. Позволяет оценить состояние сердца. Проводится лёжа. На грудную клетку пациента накладываются специальные электроды, которые регистрируют электрическую активность сердечной мышцы — миокарда. Эта информация распечатывается на бумажной ленте в виде кардиограммы, отражающей работу сердца.
По данным этих исследований врач принимает решение о тактике лечения, его объёмах и необходимости других дополнительных методов исследования:
- МСКТ — мультиспиральная компьютерная томография. Может потребоваться для уточнения уровня и степени поражения сосудов при выявлении проблемы на УЗИ.
- Ангиография — определяет проводимость сосудов.
- Бактериологическое исследование раневой инфекции. Позволяет установить тип бактерий и их чувствительность к антибиотикам [10] .
- Рентгенография — оптимальный метод оценки состояния костей и суставов. С его помощью выявляются очаги разрушения [10] .
Дифференциальную диагностику влажной гангрены нужно проводить с другими состояниями:
- лимфатическим отёком и лимфедемой (слоновостью);
- хронической сердечной и почечной недостаточностью в стадии декомпенсации;
- острой печёночной недостаточностью и циррозом печени;
- липедемой ("жировым отёком").
Лечение влажной гангрены
Лечение влажной гангрены всегда комплексное. Оно состоит из ряда важнейших задач, которые формируются на этапах диагностики. По показаниям может потребоваться реваскуляризация — восстановление притока и оттока крови по артериям и венам. Выбор метода реваскуляризации зависит от типа сосудистой недостаточности — артериальной и/или венозной.
Одной из причин влажной гангрены является нарушение венозного оттока, а именно тромбоз глубоких вен конечности. Такая проблема чаще требует консервативной антикоагулянтной терапии — приёма таблеток, которые рассасывают тромб. Если причина в эмболизации артерий, восстановить кровоток позволяют реконструктивные операции:
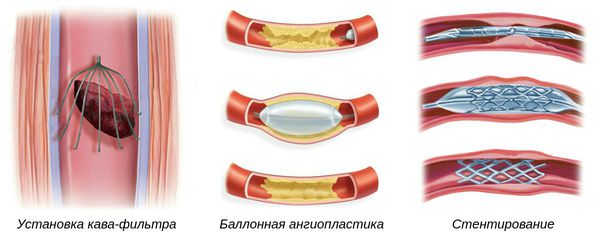
- Установка кава-фильтра — специальной системы, которая препятствует миграции тромбов из нижних конечностей к лёгким. Устанавливается в нижнюю полую вену.
- Баллонная ангиопластика — способ ликвидации суженных участков артерий, препятствующих нормальному току крови. Выполняется при помощи специальных систем.
- Стентирование — установка специальных имплантов (стентов) в область артерии, поражённой атеросклеротической бляшкой, чтобы восстановить её проходимость.
Такие операции выполняются под местной анестезией через прокол, т. е. малоинвазивным и малотравматичным способом [1] .
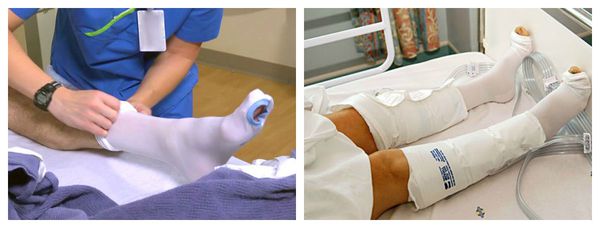
После восстановления кровообращения и купирования инфекционного процесса наступает восстановительный период. Он предполагает компрессионное лечение:
- Ношение трикотажа 2-3 класса компрессии в течение дня. Это могут быть бинты, чулки, перчатки, рукава и пр.
- Прерывистая пневмокомпрессия, или прессотерапия. Используется как противоотёчная терапия [3] . На пациента надеваются манжеты, в которые подаётся воздух. Манжеты постепенно нагнетают давление от периферии к центру, т. е. от пальцев стопы, усиливая отток лимфы.
Одновременно с перечисленными мерами проводится обработка раны. Она направлена на очищение и подготовку дефекта к заживлению.
Выбор метода обработки зависит от состояния раны и организма в целом. Возможны несколько вариантов:
- хирургический метод — иссечение омертвевших тканей;
- ферментный метод — наложение препаратов, расщепляющих омертвевшие ткани, например трипсина или химотрипсина;
- ультразвуковой метод — физический способ размельчения и удаления омертвевших тканей;
- комбинация нескольких методов очищения раны [10] .
При адекватной обработке и разгрузке поражённой конечности дефект начинает заживать в течение двух недель [10] .
Правильно выбрать повязку для раны — не менее важно. Чтобы поспособствовать заживлению, она должна отвечать четырём требованиям:
- поддерживать влажную среду в ране;
- контролировать объём воспалительного выпота;
- предотвращать повреждение краёв раны;
- хорошо фиксироваться, оставаться неподвижной.
Современные многокомпонентные повязки содержат все необходимые компоненты для заживления раны:
- гидрогели для создания оптимальной влажной среды на поверхности раны;
- альгинаты для устранения избыточной жидкости;
- гидроколлоиды для очищения раны от омертвевших тканей;
- ионы серебра для обеззараживания и т. д.
Для каждой стадии заживления раны существуют свои повязки. Они накладываются на 1-5 дней. На поверхности современных повязок имеются индикаторные метки, которые сигнализируют о том, что повязку пора сменить.
Прогноз. Профилактика
Если не лечить влажную гангрену или поздно обратиться к врачу, то в течение первого года 20 % больных умирают, 25 % пациентов проводится ампутация и лишь у 55 % больных есть шанс сохранить конечность или орган. Эти показатели отражают весь драматизм ситуации: угроза здоровью и жизни больных очень высока [8] .
Ампутация, как единственно возможный способ сохранения жизни пациента, показана при неэффективности комплексного лечения, увеличении раны, невозможности проведения операции, ухудшении состояния пациента и позднем обращении к врачу — развившейся гангрене.
Во избежание осложнений, связанных с ампутацией, операцию следует выполнять в два этапа:
- первичная ампутация — удаление омертвевших тканей, попытка восстановить кровоток и сохранить конечность;
- вторичная ампутация — проводится при неэффективности мероприятий по сохранению конечности и отсутствии положительной динамики: рана после первичной ампутации не заживает [9][14] .
При наличии гнойно-некротического очага и риске заражения крови его первичная санация должна быть выполнена до операции [10] .
Другие осложнения, связанные с лечением, возможны при критической ишемии конечности. Проводить хирургическую обработку раны в этом случае опасно: это может расширить зону некроза. Перед этим требуется провести реваскуляризацию конечности, например стентирование.
При реваскуляризации возможно развитие осложнения в виде нефропатии — нарушения работы почек. Особенно рискуют пациенты с генерализованным атеросклерозом, кальцификацией почечных артерий и хронической болезнью почек II стадии и выше [8] [15] [16] . Чтобы предупредить нефропатию, накануне и после операции пациентам из группы риска необходимо отменить метформин, петлевые диуретики и по каплям внутривенно ввести 1 л физраствора.
Профилактика влажной гангрены заключается в регулярном обследовании, контроле имеющихся заболеваний и раннем обращении к врачу при первых симптомах тромбоза или ишемии конечности. Даже небольшая на первый взгляд ранка может привести к утрате конечности.
При наследственной предрасположенности к варикозной болезни необходимо каждый год выполнять УЗИ вен нижних конечностей и консультироваться с флебологом. В профилактических целях врач может назначить ношение компрессионного белья: это позволит избежать образования тромбов и прогрессирования хронических заболеваний вен.
При сахарном диабете важно корректировать уровень глюкозы в крови, ежегодно выполнять УЗИ органов брюшной полости, артерий и вен нижних конечностей, а также правильно ухаживать за кожей ног:

Среди воспалительных заболеваний, протекающих в организме человека, особую опасность представляют те, что связаны с брюшной полостью. Из-за сложности доступа к проблемному месту значительно затрудняется диагностика, а лечение может быть зачастую только оперативным. К одним из опасных заболеваний такого типа относится гангренозный аппендицит. От «классической» формы патологии он отличается тем, что в воспаленном червеобразном отростке происходит быстрый некроз ткани, который приводит к крайне тяжелым последствиям. К диагнозу часто добавляют определение «перфоративный», чтобы подчеркнуть опасность в случае разрыва.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обратиться к профильному специалисту.

Симптомы гангренозного аппендицита
Как и обыкновенная острая форма заболевания, воспаление дает о себе знать очень быстро — максимальный срок, в который происходит нагнетание симптомов, составляет 36 часов. При этом от обыкновенного аппендицита гангренозный отличается характером протекания. Боль, сопровождающая приступ, при этом подвиде выражена значительно меньше, что обусловлено массовым отмиранием клеток кишечника. Однако общее состояние может быть намного хуже из-за процессов интоксикации. Гангренозный аппендицит требует повышенной осторожности при осмотре и транспортировке больного, так как при нем велик риск разрыва. К симптомам болезни относятся:
- боль различной интенсивности, которая дислоцируется сначала в области пупка, затем смещается к нижней правой стороне живота;
- множественные позывы к рвоте, после которых не наступает облегчение;
- сухость языка, обложной коричневый налет;
- общая слабость, тошнота, озноб, холодный пот;
- повышение температуры не наблюдается — в отличие от обыкновенного аппендицита;
- учащенный пульс при низком артериальном давлении;
- синдром «напряженного живота», малейшее прикосновение к нему вызывает резкую боль.
При появлении совокупности симптомов необходимо незамедлительно вызывать скорую помощь. До прибытия медицинской бригады больному ни в коем случае нельзя принимать обезболивающие или какие-либо другие препараты.

Причины
На современном этапе развития медицины предпосылки, обусловливающие появление аппендицита, до конца не установлены. При этом причины гангренозного подтипа определить значительно проще — отмирание тканей нередко происходит по похожему принципу независимо от того, в каком отделе организма разворачивается процесс. К факторам появления этого типа патологии относятся:
- поздняя диагностика;
- преклонный возраст;
- нарушение кровообращения в кишечнике;
- попадание тромбов в сосуды аппендикса;
- атеросклероз;
- инфицирование после начала воспаления;
- гиперактивность иммунной системы.
Риск развития гангренозного аппендицита значительно возрастает в случае формирования патологии на фоне других заболеваний. При этом они могут быть как связаны с системой пищеварения, так и затрагивать другие отделы организма. К ним относят:
- ОРВИ и грипп;
- тиф; ;
- язву желудка;
- кишечный колит;
- онкологические заболевания;
- ВИЧ и СПИД.
Причиной гангренозного аппендицита также может быть ухудшение перистальтики кишечника, то есть его рефлекторных сокращений, способствующих продвижению содержимого. Это приводит к застою масс в червеобразном отростке, что, в свою очередь, запускает процессы гниения и интоксикации. Риск развития этой формы повышается также при наличии инфекционных заболеваний желудочно-кишечного тракта.
К какому врачу идти?
После прибытия неотложной помощи человека с аппендицитом транспортируют в больницу. Подозрение на гангренозный аппендицит является крайне серьезным и требует не только быстрой реакции, но и высокого профессионализма врача. Диагностикой и лечением этого заболевания занимается:

Флегмонозный аппендицит является разновидностью острой формы воспаления червеобразного отростка. Это заболевание требует срочного хирургического лечения. В основе этой формы болезни лежат гнойные изменения, которые развиваются в короткий промежуток времени. Если своевременно не обратиться за медицинской помощью, то воспалившийся аппендикс может разорваться, спровоцировав появление тяжелых осложнений, которые несут реальную опасность жизни больного. Флегмонозный аппендицит чаще всего диагностируется в возрасте от 20-40 лет. При этом, по данным статистики, в подавляющем большинстве случаев болезнь появляется у женщин.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обратиться к профильному специалисту.

Симптомы острого флегмонозного аппендицита
При этом типе заболевания червеобразный отросток слепой кишки полностью воспаляется. В нем начинает накапливаться гной в больших количествах, что вызывает значительное увеличение размера аппендицита. При этом больной испытывает следующие симптомы:
Также у человека наблюдаются все признаки интоксикации организма. У него возникает сильная головная боль, беспокоит постоянная тошнота. Больной жалуется на слабость, а также полное отсутствие аппетита. При осмотре языка можно заметить его сухость, а также грязно-белый налет.
Боли при флегмонозном аппендиците локализуются в правой части живота. Они могут носить пульсирующий характер, усиливаясь при кашле, чихании, смене положения тела. Если человек отмечает, что боли резко прекратились, и это улучшению нельзя радоваться. Такое состояние может указывать на то, что воспаленный аппендицит разорвался. Это осложнение несет реальную опасность для жизни человека, так как вызывает появление сепсиса и перитонита.

Причины болезни
Развивается острый флегмонозный аппендицит стремительно. Как правило, от обширного воспаления до разрыва проходит от 16 до 24 часов. Поэтому очень важно при появлении первых симптомов заболевания сразу обратиться за медицинской помощью. До сегодняшнего дня ученые не смогли точно выяснить причины, которые провоцируют появление такого недуга. Но врачам удалось определить, какие факторы способствуют развитию воспаления аппендицита. В первую очередь патологию провоцирует закупорка отростка слепой кишки:
- инородным телом;
- затвердевшими каловыми массами;
- тромбами;
- пищевыми волокнами.
Нарушение проходимости кишечника становится причиной появления в кишечнике благоприятной среды для размножения бактерий и возникновения очагов нагноения. Помимо этого, заболевание может возникать в качестве осложнения катаральной формы аппендицита.
Специалисты также выделяют механические причины появления болезни. Как правило, в таких случаях речь идет о спайках, которые формируются в кишечнике при следующих хронических заболеваниях:
- аднексите;
- колите;
- холецистите.
К какому врачу обратиться?
Не стоит надеяться, что заболевание пройдет самостоятельно. Необходимо срочно обращаться за медицинской помощью. Диагностикой и лечением такого заболевания занимаются такие врачи как:
Доктор начнет прием с выслушивания жалоб больного. Специалист обязательно задаст пациенту несколько уточняющих вопросов:

- Как давно появились боли?
- Поднималась ли температура тела?
- Есть ли хронические заболевания?
- Принимали ли какие-либо препараты?
- Наблюдается ли расстройство стула?
После опроса доктор проведет осмотр больного. Указывает на воспаление симптом Щеткина-Блюмберга. Это исследование также проводит врач на первом приеме. Для этого он просит пациента прилечь на кушетку на спину. Врач нажимает пальцами на нижний квадрант живота и резко отдергивает ее. Если у больного воспаленный острый флегмонозный аппендицит, то он ощущает резкое усиление боли.
Подтвердить диагноз помогает ультразвуковое сканирование органов брюшной полости. Это исследование дает возможность специалисту быстро найти воспаленный отросток, либо выяснить иную причину появления симптомов. К примеру, аппендицит могут спутать с признаками внематочной беременности, апоплексией яичника, язвой желудка, панкреатитом, дуоденитом.
Лечение
Если у пациента диагностировали это заболевание, то его срочно госпитализируют и назначают экстренную операцию. Ее выполняют, как правило, под общей анестезией. Хирургическое вмешательство проводят по классической или лапароскопической методике. В первом случае врач выполняет:
- косой размер в правой подвздошной области;
- находит воспаленный аппендицит и удаляет его;
- накладывают швы.
В случае, если в ходе операции врачи обнаружили выпот, то его высушивают. Также пациенту вводят дозу антибиотика непосредственно в брюшную полость. Если выпот обширный, то разрез не зашивают полностью. Больному устанавливают дренаж, который будет снят только через несколько дней.
Лапароскопическая методика относится к малотравматичным хирургическим вмешательствам. Для проведения этой операции в стенке брюшной полости больного выполняют проколы:
- в области пупка;
- над правой подвздошной областью;
- над лобком.
Через эти проколы врач вводит инструменты и специальные камеры, которые помогают точно следить за всеми операционными манипуляциями. После такого вмешательства пациента могут выписать из больницы уже через два дня. После операции больному назначают также антибактериальную терапию. Препараты можно принимать как перорально, так и внутривенно.
При флегмонозном аппендиците прогноз, как правило, благоприятный. Если своевременно обратиться за медицинской помощью, то можно избежать появления серьезных осложнений. Процент летальных исходов после этого заболевания составляет всего 0,1-0,3 %.
Реабилитация
Полностью восстановиться и вернуться к привычному ритму жизни человеку можно через месяц после операции. К реабилитации также необходимо подойти ответственно. В период восстановления пациент должен:
- соблюдать специальную диету;
- ограничить свою физическую активность;
- соблюдать постельный режим в первые 24 часа.
Пациенту ежедневно необходимо проходить перевязки. Швы снимаются через 6-7 дней после вмешательства. Ходить и вставать с кровати пациенту разрешают, но передвижения их должны быть ограничены и минимальны. Врачи внимательно отслеживают частоту опорожнения кишечника, не допуская появления запоров.
Особое внимание нужно уделить питанию больного. Употреблять пищу нужно маленькими порциями до шести раз в день. Рацион пациента должен состоять из легкой и хорошо усваиваемой еды. Врачи разрешают давать больному:
- каши;
- бульоны;
- кисели и желе;
- нежирное мясо;
- кисломолочные продукты;
- творог;
- черствый хлеб.
Овощи и фрукты можно есть только отварные, запеченные или приготовленные на пару. Пить пациенту можно некрепкий чай, травяные сборы и воду без газов. В период восстановления полностью отказаться нужно от продуктов, вызывающих повышенное газообразование. Также важно исключить сдобу, копченые и острые блюда, консервы, маринады и кофе. Нарушение диеты грозит больному появлением проблем с перевариванием, расстройства кишечника.
Читайте также:

