Фотодинамическая терапия при гиперкератозе
Обновлено: 28.04.2024
БЕСПЛАТНАЯ КОНСУЛЬТАЦИЯ: поможем врачам и владельцам клиник выбрать оборудование для лечения кератоза
Оглавление
Кератоз (актинический кератоз, солнечный кератоз, старческий кератоз, actinic keratosis) — предраковое состояние кожи, возникающее вследствие длительного пребывания человека под открытым солнцем.
В нашей компании Вы можете приобрести следующее оборудование для лечения кератоза:
Чаще всего актинический кератоз кожи возникает у людей пожилого возраста, однако в последнее время наблюдается тенденция к омоложению этого заболевания. Согласно статистике, чем больше времени человек провел на открытом солнце за свою жизнь и чем больше солнечных ожогов он получил, тем выше риск развития кератоза в процессе старения.
Несмотря на то что значительное число случаев сквамозно-клеточной карциномы имеют связь с актиническим кератозом, риск прогрессирования последнего в рак кожи относительно низкий. К сожалению, в настоящее время не выработано надежных гистологических критериев, которые смогли бы точно предсказать, какие случаи актинического кератоза трансформируются в рак кожи, а какие нет. По разным оценкам, вероятность этого события находится в пределах 0,025–20%.
Этиология и патогенез кератоза
Одним из весомых факторов развития кератоза является постоянное воздействие ультрафиолетового излучения. Особую роль играет ультрафиолет спектра В (UVB, 290–320 нм) и А (UVA, 320–400 нм) — он индуцирует р53-зависимый апоптоз кератиноцитов эпидермиса. Такие апоптотические кератиноциты часто называют «клетками солнечного ожога» (Sunburn Cells, SBCs) — их можно обнаружить при гистологическом исследовании эпидермиса, который подвергался чрезмерному воздействию солнечного света или ламп солярия.
В развитии кератоза большое значение имеет УФ-индуцированная мутация гена-супрессора опухолей ТР53, который имеет отношение к вышеназванному белку p53. Базальные кератиноциты с мутантным ТР53 не подвергаются апоптозу, что позволяет им передавать генетические аномалии новым клеткам. Похожие изменения обнаруживаются при сквамозно-клеточной карциноме и других злокачественных опухолях.
Актиническому кератозу может способствовать общее подавление иммунного ответа в организме. К группе риска относятся пациенты, прошедшие трансплантацию органов или тканей и принимающие иммунодепрессанты.
Некоторые лекарственные препараты могут действовать в качестве фотосенсибилизаторов, повышая чувствительность кожи к ультрафиолету и способствуя развитию кератоза кожи.
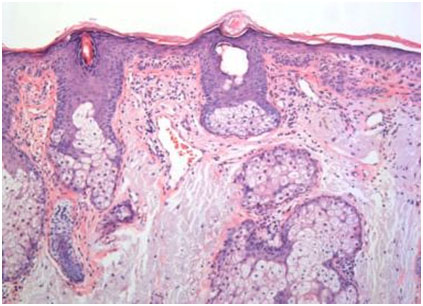
При микроскопии кератотических очагов обычно заметны диспластические изменения базального слоя эпидермиса, сопровождающиеся паракератозом и солнечным эластозом различной степени выраженности. Фиксируется увеличение размеров и плеоморфизм ядер, гиперхроматоз, рост митотической активности или атипичный характер митозов, цитоплазматическая бледность.
Выросты диспластического эпидермиса могут распространяться вглубь сосочкового слоя дермы, и в некоторых случаях их трудно отличить от поверхностного инвазивного плоскоклеточного рака кожи. Диспластические эпидермальные изменения, как правило, не затрагивают придатки кожи (сальные и потовые железы, волосы, ногти) (рис. 1).
В эпидермисе наблюдается умеренный гиперкератоз с дисплазией базальных кератиноцитов и формированием небольших выростов, распространяющихся в сосочковый слой дермы. Заметно наличие солнечного эластоза. Диспластические изменения в первую очередь затрагивают межфолликулярный эпидермис.
Клинические особенности кератоза
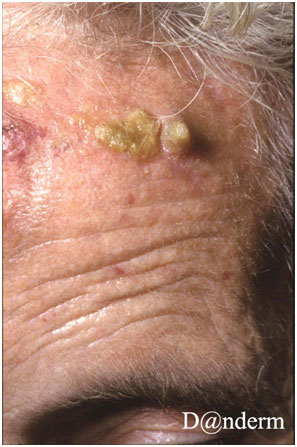
Обычно актинический кератоз появляется в областях, которые подвержены активному и/или частому воздействию ультрафиолета — это руки, лицо, лоб, уши и шея. Аналогичные поражения на губах называются актиническим хейлитом.
Клиническая картина кератоза представлена небольшими (несколько миллиметров) красными чешуйчатыми папулами или бляшками с уплотненным и утолщенным эпидермисом, которые могут сопровождаться локальным покраснением (рис. 2). Зачастую присутствует более одного очага поражения с видимыми признаками вторичной травмы от расчесывания. В некоторых случаях может формироваться гиперкератозное образование цилиндрической формы — кожный рог.
Описаны следующие варианты актинического кератоза:
- пигментный;
- гипертрофический;
- атрофический;
- лихеноидный;
- пролиферативный;
- акантолитический;
- бовеноидный.
При пигментном актиническом кератозе присутствует выраженная пигментация кератиноцитов базального слоя эпидермиса, которая клинически и гистологически имитирует меланоцитарную пролиферацию.
Типичным местом возникновения гипертрофической формы является тыльная поверхность рук. Данные поражения часто формируются вследствие механического раздражения и натирания кожи.
При лихеноидной форме кератоза кожи отмечается наличие лимфоцитарного инфильтрата в сосочковом слое дермы.
Акантолитический кератоз может имитировать другие состояния, связанные с акантолизом — болезнь Гровера, болезнь Дарье, бородавчатую дискератому и себорейный кератоз с акантолизом.
Клиницисту важно помнить о том, что актинический кератоз может трансформироваться в плоскоклеточный рак кожи (с низким риском последующего метастазирования).
Рис. 2. Актинический кератоз на лбу пациента (Danish national service on dermato-venereology)
Принципы лечения кератоза кожи
В качестве меры профилактики развития кератоза рекомендуется постоянно использовать солнцезащитные средства с SPF 30+. Однако здесь важно соблюдать баланс между фотозащитой кожи и возможным дефицитом витамина D, связанным с недостатком солнечного света. При активной инсоляции или длительном нахождении на улице использование УФ-фильтров оправдано, но, если основное время пациент проводит в помещении, в солнцезащитной косметике обычно нет необходимости.
Некоторые лекарственные препараты уменьшают риск появления актинического кератоза. Например, было установлено, что при регулярном приеме нестероидных противовоспалительных средств частота развития кератоза снижается. Лекарства могут использоваться и для лечения кератоза кожи, однако их следует назначать в тесном контакте с дерматологами и врачами других специальностей. Например, пациенту можно порекомендовать 5-флуорацил, имиквимод, топическую комбинацию диклофенака и гиалуроновой кислоты.
В терапии поверхностных явлений кератоза могут быть использованы возможности химических пилингов.
Устранить папулы и кожный рог можно с помощью криотерапии — локальной заморозки жидким азотом. Для этого также можно применить хирургическое вмешательство.
Проблема актинического кератоза успешно решается аппаратными методами, среди которых особо можно выделить неаблятивный фракционный фототермолиз, а также традиционную и фракционную лазерную абляцию. Последняя хорошо сочетается с фотодинамической терапией — в этом случае фракционный СО2-лазер служит средством внутрикожной доставки фотосенсибилизаторов.
Недавно в инстаграме и ВК опубликовал интересные назначения от коллеги по поводу диагноза себорейный кератоз. Тема вызвала живой интерес, и в результате я решил написать статью об этом явлении. В ней мы подробно разберем причины появления себорейного кератоза (и, конечно же, мифы), его разновидности, возможные сложности для здоровья, методы лечения и профилактики.
Для облегчения понимания: себорейный кератоз и кератома в дальнейшем будут использоваться как синонимы.
Что такое себорейный кератоз
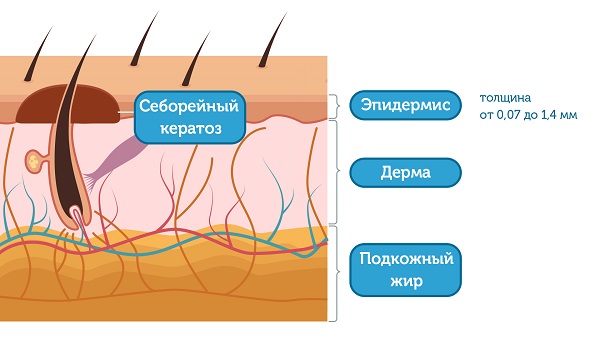
Одна из наиболее частых доброкачественных опухолей кожи человека. Она развивается обычно в пожилом возрасте вследствие разрастания эпидермиса с выраженным ороговением. [1]
Эпидермис – верхний слой кожи, который постоянно отшелушивается и полностью меняется примерно в течение двух недель. Его толщина составляет от 0,07 до 1,4 мм. Таким образом, становится понятно, что кератома – очень поверхностное образование. Несмотря на то, что очаги себорейного кератоза могут быть очень большими по площади, в глубину кожи они не проникают.
У кого чаще появляются кератомы
Отмечено, что наиболее часто эти образования появляются у людей старше 30 лет [2]. Не очень понимаю, почему во многих статьях (чаще без автора) утверждение о «себорейном кератозе строго после 30 лет» возведено в абсолют.
Из своей практики отмечу, что неоднократно видел эти образования и у людей более младшего, а иногда и детского возраста. По данным вот этого австралийского исследования [3], 12 % пациентов в возрасте от 15 до 25 лет имели в среднем 6 кератом на коже.
Где наиболее часто образуются кератомы
В порядке частоты убывания: туловище, шея, голова. Себорейный кератоз на коже конечностей встречается достаточно редко, но говорить о том, что его там не бывает, на мой взгляд, не стоит.
Факторы риска себорейного кератоза
- Солнечный свет. Как минимум одно исследование показывает связь между появлением кератом и воздействием ультрафиолета [3], хотя есть работы, подвергающие сомнению это утверждение. [2]
- Генетическая предрасположенность. Есть несколько описанных случаев семей с наследуемым большим количеством кератом, иногда в очень молодом возрасте [4].
- Вирус папилломы человека. Имеются указания, что на поверхности многих кератом методом ПЦР можно обнаружить ДНК вируса папилломы человека [4]. В то же время нельзя не отметить, что те же фрагменты ДНК ВПЧ обнаруживаются и на неизмененной коже. Роль ВПЧ в развитии кератом в настоящее время достаточно спорная.
- Нарушения иммунитета. Возникновение и прогрессирование очагов себорейного кератоза возможно у пациентов в состоянии иммуносупрессии [15]. К иммунодефициту может привести длительный прием глюкокортикостероидных гормонов.
Как выглядит кератома (себорейный кератоз)
Внешний вид кератомы во многом зависит от давности ее существования.
В начальной стадии это образование очень слабо выступает над уровнем кожи, незначительно отличается от нее по плотности и имеет цвет, очень близкий к телесному. Форма очагов круглая или овальная.
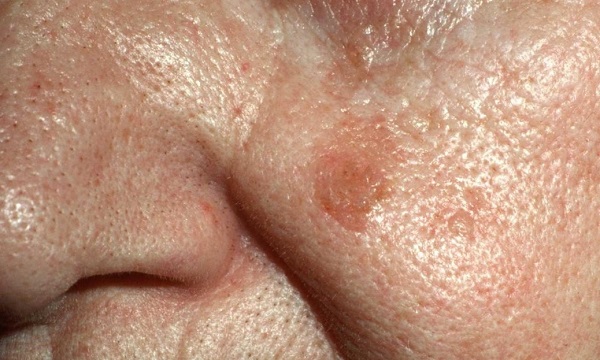
Затем, по мере увеличения количества клеток эпидермиса в образовании, кератома увеличивается в толщину и в высоту. Эти образования видны невооруженным глазом – милиаподобные кисты и комедоноподобные отверстия.


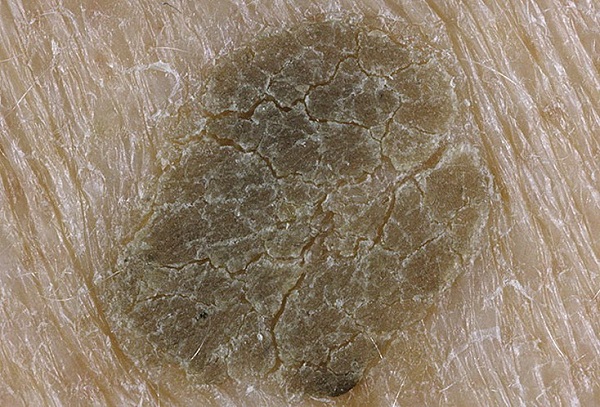
Одним из частых симптомов для кератомы, видимых невооруженным глазом, является поверхность, которая чем-то напоминает землю, потрескавшуюся после дождя. Такой рисунок образуют наслоения, состоящие из ороговевших клеток эпидермиса.
Кроме клинической формы – на широком основании – существует форма себорейного кератоза на ножке.

Вирус папилломы человека к этой форме кератом имеет очень отдаленное отношение. По моему опыту, только в единичных случаях при гистологическом исследовании таких образований были указания на признаки вирусного поражения.
Синдром Лезера-Трела
Об этом синдроме можно говорить, когда у человека внезапно появляется много кератом, особенно на туловище. В 35 % случаев это состояние ассоциировано с черным акантозом. Около 50 % пациентов отмечают выраженный зуд в области кератом. [4]
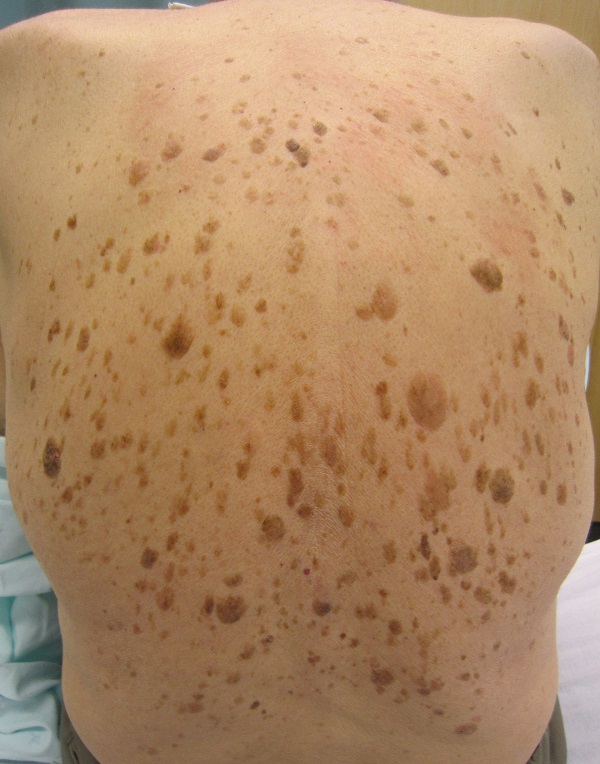
Это означает, что если множественные кератомы появлялись постепенно и присутствуют на туловище уже много лет – скорее всего, об этом синдроме речь не идет.
Некоторые исследователи подвергают сомнению существование синдрома. Это связано с тем, что указанные злокачественные опухоли чаще встречаются у пациентов старшего возраста, так же как и сам себорейный кератоз.
Лечение кератом
Подошли к самому интересному :)
Удаление
Принято считать, что лечить себорейный кератоз необязательно, т. к. природа этого заболевания доброкачественная. Тем не менее удаление очагов может быть показано для исключения озлокачествления в случаях, когда данные клинического осмотра неоднозначные. Регулярная травматизация, например одеждой, может привести к воспалению, кровоточивости и зуду и быть поводом для удаления.
Способы удаления кератом:
- лазер;
- радионож;
- электрокоагуляция;
- метод бритвенной эксцизии.
Я не буду подробно останавливаться на различных нюансах удаления. Скажу только, что, на мой взгляд, кератомы стоит удалять с гистологическим исследованием. Многие коллеги мне возразят, что в большинстве случаев диагностировать себорейный кератоз не сложно и гистологическое исследование – пустая трата денег.
В ответ приведу несколько исследований:
- В 1,4–4,4 % случаев на фоне себорейного кератоза обнаруживается плоскоклеточный рак in situ [5,6]. Аналогичный случай был в моей практике.
- Плоскоклеточный рак на фоне себорейного кератоза. [11]
- 43 случая базалиомы, 6 – плоскоклеточного рака, 2 меланомы на фоне себорейного кератоза. [9]
- 3 случая меланомы на фоне кератомы. [7,8,10]
Повторюсь, на мой взгляд, гистологическое исследование себорейного кератоза является обязательным.
Лекарственное лечение (осторожно, оно даже работает! Иногда)
Как НЕ нужно лечить кератомы:
- Принимать высокие дозы витамина С, а также:
- противовирусные препараты («Ацикловир»);
- ферментные препараты («Вобэнзим»);
- гепатопротекторы («Урсофальк»).
Лучше уменьшите количество стрессов, увеличьте количество овощей и время сна (последнее не всегда работает, но точно не вредит).
Профилактика возникновения себорейного кератоза
С учетом факторов риска развития кератом, перечисленных в первой части статьи, можно смело рекомендовать избегать чрезмерного воздействия солнечного света. На эту тему есть подробная статья.
К сожалению, других методов профилактики мне придумать не удалось, т. к. на свой возраст воздействовать мы, увы, не можем. Аналогичная ситуация и с наследственностью. Роль ВПЧ в развитии кератом не настолько убедительно доказана, чтобы назначать профилактическое лечение.
Резюме
Если вам поставили диагноз кератома – в этом нет ничего страшного. Вы можете смело удалять их, если они доставляют неудобство, но я рекомендую делать это с гистологическим исследованием.
Если кератомы не удалять – это не приведет к негативным последствиям и не повлияет на их дальнейшее появление.
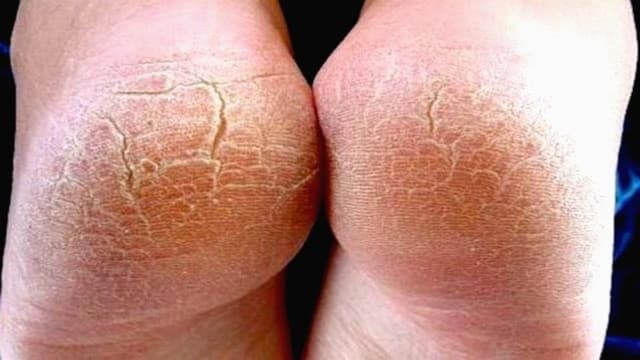
Гиперкератоз стоп представляет собой избыточное ороговение и утолщение эпидермиса в области подошвы. В результате кожа становится грубой и сухой, могут появиться мозоли и даже кровоточащие трещины. Именно поэтому такой патологический процесс относится не только к косметическим проблемам.
Если и вам знакомо такое состояние дермы, затрудняющее ношение легких босоножек и сланцев в летнюю жару, возможно, стоит уделить повышенное внимание своим ножкам. Диагностику заболевания можно пройти у подолога, дерматолога или ортопеда. А вот о способах лечения и профилактике гиперкератоза стоп вы узнаете из нашей статьи.
Причины гиперкератоза стопы
![Причины гиперкератоза стопы]()
Гиперкератоз стоп – это натоптыш, который возникает из-за разрастания рогового слоя до 1 см и более. Данное заболевание может иметь и осложнения, которые проявляются в виде мозолей (мягких либо твердых), язвенных образований из-за чрезмерного давления на стопу, а также кровоизлияний. Все это не представляет никакой угрозы здоровью человека, но выступает неприятным косметическим дефектом, мешающим нормально передвигаться. Для того чтобы от него избавиться, проводятся различные мероприятия. Чаще всего патология появляется у тех, кто страдает диабетом, поэтому в данном случае, кроме процедур, направленных на устранение внешних симптомов, требуется лечение самого заболевания.
Нередко при гиперкератозе стоп возникают трещины, которые приносят больному довольно сильный дискомфорт. Однако подобное явление необязательно связано с отвердением ороговевшего слоя кожи, поскольку причиной может быть просто плохой уход за ногами.
Гиперкератоз можно разделить на следующие группы в соответствии с клинической картиной:
В этом случае заболевание появляется по причине нехватки в организме витамина А и плохой гигиены. Из-за ороговевшего слоя происходит закупорка волосяных фолликулов, что в итоге приводит к образованию мелких прыщей.
Самыми распространенными местами появления данной формы патологии являются бедра, локти, ягодицы и колени.
При несвоевременно начатом лечении или его отсутствии недуг может распространиться дальше, и прыщей станет больше. Данную форму болезни нередко можно встретить у детей, и поражает она чаще руки, ноги, лицо.
Рекомендуемые статьи по теме:
В данном случае заболевание проявляется в виде образований желтого цвета, напоминающих бородавки. Основным местом локализации становятся стопы и ладони.
Бородавчатый гиперкератоз наблюдается чаще всего из-за недостаточной выработки кератина или чрезмерной нагрузки на стопы.
Основной симптом этого вида гиперкератоза – наличие обширных шелушащихся участков кожного покрова. Может наблюдаться на локтях, голове, руках, лице, ногах и т. д. Встречаются случаи, когда заболевание поражает всю кожу на теле человека.
Этим видом недуга чаще всего страдают взрослые мужчины. У женщин он практически не встречается.
Для диагностики болезни достаточно осмотра. На коже можно наблюдать коричневые или желтые папулы большого размера (0,1–0,5 см). Основными местами поражения становятся голени и бедра. При отсутствии лечения гиперкератоз может перейти на слизистую рта, а также уши.
Независимо от форм заболевания чаще всего они появляются из-за проблем с синтезом кератина.
![Независимо от форм заболевания чаще всего они появляются из-за проблем с синтезом кератина]()
Причины развития гиперкератоза стоп (фото выше) могут быть разными, но все они делятся на внешние и внутренние.
Влияние на развитие патологии, которая представляет собой разрастание рогового слоя, оказывают:
Длительная нагрузка на отдельные участки стопы может привести к возникновению недуга. Дело в том, что при постоянном давлении начинается ускоренное размножение ростковых клеток. Когда у человека все в порядке со здоровьем, обновление верхнего слоя эпидермиса происходит методично, то есть старый отшелушивается, образуется новый. Но когда начинается слишком быстрое деление клеток, этот процесс нарушается, поскольку поверхностный слой не успевает слущиваться, а роговой все также растет, что в итоге приводит к гиперкератозу.
Ношение обуви не по размеру тоже является распространенным внешним фактором, который и становится причиной данной патологии. Причем давление на подошву оказывают не только очень тесные или узкие туфли, но и слишком свободные и стоптанные. Дело в том, что в такой обуви нет необходимой фиксации ноги, что приводит к трению и повышенной нагрузке на стопу, а затем к патологическому изменению.
Не менее распространенным внешним фактором является большая масса тела или высокий рост, что тоже способствует избыточному давлению на нижние конечности. Причиной гиперкератоза может также быть деформация стопы врожденная (в виде косолапости или плоскостопия) либо приобретенная (операции, травмы). Нагрузка сверх физиологической нормы, оказываемая на некоторые участки, приводит к повышенному на них давлению.
Гиперкератоз возникает достаточно часто из-за заболеваний, связанных с кожей или эндокринной системой. Когда у человека имеется сахарный диабет, в организме начинаются проблемы с обменом углеводами. В результате чувствительность ног (болевая и тактильная) меняется, происходит нарушение трофики тканей и кровообращения, дерма сохнет, появляются язвы и другие факторы, способные привести к развитию гиперкератоза.
Проблемы, связанные с кожей, к примеру, ихтиоз, псориаз, ладонно-подошвенная кератодермия (ЛПК), осложнения с кератиновым синтезом (врожденные) тоже нередко становятся причиной возникновения этого дефекта.
Вероятность появления болезни с последующим ее прогрессированием увеличивается в несколько раз в том случае, если происходит сочетание внешних и внутренних факторов. Если человек, страдающий сахарным диабетом, будет носить слишком тесную обувь, то прогноз в отношении жесткого рогового слоя (ЖРС) для него будет совсем неблагоприятным.
Как проявляется гиперкератоз кожи стоп
Симптоматика заболевания может быть различной в зависимости от его формы и степени тяжести.
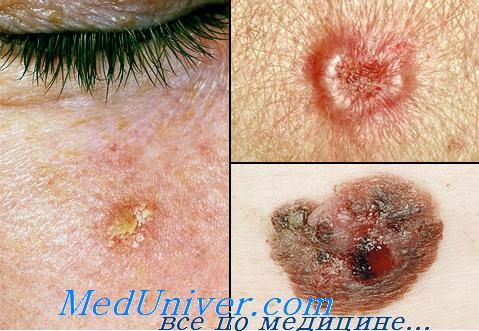
Актинический кератоз является проявлением солнечного повреждения кожи. Он проявляется образованием шероховатых бляшек, покрытых множественными чешуйками. Такие бляшки обычно появляются на участках кожи постоянно находящихся под прямым солнечным светом.
![Рис. 1а. Актинический кератоз]()
Рис. 1а. Актинический кератоз
![Рис. 1б. Дерматоскопия актинического кератоза]()
Рис. 1б. Дерматоскопия актинического кератоза
Чаще всего очаги поражения встречаются на лице, губах, веках, кистях рук, предплечьях, голове и шее.
Кератоз медленно прогрессирует с годами не вызывая существенного дискомфорта. Первые очаги кератоза можно заметить уже после 40 лет.
Опасность актинического кератоза состоит в том, что он является предраковым заболеванием. Вероятность развития раковой опухоли кожи на таком фоне очень высока.
Бороться с актиническим кератозом можно путем уменьшения воздействия прямых солнечных лучей на кожу, избегая их, или используя солнцезащитные средства.Симптомы актинического кератоза:
- Шероховатые грубые шелушащиеся бляшки до 2.5см в диаметре;
- Бляшки обычно плоские или слегка возвышающиеся над кожей;
- Иногда бляшки могут напоминать бородавку;
- Цвет бляшки может колебаться от красного, коричневого до розового;
- В месте кератозного очага присутствует зуд и жжение.
Очаги актинического кератоза обычно располагаются на открытых участках кожи.
Поскольку отличить актинический кератоз от рака кожи может только специалист, то лучше при появлении подобных изменений сразу обращаться за консультацией к врачу.![Рис. 2. Актинический кератоз возникает в результате многолетнего пребывания на солнце]()
Рис. 2. Актинический кератоз возникает в результате многолетнего пребывания на солнце
Факторы риска:
- Возраст старше 40 лет;
- Проживание в жарких странах;
- Частые загары и солнечные ожоги;
- Светлый тип кожи, светлые или рыжие волосы, голубые или зеленые глаза;
- Ранее перенесенный актинический кератоз или рак кожи;
- Слабая иммунная система в результате химиотерапии, лейкемии, СПИД или перенесенной трансплантации органов.
![Рис. 3а. Актинический кератоз головы]()
Рис. 3а. Актинический кератоз головы
![Рис. 3б. Актинический кератоз на носу]()
Рис. 3б. Актинический кератоз на носу
![Рис. 3в. Актинический кератоз на коже лица]()
Рис. 3в. Актинический кератоз на коже лица
![Рис. 3г. Актинический кератоз на коже лба]()
Рис. 3г. Актинический кератоз на коже лба
![Рис. 3д. Актинический кератоз у угла глаза]()
Рис. 3д. Актинический кератоз у угла глаза
Осложнения актинического кератоза
Лечение актинического кератоза на ранних стадиях приводит к полному избавлению от проблемы.
Если актинический кератоз не удалять, то на его месте, как правило, возникает рак.Профилактика актинического кератоза:
- Ограничьте время пребывания на солнце.
- Избегайте солнечных ожогов.
- Используйте солнцезащитные средства.
- Не ходите без одежды на солнце.
- Не пользуйтесь солярием.
- Регулярно осматривайте кожу и при наличии подозрительных участков консультируйтесь с врачом своевременно.
Диагностика актинического кератоза
Диагноз актинического кератоза ставится врачом при простом осмотре.
При наличии сомнений в диагнозе может потребоваться биопсия. Биопсия проводится путем забора кусочка кожи из очага поражения для лабораторного исследования. Она позволяет установить диагноз с высокой точностью.Лечение актинического кератоза
Очаги актинического кератоза следует обязательно удалять.
Удаление может проводиться несколькими способами:
- Медикаментами — крем Алдара и др;
- Хирургически —
- Криотерапия. Актинический кератоз можно удалять путем заморозки очагов жидким азотом.
- Кюретаж. Хирург соскабливает очаг кератоза и обрабатывает его электрокоагулятором. Кюретаж проводится после инъекции обезболивающего средства под него.
- Фотодинамическая терапия. На очаг кератоза наносится светочувствительное вещество, а затем проводится обработка специальным светом.
- Лазерное удаление. Очаг кератоза удаляется лазером.
Лечение актинического кератоза лазером
Лазер является самым эффективным методом лечения актинического кератоза и дает самые лучшие косметические результаты. Лазерное лечение актинического кератоза следует считать самым прогрессивным.
Лазер позволяет предотвратить перерождение актинических кератомных бляшек в раковую опухоль кожи.![Рис. 4а. Фото до лечения актинического кератоза на лице лазером]()
Рис. 4а. Фото до лечения актинического кератоза на лице лазером
![Рис. 4б. Фото после лечения актинического кератоза на лице лазером]()
Рис. 4б. Фото после лечения актинического кератоза на лице лазером
Лечение актинического кератоза возможно на нескольких типах лазерных установок:
- Неодимовый лазер — Nd:YAG, который имеет две длины волны 1064нм и 532нм. Данный лазер может решать широкий круг проблем, в том числе его применяют для лечения пигментных образований и сосудистых проблем. Сочетание двух длин волн позволяет лечить как самые поверхностные, так и глубоко лежащие кожные образования. Применение неодимового лазера для лечения актинического кератоза дает отличные и хорошие результаты. Лазерная обработка очагов актинического кератоза отличается безболезненностью. Сразу после процедуры очаги кератоза становятся красными, а затем отшелушиваются в течение 5-7 дней.
- Фракционный СО2-лазер способствует восстановлению нормальной текстуры кожи и омоложению всех ее структур. Сроки восстановления после лазерного лечения минимальные. Обновленная кожа и новые волокна коллагена вызывают омоложение, улучшают поверхностные слои кожи, устраняют признаки старения. Фракционный лазер применяется для лечения множественных очагов актинического кератоза. В лазерной дерматологии и косметологии фракционный лазер также применяется для удаления морщин, рубцов, акне, возрастных изменений кожи, расширенных пор.
![Рис. 5а. Фото до лечения актинического кератоза на лице лазером]()
Рис. 5а. Фото до лечения актинического кератоза на лице лазером
![Рис. 5б. Фото после лечения актинического кератоза на лице лазером]()
Рис. 5б. Фото после лечения актинического кератоза на лице лазером
В Центре Лазерной Хирургии “АТЛАНТиК”
вы можете пройти лечение актинического кератоза на современных лазерных установках с гарантированным успешным результатом. Вид лазера, который нужно использовать в вашем случае и количество сеансов определяет врач на консультации.Фотодинамическая терапия в онкологии. Показания и противопоказания к фотодинамической терапии.
Использование фотодинамической терапии в дерматоонкологии обусловлено способностью опухолей кожи интенсивно и избирательно накапливать и длительно удерживать фотосенсибилизаторы, при этом окружающие здоровые ткани повреждаются незначительно.
В России фотодинамическая терапия проводится с использованием фотосенсибилизатора 1-го поколения фотогема — лиофилизированной натриевой соли PHD (зарубежные аналоги — фотофрин, Канада; фотосан, Германия; «HPD», Китай), и фотосенсибилизатора 2-го поколения фотосенса, представляющего собой сульфированный фталоцианин алюминия, с пиком поглощения 620-630 нм и 630-670 нм соответственно (доза 2-3 мг/кг и 0,5-1,0 мг/кг .
Источником света для фотодинамической терапии с фотогемом могут быть лазерные и нелазерные установки, например:
— лазер на красителе с накачкой аргоновым лазером «Иннова-200» («Когерент», США>, «Спектромед-1» (Новосибирск) с выходной мощностью до 4 Вт и длиной волны 630 нм;
— лазеры на парах золота (НПО «Исток», Фрязино и МП «Лазеры», Томск) с мощностью до 5 и 1,5 Вт соответственно и длиной волны 627,8 н
— газоразрядная установка на базе ксеноновой лампы «Ксенон-2» со специальными светофильтрами (ГНП Лазерной медицины МЗ РФ, Москва) с выходной мощностью до 4 Вт и длиной волны 630 нм.Для фотодинамической терапии с фотосенсом используется твердотельный лазер на алюминате иттрия (НПО «Полюс», Москва) с выходной мощностью до 2 Вт и длиной волны 670 нм.
![фотодинамическая терапия]()
При слабо выраженной непосредственно реакции на фотодинамическое воздействие и сохранении высокого уровня флюоресценции опухоли (по данным спектрофотометрии) через 1-5 суток проводится дополнительный сеанс лазерного обучения.
Показаниями к фотодинамической терапии являются множественные поверхностные опухоли кожи, особенно при их неудобной для других методов лечения локализации (например, угол глаза, ушная раковина), обширность поражения, разистентность к ранее проводимой терапии. Метод позволяет избежать местных осложнений и получить необезображивающий рубец.
Наиболее эффективна фотодинамическая терапия при поверхностных новообразованиях кожи небольшого размера. В настоящее время с помощью фотодинамической терапии лечат больных базалиомой и плоскоклеточным раком кожи, меланомой, солнечным кератозом, болезнью Боуэна, саркомой Капоши, Т-клеточной злокачественной лимфомой кожи. Важно отметить, что фотодинамическая терапия эффективна лишь при толщине опухоли 10-15 мм, зависит от дозы сенсибилизатора и света, от типа доставки его, а также гистологического строения опухол]. Среди злокачественных опухолей наиболее чувствительна к фотодинамической терапии поверхностная базалиома, эффективность ее лечения с использованием фотосенсибилизаторов 1-го поколения составляет 90-100%, менее чувствительна опухолевая форма базалиомы, эффективность лечения которой оценивается в 50-70%. Для сравнения, при опухолевой форме плоскоклеточного рака кожи она составляет 30-40%, при болезни Боуэна и солнечном кератозе 90-100%, тогда как при меланоме 40-60%. Частота рециди-вирования базалиом после фотодинамической терапии с фотогемом, составляет 6,7%. Отмечается, что рецидивы обширных базалиом возникают, как правило, по периферии опухоли — в участках, где она подрастает к структурам уха, глаза, носа.
Что касается фотодинамической терапии с фотосенсибилизатором фотосенс, то, по данным В.В. Шанталя и соавт. (1997), при лечении 20 больных с 31 базальноклеточным раком она привела к полному регрессу 27 опухолей у 16 больных, у 4 больных с солитарными базалиомами произошел частичный регресс новообразования. Лечение 5 больных с плоскоклеточным раком кожи привело к полному регрессу в 1 случае и к частичному — в 4 случаях; при лечении 7 больных с солитарной меланомой у 4 наступил неполный регресс, а у 3 — эффект отсутствовал; лечение 5 больных с раком нижней губы привело к полному регрессу опухоли в 3 случаях, к частичному — в одном, еще у одного пациента эффект отсутствовал. По данным А.Ф. Цыба и соавт. (2000), фотодинамическая терапия с фотосенсом привела к выздоровлению каждого из 18 больных с различными формами базалиомы и синдромом Горлина—Гольтца, в том числе 10 больных с солитарными опухолями (4 — с поверхностными, 4 — с язвенными, 2-е опухолевыми). 4 — с рецидивными солитарными (2-е поверхностными, 2-е язвенными), 4 — с множественными поверхностными базалиомами (13 очагов).
При опухолях кожи основная масса больных может получать фотодинамическую терапию в амбулаторных условиях, за исключением соматически отягощенных больных, а также больных с тяжелой онкологической патологией. Реакция опухоли на фотодинамическое воздействие оценивается через 24 ч, 3 суток и затем еженедельно — до резорбции опухоли. Регистрируются изменения размеров и формы опухолевых узлов, степень эпителиза-ции изъязвленных поверхностей после отторжения некротических масс и резорбции опухоли, динамика болевой и прочей симптоматики, побочные реакции и осложнения. Пунк-ционная или открытая биопсия обычно производится через 1-3 мес после проведения лечения.
Хотя фотосенсибилизаторы 2-го поколения являются на сегодняшний день наилучшими, они имеют ряд недостатков: слабый пик поглощения, сохранение повышенной фоточувствительности кожи к солнечным лучам примерно в течение месяца после лечения По этому после внутривенного введения фотосенсибилизатора пациенты должны соблюдать ограниченный световой режим и избегать попадания прямого солнечного света на открытые участки кожи на протяжении не менее 4 недель. Последнее обстоятельство, а также необходимость применения для фотохимиотерапии дорогостоящей лазерной аппаратуры ограничивают использование данного метода лечения в дерматоонкологии. Поэтому показаниями для проведения фотодинамической терапии при раке кожи являются:
• рецидивные и остаточные опухоли, устойчивые к традиционным методам лечения;
• множественные опухоли;
• обширные опухоли, не подлежащие хирургическому или лучевому лечению;
• «неудобное» расположение опухолей;
• отказ больного от хирургического лечения.Сеансы фотодинамической терапии по поводу внутрикожных метастазов меланомы должны проводиться на фоне повторных курсов полихимиотерапии с соблюдением интервала после окончания курса полихимиотерапии не менее 1 мес.
Побочные эффекты и осложнения, связанные с фотодинамической терапией, заключаются в повышении температуры тела до 38°, транзиторном увеличении уровня трансаминаз в периферической крови, гиперпигментации открытых участков кожи, ожогах и дерматитах при нарушении светового режима в первую неделю после лечения. С целью их предотвращения рекомендуется прием высоких доз антиоксид анто в.
В последние годы в нашей стране и за рубежом разрабатываются подходы к фотодинамическую терапию предрака и рака кожи, Т- и В-клеточных лимфом кожи, саркомы Калоши с местным использованием фотосенсибилизаторов (аминолевулиновой кислоты и др.)
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.Читайте также: