Если у ребенка на голове и за ушами красные пятна
Обновлено: 28.04.2024
Естественно, что грамотно определить причину возникновения высыпания , поставить диагноз и назначить лечение ребенку может только детский врач-педиатр, дерматолог или аллерголог. Но оказать первоначальную помощь, снять зуд и помочь малышу могут и сами родители, зная основные признаки и причины возникновения сыпи . На первом этапе важно определить, какой характер носит высыпание - инфекционное, аллергическое или не относящееся ни к одному из вышеперечисленных.
Причины возникновения высыпаний у детей:
1. Угри новорожденных. Впервые могут возникнуть у новорожденных в возрасте 1 - 2 месяца. Как правило, такие высыпания носят гормональный характер, не заразны и не являются аллергией . Сыпь в виде прыщиков, иногда с белой точкой посередине появляется на голове, теле грудничка. Если нет гнойных отделений, то высыпание проходит самостоятельно и не требует лечения. Угри могут возникнуть и у подростков. Они чаще всего появляются на лице в виде черных точек и связаны с гормональными изменениями в организме подростка и усиленной работой сальных желез. Для предотвращения угревой сыпи существуют косметические лосьоны, гели для умывания и другие средства. При воспалении лучше обратиться за консультацией к детскому дерматологу или косметологу, т.к. может понадобиться лечение антибиотиками;
2. Крапивница – это аллергическая реакция на коже ребенка, сопровождающаяся зудом и появлением волдырей на различных участках тела, в некоторых случаях может повышаться температура и нарушаться стул ребенка. Волдыри появляются внезапно и также быстро могут исчезать, но иногда они проходят только через несколько дней. Причинами появления крапивницы могут быть различные факторы: гормональные нарушения, сбои в работе печени, почек, потребление продуктов, вызвавших аллергическую реакцию (рыба, яйца, цитрусовые и т.д.), укусы насекомых, реакция на солнечные лучи, перемену температур, эмоциональные стрессы и т.д.. Крапивница может быть хронической и не проходить в течение длительного времени, и острой – исчезающей через несколько часов. Для лечения крапивницы важно выявить основную причину, вызвавшую ее;
3. Пищевая аллергия проявляется в виде пятен розовато-красного цвета. Является немного выпуклой, отечной в местах расчесывания и сопровождается зудом. Локализуется, как правило, на щечках младенца, но может появляться и на других частях тела. Может возникнуть как у грудничков, так и у подростков. Если малыш находится на грудном вскармливании, то возникшая аллергия связана с продуктами, употребленными мамой. Если новорожденный на искусственном вскармливании, то аллергическая реакция может появиться на смесь. У детей старшего возраста пищевую аллергию могут вызывать рыба, яйца, орехи, шоколад, клубника и другие продукты питания;
Аллергия, как правило, сопровождается отеками, которые в свою очередь при ненадлежащем лечении и несвоевременном оказании помощи вызывают удушье . При возникновении аллергии любого характера требуется консультация педиатра для помощи в подборе оптимальной смеси малышу, или детского дерматолога - аллерголога для направления на лабораторные исследования детей старшего возраста;
4. Бытовая аллергия . Может возникнуть как у новорожденных, так и у детей постарше. Проявляется, как правило, в виде прыщиков по всему телу и сопровождается слезоточением, чиханием. Причинами возникновения такой реакцией организма может быть стиральный порошок и другие моющие средства, пыль, растения, шерсть животных и т.д. Аллергическая сыпь отличается от инфекционной тем, что при ней ребенок не температурит, у него нет общих недомоганий, нет потери аппетита, сонливости;
5. Потница. Возникает в основном у детей грудного возраста. Проявляется в виде красных прыщиков по всему телу, особенно в паховой зоне. Пораженные места необходимо мазать специальным детским кремом, чаще устраивать крохе воздушные ванны и менять подгузник;
6. Розеола (инфекционная эритема) – детское острое вирусное заболевание, поражающее только детей до 2 - х лет. Очень часто розеолу путают с ОРВИ или краснухой . В начале болезни у малыша резко повышается температура, которая держится 3 - 5 дней и после этого ребенок покрывается красно - розовой сыпью, исчезающей за 5 - 7 дней. Это не опасное заболевание, оно не требует лечения и в случае ее появления ребенку следует давать только жаропонижающие препараты;
7. Ветрянка. Это распространенное детское инфекционное заболевание, требующее лечения. Инкубационный период этого заболевания может длиться от 11 до 21 дня. Возникает в любом возрасте. Сопровождается сыпью на коже и слизистых оболочках в виде красных пятен, в центре которых локализуются волдыри с желтоватой жидкостью. Сопровождается зудом. По мере протекания заболевания, волдыри лопаются, образуются корочки, оставляющие рубцы, если ребенок расчесал волдырь и занес инфекцию. Заболевание может вызывать также повышение температуры и головную боль;
8. Корь – это острое инфекционное заболевание, встречающееся довольно редко в связи с применением прививок. Кроме того этот вирус редко активизируется у малышей до 8 месяцев, т.к. их защищает переданный матерью иммунитет. Болезнь начинается с симптомов обычного простудного заболевания - кашель, слезоточение, чихание и повышение температуры до 40 С. Далее у ребенка появляются белые пятна на слизистой поверхности щек, выделения из носа, сильная головная боль, светобоязнь. Затем в течение нескольких дней возникают красные пятна различной формы на лице, шее, около головы и далее по всему телу. Заболевание заразно в течение недели с момента появления первых признаков. Вирус опасен такими осложнениями, как: менингит , воспаление легких , развитие глухоты, поражение мозга и даже смерть;
9. Скарлатина – это острое инфекционное стрептококковое заболевание. Начинается с воспаления горла, высокой температуры, увеличения миндалин , в некоторых случаях с налетом. Далее появляется мелкая точечная сыпь на спине, груди, коленях, подмышках, в паху и быстро распространяется по всему телу и лицу. Белой остается только область вокруг рта. Горло и язык становятся очень красными. К концу болезни начинается шелушение кожи на пальцах ног и рук;
10. Краснуха – это острое инфекционное заболевание . Болезнь начинается с незначительного повышения температуры и увеличения лимфатических узлов в околоушной и шейной области. Также появляется мелкая сыпь на лице и за ушами, а затем по всему телу. Краснуха очень опасна для беременных женщин, а у детей старшего возраста и подростков могут наблюдаться осложнения. У малышей заболевание протекает в достаточно легкой форме;
11. Менингит - это воспаление оболочек головного и спинного мозга. Сыпь при менингите не является основным признаком. Однако при этом заболевании высыпания появляются на задней стенке глотки, а также на бедрах, спине, ягодицах в виде красной сыпи различной формы. При менингите наблюдаются такие симптомы, как очень высокая температура, сильная головная боль, рвота, светобоязнь, напряжение мышц шеи. При малейших подозрениях на менингит родители должны срочно обратиться к врачу. Своевременная помощь при этом заболевании спасет ребенку жизнь;
12. Стрептодермия – это кожное инфекционное заболевание, возбудителем которого является стафилококк. Болезнь поражает, как правило, околоносовую и околоротовую область. В начале появляются покраснения вокруг носа и рта, затем маленькие пузырьки с жидкостью. Когда они лопаются, остаются желтые корочки. Заболевание может сопровождаться повышением температуры;
13. Герпес - это инфекционное заболевание, сопровождающееся возникновением пузырьков на коже и слизистых оболочках, у детей чаще всего располагается на губах. Это заболевание крайне редко проявляется у новорожденных, т.к. им передается материнский иммунитет. Ему подвержены дети, начиная с 3 - 4 лет. Помимо сыпи, болезнь может сопровождаться болью в горле, повышением температуры.
Кожных высыпаний и заболеваний у детей великое множество, они могут быть очень похожими, но одни совершенно безобидны для здоровья вашего ребенка, другие же несут угрозу не только общему состоянию, но и детской жизни! Не рискуйте, и при малейших сомнениях, при появлении каких-либо пятен, сыпи и других симптомов обращайтесь к детскому врачу-педиатру, который при необходимости направит Вас с ребенком к детскому дерматологу, аллергологу, неврологу или другому узкопрофильному специалисту в зависимости от характера сыпи и тяжести протекания кожного заболевания.
Когда ребенок рождается с красным пятном на затылке или задней поверхности шеи, говорят, что его неаккуратно нес аист, а само пятно называют укусом аиста. Понятно, что это шуточное объяснение. Но откуда же тогда отметины, если аист здесь ни при чем? Ответ нужно искать не в народных преданиях, а в медицинских источниках.
Пятно аиста. Что это и почему оно образуется?

В медицинской литературе у пятна аиста есть совсем не сказочное научное название: невус Унны или простой невус. Он может располагаться не только на затылке или сзади на шее, но и на лбу, веках малыша. В этом случае его называют “поцелуем ангела”.
Можно встретить мнение, что эти пятна – следствие травматичных родов, в которых голова ребенка долго была сдавлена, но ученые его опровергают. Они говорят, что простой невус закладывается еще внутриутробно. Он образуется из-за сбоя в закладке сосудов: на этом участке они немного расширены и в них усилен кровоток, поэтому кожа здесь более розовая. Еще одна версия – пятно аиста образуется в том месте, которым голова ребенка прижата к крестцу матери на поздних сроках. Из-за давления капилляры расширяются и получается пятно: случалось вам просыпаться с красными отметинами от подушки на лице? Здесь примерно то же самое.
Как бы то ни было, с простым невусом на лице рождается почти половина малышей. Пугаться его не стоит. Это не болезнь. Вины мамы в том, что ребенок рождается с отметиной на затылке, нет, и как-либо предупредить ее появление она не может.
Пройдет ли пятно на затылке само?
Простой невус – самое безобидное отклонение в формировании кожных капилляров. В течение первого года жизни малыша пятно начинает светлеть, пока не сравняется по цвету с обычным тоном кожи. Какое-то время оно еще может проявляться после интенсивного крика или сильного напряжения, а к двум годам обычно проходит.
Но если говорить конкретно о пятне аиста – простом невусе, расположенном на затылке или задней поверхности шеи, – то оно может до конца не исчезнуть, а только побледнеть. К счастью, так как находится оно не на самом заметном участке, урон внешности при этом минимальный.
Надо ли лечить?

Как мы помним, простой невус не болезнь, а значит и лечения он не требует. Наберитесь терпения, и пятно аиста исчезнет само по себе или как минимум сильно побледнеет. Нет никаких кремов, мазей или примочек, которые бы ускорили этот процесс, поэтому врач вам ничего не порекомендует, кроме наблюдения. А без назначения применять любые лекарственные средства, как и рецепты народной медицины, когда речь идет о детях раннего возраста, категорически запрещено.
Когда стоит обратиться к врачу?
Если пятно на затылке у ребенка – это простой невус, обращения к врачу он не потребует. Скорее всего, его вам покажут еще в роддоме и объяснят, что беспокоиться не нужно.
Другое дело, если за пятно аиста ошибочно приняли другую патологию развития сосудов: пламенеющий невус или гемангиому. Эти состояния требуют другого подхода к наблюдению и иногда их нужно лечить.
Если состояние пятна вас по какой-то причине беспокоит: например, оно долгое время не бледнеет или, наоборот, стало темнеть, увеличиваться в размерах, шелушиться, воспаляться – обязательно покажите ребенка врачу, чтобы уточнить диагноз и при необходимости назначить лечение.
Ветрянка, или ветряная оспа, – это острая вирусная инфекция. Чаще всего ветрянкой болеют в детстве, но ей можно заразиться в любом возрасте, если человек еще не переболел и не был привит.
Как выглядит ветрянка?

Хотя ветрянка и называется "ветряной оспой, к оспе она не имеет никакого отношения, у неё другой возбудитель. Заболевания схожи лишь высыпаниями, которые могут оставлять после себя характерные следы. Однако при ветрянке таких последствий можно избежать, если не допустить осложнений.
Сыпь при ветрянке проходит несколько стадий:
- Сначала появляется мелкое розово-красное пятно, а затем выпуклый “узелок” – папула.
- Через несколько часов узелок превращается в “пузырёк” с прозрачной жидкостью внутри – везикулу. Пузырьки могут быть диаметром 0,2-0,5 см., округлой или овальной формы. Отдельные пузырьки сыпи могут быть со вдавленным центром (по виду напоминать пупок).
- В конце первых или, реже, на вторые сутки от начала высыпания пузырьки подсыхают и превращаются в коричневые корочки, которые отпадают на первой-третьей неделе заболевания. На месте корочек долго остается легкая пигментация – потемнение кожи. Но если ребенок расчесывает кожу и сдирает корочки, под ними могут остаться ямки-оспинки.
При ветрянке высыпания могут располагаться на лице, на голове под волосами, на туловище, руках и ногах, иногда на слизистых оболочках во рту, на слизистой глаз – конъюнктиве. Реже высыпания появляются в гортани и на половых органах. На ладонях и подошвах сыпи обычно не бывает.
Появляются высыпания не одновременно, а волнообразно, с промежутками в 1-2 дня. Из-за этого во время болезни на коже могут быть рядом и пятна, и узелки, и пузырьки, и корочки.
Это важно!
За день-два до появления сыпи или одновременно с ней у ребенка может подняться температура тела до 37,5-38,5°С, иногда до 39°С. Даже если высыпаний еще нет, в это время ребенок уже может заразить ветрянкой окружающих.
Как можно заразиться ветрянкой?

Ветрянка передается воздушно-капельным путем, реже контактным. То есть заразиться можно просто находясь в одном помещении с больным, не касаясь его кожи и вещей.
Заболевание может передаваться на большом расстоянии. Например, вирус может “путешествовать” по вентиляционной системе, лестничным клеткам с этажа на этаж.
Инкубационный период заболевания составляет от 10 до 21 дня. Если в группе детского сада заболевает ребенок, то всю группу закрывают на карантин на три недели, то есть на максимальный срок, в который могут проявиться симптомы. В среднем же от момента заражения до первых признаков ветрянки проходит 14 дней.
Это важно!
Больной остаётся заразным еще в течение 5 суток с момента появления последних высыпаний.
Вирус может передаваться внутриутробно от матери плоду, если женщина заразится ветрянкой во время беременности. Дети первых 2-3 месяцев жизни редко болеют ветряной оспой, но при отсутствии иммунитета у матери могут заболеть и новорожденные.
После ветрянки остается стойкий пожизненный иммунитет. Случаи повторного заражения встречаются, но редко.
Как лечить ветрянку у детей?

Лечение ветрянки симптоматическое. Нужно следить за температурой тела, ухаживать за кожей и снимать зуд.
При повышении температуры выше 38,5 нужно дать ребенку жаропонижающее – препараты на основе парацетамола или ибупрофена.
Сыпь необходимо обрабатывать антисептическими препаратами рекомендованными педиатром. Раньше педиатры рекомендовали смазывать высыпания 1%-ным раствором бриллиантового зеленого, сегодня есть более современные препараты, например, фукорцин, каламин.
Если у ребенка сыпь во рту, то после еды нужно полоскать рот дезинфицирующими растворами. Использование антисептиков подсушивает пузырьки, помогает предотвратить осложнения.
Если ребенка мучает сильный зуд, могут быть рекомендованы антигистаминные препараты.

К.М.Н, врач-педиатр высшей категории, врач-диетолог
О купании при ветрянке
“Мамы сомневаются, можно ли купать малыша, если у него ветрянка. Раньше на купание во время ветрянки был строгий запрет. Считалось, что сыпь при этом сильнее распространяется по всему телу. Сейчас купание в умеренно теплой воде наоборот рекомендуют для снятия зуда - если нет температуры и ветрянка протекает в неосложненной форме. Но кожи нужно касаться осторожно, не пользоваться жесткой мочалкой, не тереть. После купания лишь слегка промокнуть кожу полотенцем и обработать элементы сыпи антисептическим раствором”.
Нужно использовать чистую одежду и постельное бельё из натуральных тканей, без грубых швов.
Если ветрянка протекает тяжело, врач может назначить противовирусный препарат. При легком течении болезни принимать противовирусные не нужно
Прививка от ветрянки. Стоит ли ставить?
Ветрянка, сколько не пытайся от неё защититься, остаётся высокозаразным заболеванием. Вероятность заболеть при контакте с больным составляет до 90%. При этом болезнь опасна осложнениями, среди которых пневмония, менингоэнцефалит, менингит, поражение глаз, миокардит, сепсис.
Прививка – это надежное средство профилактики ветрянки, поэтому если нет противопоказаний, стоит её сделать.
- всем детям с возраста 12-15 месяцев 2 дозами с интервалом 3 месяца между прививками;
- детям и взрослым групп риска, а также молодым людям, подлежащим призыву на военную службу, ранее не привитым и не болевшим ветряной оспой.
В группу риска входят женщины детородного возраста, работники дошкольных и медицинских учреждений, члены семей иммунодефицитных больных и семей, где ожидается рождение малыша, больные муковисцидозом.

Контактный дерматит — воспаление кожи в том месте, которое соприкасалось с раздражающим веществом или фактором окружающей среды. Недугу наиболее подвержены дети до 12 лет. Дело в особенностях строения детской кожи и слабости её защитных механизмов. Болезнь проявляется на любом участке, бывшем в контакте с раздражителем, но чаще на лице, руках, шее, в паховой области.

Если вовремя распознать провоцирующий агент и оградить от него ребёнка, воспаление хорошо лечится и симптомы быстро проходят. Когда причину выявить трудно или родители не обращаются к врачу вовремя, течение болезни утяжеляется.
Контактный дерматит бывает:
- простым — местное раздражение каким-либо фактором;
- аллергическим.
Второй вариант появится, когда у ребёнка есть повышенная восприимчивость к данному веществу. Первое взаимодействие с ним проходит внешне незаметно, но в коже образуются химические вещества, которые связываются с клетками иммунитета — Т-лимфоцитами. Иммунные клетки запоминают раздражитель. При повторном контакте, который может произойти спустя долгое время, Т-лимфоциты запускают аллергическую реакцию и вызывают проявление кожных симптомов.
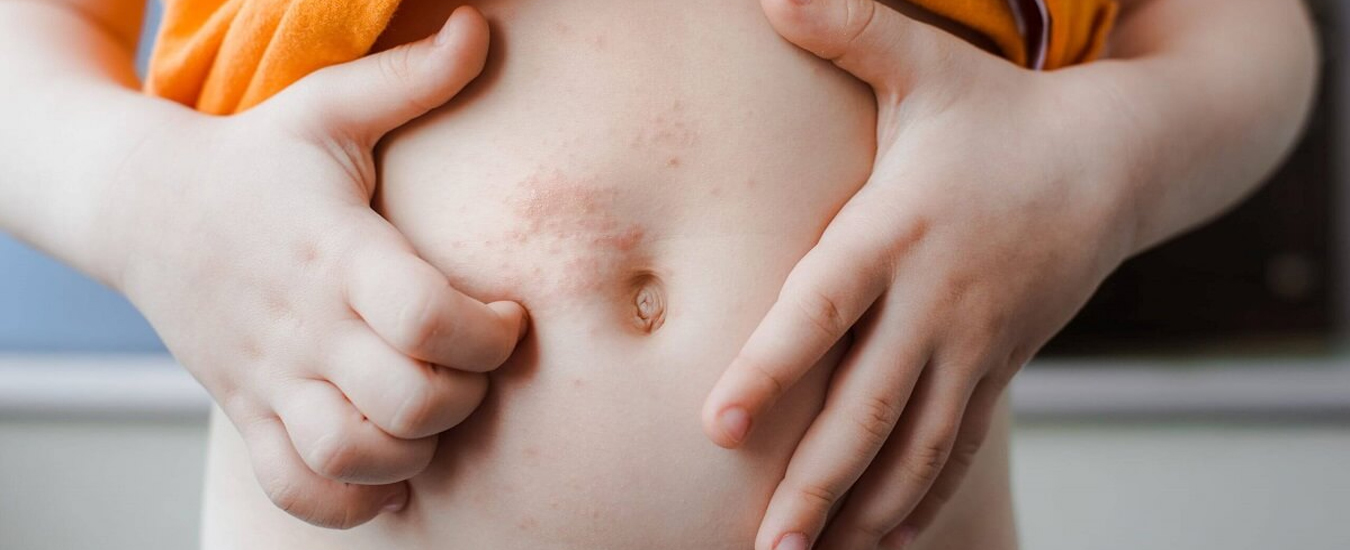
Как распознать контактный аллергический дерматит у ребёнка
Контуры воспаления часто совпадают с очертаниями предмета, вызвавшего раздражение. Сыпь мало распространяется за пределы участка кожи, который соприкасался с причинным фактором. Кожа здесь краснеет и припухает, сильно зудит, появляются пузырьки, ранки и корочки.

К ранкам легко присоединяется грибковая и бактериальная инфекция, возникает нагноение. У малышей может повыситься общая температура.
Частое обострение на одних и тех же местах приводит к неприятным исходам: участки повышенной или пониженной пигментации, рубцы, утолщение и огрубение кожи.
Заметив сыпь или красные пятна на коже ребёнка, обязательно покажитесь врачу, чтобы сделать анализы, точно определить причину и начать лечение.
Заболевание может обостряться. Чтобы этого не случилось, нужно найти и устранить провоцирующие причины.
Внутренние причины детского дерматита
Спровоцировать болезнь могут:
- наследственная предрасположенность к аллергиям;
- сопутствующие атопические болезни — бронхиальная астма, аллергический ринит;
- болезни желудка и кишечника;
- употребление пищи с консервантами, красителями, вкусовыми добавками;
- стрессы.
Чаще недуг развивается у людей с белой кожей сухого типа, реже страдает смуглая кожа жирного типа.
Внешние причины развития аллергического дерматита у детей
Вызвать недуг может как один из факторов, так и сочетание нескольких.
- Физические — трение или давление на кожу тканей, кожаных изделий, высокие или низкие температуры, влажность, электрический ток, ультрафиолетовые или рентгеновские лучи.
- Химические — разные кислоты и щёлочи, вещества, входящие в состав кремов и средств гигиены, лекарства, табачный дым.
- Биологические — сок и пыльца растений, укусы и выделения насекомых и животных.
Из растительных агентов наиболее опасны сок чистотела, борщевика, крапивы, пыльца луговых и сорных трав.
В промышленных городах зимой наблюдаются массовые случаи контактного дерматита под глазами и на руках ребёнка. Здесь сочетаются сразу три фактора: холод, химические примеси в воздухе и прикосновение к коже мокрыми варежками.

У грудничков аллергическое воспаление могут вызвать сочетание высокой влажности в подгузниках, трения ткани и действия неподходящего крема.
Особый вид контактного дерматита — фототоксический, когда кремы от загара разлагаются под солнечными лучами и вызывают аллергическое повреждение эпидермиса.
Какие металлы могут навредить
Поражение кожи могут вызвать любые металлы. Реже всего — золото, платина, серебро. Чаще — никель. Предрасположенность может быть наследственной или сформироваться в течение жизни, под действием неблагоприятных факторов. При аллергии на никель назначают специальную диету: исключают ржаной хлеб, консервы, некоторые овощи.
Дерматит у ребёнка и психосоматика
Здоровье кожи напрямую зависит от психического самочувствия человека. Стресс меняет гормональный фон и обмен веществ, вызывает сбои в работе иммунитета. Поэтому спокойное эмоциональное состояние предотвратит обострение болезни и отсрочит первое появление симптомов.

Столкнувшись с контактным дерматитом, проанализируйте причины, выявите аллерген, который его вызвал. Это не всегда просто. Чтобы быть спокойными за правильный диагноз, провести нужные анализы и получить лечение — приходите на консультацию в наш центр. Помимо лечения, вы научитесь правильной профилактике этой болезни.

Часто шелушение — симптом заболевания. Среди самых распространенных причин:
-
;
- нейродермит;
- себорейный дерматит.
Псориаз волосистой части головы — хроническое заболевание, при котором образуются папулы розового цвета, приподнятые над кожей. Характерный признак таких пятен — чешуйки на поверхности. Если их счистить, появятся капельки крови, словно роса. Шелушение при псориазе носит локальный характер, небольшие пятна могут сливаться в более крупные, но все равно остаются чистые участки кожи.
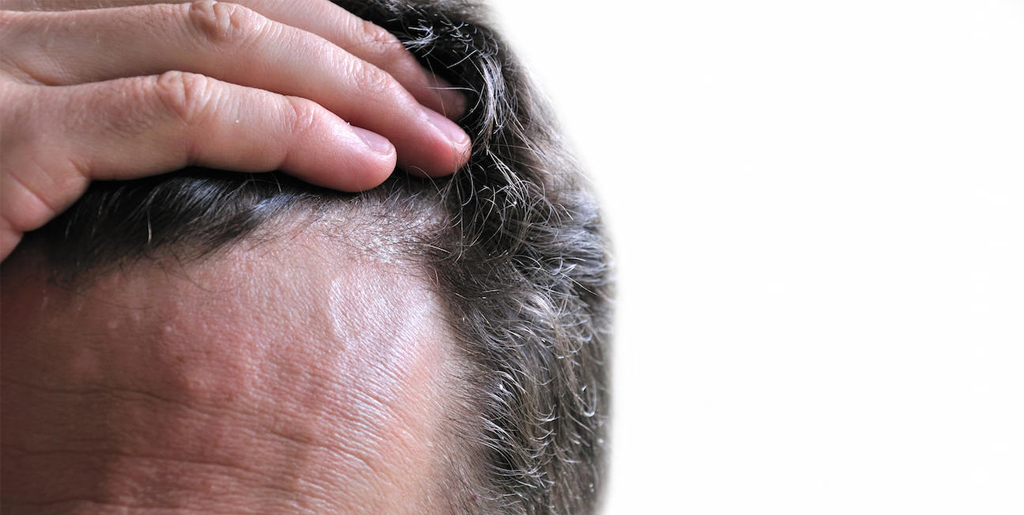
Убрать шелушение и зуд в таком случае поможет специальная мазь на растительной основе, которая снимет воспаление и увлажнит кожу. Шелушение при псориазе — результат слишком быстрого деления клеток эпителия.
Нейродермит часто локализуется в затылочной области. Болезнь имеет наследственную предрасположенность, ее причины до сих пор неизвестны. При этой дерматологической патологии у человека возникает сильный зуд, а кожа начинает шелушиться.
Себорейный дерматит приводит к появлению перхоти. Возбудитель — дрожжеподобные грибы, которые в норме есть у каждого из нас. Но при усиленном образовании себума грибы активизируются и приводят к болезни. Кожа головы начинает чесаться, а на плечи падают сухие белые чешуйки. Убрать шелушение кожи головы в этом случае помогут специальные противогрибковые средства.
Другие причины, не связанные с болезнью
Иногда зуд и шелушение кожи головы могут быть не связаны с патогенами и внутренними заболеваниями. Сухость кожных покровов и шелушение могут стать результатом:
- стресса;
- авитаминоза;
- использования неправильно подобранных косметических средств;
- окрашивания стойкими красителями;
- воздействия агрессивной окружающей среды;
- обезвоживания;
- метаболических нарушений;
- некачественно проведенных косметологических процедур.

Так как зуд, шелушение и покраснение кожи головы имеют очень много причин, стоит обратиться к врачу, как только возникнет проблема. Чем раньше будет поставлен диагноз, тем проще будет устранить неприятные симптомы. Самостоятельно лечить шелушение бесполезно, потому что иногда нужны фармацевтические препараты, а в других случаях достаточно пропить витамины.
Читайте также:

