Если появились фурункулы на горле что это
Обновлено: 08.05.2024
Паратонзиллярный абсцесс — это гнойная полость, расположенная в тканях, на уровне мягкого нёба над нёбной миндалиной. Чаще всего такое гнойное воспаление возникает на фоне перенесённой ангины или обострения хронического тонзиллита. Гнойное поражение может быть справа или слева в глотке, а может быть двусторонним. Лечение паратонзиллярного абсцесса, как правило, хирургическое. Консервативная терапия проводится на начальном этапе воспаления. Паратонзиллярный абсцесс часто приводит к удалению гланд. Причины, симптомы и методы лечения абсцесса — тема нашей новой статьи.
Паратонзиллярный абсцесс представляет собой загноившуюся полость. Она локализуется в тканях, на уровне мягкого нёба над нёбной миндалиной. Эти ткани называются паратонзиллярной клетчаткой. Понятие «паратонзиллярный абсцесс» — это уже гнойный процесс. Ему предшествуют такие диагнозы, как паратонзиллит и флегмонозная ангина. Все эти три диагноза описывают перетекание одного состояния в другое, более тяжёлое.
Болезнь является высшей степенью воспаления гланд и одной из самых тяжёлых форм гнойного поражения глотки. Одна треть случаев развития паратонзиллита приходятся на осложнения болезни «хронический тонзиллит». Также флегмона может образоваться в средостении — диагноз звучит как медиастинит. Это может произойти, если проигнорировать лечение болезни.
Чаще всего этот диагноз ставят в молодом возрасте — до тридцати — тридцати пяти лет.
Воспаление может протекать в нескольких формах в зависимости от места его локализации. Также может быть односторонним (при поражении слева мы говорим про левосторонний паратонзиллярный абсцесс, при поражении справа — про правосторонний паратонзиллярный абсцесс), реже — двусторонним.
Лечение левостороннего абсцесса горла, равно как и лечение правостороннего абсцесса, должно проводиться только под контролем врача — оториноларинголога. Попытки лечить заболевание в домашних условиях не только неэффективны, но и опасны, поскольку могут спровоцировать серьёзные осложнения заболевания.
Причины, признаки, симптомы и лечение паратонзиллярного абсцесса — темы нашей новой статьи.
Причины заболевания
Паратонзиллит возникает при попадании болезнетворных микроорганизмов в ткани, находящиеся вокруг гланд.
Как же попадает в околоминдаликовую клетчатку патогенные микроорганизмы? Причин запуска воспалительного процесса может быть несколько:
- недолеченная ангина, когда бактерии из нёбных миндалин проникают в близлежащие ткани;
- обострение хронического тонзиллита, когда патогенная микрофлора также проникает из гланд;
- стоматологические заболевания — например, кариес (инфекция попадает из ротовой полости), при этом необязательно, что и сами гланды воспалятся;
- травмирование тканей вокруг миндалин, в процессе чего возникает инфицирование;
- попадание инфекции с кровотоком;
- хронические скопления инфекции в организме (например, хронический гайморит);
- сахарный диабет;
- сниженный иммунитет;
- курение.
Обычно гнойное воспаление выступает как осложнение хронического или острого тонзиллита (ангины) — это наиболее частая причина болезни.
Разновидности заболевания
Воспалительный процесс может возникнуть слева или справа в глотке. Такое воспаление называют односторонним — соответственно левосторонним абсцессом или правосторонним. Если воспаление возникает и слева, и справа одновременно, это двусторонний тип воспаления.
Если за основу классификации брать место расположения гнойного «кармана», выделяют следующие разновидности заболевания:
- переднюю — наиболее распространённый тип диагноза; воспалению подвергаются ткани над гландами;
- заднюю, когда гнойное воспаление возникает между задней нёбной дужкой и гландой; такое воспаление может перекинуться на гортань;
- нижнюю, когда воспаление располагается у нижнего полюса миндалины, при этом передняя нёбная дужка смещается вперёд и вниз;
- наружную (боковую) — менее распространённая, но наиболее тяжёлая разновидность, при которой нагноившаяся полость возникает между краем миндалины и стенкой глотки. При этой форме болезни гной может прорваться в здоровые ткани шеи.
Симптомы паратонзиллярного абсцесса горла
Основной признак болезни — острая, нестерпимая боль в горле: признаки абсцесса справа — болевые ощущения, сосредоточенные в правой части глотки, слева — в её левой части, соответственно. Лишь в десяти процентах случаев боль возникает по обеим сторонам горла. Сначала боль ощущается во время глотания, затем перерастает в постоянную. Она может «отдавать» в ухо или зубы.
Затем присоединяются другие симптомы заболевания: увеличение температуры тела до высоких отметок (40℃), ломота в теле, головные боли.
В отдельных случаях могут наблюдаться специфические симптомы болезни:
- спазмы жевательных мыщц, в силу чего пациент с трудом открывает рот;
- ощущения присутствие в глотке постороннего предмета или кома;
- увеличение лимфоузлов;
- появление гнусавости в голосе;
- зловонный запах из ротовой полости;
- болевые ощущения во время поворота головы;
- наклон головы в сторону поражённой области или вперёд;
- затруднённое дыхание, появление одышки.
Иногда происходит самопроизвольное вскрытие гнойной полости, что приводит к стиханию признаков болезни и улучшению состояния больного.
Диагностика
Вовремя и, главное, правильно поставить диагноз — важный шаг на пути к выздоровлению. Постановку диагноза, также, как и лечение горла при абсцессе, осуществляет врач — оториноларинголог. Клиническая картина заболевания, как правило, настолько показательная, что поставить верный диагноз не составляет особой сложности.
На первичной консультации лор-врач собирает анамнез и жалобы пациента: уточняются наличие перенесённых недавно ангины или обострения хронического тонзиллита, стоматологических проблем или механических повреждений стенок глотки. Лор-врач выясняет, как проводилось лечение воспаления гланд (в случае тонзиллита), и когда самочувствие больного ухудшилось.
Затем производится непосредственный осмотр больного: у некоторых пациентов сразу заметен непроизвольный наклон головы в сторону воспалённой области глотки, чувствуется неприятный запах из ротовой полости, хорошо прощупываются увеличенные лимфоузлы.
Самым наглядным методом исследования при таком состоянии является фарингоскопия, которая позволяет определить область локализации абсцесса.
Если мы имеем дело с боковой формой расположения флегмоны или при подозрении на развитие осложнений, пациенту назначают УЗИ и КТ шеи.
Если вовремя не диагностировать проблему и не начать лечить горло, могут развиться опасные осложнения:
- флегмона шеи (гнойное воспаление тканей шеи);
- медиастинит — воспаление средостения;
- заражение крови;
- стеноз гортани, который может привести к удушью.
Подобные осложнения левостороннего абсцесса, равно как и правостороннего, могут закончиться летальным исходом.
Лечение паратонзиллярного абсцесса
На ранних стадиях заболевания применяются консервативные методы лечения, которые включают приём лекарственных препаратов и проведение физиотерапевтических процедур. Но такая схема терапии эффективна лишь при своевременной диагностике начального воспаления. При прогрессировании гнойного воспалительного процесса таких мер недостаточно.
Как лечить правосторонний абсцесс и левосторонний абсцесс, когда консервативные меры не помогают? Только хирургически! Проводятся следующие способы хирургического вмешательства:
- пункция паратонзиллярного абсцесса, которая позволяет эвакуировать гной из тканей;
- вскрытие загноившейся полости при помощи скальпеля;
- проведение тонзиллэктомии — удаления нёбных миндалин.
В десяти процентах случаев у пациента случается рецидив. Повторные паратонзиллярные абсцессы — прямое показание к удалению гланд!
После вмешательства пациенту назначается медикаментозная терапия, включающая приём антибактериальных, обезболивающих и жаропонижающих препаратов.
Паратонзиллярный абсцесс – острое гнойное воспаление околоминдаликовой клетчатки. Основные симптомы заболевания – односторонние болевые ощущения «рвущего» характера, усиливающиеся при глотании, повышенное слюноотделение, тризм, резкий запах изо рта, интоксикационный синдром. Диагностика основывается на сборе анамнестических сведений и жалоб больного, результатах фарингоскопии, лабораторных и инструментальных методах исследования. В терапевтическую программу входит антибактериальная терапия, промывание ротовой полости антисептическими средствами, хирургическое опорожнение абсцесса, при необходимости – абсцесстонзиллэктомия.
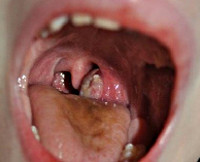
Общие сведения
Термин «паратонзиллярный абсцесс» используется для обозначения финальной стадии воспаления – образования гнойной полости. Синонимические названия – «флегмонозная ангина» и «острый паратонзиллит». Заболевание считается одним из наиболее тяжелых гнойных поражений глотки. Более чем в 80% случаев патология возникает на фоне хронического тонзиллита. Чаще всего встречается у лиц в возрасте от 15 до 35 лет. Представители мужского и женского пола болеют с одинаковой частотой. Для данной патологии характерна сезонность – заболеваемость увеличивается в конце осени и в начале весны. В 10-15% паратонзиллит приобретает рецидивирующее течение, у 85-90% больных обострения наблюдаются чаще одного раза в год.

Причины паратонзиллярного абсцесса
Основная причина развития – проникновение патогенной микрофлоры в ткани, окружающие небные миндалины. Паратонзиллярный абсцесс редко диагностируется в качестве самостоятельного заболевания. Пусковыми факторами являются:
- Бактериальные поражения глотки. Большинство абсцессов околоминдаликовых тканей возникает в виде осложнения острого тонзиллита или обострения хронической ангины, реже – острого фарингита.
- Стоматологические патологии. У некоторых пациентов болезнь имеет одонтогенное происхождение – причиной становится кариес верхних моляров, периостит альвеолярных отростков, хронический гингивит и пр.
- Травматические повреждения. В редких случаях формирование абсцесса в прилегающих к миндалине тканях происходит после инфицирования ран слизистой оболочки этой области.
В роли возбудителей обычно выступают Streptococcus pyogenes, Staphylococcus aureus, несколько реже – Escherichia coli, Haemophilus influenzae, различные пневмококки и клебсиеллы, грибы рода Candida. К факторам, увеличивающим риск развития патологии, относятся общее и местное переохлаждение, снижение общих защитных сил организма, аномалии развития миндалин и глотки, табакокурение.
Патогенез
Паратонзиллярный абсцесс в большинстве случаев осложняет течение одной из форм тонзиллита. Образованию гнойника верхней локализации способствует наличие более глубоких крипт в верхней части миндалины и существование желез Вебера, которые активно вовлекаются в процесс при хронической ангине. Частые обострения тонзиллита приводят к формированию рубцов в районе устьев крипт и небных дужек – происходит сращение с капсулой миндалины. В результате нарушается дренирование патологических масс, создаются условия для активного размножения микрофлоры и распространения инфекционного процесса внутрь клетчатки. При одонтогенном происхождении заболевания патогенная микрофлора проникает в околоминдаликовые ткани вместе с током лимфы. При этом поражение небных миндалин может отсутствовать. Травматический паратонзиллит является результатом нарушения целостности слизистой оболочки и проникновения инфекционных агентов из полости рта непосредственно вглубь тканей контактным путем.
Классификация
В зависимости от морфологических изменений в полости ротоглотки выделяют три основные формы паратонзиллярного абсцесса, которые также являются последовательными стадиями его развития:
- Отечная. Характеризуется отечностью околоминдаликовых тканей без выраженных признаков воспаления. Клинические симптомы зачастую отсутствуют. На этом этапе развития заболевание идентифицируется редко.
- Инфильтрационная. Проявляется гиперемией, местным повышением температуры и болевым синдромом. Постановка диагноза при этой форме происходит в 15-25% случаев.
- Абсцедирующая. Формируется на 4-7 день развития инфильтрационных изменений. На этой стадии наблюдается выраженная деформация зева за счет массивного флюктуирующего выпячивания.
С учетом локализации гнойной полости принято выделять следующие формы патологии:
- Передняя или передневерхняя. Характеризуется поражением тканей, расположенных над миндалиной, между ее капсулой и верхней частью небно-язычной (передней) дужки. Наиболее распространенный вариант болезни, встречается в 75% случаев.
- Задняя. При этом варианте абсцесс формируется между небно-глоточной (задней) дужкой и краем миндалины, реже – непосредственно в дужке. Распространенность – 10-15% от общего числа больных.
- Нижняя. В этом случае пораженная область ограничена нижним полюсом миндалины и латеральной стенкой глотки. Наблюдается у 5-7% пациентов.
- Наружная или боковая. Проявляется образованием абсцесса между боковым краем небной миндалины и стенкой глотки. Наиболее редкая (до 5%) и тяжелая форма патологии.
Симптомы паратонзиллярного абсцесса
Первый симптом поражения околоминдаликовой клетчатки – резкая односторонняя боль в горле при глотании. Только в 7-10% случаев отмечается двухстороннее поражение. Болевой синдром довольно быстро становится постоянным, резко усиливается даже при попытке глотнуть слюну, что является патогномоничным симптомом. Постепенно боль приобретает «рвущий» характер, возникает иррадиация в ухо и нижнюю челюсть. Одновременно развивается выраженный интоксикационный синдром – лихорадка до 38,0-38,5° C, общая слабость, ноющая головная боль, нарушение сна. Умеренно увеличиваются нижнечелюстные, передние и задние группы шейных лимфоузлов. Наблюдается стекание слюны с угла рта в результате рефлекторной гиперсаливации. У многих пациентов определяется гнилостный запах изо рта.
Дальнейшее прогрессирование приводит к ухудшению состояния больного и возникновению тонического спазма жевательной мускулатуры – тризму. Этот симптом является характерным для паратонзиллярного абсцесса. Наблюдаются изменения речи, гнусавость. При попытке проглатывания жидкая пища может попадать в полость носоглотки, гортань. Болевой синдром усиливается при повороте головы, вынуждая больного держать ее наклоненной в сторону поражения и поворачиваться всем телом. Большинство пациентов принимают полусидячее положение с наклоном головы вниз или лежа на больном боку.
У многих больных на 3-6 день происходит самопроизвольное вскрытие полости абсцесса. Клинически это проявляется внезапным улучшением общего состояния, снижением температуры тела, незначительным уменьшением выраженности тризма и появлением примеси гнойного содержимого в слюне. При затяжном или осложненном течении прорыв происходит на 14-18 день. При распространении гнойных масс в окологлоточное пространство вскрытие гнойника может не наступить вовсе, состояние больного продолжает прогрессивно ухудшаться.
Осложнения
К наиболее частым осложнениям относятся диффузная флегмона шеи и медиастинит. Они наблюдаются на фоне перфорации боковой стенки глотки и вовлечения в патологический процесс парафаренгиального пространства, откуда гнойные массы распространяются в средостение или к основанию черепа (редко). Реже встречается сепсис и тромбофлебит пещеристого синуса, возникающий при проникновении инфекции в мозговой кровоток через миндаликовые вены и крыловидное венозное сплетение. Аналогичным образом развиваются абсцессы головного мозга, менингит и энцефалит. Крайне опасное осложнение – аррозивное кровотечение вследствие гнойного расплавления кровеносных сосудов окологлоточного пространства.
Диагностика
Из-за наличия ярко выраженной патогномоничной клинической картины постановка предварительного диагноза не вызывает трудностей. Для подтверждения отоларингологу обычно достаточно данных анамнеза и результатов фарингоскопии. Полная диагностическая программа включает в себя:
- Сбор анамнеза и жалоб. Зачастую абсцесс образуется на 3-5 день после излечения острой спонтанной ангины или купирования симптомов хронической формы болезни. Врач также акцентирует внимание на возможных травмах области ротоглотки, наличии очагов инфекции в ротовой полости.
- Общий осмотр. Многие пациенты поступают в медицинское учреждение с вынужденным наклоном головы в больную сторону. Выявляется ограничение подвижности шеи, увеличение регионарных лимфатических узлов, гнилостный запах из ротовой полости и фебрильная температура тела.
- Фарингоскопия. Наиболее информативный метод диагностики. Позволяет визуально определить наличие флюктуирующего шаровидного выпячивания околоминдаликовой клетчатки, покрытого гиперемированной слизистой оболочкой. Часто на его поверхности имеется небольшой участок желтоватого цвета – зона будущего прорыва гнойных масс. Образование может вызывать асимметрию зева – смещение язычка в здоровую сторону, оттеснение небной миндалины. Локализация гнойника зависит от клинической формы патологии.
- Лабораторные тесты. В общем анализе крови отмечаются неспецифические воспалительные изменения – высокий нейтрофильный лейкоцитоз (15,0×10 9 /л и более), увеличение СОЭ. Выполняется бактериальный посев для идентификации возбудителя и определения его чувствительности к антибактериальным средствам.
- Аппаратные методы визуализации. УЗИ области шеи, КТ шеи, рентгенография мягких тканей головы и шеи назначаются с целью дифференциальной диагностики, исключения распространения патологического процесса в парафарингеальное пространство, средостение и т. д.
Патологию дифференцируют с дифтерией, скарлатиной, опухолевыми заболеваниями, аневризмой сонной артерии. В пользу дифтерии свидетельствует наличие грязно-серого налета на слизистых оболочках, отсутствие тризма и обнаружение палочек Леффлера по данным бак. посева. При скарлатине выявляются мелкоточечные кожные высыпания, в анамнезе присутствует контакт с больным человеком. Для онкологических поражений характерно сохранение нормальной температуры тела или незначительный субфебрилитет, отсутствие выраженного болевого синдрома, медленное развитие симптоматики. При наличии сосудистой аневризмы визуально и пальпаторно определяется пульсация, синхронизированная с ритмом сердца.
Лечение паратонзиллярного абсцесса
Основная цель лечения на стадии отека и инфильтрации – уменьшение воспалительных изменений, при образовании абсцесса – дренирование полости и санация очага инфекции. Из-за высокого риска развития осложнений все терапевтические мероприятия осуществляются только в условиях стационара. В план лечения входит:
- Медикаментозная терапия. Всем пациентам назначают антибиотики. Препаратами выбора являются цефалоспорины II-III поколения, аминопенициллины, линкозамиды. После получения ре зультатов бактериального посева схему лечения корректируют с учетом чувствительности возбудителя. В качестве симптоматической терапии применяют жаропонижающие, обезболивающие и противовоспалительные препараты, иногда проводят инфузионную терапию. Для полоскания ротовой полости используют растворы антисептиков.
- Оперативные вмешательства. При наличии сформировавшегося гнойника в обязательном порядке выполняют вскрытие паратонзиллярного абсцесса и дренирование полости под регионарной анестезией. При рецидивирующем течении хронической ангины, повторных паратонзиллитах или неэффективности предыдущей терапии осуществляют абсцесстонзиллэктомию – опорожнение гнойника одновременно с удалением пораженной небной миндалины.
Прогноз и профилактика
Прогноз при паратонзиллярном абсцессе зависит от своевременности начала лечения и эффективности проводимой антибиотикотерапии. При адекватной терапии исход заболевания благоприятный – полное выздоровление наступает спустя 2-3 недели. При возникновении внутригрудных или внутричерепных осложнений прогноз сомнительный. Профилактика заключается в своевременной санации гнойных очагов: рациональном лечении ангины, кариозных зубов, хронического гингивита, воспаления аденоидных вегетаций и других патологий, прохождении полноценного курса антибактериальной терапии.

Абсцессы образуются в результате инфицирования слизистых оболочек ЛОР-органов гноеродными бактериями, которые деструктивно влияют на состояние тканей и приводят к их расплавлению. Гнойники (нарывы) следует отличать от эмпием и флегмон. В первом случае гнойный экссудат образуется в естественной полости органа, во втором – гнойные массы не ограничиваются грануляционной тканью, а распространяются в окружающие ткани. Несвоевременное лечение гнойного воспаления чревато эвакуацией патологического экссудата в ткани глотки, что может привести к генерализации патологических процессов и развитию системного воспаления – сепсиса.
Патогенез
Что такое абсцесс? Абсцесс (гнойник) – расплавление мягких тканей с последующим образованием гнойной полости в слизистых оболочках воздухоносных путей. Развитие патологических реакций связано с проникновением в организм клостридий, бактериоидов и анаэробных гнойных бактерий.
В процессе изменения морфологии слизистого эпителия вокруг очага воспаления формируется грануляционная и фиброзная ткань, которая препятствует проникновению гноя в здоровые ткани. В результате в месте поражения образуется гнойник, содержимое которого состоит из патогенов, макрофагов, нейтрофилов и других видов иммунных клеток. Последующее увеличение объема гнойного экссудата в капсуле может привести к разрыву фиброзных тканей и проникновению патологического секрета вглубь горла.
Предотвратить местные осложнения и ухудшение самочувствия пациента позволяет своевременная терапия, которая заключается в дренировании гнойника и последующем приеме противомикробных средств. Запоздалое лечение патологии может повлечь за собой грозные последствия, в частности флегмону шеи, лимфаденит, сепсис или менингит.
Этиология
Почему возникает нарыв в горле? Ключевой причиной развития гнойных воспалений в тканях является несвоевременное лечение местных ЛОР-заболеваний. При тонзилогенном проникновении патогенов чаще всего поражаются небные миндалины, вследствие чего воспалению подвергается околоминдаликовая клетчатка. Причиной активного размножения гноеродных бактерий в организме является снижение иммунитета, которое может быть вызвано:
- гиповитаминозом;
- переохлаждением;
- хроническим воспалением;
- дисбактериозом;
- аутоиммунными сбоями;
- злоупотреблением медикаментами.
Вероятность образования гнойного нарыва в горле повышает аденоидит, сахарный диабет, хронический тонзиллит и синусит.
Как правило, образованию нарыва в тканях горла, глотки и гортани предшествуют инфекционные ЛОР-заболевания – лакунарная и фолликулярная ангина, бактериальный фарингит, ларингит, трахеит, гайморит и т.д. Спровоцировать нагноение могут механические травмы слизистой ротоглотки, пульпит, гингивит, стоматит и другие стоматологические патологии.
Клиническая картина
Симптомы патологии проявляются сразу после образования гнойной капсулы с патологическим содержимым внутри. Интенсивность болей и дискомфортных ощущений зависит от глубины поражения мягких тканей, локализации очага поражения и характера нагноения. К числу типичных проявлений гнойно-воспалительных реакций в горле относятся:
- миалгия;
- сонливость;
- отсутствие аппетита;
- синдром комка в глотке;
- болезненность при глотании;
- гипертрофия лимфоузлов;
- гнусавость голоса;
- субфебрильная лихорадка;
- затрудненное дыхание;
- боль в горле, иррадиирующая в ухо;
- тонические судороги жевательных мышц;
- заброс дуоденального содержимого в глотку.
Большие гнойники, частично перекрывающие воздухоносные пути, вызывают боли при повороте шеи.

Местные симптомы абсцесса визуализируются вблизи небных миндалин и на задней стенке горла. Гиперемия, отечность и зернистость слизистых указывают на наличие воспалительных реакций.
Самопроизвольное вскрытие нарывов облегчает самочувствие пациента, однако при частичной эвакуации гнойных масс абсцесс нередко образуется повторно.
Ретрофарингеальный абсцесс
Ретрофарингеальный абсцесс – патологические изменения в мягких тканях заглоточного пространства. Как правило, ассоциации гноеродных микробов проникают в слизистую горла с током лимфы из слуховой трубки (тубоотит), слухового анализатора (средний отит) или носоглотки (гайморит, синусит). В большинстве случаев ретрофарингеальному абсцессу предшествуют такие инфекционные заболевания как грипп, дифтерия, скарлатина и т.д.
Симптомы патологии можно спутать с клиническими проявлениями паратонзиллита, поэтому при появлении патологических признаков желательно протий обследование у отоларинголога. Для ретрофарингеального абсцесса характерны жалобы на резкие боли в глотке при глотании и употреблении пищи. В случае локализации гнойника в носоглотке больные могут жаловаться на затрудненное дыхание, гнусавость голоса и головные боли.
Распространение очагов воспаления на ткани глотки приводит к инспираторной отдышке, которая проявляется при вертикальном положении тела пациента.
Ликвидировать нарыв в слизистой оболочке органов дыхания можно только хирургическим путем.
Несвоевременное оперативное вмешательство влечет за собой самопроизвольное вскрытие гнойника. Эвакуация гнойных масс в полость гортани может привести к острой гипоксии или удушью.
Паратонзиллярный абсцесс
Паратонзиллярным абсцессом называют гнойное воспаление околоминдаликовой клетчатки. Гнойно-воспалительные реакции возникают вследствие проникновения вирулентных микроорганизмов в лимфоидные ткани глотки. Патогены попадают в паратонзиллярную область из небной миндалины, которая сообщается с окружающими тканями посредством лакун. В гландах находится немало лимфатических путей, через которые болезнетворная флора проникает вглубь околоминдаликовой клетчатки, вызывая воспаление.
В ходе микробиологического исследования выяснилось, что в очагах воспаления чаще всего локализуются различные ассоциации микробов. Гнойник в горле становится причиной возникновения следующих местных и общим признаков:
- спазм жевательной мускулатуры;
- фебрильная лихорадка;
- резкая боль при глотании;
- гипертрофия подчелюстных лимфоузлов;
- затрудненное дыхание;
- общая слабость;
- обильное слюноотделение.
Фарингоскопическая картина определяется стадией развития и формой патологии. В отечно-инфильтративной фазе развития паратонзиллита диагностируется гиперемия (покраснение) и инфильтрация слизистого эпителия. В фазе абсцедирования в зеве возникает асимметрия, небный язычок увеличивается и несколько смещается в сторону здоровых тканей, что приводит к частичному перекрытию воздухоносных каналов.
Важно! Несоблюдение профилактических мероприятий часто приводит к рецидиву воспаления и повторному образованию гнойника.
Устранить гнойные очаги в горле можно посредством антибиотиков и хирургического лечения. Однако следует учесть, что при вскрытии гнойника инцизионное отверстие может склеиваться. Чтобы полностью удалить гнойных экссудат из тканей, дренирование совершают в течение нескольких дней.
Окологлоточный абсцесс

Окологлоточный абсцесс горла – ограниченное гнойное поражение тканей окологлоточного пространства. Патология чаще всего возникает в качестве осложнения гнойно-воспалительных реакций в ротоглотке и среднем ухе. Возбудителем инфекции являются неклостридиальные представители патогенной флоры – золотистый стафилококк или веретенообразная палочка.
В 37% случаев воспаление окологлоточных тканей наблюдается на фоне паратонзиллита или мастоидита. Значительно реже патология развивается в результате прорыва гнойника, локализующегося в небной миндалине.
При несоблюдении правил послеоперационной терапии гнойник может образоваться через несколько суток после тонзиллэктомии.
К типичным проявлениям гнойно-воспалительных реакций в тканях горла можно отнести:
- высокую температуру;
- гипертрофию гланд;
- затрудненное глотание;
- боли при движении головой;
- отек шеи и лимфоузлов.
Лечение патологии предполагает оперативное вмешательство со стороны глотки, при котором абсцесс вскрывают, а гнойный экссудат откачивают с помощью шприца. После операции пациенту назначают антибактериальную терапию с приемом лекарств широкого спектра действия. В случае необходимости пациенту вводят противогангренозную сыворотку, препятствующую заражению крови и окологлоточных тканей.
Диагностика
Диагностировать поверхностный абсцесс можно при визуальном осмотре ротоглотки пациента. Но примерно в 46% случаев в тканях горла образуется внутренний абсцесс, который можно обнаружить только при аппаратном обследовании больного. Для диагностики патологии и определения стадии развития гнойно-воспалительных реакций могут назначаться следующие виды обследования:
- компьютерная томография (КТ)– послойное обследование ЛОР-органов, в ходе которого специалист получает изображения тканей в месте локализации гнойников;
- рентгенография – фотографирование органов дыхания с помощью рентгеновских лучей;
- анализ крови – лабораторный анализ, во время которого определяется количество тромбоцитов, эритроцитов и белых кровяных телец в крови;
- ультразвуковое исследование (УЗИ) – получение двухмерного изображения горла при помощи высокочастотных звуковых волн;
- магнитно-резонансная томография (МРТ) – диагностика ЛОР-органов, во время которой используется не ионизирующее излучение, а безопасное магнитное поле и радиочастотные импульсы.

Биохимический анализ крови позволяет определить концентрацию иммунокомпетентных клеток в плазме. Высокая плотность лейкоцитов указывает на наличие воспалительных реакций в организме и, соответственно, высокую вероятность образования гнойных очагов в ЛОР-органах. Изображения тканей, полученные при прохождении КТ, УЗИ и МРТ, позволяют с точностью определить место локализации гнойных очагов и степень поражения мягких тканей.
Пробная пункция абсцесса позволяет определить тип возбудителя инфекции и подходящие препараты для устранения патогенной флоры.
Терапия
Как устранить абсцесс в горле? Методы лечения должны определяться только специалистом после сдачи пациентом необходимых анализов. Этиотропная терапия предполагает иссечение пораженных воспалением тканей или дренирование патологической полости. Для симптоматического лечения гнойно-воспалительных процессов в горле больному назначаются:
- нестероидные противовоспалительные лекарства («Флурбипрофен», «Набуметон») – препятствуют синтезу медиаторов воспаления, за счет чего ускоряется регресс гнойно-воспалительных реакций;
- антипиретики («Парацетамол», «Гевадал») – ликвидируют субфебрильную и фебрильную лихорадку;
- анальгетики («Андипал», «Калпол») – устраняют болезненность и дискомфортные ощущения при глотании;
- антигистаминные средства («Фенкарол», «Ломилан») – снимают отечность и воспаление, вследствие чего облегчается дыхание.
Комплексное лечение абсцессов препятствует распространению микробной флоры, вследствие чего ускоряется регресс воспаления и эпителизация пораженных тканей.
Заглоточный абсцесс — это гнойное воспаление расположенной в заглоточном пространстве клетчатки. Возникает в результате травмирования глотки или распространения гноеродных микроорганизмов из находящегося в носоглотке или ухе инфекционного очага. Заглоточный абсцесс проявляется интенсивной болью в горле, приводящей к нарушению глотания и отказу от пищи; гнусавостью или охриплостью голоса, затруднением дыхания, повышением температуры тела, увеличением шейных и затылочных лимфоузлов. Диагностика заболевания осуществляется с применением фарингоскопии, бакпосева мазка из зева, ПЦР-диагностики, RPR-теста. Лечение большинства заглоточных абсцессов - это хирургическое вскрытие и дренирование. Оно проводится на фоне системной комплексной терапии антибактериальными, противовоспалительными и гипосенсибилизирующими препаратами.
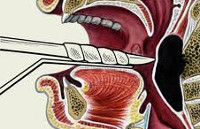
Общие сведения
Наибольшую склонность к образованию заглоточного абсцесса имеют дети в возрасте до 4 лет. Это обусловлено имеющимися у них особенностями строения заглоточного пространства: большой рыхлостью клетчатки и наличием в ней лимфатических узлов, которые после 6-ти лет полностью атрофируются. Самая высокая заболеваемость заглоточным абсцессом отмечается среди детей от 2 месяцев до 1 года. Во взрослом возрасте заглоточный абсцесс встречается достаточно редко и обычно является следствием травматического повреждения глотки. Однако современная отоларингология отмечает увеличение числа случаев заглоточного абсцесса у взрослых пациентов.

Причины
Причиной возникновения заглоточного абсцесса в детском возрасте чаще всего является инфекция. Первичным очагом инфекции может быть гнойный отит, мастоидит, осложнившийся паротит, фарингит, ринит, синусит, тонзиллит. Распространение инфекционного процесса в заглоточное пространство происходит по лимфатическим путям с поражением заглоточных лимфатических узлов. Благоприятствующим этому фактором является ослабленное состояние организма ребенка, сниженный иммунитет, наличие диатеза или рахита. У детей заглоточный абсцесс может развиваться на фоне острых инфекционных заболеваний: ОРВИ, кори, скарлатины, дифтерии, гриппа. В редких случаях он является осложнением аденотомии или тонзиллэктомии.
Во взрослом возрасте на первое место среди причин формирования заглоточного абсцесса выходит травматический фактор. Повреждение глотки может произойти рыбной костью, грубой пищей, инородным предметом. Травматизация глотки возможна при проведении гастроскопии, бронхоскопии, установке назогастральной трубки и эндотрахеальном наркозе.
Заглоточный абсцесс у взрослых может возникать как осложнение тяжелой ангины. В некоторых случаях он оказывается вызван специфической микрофлорой и является следствием туберкулеза или сифилиса, протекающих с поражением шейного отдела позвоночника. В таких случаях говорят о «холодном» заглоточном абсцессе. Риск развития заглоточного абсцесса повышен у пациентов с хроническими заболеваниями и сниженным иммунитетом, при наличие сахарного диабета, злокачественной опухоли, ВИЧ-инфекции.
Классификация
Заглоточный абсцесс классифицируется в зависимости от расположения. Выделяют следующие виды заглоточных абсцессов:
- эпифарингеальный — расположенный выше небной занавески;
- мезофарингеальный — локализующийся между корнем языка и краем небной занавески;
- гипофарингеальный — находящийся ниже корня языка;
- смешанный — занимающий несколько анатомических зон.
Симптомы заглоточного абсцесса
Заглоточный абсцесс характеризуется острым началом с повышением температуры тела до 39-40 °С и нарушением общего состояния. Развитие заглоточного абсцесса на фоне уже имеющегося инфекционного заболевания проявляется резким ухудшением состояния пациента и появлением новых симптомов. Дети становятся плаксивыми и беспокойными, происходит нарушение сна, характерен отказ от еды, а у детей грудного возраста — нарушение сосания.
Одним из первых признаков формирования заглоточного абсцесса является боль в горле. Больные отмечают усиление боли во время глотания, затруднение при проглатывании пищи. Боль в горле часто настолько сильно выражена, что пациенты отказываются от еды. При расположении заглоточного абсцесса в верхнем отделе глотки наблюдается нарушение носового дыхания, у взрослых и детей старшего возраста появляется гнусавость голоса. Если заглоточный абсцесс локализуется в среднем или нижнем отделе глотки, то появляется охриплость голоса и затрудненное дыхание, могут возникать приступы удушья. Наблюдается одышка с затрудненным вдохом (инспираторная). В вертикальном положении пациента отмечается усугубление нарушений дыхания из-за стекания гноя вниз и перекрытия им просвета трахеи. Может появляться клокотание в горле, что чаще всего происходит в период сна.
Заглоточный абсцесс сопровождается лимфаденитом регионарных лимфатических узлов. Боковые верхнешейные и затылочные лимфоузлы становятся припухлыми и болезненными. Типично вынужденное положение пациента: его голова запрокинута назад и повернута в ту сторону, где располагается заглоточный абсцесс. Во многих случаях на стороне заглоточного абсцесса отмечается отек участка шеи, расположенного позади угла нижней челюсти.
Осложнения
Распространение инфекции из заглоточного абсцесса по верхним дыхательным путям может привести к появлению бронхопневмонии. Нарушение дыхательной функции способствует развитию застойной пневмонии. Реже наблюдается гематогенное распространение инфекции в полость черепа с возникновением абсцесса головного мозга или гнойного менингита. В отдельных случаях при заглоточном абсцессе рефлекторно может произойти остановка сердечной деятельности.
Грозным осложнением заглоточного абсцесса является асфиксия — удушье в результате перекрытия просвета дыхательных путей. Асфиксия может возникнуть из-за выраженного отека гортани или при самопроизвольном вскрытии заглоточного абсцесса с излитием в просвет гортани большого количества гнойных масс. При вскрытии абсцесса в заглоточное пространство гной по рыхлой клетчатке распространяется на крупные сосуды шеи или просачивается в средостение. Поражение сосудов может стать причиной аррозивного кровотечения, тромбоза яремной вены или флебита. Проникновение инфекции в средостение вызывает развитие гнойного медиастинита, который быстро приводит к возникновению сепсиса.
Диагностика
Заглоточный абсцесс диагностируется отоларингологом на основании данных, полученных в ходе осмотра пациента и проведения фарингоскопии. При осмотре обращает на себя внимание вынужденное положение головы пациента, локальный отек в области шеи, увеличение лимфатических узлов и их болезненность при пальпации. Фарингоскопия выявляет локальную инфильтрацию на задней стенке глотки и опухолевидную припухлость шаровидной формы. Пальцевое исследование глотки определяет болезненность в месте припухлости и наличие симптома флюктуации, свидетельствующего о том, что образование представляет собой скопление жидкого гноя.
Клинический анализ крови говорит о наличии воспалительного процесса: отмечается лейкоцитоз и повышение СОЭ до 40 мм/ч. Микроскопия и бактериологическое исследование мазка из зева позволяют определить вид возбудителя, ставшего причиной заглоточного абсцесса. Чаще всего это гемолитические стрептококки, золотистые стафилококки, клебсиела, анаэробный и эпидермальный стафилококки, кишечная палочка. Возможна туберкулезная или сифилитическая этиология абсцесса. В связи с этим проводят ПЦР-диагностику сифилиса и туберкулеза, RPR-тест, анализ мокроты на микобактерии туберкулеза.
Для выявления сопутствующих заболеваний уха и носоглотки, которые возможно стали причиной формирования заглоточного абсцесса, может потребоваться отоскопия, риноскопия, УЗИ и рентгенография околоносовых пазух, рентгенография позвоночника в шейном отделе.
Лечение заглоточного абсцесса
Выявленный заглоточный абсцесс подлежит хирургическому вскрытию и дренированию. В месте наибольшего выбухания делают разрез абсцесса скальпелем или остроконечными ножницами. В разрез вводят наконечник электрического отсоса и отсасывают гной. Важно сразу же после вскрытия заглоточного абсцесса быстро произвести отсасывание гноя, чтобы избежать его попадания в дыхательные пути. Для предупреждения затекания гноя в дыхательные пути в момент вскрытия абсцесса некоторые авторы рекомендуют предварительно производить его пункцию и отсасывать гной. В некоторых случаях после вскрытия заглоточного абсцесса края произведенного разреза слипаются, тогда прибегают к их повторному раздвиганию с использованием желобоватого зонда или щипцов Гартмана.
Низко расположенные абсцессы, сопровождающиеся затеком гноя в область шеи, вскрывают через наружный хирургический доступ. Разрез производят по передне-боковой поверхности шеи параллельно краю грудино-ключично-сосцевидной мышцы.
При наличие симптомов сдавления дыхательных путей с нарушением дыхания введение дыхательной трубки (интубация) противопоказано. В таких случаях неотложная помощь с целью восстановления дыхательной функции заключается в проведении крикотомии — разреза на передней поверхности шеи с формированием отверстия в гортанном хряще, через которое осуществляется дыхание. Для ликвидации гипоксии, возникшей из-за нарушений дыхания, дополнительно показана оксигенотерапия.
Вскрытие заглоточных абсцессов сифилитической или туберкулезной природы не проводится из-за опасности вторичного инфицирования. Лечение таких абсцессов заключается в их повторных пункциях с введением противотуберкулезных и противосифилитических препаратов непосредственно в абсцесс. Одновременно с этим назначается общая противотуберкулезная и противосифилитическая терапия.
Хирургическое лечение заглоточного абсцесса осуществляется в сочетании с системной антибактериальной терапией и санацией всех имеющихся в носоглотке или ухе инфекционных очагов. Назначаются также жаропонижающие и противовоспалительные средства (парацетамол, ибупрофен, нимесулид) и гипосенсибилизирующие препараты (дезлоратадин, лоратадин, фенспирид), поливитамины. До и после вскрытия абсцесса пациенту необходимо тщательно выполаскивать горло растворами антисептиков.
Прогноз и профилактика
Своевременное выявление и вскрытие заглоточного абсцесса в большинстве случаев является залогом благоприятного исхода заболевания. При развитии осложнений прогноз заболевания серьезный. Пациент может погибнуть от асфиксии, остановки сердца, сепсиса, аррозивного кровотечения. Однако в современной развитой медицине такие случаи встречаются крайне редко.
Наилучшей профилактикой развития заглоточного абсцесса является ранняя диагностика и корректное лечение лор-заболеваний, своевременное проведение хирургической санации гнойных очагов. Важное значение в профилактике заглоточного абсцесса травматического генеза имеет правильное проведение диагностических и лечебных процедур, связанных с введением в глотку эндоскопа или дыхательной трубки; аккуратное удаление инородных тел глотки; тщательное соблюдение техники оперативных вмешательств на структурах носоглотки (удаление опухолей глотки и аденоидов, тонзиллэктомия).
Фурункул уха – это воспаление сальной железы либо волосяного фолликула кожи перепончато-хрящевой части наружного уха или ушной раковины. Характерные симптомы: зуд, резкая боль, отечность и покраснение кожи, увеличение регионарных лимфатических узлов, ухудшение слуха на стороне поражения, общий интоксикационный синдром. Диагностика основывается на жалобах и анамнезе больного, результатах общего осмотра, отоскопии, лабораторных и инструментальных исследований. Лечение может включать медикаментозную терапию, хирургическое дренирование гнойной полости и физиотерапевтические процедуры.
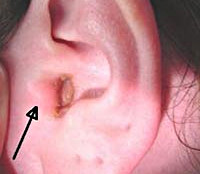
Общие сведения
Фурункул уха, или ограниченный наружный отит – относительно распространенная патология. Она составляет 15-18% от общего количества отоларингологических заболеваний. Согласно статистическим данным, наружный ограниченный отит встречается с частотой 3-6 случаев на 1000 населения. В этиологии наиболее значимыми факторами являются повреждения кожи и иммунодефицит, которые становятся причиной 50-60% всех случаев развития болезни. Патология одинаково распространена по всему земному шару. У представителей мужского пола она наблюдается несколько чаще, чем у женщин. Болеют преимущественно лица молодого и среднего возраста – от 18 до 45 лет. Осложнения наблюдаются у 2-5% пациентов.

Причины фурункула уха
Воспаление волосяного фолликула либо сальной железы ушной раковины или наружного уха развивается при инфицировании патогенной микрофлорой, которая в большинстве случаев представлена стафилококками и стрептококками. Формированию гнойно-некротических изменений способствует:
- Механическое воздействие. Включает травматические повреждения структур наружного уха, постоянный контакт с водой или предметами (посещение бассейна, длительное использование строительных и вакуумных наушников, внешних слуховых аппаратов), расчесывание на фоне зудящих дерматологических поражений или вследствие вредных привычек.
- Сопутствующие заболевания уха. Заболевание может провоцироваться раздражением и инфицированием кожных покровов гнойными выделениями, наблюдающимися при гнойном среднем отите, лабиринтите, мирингите и других патологиях.
- Снижение защитных сил организма. Включает эндокринные нарушения (сахарный диабет), иммунодефицитные состояния (ВИЧ-инфекция, некоторые врожденные болезни), онкогематологические заболевания (лейкозы), авитаминозы, хроническую усталость, постоянные стрессы.
- Несоблюдение правил личной гигиены. Засаленность, повышенная потливость, редкое проведение гигиенических процедур или их полное отсутствие и связанная с этим загрязненность кожи способствуют контаминации кожных покровов патогенной микрофлорой.
Патогенез
Начальная, инфильтративная стадия развития фурункула сопровождается проникновением в устье сальной железы/волосяного фолликула болезнетворной микрофлоры, что приводит к образованию пустулы. В состав последней входит большое количество нейтрофильных лейцитов, бактерий-возбудителей и фибринозных нитей. Далее инфекционные агенты распространяются вглубь фолликула, провоцируя воспалительные изменения с дальнейшим образованием инфильтративных масс и зон некроза – так осуществляется переход в стадию абсцедирования. Прилегающие к пораженному участку ткани подвергаются гнойному расплавлению и формируют гнойный экссудат, который накапливается под эпидермисом, окружая фолликулярное устье. Через некоторое время скопление большого объема гноя приводит к разрыву эпидермиса и выделению содержимого, включая гнойный стержень и отмерший волос. Образовавшийся дефект заполняет грануляционная ткань, со временем на месте поражения формируется келоидный рубец.
Симптомы фурункула уха
Первыми признаками становятся зуд и дискомфорт в области пораженного уха, которые относительно быстро сменяются выраженным чувством распирания и тяжести, а затем – сильным болевым синдромом. Боль имеет постоянный, пульсирующий характер, иррадиирует в височную и затылочную область, реже – в нижнюю челюсть, шею или диффузно распространяется по всей голове. Любое касание уха и акт жевания сопровождаются усилением болевых ощущений. В устье слухового канала и в зоне ушной раковины отмечается гиперемия и умеренная отечность кожи. В редких случаях возможно смещение хряща наружного уха вследствие сильного отека заушных тканей, что встречается при задневерхней локализации фурункула в просвете слухового прохода и требует дифференциации с мастоидитом.
В стадии абсцедирования температура тела повышается до субфебрильных, редко – фебрильных цифр. Возникают другие слабовыраженные проявления интоксикационного синдрома – повышенная утомляемость, недомогание, слабость. Характерна региональная лимфаденопатия. Один из специфических признаков – увеличение интенсивности болевого синдрома в ночное время, влекущее за собой нарушения сна. Сужение просвета слухового канала фурункулом становится причиной одностороннего снижения слуха по типу кондуктивной тугоухости. Усиление симптоматики наблюдается до момента прорыва гнойника, что в среднем наступает на 5-7 день от возникновения первых проявлений. После этого появляется умеренное гноетечение из уха, сопровождающееся внезапным улучшением общего состояния больного: уменьшением болевых ощущений или их полным исчезновением, относительным улучшением слуха, нормализацией температуры тела.
Осложнения
Осложнения фурункула уха обусловлены распространением патогенной микрофлоры или гнойных масс в регионарные анатомические структуры. Чаще всего возникает мастоидит, диффузный наружный отит, хондрит ушной раковины и артрит височно-нижнечелюстного сустава. В некоторых случаях формируется стеноз слухового прохода, приводящий к стойкой кондуктивной тугоухости. Значительно реже наблюдается мирингит, средний отит. При выраженном иммунодефиците существует риск быстрого распространения инфекции в полость головного мозга с дальнейшим развитием менингитов, энцефалитов, тромбоза венозного синуса. В подобных случаях также возможна системная генерализация инфекционного процесса – сепсис.
Диагностика
Постановка диагноза проводится на основе физикального осмотра и анамнестических сведений. При опросе пациента отоларинголог уточняет имеющиеся клинические симптомы, динамику их развития. Также специалист акцентирует внимание на потенциальных причинах и факторах, способствующих развитию патологии. Дальнейшая диагностическая программа включает:
- Общий осмотр. Визуально определяется отек и покраснение кожных покровов наружного уха. При нажатии на козелок наблюдается резкое усиление болевых ощущений – позитивный «козелковый симптом». При пальпации околоушной области определяются умеренно увеличенные, болезненные заушные и приушные лимфатические узлы. При локализации фурункула непосредственно на раковине наружного уха визуализируется небольшое круглое образование ярко-розового или красного цвета с беловатой точкой на верхушке.
- Отоскопию. При осмотре слухового канала с расположенным в нем фурункулом выявляется образование круглой или овальной формы, частично или полностью закрывающее просвет, окруженное гиперемированной и отечной кожей. После вскрытия определяется небольшой объем гнойного экссудата и кратерообразная рана.
- Общий анализ крови. В ОАК наблюдается умеренный (редко – высокий) нейтрофильный лейкоцитоз со смещением лейкоцитарной формулы в сторону палочкоядерных и юных нейтрофилов, увеличение СОЭ.
- Бактериальный посев. Используется при наличии гнойных выделений из уха. Этот тест позволяет установить характер гноеродной микрофлоры и ее чувствительность к различным группам антибактериальных препаратов.
- Рентгенография височных костей. Назначается относительно редко, зачастую – при низкой информативности физикальных методов исследования и невозможности провести полноценную дифференциацию с другими патологиями. При подозрении на опухолевые образования также может использоваться КТ височных костей.
Лечение фурункула уха
В стадии инфильтрации проводится консервативное лечение, целью которого является купирование воспалительного процесса и предотвращение накопления гнойных масс. На этапе абсцедирования или при наличии признаков развития осложнений показано хирургическое вмешательство. В целом лечение наружного ограниченного отита включает следующие терапевтические мероприятия:
- Фармакотерапия. Состоит из антибиотиков широкого спектра действия или средств, подобранных по результатам теста на антибиотикочувствительность; противовоспалительных, антигистаминных и обезболивающих препаратов, антипиретиков, витаминных комплексов. В качестве местного лечения осуществляется промывание наружного уха антисептиками или гипертоническим раствором, в слуховой проход устанавливается турунда, пропитанная этими же средствами.
- Хирургическое лечение. Его суть заключается во вскрытии фурункула под местной анестезией, эвакуации гнойного содержимого, промывании сформировавшейся полости растворами антисептиков и антибиотиков, постановке дренажной системы.
- Физиотерапия. Широко применяются УВЧ, УФО, соллюкс, ЛУЧ-2, лазерная, ультразвуковая и магнитотерапия, селективная хромотерапия, сухие согревающие компрессы. Выбор конкретной методики зависит от терапевтической цели – купирования воспалительного синдрома, подготовки к оперативному вмешательству, ускорения процессов регенерации.
Прогноз и профилактика
Прогноз для жизни и здоровья благоприятный. Современно поставленный диагноз и рано начатое лечение обеспечивают относительно быстрое выздоровление. Осложнения и рецидивы возникают редко, исключение – иммунодефицитные состояния, не поддающиеся коррекции. Неспецифическая профилактика заключается в предотвращении травм области уха, коррекции нарушений иммунитета, регулярном проведении гигиенических процедур, соблюдении техники безопасности в условиях производства, своевременном лечении заболеваний уха. Специфических превентивных мер в отношении фурункула уха не разработано.
Читайте также:

