Если появилась шишка и болит на щеке
Обновлено: 28.04.2024
Третьи моляры (восьмерки, зубы мудрости) считаются самыми проблемными зубами. Их прорезывание чаще всего неполное, что связано с нехваткой места в челюсти. Процесс сопровождается болью и отеком слизистой, а сложность полноценной чистки приводит к кариесу и периодическому воспалению десны над зубом. Что делать в такой ситуации, возможно ли сохранить зуб мудрости или потребуется удалить — подробно ответим на эти вопросы в статье.
Содержание
Наши специалисты

Пастьян Андрей Альбертович
Опыт работы — 21 год

Белов Сергей Валерьевич
Опыт работы — 4 года

Апоян Ашот Араратович
Опыт работы — 8 лет
Почему могут болеть зубы мудрости
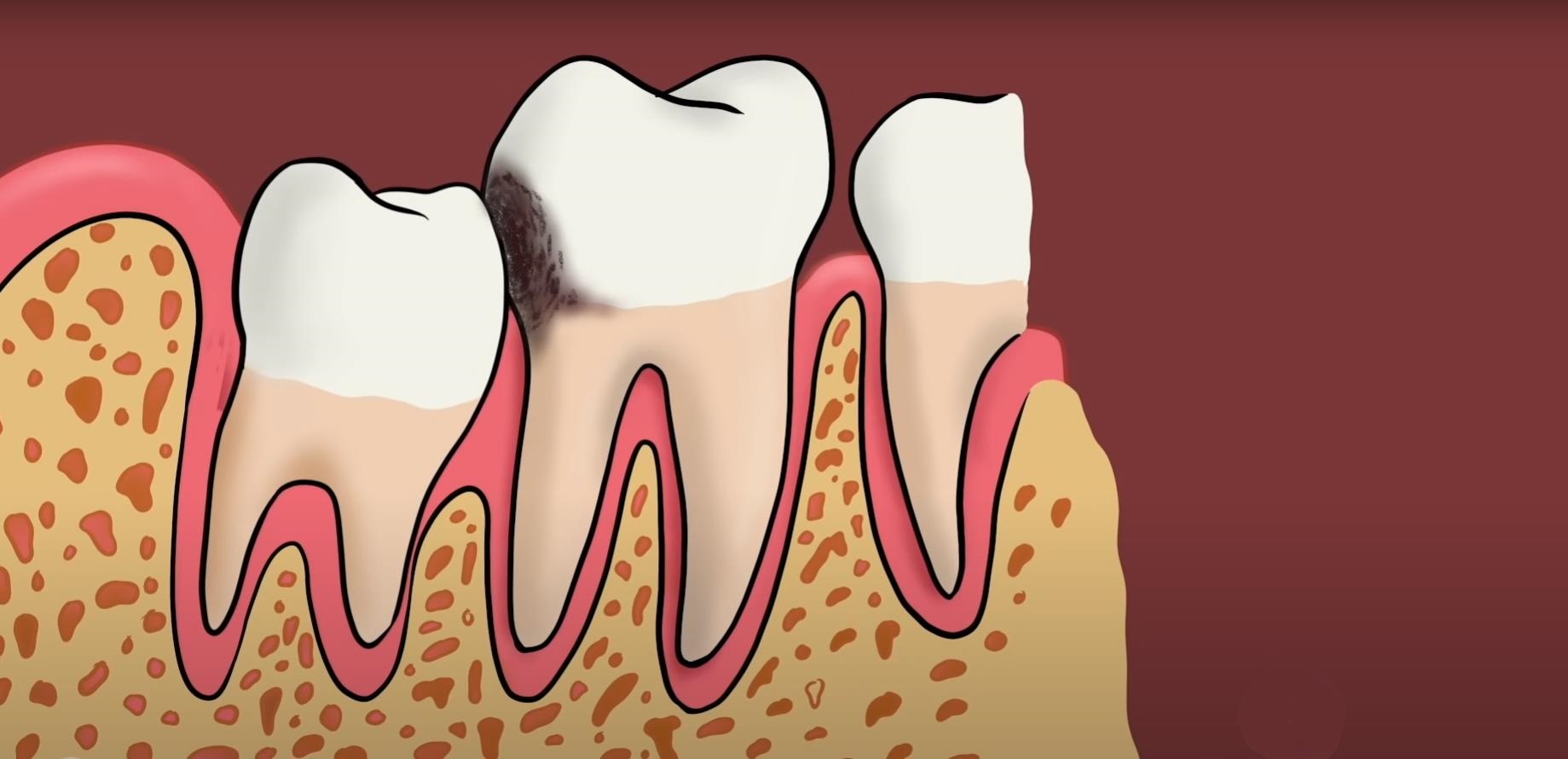
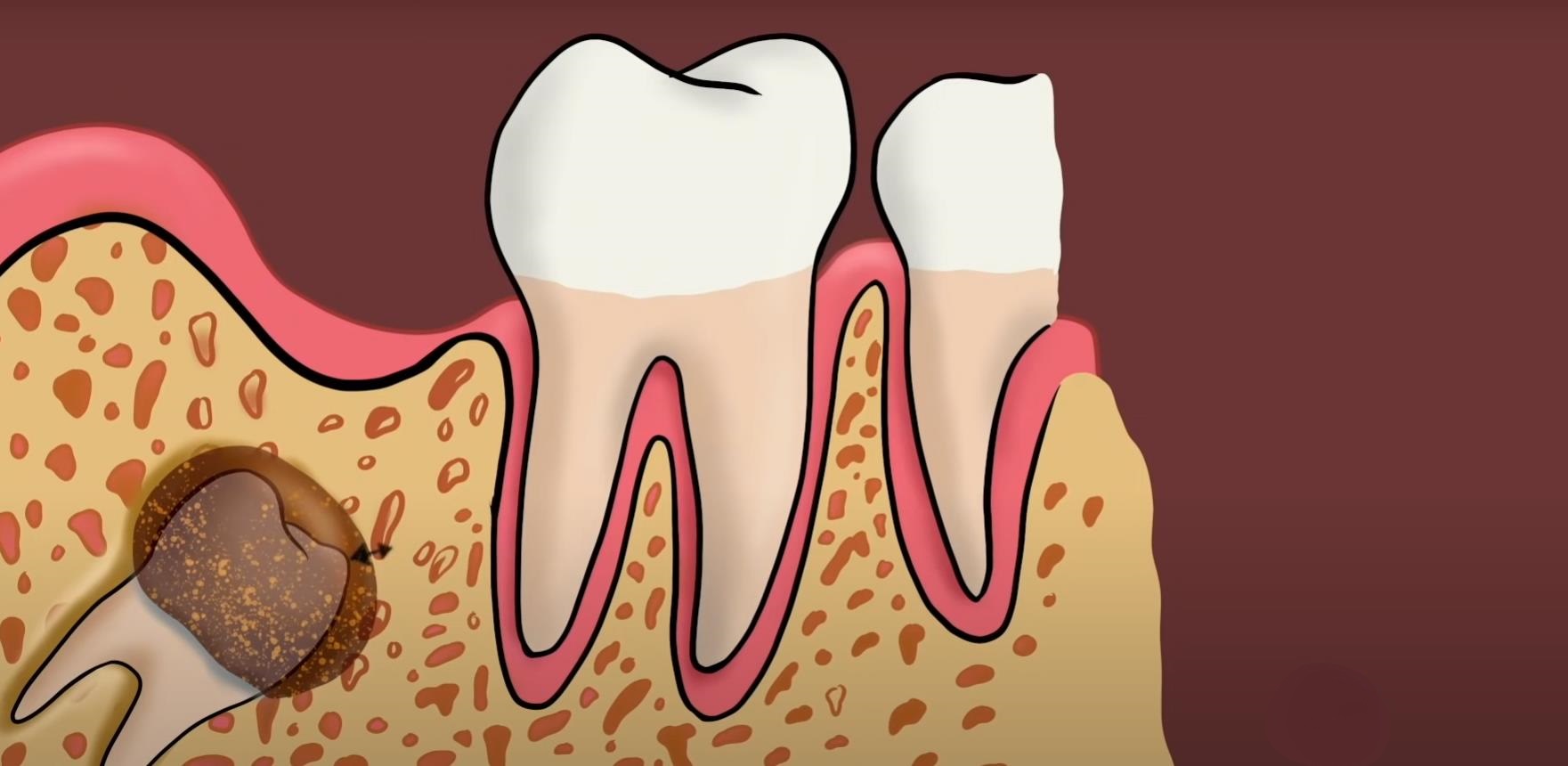
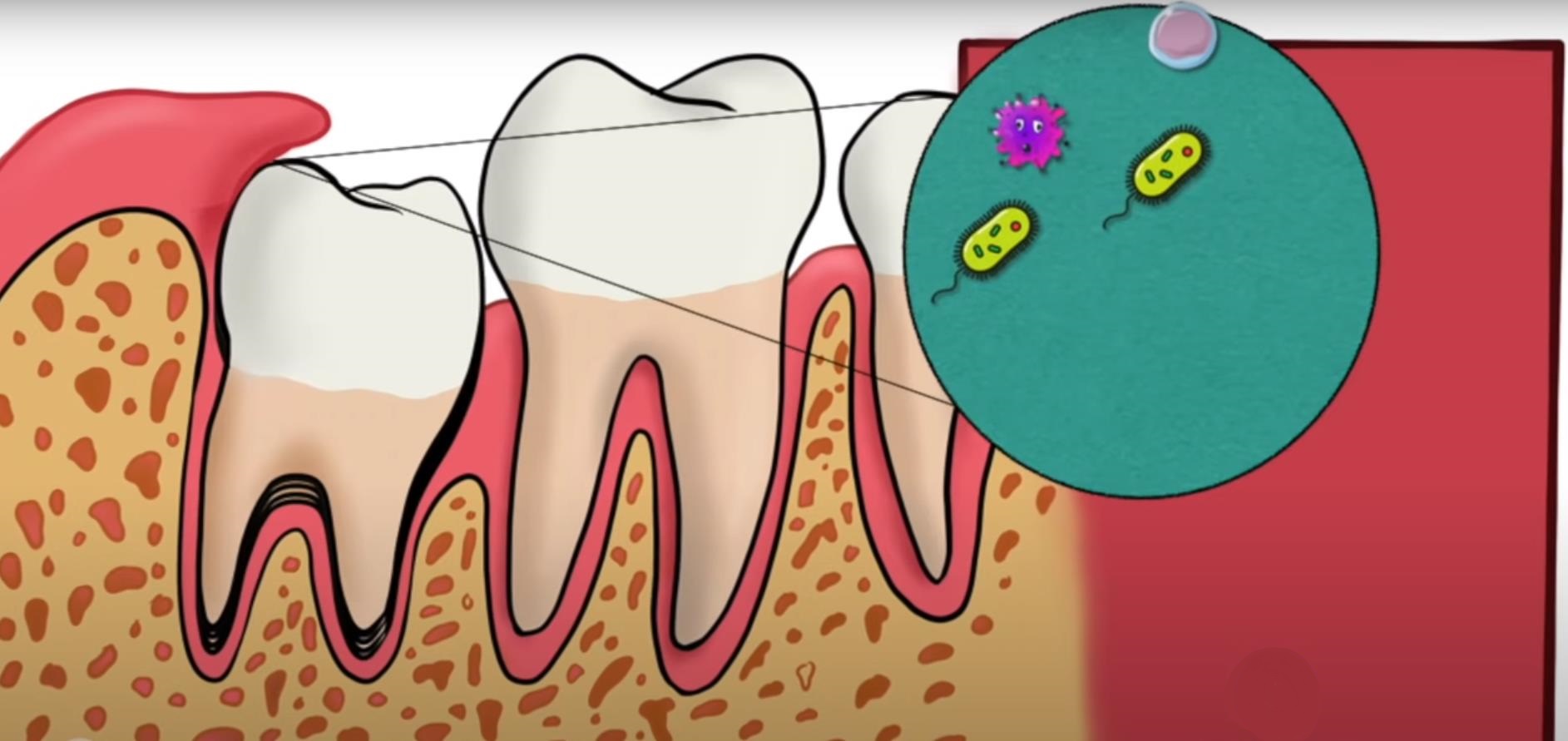
Многие считают, что основной причиной зубной боли становится процесс прорезывания третьего моляра. Однако часто болезненные ощущения вызывают распространенные стоматологические заболевания.
Прорезывание зуба
В процессе эволюции произошло уменьшение нижней челюсти и дистального отдела ее альвеолярной части. Зубы мудрости, появляющиеся позже остальных, сталкиваются с проблемой нехватки места. Пытаясь прорезаться они сдавливают окружающие ткани с нервами и сосудами. Это вызывает у пациента болезненные ощущения.

В процессе эволюции произошло уменьшение нижней челюсти и дистального отдела ее альвеолярной части. Зубы мудрости, появляющиеся позже остальных, сталкиваются с проблемой нехватки места. Пытаясь прорезаться они сдавливают окружающие ткани с нервами и сосудами. Это вызывает у пациента болезненные ощущения.
Другие причины болей — это неправильное расположение зачатка восьмерки в челюсти, нарушения роста и развития самой челюсти. В результате этого зуб оказывается наклоненным кпереди, ко второму моляру, реже кнаружи, вовнутрь или кзади. При развороте коронки в сторону зубного ряда зуб мудрости давит на семерку. Это постепенно приводит к скученности зубов.
Стоматологические заболевания
Третьи моляры находятся дальше остальных зубов, а часть жевательной поверхности может закрывать десна. Эти факторы затрудняют очищение восьмерок и провоцируют развитие стоматологических заболеваний:
В зубном налете содержится большое количество кариесогенных бактерий, вырабатывающих кислоту в процессе своей жизнедеятельности. При длительном воздействии кислоты происходит разрушение зубных тканей. Сначала на эмали появляется матово-белое пятно. Затем образуется полость, в которую попадает еда. Зуб начинает реагировать на кислую, сладкую и холодную пищу.
Воспаление нерва в зубе мудрости возникает, если бактерии проникают из кариозной полости в пульпарную камеру. Пациент при развитии пульпита чувствует резкую, пульсирующую боль, которая может усилиться в вечернее время. Хронический пульпит обычно протекает бессимптомно. Иногда пациенты замечают появление ноющих болей в зубе, реже дискомфорт появляется во время приема горячей, твердой пищи.
Если восьмерка с пульпитом не была удалена, то инфекция выходит в костную ткань. На корнях образуются гранулемы, кисты. Пациент ощущает чувство «выросшего» зуба и болезненность при надавливании. Зуб мудрости может иметь небольшую подвижность. При хроническом заболевании симптомы могут практически отсутствовать, а изменения за верхушкой зуба обнаруживают случайно на диагностическом снимке.
Перикоронит
Нередко у зуба мудрости после прорезывания часть бугров остается под слизистой. Десну, нависающую над третьим моляром, врачи называют капюшоном. Под него забивается пища, а слизистая постоянно травмируется. Это провоцирует развитие перикоронита — воспаления десны над зубом.

При развитии гнойной формы заболевания пациенты испытывают сильную боль позади второго моляра, которая усиливается при жевании. Боль иррадиирует в ухо, висок. Становится больно глотать. Из-под капюшона выделяется гнойное содержимое. При хронической форме перикоронита воспаление полностью не стихает. Может наблюдаться небольшое ограничение открывание рта и покраснение слизистой над зубом. Боли возникают только в период обострений.
Признаки воспаления
Характерные симптомы, указывающие на воспалительный процесс в области восьмого зуба:
- боль при глотании пищи;
- гнилостный запах изо рта;
- воспаление десны над зубом;
- слабость, повышение температуры;
- иррадиация боли в ухо, висок, челюсть;
- открывание рта болезненное, ограниченное;
- боли рядом с зубом мудрости, усиливающиеся при жевании;
- увеличение, болезненность поднижнечелюстных лимфоузлов;
- резкая пульсирующая боль — признак воспаления нерва в зубе.
Часто зубы мудрости становятся причиной хронической травмы щеки. Это происходит, если восьмерка имеет наклон в щечную сторону и при закрывании рта травмирует слизистую своими буграми. В результате на щеке образуется болезненное уплотнение, поэтому такой зуб необходимо убирать. Дополнительным признаком воспаления нерва в третьем моляре становится наличие большой кариозной полости.
Методы лечения
Существует несколько способов, как лечить восьмерки — начиная с консервативного, заканчивая сложным удалением зуба. Выбор способа во многом зависит от положения зуба в челюсти и наличия сопутствующих стоматологических заболеваний. Поэтому в начале приема стоматолог проводит тщательную диагностику: спрашивает, как давно беспокоит зуб, осматривает полость рта, пальпирует лимфоузлы, направляет на снимок.
Терапевтическое лечение
Восстановление восьмого зуба проводят крайне редко. Это можно сделать, если зуб мудрости имеет нормальное положение и при прорезывании не вызвал развитие осложнений. Например, если на жевательной поверхности образовался кариес, пациент жалуется на чувствительность зуба от сладких и кислых продуктов. Чтобы устранить проблему, стоматолог под анестезией убирает измененную зубную ткань и ставит пломбу.
При диагностике пульпита или периодонтита лечение зуба обычно не проводят. Расположение третьего моляра таково, что не хватает места для работы эндодонтическими инструментами. При этом у зубов мудрости самая сложная система каналов, которая в таких условиях не может быть нормально обработана. По этой причине стоматолог рекомендует удалить зуб.
Удаление капюшона

Иссечение воспаленной слизистой, закрывающей часть жевательной поверхности, целесообразно, если восьмерка имеет нормальное положение в зубной дуге. Для этого стоматолог делает анестезию, проводит антисептическую обработку и безболезненно убирает капюшон скальпелем. Десна полностью заживает в течение 3-4 дней.
В результате такой процедуры врач исключает дальнейшее попадание пищи под слизистую, а пациент может полноценно очистить все поверхности зуба мудрости. Это исключит повторное воспаление десны и убережет эмаль от поражения кариесом. Сделать такую операцию желательно сразу, как только прорезался зуб мудрости.
Простое удаление зуба
Операцию назначают, если зуб имеет неправильное положение, но прорезался полностью. Чаще всего простое удаление бывает при извлечении верхних зубов мудрости. Операция длится около 15–20 минут. Врач делает анестезию, а затем аккуратно раскачивает восьмерку элеватором. Затем накладывает щипцы и извлекает зуб. При необходимости хирург накладывает швы, чтобы защитить кровяной сгусток в лунке и исключить попадание пищи.
Асимметрия лица вследствие припухлости щечной области – не радужная картина. К тому же, в некоторых случаях эстетический дискомфорт дополняют неприятные, болевые ощущения. Среди причин такого состояния выделяю как внешние, так и внутренние факторы организма. Оптимальным и верным решением послужит незамедлительное обращение к стоматологу и своевременная лечебная терапия.
Содержание

Пастьян Андрей Альбертович
Опыт работы — 21 год

Белов Сергей Валерьевич
Опыт работы — 4 года
Опухла щека и болит зуб: причины
Если увеличение размеров щечной области сопровождается болями, то следует рассматривать как инфекционные заболевания, так и прогрессирующие воспалительные процессы. Далее рассмотрим, что к таковым группам относят.
Пародонтоз
Пародонтоз – это заболевание опорного аппарата зуба (пародонта) невоспалительного характера. Оно развивается вследствие:
- эндокринных патологий (синдром Кушинга);
- нарушения прикуса;
- нехватки витаминов, минералов;
- травм пародонта;
- недостаточной гигиены полости рта;
- неврологических нарушений;
- снижения иммунитета.
Дополнительно предрасполагающим фактором является пожилой возраст.
Ведущими клиническими признаками пародонтоза на начальной стадии служат опущение (рецессия) десен, оголение шейки зубов, повышение чувствительности к температурным раздражителям. При значительном поражении пародонта формируется десневой карман, в котором скапливаются частички пищи. Это служит причиной неприятного запаха изо рта, и, в дальнейшем, выпадения зубов.
Прогрессирование заболевания приводит к появлению кровоточивости, зуда в деснах и повышению чувствительности шейки зуба. Запущенная стадия характеризуется расшатанностью зубов, появлением зубного налета и увеличением межзубных промежутков.
Лечение пародонтоза составляется на основе данных осмотра и рентген-исследования. Комплексная терапия состоит из:
- удаления зубных отложений;
- витаминотерапии, препаратов для улучшения кровообращения в тканях;
- физиотерапии;
- хирургического вмешательства (при запущенной стадии).
Оперативное вмешательство проводят с целью восстановления разрушенной костной ткани зуба. В случае дефектов коронковой части или отсутствия зубов устанавливают протезы, необходимые для равномерного распределения жевательной нагрузки.
Воспалительный инфильтрат
Образованию гнойного очага (флюса) предшествуют:
- кокковая инфекция;
- обострение хронического периодонтита (воспаление соединительной ткани зуба);
- инфицирование лунки после удаления зуба (альвеолит)
- воспаление пародонта.
Клиническая картина при воспалительном инфильтрате включает в себя обширный отек, локальное повышение температуры, сильные пульсирующие боли, иррадиирующие в нижнюю челюсть. При этом щека распухает, процесс открывания рта затруднен.
Лечение состоит из антибактериальной, общеукрепляющей терапии, хирургического вмешательства и местного воздействия на ткани.
Уплотнения под кожей – болезненные или безболезненные образования, возникающие в разных местах – на конечностях, в области паха, на лице, голове, спине, шее или груди. Они могут появляться после травмы, при нарушении обмена веществ или обострении какого-либо заболевания. При выявлении шишек под кожей следует обязательно проконсультироваться с врачом, чтобы исключить злокачественные опухоли или при их наличии начать правильное лечение.
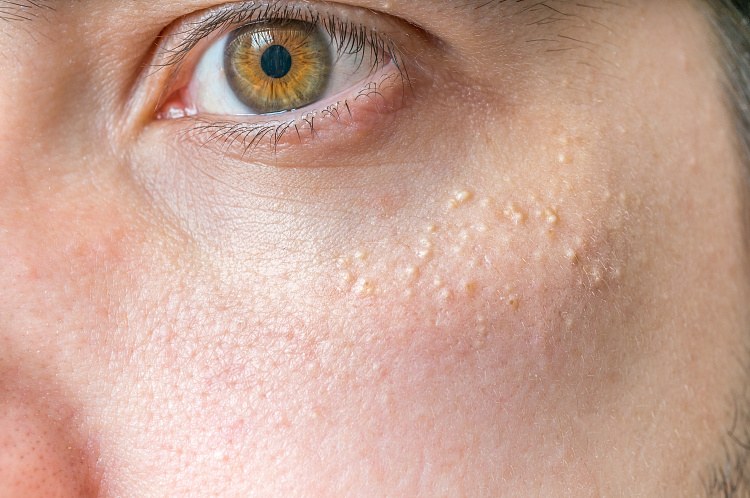
Симптомы уплотнений под кожей
Образования под кожей сопровождается такими симптомами:
- воспаление мягких тканей;
- болезненные ощущения;
- повышение температуры тела;
- интоксикация организма;
- ухудшение общего состояния.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 19 Мая 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Причины
К причинам возникновения уплотнений под кожей относятся:
- фиброма кожи;
- гемангиома;
- инфекционные заболевания;
- бородавка;
- родимое пятно;
- инородные тела;
- усиленная работа сальных желез.
Виды уплотнений
Врачи выделяют множество видов подкожных уплотнений. Наиболее распространенными считаются:
- липомы;
- гигромы;
- атеромы;
- увеличенные лимфатические узлы;
- просянка;
- абсцесс;
- грыжа;
- злокачественные новообразования.
Цитата от специалиста ЦМРТ

Цитата от специалиста ЦМРТ
Причины образования уплотнений под кожей могут быть совершенно разными. Заочно ставить диагноз по одному такому симптому, даже учитывая локализацию образования, нельзя. Необходима очная консультация специалиста. Среди причин — аллергическая реакция, гормональные нарушения, аутоиммунные заболевания, доброкачественные или злокачественные опухоли. Важно не откладывать визит к специалисту и пройти назначенные исследования для постановки точного диагноза.

Липомы
Липомы или жировики – доброкачественные опухоли, возникающие в жировой ткани кожи. Бывают единичными и множественными. Они появляются у людей с патологиями печени, заболеваниями поджелудочной железы, при сахарном диабете и на фоне алкоголизма. также на липомы могут оказывать влияние генетическая предрасположенность, болезни мочевыделительной системы и гормональные изменения в организме.
Жировики чаще диагностируются у женщин во возрасте от 30 до 45 лет. У них возникают безболезненные твердые шарики под кожей. Уплотнения имеют склонность к росту.
Гигромы
Гигрома или синовиальная киста – доброкачественная опухоль, наполненная серозно-слизистой или серозно-фиброзной жидкостью. Она может развиться после неудачной хирургической операции на кисти, вследствие травмы или наследственной предрасположенности. У женщин синовиальная киста встречается в 3 раза чаще, чем у мужчин. Гигромы могут вызывать острую боль или сопровождаются постоянными тупыми болями. В 40% случаев они не вызывают симптомов.
Атеромы
Атерома – доброкачественная округлая опухоль, состоящая из капсулы, заполненной густой желтой или белой жидкостью с неприятным запахом. Они диагностируются у 5-10% людей. Атеромы бывают 2 видов- истинные и ложные. Истинные атеромы появляются из микрочастиц эпидермиса при наследственной предрасположенности. Ложные образования развиваются в области закупорки сального протока, приводя к скоплению секрета. Атеромы могут возникать у людей с нарушенным обменом веществ, при неблагоприятных экологических условиях и гормональных изменениях.
Увеличение лимфоузлов
Воспаление лимфоузлов может быть симптомом инфекций. Вблизи с увеличенным лимфоузлом иногда можно заметить царапину или глубокую рану. Если после ее лечения уплотнение не рассосалось и вызывает болевые ощущения, следует немедленно посетить врача.
Просянка
Заболевание, характеризующееся образованием мелких белых уплотнений. Они могут быть единичными или сгруппированными. Просянка возникает при задержке кожного сала и неправильном уходе за кожей. Нередко белые угри выявляют на коже лица у новорожденных детей. Со временем они самостоятельно проходят, не вызывая осложнений.
Абсцесс
Характеризуется болезненным уплотнением под кожей, покраснением и местным повышением температуры. Причинами абсцесса могут стать механические повреждения, удар и инъекция. Необходимо сразу обратиться к врачу, чтобы избежать негативных последствий.
Грыжа
Припухлость развивается в области бедер, паха, пупка и других мест. Ее могут вызывать хронические патологии легких, поднятие тяжестей, беременность и роды, запоры и травмы позвоночника. Грыжа нередко сопровождается болевым синдромом, тошнотой и рвотой.
Злокачественные опухоли
Их особенностью считается то в течение длительного времени они протекают бессимптомно. Заметные проявления возникают на поздних стадиях, когда образования достигают значительных размеров. В таких случаях требуется только оперативное вмешательство.
Диагностика
Для выявления липомы врач проводят опрос пациента и визуальный осмотр с пальпацией пораженного места. Из инструментальных методов применяют УЗИ, электрорентгенография, компьютерная томография и МРТ. Они помогают определить очаги просветления.
Обнаружить гигрому можно с помощью рентгенографии, УЗИ или пункции гигромы. При подозрении на грыжу врач назначает УЗИ и диафаноскопию.
Для диагностики уплотнений под кожей в сети клиник ЦМРТ используют такие методы:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

КТ (компьютерная томография)
К какому врачу обратиться
Если вы заметили новое уплотнение под кожей, запишитесь на прием к терапевту. Он оценит возможный характер образования, выяснит предрасполагающие причины и направит к соответствующему специалисту: к хирургу для удаления доброкачественного образования или к онкологу для лечения злокачественной опухоли. Если уплотнение небольшое, терапевт может назначить лечение самостоятельно.

Ключкина Екатерина Николаевна

Хачатрян Игорь Самвелович

Шехбулатов Арслан Висрадиевич

Тремаскин Аркадий Федорович

Ефремов Михаил Михайлович

Шантырь Виктор Викторович

Шайдулин Роман Вадимович

Саргсян Арцрун Оганесович

Ливанов Александр Владимирович

Соловьев Игорь Валерьевич

Кученков Александр Викторович

Барктабасов Самат Тургунбекович

Яровский Ярослав Иванович

Славин Дмитрий Вячеславович

Громов Алексей Вячеславович
Лечение уплотнений под кожей
При липомах врач назначает оперативное вмешательство. К современным методикам хирургического лечения относится удаление уплотнения лазером, ультразвуковая, радиоволновая и криогенная деструкция. Также в курс лечения входят витаминные комплексы, иммунные и противовоспалительные препараты, гормональные средства. Пациент во время лечения должен придерживаться диетического питания.
При гигромах эффективными методами лечения считаются парафиновые прогревания, аппликации лечебной грязью и электрофорез с плазмолом. В отягощенных случаях требуется введение в пораженные участки глюкокортикоидов и отсасывание гнойного содержимого.
Если у пациента неглубокая атерома, тогда эффективно накладывать повязки с антисептическими мазями и наносить антибактериальные препараты. Устранить зуд и шелушение помогут гормональные лекарства. При интоксикации организма назначают жаропонижающие средства.
Для лечения уплотнений под кожей в сети клиник ЦМРТ применяют разные методы:
Что такое эпулис? Причины возникновения, диагностику и методы лечения разберем в статье доктора Пятерневой Дарьи Александровны, пародонтолога со стажем в 1 год.
Над статьей доктора Пятерневой Дарьи Александровны работали литературный редактор Вера Васина , научный редактор Пётр Козлов и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Эпулис (Epulis) — это разрастание десны, возникшее из-за постоянной травмы в полости рта. Его ещё называют наддесневиком, эпулидом и центральной гигантоклеточной гранулёмой. Как правило, пациенты обращаются к стоматологу из-за ощущения дискомфорта во рту — им трудно пережёвывать пищу и разговаривать.
![Эпулис [11]](https://probolezny.ru/media/bolezny/epulis/epulis-11_s.jpg)
Эпулис — это округлое или грибовидное образование, прикреплённое к тканям десны ножкой или широким основанием. Чаще он возникает на наружной поверхности десны центральных зубов, иногда боковых. Его диаметр составляет 0,5–2 см, цвет варьирует от бледно-розового до бордового и даже синюшного.
Эпулис — это доброкачественное новообразование, но со временем он может переродиться в рак. Определить его злокачественность сможет только врач, поэтому важно посетить его как можно скорее.
Распространённость эпулиса
Выделяют три формы эпулиса: фиброзную, ангиоматозную и гигантоклеточную. Фиброзный эпулис одинаково распространён среди мужчин и женщин. Ангиоматозную форму чаще выявляют у детей, гигантоклеточную — у женщин в возрасте 40–60 лет [2] . Эпулис растёт быстрее при беременности, что связано с гормональными изменениями в этот период.
Причины развития эпулиса
Эпулис развивается из-за постоянных травм полости рта, к которым могут приводить:
- ортопедические коронки, давящие на десну;
- съёмные и несъёмные ортопедические или ортодонтические конструкции — плохо отполированный протез, кламмерная фиксация зубного протеза, неровные элементы и края ортодонтических конструкций;
- нависающая композитная реставрация;
- не полностью удалённые корни зуба;
- зубные камни;
- острые края зуба;
- патологии прикуса (глубокий и перекрёстный прикус);
- аномалии расположения зубов (скученность, узкий зубной ряд).
Также к факторам риска развития эпулиса относятся:
- изменение гормонального фона как у женщин, так и у мужчин;
- беременность и период после неё, грудное вскармливание;
- ослабление иммунитета, в особенности при хронических заболеваниях ЛОР-органов и болезнях эндокринной системы, например при сахарном диабете.
У взрослых пациентов эпулис, как правило, развивается после 40 лет. Это связано со следующими факторами:
- чаще возникают гормональные изменения;
- разрушаются и выпадают зубы, поэтому требуется протезирование или установка коронки;
- откалываются пломбы, у зубов образуются острые края.
Эпулис встречается и у детей, в том числе у младенцев [12] . Чаще всего он возникает при появлении первых молочных зубов (от шести месяцев до трёх лет). В 7–12 лет новообразование может развиться из-за травмы — ушиба зуба и слизистой оболочки при падении. Также риск его возникновения повышается на фоне гормональных изменений при половом созревании [3] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эпулиса
- Ранее в том месте, где возникло новообразование, повреждалась и болела десна. Нельзя точно сказать, через какое время после повреждения возникнет эпулис, в среднем проходит 5–6 месяцев.
- На начальной стадии его размер составляет несколько миллиметров. Он медленно растёт, но со временем достигает 0,5–2 см.
- По форме напоминает шишку или грибок на ножке.
- Его цвет от бледно-розового до бордовых и даже синюшных оттенков.
- Основание может отличаться от слизистой цветом и консистенцией. Он бывает плотным, мягким и средней плотности. На его поверхности могут присутствовать отпечатки зубов, реже — области изъязвлений. Сверху эпулис покрыт белесоватой слизистой.
- При незначительном повреждении может кровоточить, что затрудняет приём пищи.
- При больших размерах мешает говорить, человек начинает шепелявить.
- Если эпулис разрастается, то зубы, которые находятся в той же зоне роста, становятся подвижными, смещаются, но не выпадают. Может измениться симметрия лица.
Общее состояние организма при эпулисе не ухудшается: температура в норме, сон не нарушен, головных болей нет. Лимфатические узлы подвижны, не увеличены и не болят. Рот открывается свободно и безболезненно [2] .
При механических повреждениях эпулис может инфицироваться. В таких случаях появляется воспаление, боль, покраснение и отёк. Может выделяться гной, ухудшаться общее самочувствие и повышаться температура [1] .
Патогенез эпулиса
Эпулис развивается из-за постоянных травм и воспаления десны. При этом в ней начинают преобладать агрегаты многоядерных гигантских клеток и мезенхимальные веретеновидные клетки. В зависимости от свойств этих клеток различают доброкачественную и злокачественную форму эпулиса. Если они не изменены, то новообразование доброкачественное. Если клетки приобретают не присущий им вид, форму, строение и размеры, значит они стали раковыми.
Эпулис развивается из тканей десны. Увеличиваясь, он прорастает и распространяется на костную ткань. В зависимости от вида хронической травмы образуется одна из трёх форм — ангиоматозная, фиброматозная или гигантоклеточная. Все они часто изъязвляются, особенно если пациент продолжает повреждать новообразование. Поэтому его поверхность состоит из грануляционной ткани, которая образуется при заживлении дефектов.
Из-за повреждения микрососудов в ткани эпулиса много лимфоцитов и плазматических клеток. Костная ткань альвеолы (зубной лунки) при этом разрушается по краям, зубы становятся подвижными.
В поверхностном эпителии слизистой оболочки эпулиса происходят реактивные изменения — нарушаются процессы ороговения эпителиального слоя и он утолщается (паракератоз и акантоз). Кроме того, может развиться псевдоэпителиоматозная гиперплазия, при которой патологически изменяется строение эпителия. Состояние относят к предраку.
Классификация и стадии развития эпулиса
Выделяют три формы эпулиса:
- ангиоматозную;
- фиброматозную;
- гигантоклеточную.
Фиброматозный эпулис — это плотное образование, состоящее из грубой соединительной ткани. По строению напоминает твёрдую фиброму. Растёт медленно, не сопровождается кровоподтёками и болезненными ощущениями, в том числе при прикосновении.
![Фиброматозный эпулис [13]](https://probolezny.ru/media/bolezny/epulis/fibromatoznyy-epulis-13_s_2ELjw2V.jpg)
Ангиоматозный эпулис — это мягкое образование, безболезненное при пальпации. По строению он похож на капиллярную гемангиому. Ангиоматозный эпулис пронизан множеством кровеносных сосудов, поэтому в отличие от предыдущей формы может кровоточить, если его травмировать.
Гигантоклеточный эпулис — это безболезненное, мягкое и эластичное образование с бугристой синюшно-красной поверхностью [10] . Чаще развивается в нижней челюсти и растёт в сторону языка. По строению такой эпулис может быть центральным и периферическим.
Периферическая гигантоклеточная гранулёма — это безболезненное округлое или овальное образование синюшно-багрового цвета с бугристой поверхностью и мягкой или эластической консистенцией.
![Периферическая гигантоклеточная гранулёма [14]](https://probolezny.ru/media/bolezny/epulis/perifericheskaya-gigantokletochnaya-granulyoma-14_s_2t5AIhD.jpg)
К такому типу относятся фиброматозный и ангиоматозный эпулис, которые развиваются из тканей десны при хроническом воспалении. Из-за постоянного повреждения появляются множественные мелкие очаги кровоизлияний и скопления зёрен гемосидерина — пигмента, который образуется при распаде гемоглобина.
Центральная гигантоклеточная гранулёма подобна периферической гранулёме, но развивается из кости альвеолы и разрушает её. Границы такой гранулёмы ровные и чёткие.
Выделяют доброкачественную и злокачественную форму эпулиса. Размер доброкачественного эпулиса обычно меньше 2 см. Он растёт медленно, не вызывает боли и других симптомов. Чаще располагается на нижней челюсти, в области передних зубов, иногда возле премоляров или моляров; на верхней челюсти возникает в проекции резцов и клыков.
Злокачественная форма протекает с выраженными симптомами — покраснением, отёком и болью при ощупывании. Такой эпулис растёт стремительно: за три недели может увеличиться в 2–3 раза. Он округлой формы и диаметром более 2 см. При его развитии поражается костная ткань — нарушается целостность кортикальной пластинки и разрушаются верхушки корней зубов [4] .
Осложнения эпулиса
Возможные осложнения эпулиса:
- Инфицирование бактериями — возникает при плохой гигиене полости рта и механическом повреждении. Проявляется воспалением, болью, покраснением и отёком. Может выделяться гной, ухудшаться общее самочувствие и повышаться температура [2] .
- Малигнизация (перерождение доброкачественной формы в злокачественную) — может развиться, если новообразование существует долго: примерно от шести месяцев до года, но всё индивидуально. На нём при этом появляются тёмные пятна, возникаеь гнилостный запах изо рта, болит не только эпулис, но и челюсть [8] . Злокачественная опухоль может дать метастазы в органы зубочелюстной системы, но такое происходит очень редко, так как обычно пациенты из-за боли и дискомфорта обращаются к врачу раньше.
- Разрушение костной ткани — при прогрессировании может привести к потере зубов.
Диагностика эпулиса
При подозрении на эпулис нужно обратиться к стоматологу-хирургу.
Диагностика включает сбор анамнеза и жалоб, клинический осмотр, компьютерную томографию и лабораторные исследования.
Сбор анамнеза и жалоб пациента
Врач обращает внимание на следующие факторы:
- есть ли сопутствующие соматические заболевания;
- как давно появилось новообразование;
- какие вмешательства проводились в этой области (например, установка коронки, пломбы, ортодонтической конструкции);
- болела ли раньше десна.
Клинический осмотр
Физикальное исследование включает оценку формы, размера, цвета, консистенции и плотности новообразования, а также осмотр зубов, пломб, ортопедических и ортодонтических конструкций, определение вида прикуса.
Фиброзный эпулис:
- Круглой формы, чаще с широким основанием, расположен на наружной поверхности десны. Через зубной промежуток может появиться на поверхности нёбной или язычной поверхности.
- Поверхность гладкая или бугристая, консистенция плотная, цвет бледно-розовый, при ощупывании такой эпулис безболезненный, не кровоточит.
Ангиоматозный эпулис:
- Расположен у пришеечной части зуба.
- Поверхность бугристая, ярко-красная с синюшным оттенком, консистенция мягкая. Безболезненный, кровоточит при пальпации или травмировании.
Гигантоклеточный эпулис:
- Округлой или овальной формы, расположен в альвеолярной части (её видно на десне в проекции корней зубов).
- Безболезненный, поверхность бугристая, консистенция мягкая и эластичная, цвет багровый или синюшный, кровоточит, имеются отпечатки от зубов.
- Зубы возле новообразования подвижны и смещены.
Компьютерная томография
С помощью компьютерной томографии (КТ) выявляются границы новообразования и его распространённость. Прицельный рентгеновский снимок для диагностики эпулиса не информативен.
По данным компьютерной томографии:
- при фиброзном эпулисе — разрушается костная ткань альвеолярного отростка;
- при ангиоматозном эпулисе — структура костной ткани не изменена;
- при гигантоклеточном эпулисе — разрушается поверхностная кость челюсти.
Также при подозрении на эпулис проводится стоматоскопия с окрашиванием растворами на основе йода. Исследование позволяет увидеть элементы поражения слизистой, оценить их площадь и границы, а также определить место для биопсии.
![Стоматоскопия [15]](https://probolezny.ru/media/bolezny/epulis/stomatoskopiya-15_s.jpg)
Лабораторные исследования
Обязательно проводится гистологическое исследование, так как от его результатов зависит тактика лечения. Позволяет определить вид новообразования (доброкачественное или злокачественное) и его гистологическую форму (фиброматозная, ангиоматозная или гигантоклеточная).
Под местным обезболиванием участок эпулиса иссекается и отправляется в лабораторию на исследование. На основании лабораторного заключения ставится точный диагноз.
Если новообразование доброкачественное, то операцию проводит стоматолог-хирург на амбулаторном приёме. Если форма злокачественная, то пациента направляют к онкологу.
Также к обязательным обследованиям при подозрении на эпулис относится общий анализ крови. Если пациента госпитализируют, то ещё нужно сдать общий анализ мочи, биохимический анализ крови и коагулограмму.
Дифференциальная диагностика
Эпулис нужно отличать от следующих заболеваний:
- Гипертрофическийгингивит — кровоточит, вызывает боль в десне, зуд, распирание, покраснение, отёчность десневого края верхней и нижней челюсти, а также десневых сосочков.
- Десневой полип — твёрдой и плотной консистенции, окраска синюшная, неэластичен, неподвижен.
- Фиброма — округлой формы с широким основанием, бледно-розового цвета. Зубы, к которым прилегает фиброма, подвижны. Может располагаться на губах, щёках, дёснах, мягком нёбе [8][10] . Эпулис похож на фиброму внешне, но отличается по строению тканей.
Лечение эпулиса
После диагностики эпулис удаляют, затем проводят медикаментозную терапию и профилактику рецидива. От эпулиса можно избавиться только хирургически, медикаментозное лечение помогает быстрее восстановиться после операции.
Хирургическое лечение
Эпулис удаляет стоматолог-хирург за один приём под местной анестезией. Новообразование иссекают хирургическим скальпелем или лазером. Важно удалить как сам эпулис, так и его ростковую зону, что поможет предотвратить рецидив.
Иссечение эпулиса производят на уровне костной ткани у его основания, на 3 мм захватываются здоровые ткани. После удаления образуется кровоточащая рана. Кровотечение останавливают и обрабатывают рану кюретажной ложкой, фрезами, борами и экскаваторами, удаляя размягчённую костную ткань, пока не будет достигнута здоровая плотная кость. Критерием успешной обработки служит остановка кровотечения — эпулис богат кровеносными сосудами, поэтому при удалении зоны роста кровотечение останавливается.
После операции обязательно проводится гистологическое исследование эпулиса. В зависимости от того, насколько разрушена кость, поражённые зубы сохраняют или удаляют. Удалению подлежат подвижные зубы, зубы с обнажёнными корнями или разрушенной костной тканью альвеолы.
На иссечённый участок накладывают швы. Если дефект большой, рану чаще всего закрывают йодоформной турундой.

Повторный приём назначают через 6–7 дней. За это время рана покрывается грануляционной тканью, т. е. затягивается. Полное заживление происходит в течение трёх недель [8] .
Медикаментозное лечение
- антибактериальные препараты: внутрь — Амоксиклав, Амоксициллин, Ципрофлоксацин; местно — аппликации с гелем Метрогил Дента;
- нестероидные противовоспалительные средства: Кеторол, Кетопрофен, Ибупрофен;
- антигистаминные препараты: Цетрин;
- кератопластические препараты: аппликации дентальной адгезивной пастой Солкосерил;
- антисептические препараты: ротовые ванночки раствором 0,05%-го Хлоргексидина.
Дозировки и длительность приёма определяет лечащий врач.
Реабилитация
Чтобы восстановить зубной ряд, могут применяться ортопедические конструкции: мостовидные и съёмные пластиночные протезы. Также может потребоваться замена коронки на зубе.
Показатели эффективности лечения:
- полное иссечение эпулиса — определяется по отсутствию жалоб и данным осмотра;
- нет рецидивов;
- восстановлена целостность зубного ряда и его функции.
После хирургического лечения пациенты находятся под диспансерным наблюдением. Контрольные осмотры показаны через шесть месяцев и через год (на 6-ом и 12-ом месяце). Проводится визуальный осмотр, сбор анамнеза и жалоб, компьютерная томография, которая является самым объективным методом.
Прогноз. Профилактика
Если форма и тип новообразования определены верно и оно полностью удалено, то прогноз благоприятный. Риск рецидива очень высок, если не выявлена причина его появления. Чтобы предотвратить повторное развитие эпулиса, необходимо устранить хроническую травму десны.
Рекомендуется раз в полгода посещать стоматолога и проходить профессиональную гигиену полости рта, своевременно лечить или удалять повреждённые зубы и корни [7] .
Доброкачественные опухоли полости рта — расположенные в полости рта новообразования, характеризующиеся отграниченным медленным ростом и не склонные к метастазированию. К доброкачественным опухолям полости рта относятся папилломы, миксомы, ретенционные кисты, железы Серра, фибромы, фиброматоз десен, миомы, гемангиомы, лимфангиомы. Диагностика опухолей полости рта осуществляется на основании данных осмотра, пальпации, рентгенологического исследования, ангиографии и гистологического исследования. Удаление опухолей полости рта возможно путем хирургического иссечения, электрокоагуляции, лазерной валоризации, криодеструкции, склерозирования сосудов или применения радиоволнового метода.
Общие сведения
Наиболее часто стоматология сталкивается с опухолями эпителиального происхождения, берущими свое начало из железистого, плоского или зубообразовательного эпителия. Возможно развитие опухоли полости рта из жировой ткани, мышечных волокон, соединительнотканных структур, нервных стволов и сосудов. В зависимости от расположения выделяют доброкачественные опухоли языка, внутренней поверхности щек, мягкого и твердого неба, подъязычной области, десен и губ.

Причины опухолей полости рта
Этиология и механизм развития опухолей полости рта пока не достаточно изучены. К факторам риска относятся употребление алкоголя, курение, острая травма (например, удаление зуба), хроническое травмирование слизистой рта краем сломанного зуба, плохо обработанной поверхностью пломбы, коронкой или зубным протезом. Наиболее высок риск возникновения опухоли полости рта при сочетании курения с приемом алкоголя. В развитии некоторых неопластических опухолей полости рта (папилломы, папилломатоз) ведущая роль отводится вирусной инфекции (вирус папилломы человека, вирус герпеса).
Опухоли полости рта, возникающие в детском возрасте, часто связаны с нарушениями дифференцировки тканей в период внутриутробного развития. К ним относятся дермоидные и ретенционные кисты, железы Серра, врожденные невусы. Как правило, эти новообразования выявляются в течение первого года жизни.
Эпителиальные опухоли полости рта
Папилломы. Опухоли полости рта, состоящие из клеток многослойного плоского эпителия. Локализуются чаще всего на губах, языке, мягком и твердом небе. Папилломы полости рта представляют собой округлый выступ над поверхностью слизистой. Могут иметь гладкую поверхность, но чаще покрыты сосочковыми разрастаниями по типу цветной капусты. Обычно наблюдаются единичные папилломы, реже — множественные. Со временем эти опухоли полости рта покрываются ороговевающим эпителием, за счет чего приобретают белесоватую окраску и шероховатую поверхность.
Невусы. В полости рта невусы наблюдаются в редких случаях. Они чаще бывают выпуклыми и имеют различную степень пигментации от бледно-розового цвета до коричневого. Среди опухолей ротовой полости встречаются голубой невус, папилломатозный невус, невус Ота и другие. Некоторые из них могут озлокачествляться с развитием меланомы.
Железы Серра. Обычно этот вид опухолей полости рта располагается в области альвеолярного отростка или твердого неба. Железы Серра представляют собой полушаровидные образования желтоватого цвета размером до 0,1 см и плотной консистенции. Могут иметь множественный характер. Обычно к концу первого года жизни ребенка отмечается самопроизвольное исчезновение этих образований.
Соединительнотканные опухоли полости рта
Фибромы. Наиболее часто фибромы полости рта встречаются в области нижней губы, языка и на небе. Имеют вид гладкого овального или округлого образования, в отдельных случаях расположенного на ножке. Цвет этих опухолей полости рта не отличается от окраски окружающей их слизистой.
Фиброматоз десен. Не все авторы относят фиброматоз десен к опухолям полости рта, некоторые считают, что в его основе лежат изменения воспалительного характера. Фиброматозные разрастания — безболезненные плотные образования. Они могут носить локальный характер в пределах нескольких зубов и диффузный, захватывая весь альвеолярный отросток как нижней, так и верхней челюсти. Опухолевые разрастания при фиброматозе локализуются в сосочках десен и могут быть настолько выражены, что полностью закрывают коронки зубов. Этот вид опухоли полости рта требуют дифференциации от гиперпластического гингивита.
Миомы. Развиваются из мышечной ткани. Рабдомиомы образуются из волокон поперечно-полосатой мускулатуры. Чаще всего наблюдаются в виде единичных узловых образований в толще языка. Лейомиомы развиваются из гладкомышечных волокон и обычно локализуются на небе. Миобластомы (опухоль Абрикосова) являются результатом дисэмбриогенеза и диагностируются у детей до года. Они представляют собой округлую опухоль полости рта размером до 1 см, покрытую эпителием и имеющую блестящую поверхность.
Миксомы. Эти опухоли полости рта могут иметь округлую, сосочковую или бугристую поверхность. Располагаются в области твердого неба или альвеолярного отростка.
Пиогенная гранулема. Развивается из слизистой или соединительнотканных элементов ротовой полости. Часто наблюдается после травмирования слизистой оболочки щек, губ или языка. Пиогенная гранулема имеет сходство с богато кровоснабжающейся грануляционной тканью. Отличается быстрым увеличением размеров до 2 см в диаметре, темно-красной окраской и кровоточивостью при прикосновении.
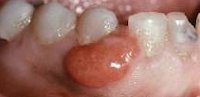
Эпулисы. Доброкачественные опухоли полости рта, расположенные на десне. Могут произрастать из глубоких слоев десны, надкостницы, тканей периодонта. Наиболее часто эпулис встречается в области передних зубов. Классифицируются на фиброзные, гигантоклеточные и ангиоматозные образования.
Невриномы. Образуются в результате разрастания клеток шванновской оболочки нервных волокон. Достигают в диаметре 1 см. Имеют капсулу. Невриномы являются практически единственными опухолями полости рта, при пальпации которых может отмечаться болезненность.
Сосудистые опухоли полости рта
Гемангиомы. Самые распространенные опухоли полости рта. В 90% случаев гемангиомы диагностируются сразу или в ближайшее время после рождения ребенка. Бывают простыми (капиллярными), кавернозными, капиллярно-кавернозными и смешанными. Отличительной особенностью этих опухолей полости рта является их побледнение или уменьшение в размерах при надавливании. Травмирование гемангиом часто приводит к кровоточивости.
Лимфангиомы. Возникают в результате нарушений эмбриогенеза лимфатической системы и выявляются обычно у новорожденных. Характеризуются образованием ограниченной или диффузной припухлости в полости рта. Среди опухолей полости рта различают кавернозные, кистозные, капиллярно-кавернозные и кистозно-кавернозные лимфангиомы. Эти опухоли полости рта склонны к воспалению, которое часто бывает связано с травмой слизистой рта или обострением какого-либо хронического воспалительного заболевания носоглотки: пульпита, периодотита, хронического тонзиллита, гайморита и пр. Отдельные авторы указывают также на связь рецидивирующего воспалительного процесса в лимфангиоме с обострениями хронического гастрита, дуоденита или колита.
Диагностика опухолей полости рта
Опухоли полости рта небольшого размера могут быть диагностированы стоматологом случайно при проведении профилактического осмотра, в ходе лечения кариеса и других стоматологических манипуляций. Точное определение вида опухоли возможно только после гистологического изучения ее структуры. Подобное исследование может проводится на материале, взятом в ходе биопсии опухоли или после ее удаления.
Для определения глубины прорастания опухоли полости рта применяется УЗИ образования, для оценки состояния костных структур — рентгенологическое исследование. При фиброматозе десен проводится ортопантомограмма, на которой часто выявляются участки деструкции альвеолярного отростка. В диагностике сосудистых опухолей нередко используют ангиографию.
Лечение опухолей полости рта
Затруднение речи и пережевывания пищи при наличии опухоли полости рта, постоянная травматизация новообразований этой локализации, а также вероятность их малигнизации — все это является поводом для активной хирургической тактики. В зависимости от вида опухоли полости рта возможно применение электрокоагуляции, удаления лазером, криодеструкции, радиоволнового метода, хирургического иссечения, склеротерапии.
Удаление опухолей полости рта диффузного характера проводится в несколько этапов. Иссечение фиброматозных разрастаний производят вместе с надкостницей. Участки разрушенной костной ткани подвергаются обработке фрезой и коагуляции. Сосудистые опухоли полости рта могут быть склерозированны путем введения склерозирующих веществ непосредственно в сосуды опухоли.
Читайте также:

