Если лицо пятнами на стресс
Обновлено: 26.04.2024
Эритрофобия – это страх покраснения лица или появления красных пятен на лице в присутствии других людей. Причиной развития эритрофобии является частая гиперемия лица, возникающая из-за повышенной активности симпатического отдела вегетативной нервной системы. Диагноз «эритрофобия» устанавливают на основании жалоб, истории болезни, результатов внешнего осмотра и данных дополнительных исследований. Лечение – психотерапия, фармакотерапия, симпатэктомия, клипирование симпатического нервного ствола.
МКБ-10

Общие сведения
Эритрофобия (блашинг-синдром, стрессовое покраснение лица, стрессовая гиперемия лица, идиопатическая эритема) – страх покраснеть на публике. Возможно равномерное покраснение всего лица или появление красных пятен на лице. По статистике, эритрофобия выявляется у 0,2% населения. Причиной развития являются индивидуальные особенности вегетативной нервной системы, психологическое и эмоциональное состояние больного.
Эритрофобия может создавать серьезные затруднения при близком общении, установлении социальных контактов, публичных выступлениях и выполнении профессиональных обязанностей. Проблема особенно актуальна для пациентов, работающих с людьми. Диагностику и лечение эритрофобии осуществляют специалисты в области психотерапии и клинической психологии. Оперативные вмешательства проводят хирурги.

Причины эритрофобии
Лицо – зона интенсивного кровоснабжения. В области лица находится множество небольших мимических мышц, которые одним концом вплетаются прямо в кожу. В мышцах и подкожной клетчатке располагается развитая сосудистая сеть, состоящая из множества мелких сосудов. Подкожная клетчатка этой зоны содержит малое количество межтканевой жидкости, снижающей интенсивность красного цвета кожи при расширении мелких сосудов.
Перечисленные анатомические особенности обуславливают изменение цвета кожных покровов даже при незначительном приливе крови к лицу. У людей, не страдающих эритрофобией, выраженная гиперемия лица появляется при сильных эмоциях (стыде, смущении, выраженном волнении), интенсивной физической нагрузке, пребывании в жаре или на холоде.
При эритрофобии, обусловленной чрезмерной активностью симпатического отдела нервной системы, лицо пациента краснеет при малейшем возбуждении и даже в спокойном состоянии. Со временем особенности нервной регуляции усугубляются негативными ожиданиями. Больной эритрофобией боится покраснеть, волнение и страх стимулируют выброс адреналина, активность симпатического отдела нервной системы повышается, и больной действительно краснеет. Каждый новый эпизод гиперемии увеличивает волнение при общении с другими людьми, покраснение лица возникает все чаще и чаще.
Симптомы
Основной жалобой является частое равномерное покраснение лица или появление красных пятен на лице («географическая гиперемия»). Возможно также покраснение шеи и зоны декольте. У некоторых больных эритрофобией гиперемия сопровождается ощущением жара. Покраснение лица и верхней части тела вызывает чувство неполноценности.
Пациенты, страдающие эритрофобией, теряют уверенность в себе, ограничивают свою социальную жизнь, выбирают профессии, в которых не нужно контактировать с другими людьми, испытывают трудности при построении близких отношений. Невозможность полноценной профессиональной, социальной и личной реализации при эритрофобии может провоцировать социофобию, депрессию и мысли о суициде.
Диагностика
Диагноз устанавливают психолог или психотерапевт на основании жалоб и результатов осмотра. Эритрофобию при блашинг-синдроме дифференцируют с покраснением лица при менопаузе, начальной стадией розацеа, карциноидным синдромом и гиперемией лица при приеме некоторых лекарственных препаратов. Для исключения перечисленных заболеваний и состояний пациентов, страдающих эритрофобией, направляют на консультацию к гинекологу, эндокринологу, онкологу и дерматологу. Перечень дополнительных исследований при эритрофобии определяют индивидуально в зависимости от имеющейся симптоматики.
Лечение эритрофобии
Психотерапия
Больных эритрофобией обучают самовнушению, дыхательным техникам и техникам мышечного расслабления. Обучение может проводиться как индивидуально, так и в группе. Параллельно проводят индивидуальную психотерапию. При эритрофобии обычно применяют гипноз и познавательно-поведенческую терапию. Релаксация и психотерапия, как правило, не устраняют реакцию покраснения, но помогают уменьшить выраженность эритрофобии в эмоционально значимых ситуациях, дают возможность повысить самооценку и облегчить общение с другими людьми.
Медикаментозная терапия
При необходимости немедикаментозное лечение эритрофобии проводят на фоне лекарственной терапии: приема антидепрессантов и бета-блокаторов. Бета-блокаторы уменьшают частоту сердечных сокращений и прерывают цепную реакцию «эмоции – сердцебиение – гиперемия лица». Антидепрессанты способствуют снижению уровня тревоги, беспокойства и страха при общении с окружающими. Обе группы препаратов имеют обширный список противопоказаний и нередко вызывают серьезные побочные эффекты, поэтому их применение при эритрофобии ограничено.
Хирургическое лечение
Наиболее эффективным методом лечения эритрофобии является хирургическое вмешательство – симпатэктомия. Хороший результат наблюдается в 92-98% случаев. Операция показана при классической форме блашинг-синдрома (покраснении всего лица). При локализованной («географической») гиперемии положительный эффект в отдаленном периоде отмечается менее чем у 50% больных эритрофобией, поэтому в подобных случаях рекомендуется ограничиться консервативными методиками. Хирургическое вмешательство также противопоказано при плеврите, эмфиземе, туберкулезе легких, тяжелой дыхательной и сердечно-сосудистой недостаточности.
В процессе операции хирурги разрушают или блокируют симпатический ствол, иннервирующий верхнюю часть тела. Вмешательство обычно проводят с использованием эндоскопического оборудования. В области подмышечной впадины выполняют 2 небольших разреза, в ткани вводят миниатюрную камеру. Камера передает изображение на экран монитора, все манипуляции выполняются под контролем зрения. Симпатэктомия при эритрофобии длится 20-30 минут. Возможно разрушение симпатического нерва с использованием коагулирующего электрического тока либо наложение клипсы. В последние годы хирурги отдают предпочтение менее травматичному обратимому клипированию.
У некоторых больных эритрофобией после операции возникают побочные эффекты: компенсирующее потоотделение, дегустаторское потоотделение и брадикардия. Компенсирующее потоотделение появляется в области туловища и верхней части ног, в большинстве случаев выражено слабо или умеренно. Удаление клипсы из-за выраженной потливости требуется примерно 1% больных эритрофобией, ранее перенесших операцию клипирования. Дегустаторское потоотделение (ощущение жара и потливость лица при употреблении острой и пряной пищи) наблюдается у 30% пациентов, страдающих эритрофобией, и, как правило, не доставляет серьезных неудобств в повседневной жизни.
Снижение частоты сердечных сокращений обычно выражено незначительно. Большинство больных эритрофобией воспринимают этот эффект, как приятное ощущение спокойствия в ситуациях, ранее провоцировавших значительное эмоциональное напряжение. В 2% случаев появляется постоянная слабость и повышенная утомляемость, для устранения которых требуется удаление клипсы с симпатического нерва. Практически у всех пациентов, страдающих эритрофобией, после симпатэктомии отмечается незначительная или умеренная сухость ладоней, не доставляющая особого дискомфорта.
Пигментные пятна – появление на коже плоских, овальных участков более темного цвета: от светло- до темно-коричневого в результате старения, инсоляции кожи, гормональных изменений в организме, приема некоторых лекарств, применения косметических средств. Пигментные пятна, особенно множественные, представляют собой косметический недостаток, часто сопровождаются сухостью, огрубением кожи, морщинами, проступанием сосудов. Под пигментные пятна могут маскироваться злокачественные новообразования кожи. Прежде, чем приступить к обесцвечиванию пигментных пятен, необходимо выяснить, не являются ли они следствием серьезных нарушений здоровья. Для этого рекомендуется пройти консультацию эндокринолога и терапевта, женщинам - гинеколога.







Общие сведения
Пигментные пятна – появление на коже плоских, овальных участков более темного цвета: от светло- до темно-коричневого в результате старения, инсоляции кожи, гормональных изменений в организме, приема некоторых лекарств, применения косметических средств. Пигментные пятна, особенно множественные, представляют собой косметический недостаток, часто сопровождаются сухостью, огрубением кожи, морщинами, проступанием сосудов. Под пигментные пятна могут маскироваться злокачественные новообразования кожи.
За окраску кожи человека отвечают пигменты, в здоровой коже их пять: меланин, каротин, меланоид, оксигемоглобин и восстановленный гемоглобин. При нарушении их концентрации или при отсутствии какого-либо из пигментов на коже образуются пигментные пятна различного размера. Основную роль в окраске кожных покровов играет меланин, он служит барьером на пути ультрафиолетового излучения. В результате скопления меланина в больших количествах на коже и образуются пигментные пятна, они могут быть как врожденными так и приобретенными.

Причины появления пигментных пятен
Основной причиной появления пигментных пятен является длительное и интенсивное воздействие ультрафиолетовых лучей, так как ультрафиолет активизирует выработку меланина. Особенности процессов метаболизма, заболевания органов пищеварения, в частности патологии со стороны печени довольно часто приводят к появлению пигментных пятен. Среди заболеваний эндокринной системы опухоли гипофиза, гипофизарная недостаточность (пангипопитуитаризм), базедова болезнь сопровождаются пигментными пятнами с участками гипо- и гиперпигментации. Нервно-психические расстройства, частые стрессы, нехватка витамина С, гинекологические заболевания и расстройства психики по типу истероидных неврозов тоже могут спровоцировать нарушение пигментации, и, как результат на коже появляются пигментные пятна.
Пигментные пятна, связанные с беременностью в большей части проходят после родов, но иногда они остаются в течение длительного времени.
Веснушки

Веснушки – ephelides широко распространены у людей со светлой кожей. Их появление связано с чрезмерным пребыванием на солнце, в результате чего меланин скапливается в определенных участках кожи. В зависимости от времени года интенсивность их окраски может меняться. Они наблюдаются на лице, иногда на ушах на коже рук и груди. Размер веснушек, степень окраски и их количество вариабельны: от нескольких светлоокрашенных пигментных пятен размером с точечный укол, до крупных коричневых веснушек в больших количествах.
По своей природе пигментные пятна в виде веснушек представляют собой неравномерное распределение участков загара, а потому в холодное время года они могут полностью исчезать. Со временем, интенсивность их окраски так же снижается, так как организм учится более равномерно принимать солнечные лучи. Веснушки не несут угрозы для здоровья и многие обладательницы таких пигментных пятен не считают их косметической проблемой. Однако, если веснушки являются причиной психологического дискомфорта, то их необходимо обесцвечивать и пользоваться солнцезащитными средствами с высоким УФ-фильтром. Следует помнить, что такие крема и лосьоны нужно наносить на всю кожу, а не только на лицо, так как перераспределение меланина в коже происходит с учетом скоплений мелантоцитов.
Пигментные пятна типа ephelides не являются глубокими, а потому химический пилинг с молочной и фруктовыми кислотами способен навсегда избавить от веснушек. Но следует помнить, что косметологические процедуры не изменяют фоточувствительность, поэтому пигментные пятна могут появиться вновь, если не использовать солнцезащитных средств.
Возрастные пигментные пятна

Лентиго (lentigiles seniles) – являются пигментными пятнами, которые появляются у пожилых людей, их еще называют «старческой рябью». Как правило, возрастные пигментные пятна появляются на местах, которые подвергались интенсивному солнечному облучению. Иногда возрастные пигментные пятна лентиго появляются на местах веснушек. Излюбленная локализация – кожа лица, кожа кистей и предплечий, зона декольте и верхней части спины. Так как первые проявления лентиго возникают уже после сорока лет, то они являются явным косметическим дефектом, потому что визуально старят женщин. В период менопаузы из-за изменения гормонального фона интенсивность пигментных пятен и их количество увеличиваются. Лентиго плохо поддаются маскировке с помощью декоративной косметики, химические и механические косметологические процедуры, направленные на отслойку эпидермиса помогают уменьшить их интенсивность. Применение ароматических ретиноидов оздоравливают клетки кожи и нормализуют их деятельность.
Крупные пигментные пятна

Крупные пигментные пятна, называемые хлоазмами или мелазмами (chloasma) возникают на коже лица преимущественно у молодых женщин. Пятна имеют неправильные очертания и склонны к слиянию, образовывая одно крупное пятно причудливой формы. Процесс частично может переходить на кожу шеи и ушей, но плечи и область декольте практически никогда не поражаются. Инсоляция усугубляет состояния пациента, поскольку после пребывания на солнце отмечается увеличение пигментных пятен. Основной причиной появления на коже пигментных пятен типа chloasma, является нарушения гормонального фона (начало менструального цикла, период беременности и лактации, менопауза, прием оральных контрацептивов и прием любых гормональных препаратов).
Некоторые косметические средства, длительное местное применение гормоносодержащих мазей и нанесение ароматических масел непосредственно на кожу могут так же спровоцировать появление пигментных пятен. Обычно, после отмены препаратов или же после родов хлоазмы исчезают самостоятельно. Косметологические процедуры, направленные на отбеливание и на отшелушивание, способны ускорить процесс избавления от пигментных пятен.
Родимые пигментные пятна

Родимые пигментные пятна - невусы (naevus) выглядят как небольшие ровно очерченные участки гиперпигментации, которые в некоторых случаях являются скорее особенностью, нежели косметическим дефектом. Процесс формирования невусов практически тот же, что и при формировании любых других пигментных пятен, в основе лежит неравномерное распределение меланина. Скопление мелантоцитов становится визуально заметным, окраска родинок вариабельна от светло-бежевой до темно-коричневой. Незначительное количество врожденных пигментных пятен есть у всех людей, но если их чрезмерно много или они имеют тенденцию к росту и увеличению, то это является одним из факторов, которые говорят о возможном перерождении пигментного пятна в онкологический процесс кожи.
Поэтому невусы, расположенные в местах трения, на лице следует удалять. Значительное количество таких пигментных пятен, а так же какие-либо изменения с их стороны тоже являются показанием для их удаления. Обычно прибегают к лазерной хирургии, удалению жидким азотом или с помощью диатермокоагуляции. Рубцов или косметических дефектов после удаления пигментных пятен не остается.
Гипопигментации кожи
Альбинизм и витилиго – являются редкими патологиями кожи, причины которых мало изучены, а потому пигментные пятна такого рода тяжело поддаются лечению. Людям, у которых имеется полное или частичное отсутствие мелантоцитов, или же состояния при которых мелантоциты не вырабатывают меланин, категорически запрещена инсоляция. Пигментные пятна с обесцвеченной окраской следует оберегать от солнечных лучей. При альбинизме необходимо пользоваться контактными линзами с защитой от ультрафиолета. Все принципы терапии направлены на улучшение качества жизни, так как солнечные ожоги гипопигментированных пигментных пятен обычно довольно глубокие, а постоянное воздействие солнечных лучей на незащищенную кожу может спровоцировать онкологические процессы.
Лечение пигментных пятен

Возникновение пигментных пятен, особенно тех, которые имеют тенденцию к увеличению, не является признаком здоровья. Поэтому прежде чем начать их обесцвечивание, необходима консультация терапевта, гинеколога и эндокринолога. Если имеются состояния или заболевания, которые могли стать причиной пигментных пятен, то в первую очередь проводится их лечение или коррекция. Далее можно приступать к обесцвечиванию пигментных пятен. Домашние средства не оказывают должного эффекта, так как глубина их проникновения невелика, а потому они воздействуют лишь на поверхностные слои кожи.
Химический пилинг является идеальным вариантом, если пигментных пятен много, но все они неглубокие, например веснушки. В результате воздействия фруктовых кислот на скопления мелантоцитов происходит равномерное обесцвечивание кожи лица. Пигментные пятна постепенно исчезают, а кожа становится бархатистой.
Механическое воздействие на кожу путем дермабразии не так эффективно в отношении пигментных пятен. Микроминиатюризация схожа с химическим пилингом, но активное вещество наносится точечно под вакуумом. Подходит для удаления незначительных по размеру, но глубоких пигментных пятен.
Мезотерапия позволяет вводить активное вещество вглубь тканей, в результате происходит осветление пигментных пятен и улучшение общего состояния кожи. К фотоудалению и к удалению лазером пигментных пятен прибегают при глубоких пятнах.
После процедур состояние кожи нормализуется, но необходимо пользоваться солнцезащитной косметикой, вовремя производить коррекцию заболеваний, чтобы не допустить возникновения новых участков с измененной пигментацией.

О том, что стресс напрямую влияет на состояние кожи, известно давно. Однако точные механизмы этого воздействия были изучены и частично раскрыты только в последние 20 лет. Разбираемся, как помочь коже в стрессовом декабре
Клинические наблюдения установили прямую связь психологических проблем и возникновения или обострения разнообразных кожных заболеваний, в том числе атопического дерматита, экземы, акне, псориаза. В частности, выяснилось, что стресс вызывает химическую реакцию в организме, которая делает кожу более чувствительной и повышает ее реактивность.
Какова взаимосвязь стресса и состояния кожи? Как именно стресс сказывается на коже? Можно ли уменьшить его пагубное влияние? Давайте разбираться.

Маргарита Гехт, врач-дерматолог фонда «Дети-бабочки», ведущий спикер онлайн-академии проблем кожи Skill for Skin
Как стресс влияет на кожу: важные факты физиологии
Кожа — самый большой орган тела, выполняющий важную барьерную и иммунную функции, поддерживающий гомеостаз между внешней средой и внутренними тканями организма человека.
Кожа состоит из трех основных слоев:
Эпидермис — непрерывно обновляющийся верхний слой, в котором базальные пролиферирующие кератиноциты постепенно дифференцируются, движутся вверх и в конечном итоге отшелушиваются.
Дерма — средний слой. Он состоит из фибробластов, коллагеновых и эластичных волокон и внеклеточного матрикса, который обеспечивает коже эластичность и прочность.
Гиподерма — подкожно-жировая клетчатка.
Кожа — это главный орган, реагирующий на внешние стрессоры: тепло, холод, боль и механическое раздражение. Для этого в дерме находятся три категории рецепторов:
- терморецепторы реагируют на тепло и холод;
- ноцицепторы — на боль;
- механорецепторы — на механические раздражения.
Рецепторы передают эти внешние сигналы сначала в спинной, а затем в головной мозг. Они также посылают в центральную нервную систему сигналы об изменении кислотности и реакцию медиаторов воспаления.
Нервные окончания часто связаны с рецепторами, которые передают импульсы непосредственно в кожу. Мозг реагирует на эти сигналы, которые, в свою очередь, влияют на стрессовые реакции кожи.
Периферические нервы также могут влиять на здоровье кожи через секретируемые факторы — нейропептиды и нейротрофины. Они служат локальными стрессовыми факторами, запускающими нейрогенное воспаление и влияющими на все признаки аллергического воспаления и кожную стресс-реактивность.
Про вещество Р (SP) и его роль стоит рассказать отдельно. Этот связанный со стрессом провоспалительный нейропептид высвобождается из кожных периферических нервных окончаний и выступает ключевым посредником во взаимодействии мозга с волосяным фолликулом. Он стимулирует высвобождение тучных клеток, вызывая воспаление и кожный зуд. Интересно, что субстанция P может повышать способность микроорганизмов вызывать заболевание, что ведет к развитию патогенной микрофлоры кожи за счет увеличения активности ферментов микробов и бактерий.

2 вида влияния стресса на организм
Каждый человек время от времени испытывает стресс, и в этом нет ничего страшного. Вероятность серьезных последствий для здоровья возрастает, когда напряжение становится хроническим. Оно может проявляться как в виде физиологических изменений, так и в виде неврозов.
Негативные физиологические изменения обусловлены выделением гормонов и других биологически активных веществ — кортизола, адреналина, субстанции Р. Так, во время стресса тело производит больше кортизола. Этот гормон заставляет гипоталамус вырабатывать кортикотропин-рилизинг-гормон (CRH). Он в свою очередь стимулирует чрезмерное высвобождение кожного сала из сальных желез, расположенных вокруг волосяных фолликулов. Чрезмерная выработка жира этими железами может привести к закупорке пор и появлению прыщей.
Неврозы, провоцируемые стрессом, могут спровоцировать вредные для здоровья привычки — скрежет зубов, ковыряние кожи или кусание губ.
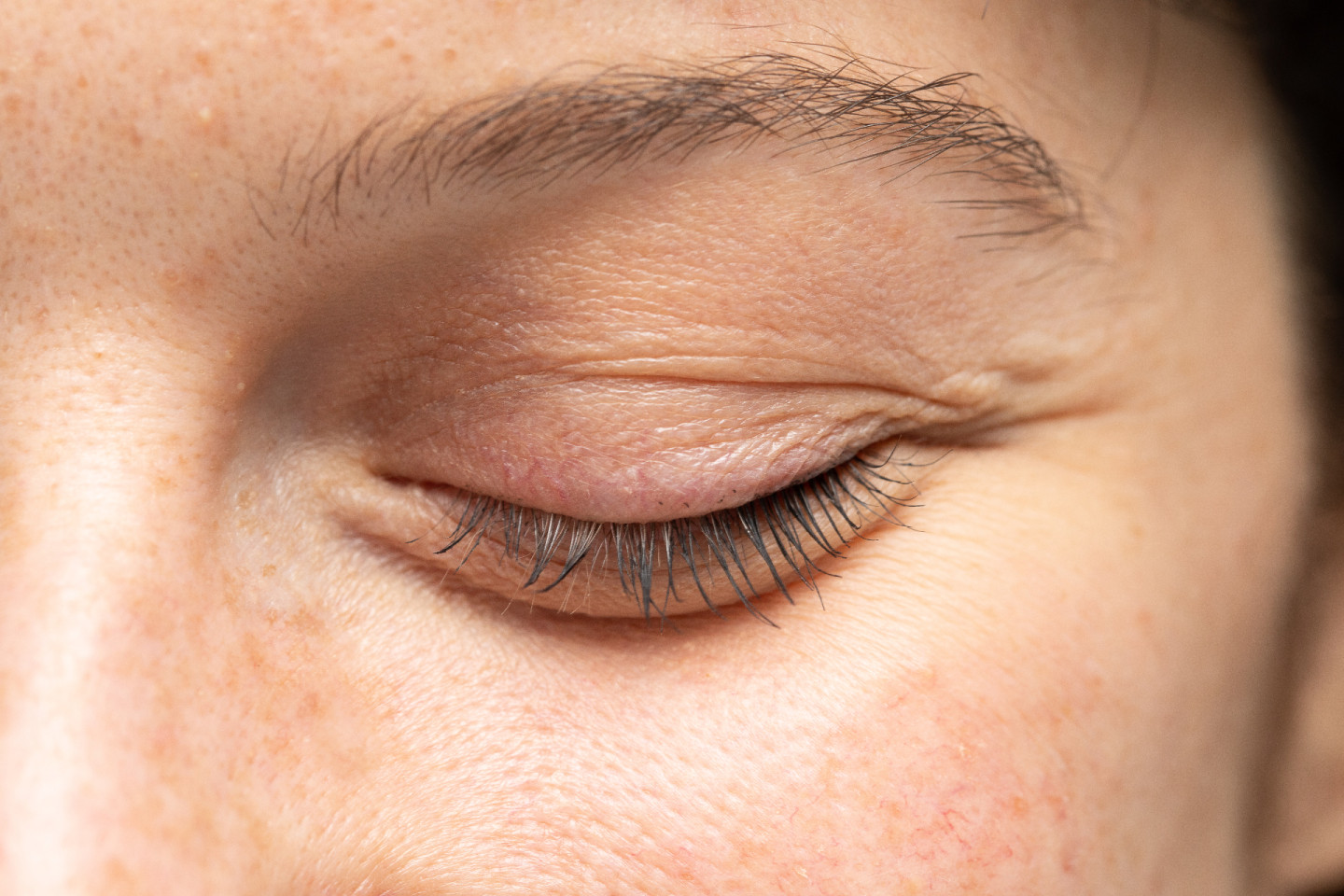
5 видов реакции кожи на стресс
Можно выделить пять основных типов кожной реакции на стресс:
Обострение хронических дерматозов
К наиболее распространенным относятся атопический дерматит и псориаз.
Образование мешков под глазами
С возрастом поддерживающие мышцы вокруг глаз ослабевают, поэтому припухлости или отечности под веками появляются чаще и могут стать хроническими. К появлению мешков под глазами также приводит потеря эластичности кожи. Исследования показали, что стресс, вызванный недостатком сна, усиливает признаки старения, к которым относятся мелкие морщины и неравномерная пигментация.
Обезвоживание
Роговой слой эпидермиса — это внешний слой кожи, содержащий белки и липиды, которые играют важную роль в поддержании увлажненности клеток. Он также действует как барьер, защищающий более глубокие слои кожи. Согласно обзору 2014 года, опубликованному в журнале Inflammation & Allergy Drug Targets, стресс ухудшает барьерную функцию рогового слоя и может негативно влиять на удержание воды в коже, в результате чего она становится обезвоженной и сухой.
Образование морщин
Стресс вызывает изменения в белках кожи и снижает ее эластичность. Эта потеря эластичности может способствовать образованию морщин.
Седина и выпадение волос
Ученые также выяснили, почему появляется седина. Цвет волосам придает пигмент меланин, вырабатываемый клетками меланоцитами. Исследование 2020 года, опубликованное в журнале Nature, показало, что симпатическая нервная активность, вызванная стрессом, может привести к исчезновению стволовых клеток, создающих меланоциты. Как только эти клетки исчезают, новые клетки теряют цвет и становятся серыми.
5 способов ослабить воздействие стресса на кожу
Прежде всего следует заботиться о своем ментальном здоровье и повышать стрессоустойчивость. Полностью избежать последствий стресса вряд ли получится, но можно минимизировать его воздействие.

Хронический стресс влияет не только на наше настроение, но и на физическое состояние. На прием к врачу приходят пациенты с разными жалобами и одна из самых частых — появление сыпи на лице, шее и даже с переходом на грудь. Сыпь проявляется как крапивница и ее оттенок зависит от тона кожи: от красного до фиолетового. Такую сыпь и называют стрессовой. Более того, при уже существующих кожных болезнях, стресс — это причина рецидива и ухудшения симптомов.
Стрессовая сыпь
В 2018 году было проведено исследование с участием студентов-медиков. Результаты показали, что обучение сопровождается высокими нагрузками и стрессом, что и стало причиной развития кожных болезней с характерными симптомами в виде сыпи.
У части студентов стрессовая сыпь проявлялась в виде крапивницы чаще на лице, груди и шее. Хотя выраженной закономерности уровня стресса и выраженности сыпи не было обнаружено. У студентов, подвергшихся стрессу, отмечались более частые обострения экземы, псориаза, розацеа и других кожных болезней. Известно, что характерным симптомом являются кожные высыпания.
Проявления стрессовой сыпи
Стрессовая сыпь может выглядеть по-разному, и все зависит от тона кожи: красные, темные или же фиолетовые пятна, зудящие и выступающие над поверхностью кожи. От чего зависит размер поражения неизвестно, но, в некоторых случаях, очаги сливаются между собой и локализуются не только на лице, но и переходят на шею и грудь.
Сложнее определить причину и тип сыпи при хронических кожных болезнях, ведь симптоматика схожа. Нередко на фоне обострения основного заболевания кожи происходит резкое ухудшение состояния, что и говорит о присоединении стрессовой сыпи.
Почему появляется такая сыпь?
При стрессе в организме вырабатывается гормон – кортизол. При его большой концентрации и постоянной выработке, он негативным образом влияет на иммунную систему, что делает организм восприимчивым к болезням и аллергенам. Эти условия и обеспечивают обострение хронических болезней, в том числе и кожных.
Уже на фоне стрессовой сыпи кортизол ухудшает симптомы и провоцирует обострение хронических кожных заболеваний.
Другие виды высыпания на лице
Причины, по которым появляются высыпания на коже разнообразны. И, в первую очередь, врач исключает хронические дерматологические болезни, а уже потом рассматривает иные причины.
Первоначально врачи исключают следующие патологии:
Розацеа
В основном, сыпь локализуется в области лица. К числу характерных симптомов относят: покраснение, которое внешне похоже на солнечный ожог. Некоторые люди с розацеа страдают от жжения, зуда и покалывания.
Атопическая экзема
Хроническое заболевание кожи, которое характеризуется периодами обострений и ремиссии. Обычно симптомы сводятся к сухости, шелушению, покраснению и зуду.
Псориаз
Это хроническое заболевание кожи, при котором характерно образование покраснений, шелушений и белых чешуек.
Потница
Формируется при значительном потоотделении из-за чрезмерного раздражения кожи.
Контактный дерматит
Основная причина болезни – действие определенного аллергена, которым может быть: косметика, пища и др.
Опоясывающий герпес (лишай)
Это весьма серьезное инфекционное заболевание, которое характеризуется появлением сыпи на одной части тела по ходу определенного нерва. Заболевание имеет серьезное течение и яркую клиническую картину. На первое место выходит боль, выраженный зуд и, в последнюю очередь, пациента интересует сформировавшаяся сыпь.
Какое лечение необходимо?
Лечение стрессовой сыпи чаще проходит в домашних условиях, однако консультация врача нужна обязательно. Только доктор сможет провести диагностику, исключить иные причины появления сыпи, которые требуют серьезного лечения.
В 2019 году было опубликовано исследование, в котором было доказано, что кокосовое масло обладает противовоспалительным и спазмолитическим действием и, следовательно, его можно рассматривать как средство лечения и профилактики кожных высыпаний.
Алоэ вера уменьшает зуд. Снять раздражение и улучшить состояние кожи поможет холодный компресс. Масло ромашки обладает антиоксидантным, противомикробным и противовоспалительным действием. Это масло по нескольку капель можно добавлять в уходовую косметику, которая используется ежедневно.
Для снятия зуда и отека рекомендованы безрецептурные антигистаминные препараты, а также лосьоны с каламином для облегчения симптомов сыпи.
Однако симптоматического лечения недостаточно, нужно позаботиться об устранении основной причины, то есть хронического стресса. В этом помогут медитативные практики, поддержка психолога и др. В сложных случаях может потребоваться прием лекарственных препаратов, но их рекомендует исключительно врач.
Когда необходима помощь врача
Стрессовая сыпь обычно проходит в течение нескольких дней. Однако при появлении симптомов консультация врача обязательна для исключения других причин появления кожной сыпи, в том числе, и инфекционной природы.
Поводом для посещения врача будет ухудшение состояния, то есть увеличение площади поражения, присоединение других симптомов, например, повышения температуры.
Затруднение дыхания, глотания, отек губы – повод немедленно вызвать скорую помощь. Это может свидетельствовать о развитии аллергической реакции, представляющей угрозу для здоровья и жизни человека.
Резюме
Хронический стресс – причина появления сыпи на лице, которая выглядит как крапивница. Если уже диагностировано хроническое заболевание кожи, то стресс — это причина обострения. Поэтому для точного определения причины появления сыпи, необходима консультация врача, который и назначит соответствующее лечение.
Несмотря на существующие методы лечения стрессовой сыпи, при частом появлении симптомов, нужно пройти полное обследование и выявить причину. Только на этих условиях может быть разработана тактика лечения, которая принесет результаты.
1. Gada A. Ben Saif, Hala M. Alotaibi, Abdullatif A. Alzolibani. // Linking Psychological Stress to Skin Symptoms in Medical Students. // J Saudi Med.// Jan, 2018.39(1)
2. Sandip R. Varma, Tiyagarajan O. Shivaprakasam, Ilavarasu Arumugam. // In Vitro Anti-Inflammatory and Dermal Properties of Extra Virgin Coconut Oil. // Journal of Traditional and Complementary Medicine. // January, 2019. 9(1).

Отдельные участки кожи более темного цвета — в большинстве случаев здоровое явление. Однако оно может не нравиться вам эстетически. В этом случае можно предпринять ряд безопасных мер.

Автор статьи — Маргарита Гехт, ведущий врач-дерматолог благотворительного фонда «Дети-бабочки», преподаватель онлайн-академии проблем кожи Skill for Skin
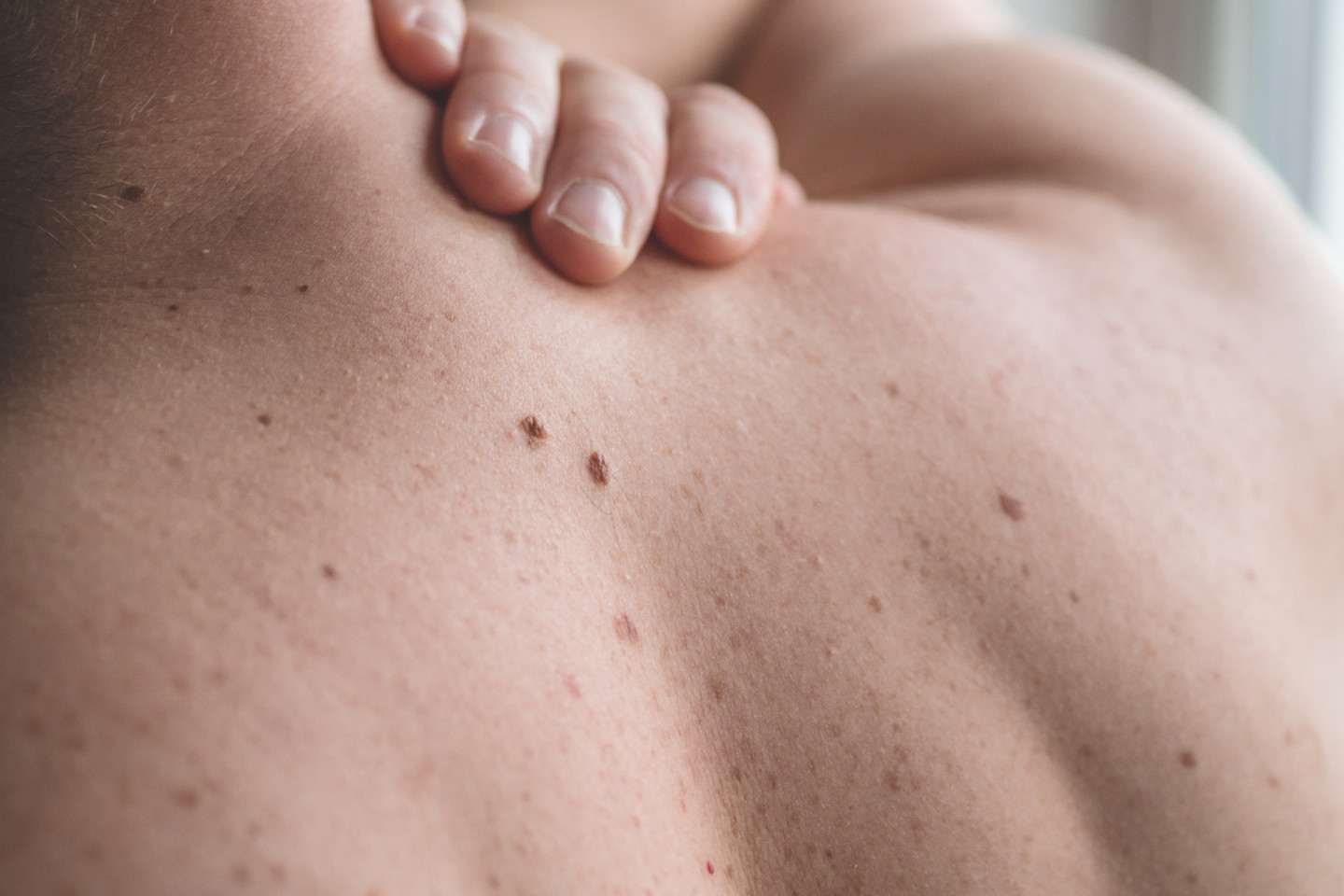
Гиперпигментация, или пигментация кожи, — состояние, при котором одни участки кожи темнее других. Гиперпигментация может появляться на небольших участках, покрывать большие площади или, в редких случаях, даже все тело. Это довольно распространенная кожная проблема, которая затрагивает людей со всеми типами кожи.
Механизм возникновения гиперпигментации следующий. Цвет кожи, волос и глаз определяется пигментом меланином, который вырабатывается специальными клетками — меланоцитами. Меланин обычно равномерно распределяется по коже, но у некоторых людей могут быть участки кожного покрова, в которых концентрация меланина больше или меньше нормы. В результате на коже и появляются коричневые или серые пятна.
При этом люди с фототипами 3–6 по шкале фототипов Фитцпатрика [ 1], как правило, больше подвержены гиперпигментации, чем люди с фототипами 1 и 2.
Причины нарушения пигментации
Вызвать увеличение выработки меланина может целый ряд факторов, но к основным относятся воздействие солнца, гормональные изменения, возраст, травмы или воспаления кожи.
Воздействие солнца
Чрезмерное воздействие солнечного света — главная причина гиперпигментации.
Солнечный свет вызывает дополнительную выработку меланина, который действует как естественный солнцезащитный крем, защищая кожу от вредных ультрафиолетовых лучей. Но чрезмерное пребывание на солнце нарушает этот процесс, что ведет к гиперпигментации.
Кроме того, воздействие солнца делает уже имеющиеся очаги гиперпигментации — возрастные или солнечные пятна, мелазму и поствоспалительные гиперпигментационные пятна — еще более выраженными.
Болезни и лекарства
Установлено, что гиперпигментацию могут спровоцировать некоторые заболевания и лекарства. Она также является симптомом некоторых заболеваний, например, аутоиммунных и желудочно-кишечных, нарушения обмена веществ и дефицита витаминов.
Гиперпигментация также может быть вызвана приемом ряда лекарств, в том числе химиотерапевтических, противомалярийных и противосудорожных препаратов, а также антибиотиков.
Гормональные изменения
Гормональные изменения — это основные причины особого вида гиперпигментации, известного как мелазма, или хлоазма. Это явление особенно распространено среди женщин и, как полагают ученые, происходит, когда женские половые гормоны эстроген и прогестерон стимулируют перепроизводство меланина, а солнце воздействует на кожу. Такое кожное состояние характерно для беременных.
Мелазма встречается у 10–15% беременных женщин и у 10–25% женщин, принимающих оральные контрацептивы. У мужчин это состояние встречается реже.
Возраст
Возрастные, или «печеночные», пятна — распространенная форма гиперпигментации.
Пигментные пятна возникают у людей старше 40 лет на руках, лице или других областях, подверженных частому воздействию солнца. Врачи называют такие пятна «солнечными» лентиго.
Возникают они из-за того, что с возрастом количество клеток кожи, продуцирующих меланин, уменьшается, но остальной объем клеток увеличивается и распределение меланина становится менее равномерным.
Повреждения и воспаления кожи
Поствоспалительная гиперпигментация появляется после травмы или воспаления кожи, которые возникают в результате порезов, ожогов, воздействия химических веществ, акне, атопического дерматита или псориаза. Кожа темнеет, а после устранения причины области пигментации обесцвечиваются.
Как предотвратить образование гиперпигментации
Ежедневное использование солнцезащитного крема широкого спектра действия
Защита от солнца — самый важный и главный шаг, который поможет предотвратить гиперпигментацию. Солнечные лучи воздействуют на кожу даже в пасмурные дни, поэтому рекомендуется обеспечить коже ежедневную защиту от солнца вне зависимости от погоды.
Для города спектр действия крема должен составлять 15–25 SPF, для отдыха на море и в горах — 30–50+ SPF.
Ограничение воздействия солнца на кожу также поможет уменьшить гиперпигментацию. Самые жаркие часы лучше переждать в тени и по возможности надевать защитную одежду, солнцезащитную шляпу и очки. Перед выходом на солнце наносите и регулярно обновляйте средство для защиты от солнца с соответствующим уровнем SPF, подходящим для вашего типа и состояния кожи.
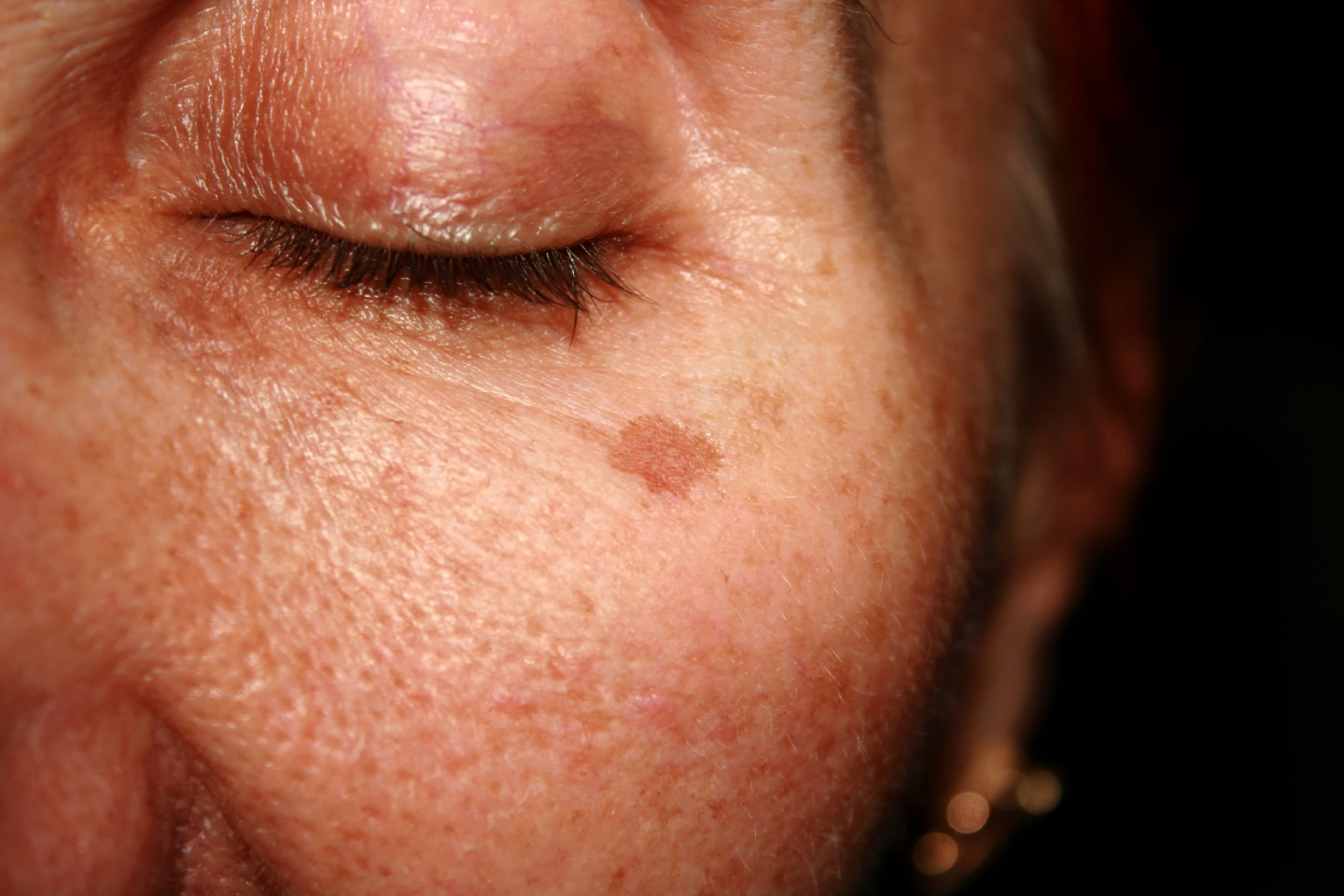
Как уменьшить существующие пигментные пятна
Предотвратить пигментные пятна проще, чем их устранить. Но свежие пятна можно сделать менее заметными и предупредить их повторное появление.
Специальные средства от пигментации
Если вас беспокоит гиперпигментация, обратите внимание на средства по уходу за кожей, которые были разработаны для решения этой проблемы и клинически и дерматологически доказали свою эффективность. В частности, заслуживают внимания линейки аптечных средств с пометкой «melascreen», «depiderm», «anti-pigment».
Дерматологические процедуры
Дерматологические процедуры, такие как химический пилинг и лазерная терапия, помогут уменьшить гиперпигментацию.
Химический пилинг — это один из эффективных способов удаления гиперпигментации и стимуляции появления новой и равномерно пигментированной кожи. В ходе процедуры химический раствор наносится на лицо, шею и руки. В процессе такого пилинга происходит отшелушивание кожи и стимуляция роста новых клеток кожи.
Лазерные процедуры оказывают эффект, аналогичный химическому пилингу, но здесь лечение может быть более точечным, поскольку дерматолог имеет больший контроль над его интенсивностью.
Они представляют собой «облучение» пораженных участков светом высокой энергии. Самые мягкие лазерные процедуры воздействуют только на поверхностный слой кожи, в то время как более интенсивные — на самые глубокие кожные слои.
Как бороться с нарушением пигментации кожи
Для начала необходимо устранить основную причину гиперпигментации. Лечение этого состояния на ранней стадии поможет предотвратить дальнейшее потемнение кожи.
Некоторые проявления гиперпигментации, например, мелазма во время беременности, могут исчезнуть сами.
Лекарственные препараты для коррекции гиперпигментации
При гиперпигментации эффективен ряд лекарств. Они могут использоваться по отдельности или в сочетании друг с другом, что усиливает эффект. Некоторые из этих методов лечения требуют несколько месяцев.
Гидрохинон
Одно из наиболее распространенных лекарств от гиперпигментации. Гидрохинон замедляет действие фермента, необходимого для выработки меланина. Препарат выпускается в кремах, лосьонах и гелях, ряд которых можно купить без рецепта.
При этом гидрохинон не действует на солнечные пятна. Кроме того, его можно использовать только в течение ограниченного времени, потому что, как и химический пилинг и лазерное лечение, он может раздражать кожу и вызывать поствоспалительную гиперпигментацию, особенно у людей с фототипами 3–6.
Топические ретиноиды
Это кремы, лосьоны и гели, содержащие лекарства, полученные из витамина А. Их можно использовать отдельно или в сочетании с другими лекарствами для лечения гиперпигментации.
Азелаиновая кислота
Средства с азелаиновой кислотой в виде геля и крема замедляют выработку тирозиназы — фермента, необходимого для выработки меланина, а также подавляют рост аномальных меланоцитов — клеток, вырабатывающих меланин.
Койевая кислота
Эта кислота вырабатывается некоторыми грибами во время ферментации. Она замедляет образование меланина и может использоваться вместе с гидрохиноном и гликолевой кислотой.
Аскорбиновая кислота
Или всем известный витамин С. В дополнение к функции осветления кожи он также обладает противовоспалительным действием и помогает уменьшить молекулярные повреждения, вызванные солнечным светом.
Вне зависимости от выбора терапии перед выходом на улицу необходимо обязательно использовать солнцезащитный крем.
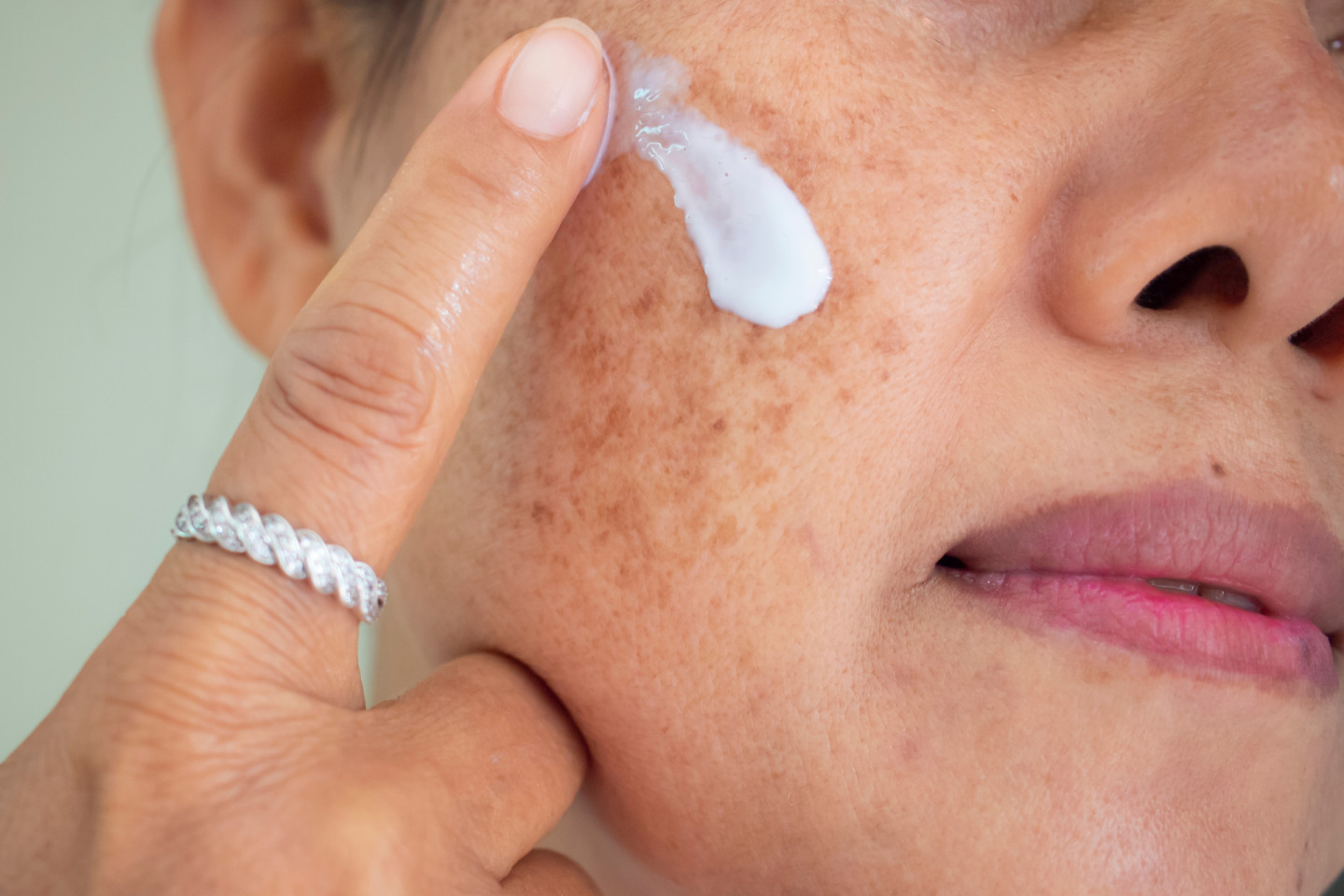
Борьба с пигментацией в домашних условиях
Снижению риска гиперпигментации кожи способствует, во-первых, ежедневное использование солнцезащитного крема.
Люди с гиперпигментацией кожи также должны избегать солнца и носить защитную одежду, головные уборы и солнцезащитные очки. Помните, что один день на открытом солнце может свести на нет месяцы лечения гиперпигментации.
Во-вторых, важно поддерживать в организме баланс свободных радикалов и антиоксидантов. Свободные радикалы повреждают здоровые клетки кожи и клетки других систем организма. Антиоксиданты нейтрализуют свободные радикалы и предотвращают повреждение клеток кожи, помогая ей восстановиться.
Для предотвращения пигментации антиоксиданты можно принимать внутрь или использовать в косметических препаратах. Для этого можно:
Употреблять антиоксиданты с едой
Добавки с витамином С и глутатионом помогают нейтрализовать свободные радикалы и предотвратить окислительный стресс. Укреплению кожи также способствует сбалансированная диета с достаточным количеством богатых «антиоксидантами» продуктов (зелень, зеленые овощи, фрукты, зеленый чай).
Использовать косметику с антиоксидантами
Выбирайте средства по уходу за кожей с антиоксидантными ингредиентами, такими как витамин С, экстракты ягод, арбутин, гликолевая, койевая, азелаиновая и феруловая кислоты, арбутин, ретинол и ниацинамид. Ниацинамид, также известный как витамин В3, является мощным ингредиентом, уменьшающим риск появления гиперпигментации и выравнивающим тон кожи. Его эффективность доказана клинически.
Наружные препараты, содержащие эти компоненты, препятствуют выработке меланина, одновременно увеличивая оборот клеток за счет удаления верхнего слоя омертвевшей кожи и таким образом уменьшая существующую пигментацию. При подборе наружных препаратов с этими ингредиентами необходимо обращать внимание на концентрацию активных веществ, что позволит получить максимальный эффект. Эти средства должны подбираться врачом индивидуально.
Читайте также:

