Должно ли быть уплотнение в шраме после операции
Обновлено: 01.05.2024
Пациенты хирургических отделений часто отмечают неудовлетворительное состояние послеоперационного шва. Уплотнения, которые наблюдаются в первые дни и недели после хирургического вмешательства, обычно проходят самостоятельно и не требуют дополнительного лечения. Чаще всего такое временное осложнение выглядит, как шишка на шве.
Причины
Чтобы понять, по какой причине появилось уплотнение под швом после операции, следует показаться лечащему врачу. Если шишка не болит и из нее не выделяется гной, нужно просто следовать рекомендациям по уходу за швом и не пытаться заниматься самолечением. При обнаружении даже скудных гнойных выделений обращение к врачу необходимо. Несвоевременное принятие мер или попытки решить вопрос самостоятельно могут привести к серьезным осложнениям, устранить которые можно будет лишь хирургическим путем.
Основные причины нагноений послеоперационных швов:
- Неправильный уход за швом, из-за чего может присоединиться бактериальная инфекция.
- Несоблюдение рекомендаций, данных врачом при выписке из больницы.
- Некачественное наложение швов.
- Отторжение организмом нитей, использованных при сшивании разреза.
- Применение некачественных материалов.
Какой бы ни была причина появления шишки после операции, нельзя затягивать с посещением хирурга в надежде на то, что все пройдет само. Нагноение может привести к сепсису и летальному исходу.
Послеоперационные осложнения
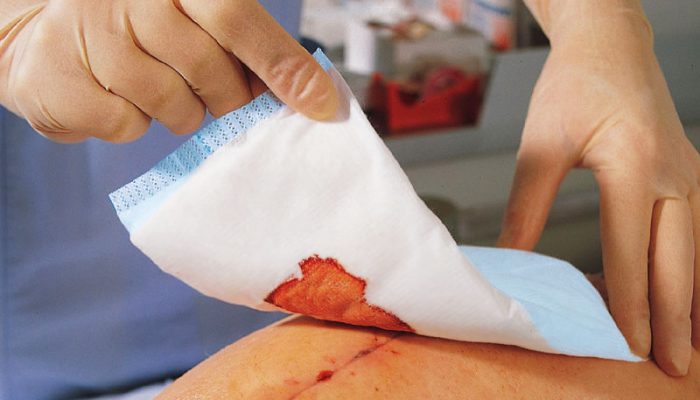
Возникают после любого оперативного вмешательства и бывают различной степени тяжести. Все зависит от того, насколько аккуратно были наложены швы и какие при этом использовались материалы. Легкие осложнения проходят самостоятельно, но если в процессе заживления присоединилась бактериальная инфекция, необходима помощь хирурга. Самолечение категорически противопоказано ввиду сложности раны и риска возникновения сепсиса.
Наиболее часто встречающиеся послеоперационные осложнения:
- спаечный процесс,
- серома,
- лигатурный свищ.
Спаечный процесс
Так называется срастание тканей во время заживления послеоперационного шва. Спайки состоят из рубцовых тканей и во время пальпации ощущаются под кожей как небольшие уплотнения. Они сопровождают процесс заживления и рубцевания швов, являясь неотъемлемым, естественным этапом на пути к восстановлению тканей и кожных покровов после разреза.
При наличии патологии при заживлении раны наблюдается излишнее разрастание соединительных тканей, шов утолщается. Чаще всего это происходит, если рана заживает вторичным натяжением, когда процесс восстановления тканей после операции сопровождался нагноением из-за присоединившейся бактериальной инфекции. В таких случаях в месте наложения швов образуются келоидные рубцы. Опасности для здоровья они не представляют, но считаются косметическим дефектом, который при желании позже можно устранить.
Серома
Еще одно осложнение, которое встречается после наложения швов. Серома – это заполненное жидкостью уплотнение на шве. Возникнуть может как последствие кесарева сечения, так и после лапароскопии или любой другой операции. Такое осложнение проходит, как правило, самостоятельно и не требует дополнительной терапии. Возникает в месте повреждения лимфатических сосудов, соединение которых после разреза невозможно. В результате образуется полость, которую заполняет лимфа.
Если нет признаков нагноения, серома на шраме не несет угрозы здоровью, но чтобы убедиться в том, что воспалительный процесс отсутствует, стоит посетить хирурга, который сможет поставить точный диагноз.
Лигатурный свищ
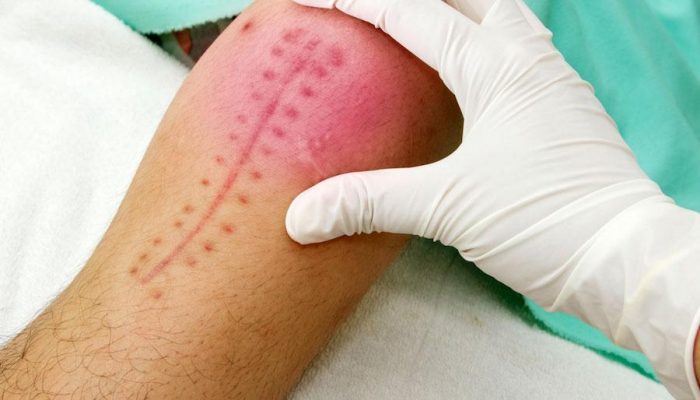
Такое осложнение чаще всего возникает на шве после кесарева сечения. Для наложения швов используется специальная нить – лигатура. Этот материал бывает саморассасывающийся и обычный. От качества нити зависит срок заживления раны. Если при наложении швов применялась лигатура, отвечающая всем требованиям, осложнения появляются крайне редко.
Если же был использован материал с истекшим сроком годности или при наложении швов в рану проникла инфекция, вокруг нити развивается воспалительный процесс. Вначале появляется уплотнение под швом после кесарева или другой операции, а через несколько месяцев на месте уплотнения образуется лигатурный свищ.
Обнаружить патологию просто. Свищ – это незаживающий канал в мягких тканях, из которого периодически сочится гной. В зависимости от того, какая инфекция вызвала воспаление, выделения могут быть желтого, зеленоватого или бордово-коричневого цвета.
Время от времени ранка может затягиваться корочкой, которая периодически вскрывается. Гнойные выделения могут менять свой цвет раз от раза. Также воспалительный процесс нередко сопровождается повышением температуры и ощущением озноба, слабости, сонливости.
Лигатурный свищ может устранить только хирург. Специалист найдет и извлечет инфицированную нить. Только после этого возможно заживление. Пока лигатура находится в теле, свищ будет только прогрессировать. После того как нить удалена врач обработает рану и даст указания по дальнейшему уходу за швом в домашних условиях.
Встречаются случаи, когда при несвоевременном обращении за медицинской помощью вдоль шва образовалось несколько свищей. В подобной ситуации хирург может принять решение о проведении операции по удалению рубца и наложению повторных швов.
Меры предосторожности

Вернувшись из больницы, пациент должен помнить и соблюдать несколько несложных правил, которые помогут ему быстрее восстановиться после операции. Основные меры предосторожности:
- Не принимайте контрастный душ. Резкие перепады температуры воды замедляют процесс регенерации кожи.
- Время принятия душа не должно превышать 10 минут.
- Ванну принимать можно не раньше чем через месяц после хирургического вмешательства. Лучше всего дополнительно спросить у врача о возможности этой водной процедуры.
- Если над швом появилась шишка, немедленно сообщите об этом своему лечащему врачу.
В период нахождения больного в стационаре обработку его швов проводят медработники, но к моменту выписки пациент должен научиться обрабатывать их самостоятельно. В случае труднодоступности шрама врачи рекомендуют воспользоваться помощью родственников или медработников поликлиники.
Любого осложнения проще избежать, чем лечить. Для этого необходимо соблюдать все предписания хирурга, тщательно ухаживать за послеоперационной раной. Как правило, без осложнений заживление швов проходит примерно за месяц.
На сервисе СпросиВрача доступна консультация хирурга онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!




По фото ничего криминального не вижу.
Заживление предполагает небольшое воспаление и образование припухлости, тем более проникали в брюшную полость.
В течении месяца обычно эти уплотнения проходят.

Здравствуйте. Внешне спокойно все. Уплотнение может быть, главное чтобы покраснения, отделяемого не было.

Здравствуйте Екатерина. Местная реакция тканей в виде небольшоко отека возможна. По фото область шва без особенностей. Если нет боли, покраснения, отделяемого, то не переживайте со временем(1-1,5 месяца) припухлость пройдет. Здоровья вам!

Ничего страшного в этом нет. Возможно неравномерная реакция воспаления в области шва. Все должно рассосаться.


Добрый день,особо беспокоиться не стоит,может образуеться лигатурный свищ,сейчас трудно сказать,а вот зеленкой мазать тоже не стоит,не имеет смысла

Здравствуйте , по фото конечно ничего не понять, в первую очередь исключить воспалительный инфильтрат

Напоминаем, что консультации специалистов сайта даются исключительно в справочных целях и не являются постановкой диагноза или основанием
для назначения лечения. Необходима очная консультация специалиста, в том числе для выявления возможных противопоказаний.
На сервисе СпросиВрача доступна консультация гинеколога по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте, Мария.
Можете добавить фото шва и указать локализацию уплотнения.
В диаметре шарик какой? Наощупь плотный? Болезненный?


Здравствуйте, Мария!
Скорее всего формируется лигатурный свищ ( не удивляйтесь- я такое видела множество раз после удаления косметических швов- кусочек ниточки остается).
Мази то можно поприкладывать.
Как свищ откроется- надо будет сходить к хирургу- удалить ниточку
Елена, у меня не болит это место, нет температуры и покраснения. Почему же сразу свищь? ниточка осталась в одном месте и меня об этом предупредили, но там все нормально


Здравствуйте. Задержка после операции-это частое явление. За счет стресса цикл без овуляции получается.
Если шов не воспален, то шарик может быть очагом эндометриоза. Надо сделать УЗИ мягких тканей

Здравствуйте. Это нормальное явление после операции, у вас образовался такой рубец, постепенно он размягчится. Вы уже сейчас можете использовать мази размягчяющие рубцы. Задержка после менструации - нормально

Добрый день. Данные шарики образуются либо в месте наложения шва, а точнее узелка. Есои это место не красное, не горячее, то ничего страшного. Швы медленно рассасываптся. Это снаружи шов косметика, а внутри апоневроз сводят другими нитями ? переживать не о чем

Добрый день, Мария! Скорей всего ничего страшного нет. Скорей всего это уплотнения вокруг одного из швов или бывает небольшая гематома или инфильтрат в области шва, который рассасывается со временем. Конечно и в первом и втором случае это место может воспалиться. Но тогда будет покраснение, боли, температура. Сейчас Вам правильно сказали прикладывать мазь. Ну и конечно наблюдение, если есть возможность, что бы это место посмотрел доктор который оперировал. Месячные могут задержаться. Если в течение еще недели не придут, то сделать можно узи.
Послеоперационная серома – это скопление серозной жидкости в зоне шва, обусловленное травматизацией мягких тканей. Является осложнением хирургических вмешательств. Рассасывается самостоятельно либо принимает хроническое течение. Проявляется припухл остью в области шва, чувством распирания, неприятными ощущениями и эффектом переливания жидкости при перемене положения тела. При крупных серомах наблюдаются нарушение общего состояния, субфебрилитет. Патология может осложняться инфицированием, формированием некроза. Лечение – пункции или дренирование с активной аспирацией на фоне медикаментозной терапии. В отдельных случаях требуются повторные операции.
МКБ-10
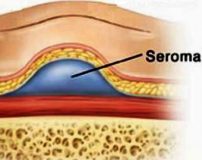


Общие сведения
Послеоперационная серома (серома шва) – распространенное осложнение раннего послеоперационного периода. Чаще всего встречается в общей хирургии, маммологии, онкологии и пластической хирургии. По различным данным, частота образования клинически значимых сером после операций, сопровождающихся значительной отслойкой мягких тканей, колеблется от 0,8% до 80% и более. Осложнение может развиваться у пациентов любого возраста и пола, чаще встречается у женщин средней и старшей возрастной группы.

Причины
Серома является полиэтиологическим состоянием, рассматривается как осложнение обширных хирургических вмешательств. Некоторые специалисты придерживаются мнения, что скопление жидкости в проекции послеоперационной раны нельзя считать осложнением, поскольку оно представляет собой нормальный процесс заживления в фазе экссудации.
В подтверждение своей точки зрения ученые приводят данные ультразвуковых исследований, согласно которым послеоперационные серомы (в том числе – клинически незначимые) обнаруживаются у 100% пациентов. Основными провоцирующими факторами образования крупных сером, требующих проведения активных лечебных мероприятий, являются:
- значительная отслойка жировой клетчатки;
- большая раневая поверхность;
- грубые хирургические манипуляции с тканями (многочисленные разрезы, захват раздавливающим инструментом и пр.);
- чрезмерное использование коагуляции;
- большая толщина подкожной жировой клетчатки (более 5 см).
К числу предрасполагающих условий относят индивидуальные особенности организма, нарушения иммунитета, сахарный диабет и хронические соматические заболевания, негативно влияющие на процесс заживления раны. Чаще всего послеоперационные серомы образуются после абдоминопластики, герниопластики, маммопластики, мастэктомии, аппендэктомии, холецистэктомии. При использовании имплантатов имеет значение раздражение окружающих тканей и развитие асептического воспаления вследствие контакта с эндопротезом.
Патогенез
Существуют различные точки зрения на патогенез сером. Согласно наиболее популярной, обширные разрезы, отслойка мягкотканных структур, раздавливание или прижигание тканей и другие факторы вызывают значительные повреждения мелких лимфатических сосудов. Лимфатические сосуды тромбируются медленнее кровеносных, в результате лимфа долгое время изливается в ткани. На этапе экссудации жидкая часть крови выходит за пределы кровеносных сосудов, что увеличивает количество жидкости в тканях.
В полостях, возникших в области послеоперационной раны, скапливается соломенно-желтая жидкость, содержащая макрофаги, тучные клетки, лейкоциты и белковые фракции. В норме эта жидкость асептическая. При попадании микроорганизмов возможно нагноение с формированием абсцесса. Крупные скопления жидкости оказывают давление на окружающие ткани, нарушают кровоснабжение, вследствие чего могут образовываться участки некроза по краю швов.
Классификация
В клинической практике используют классификацию, в основе которой лежит необходимость и тактика лечения патологии. Согласно этой систематизации выделяют три группы послеоперационных сером:
- 1 группа. Асимптоматические образования, не требующие проведения лечебных мероприятий.
- 2 группа. Симптоматические серомы, для устранения которых достаточно пункций или активного дренирования.
- 3 группа. Симптоматические скопления жидкости, требующие проведения повторной операции.

Симптомы послеоперационной серомы
Маленькие образования не вызывают неприятных ощущений и нарушений общего состояния. Единственными признаками серомы являются припухлость и положительный симптом флюктуации в области послеоперационных швов. Иногда пациенты отмечают ощущение переливания жидкости во время изменения положения тела. Гиперемия кожи в зоне швов обычно отсутствует.
Больные с крупными серомами жалуются на неинтенсивную тянущую боль, чувство давления или распирания, которые усиливаются в положении стоя. В проекции швов выявляется валикообразная флюктуирующая припухлость. Длина припухлости обычно совпадает с длиной шва, ширина может варьироваться от 2-3 до 10 и более сантиметров. Возможны локальная гиперемия, слабость, утомляемость, повышение температуры тела до субфебрильных цифр.
Осложнения
Наиболее серьезным осложнением является нагноение серомы. При большом количестве жидкости формируются крупные абсцессы. Возможно расплавление подлежащих тканей с развитием перитонита. У некоторых больных развивается сепсис. Некрозы при серомах, как правило, протекают более благоприятно, захватывают небольшие участки тканей в области швов. Хронические серомы ухудшают качество жизни, существенно увеличивают период нетрудоспособности после операций.
Диагностика
Обычно серомы развиваются в период стационарного послеоперационного лечения, поэтому диагноз выставляется лечащим врачом. Диагностика базируется на данных объективного осмотра, при необходимости назначаются дополнительные исследования. Программа обследования может включать:
- Физикальный осмотр. В пользу серомы свидетельствует наличие ограниченного выбухания тканей в сочетании с положительным симптомом флюктуации. При отсутствии инфицирования гиперемия не выявляется или незначительная, пальпация малоболезненна. При инфицировании кожа багрово-синюшная, ощупывание резко болезненно, определяется плотный отек окружающих тканей.
- УЗИ мягких тканей. Показано для подтверждения диагноза при сомнительном симптоме флюктуации, для уточнения размеров крупных сером на этапе подготовки к хирургическому вмешательству. Свидетельствует о наличии полости, заполненной жидкостью.
- Лабораторные анализы. Для изучения характера содержимого серомы проводят цитологическое исследование. При подозрении на инфицирование выполняют бакпосев жидкости для определения возбудителя, назначают общий анализ крови для оценки выраженности воспаления.

Лечение послеоперационной серомы
Лечение осуществляется в стационарных условиях. При крупных образованиях, отсутствии признаков рассасывания показана комплексная терапия, включающая в себя консервативные и оперативные мероприятия.
Консервативная терапия
Целью консервативного лечения является снижение вероятности инфицирования, устранение асептического воспаления, уменьшение количества жидкости. Применяются медикаменты следующих групп.
- Антибиотики. При отсутствии нагноения пациентам для профилактики назначают препараты широкого спектра действия внутримышечно. При появлении признаков инфицирования план антибиотикотерапии корректируют с учетом чувствительности возбудителя.
- НВПС. Нестероидные противовоспалительные средства уменьшают проявления воспаления и количество жидкости, выделяющейся в просвет полости послеоперационной серомы. Возможно внутримышечное введение или пероральный прием.
- Глюкокортикоиды. Гормональные препараты устраняют асептическое воспаление, блокируют образование жидкости. Медикаменты вводят в полость серомы после удаления жидкости.
Хирургическое лечение
Тактика хирургического лечения определяется размерами серомы, эффективностью лечебных мероприятий на предыдущих стадиях. При неосложненных серомах возможны следующие варианты:
- Пункции. Наиболее простой способ удаления жидкости. Выполняется 1 раз в несколько дней, для полного излечения обычно требуется 3-7 пункций.
- Активная аспирация. При неэффективности пункций, значительном объеме серомы в полость образования устанавливают дренаж с устройством для активной аспирации.
- Реконструктивные операции. Показаны при упорном хроническом течении сером, отсутствии результата после лечения более щадящими способами.
При нагноившихся серомах производится вскрытие, дренирование гнойной полости. При образовании участков некроза проводят перевязки до отторжения струпа и полного заживления раны. Все хирургические методы применяют на фоне консервативной терапии.
Прогноз
Прогноз в большинстве случаев благоприятный. Небольшие серомы нередко рассасываются самостоятельно в течение 1-2 недель. Эффективность пункций при серомах на фоне плановых пластических и абдоминальных операций составляет около 90%. Реконструктивные вмешательства требуются редко. Процент нагноений незначительный, осложнение чаще развивается после экстренных операций, при наличии сопутствующей патологии, излишнем весе.
Профилактика
Профилактические мероприятия включают тщательную оценку риска хирургических вмешательств, детальное предоперационное обследование, соблюдение техники проведения операций. Хирургам необходимо воздерживаться от слишком широких разрезов, грубых манипуляций с тканями, чрезмерного использования коагулятора.
2. Клинический случай длительной лимфорреи, возникшей после радикальной мастэктомии/ Ивашков В.Ю., Соболевский В.А.// Поволжский онкологический вестник – 2015.
3. Проблемы профилактики раневых осложнений у больных с послеоперационными вентральными грыжами/ Постников Д.Г., Павленко В.В. и др.// Медицина и образование в Сибири - №3 – 2015.
Гипертрофический рубец – это избыточное разрастание фиброзной соединительной ткани при патологическом заживлении кожной раны. Косметический дефект образуется при обширных поражениях кожи с неровными краями, врожденной предрасположенности, неадекватной хирургической помощи и чрезмерном натяжении тканей. Рубец выступает на несколько миллиметров над кожей, имеет багровый или розовый цвет, по форме и размерам соответствует ране. Диагностика проводится путем осмотра, в сомнительных ситуациях назначается патоморфологическое исследование. Коррекцию гипертрофических шрамов выполняют инъекциями, методами крио- и лазерной деструкции, пластической хирургии.
МКБ-10
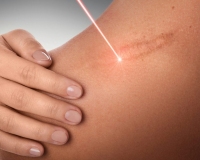


Общие сведения
Физиологическая регенерация должна завершаться образованием нормотрофического рубца, который не выступает над уровнем кожи и со временем становится почти незаметным. Однако у многих пациентов наблюдаются нарушения регенераторных процессов, поэтому гипертрофические рубцы – серьезная проблема для всех направлений современной хирургии. Видимый эстетический недостаток и сложности в коррекции объясняют высокую актуальность гипертрофических шрамов, требуют от врачей разработки новых методов их эффективной маскировки и удаления.

Причины
Характер рубцевания и внешний вид зажившей раны во многом определяется этиологией кожного повреждения. По причинам появления рубцы бывают посттравматические, послеоперационные, образовавшиеся на месте патологических кожных элементов или вследствие лучевой терапии. Формированию патологического гипертрофического шрама на месте раны способствуют следующие факторы:
- Характер повреждения. Патологические рубцы чаще возникают при рваных, разможженных и укушенных ранах, когда травматизация кожи не соответствует линиям Лангера. Предрасполагающим фактором является заживление вторичным натяжением, нагноение и воспаление места травмы.
- Избыточное натяжение тканей. Такая ситуация встречается при ушивании и пластической коррекции рубца без пересадки кожи, когда собственные ткани пациента стягиваются для закрытия дефекта. В месте натяжения нарушается образование структурной соединительной ткани, возникают гипертрофические явления.
- Опасная локализация. Патологические рубцы в основном образуются по передней поверхности шеи, в области мочки уха. Это объясняется различными механическими свойствами кожи на разных участках тела, что оказывает значимую роль на процессы регенерации.
- Склонность к патологическому рубцеванию. Доказаны генетические и иммунные варианты предрасположенности к образованию гипертрофических и келоидных рубцов. У таких пациентов патологические шрамы образуются даже при отсутствии других провоцирующих факторов.
Патогенез
Классическое заживление раны длится до 1 года, завершается образованием рубца. В первые 10 суток наблюдается острое воспаление, которое в последующий месяц приводит к активному фибринолизу и образованию рыхлой соединительной ткани. На протяжении 2-3 месяцев после кожного повреждения ткани уплотняются, образуется прочный шрам. Окончательная перестройка рубца происходит 4-12 месяцев, именно в этот период появляются гипертрофические изменения.
При гипертрофическом процессе незрелая соединительная ткань располагается в субэпидермальном слое. Патоморфологически она представлена тонкими пучками коллагена, отдельными эластиновыми волокнами, избыточным количеством внеклеточного матрикса. Наблюдается большое число плазматических клеток, однако гигантские фибробласты отсутствуют. Сверху образование покрыто ровным слоем эпидермиса.

Классификация
Гипертрофический рубец – один из классических вариантов шрамов, согласно клинико-морфологической систематизации. В практической дерматологии используются и другие виды классификации, чтобы наиболее точно описать особенности кожной регенерации и подобрать методы коррекции патологических случаев. Существует несколько критериев систематизации рубцовых изменений:
- По возрасту: незрелые (до 3 месяцев), умеренно зрелые (3-12 месяцев), зрелые (старше 1 года).
- По конфигурации: линейные, дугообразные, зигзагообразные, звездчатые и другие варианты неправильной формы.
- По цвету: розовые, багрово-красные, цианотичные, белесоватые, пигментированные.
- По размеру: малые (до 1 см), средние (1-2 см), крупные (до 4,5 см), обширные (более 4,5 см).
Симптомы гипертрофического рубца
Такой тип шрама начинает расти спустя 3-4 недели после травмы, его увеличение в размерах продолжается в среднем 5-6 месяцев. Гипертрофический рубец имеет красноватый или синюшный оттенок, по размеру и форме соответствует границам раны, возвышается над поверхностью здоровой кожи не более чем на 4 мм. Со временем образование приобретает светло-розовый или телесный оттенок, спустя 12-18 месяцев возможна его частичная спонтанная регрессия.
Поверхность гипертрофического рубца неровная с выступающими участками, кожа над ним матовая. Его контуры четко очерчены, однако края плавно переходят на окружающие кожные покровы и постепенно сливаются с ними. В местах постоянного трения шрам покрывается ороговевшими наслоениями и небольшими язвами. При этом пациента беспокоит болезненность, сильный зуд, мокнутие или выделение сукровицы.
Осложнения
Гипертрофические рубцы не угрожают жизни и здоровью человека. Их основной проблемой является косметический дефект, особенно при локализации на лице и открытых участках тела. Крупные и заметные шрамы сказываются на психологическом состоянии пациентов, вызывают проблемы с социализацией, становятся препятствием для построения отношений с противоположным полом.
Неприятные последствия наблюдаются при расположении рубца в месте постоянной травматизации. Вследствие механического трения на его возвышающейся поверхности возникают раны и язвы, которые могут инфицироваться с развитием вторичных бактериальных осложнений. Также возникают явления гиперкератоза, которые усугубляют неэстетичный вид рубцовой ткани.
Диагностика
При образовании гипертрофических рубцов показано обследование у врача-дерматолога и хирурга. В большинстве ситуаций диагноз устанавливают на основании физикального осмотра: определяются внешние характеристики шрама, условия его появления, наличие субъективной симптоматики. При согласии пациента проводится фотографирование пораженной области тела для отслеживания динамики изменений. Дополнительные методы диагностики:
- УЗИ мягких тканей. Сонография назначается, чтобы оценить толщину и глубину залегания рубцовой ткани, исследовать характер и полноту заживления раны, исключить осложнения.
- Патоморфологическое исследование. Для изучения структуры гипертрофического рубца проводится световая и электронная микроскопия, микроскопическая морфометрия. Исследования необходимы при трудностях дифференцировки разных видов шрамов, необходимости исключить другие кожные патологии.
Дифференциальная диагностика
В клинической практике необходимо отличать гипертрофические и келоидные рубцы, которые имеют большое внешнее сходство и патоморфологические признаки. На келоидный тип шрама указывает распространение соединительной ткани за пределы повреждения, продолжающийся рост в течение многих месяцев и даже лет, интенсивные субъективные ощущения (зуд, жжение, болезненность). Патоморфологически келоид характеризуется атипичными гигантскими фибробластами.

Лечение гипертрофического рубца
Консервативная терапия
Не существует общепринятого протокола коррекции патологической рубцовой ткани. Программа лечения подбирается индивидуально для каждого пациента, основываясь на клинических особенностях, локализации, давности образования и других характеристиках гипертрофического рубца. Небольшие образования удается скорректировать нехирургическими методиками, самые эффективные из которых:
- Локальная компрессионная терапия. Давящие силиконовые пластины и эластичные бинты замедляют разрастание рубцовых тканей, способствуют образованию шрамов нормотрофического типа.
- Инъекции кортикостероидов. При маленьких свежих шрамах гормоны угнетают чрезмерное образование фибробластов и коллагена, замедляют темпы роста соединительной ткани. Уколы глюкокортикоидов проводятся, пока рубец не сравняется по высоте с поверхностью кожи.
- Физиотерапия. Для сокращения объема соединительнотканных волокон применяются фибринолитические ферменты (лидаза, коллагеназа), которые вводятся методами электрофореза и ультрафонофореза.
- Криодеструкция. Для неинвазивного удаления гипертрофического рубца применяется жидкий азот, который наносится на очаг поражения, замораживает патологические ткани и разрушает их. Для достижения хорошего косметического эффекта проводится несколько сеансов.
- Лазерная шлифовка. Коррекция гипертрофических разрастаний выполняется абляционными лазерами, которые удаляют неструктурную соединительную ткань и сглаживают контуры шрама. В основном применяется фракционный метод лазерной шлифовки, который отличается коротким периодом реабилитации.
Хирургическое лечение
Оперативная коррекция рубцовых тканей показана при неэффективности лекарственных и малоинвазивных методов лечения. Хирургическое вмешательство направлено на иссечение патологических разрастаний соединительной ткани, ликвидацию чрезмерного натяжения кожи. Вторичные раневые дефекты закрываются с помощью местных или перемещенных кожных лоскутов, дермотензии с применением тканевых эспандеров.
Прогноз и профилактика
Небольшие по размеру гипертрофические рубцы успешно корректируются инъекционными, аппаратными или хирургическими методиками. При крупных шрамах и генетической склонности к патологической регенерации прогноз менее благоприятный: комплексная терапия уменьшает размеры и бугристость рубца, однако достичь нормотрофии и полностью скрыть дефект зачастую не удается.
Профилактика патологического рубцевания заключается в своевременной и квалифицированной помощи хирургов при серьезных травмах, адекватной иммобилизации в раннем периоде заживления, соблюдении этапности хирургического лечения. При обширных повреждениях кожного покрова с самого начала лечения требуется консультация пластического хирурга для выбора оптимального метода закрытия дефектов, чтобы минимизировать формирование шрамов.
3. Лечение гипертрофических и келоидных рубцов/ Г.Э. Карапетян// Фундаментальные исследования. – 2013. – №3.
4. Применение ферментов при лечении больных с гипертрофическими рубцами/ Б.А. Парамонов, И.И. Турковский, С.В. Бондарев// Вестник хирургии. – 2007.
Читайте также:

