Диета при буллезных дерматозах
Обновлено: 27.04.2024
- Главная
- Версия для слабовидящих
- Руководство
- Структура
- ГБУЗ "ТОКВКД"
- Отдел лекарственного обеспечения
- Кабинет организационно-методической и научной работы
- Консультативно-диагностическое отделение
- Стационарное отделение
- Клинико-диагностическая лаборатория
- Административно-хозяйственная часть
- Административная часть
- Бухгалтерия
- Планово-экономический отдел
- Отдел правового, кадрового и информационного обеспечения
- Административно-хозяйственный отдел
- Федеральные нормативно-правовые акты
- Областные нормативно-правовые акты
- Стандарты оказания медицинской помощи
- Порядки оказания медицинской помощи
- Приказы учреждения
- Этика и деонтология
- Контакты
- Отзывы
- Электронный запрос
- Обратная связь
- Вопрос-ответ
- Medical tourism
- Tourisme médical
Герпетиформный дерматит Дюринга (dermatitis herpetiformis) – приобретенный субэпидермальный, буллезный дерматоз, характеризующийся гранулярными отложениями IgA в сосочках дермы. Встречается у лиц любого возраста, нередко у детей. В случае возникновения заболевания в детском возрасте к 12 – 13 годам наступает клиническая ремиссия или выздоровление. При развитии заболевания в зрелом возрасте процесс принимает характер длительного и рецидивирующего течения. Болеют одинаково часто мужчины и женщины.
При изучении патогенеза была обнаружена повышенная реактивность к пищевым антигенам белковой природы (пшеничный белок – глютен). Существует два взгляда на связь заболевания кишечника с патологией кожи. Считают, что антиген (возможно, глютен) стимулирует выработку секреторного IgA. Образование комплекса IgA + антиген в кишечнике вызывает различной степени выраженности атрофию сосочков. Через поврежденные сосочки иммунные комплексы проникают в общую циркуляцию и вместе с кровью достигают сосочков кожи. Там происходит фиксация комплексов, перемещение эозинофилов в зону иммуноконфликта и запуск патологического процесса. Согласно другой точки зрения волокна ретикулина кожи имеют сродство и общие детерминанты с глютеном. Синтезируемые IgA антитела к глютену перекрестно реагируют с ретикулином, образуя иммунный комплекс со структурой кожи.
Состав диеты при болезни Дюринга:
- все сорта хлеба и другие выпечные изделия из пшеничной, ржаной, ячменной, овсяной муки (сушки, бублики, сухари, печенье);
- изделия из пшеницы, ячменя, ржи, овса, отруби, добавки солода, изделия из теста (макароны, вермишель, лапша, клецки), изделия из манной крупы, из перловой и ячневой круп, овсяных хлопьев;
- все колбасные изделия с хлебными наполнителями, включая сосиски, кровяную колбасу и ливерную колбасу;
- панированные продукты из мяса, рыбы и птицы; изготовленные с хлебом изделия из мяса, рыбы, птицы (пельмени, равиоли, чебуреки, вареники);
- капуста, горох, фасоль, чечевица и злаки;
- кофейные напитки, содержащие ячмень, рожь, овес;
- все супы, которые содержат запрещенные виды муки и крахмала, горох, фасоль, чечевицу;
- хлебный квас, пиво;
- мороженое, пудинги, кремы, шоколад с начинкой, марципаны, чурчхела;
- готовые супы, соусы, приготовленные с мукой, сиропы с мукой, продукты с солодом.
- необходимо уменьшить употребление поваренной соли (содержит соли йода) и полностью исключить продукты, богатые солями йода (морская рыба, кальмары, крабы, креветки, водоросли, различные моллюски) и йодсодержащие медикаменты.
![]()
- хлеб и другие выпечные изделия из крахмала, кукурузной, соевой и рисовой муки;
- все виды мяса и речной рыбы, домашняя птица, яйца, цельное молоко (до 0,5 л в день), кисломолочные продукты (кроме йогурта), творог, натуральный сыр, брынза;
- изделия из риса, кукурузы, соевой и гречневой круп (каши, плов, блины, оладьи);
- все овощи (кроме капусты, плодов стручковых растений и злаков);
- отвары и бульоны, супы овощные и супы-кремы из разрешенных продуктов питания (только с картофельным и кукурузным крахмалом);
- все фрукты;
- чай, какао, кофе натуральный (не кофейные напитки), минеральные воды без солей йода и брома; глюкоза, сахароза, мёд, кисель, компот, мусс, варенье, повидло, джем, мармелад, желе, пудинги и кремы из разрешенной муки и крахмала;
- зелень, орехи, оливы, пряности, уксус, поваренная соль без солей йода, арахисовое масло
- сливочное и растительное масло, маргарин, чистый майонез.
Подводя итог, строгое соблюдение безглютеновой диеты в течение длительного времени приводит к уменьшению потребности в лекарствах, снижению риска развития лимфом кишечника, разрешению кожных высыпаний и симптомов мальабсорбции.
- Самцов А.В, Барбинов В.В. Дерматовенерология 3-е издание ГЭОТАР-Медиа, 2016. – 432с.
- Бутов Ю.С. Кожные болезни и инфекции, передающиеся половым путем. МОСКВА «МЕДИЦИНА», 2002
Куратор – зав. стационарным отделением ГБУЗ «ТОКВКД» Борзова Галина Николаевна.
![]()
Основная задача диетотерапии при заболеваниях кожи, подкожно-жировой клетчатки, придатков кожи — это своевременная коррекция нарушений обмена веществ. При обследовании пациента на первое место необходимо поставить оценку пищевого статуса в соответствии с данными антропологических, биохимических и иммунологических методов обследования. Следуя данной тактике лечения, можно не только индивидуально подойти к формированию пищевого рациона, но и провести эффективное лечение конкретного пациента.
Назначение диетотерапии при заболеваниях желез внутренней секреции (коды МКБ-10, L00-L99) проводится в соответствии с Приказом Минздравсоцразвития России от 27.12.2011 № 1664н «Об утверждении номенклатуры медицинских услуг» (зарег. в Минюсте России 24.01.2012, регистрационный № 23010) (А 25 — консервативные методы лечения).
Основные требования к диетотерапии при заболеваниях кожи
- Разнообразие диетического рациона, адекватность макро- и микронутритивного состава и энергетической ценности динамике инфекционного процесса кожи, подкожно-жировой клетчатки, придатков кожи.
- На всех этапах лечения (стационарном, санаторном, амбулаторном) диетическая терапия должна быть дифференцированной в зависимости от течения, тяжести и стадии процесса, наличия осложнений.
- Индивидуализация химического состава диеты за счет включения в рацион диетических (лечебных и профилактических) пищевых продуктов, смесей белковых композитных сухих, специализированных смесей для энтерального питания и биологически активных добавок (БАД) к пище.
Наиболее общими нарушениями при кожной патологии являются усиление перекисного окисления липидов и других свободно-радикальных процессов, ослабление антиоксидантной защиты и изменение синтеза простагландинов из полиненасыщенных жирных кислот (ПНЖК). Поэтому для профилактики и лечения заболеваний кожи питание больных обогащается макро- и микроэлементами и другими необходимыми биологически активными веществами (витаминами-антиоксидантами, ПНЖК семейства ω -3, пищевыми волокнами, полифенольными соединениями и др.).
Основные принципы диетотерапии при атопических дерматитах, крапивнице, псориазе, других заболеваниях кожи и подкожно- жировой клетчатки аллергической природы и аутоиммунной природы
- Рекомендуется дробный режим питания, включающий 4–6-разовые приемы пищи. Последний прием пищи не позднее, чем за 2 часа до сна.
- При выраженном обострении заболевания в первые 3–4 дня назначается гипокалорийная протертая диета на 1800 ккал (50–70 г белка, 40–60 г жиров, 250–300 г углеводов). Возможно включение в диету энтеральныхгипоаллергенных смесей. Исключаются все продукты, на которые сам пациент отмечает развитие аллергических реакций.
- В остальных случаях количество углеводов, белков и жиров в диете должно соответствовать физиологической норме.
- Исключаются простые сахара. Разрешается подслащивать пищу аспартамом, ацесульфамом калия.
- Исключается сдоба, свежий дрожжевой хлеб, преимущественно дается хлеб из цельного зерна, подсушенный.
- Исключение продуктов с высокой антигенной потенцией (яиц, цитрусовых, клубники, ананасов, курицы, шоколада, натурального кофе, какао, колбасных изделий, рыбы, крабов, манной крупы, креветок, томатов, орехов, грибов, молока и сливок).
- Обогащение рациона ПНЖК семействаω-3, витамином D.
- Восстановление баланса микронутриентов, особенное внимание необходимо обратить на нормализацию содержания витаминов С, P, A, Е, группы В, солей кальция. Необходимо достаточное введение в рацион фруктов и ягод (зеленых яблок, черники, сливы, клюквы, белой смородины, крыжовника, вишни), овощей (кабачков, капусты, огурцов, репы, тыквы, репы, брюквы).
- Ограничение количества поваренной соли до 5–7 г/сут.
- Ограничение экстрактивных веществ (исключаются крепкие мясные и рыбные бульоны, супы готовятся вегетарианские или на втором бульоне).
- Ограничение продуктов, богатых пуринами: не рекомендуются мясные субпродукты (печень, почки, мозги, язык), мясо молодых животных (цыплята, телятина), бобовые (горох, бобы, фасоль, чечевица).
- Обеспечение правильной технологической обработки продуктов и лечебных блюд, ограничение продуктов со свойствами неспецифических раздражителей (перца, горчицы, других пряностей, острых и соленых продуктов, исключение жареных блюд, консервированных продуктов, копченостей).
Основные принципы диетотерапии при инфекциях кожи и подкожной клетчатки
Задачи лечебного питания: повышение иммунобиологических защитных сил организма, стимуляция репаративных процессов, восполнение потерь белка, витаминов и минеральных солей, дезинтоксикация организма, уменьшение явлений воспалительной экссудации, улучшение окислительных процессов.
- Рекомендуется дробный режим питания, включающий 4–6-разовые приемы пищи. Последний прием пищи не позднее, чем за 2 часа до сна.
- Назначается диета с повышенным количеством белка до 110–120 г/сут, умеренным ограничением жиров до 70–90 г/сут, физиологическим содержанием углеводов 300–350 г/сут. Включение в состав пищевого рациона смесей белковых композитных сухих с целью белковой коррекции диетических блюд белком с высокой биодоступностью.
- Исключаются продукты с высокой антигенной потенцией (яйца, цитрусовые, клубника, ананасы, шоколад, натуральный кофе, какао, колбасные изделия, рыба, крабы, креветки, орехи, грибы).
- Обогащение рациона ПНЖК семействаω-3, витамином D.
- Восстановление баланса микронутриентов, особенное внимание необходимо обратить на нормализацию содержания витаминов С, A, группы В, солей цинка и меди. Необходимо достаточное введение в рацион фруктов и ягод (зеленых яблок, черники, сливы, клюквы, белой смородины, крыжовника, вишни).
- Ограничение количества поваренной соли до 6–8 г/сут.
- Ограничение экстрактивных веществ (исключаются крепкие мясные и рыбные бульоны, супы готовятся вегетарианские или на втором бульоне).
- Ограничение продуктов, богатых пуринами: не рекомендуются мясные субпродукты (печень, почки, мозги, язык), мясо молодых животных (цыплята, телятина), бобовые (горох, бобы, фасоль, чечевица).
- Обеспечение наличия в рационе достаточного количества пищевых волокон для детоксикации. Хлеб дается преимущественно из цельного зерна, используются овощи — кабачки, капуста, огурцы, репа, тыква, репа, брюква.
- Обеспечение правильной технологической обработки продуктов и лечебных блюд, ограничение продуктов со свойствами неспецифических раздражителей (перца, горчицы, других пряностей, острых и соленых продуктов, исключение жареных блюд, консервированных продуктов, копченостей).
Назначение диетотерапии при заболеваниях кожи и подкожно-жировой клетчатки
В зависимости от характера и стадии поражения кожи, подкожно-жировой клетчатки и придатков кожи выделяются несколько вариантов рационов лечебного питания (см. табл. 1).
Таблица 1. Химический состав и энергетическая ценность диеты для больных c инфекцией кожи, подкожно-жировой клетчатки и придатков кожи в зависимости от распространенности процесса
Вариант диеты Белки, г Жиры, г Углеводы, г Калорийность, ккал ОВД 85–90 70–80 300–330 2170–2400 ВБД 110–120 80–90 300–350 2400–2700 Основной вариант стандартной диеты (ОВД)
Показания к применению: инфекционные поражения кожи и подкожно-жировой клетчатки в стадии выздоровления, другие заболевания кожи и подкожно- жировой клетчатки.
Общая характеристика: диета с физиологическим содержанием белка, нормальным количеством жиров и углеводов, обогащенная витаминами, минеральными веществами, растительной клетчаткой. При назначении диеты больным с сопутствующим сахарным диабетом рафинированные углеводы (сахар) исключаются. Ограничиваются экстрактивные вещества, поваренная соль (2–3 г/сут). Блюда готовят в отварном, тушеном, запеченном виде, на пару. Температура пищи — от 15 до 60–65 °С. Свободная жидкость — 1,5–2 литра в сутки. Ритм питания дробный, 4–6 раз в день.
Химический состав: белки — 85– 90 г, в том числе животные 40–45 г; жиры общие — 70–80 г, в том числе растительные — 25–30 г; углеводы общие — 300–330 г, пищевые волокна — 20–25 г. Энергетическая ценность — 2170–2400 ккал. Содержание витамина А не менее 2,5 мг, витамина D не менее 0,04 мг, витамина В 1 не менее 5 мг.
Применяются нормы лечебного питания (в соответствии с требованиями Приказа Минздрава России от 21.06.2013 № 395н «Об утверждении норм лечебного питания») при соблюдении диеты с физиологичным количеством белка (основного варианта стандартной диеты) с включением специализированных продуктов питания смесей белковых композитных сухих в объеме 27 г смеси (например, при применении СБКС «Дисо®» «Нутринор» — 10,8 г белка) в составе суточного набора продуктов.
Вариант диеты с повышенным количеством белка (ВБД)
Показания к применению: инфекционные поражения кожи и подкожно-жировой клетчатки в стадии обострения, фурункулез кожи, экссудативные заболевания кожи и подкожно-жировой клетчатки, солнечные ожоги.
Общая характеристика: диета с повышенным содержанием белка, нормальным количеством жиров и ограничением легкоусвояемых углеводов, обогащенная витаминами, минеральными веществами, растительной клетчаткой. При назначении диеты больным с сопутствующим сахарным диабетом рафинированные углеводы (сахар) исключаются. Ограничиваются поваренная соль (2–3 г/ сут), химические и механические раздражители желудка и желчевыводящих путей. Блюда готовят в отварном, тушеном, запеченном, протертом и непротертом виде, на пару. Температура пищи — от 15 до 60–65 °С. Свободная жидкость — 1,5–2 литра в сутки. Ритм питания дробный, 4–6 раз в день.
Химический состав: белки — 110–120 г, в том числе животные 45–50 г; жиры общие — 80–90 г, в том числе растительные — 30 г; углеводы общие — 300–350 г, пищевые волокна — 25 г. Энергетическая ценность — 2080–2690 ккал. Содержание витамина С не менее 300 мг, витамина D не менее 0,004 мг, витамина В 1 не менее 5 мг.
Применяются нормы лечебного питания (в соответствии с требованиями Приказа Минздрава России от 21.06.2013 № 395н «Об утверждении норм лечебного питания») при соблюдении диеты с повышенным количеством белка (варианта диеты с повышенным количеством белка) с включением специализированных продуктов питания смесей белковых композитных сухих в объеме 36 г смеси (например, при применении СБКС «Дисо®» «Нутринор» — 14,4 г белка) в составе суточного набора продуктов.
Диетические лечебные пищевые продукты
Индивидуализация стандартной диетотерапии при заболеваниях желез внутренней секреции обеспечивается включением в стандартные диеты диетических лечебных продуктов в соответствии с медицинскими показаниями для их применения.
- Продукты с модификацией белкового компонента:
- продукты с частичной заменой животного белка на растительный белок.
- Продукты с модификацией жирового компонента:
- продукты с включением липотропных факторов;
- продукты с модифицированным жирнокислотным составом.
- Продукты с модификацией углеводного компонента:
- моно- и дисахариды (сахарозаменители, подсластители, продукты с их включением);
- полисахариды (природные и синтетические источники пищевых волокон, продукты с их включением).
- Продукты с модификацией витаминно-минерального компонента:
- продукты, обогащенные витаминно-минеральными комплексами;
- продукты с пониженным содержанием натрия;
- продукты, обогащенные йодом.
- Продукты, модифицированные по калорийности:
- продукты с пониженной калорийностью;
- энергоемкие продукты.
- Продукты, обеспечивающие механическое и химическое щажение органов пищеварения:
- гомогенизированные, пюреобразные, мелкозернистые продукты.
Таблица 2. Белковая коррекция стандартных диет (в соответствии с утвержденными приказом МЗ РФ № 395н нормами лечебного питания)
Вариант стандартных диет Норма СБКС, содержащей 40 г белка на 100 г смеси Количество белка из расчета содержания 40 г белка в 100 г СБКС, произведенной по ГОСТ Р 53861- 2010 ОВД 27 10,8 ВБД 36 14,4 Энтеральное питание
Энтеральное питание — вид нутритивной терапии, при которой питательные вещества вводятся через желудочный (внутрикишечный) зонд при невозможности адекватного обеспечения энергетических и пластических потребностей организма естественным путем при ряде заболеваний.
Выбор смесей при проведении адекватной нутритивной поддержки должен быть основан на данных клинического, инструментального и лабораторного обследования больных, связан с характером и тяжестью течения заболевания и степенью сохранности функций желудочно-кишечного тракта. Энтеральное питание назначается в качестве дополнительной нутритивной поддержки в соответствии с «Инструкцией по организации энтерального питания в лечебно- профилактических учреждениях» (утв. приказом Минздрава России от 05.08.2003 № 330).
В качестве нутритивной поддержки больных с заболеваниями кожи, подкожно-жировой клетчатки и придатков кожи могут быть рекомендованы: изокалорийные стандартные смеси (энергетическая плотность 1 ккал/мл, содержание белка < 44 г/л), стандартные смеси, обогащенные пищевыми волокнами, ПНЖК ω -3 и ω -6, соевым белком, высокобелковые смеси, гипоаллергенные смеси.
Стандартные смеси отличает сбалансированность состава. В суточном количестве сбалансированных стандартных смесей содержится необходимое количество минералов, микронутриентов, витаминов. Стандартные смеси предназначены для коррекции или предупреждения белково-энергетической недостаточности практически во всех ситуациях, когда естественное питание невозможно или недостаточно.
Стандарт организации лечебного питания при заболеваниях кожи, подкожно-жировой клетчатки и придатков кожи
№ Структура стандарта лечебного питания 1 Классификация заболеваний по кодам МКБ-10 2 Основные принципы лечебного питания 3 Технология формирования групп пациентов для проведения лечебного питания 4 Основные требования к назначению стандартных диет: показания к назначению, варианты стандартных диет со среднесуточными наборами продуктов, коррекция смесями белковыми композитными сухими 5 Основные требования к назначению специальных диет: показания к назначению, варианты специальных диет со среднесуточными наборами продуктов, коррекция смесями белковыми композитными сухими 6 Основные требования к назначению индивидуальных диет: показания к назначению, варианты стандартных диет со среднесуточными наборами продуктов, коррекция смесями белковыми композитными сухими 7 Показания для назначения энтерального питания 8 Показания для назначения парентерального питания 9 Показания для включения в состав диет биологически активных добавок Биологически активные добавки к пище
В комплексной диетотерапии при заболеваниях кожи, подкожно-жировой клетчатки, придатков кожи целесообразно использовать БАД к пище как источники витаминов, минеральных веществ, ПНЖК семейства ω -6 и ω -3, флавоноидов, антиоксидантов, про- и пребиотиков.
В соответствии с утвержденными приказом Минздрава России № 395н нормами лечебного питания витаминно-минеральные комплексы включаются в стандартные диеты в количестве 50–100 % от физиологической нормы.
В помощь врачу
Для практического применения представленного материала и с целью стандартизации проведения лечебного питания при заболеваниях кожи, подкожно- жировой клетчатки и придатков кожи рекомендуется использовать «Стандарт организации лечебного питания». Данный документ необходим не только для осуществления дифференцированного подхода к диетотерапии конкретного пациента, но и для осуществления экспертного контроля проводимого лечебного питания.
Хотите больше новой информации по вопросам диетологии?
Оформите подписку на информационно-практический журнал «Практическая диетология»!При контакте с аллергеном зачастую именно кожа первой реагирует на него. Воспалительный процесс на кожном покрове, связанный с нарушением иммунного ответа и аллергической чувствительностью организма к патогену, называется дерматитом. Ему подвержены как дети, так и взрослые. Болезнь проявляется следующими симптомами:
- покраснением кожного покрова;
- раздражением, зудом;
- высыпаниями;
- шелушением кожи.
Лечение аллергического дерматита, кроме медикаментозной терапии, подразумевает и коррекцию образа жизни, в частности, питания. Если клинико-диагностические меры подтвердили у пациента это заболевание, ему необходимо придерживаться специализированной диеты, назначенной врачом.
Причины появления аллергического дерматита
Аллергический дерматит включает в себя множество воспалительных процессов на кожных покровах, связанных с негативным воздействием раздражителей, чаще – пищевых аллергенов. Очень часто заболевание провоцируется некоторыми продуктами питания – патоген проникает в кровеносную систему через желудочно-кишечный тракт. Также стоит отметить косвенные причины, которые также могут вызывать симптомы аллергического дерматита. К ним относятся:
- генетическая предрасположенность;
- гормональные нарушения;
- дефицит в организме витаминов и минералов;
- несбалансированное питание;
- стресс и нервное перенапряжение;
- психические расстройства;
- физические перегрузки;
- аутоиммунные заболевания;
- сбои в функциях желудка.
Также на развитие заболевания влияет окружающая среда – в регионах с плохой экологией пациентов с данной патологией больше, чем в районах с благоприятной экологической ситуацией.
Диета для взрослых
При наличии пищевой аллергии, подтвержденной клинико-диагностическими исследованиями, врач назначает специализированный рацион питания, ориентируясь на анамнез и индивидуальные особенности пациента. Но существует также одобренная российскими врачами неспецифическая гипоаллергенная диета. [1] Ее можно соблюдать вне зависимости от природы аллергена для снижения нагрузки на организм и более скорого восстановления.
Эта диета базируется на исключении любых потенциально аллергенных продуктов из ежедневного меню, сводя к минимуму риск обострений. По степени аллергенности все продукты можно условно разделить на:
- высокоаллергенные;
- среднеаллергенные
- малоаллергенные.
Идеальной считается та диета, из которой полностью исключены продукты из первых двух групп. Если рацион будет состоять преимущественно из малоаллергенных продуктов, это способно значительно улучшить состояние пациента и помочь выздоровлению. При назначении лечебного питания врач ориентируется на пищевую ценность продуктов, поэтому человек, придерживающийся гипоаллергенной диеты, не будет переедать или голодать. Также специалист дает рекомендации касательно термальной обработки продуктов, чтобы максимально сохранить полезные вещества.
Что можно есть?
Есть мнение, что ограничения в пище и радикальное урезание рациона способны вылечить дерматит. На самом же деле исключение всех потенциально опасных продуктов может быть не только неэффективным, но и опасным для здоровья. Диета с низким содержанием аллергенных продуктов действительно улучшает состояние кожи, но врачи крайне осторожно относятся к разработке правильного рациона для каждого пациента. Кроме того, есть научные данные, что на частоту обострений и тяжесть дерматита влияют не только продукты питания, но и другие факторы, напрямую или косвенно связанные с лечебной диетой. Поэтому врачи, разрабатывая диеты, предлагают следующий подход к терапии болезни:
- Поддержание нормальной массы тела. Среди взрослых людей с избыточным весом или ожирением риск заболевания выше на 29 % и 56 % соответственно, по сравнению со взрослыми с нормальным весом. [2]
- Пребиотики, пробиотики и синбиотики. Исследования показали, что использование синбиотиков (комбинации пребиотиков и пробиотиков) также позитивно влияет на состояние кожи. [3]
- Жирные кислоты и добавки витамина D. Есть данные, что прием витамина D и Омега-кислот улучшает состояние кожи у людей с экземой. Это связывают с тем, что данные вещества обладают противовоспалительной активностью.
Поэтому, если говорить о правильном рационе питания при дерматите, нужно понимать, что диета – это только часть лечения. Важно не зацикливаться на том, что можно или нельзя употреблять в пищу, а сконцентрироваться на принципах здорового образа жизни. Диетическое питание при дерматите имеет свои особенности, поэтому пациентам придется подстроить под них свою жизнь. К основным принципам можно отнести:
- питание 5-6 раз в день небольшими порциями;
- исключение аллергенных продуктов, таких как орехи, цитрусовые, шоколад, экзотические фрукты и еду с красителями и вредными пищевыми добавками, красные овощи и фрукты;
- варку, тушение, запекание или готовку продуктов на пару;
- уменьшение потребления соли, отказ от сладостей, специй, острых и жирных блюд;
- увеличение объема потребляемой жидкости до 2-2,5 л;
- суточную калорийность пищи на уровне 2500-2800 ккал.
Разрешенные продукты
При соблюдении диеты при дерматите продукты лучше запекать, варить и тушить с минимумом масла. Чтобы контролировать рацион, рекомендуем завести пищевой дневник, в который вы будете записывать все, что съели в течение дня. Пациенты с дерматитом могут свободно употреблять в пищу:
- отварное или приготовленное на пару говяжье мясо, отварное;
- крупяные, вегетарианские или приготовленные на вторичном говяжьем бульонные супы;
- подсолнечное и оливковое масло.
- отварной картофель;
- гречневую, рисовую и геркулесовую крупы;
- натуральные йогурты без добавок;
- кисломолочные продукты – творог, ряженку, простоквашу;
- печеные яблоки;
- компоты из сухофруктов (кроме изюма);
- цельнозерновой хлеб и хлебцы. [1]
Запрещенные продукты
В первую очередь, необходимо полностью исключить из рациона жареные блюда, копчености, всё острое и соленое, а также мясные и рыбные полуфабрикаты.
Для успешного лечения дерматита пациенты должны вычеркнуть из своего ежедневного рациона:
- кофе и сладкие газированные напитки;
- алкогольные напитки;
- специи и соусы (уксус, горчицу, кетчуп, майонез);
- хрен, редьку и редис;
- острый и сладкий перец, томаты, баклажаны;
- молоко;
- яйца;
- шоколад и шоколадные кондитерские изделия;
- сдобу, дрожжи;
- мед;
- рыбу и морепродукты;
- птицу и блюда из гуся, утки, курицы;
- орехи;
- цитрусовые фрукты;
- ягоды и фрукты красного или оранжевого цветов. [1]
Препараты «Акридерм ГК» при аллергическом дерматите
Комбинированный состав наделяет препарат «Акридерм ГК» широкими возможностями применения. [4] В него входят топические глюкокортикостероиды , которые показывают свою высокую степень эффективности в борьбе с проявлениями атопической и аллергической патологий. Данные средства – это мощный удар по воспалительному очагу, так как в составе препаратов «Акридерм ГК» сразу три действующих вещества:
- Бетаметазон – оказывает противовоспалительное, противоаллергическое, антиэкссудативное и противозудное действие.
- Гентамицин – оказывает бактерицидное действие.
- Клоримазол – имеет выраженное противогрибковое действие.
Следовательно, мазь и крем «Акридерм ГК» оказывает всестороннее воздействие на пораженные болезнью участки кожи, способствуя ее восстановлению и улучшению состояния больного. Препараты снимают зуд, покраснение и воспаление и помогает устранять патогенные микроорганизмы. Эти препараты можно использовать для лечения как острой фазы, так и хронического воспаления. И мазь, и крем хорошо впитываются в кожу, глубоко проникают в очаг. Для более точного выбора подходящего препарата рекомендовано обратиться к специалисту.
Информация о препаратах, представленная на сайте, не должна использоваться для самостоятельной диагностики и лечения заболеваний и не может служить заменой очной консультации врача.
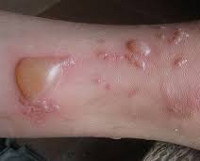
© 2022 "АКРИХИН". Все права защищены. Использование любых материалов и данных сайта разрешается только с письменного согласия администрации сайта.Буллёзный дерматит — это воспалительное поражение кожи с образованием на ней заполненных жидкостью пузырей. Чаще всего буллёзный дерматит возникает в результате контакта кожи с каким-либо агрессивным фактором внешней среды. Однако он может быть симптомом других дерматологических заболеваний, следствием метаболических и эндокринных нарушений или проявлением генетических аномалий. В диагностике буллёзного дерматита имеет большое значение определение воздействующего на кожу внешнего фактора, выявление сопутствующей патологии, лабораторная диагностики и биопсия.
![Буллёзный дерматит]()
Общие сведения
При буллёзном дерматите пузыри располагаются под эпидермисом (субэпидермально) или непосредственно в нем (интраэпидермально). Субэпидермальная локализация пузырей характерна для буллёзного пемфигоида, буллёзной формы системной красной волчанки, буллёзного эпидермолиза. Интраэпидермальные пузыри появляются при буллёзной эритродермии, болезни Хейли-Хейли. При размере более 5 мм пузыри называют буллами, менее 5 мм — везикулами.
![Буллёзный дерматит]()
Причины
К внешним факторам, вызывающим контактный буллёзный дерматит относится воздействие солнечных лучей и искусственных источников ультрафиолетового излучения, низких и высоких температур, агрессивных химических веществ (скипидар, урсол, краска для волос и т. п.), некоторых растений и лекарственных средств. При этом буллезный дерматит бывает обусловлен прямым воздействием фактора (простой контактный дерматит) или спровоцированной им аллергической реакцией (аллергический контактный дерматит).
Буллёзный дерматит может быть проявлением инфекционных заболеваний: герпес, буллёзная дерматофития, импетиго; воспалительных дерматозов: пузырчатка, буллёзная системная красная волчанка, буллёзный пемфигоид; метаболических нарушений: порфирия, пеллагра, диабетический буллёз, энтеропатический акродерматит; генетических аномалий: врожденная буллёзная эритродермия, болезнь Хейли-Хейли, буллёзный эпидермолиз.
Симптомы буллёзного дерматита
Буллёзный дерматит от воздействия низкой температуры — это отморожения. Они характеризуются первоначальным спазмом сосудов. Затем сосуды расширяются и на коже возникает покраснение, сопровождающееся чувством жжения и боли. Присоединяется отечность и появляются вялые пузыри с серозным или кровянистым содержимым. Эрозии, образующиеся после вскрытия пузырей, при заживлении покрываются корочками. Воздействие на кожу высокой температуры вызывает ожоги. Их клиническая картина сходна с отморожениями, но пузыри образуются сразу же после воздействия. Буллёзный дерматит возникает при отморожении или ожоге II степени.
Солнечный буллёзный дерматит развивается в течение нескольких часов после слишком длительного пребывания под прямыми лучами солнца. После покраснения кожи на ней образуются пузыри разного размера. При солнечном дерматите отмечается зуд, болезненность и жжение, возможно повышение температуры и нарушение общего самочувствия. После заживления эрозий на коже остаются участки гиперпигментации.
Буллёзный дерматит от химических факторов, возникая на участке кожи, контактировавшем с химическим веществом, может затем принимать генерализованный характер. Так, при контакте с урсолом излюбленное расположение пузырей при генерализации — это лицо и шея. Возникающий отек может захватывать веки с полным закрытием глазной щели.
Метаболический буллёзный дерматит развивается на фоне существующих эндокринных заболеваний или обменных нарушений. Диабетический буллёз возникает при сахарном диабете любого типа. При нем напряженные пузыри находятся на дистальных отделах ног или рук. Энтеропатический акродерматит связан с недостатком цинка и характеризуется локализацией пузырей на дистальных отделах конечностей, во рту, на губах и вокруг глаз.
Наследственный буллёзный дерматит обычно развивается сразу после рождения. Для буллёзного эпидермолиза характерно самопроизвольное внезапное появление пузырей и их образование в местах незначительного травмирования кожи. Болезнь Хейли-Хейли имеет клиническую картину пузырчатки, но передается наследственным путем.
Диагностика
В первую очередь проводится оценка клинической картины буллёзного дерматита. Имеет значение расположение пузырей, их характер, размер, количество и стадии развития, симметричность поражения, вовлечение слизистых оболочек.
В диагностике буллёзного дерматита контактной природы большое внимание уделяют выявлению провоцирующего фактора. При подозрении инфекционной природы пузырьков проводят бактериоскопию и посев содержащейся в них жидкости.
Одним из информативных методов диагностики буллёзного дерматита является биопсия с последующим гистологическим изучением. В качестве биопсийного материала берут свежий неповрежденный пузырь, немного захватывая расположенную вокруг него кожу. Для подтверждения аллергической природы дерматита в дополнение к гистологическом исследованию проводят реакции прямой и непрямой иммунофлуоресценции (РИФ).
Диагностику наследственных буллёзных дерматитов проводят с применением электронно-микроскопического исследования. При подозрении на порфирию исследуют мочу на наличие порфиринов, при подозрении на энтеропатический акродерматит в крови определяют концентрацию цинка.
Лечение буллёзного дерматита
В лечении контактного буллёзного дерматита основное — это устранение провоцирующего фактора. Если дерматит является проявлением или осложнением других заболеваний, то в первую очередь проводят лечение основного заболевания. При наследственных формах буллёзного дерматита проводится симптоматическое лечение.
Местно могут применяться кортикостероидные и антибактериальные мази, противовоспалительные смеси, средства способствующие заживлению эрозий, остающихся после пузырей. При необходимости производят вскрытие пузырей с тщательным соблюдением условий стерильности.
Приводится клиническое наблюдение редкого буллезного аутоиммунного дерматоза — буллезного пемфигоида — у пациентки с сопутствующей полиорганной соматической патологией. Приведены основные литературные сведения об этиопатогенезе, клинике, диагностике, дифф
Bullous pemphigoid of Lever against the background of combined somatic pathology E. N. Efanova, Yu. E. Rusak, E. A. Vasileva, A. A. Elmanbetova
Clinical observation of a rare bullous autoimmune dermatosis — bullous pemphigoid — in a patient with concomitant polyorganic somatic pathology is given. The main literature information about etiopathogenesis, clinical picture, diagnostics, differential diagnostics and treatment of Lever bullous pemphigoid are given.
Буллезный пемфигоид (не-акантолитическая пузырчатка, буллезный пемфигоид Левера) — аутоиммунный пузырный дерматоз, характеризующийся доброкачественным течением и образованием субэпидермальных пузырей без признаков акантолиза [1, 2].
В XVIII веке, чтобы охарактеризовать пузырные высыпания, использовался термин «пемфигус». Левер в 1953 г. на основе специфических клинических и гистологических признаков выделил буллезный пемфигоид в отдельную нозологию, отличную от других типов пузырных дерматозов. Спустя десятилетие Jordon, Beutner с коллегами продемонстрировали, что больные буллезным пемфигоидом имеют связанные в тканях и циркулирующие антитела, направленные против зоны базальной мембраны кожи. В настоящее время известно, что развитие буллезного пемфигоида вызвано продукцией аутоантител к белкам, входящих в состав полудесмосом, которые являются структурным компонентом базальной мембраны кожи [3].
Несмотря на то, что буллезный пемфигоид как отдельное заболевание описан достаточно давно, этиология заболевания до конца остается не изученной. Пусковыми факторами могут служить: прием различных лекарственных препаратов, вирусные инфекции, воздействие физических и химических факторов. Ряд авторов отмечают, что буллезный пемфигоид нередко проявляется как паранеопластический симптом. Редко буллезный пемфигоид описывался у пациентов с воспалительным заболеванием кишечника и другими аутоиммунными заболеваниями, такими как ревматоидный артрит, тиреоидит Хашимото, дерматомиозит, системная красная волчанка и аутоиммунная тромбоцитопения. Полагают, что эти связи не случайны, а свидетельствуют о генетически предопределенной повышенной восприимчивости к развитию аутоиммунных заболеваний. Однако одно исследование случай-контроль не выявило никакого повышенного риска аутоиммунных заболеваний для пациентов с буллезным пемфигоидом [3, 4].
Дифференцировать буллезный пемфигоид Левера необходимо с другими кожными заболеваниями, сопровождающимися образованием пузырей: вульгарной пузырчаткой, герпетиформным дерматозом Дюринга, буллезной формой многоформной экссудативной эритемы [5].
Поражения кожи при буллезном пемфигоиде могут быть как ограниченными, так и распространенными. Кожные высыпания могут быть полиморфны. Клиническая картина характеризуется изолированными или сгруппированными пузырями различного размера, развитию которых нередко предшествуют эритематозные, уртикарные или папулезные элементы, сопровождающиеся зудом. Пузыри локализуются преимущественно на коже туловища и конечностей. Слизистая оболочка ротовой полости поражается примерно у 1/3 больных. Покрышка пузырей плотная, содержимое серозное или серозно-геморрагическое. Образовавшиеся на месте пузырей эрозии не склонны к периферическому росту, покрываются корочкой, под которой происходит медленная эпителизация [6].
Симптом Никольского отрицательный. В связи с тем, что при буллезном пемфигоиде пузырь формируется за счет эпидермолиза, а не акантолиза, в мазках-отпечатках акантолитические клетки не обнаруживаются. Гистологически в области поражений в эпидермисе отмечается образование пузырей в результате отделения эпидермиса от дермы, что не всегда позволяет отличить буллезный пемфигоид от других заболеваний с субэпидермальным расположением пузыря [7].
Заболевание характеризуется хроническим рецидивирующим течением.
Диагностика данного заболевания основана на выявлении клинических признаков заболевания и обнаружении IgG-антител к белкам компонентов базальной мембраны кожи. Проводится иммуногистохимическое исследование биоптата на границе с видимо непораженной кожей пациента [1, 5, 8, 9].
Лечение буллезного пемфигоида Левера должно быть комплексным. Основными препаратами для лечения данного дерматоза являются пероральные и топические глюкокортикостероиды. Согласно федеральным клиническим рекомендациям 2015 г. по ведению больных с буллезным пемфигоидом, начальная дозировка преднизолона должна составлять 0,5–0,75 мг на кг массы тела, с последующим постепенным снижением. Также хорошим терапевтическим эффектом обладают цитостатики (азатиоприн, циклофосфамид, метотрексат). Наружно для обработки используют антисептические растворы и высокоактивные топические глюкокортикостероиды [3, 5, 8].
Клиническое наблюдение
Пациентка 1951 г. р., больна с апреля 2017 г., когда впервые появились единичные пузырные высыпания на коже голеней, сопровождающиеся зудом. Обратилась к дерматовенерологу по месту жительства. В связи с распространенностью кожного процесса госпитализирована в стационарное отделение кожно-венерологического диспансера с предварительным диагнозом: «Буллезная токсикодермия? Пузырчатка? Буллезный пемфигоид?»
Анамнез жизни: уроженка Республики Дагестан. Гельминтозы, вирусные гепатиты, венерические заболевания в прошлом отрицает. В настоящее время наблюдается у терапевта, кардиолога по месту жительства с диагнозами: «Аортальный порок сердца, стеноз и недостаточность аортального клапана 2 ст. Аневризма восходящего отдела аорты. Аортальная гипертензия 1–2 ст. ХСН 1. Хронический пиелонефрит, обострение. Микролиты почек. Варикозная болезнь. Стеатоз печени. Хронический холецистит, вне обострения». Постоянно принимает таблетки бисопролол 2,5 мг 1 раз в сутки, Кардиомагнил 75 мг 1 раз в сутки, Аспаркам по 1 таблетке 3 раза в сутки, Диувер по 1/2 таблетки 1 раз в день. Операции, травмы в анамнезе отрицает. Аллергологический анамнез не отягощен. Наследственность не отягощена.
Общее состояние: удовлетворительное. Сознание ясное. Положение активное. Температура тела 36,5 °С. В легких дыхание везикулярное, хрипов нет. Число дыхательных движений 17 в минуту. Тоны сердца приглушены, ритмичные, ритм правильный. Пульс 60 ударов в минуту. Артериальное давление 120/75 мм рт. ст. Язык влажный, чистый. Живот при пальпации мягкий, безболезненный. Печень не увеличена, край безболезненный. Стул ежедневный, оформленный. Симптом поколачивания справа, слева — отрицательный. Мочеиспускание свободное, безболезненное. Отеки, пастозность отсутствуют.
Обследование на гепатиты ИФА на HBsAg, HCV: не выявлено. ИФА на ВИЧ отрицательный. ИФА на суммарные антитела к Treponema pallidum отрицательный. Общий анализ крови: повышенное содержание эозинофилов 6,1%, ускорение СОЭ до 25 мм/ч. Биохимический анализ крови: показатели в пределах нормы. Коагулограмма: показатели в пределах норм. Общий анализ мочи: лейкоциты во всем поле зрения.
Мазок — отпечаток на акантолитические клетки со дна пузырей: не обнаружено. Пузырная жидкость: эозинофилы 10%. Анализ крови на антитела к десмосомам: не обнаружены.
Гистологическое исследование. Макроскопическое описание: фрагмент длиной 1 см, плотный, серого цвета, в центре белая ткань округлой формы. Микроскопическое описание: участок кожи с наличием субэпидермального пузыря, верхняя часть которого не изменена, пузырь заполнен нитями фибрина и лейкоцитами, в дерме неравномерный отек, периваскулярная лимфоцитарная инфильтрация с примесью лейкоцитов и эозинофилов. Заключение: признаки буллезного пемфигоида.
Электрокардиография: синусовый водитель ритма, брадисистолия, число сердечных сокращений 56 в минуту, гипертрофия левого желудочка и левого предсердия.
Ультразвуковое исследование органов брюшной полости и забрюшинного пространства: жировой гепатоз, хронический холецистит, хронический пиелонефрит, микролиты обеих почек.
Фиброгастродуоденоскопия: очаговый антральный гастрит. Катаральный бульбит.
Рентгенограмма органов грудной клетки: в легких без свежих очаговых и инфильтративных изменений.
Спирометрия: жизненная емкость легких выше нормы. При оценке форсированного выдоха нарушений проходимости дыхательных путей не выявлено.
Консультация терапевта: диагноз: «Аортальный порок сердца, стеноз и недостаточность аортального клапана 2-й степени. Аневризма восходящего отдела аорты. Артериальная гипертензия 1–2 степени. Хроническая сердечная недостаточность 1-й степени. Хронический пиелонефрит, обострение. Микролиты почек. Варикозная болезнь. Стеатоз печени. Хронический холецистит, вне обострения». Проведена коррекция терапии по сопутствующим заболеваниям.
Консультация эндокринолога: кровь на антитела к микросомальной тиреопероксидазе: 2872,76 МЕ/мл (норма 0,00–5,61); тиреотропный гормон 0,007 мкМЕ/мл (норма 0,270–4,200); остальные показатели в пределах нормы. Ультразвуковое исследование щитовидной железы: ЭХО-признаки диффузной гиперплазии щитовидной железы. Аутоиммунный тиреоидит.
Проведенное лечение: таблетки преднизолона 30 мг в сутки по схеме (9:00 – 3 таблетки, 11:00 – 3 таблетки), до приема преднизолона за 30 мин алгелдрат + магния гидроксид 1 дозировочная ложка. Раствор хлоропирамина 2% 1 мл внутримышечно 1 раз в сутки № 14. Таблетки калия + магния аспарагинат по 1 таблетке 3 раза в день внутрь. Бисопролол 2,5 мг по 1 таблетке 1 раз в день, Диувер по 1/2 таблетки 1 раз в неделю. Наружная терапия: раствор Фукорцин наружно 2 раза в день на эрозии, крем клобетазола пропионат 2 раз в день.
Рекомендовано продолжить прием преднизолона по схеме: 9:00 – 3 таблетки, в 11:00 – 2 таблетки 10 дней, явка на осмотр к дерматовенерологу по месту жительства для сдачи контрольных общих и биохимических анализов и решения вопроса о дальнейшем снижении преднизолона до поддерживающей дозы. Перед приемом преднизолона за 30 мин таблетки алгелдрат + магния гидроксид, прием таблеток калия + магния аспарагинат по 1 таблетке 3 раза в день. Продолжить прием препаратов, назначенных кардиологом и терапевтом. Наблюдение и дообследование у терапевта, кардиолога, гастроэнтеролога, уролога, онколога и обследование больной по программе онкопоиска, санация очагов хронической инфекции, исключение травматизации кожи.
Заключение
Представленное наблюдение буллезного пемфигоида Левера у пациентки с сочетанной патологией внутренних органов представляет интерес не только для дерматовенерологов, но и врачей других специальностей. Генез кожного процесса в данном случае не обязательно связан с онкопатологией. Вероятно, что развитие данного дерматоза может быть обусловлено сопутствующей полиорганной терапевтической патологией, приемом большого количества лекарственных препаратов по поводу сопутствующих соматических заболеваний.
Литература
- Ткаченко С. Б., Теплюк Н. П., Миннибаев М. Т., Алленова А. С., Куприянова А. Г., Лепехова А. А., Пятилова П. М. Современные методы дифференциальной диагностики истинной (аутоиммунной) пузырчатки и буллезного пемфигоида // Российский журнал кожных и венерических болезней. 2015. № 18 (3). С. 17–22.
- Теплюк Н. П., Алтаева А. А., Белоусова Т. А., Грабовская О. В., Каюмова Л. Н. Буллезный пемфигоид Левера как паранеопластический процесс // Российский журнал кожных и венерических болезней. 2012. № 4. С. 5–10.
- Теплюк Н. П. Буллезный пемфигоид Левера (лекция-обзор) // Российский журнал кожных и венерических болезней. 2007. № 1. С. 43–49.
- Григорьев Д. В. Буллезный пемфигоид Левера // РМЖ. 2014. № 8. С. 598.
- Самцов А. В., Белоусова И. Э. Буллезные дерматозы: монография. СПб: КОСТА, 2012. 144 с.
- Чистякова И. А., Исаева Д. Р. Буллезный пемфигоид Левера: особенности диагностики и терапии // Вестник дерматологии и венерологии. 2008. № 4. С. 63–72.
- Потекаев Н. С., Теплюк Н. П., Белоусова Т. А., Алтаева А. А., Грабовская О. В., Каюмова Л. Н. Аутоиммунные буллезные дерматозы как паранеопластический процесс // Экспериментальная и клиническая дерматокосметология. 2012. № 4. С. 42–47.
- Дрождина М. Б., Кошкин С. В. Буллезный пемфигоид. Клиника, диагностика и лечение // Вестник дерматологии и венерологии. 2017. № 6. С. 47–52.
- Беребейн Б. А., Студницин А. А., ред. Дифференциальная диагностика кожных болезней. Руководство для врачей. М.: Медицина, 1989, 672 с.
Е. Н. Ефанова 1 , кандидат медицинских наук
Ю. Э. Русак, доктор медицинских наук, профессор
Е. А. Васильева
А. А. ЕлманбетоваБУ ВО ХМАО-Югры СурГУ, Сургут
Буллезный пемфигоид Левера на фоне сочетанной соматической патологии/ Е. Н. Ефанова, Ю. Э. Русак, Е. А. Васильева, А. А. Елманбетова
Для цитирования: Лечащий врач № 10/2018; Номера страниц в выпуске: 84-86
Теги: кожа, высыпания, базальная мембрана, диагностикаЧитайте также:
- Административная часть
- ГБУЗ "ТОКВКД"