Дают ли больничный лист при аллергическом дерматите
Обновлено: 25.04.2024
Роспотребнадзор напоминает, что поллиноз – это заболевание, вызванное аллергической реакцией на пыльцу деревьев и трав. Время, когда в воздухе появляется пыльца растения-аллергена, становится настоящим испытанием для людей, страдающих от поллиноза. Основными проявлениями сезонной аллергии являются насморк, заложенность носа, приступы чихания, покраснение, отечность и зуд век.
Рекомендации для граждан в период поллиноза или сезонной аллергии:
1) Обязательно обратитесь к врачу, если вы заподозрили аллергию на пыльцу растений. Врач аллерголог-иммунолог проведет обследование, выявит аллергены, вызывающие реакцию, назначит лекарственные препараты и даст рекомендации по организации быта. Регулярно наблюдайтесь у врача, в том числе и вне сезона обострения.
2) Отслеживайте концентрацию пыльцы-аллергена в окружающем в воздухе при помощи специализированных ресурсов в сети Интернет и мобильных приложений. Каждый год цветение растений может начинаться и заканчиваться в разное время, в зависимости от погодных условий.
3) Наиболее радикальным и эффективным способом избежать обострения сезонной аллергии является смена климатической зоны на период цветения.
4) Организуйте свой быт и распорядок дня таким образом, чтобы свести к минимуму возможность контакта с пыльцой:
- ограничьте время пребывания на открытом воздухе;
- избегайте выездов на природу (в сельскую местность, в лес, на дачу, на пикник);
- держите окна закрытыми (в помещениях, в автомобиле);
- установите в жилище системы для очистки и фильтрации воздуха, используйте специальные сетки на окна;
- ежедневно проводите влажную уборку;
- по возвращении с улицы обязательно примите душ, вымойте голову и смените одежду; прополощите рот, промойте глаза и нос физиологическим раствором (0,9% р-р NaCl);
- избегайте употребления в пищу свежих косточковых фруктов, орехов, зелени и специй, кваса, мёда (многие растительные продукты имеют в своем составе родственные молекулы, которые становятся причиной перекрестных реакций). Нельзя применять фитотерапию (лечение травами) и косметические средства, содержащие натуральные растительные компоненты.
5) Вне сезона цветения растений ведите активный образ жизни. Чаще бывайте на свежем воздухе, занимайтесь спортом, получайте как можно больше позитивных эмоций и впечатлений.
Согласно данным органов статистики, свыше 20% населения России страдает от сезонных аллергических реакций. Такие состояния сопровождаются рядом неприятных симптомов, плохо влияют на работоспособность. Многие трудящиеся интересуются, выдают ли больничный при аллергии.
Можно ли оформить больничный при аллергии?
На вопрос, дают ли больничный лист при аллергии, однозначно ответить сложно. Многое зависит от степени тяжести и формы протекания патологии. В большинстве случаев реакция непереносимости выражается в незначительной локальной сыпи, которая проходит за 1-2 дня после прекращения действия раздражающего фактора.
При легком течении патологии лист о временной нетрудоспособности не выдают. Но бывают случаи, когда аллергия протекает остро, с сильными отеками и приступами удушья. Тогда человека госпитализируют и дают ему больничный.
Реакция непереносимости средней степени тяжести может существенно ухудшать работоспособность за счет таких неприятных симптомов:

- сыпь. Она бывает местной и общей локализации. Нередко высыпания болезненные, зудят. Они доставляют сильный психологический дискомфорт при общении с клиентами либо партнерами;
- насморк. Постоянное чихание, заложенность, обильные выделения из носа обычно характерны для сезонной аллергии (на цветение);
- головная боль. Возникает на фоне заложенности носовых пазух;
- повышение температуры тела;
- слабость. Наблюдается вследствие гипертермии, плохого сна, головной боли.
При таком течении аллергии также выдается больничный. При принятии решения о выписке листа о временной нетрудоспособности, доктор руководствуется причиной развития реакции непереносимости, наличием осложнений, общим состоянием здоровья человека. Также в учет берутся условия труда.
Больничный лист выдается с целью выявления этиологии патологии и прохождения лечебного курса. Реакция индивидуальной непереносимости может быть обусловлена цветением растений, приемом определенных медикаментов, пылью, пищей, химическими средствами.
Бывает, что признаки аллергии возникают на фоне паразитарной инвазии. Это объясняется индивидуальной реакцией организма: гельминты и продукты их деятельности воспринимаются как чужеродные тела, иммунная система начинает продуцировать антитела.
Если аллергия диагностирована у ребенка, не достигшего 14-летнего возраста, то один из родителей имеет право оформить больничный по уходу за ним.
Что влияет на выдачу листка нетрудоспособности?
Решение о выдаче больничного принимает врач. На первом приеме проводится осмотр и опрос пациента. Могут быть назначены диагностические процедуры.
На выдачу больничного влияют следующие факторы:
- род деятельности человека. Вредные условия труда могут привести к развитию осложнений на фоне аллергии. В таком случае лист о нетрудоспособности выдают даже при легких формах патологии. Если аллергия несильная и не связана с трудовой деятельностью, тогда в выписке больничного могут отказать;
- характер протекания аллергической реакции. Больничный при крапивнице, которая сопровождается легкой сыпью и покраснением кожи, не выдают. При анафилаксии, отеке Квинке, при высокой вероятности развития осложнений врач обязательно выпишет человеку больничный.
На сколько дней могут отстранить от работы?
Длительность пребывания человека на больничном по поводу аллергии зависит от ряда факторов: тяжести состояния, эффективности подобранной схемы терапии, формы патологии, наличия осложнений. Чаще всего лечение проходит в амбулаторных условиях.

В поликлиниках доктора выписывают лист о временной нетрудоспособности на 3-5 дней. За этот период пациент должен дважды явиться на прием к врачу для оценки динамики лечения, коррекции (при необходимости) схемы терапии.
Если по истечении этого времени состояние человека не улучшается, тогда больничный продлевают. При анафилаксии, отеке Квинке и прочих тяжелых видах аллергии человека госпитализируют.
В стационарных условиях проводят обследование, реанимационные мероприятия. Длительность пребывания в стенах больницы зависит от состояния и реакции организма на медикаментозные препараты.
Для полной реабилитации после выписки из медицинского учреждения лист о нетрудоспособности может быть продлен.
Это быстро и бесплатно!
Вам не нужно будет тратить свое время и нервы — опытный юрист возмет решение всех ваших проблем на себя!
Стоит ли уходить на больничный?
Некоторые работники и их руководители к аллергии относятся как к легкому и несерьезному заболеванию. Такая патология не является заразной, исчезает зачастую самостоятельно после прекращения действия раздражающего фактора.
Но игнорировать симптомы подобного состояния нельзя. Если не проходить лечение, то аллергия может стать хронической. Это способно негативно повлиять на функционирование иммунной системы человека.
Стоит уходить на больничный в таких случаях:
- патология спровоцирована тяжелыми условиями труда;
- болезнь протекает на фоне интоксикации, сопровождается плохим самочувствием. В таком состоянии нормально трудиться человек не способен. Если работа требует концентрации внимания, сил, то болезненное состояние может стать причиной допущения грубых ошибок; . Во время вынашивания ребенка необходимо внимательно и ответственно подходить к своему здоровью. Отдых будет способствовать скорейшему выздоровлению;
- симптомы аллергии присутствуют на открытых участках тела (лице, руках), человек работает в сфере обслуживания, постоянно общается с клиентами. Высыпания могут восприниматься посторонними как признак заразной болезни, отпугивать клиентов и причинять психологический дискомфорт больному;
- аллергия возникла у маленького ребенка. Организм детей слабый и чувствительный. Важно, чтобы во время терапии рядом с малышом был взрослый, контролирующий состояние и процесс лечения.
Таким образом, аллергия – это серьезный иммунопатологический процесс. Она обусловлена гиперчувствительностью организма к воздействию определенных раздражающих факторов. Лист о нетрудоспособности при аллергии дают в том случае, если патология связана с условиями производства, протекает в умеренной либо тяжелой форме.
Решение о выдаче больничного принимает врач. Как правило, лечится аллергия дома за 7-10 дней. Суть терапии заключается в устранении раздражающих факторов и приеме антигистаминных препаратов.
Весна считается одним из сложных периодов для организма человека, а если вы недавно перенесли ковид, то это еще больше осложняет ситуацию.
Содержание

– Весной многие замечают упадок сил, быструю утомляемость. Как правило, это связано с дефицитом солнца после зимних месяцев и недостатком витаминов. Как правило, укрепить иммунитет в этом случае помогают правильное питание, витаминные комплексы по показаниям, дыхательные практики, умеренные физические нагрузки и полноценный сон.
Сложнее тем, кто недавно перенес коронавирусную инфекцию, которая затрагивает многие жизненно важные органы и системы. К сожалению, это не только легкие, но и головной мозг, сердечно-сосудистая, центральная нервная система и т. д. Поэтому врачи часто выявляют такие постковидные симптомы, как астения, чувство тревоги, боль в мышцах, мышечная слабость, выпадение волос и другие.
В каждом индивидуальном случае эта симптоматика различна по продолжительности и тяжести. Все зависит от того, как протекала болезнь, как питается человек, какой у него иммунитет, активный или пассивный образ жизни он ведет. Каждому конкретному пациенту, переболевшему COVID-19 и имеющему постковидные симптомы, даются определенные рекомендации врачей по реабилитации после коронавируса. Врач также порекомендует витамины после ковида. Восстановление после коронавируса протекает индивидуально, но есть несколько универсальных рекомендаций как восстановиться после коронавируса взрослому человеку.
Рекомендации по восстановлению после COVID-19
COVID-19, затрагивая центральную нервную систему, также вызывает астению – состояние, которое сопровождается слабостью, вялостью, общим недомоганием. Переболевшим коронавирусной инфекцией в тяжелой и средней форме требуется обязательная комплексная реабилитация под наблюдением опытных специалистов. Одной из составляющих этой реабилитации является лечебная гимнастика, которая помогает при болях в мышцах, мышечной слабости, а также стимулирует дыхательную функцию.
Тревога и раздражительность
После лечения может сохраняться чувство тревоги, раздражительность, агрессия или депрессивное состояние. В этом случае следует обратиться за помощью квалифицированного психолога, особенно если изменения влияют на качество жизни и взаимодействие с окружающими.
Выпадение волос
Перенесенный коронавирус может провоцировать еще и возникновение так называемой диффузной алопеции – это когда наблюдается равномерное выпадение волос. В тяжелых случаях происходит стремительное выпадение, а в более легких – с большей частотой, чем обычно. Точные данные пока разнятся, но, по мнению некоторых специалистов, фолликулы волос не погибают, а только засыпают, поэтому реально восстановить густоту волос, если обратиться к квалифицированному врачу, который назначит правильное лечение.
Как поднять иммунитет после коронавируса?
COVID-19 – это далеко не единственное вирусное заболевание, которое требует длительного восстановления. Например, долго проходит реабилитация после инфекционного мононуклеоза, герпес-вирусных инфекций, даже тяжелые формы привычных ангины, гриппа или ОРВИ иногда оставляют неприятные последствия. Причем длительное восстановление после коронавируса обычно связано не только с самим вирусом, но и с индивидуальными иммунологическими особенностями организма.
Для укрепления иммунитета в весенний период можно рекомендовать меры, которые направлены на общую реабилитацию организма. Но перед тем, как что-то предпринимать, желательно проконсультироваться с лечащим врачом.
Тем же, кто недавно перенес коронавирус, такая консультация необходима, потому что специалист подберет индивидуальную программу реабилитации, расскажет, какие витамины пить после ковида. Если коронавирусная инфекция протекала тяжело, может потребоваться комплексная медицинская помощь с привлечением узкопрофильных специалистов – кардиолога, пульмонолога и других.
Желательно исключить сладости, кондитерские изделия, дрожжевые продукты. Выпечку из муки высшего сорта замените на хлеб из твердых сортов пшеницы и цельного зерна.
Полезно есть пророщенное зерно – это кладезь нутриентов.
Молочные продукты (молоко и творог) на период восстановления рекомендуется заменить на безлактозные продукты, можно пить растительное молоко. Это объясняется тем, что коронавирусной инфекцией, как правило, болеют люди старшего поколения. С возрастом организм сложнее усваивает молочные продукты, потому что чем старше человек, тем меньше у него может вырабатываться ферментов, которые необходимы для переваривания лактозы. К тому же после перенесенной болезни организм человека ослаблен, поэтому лишняя нагрузка на пищеварительную систему ему не нужна.
Мясо, птица, рыба. Помните, что белые сорта мяса (кролик, грудка индейки) усваиваются лучше, чем красные. Если нет аллергии, ешьте рыбу. В качестве гарнира используйте зеленые овощи.
Овощи. Ограничьте овощи из семейства пасленовых (картофель, баклажаны, помидоры).
Включите в меню продукты, богатые витаминами C и D. Витамин D при коронавирусе – мощный иммунорегулятор, а С может укрепить барьерную функцию дыхательной системы. Витамином С богаты апельсины, черная смородина, клюква. Витамин D можно получить из соответствующих пищевых добавок – в день требуется до 50 микрограммов витамина D. Витамины — хорошее средство восстановления организма после коронавируса в легкой форме.
Кофе может вызвать аллергическую реакцию, его рекомендуется заменить на цикорий, кипрей, зеленый или черный чай.
Главный принцип питания в период восстановления после ковида – выходить из-за стола с легким чувством голода. Кроме этого, старайтесь есть часто (5–6 раз в день) и небольшими порциями. Не ешьте на ночь! Дело в том, что иммунитет кишечника «включается» в работу вечером и ночью, а пищеварительные ферменты наиболее активны с утра.
Позаботьтесь о восстановлении микрофлоры кишечника. При лечении коронавирусной инфекции могут применяться и антибиотики, от этого страдает микрофлора кишечника. Поэтому важно корректировать дисбактериоз кишечника препаратами-пробиотиками, пребиотиками (растительными волокнами).
Самый простой и доступный для большинства вид физической нагрузки – ежедневные прогулки. Начните с получасовых неспешных прогулок. Затем постепенно увеличивайте время и темп ходьбы. Не помешает также попросить вашего лечащего врача подобрать для вас комплекс упражнений, который будете выполнять дома, если за окном не очень хорошая погода.
Исследование фитнес-браслетов ЗДЕСЬ.
Исследование комплектов женской одежды для активного отдыха ЗДЕСЬ.
Каждый день выполняйте дыхательную гимнастику. Дыхательные упражнения после коронавируса для восстановления легких помогают насытить организм кислородом, повышают общий тонус, нормализуют и улучшают психоэмоциональное состояние и, главное, оздоравливают легкие, обеспечивают полноценный дренаж бронхов, очищают слизистую дыхательных путей, укрепляют мускулатуру.
Какие именно дыхательные упражнения выполнять, читайте ЗДЕСЬ.
Можно рекомендовать процедуры, основанные на контрастных температурах (баню, контрастный душ), но при условии, что нет противопоказаний по здоровью. Если такие процедуры нравятся, они очень полезны. Если нет, заставлять себя не нужно, выбирайте те нагрузки и процедуры, которые приносят радость.
Следите за новостями, подписывайтесь на рассылку.
При цитировании данного материала активная ссылка на источник обязательна
Что вы делаете, когда болит голова, поднялась высокая температура или беспокоит боль в суставах? 90% опрошенных ответят: «Пью таблетку».
«Волшебные» пилюли
Существует группа препаратов, под общим названием нестероидные противовоспалительные (НПВП), которые мы все хотя бы раз в жизни, а многие регулярно, принимали. Это препараты, обладающие обезболивающим противовоспалительным и / или жаропонижающим действием. В качестве примера можно назвать Аспирин, Нурофен, Найс, Кетанов, Кетопрофен и прочие. Учитывая «волшебные эффекты» от их действия — снятие воспаления, боли и жара, — их назначают практически все, всем и всегда. Назначают травматологи, ревматологи, терапевты, лоры, стоматологи. Плюс, их можно совершенно свободно приобрести в любой аптеке. Но, наряду с «волшебными свойствами» эти лекарства обладают рядом побочных действий, которые можно разделить на 2 группы: кардиориски и гастро риски. Собственно о гастрорисках и пойдёт речь в данной статье.
НПВП-гастропатия
В научной литературе эта проблема называется «НПВП-гастропатия». Впервые термин был предложен в 1986 году для разграничения специфического поражения слизистой оболочки желудка, возникающего при длительном употреблении НПВП, от классической язвенной болезни.
Отличие НПВП-гастропатии от язвенной болезни можно проследить и по зоне поражения. Чаще всего язвы можно увидеть в желудке, а не в кишке. Плюс, изменения встречаются чаще у пожилых, а не у молодых людей.
Немного цифр
Немного статистики. В Великобритании назначается около 24 млн. НПВС в год. 70% лиц старше 70 лет принимают НПВС 1 раз в неделю, а 34% ежедневно. В США продается НПВС на сумму до 6 млрд. в год. Как следствие, риск развития желудочно-кишечных кровотечений (ЖКК) возрастает прободения — в 6 раз, риск смерти от осложнений до 8 раз. До всех случаев острых ЖКК связаны с НПВС.
Проблема эта актуальна и в нашей стране, к примеру по данным Научного Центра сердечно-сосудистой хирургии им. А.Н. Бакулева из 240 больных, ежедневно принимающих аспирин даже в малых дозах, на гастроскопии поражения желудка и 12 п.к выявлены у 30% (из них язвы — у 23,6%, эрозии — у 76,4%). Аналогичная картина у коллег из ВНИИ ревматологии РАМН — у 2126 пациентов, принимающих НПВС без «прикрытия» (защиты) желудка, эрозии и язвы гастродуоденальной зоны найдены в 33,8% случаев. Это очень впечатляющие и драматические цифры осложнений от приема НПВС, учитывая количество употребляющих эти препараты людей в развитых странах.
Как это работает?
Как же действуют эти препараты в наших желудках? Всё очень просто, негативное воздействие реализуется за счёт дисбаланса защитных и агрессивных сил. У нас в желудке существует ряд защитных механизмов, позволяющих противостоять натиску агрессоров. Среди последних:
- Кислота, которая по своему pH-балансу приближается к аккумуляторной кислоте
- Желчь и сок поджелудочной железы, которые могут забрасываться в желудок.
- Ряд лекарственных препаратов.
- Алкоголь и никотин.
- Раздражающие пищевые компоненты (специи, острая пища и т.д.)
- Инфекция Helicobacter pylori и так далее.
Защищается желудок за счет мощного слоя слизи и бикарбонатов, которые нейтрализуют кислоту, адекватного кровоснабжения, способности очень быстро регенерировать. Когда мы используем НПВС препараты, баланс сил изменяется в сторону агрессивных механизмов и происходит поражение слизистого и подслизистого слоя желудка и кишки.
Диагностика

Для диагностики подобных изменений используется гастроскопия, являющаяся «золотым стандартом». Интересный факт, дело в том, что порядка 40% больных с эрозивно-язвенными изменениями, принимающих эти препараты длительно (более 6 недель) не ощущают никакого дискомфорта или неприятных, болезненных ощущений. Проблемы с желудком диагностируются лишь при походе к другим врачам, а не к гастроэнтерологу. И, наоборот, у 40% пациентов, на фоне жалоб, которые они предъявляют, ничего не находят.
Что же делать в таком случае?!
Алгоритм действий для пациентов, не имеющих проблем с желудком, и тех, у кого в анамнезе была язвенная болезнь или эрозивные изменения, различен. Для первой группы, при назначении нестероидных противовоспалительных препаратов более, чем на 5 дней, обязательно назначение препаратов из группы ингибиторов протонной помпы (ИПП). Таких как, омепразол, пантопразол, рабепразол и т. д. (на весь курс приема). Для второй группы, любые назначения из группы НПВС, независимо от срока приёма, требуют параллельного назначения ингибиторов протонной помпы. Так же обязателен прием ИПП пациентам, принимающих длительно аспирин.
Мифы, с которыми мы сталкиваемся в ежедневной практике
Миф 1. Использование НПВС препаратов в виде свечей является менее агрессивным для желудка, нежели приём таблеток
Это 100% миф. Патогенное, разрушительное действие лекарства реализуется через кровь, доставляющую его по сосудам в желудок.
Миф 2. В качестве «гастропротекторов» можно использовать лекарства из группы антацидов — Ренни, Маалокс, Фосфалюгель и H2-блокаторы (Ранитидин и Фамотидин)
В данном случае они не эффективны.
Миф 3. Принимать ингибиторы протонной помпы можно нерегулярно
Дело в том, что если пожилому человеку назначили на всю жизнь противовоспалительный препарат, абсолютно бессмысленно назначать гастропротекцию на месяц. В подобных случаях лекарства должны приниматься строго параллельно.
Миф 4. В качестве «гастропротекторов» могут выступать пищевые продукты (кисели и пр.)
Этот миф, как абсолютно фантастический, мы оставим без комментариев.
Как выбрать лекарство
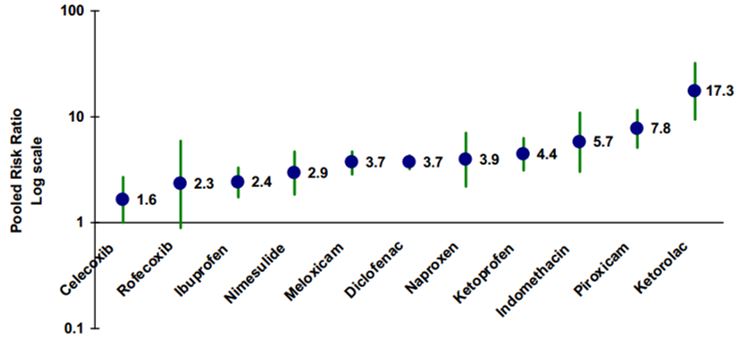
На самом деле, самым важным моментом является то, какие именно лекарства мы принимаем. На рисунке можно увидеть шкалу агрессивности различных препаратов из группы НПВС по отношению к желудку.
Самыми агрессивными препаратами являются Аспирин, Кеторолак, Пироксикам, Индометацин. По возможности рекомендуется использовать селективные препараты, которые обладают минимальными гастро-рисками. Их применение всегда более желательно, к ним относится Целекоксиб и Рофекоксиб. Но несмотря на их относительную безопасность, назначать их должен строго по показаниям лечащий доктор, не забывайте об этом.
Про Helicobacter pylori
Еще одним очень важным компонентом профилактики осложнений, является диагностика инфекции Helicobacter pylori у пациента планирующего длительно принимать НПВС (особенно аcпирин). Наличие бактерии увеличивает риски эрозивно-язвенных поражений ЖКТ и кровотечения в При её выявлении должна в обязательном порядке проводится эрадикация (уничтожение этой бактерии).
Резюме

Итак делаем выводы:
- Перед длительным приемом НПВС обязательным является сбор анамнеза для исключения патологий ЖКТ в прошлом, по необходимости проведение гастроскопии, диагностика и лечение хеликобактериоза.
- Выбирая, чем лечиться, по возможности следует останавливаться на селективных НПВС.
- При назначении неселективных НПВС более 5 дней и у пациентов с эрозивно-язвенными изменениями в анамнезе даже с селективными НПВС обязателен прием препаратов «прикрывающих» желудок (ИПП).
- Всем пациентам в возрастной группе после 60 лет, регулярно принимающим аспирин, обязательно проводить гастроскопию и при высоких рисках принимать постоянно препараты из группы ИПП.
- Прием гастроэнтеролога в нашей клинике - 3 900 рублей
Ахмедов В.А., Винжегина В.А., Судакова А.Н., Розенблит Е.И. Гастропатия, обусловленная нестероидными противовоспалительными препаратами: от понимания механизмов развития к разработке стратегии лечения и профилактики // Тер. арх. 2007
Дроздов В.Н. Гастропатии, вызванные нестероидными противовоспалительными препаратами: патогенез, профилактика и лечение // РМЖ. 2007

Обновлено: 03.02.2022

ЗАПИСАТЬСЯ НА ПРИЁМ
Получите консультацию кардиолога
Обслуживание на двух языках: русский, английский.
Оставьте свой номер телефона, и мы обязательно перезвоним вам.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначить только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Статья проверена врачом-кардиологом, членом Европейского общества кардиологов, Евразийской ассоциации кардиологов, Российского общества холтеровского мониторирования Лозбиневой О.А., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
Отек – это медицинский термин, обозначающий аномальное накопление жидкости в определенных тканях организма. Части тела отекают от травм или воспалений. Лекарства, беременность и инфекции также могут вызвать отек. Скопление жидкости происходит при ее выделении из мелких кровеносных сосудов в близлежащие ткани.
Скопление жидкости может происходить под кожей – обычно в нижних конечностях или в легких. Область локализации может дать практикующему врачу первые подсказки в отношении основной причины развития патологического процесса в организме.
Что такое отек?

Отеки – симптом различных патологических состояний, для которых характерно избыточное скопление жидкости в тканях и полостях организма.
Чтобы распознать отек, нужно надавить на несколько секунд на переднюю поверхность голени.
В случае отека на этом месте остается ямка, которая исчезает не сразу.
Виды отеков
Зависят от происхождения:
- Лимфатические – в качестве таковых рассматриваются те типы отеков, которые вызваны причинами и изменениями, связанными с лимфатической системой. Среди них первичные (имеются врожденные пороки развития лимфатической системы, обычно поражают конечности), или вторичные (есть приобретенные повреждения). Последнее может быть результатом операций по удалению опухолей в лимфатической системе, или в случаях ожогов, ударов или инфекций, которые вызывают разрушение сосуда.
- Динамические – лимфатическая система не представляет изменений, но ощущается избыток жидкости. Среди них отек вен, вызванный тромбами или проблемами с кровеносными сосудами, спровоцированными ударами, воспалением, лекарственными препаратами. У женщин причиной является варикозное расширение вен и воздействие гормонов во время беременности, а также в послеродовой период.
Главные факторы – изменение биохимического состава тканевой жидкости и плазмы крови. Также нарушения происходят на фоне гормональных сдвигов и повышения проницаемости капилляров.
Причины развития
В венах ног есть клапаны, которые работают как «обратные клапаны», чтобы предотвратить попадание крови в ноги под действием силы тяжести. Сердцебиение толкает кровь по артериям вниз к ногам. Кровь должна вернуться в сердце для повторной циркуляции по венам. Кровяное давление через систему и сокращающиеся мышцы ног толкают кровь вверх по венам, в то время как клапаны предотвращают обратный поток вниз против силы тяжести.
Недостаточность клапанов позволяет крови скапливаться в ногах и ступнях, что в конечном итоге приводит к отечности. Когда кровь застаивается или скапливается в какой-либо области, жидкость просачивается в окружающие ткани.
Недостаточность клапана может возникнуть по следующим причинам:
- с возрастом;
- от длительного стояния на ногах;
- от сидения в течение многих часов;
- от варикозного расширения вен.
Независимо от причины, по мере того, как клапаны в ногах становятся нефункциональными, кровь скапливается и вызывает отек, который оказывает давление на вены, расширяя их и еще больше. Это препятствует эффективной работе клапанов, что приводит к еще большей отечности.
Основные причины развития:
- болезни почек: гломерулонефрит, нефротический синдром, почечная недостаточность;
- заболевания сердца: сердечная недостаточность;
- поражения вен (варикозная болезнь, воспаление, тромбоз);
- болезни печени: цирроз печени, закупорка печеночных вен;
- заболевания эндокринной системы: гипотиреоз, сахарный диабет;
- тяжелые онкологические заболевания;
- алиментарная дистрофия;
- беременность;
- аллергические реакции: укусы насекомых, контакт с аллергеном.
В зависимости от вида отек может привести к отслоению сетчатки, инсульту, судорогам и даже смерти. Игнорировать проблему недопустимо. Чтобы определить причину, запишитесь на консультацию к специалистам госпиталя на Яузе.
Отеки как симптомы заболеваний
Помимо проблем с венами, отечность может быть вызвана множеством других проблем. В таком случае клинические проявления, как правило, наблюдаются на обеих ногах.
Патологии сердца
Когда сердце начинает отказывать как насос, жидкость застаивается в таких областях, как ноги и легкие, и вызывает отечность. Кроме того, меньше крови поступает в почки, что вызывает задержку жидкости.
Болезни легких
Причиной является острая легочная недостаточность, которая связана с выходом транссудата из капилляров. Это чревато инфильтрацией альвеол и резким нарушением газообмена в легких.
Проявляется одышкой в состоянии покоя, удушьем, чувством стеснения в груди, кашлем с выделением пенистой кровянистой мокроты. Сопровождается развитием ацидоза и гипоксии.
Болезни почек
Избыток жидкости и натрия в кровообращении может вызвать скопление жидкости. Отечность, связанная с заболеванием почек, обычно возникает в ногах и вокруг глаз.
Повреждение крошечных фильтрующих кровеносных сосудов в почках может привести к нефротическому синдрому. При нефротическом синдроме снижение уровня белка (альбумина) в крови может привести к накоплению жидкости.
Тяжелые патологии печени
При циррозе, как правило, жидкость скапливается в брюшной полости. Сопровождается печеночной недостаточностью, расширением геморроидальных вен и кровотечением из пищевода.
Отек Квинке
Остро возникающее заболевание, которое характеризуется появлением ограниченного ангиоотека кожного покрова и подкожной клетчатки, систем организма и различных органов. Причины заключаются в аутоиммунных и инфекционных заболеваниях, ложной и истинной аллергии. Возникает остро и проходит через 2-3 дня.
Артриты
При воспалительном процессе в области сустава наблюдается выделение большого количества синовиальной жидкости. Она скапливается в полости суставной структуры. При распространении воспаления на прилегающие мягкие ткани наблюдается развитие обширного (разлитого) отека.
Мы лечим все виды отеков
Специалисты Клинического госпиталя на Яузе диагностируют и лечат отеки различного генеза. Мы руководствуемся международными протоколами и используем современное оборудование.
При сердечно-сосудистых заболеваниях

«Сердечные» отеки развиваются медленно – на протяжении нескольких недель, месяцев. Характеризуются симметричностью, нарастают к вечеру. Они возникают вначале на нижних конечностях или нижней части живота, в тяжелых случаях распространяются по всему телу и сопровождаются скоплением жидкости в брюшной полости (асцит), увеличением печени. Кожа при этом чаще всего на ощупь холодная, отеки плотные. При надавливании остается ямка.
Пациенты жалуются на одышку, которая усиливается в положении лежа, низкую переносимость физической нагрузки. У них отмечаются хрипы в легких, тахикардия, бледность губ, синюшность носогубного треугольника. По мере компенсации недостаточности кровообращения отечность уменьшается или исчезает.
Отеки при венозной недостаточности тоже сильнее проявляются к вечеру, вызывают ощущение вдруг ставшей тесной обуви (из-за отечности стоп), визуально утолщаются голени, причем часто не симметрично. Отеки на ногах сопровождаются чувством тяжести, усталости, боли в ногах. На коже заметны сосудистые звездочки, усиленный рисунок вен. В тяжелых случаях отечность держится постоянно, возможны судороги в икрах ног, развиваются трофические изменения — истончение кожи, ее стойкое покраснение, шелушение, зуд, плохо заживающие язвы. Своевременно оказанная профессиональная медицинская помощь помогает предотвратить или снизить риск подобного прогрессирования болезни.
При заболеваниях почек
«Почечные» отеки могут развиться очень быстро — меньше, чем за сутки. Отеки появляются преимущественно на лице. Отеки под глазами заметны утром. Также могут локализоваться на конечностях, брюшной стенке. При перемене позы тела быстро смещаются. Часто происходит скопление жидкости – асцит или гидроторакс. Отечная кожа мягкая или плотноватая, бледная, сухая.
Отеки при заболеваниях почек могут сопровождаться уменьшением количества выделяемой мочи, изменением ее цвета, возможно появление крови (эритроцитов) и белка в анализе мочи. Появляется боль в области поясницы. К неспецифическим проявлениям относятся головная боль, слабость. Одышки, увеличения печени, характерные для недостаточности кровообращения, не наблюдается. Почечные отеки могут стать следствием перенесенного инфекционного заболевания (тонзиллита, вирусной инфекции и др.) и требуют наблюдения и лечения у специалиста (нефролога, ревматолога, терапевта).
Аллергические
Аллергические отеки развиваются быстро (за несколько минут) и носят регионарный характер. Возникают как следствие контакта с аллергеном, укуса насекомого. Развиваются чаще всего на лице (глаза, веки, слизистые, губы), руках (пальцах, кистях), локтевых и коленных сгибах.
Развитие аллергического отека сопровождается зудом, сыпью. В тяжелых случаях из-за спазма бронхов возможны приступы затрудненного дыхания, обычно в фазе выдоха. Отек гортани может привести к удушью и создать угрозу жизни больного. Поэтому склонные к такой реакции пациенты должны быть готовы к опасной ситуации.
Необходимо заранее обсудить с врачом, какие лекарства помогут пациенту благополучно дождаться прибытия «скорой помощи» (доставки в больницу) при остром приступе аллергии и всегда иметь их в наличии.
Длительная отечность вызывает растяжение кожи, делает сосуды менее эластичными, нарушает кровообращение. Отеки негативно влияют на суставы, провоцируют сложности при движении. На месте отека могут развиваться язвы, впоследствии сложно поддающиеся лечению. Не доводите ситуацию до крайности. Запишитесь к врачу и избавьтесь от проблемы.
Этапы диагностики

Консультация и осмотр терапевта. После подробной беседы и врачебного осмотра пациент может быть направлен на консультацию к другим специалистам в зависимости от этиологии заболевания: кардиологу, аллергологу, эндокринологу, нефрологу, урологу и др.
Лабораторные исследования. В первую очередь проводятся:
- общий (с лейкоцитарной формулой) и биохимический анализы крови;
- общий анализ мочи.
- Инструментальные исследования:
- ЭКГ;
- эхоКГ;
- УЗИ сосудов нижних конечностей;
- рентген органов грудной клетки.
Далее врач назначает комплекс исследований в индивидуальном порядке в каждом отдельном случае.
Чтобы эффективно устранить отеки, необходимо точно знать, каким заболеванием они вызваны. Отек – не самостоятельная болезнь, а симптом. Диагностика на современном оборудовании позволит определить причину патологии. Полученная информация дает возможность врачу подобрать наиболее эффективное лечение. Не откладывайте заботу о своем здоровье на потом. Запишитесь на консультацию к врачу сегодня, чтобы сохранить бодрость на долгие годы.
Лечение отечности

Лечение отеков осуществляется в соответствии с причиной их развития. Приведем общие рекомендации:
- Ограничить потребление жидкости до 1,5 л в день, а иногда меньше.
- Снизить потребление соли до 1–1,5 г в день.
- Мочегонные препараты следует принимать только под наблюдением врача, который следит за состоянием пациента, контролирует уровень электролитов в крови. Мочегонные препараты могут привести к снижению содержания калия в организме, поэтому рекомендуется употреблять в пищу курагу, изюм, рис, печеный картофель и другие продукты, богатые этим микроэлементом.
- При сердечно-сосудистых заболеваниях врач-кардиолог после диагностики «сердечного» отека подбирает терапию для поддержания стабильного состояния сосудистой системы. Пациент с сердечной недостаточностью должен регулярно посещать кардиолога на протяжении всей жизни. При венозной недостаточности консервативное или хирургическое лечение проводит сосудистый хирург-флеболог.
- Если отек вызван заболеванием почек, помимо снятия отека, врач (терапевт или нефролог) назначает терапию основного заболевания, которое может включать назначение антибиотиков, противовоспалительных гормональных препаратов и др.
- При аллергическом отеке, который сопровождается затруднением дыхания, требуется срочная медицинская помощь. До того, как помощь будет оказана, следует принять антигистаминный препарат, если состояние тяжелое — преднизолон или дексаметазон. При приступе удушья аллергической природы — сделать 1–2 вдоха из ингалятора, рекомендованного лечащим врачом (аллергологом).
Почему мы
Преимущества обращения в наш медицинский центр:
- Врачи. У нас принимают специалисты высшей квалификационной категории, обладатели ученых степеней, с большим опытом работы в ведущих российских клиниках.
- Индивидуальный подход. Врач разработает индивидуальный план лечения для каждого пациента в соответствии с причиной развития и клинической картиной заболевания.
- Комплексность. Эффективное лечение отеков и заболеваний, их вызвавших, возможно благодаря тесному взаимодействию специалистов нашей клиники — терапевта, кардиолога, аллерголога, эндокринолога, уролога и др.
- Экспертное оборудование. Все исследования проводятся на современном оборудовании и отличаются высокой точностью.
- Комфорт. Все консультации, исследования и лечение проводятся в рамках нашего госпиталя, что позволяет нашим пациентам экономить.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Цены на услуги кардиолога
- Стандартные консультации
- Прием (осмотр, консультация) врача-кардиолога первичный 3 900 руб.
- Прием (осмотр, консультация) врача-кардиолога повторный 3 500 руб.
- Консультации экспертов
- Прием (осмотр, консультация) ведущего врача-кардиолога первичный 5 900 руб.
- Прием (осмотр, консультация) ведущего врача-кардиолога повторный 5 500 руб.
- Телеконсультации
- Удаленная консультация врача-кардиолога первичная 2 500 руб.
- Удаленная консультация врача-кардиолога повторная 2 500 руб.
- Удаленная консультация ведущего врача-кардиолога первичная 5 500 руб.
- Удаленная консультация ведущего врача-кардиолога повторная 5 500 руб.
- Помощь на дому
- Прием (осмотр, консультация) врача-терапевта с выездом на дом в пределах МКАД 5 500 руб.
Внимание! Цены на сайте могут отличаться.
Пожалуйста, уточняйте актуальную стоимость у администраторов по телефону.
Наши специалисты:

КондахчанКаринэ Олеговна Заместитель главного врача по клинико-экспертной работе
Врач-терапевт
Стоимость приема: 5900 ₽
ЗАПИСАТЬСЯ НА ПРИЁМ ОБРАТНЫЙ ЗВОНОК

БородинОлег Олегович Врач-ревматолог
Прием пациентов с 16 лет
Стоимость приема: 7000 ₽
ЗАПИСАТЬСЯ НА ПРИЁМ ОБРАТНЫЙ ЗВОНОК

ЮрченкоЕлена Евгеньевна Врач-кардиолог, врач функциональной диагностики Высшая квалификационная категория
Стоимость приема: 3900 ₽
ЗАПИСАТЬСЯ НА ПРИЁМ ОБРАТНЫЙ ЗВОНОК
Часто задаваемые вопросы
Записаться на прием к врачу рекомендуется при опухшей, растянутой или блестящей коже. Немедленно обратитесь в больницу, если появляется одышка, боль в груди и затруднение дыхания. Это могут быть признаки отека легких, который требует оперативного лечения.
При нарушении почечных функций наблюдается снижение суточной выработки мочи, заметны отеки век и одутловатость лица особенно по утрам. К концу дня симптоматика уменьшается или исчезает.
При сердечных нарушениях жидкость распространяется вверх от ступней и голеней. Клинические проявления не претерпевают изменений в зависимости от времени суток и питания. Сопутствующие симптомы – боли за грудиной, сердечные приступы и чувство нехватки воздуха.
Отечность при патологиях крови и лимфы, при ревматизме и травмах неравномерная. С одной стороны тела она будет выражена более сильно. Процесс сопровождается покраснением кожного покрова, ухудшением самочувствия и повышением температуры тела.
Почечная отечность не характеризуется появлением местных признаков. В данном случае эффективны мочегонные препараты. При заболеваниях конечностей помочь могут только противовоспалительные и нормализующие процессы кровообращения средства.
Отечность, вызванная дисфункцией щитовидной железы, имеет ряд отличий. Главная из них – отсутствие ямки после надавливания на кожу. Это связано с тем, что в тканях скапливается слизь, а не вода.
При недостаточности гормона щитовидной железы также присоединяется сухость и желтушность кожного покрова. Лицо по внешнему виду напоминает маску. Начинают выпадать ресницы и брови, борода и усы. Наблюдается опухание боковой поверхности шеи. Прием мочегонных препаратов не дает результата.
Читайте также:

