Что за кожа у пальцев торчит
Обновлено: 26.04.2024
Деформация пальцев рук развивается при травматических повреждениях, дегенеративных и воспалительных заболеваниях, пороках развития, наследственных патологиях. Обусловлена изменением длины, толщины и конфигурации фаланг либо их расположения относительно друг друга, нарушением формы суставов, фиброзными разрастаниями, отеком мягких тканей. Установление причины патологии осуществляется на основании данных опроса, физикального обследования, рентгенографии, КТ, МРТ, лабораторных анализов. До постановки диагноза иногда допускается применение обезболивающих и противовоспалительных средств.
Почему возникает деформация пальцев рук
Травматические повреждения
Причиной деформации пальцев рук становятся следующие травмы:
- Ушиб. Палец отекает, определяется умеренная болезненность при пальпации и движениях. Все симптомы постепенно исчезают через 1-2 недели.
- Перелом. Изменение формы связано с отеком или смещением отломков. В последнем случае обнаруживаются укорочение, искривление по оси. Боли интенсивные, функция руки резко снижена, иногда выявляются крепитация, патологическая подвижность.
- Вывих. Палец резко деформирован в области сустава, движения невозможны. Отмечается выраженный болевой синдром.
- Подкожный разрыв сухожилия. Возникает при ударе концом пальца (чаще – указательного) о твердую поверхность. Дистальная фаланга сгибается, палец приобретает форму крючка, активное разгибание невозможно.
- Отморожение. Из-за значительного отека пальцы становятся сосискообразными, рука иногда напоминает подушку. Наблюдаются интенсивные жгучие боли.
Артриты
Деформация пальцев рук на ранних стадиях возникает из-за отека, в последующем – из-за деструкции, эрозирования и фиброзирования суставных концов костей, хрящевой ткани. Особенности клинической картины определяются видом артрита:
- Ревматоидный. Чаще всего страдают пястно-фаланговые суставы 2 и 3 пальцев, возможны множественные артриты. Поражение симметричное. Вовлечение дистальных суставов нехарактерно.
- Псориатический. Поражение несимметричное. В воспалительный процесс вовлекаются все суставы пальца, который вследствие отека напоминает сосиску. Кожа над суставами багрово-синюшная.
- Подагрический. Суставы кистей рук чаще воспаляются у женщин. Возможен олиго- или полиартрит. Течение приступообразное, интенсивные боли сочетаются с отеком, гиперемией, повышением локальной температуры.
- Ювенильный ревматоидный. Диагностируется у детей младше 16 лет. Локализация воспаления та же, что при обычном ревматоидном артрите.
- Неспецифический инфекционный. Протекает в форме полиартрита. Деформация появляется через некоторое время после перенесенной острой инфекции, обусловлена отеком, быстро исчезает, костно-хрящевые структуры не страдают.
Артрозы
Посттравматический артроз поражает один сустав, может возникать в любом возрасте. Изменения постепенно нарастают на протяжении нескольких лет, деформация формируется на поздних стадиях. Множественные артрозы кистей и пальцев рук развиваются у пациентов старшей возрастной группы, чаще наблюдаются при наличии наследственной предрасположенности либо при профессиональной деятельности, сопряженной с большой нагрузкой на руки.
Особым признаком артроза являются узлы Гебердена и Бушара. Первые формируются в области дистальных межфаланговых суставов, вторые – проксимальных. Узелки Гебердена нередко дополняются боковым отклонением, усугубляющим деформацию. При узелках Бушара пальцы рук из-за утолщения становятся веретенообразными. Отмечается симметричное поражение с вовлечением 10 и более суставов.

Аномалии развития
Врожденные пороки развития пальцев могут возникать изолированно, сочетаться с другими стигмами эмбриогенеза либо наблюдаться в составе синдромных патологий:
- Эктродактилия. Один или несколько пальцев недоразвиты. Из-за срединного расщепления рука нередко напоминает клешню краба.
- Синдактилия. Наблюдается полное либо частичное сращение пальцев между собой. Форма и размеры пальцев могут быть сохранены (простая форма болезни) или изменены (сложная синдактилия).
- Брахидактилия. Одна или несколько фаланг укорочены. Возможно сочетание с синдактилией, поворотом фаланг вокруг оси, изменением формы ногтевой пластины, недоразвитием пястных костей.
- Полидактилия. На кисти больного присутствуют дополнительные полноценные, раздваивающиеся либо рудиментарные пальцы.
- Клинодактилия. Пальцы искривлены, ось пальцев не совпадает с осью руки. Нарушение симметричное, страдают мизинцы или мизинцы и безымянные пальцы.
- Арахнодактилия. Пальцы длинные, тонкие, характерно искривленные. Деформация сочетается с другими изменениями скелета, как правило, входит в состав синдромных патологий: гомоцистинурии, синдромов Марфана, эктопии хрусталиков, расслоения и дилатации аорты.
Наследственные синдромы
Деформации пальцев наблюдаются при большом количестве заболеваний, обусловленных случайными мутациями, анеуплоидиями, генетическими аномалиями. Чередование или сочетание нескольких пороков выявляется при следующих синдромах:
- Синдром Андерсена: брахидактилия, клинодактилия, иногда синдактилия.
- Синдром Корнелии де Ланге: синдактилия, клинодактилия, уменьшение количества пальцев.
- Синдром Поланда: синдактилия, брахидактилия на стороне поражения.
- Синдром Кабуки. Отличается особенно ярко выраженной полиморфностью. Возможны брахидактилия, синдактилия, арахнодактилия, клинодактилия.
Существует ряд наследственных заболеваний, для которых характерна одна определенная врожденная аномалия пальцев:
- Клинодактилия. Поражает мизинцы кистей рук, наблюдается при синдромах кошачьего крика, Рассела-Сильвера, Дауна.
- Брахидактилия. Обнаруживается при диастрофической дисплазии, синдромах Аарскога-Скотта и Нунан.
- Синдактилия. Выявляется у больных синдромом Пфайффера. Для синдрома Ван дер Вуда типично сочетание синдактилии с недоразвитием 1 пальца, для синдрома Апера – частичное или полное сращение 2, 3 и 4 пальцев, возможно с одним общим ногтем.
У пациентов с анемией Фанкони определяется отсутствие или недоразвитие большого пальца, у больных с синдромом Рубинштейна-Тейби – врожденное расширение фаланг пальцев рук, особенно первых. В остальных случаях деформации наблюдаются не с момента рождения, а формируются в течение жизни пациента:
- Болезнь Олье. Приобретенное увеличение, утолщение за счет роста хрящевой ткани.
- Болезнь Тиманна. Несимметричный асептический некроз фаланг 2-3 пальцев. Отмечается веретенообразное утолщение, затем укорочение дистальных фаланг, деформации межфаланговых суставов.
- Прогерия. Деформации обусловлены ранним старением организма, развитием остеоартроза
- Мукополисахаридоз. Первым симптомом заболевания становятся приобретенные сгибательные контрактуры.
- Атаксия Фридрейха. Нарушения формы кистей рук связаны с парезами, атрофией мышц.
- Псевдогипопаратиреоз. Фаланги укорачиваются, искривляются на фоне разрушения костной ткани.
Гипертрофическая легочная остеоартропатия
ГЛОА (болезнь Мари-Бамбергера) развивается при многих хронических воспалительных и онкологических заболеваниях. Ногтевые фаланги приобретают форму «барабанных палочек», ногти становятся похожими на «часовые стекла». ГЛОА чаще выявляется у пациентов старше 40-50 лет. Возможными причинами являются:
- Неопластические процессы: периферический рак легких, рак пищевода, рак щитовидной железы, лимфогранулематоз, саркома средостения, мезотелиома плевры, метастазы в средостение.
- Болезни легких и плевры: эмпиема плевры, абсцесс легкого, хроническая пневмония, бронхоэктатическая болезнь, фиброзирующий альвеолит.
- Сердечные патологии: инфекционный эндокардит, «синие» пороки сердца.
- Заболевания ЖКТ: неспецифический язвенный колит, болезнь Крона, хронический гепатит, первичный билиарный цирроз.
Иногда изменения возникают при муковисцидозе и гипертиреозе. Существует также пахидермопериостоз (первичная гипертрофическая остеоартропатия), при котором аналогичные деформации рук обусловлены аутосомно-рецессивной наследственной патологией, а не вызываются тяжелыми нарушениями деятельности внутренних органов.
Другие причины
В число других возможных причин развития симптома входят следующие заболевания:
- Панариций. Отмечается значительный отек, при глубоких формах исходом нередко являются грубые деформации, обусловленные костными дефектами, поражением суставов.
- Сирингомиелия. Пальцы утолщаются, кожа становится сухой, шероховатой.
- Чинга. Вначале деформация провоцируется отеком сустава, в исходе может наблюдаться остеоартроз, анкилоз.
- Хондрома. Часто возникает в области фаланг. Медленно растет в течение нескольких лет.
- Рахит. Обнаруживается утолщение межфаланговых суставов («нити жемчуга»).
- Парезы, параличи. Пальцы рук деформируются из-за нарушений иннервации, атрофии, преобладания тяги одних групп мышц над другими.
Диагностика
Определение патологии, вызывающей деформацию пальцев рук, осуществляют травматологи-ортопеды. По показаниям пациентов направляют к ревматологам, хирургам, неврологам, другим специалистам. Чаще всего проводятся следующие диагностические процедуры:
- Опрос, осмотр. В ходе беседы врач устанавливает время и обстоятельства возникновения симптома, выявляет другие нарушения. Исследует динамику развития заболевания. Определяет характер и выраженность внешних изменений, наличие отека, цвет и температуру кожи, подвижность суставов.
- Рентгенография. Производятся снимки пальцев или кисти в двух проекциях. На рентгенограммах визуализируются вывихи, переломы, нарушения конфигурации фаланг, новообразования, признаки воспаления и дегенерации, участки расплавления кости.
- КТ, МРТ. Рекомендованы при недостаточной информативности рентгенологического исследования. Позволяют детализировать выявленные изменения, точно определить их локализацию, характер и объем, выбрать оптимальную тактику консервативной терапии, спланировать хирургическое вмешательство.
- Лабораторные анализы. Требуются для подтверждения наследственных заболеваний, онкологических и воспалительных процессов, ревматических болезней.
План обследования при вторичной остеоартропатии зависит от особенностей основной патологии. В процессе диагностики могут назначаться рентгенография ОГК, УЗИ органов брюшной полости, эхокардиография, другие методики.

Лечение
Помощь на догоспитальном этапе
При травмах, воспалительных процессах показано возвышенное положение конечности. К переломам и вывихам прикладывают холод, пальцы фиксируют шиной или прибинтовывают друг к другу. Пострадавшим с отморожениями накладывают согревающие повязки. Для уменьшения выраженности болевого синдрома дают анальгетик. При обострении хронического воспаления используют средства местного действия.
Консервативная терапия
Пациентам с травмами производят вправление, выполняют иммобилизацию гипсовой повязкой. При подкожном разрыве сухожилия палец фиксируют в состоянии переразгибания. При отморожениях проводят перевязки. План лечения может включать следующие консервативные мероприятия:
- Охранительный режим. Показан больным с травмами, артрозами, артритами в период обострения. Рекомендуется ограничение нагрузки на конечность, в отдельных случаях – ортопедические приспособления.
- Лекарственная терапия. Чаще назначают НПВС. В перечень других используемых медикаментов входят антибиотики, гормональные препараты, средства для улучшения кровообращения. В ряде случаев эффективны блокады со смесью местных анестетиков и кортикостероидов.
- Немедикаментозные методики. Применяют физиопроцедуры, массаж, ЛФК, кинезиотейпирование, мануальную терапию.
Больным с синдромной наследственной патологией, болезнями внутренних органов, сопровождающихся остеоартропатией, проводят лечение основного заболевания.
Хирургическое лечение
С учетом причин деформаций могут осуществляться следующие операции:
- Травматические повреждения: фиксация спицами, шов сухожилия при отсутствии самостоятельного сращения, ампутация пальцев или некрэктомия при отморожениях.
- Врожденные аномалии: вмешательства при синдактилии, пластические операции для улучшения функциональности и коррекции формы пальцев.
- Артрит: эндопротезирование пястно-фаланговых суставов.
- Панариций: вскрытие, дренирование.
- Хондромы: удаление опухоли.
В послеоперационном периоде назначают антибиотики. Проводят комплексные восстановительные мероприятия для улучшения функций кисти.
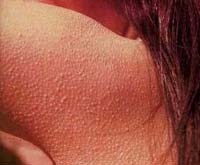
Фолликулярный гиперкератоз – дерматит, обусловленный чрезмерным разрастанием рогового слоя кожи, нарушением слущивания эпидермиса и закупоркой устьев фолликулов чешуйками эпидермиса. Фолликулярный гиперкератоз внешне выглядит как «гусиная» кожа, покрытая мелкими ярко-красными узелками, в области локтей, колен, ягодиц, внешней поверхности бедер. На ощупь кожа, пораженная фолликулярным гиперкератозом, становится шероховатой, сухой, грубой. Лечение осуществляет дерматологом; включает в себя местное применение стероидных средств, проведение химических пилингов (АНА, Джесснера, салицилового), прием витамина А, подбор кератолитических косметических средств для ухода за кожей.
Общие сведения
Под гиперкератозом понимают патологическое изменение эпидермиса вследствие чрезмерного утолщения его верхнего рогового слоя. Поверхностные роговые чешуйки эпидермиса в норме содержат определенное количество белка кератина и слущиваются с поверхности кожи. Задержка слущивания роговых пластинок или усиленное образование в них кератина (в результате постоянного раздражения или нарушения питания кожи) ведут к развитию гиперкератоза. При фолликулярном гиперкератозе в патологический процесс вовлекаются устья волосяных фолликулов с развитием их асептического воспаления. Фолликулярный гиперкератоз, или «гусиная кожа», представляет собой не только эстетическую, но и дерматологическую проблему, требующую комплексного косметологического и медицинского решения.

Причины фолликулярного гиперкератоза
Фолликулярный гиперкератоз возникает вследствие закупорки роговыми чешуйками протока фолликула и его воспаления. В возникновении заболевания большую роль играют наследственная предрасположенность, гиповитаминоз А и С.
- Недостаток витамина А приводит к развитию фолликулярного гиперкератоза I типа. Шейку волосяного фолликула окружают шиповидные узелки и бляшки. Кожа в области ягодиц, локтей и коленей, разгибательных поверхностей рук и ног становится сухой, шероховатой, обезжиренной, грубой. При прикосновении к ней напоминает наждачную бумагу.
- Дефицит витамина С вызывает фолликулярный гиперкератоз II типа. Протоки волосяных фолликулов закупориваются пигментом или кровью. Поражаются зона живота и разгибательные поверхности бедер. Геморрагический характер сыпи наблюдается при недостаточности витаминов С и К.
Фолликулярный гиперкератоз часто встречается в детском и подростковом и возрасте на фоне аллергизации организма. Больных может беспокоить легкий зуд, но чаще они обращаются за медицинской помощью по причине косметических неудобств. У взрослых пациентов иногда наблюдается диффузное поражение кожи, которое сохраняется длительное время.
Симптомы фолликулярного гиперкератоза
Одной из разновидностей гиперкератоза кожи является фолликулярный гиперкератоз. Его типичными проявлениями служат шероховатая, загрубевшая кожа, мелкие красноватые прыщи, сыпь, «гусиная кожа» на руках и бедрах.
Высыпные элементы при фолликулярном гиперкератозе - мелкие, плотные, шиповидные узелки в самом основании волосяного фолликула. Вокруг элемента формируется красный ободок. Обычная локализация высыпаний: на руках - по боковой и задней поверхностям, на бедрах – по боковой и передней поверхностям, на ягодицах. При генерализованной форме фолликулярного гиперкератоза наблюдаются обширное поражение туловища и разгибательных поверхностей конечностей.
Фолликулярные узелки и бляшки размером со спичечную головку многие годы могут оставаться в одной и той же зоне. Кожа здесь грубая, шершавая на ощупь, ее часто сравнивают с «гусиной» или «жабьей» кожей.
Диагностика фолликулярного гиперкератоза
Диагноз фолликулярного гиперкератоза ставится дерматологом, как правило, на основании тщательного осмотра кожных покровов, без специальной лабораторной диагностики. На лице элементы фолликулярного гиперкератоза следует отличать от акне: в первом случае они сухие, грубые, небольшие и одинаковые по размеру.
Лечение фолликулярного гиперкератоза
Фолликулярный гиперкератоз является хроническим заболеванием, и полностью вылечить его на сегодняшний день, к сожалению, невозможно. Правда, в ряде случаев проявление фолликулярного гиперкератоза служит симптомом патологии внутренних органов. Поэтому перед лечением необходима предварительная консультация терапевта, эндокринолога и дерматолога.
Основным мотивом обращения за медицинской помощью у пациентов с истинным фолликулярным гиперкератозом является косметический дискомфорт, т.к. субъективное самочувствие, как правило, не нарушено. Проявления фолликулярного кератоза могут самостоятельно регрессировать к зрелому возрасту. Любое механическое воздействие (трение от тесной одежды, расчесы) и попытки самостоятельного лечения с помощью скрабов и пилингов для тела только вызывают ухудшение состояния.
Применение аналогов витамина А оказывает лишь временный эффект и часто ведет к раздражению кожи. Ежедневное применение крема или лосьона, содержащего молочную кислоту, увлажняет и смягчает кожу, улучшают ее внешнее состояние. Топические (местные) стероидные средства применяются небольшими курсами для снятия воспаления и уменьшения покраснения элементов фолликулярного гиперкератоза. Применение косметических средств с эмолентами (жировыми компонентами) смягчает кожу, уменьшает раздражение и улучшает ее внешний вид, особенно в зимний период.
Локализуясь на открытых участках тела (руки, бедра), фолликулярный гиперкератоз представляет видимый косметический недостаток. Его проявление может стать стартовым механизмом для формирования комплексов, психологических проблем, физического дискомфорта. Не являясь потенциальной угрозой для здоровья пациента, фолликулярный гиперкератоз, тем не менее, передается по наследству.
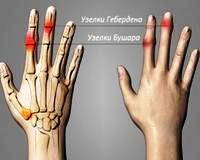
Узлы Гебердена и Бушара – это костные разрастания в области соответственно дистальных и проксимальных межфаланговых суставов, сопровождающиеся деформацией пальцев рук. Образуются при остеоартрозе мелких суставов. Часто сопровождаются болями, хрустом, отеком и утренней скованностью. Со временем развиваются ограничения движений. Диагноз выставляется с учетом жалоб, истории болезни, данных осмотра, результатов рентгенографии. Лечение – НПВС, хондропротекторы, ЛФК, физиотерапия, лигаментотомия, хирургическое удаление остеофитов, иссечение слизистых сумок.
МКБ-10
Общие сведения
Узлы Гебердена и Бушара – не самостоятельное заболевание, а широко распространенный признак артроза мелких суставов. Обычно выявляются у людей старше 50-60 лет, связаны с возрастными изменениями хряща. Реже обнаруживаются у пациентов средней возрастной группы. Женщины страдают в 10 раз чаще мужчин. Сами по себе узелки не являются причиной нарушения функции конечности, но из-за комплексных дегенеративных изменений суставов пациенты могут страдать от снижения трудоспособности и способности к самообслуживанию.

Причины
Узелки образуются при формировании остеофитов – краевых костных разрастаний, характерных для артроза. Узлы Гебердена обнаруживаются в дистальных межфаланговых суставах, узлы Бушара – в проксимальных. Основной причиной появления разрастаний становятся возрастные дегенеративно-дистрофические изменения хрящевой и костной ткани. В числе предрасполагающих факторов специалисты указывают:
- Наследственную предрасположенность. При наличии патологии у родителя риск образования узелков у ребенка увеличивается вдвое.
- Климакс. Гормональная перестройка негативно влияет на состояние хрящевой ткани, провоцирует артрозные изменения или ускоряет дегенеративные процессы.
- Эндокринные болезни. Узелки чаще выявляются у пациентов, страдающих сахарным диабетом и заболеваниями щитовидной железы, что, как и в предыдущем случае, объясняется влиянием гормонального фона на состояние хряща.
- Травмы кисти. Предшествующие вывихи и внутрисуставные переломы становятся причиной развития посттравматического артроза. В отличие от старческого остеоартроза, в этом случае наблюдается одиночное, а не множественное поражение суставов.
- Чрезмерные нагрузки. Исследователи считают, что раннее возникновение артроза может быть связано с постоянной перегрузкой суставов у машинисток, скрипачей, пианистов и людей, подолгу работающих за компьютером.
Патогенез
Узелки Бушара и Гебердена являются частью дегенеративной перестройки тканей суставов. Вначале возникают зоны субхондрального склероза эпифизарных отделов фаланг, развивается остеопороз подлежащей кости. Суставные щели сужаются. В субхондральных отделах образуются кисты и участки асептического некроза. В последующем формируются остеофиты – выросты в области суставов. При дальнейшем прогрессировании патологического процесса формируются контрактуры.
Симптомы
Дистальные межфаланговые суставы поражаются в 90% случаев артроза кистей рук. Еще до появления узелков Гебердена пациенты иногда страдают от болей (обычно – неопределенных, кратковременных) и ощущения скованности в суставах. Скованность беспокоит по утрам или после периода покоя, проходит через некоторое время после начала движений. Возможны стартовые боли и болезненные ощущения после нагрузки на кисти.
В период образования узелков боли усиливаются, иногда отмечается чувство жжения, связанное с давлением остеофитов и воспаленных суставных сумок на нервные окончания. Суставы краснеют, опухают. На их тыльной и боковых поверхностях пальпируются плотные разрастания. Со временем могут формироваться боковые деформации, при этом указательные пальцы обычно отклоняются в сторону мизинца, а остальные – в сторону большого пальца.
При появлении узелков Бушара клинические проявления, как правило, выражены менее ярко. У 30% пациентов процесс протекает безболезненно. Из-за утолщения проксимальных суставов пальцы приобретают веретенообразную форму. Поражение при узелках Гебердена и Бушара обычно симметричное с одновременным вовлечением 10 либо более суставов.
Осложнения
Остеоартроз мелких суставов с узлами Бушара или Гебердена часто становится причиной развития контрактур и ограничения функции кисти. Из-за нарастающей функциональной неполноценности кистей рук утрачивается трудоспособность. На поздних стадиях пациенты испытывают затруднения в процессе самообслуживания. Это в сочетании с грубым эстетическим дефектом иногда приводит к развитию депрессивных расстройств, особенно – при ранней манифестации и быстром прогрессировании заболевания.
Диагностика
Диагноз устанавливается врачом-ортопедом или ревматологом. Для диагностики используется информация, полученная во время беседы с больным, результаты физикального осмотра и инструментальных исследований. Программа обследования включает:
- Сбор анамнеза и жалоб. Выявляются жалобы на боли, скованность, нарушения функции различной степени выраженности – от ощущения тяжести и легкой неловкости до затруднений при выполнении обычных бытовых действий. Болезнь развивается медленно, с момента появления первых признаков до обращения к врачу может пройти несколько лет.
- Объективное обследование. При осмотре обнаруживается характерный вид кистей рук. Суставы шишкообразные, неровные, пальцы деформированы, по форме напоминают веретено. Дистальные фаланги нередко изогнуты в боковом направлении. Движения ограничены. При пальпации возможна болезненность.
- Рентгенография кистей рук. На снимках определяются краевые остеофиты, снижение высоты суставной щели, участки разрежения в субхондральной кости. В тяжелых случаях визуализируются подвывихи, грубые деформации эпифизов.
Дифференциальный диагноз проводят с ревматоидным артритом. В пользу остеоартроза с узлами Гебердена и Бушара свидетельствуют типичные рентгенологические изменения, интактные пястно-фаланговые суставы и отсутствие специфических маркеров в крови.
Лечение узлов Гебердена и Бушара
Консервативная терапия
Лечение патологии длительное, комплексное, обычно проводится в амбулаторных условиях с использованием медикаментозных и немедикаментозных методик. Программа терапии включает:
- НПВС. Средства из этой группы эффективны при болях и признаках воспаления. Назначаются в таблетках, инъекциях, гелях и мазях. Пациентам советуют по возможности использовать средства местного действия, ограничивать продолжительность курсов перорального приема препаратов из-за их разрушительного действия на стенку желудка.
- Хондропротекторы. Добавляются в программу лечения сразу после установления диагноза. Применяются длительными курсами, улучшают состояние хрящевых тканей, снижают выраженность болевого синдрома. Возможен пероральный прием и инъекционное введение.
- Блокады с кортикостероидами. Гормональные препараты показаны при выраженном болевом синдроме, неэффективности других методов терапии. Вводятся в зоны наибольшей болезненности не более 3-х раз с интервалом в 1 неделю. Перерыв между курсами составляет не менее 6 месяцев.
- ЛФК. Пациентов обучают специальному комплексу упражнений, который включает сжимание кисти, постукивание пальцами, сгибания и разгибания пальцев.
- Физиопроцедуры. На начальной стадии рекомендованы электрофорез, магнитотерапия, лазеротерапия. При прогрессировании дегенеративного процесса наряду с перечисленными методами используется парафинотерапия.
Хирургические вмешательства
Показаниями к операции при узлах Гебердена и Бушара может стать выраженный болевой синдром, грубое ограничение функции, препятствующее самообслуживанию, или косметический дефект, который тяжело переносится больным. Применяются следующие методики:
- иссечение костных выростов;
- удаление свободных внутрисуставных тел;
- удаление сесамовидных костей;
- иссечение околосуставных слизистых сумок;
- лигаментотомия.
В отдельных случаях, обычно – при раннем начале остеоартроза и грубых контрактурах выполняется эндопротезирование мелких суставов. В послеоперационном периоде назначаются восстановительные мероприятия: массаж, ЛФК, физиотерапия.
Прогноз
Прогноз относительно выздоровления неблагоприятный, изменения в суставах необратимы. При своевременном начале лечения и выполнении врачебных рекомендаций прогрессирование болезни замедляется, пациенты долгое время сохраняют трудоспособность. Для старческого артроза характерно более длительное, относительно малосимптомное течение по сравнению с посттравматическим.
Профилактика
Профилактические мероприятия включают раннее выявление и лечение эндокринных заболеваний, гормонозаместительную терапию в период климакса, предупреждение травм и постоянных перегрузок кистей рук. Людям с наследственной предрасположенностью следует проявлять повышенную настороженность и обращаться к врачу при первых признаках неблагополучия в суставах пальцев рук.
Что такое вальгусное отклонение 1 пальца? Причины возникновения, диагностику и методы лечения разберем в статье доктора Валеева Марата Мазгаровича, ортопеда со стажем в 38 лет.
Над статьей доктора Валеева Марата Мазгаровича работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Вальгусное отклонение первого пальца — прогрессирующее дистрофическое заболевание стопы, при котором большой палец отклоняется наружу, а в области его сустава образуется экзостоз или "шишка". Помимо косметического дефекта, деформация приводит к нарушению ходьбы, вызывает боль и часто требует хирургического вмешательства. Пациенты с патологией не могут носить обычную обувь, а на тяжёлых стадиях — и ортопедическую. Это приводит к снижению подвижности и нарушению психологического равновесия больного.
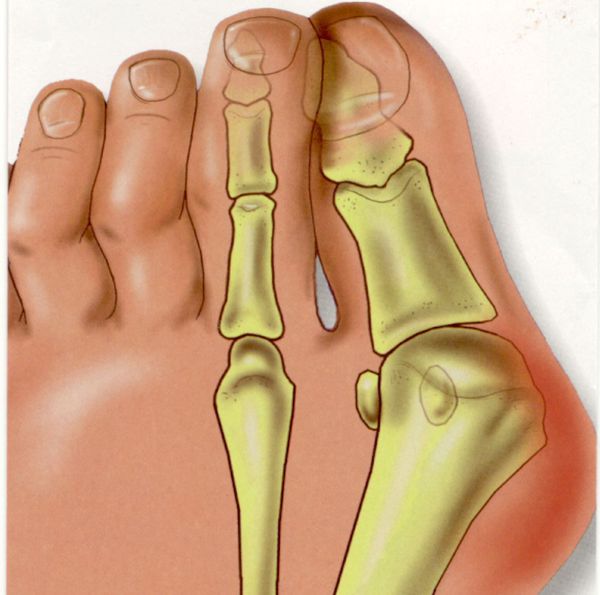
Вальгусное отклонение большого пальца составляет более 70 % от всех ортопедических патологий [13] . Заболеванием в 95 % случаев страдают женщины. Нарушение возникает после 30-40 лет и вызвано гормональными изменениями: яичники вырабатывают меньше половых гормонов — эстрогенов, оказывающих защитное воздействие на соединительную ткань [3] [7] . Соединительная ткань непрерывно обновляется, подвергается перестройке в ответ на нагрузку и повреждение. Структурным компонентом соединительной ткани являются коллагеновые волокна. Основная функция коллагена заключается в том, чтобы придавать соединительной ткани прочность и долговечность. Дефицит эстрогенов ведет к снижению образования коллагена в соединительной ткани. В результате капсульно-связочная система, состоящая из соединительной ткани, теряет прочность.
Другая причина заболевания — наследственная предрасположенность. В большинстве случаев, если нарушение есть у матери, его выявляют и у дочери [4] [10] .
Основным фактором, способствующим развитию деформации стопы, является ношение неудобной обуви — узкой и на каблуке более трёх-четырёх сантиметров [9] . Усугубить патологию может беременность, продольное плоскостопие, травмы стопы и голени.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вальгусного отклонения 1 пальца
На начальной стадии заболевание протекает без симптомов. Позже па циенты замечают, что обувь начала давить, натирать и быстрее изнашиваться. Затем в области большого пальца формируется "шишка", которая вызывает дискомфорт при продолжительной ходьбе. Увидеть искривление большого пальца в этот период можно, только если тщательно разглядывать стопу. В дальнейшем угол отклонения увеличивается, что приводит к нарастанию симптомов:
- появляется усталость в ногах, особенно к вечеру;
- узкая обувь и обувь на каблуках вызывают значительный, но проходящий в покое дискомфорт;
- "шишка" в области большого пальца, помимо косметического дефекта, становится источником боли;
- воспаление суставной капсулы (бурсит) приводит к припухлости и покраснению поражённого участка;
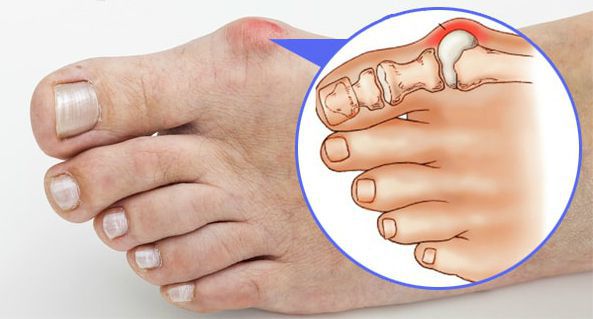
- боль, вызванная разрушением хряща суставных поверхностей (деформирующим артрозом), нарастает;
- кожа на подошве стопы утолщается, появляется омозоленность;
- искривляются второй и третий пальцы (молоткообразная деформация).
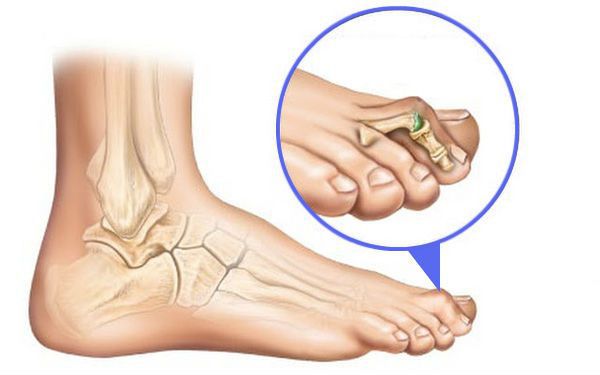
Пациенты, как правило, обращаются к врачу с жалобами на усталость в ногах, возникающую при длительной нагрузке. Другой распространённый повод для посещения ортопеда — проблемы при выборе обуви. Пациенты жалуются на необходимость частой её замены, а из-за давления "шишки" вынуждены покупать туфли на два-три размера больше [7] .
Патогенез вальгусного отклонения 1 пальца
Ношение неудобной обуви ведёт к неравномерному распределению нагрузки на стопу. Кроме того, давление усиливается из-за разрушения соединительной ткани и слабости капсульно-связочного аппарата. В результате развивается распластанность переднего отдела стопы и поперечное плоскостопие.
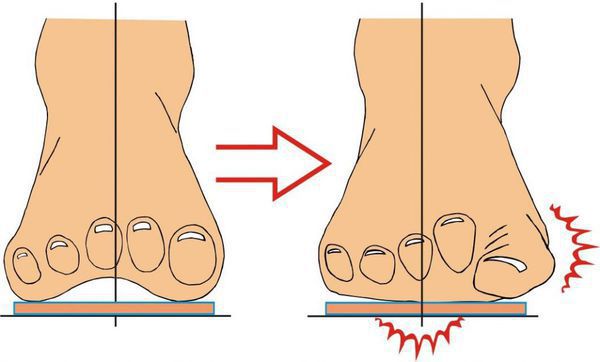
Изменение формы стопы запускает механизм развития вальгусной деформации большого пальца.
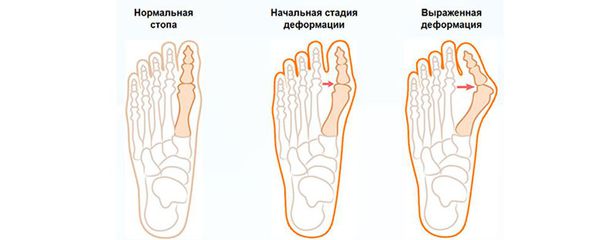
В патологический процесс вовлекаются мышечные, костные и капсульно-сухожильные образования стопы. В результате мышечного дисбаланса смещаются сесамовидные кости (мелкие кости, которые принимают на себя нагрузку при ходьбе) и первая плюсневая кость с последующим отклонением большого пальца.
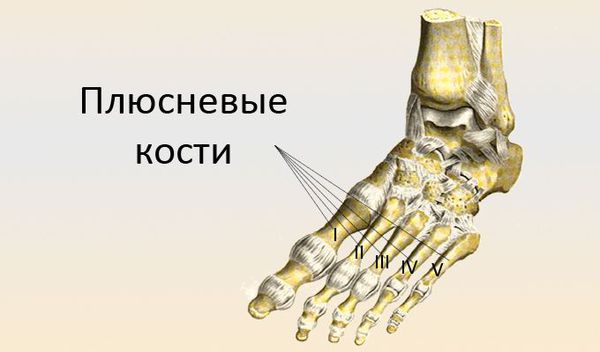
Из-за смещения суставных поверхностей происходит перестройка костной ткани с образованием болезненного остеофита [1] [6] .
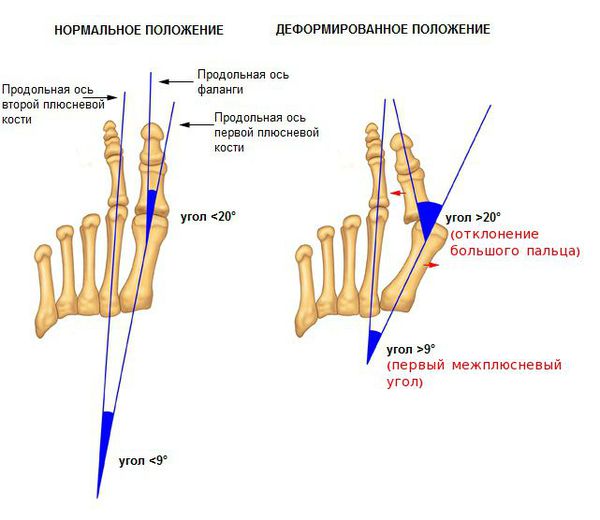
Классификация и стадии развития вальгусного отклонения 1 пальца
На основе данных рентгенографии выделяют три стадии заболевания. Степень деформации определяют на основании величины углов между первой и второй плюсневыми костями (межплюсневый угол) и отклонением большого пальца стопы.
Осложнения вальгусного отклонения 1 пальца
Постоянное давление на капсулу первого плюснефалангового сустава приводит к воспалению синовиальных сумок (синовиту). Патология проявляется гиперемией кожи, отёчностью, болями в области сустава. Иногда синовит усугубляется образованием синовиального свища (канала, соединяющий полости тела), который приводит к инфицированию сустава.
При вальгусном отклонении может возникать подвывих большого пальца, приводящий к артрозу первого плюснефалангового сустава. При этом разрушается суставной хрящ и появляются костные экзостозы ( образования новой костной ткани) , которые вызывают постоянную боль.
Ухудшение кровоснабжения костной ткани приводит к остеопорозу, уплощению головки плюсневой кости, врастанию ногтя, омозоленности, сколиозу. Со временем анатомические изменения переходят в функциональные нарушения суставов предплюсны, что способствует неустойчивости при ходьбе [10] .
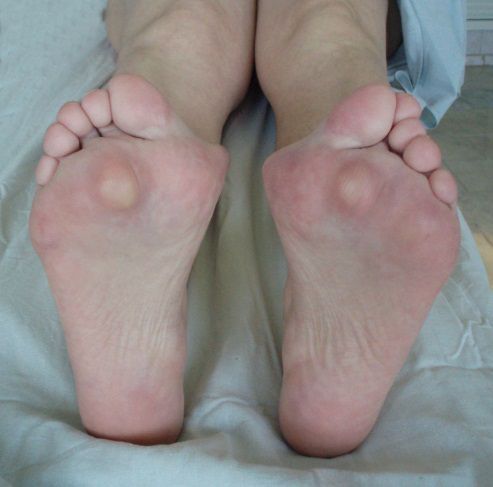
Диагностика вальгусного отклонения 1 пальца
Появление первых симптомов заболевания требует незамедлительного обращения к врачу-ортопеду. Диагностика при вальгусном отклонении большого пальца включает:
1. Уточнение симптомов и сбор анамнеза. Распространённая жалоба пациентов — появление "шишек", иногда болезненных. На поздней стадии заболевания к ним добавляется омозоленность, также причиняющая боль.
2. Клинический осмотр. При внешнем осмотре отчётливо видна распластанность переднего отдела, деформация первого пальца и плюснефалангового сустава. Иногда возникает гиперемия кожи стопы и молоткообразная деформация второго и третьего пальцев. Движения в суставах становятся болезненными, интенсивность боли зависит от степени деформации. При диагностике обязателен осмотр и второй стопы для сравнительного анализа [1] [4] [9] .
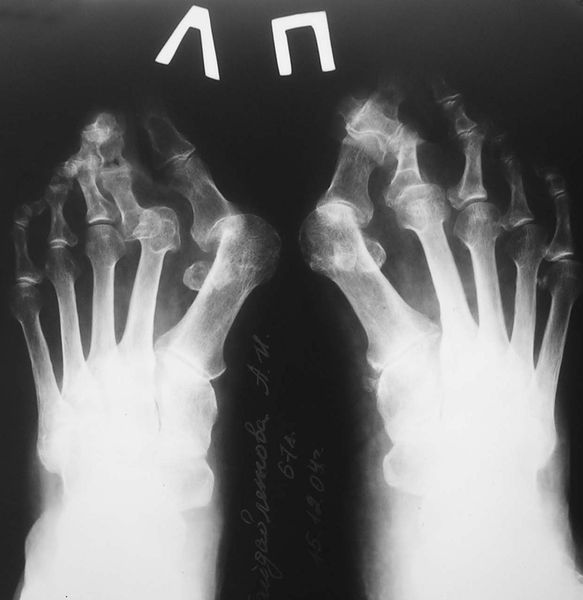
3. Рентгенография. Обследование, выполненное в положении стоя и в двух проекциях, позволяет детализировать степень деформации и выбрать дальнейшую тактику лечения. Основное значение при анализе данных рентгенограмм играют следующие показатели:
- угол наклона дистальной суставной поверхности к оси первой плюсневой кости;
- угол, образованный осями первой и второй плюсневых костей;
- угол отклонения первого пальца от оси первой плюсневой кости;
- угол между осями ногтевой и основной фалангами первого пальца.
4. Плантография — снимок отпечатка подошвы стопы, выполненный с помощью сканирования на специальном устройстве (плантографе). Исследование включает получение отпечатков обоих стоп как в норме, так и с нагрузочной пробой, и дальнейший анализ этих снимков.
Лечение вальгусного отклонения 1 пальца
Лечение вальгусного отклонения первого пальца стопы следует начать с подбора удобной обуви , ортопедических стелек и выполнения упражнений для укрепления мышц. Зачастую стандартные ортопедические стельки не помогают остановить деформацию и облегчить боль, поэтому важно использовать стельки, изготовленные индивидуально для пациента.
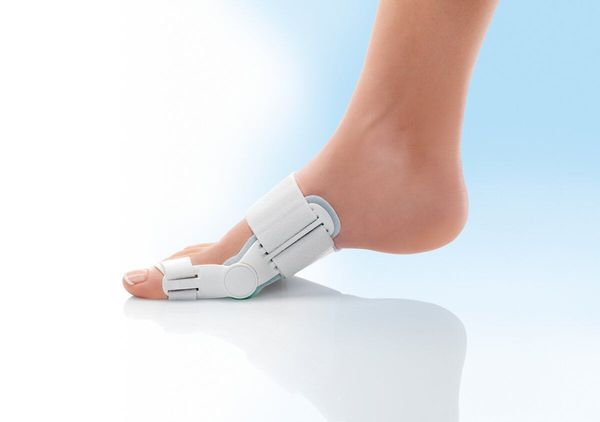
Для профилактики и лечения заболевания врач может рекомендовать вальгусную шарнирную шину — фиксатор, который удерживает сустав в нормальном положении. Чтобы уменьшить воспаление и облегчить боль назначают нестероидные противовоспалительные препараты (например целекоксиб, кетопрофен) [12] .
Безоперационное лечение может облегчить симптомы, но не исправляет деформацию стопы. Поэтому, если боль сохраняется, показана операция. Поиски действенных способов лечения начались с 19 века и, по данным разных авторов, существует от 200 до 500 различных хирургических техник [13] . Однако проблема актуальна до сих пор: хирургическое воздействие приносит временное облегчение, но не устраняет причину — слабость мышечного аппарата стопы. Все существующие методы операций на стопе можно разделить на два типа: на мягких тканях и на костях. Решение о том, какая хирургическая техника используется, зависит от степени деформации, дегенеративных изменений сустава, а также формы и размера плюсневой кости. Операции на мягких тканях рекомендованы при лёгкой и средней степени поражения. На тяжёлых стадиях деформации возникает необходимость восстановить костные структуры, для этого применяют остеотомию (лат. osteotomia – рассечение кости).
Общепризнанным методом хирургического лечения вальгусного отклонения первого пальца является оригинальная техника Мак-Брайда, созданная в 1928 г. В дальнейшем метод усовершенствовали разные авторы, что позволило снизить травматичность операции и улучшить её результаты. Операция Мак-Брайда заключается в проведении и фиксации сухожилия мышцы, приводящей первый палец, через отверстие в плюсневой кости. Этот метод является частным случаем миотенопластики (пересадки мышц и сухожилий) и относится к операциям, проводимым на мягких тканях. В некоторых случаях операция Мак-Брайда может дополняться остеотомией [3] [5] [13] .
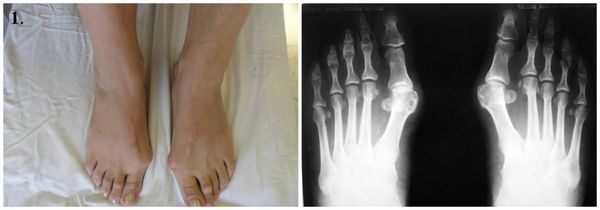
Этапы операции по реконструкции переднего отдела стопы при помощи миотенопластики:
1. Стопы до операции.
2. Выделение сухожилия мышцы, отводящей первый палец.
3. Удаление головки первой плюсневой кости (операция Шаде).
4. Создание канала для проведения сухожилия мышцы, отводящей первый палец.
5. Проведения в канал сухожилия мышцы, отводящей первый палец.
6. Проксимальная клиновидная остеотомия.
7. Остеосинтез (соединение) костных фрагментов первой плюсневой кости.
8. Создание стяжки.
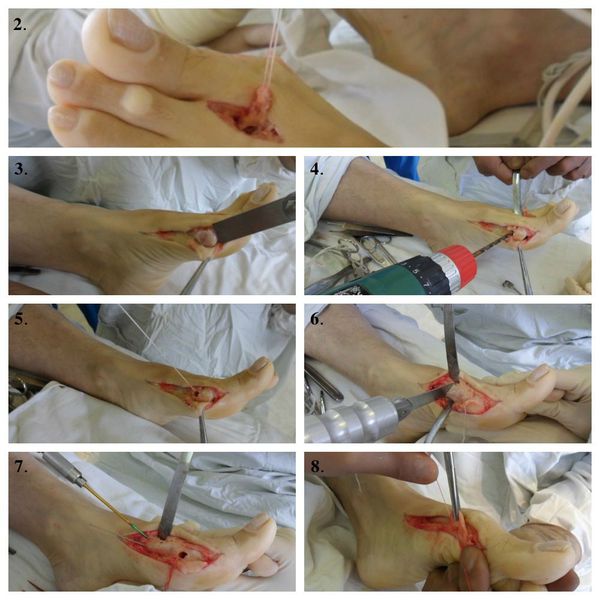
9. Стопы сразу после операции.
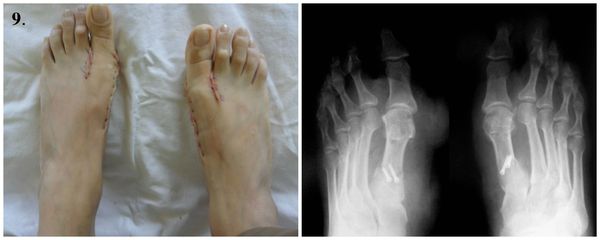
Из стационара пациента выписывают, как правило, менее, чем через неделю после операции. Ш вы снимают на 12-14 сутки. После операции пациент в течение месяца использует ортопедическую обувь Барука с подошвой клиновидной формы для разгрузки переднего отдела стопы. Её носят от двух до восьми недель в зависимости от сложности проведённой операции.
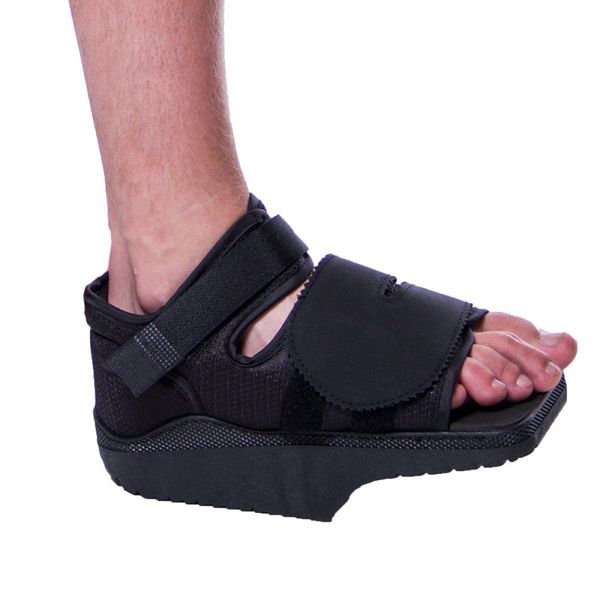
В среднем через два месяца пациент может носить обычную обувь и возвращается к привычному образу жизни. Однако д о полугода с момента операции нежелательно носить обувь на каблуках более трёх сантиметров. Для профилактики рецидивов следует носить стельки. Выводы об успешности операции можно делать через три-четыре месяца (в тяжелых случаях — через полгода) на основании контрольных рентгенологических снимков.
Прогноз. Профилактика
Лечения, которое могло бы устранить причину деформации стопы, на данный момент не существует, операция устраняет только последствие разрушения соединительной ткани [11] . Однако своевременная реконструкция на основе миотенопластики на длительный срок стабилизирует состояние больного: улучшает опорную функцию стопы, устраняет боль и эстетический дефект [4] .
Как правило, данное заболевание носит наследственный характер. Если у ближайших родственников выявлена деформация переднего отдела стопы, то профилактика должна включать:
- ношение удобной, не давящей обуви из натуральных материалов, с высотой каблука не более четырёх сантиметров;
- постоянное использование ортопедических стелек;
- регулярное посещение врача-ортопеда для коррекции стелек и определения показаний к операции;
- соблюдение режима труда и отдыха, если работа связана с повышенной нагрузкой на стопы [7] .
Действенным способом профилактики также является регулярная гимнастика для стоп, которая поможет укрепить мышцы и связки. Для упражнений потребуется 5-10 минут ежедневно:
Что такое эксфолиативный кератолиз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Похлебкиной Алевтины Алексеевны, педиатра со стажем в 6 лет.
Над статьей доктора Похлебкиной Алевтины Алексеевны работали литературный редактор Вера Васина , научный редактор Владимир Горский и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Эксфолиативный кератолиз — это очаговое симметричное шелушение кожи на ладонях, поверхности пальцев и, реже, на подошвах. Заболевание характеризуется сухостью кожи и поверхностными пузырями, заполненных воздухом.
Также эксфолиативный кератолиз называют рецидивирующей фокальной ладонной десквамацией, сухим пластинчатым дисгидрозом и рецидивирующей ладонной десквамацией.

Заболевание широко распространено и часто носит хронический, но доброкачественный характер. Эксфолиативный кератолиз чаще встречается у детей и подростков, реже у взрослых. Нередко его ошибочно принимают за псориаз, экзему или хронический контактный дерматит. У людей с повышенной потливостью рук состояние ухудшается в тёплую погоду и может быть связано с гипергидрозом — усиленным потоотделением [1] .
Ранее эксфолиативный кератолиз называли дисгидротической экземой , и считалось, что заболевание вызвано нарушением работы потовых желёз. Эта связь уже опровергнута, но термин "дисгидротическая экзема" всё ещё используется [2] .
Дисгидротическая экзема, также называемая помфоликсом, может предшествовать эксфолиативному кератолизу. При этом состоянии на пальцах рук, ног, ладонях и подошвах образуются волдыри, наполненные жидкостью, и возникает сильный зуд [2] . Причина дисгидротической экземы неизвестна, но, вероятно, на развитие заболевания влияет множество факторов. В большинстве случаев причину и предрасполагающий фактор выделить невозможно [17] .
Причины эксфолиативного кератолиза
Предполагалось, что экфолиативный кератолиз может быть вызван грибковым поражением, но в дальнейших исследованиях эта гипотеза не подтвердилась.
Возможные провоцирующие факторы эксфолиативного кератолиза:
- трение и контакт с водой[3][6];
- мыло, моющие средства и растворители: химические вещества, содержащиеся в них, могут привести к появлению трещин и пузырей на руках;
- аллергия: продукты питания, загрязнение воздуха и другие вещества могут спровоцировать появление аллергии на коже;
- стресс: может не только вызвать, но и усугубить течение болезни;
- жаркий климат: при тёплой погоде потоотделение усиливается, что может привести к шелушению кожи;
- воздействие солёной воды;
- сухость кожи.
Эксфолиативный кератолиз не связан с дефицитом какого-либо витамина . Встречаются семейные случаи заболевания, однако генетическая роль в развитии эксфолиативного кератолиза изучена недостаточно [14] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эксфолиативного кератолиза
Эксфолиативный кератолиз часто протекает без выраженных симптомов и проявляется незначительным поражением кожи ладонно-подошвенной области [5] . Отшелушиванию кожи предшествует появление наполненных воздухом пузырей, которые никогда не бывают заполнены жидкостью [3] . В некоторых случаях заболевание начинается только с очагового шелушения кожи, без образования пузырей.
После вскрытия пузырей остаются широкие сетчатые, круглые или овальные очаги. Они шелушатся, распространяются по периферии и образуют большие округлые участки, напоминающие кружева.

Участки слущенного эпителия теряют защитную функцию, становятся красными, сухими и покрываются трещинками. Шелушению может предшествовать небольшой зуд или жжение, в некоторых случаях область слущенного эпителия становится болезненной [3] .
Высыпания всегда симметричные. Иногда на кончиках пальцев образуются глубокие трещины, кожа становится жёсткой и немеет — в таком случае для полного заживления потребуется 1—3 недели. Эксфолиативный кератолиз может повториться через несколько недель после того, как на месте отшелушивания образовалась новая кожа.
Патогенез эксфолиативного кератолиза
Эпидермис — верхний наружный слой кожи, состоящий из кератиноцитов. Эти клетки содержат белок кератин, необходимый для прочности и эластичности кожи. Когда кератин разрушается, прочность кожи снижается, из-за чего она начинает шелушиться.
Также в эпидермисе содержатся корнеодесмосомы — белковые структуры, которые соединяют кератиноциты в сеть. В верхнем роговом слое кожи количество таких структур обычно уменьшается. Это нормальный физиологический процесс. Он называется десквамацией. Благодаря нему клетки кожи отшелушиваются, при этом поддерживается постоянная толщина рогового слоя [8] .

Исследование 24 пациентов с эксфолиативным кератолизом показало, что заболевание может возникать из-за дисбаланса активности ферментов, участвующих в процессе десквамации, особенно на коже ладоней [3] .
Точный механизм развития эксфолиативного кератолиза неизвестен. Прояснить возможные генетические или приобретённые причины заболевания помогут дальнейшие исследования десквамационных ферментов и ингибиторов — веществ, подавляющих или задерживающих течение ферментативных процессов. К таким веществам относятся ингибитор секреторной лейкоцитарной протеазы (SLPI), альфа-2 макроглобулин-1 (A2ML1), сульфат холестерина и ион цинка.
Классификация и стадии развития эксфолиативного кератолиза
По МКБ-10 (Международной классификации болезней) дерматологи часто кодируют эксфолиативный кератолиз как L26, относя заболевание к "другим эксфолиативным состояниям".
Классификации и стадийности эксфолиативный кератолиз не имеет. Заболевание иногда может приобретать хроническое течение с периодами ремиссии и обострения.
Осложнения эксфолиативного кератолиза
Эксфолиативный кератолиз не вызывает системных проявлений или осложнений. При заболевании может повреждаться кожа, в результате чего присоединяется бактериальная инфекция. Её признак — красные пятна, которые превращаются в гнойнички и пузырьки. Пузырьки безболезненные и легко вскрываются, образуются желтоватые чешуйки, так называемые "медовые корочки". При этом может возникать зуд.

Диагностика эксфолиативного кератолиза
Диагноз "эксфолиативный кератолиз" ставится на основании данных клинического обследования и сбора анамнеза [15] . Некоторые пациенты отмечают, что состояние усугубляется после воздействия химических или физических раздражителей, таких как вода, мыло и моющие средства. Другие ассоциируют шелушение кожи с повышенным потоотделением.
Эксфолиативный кератолиз, вероятно, распространён, но часто протекает бессимптомно, поэтому врачи его наблюдают редко.
При осмотре отмечаются симметричные округлые участки шелушения на ладонях и, реже, на стопах. При этом воспаление на коже отсутствует.
Обычно дополнительное диагностическое тестирование не требуется. Однако в более сложных случаях, при подозрении на грибковое поражение, может потребоваться исследование с гидроксидом калия (KOH).
Биопсия кожи при кератолизе показывает расщепление и частично разрушенные корнеодесмосомы в роговом слое.
Патч-тесты , оценивающие потенциальную контактную аллергию , при эксфолиативном кератолизе отрицательны.
Дифференциальную диагностику проводят со следующими заболеваниями:
- различные формы дерматита рук, включая контактный дерматит, — для него характерен зуд, воздействие провоцирующих факторов в анамнезе, положительный ответ на гормональные мази;
- дисгидроз — сопровождается зудом, появлением трещин и везикул, наполненных жидкостью; — бляшки с чёткими границами бордово-красного цвета, выступающие над поверхностью кожи;
- дерматофития рук — изменение ногтей на руках и ногах, положительный ответ на противогрибковые препараты, не всегда симметричное поражение;
- простой буллёзный эпидермолиз — пузыри на разных участках кожи младенцев, возникающие после трения;
- ограниченный ладонный гипокератоз — редкое состояние, характеризуется центральной розовой областью с тонкой кожей на ладонях или подошвах стопы, по краям резкий переход к нормальной коже;
- пальмоплантарная кератодерма — возникает на коже стоп и кистей, характеризуется выраженным утолщением кожи [11] ;
- синдром акрального шелушения кожи — генетическое заболевание с пожизненным отслаиванием кожи.
Лечение эксфолиативного кератолиза
Причин возникновения эксфолиативного кератолиза может быть несколько, и не всегда они очевидны. Поэтому лечение болезни направлено на устранение симптомов и усугубляющих факторов. Это достигается защитой рук от физических или химических раздражителей ношением перчаток, когда это возможно.
Активное увлажнение кожи — важный, безопасный и эффективный метод лечения [10] . Наиболее подходящим способом для большинства пациентов являются кератолитические кремы, содержащие мочевину, молочную кислоту, лактат аммония или салициловую кислоту. Кремы с мочевиной увлажняют кожу и предотвращают её сухость. Кремы могут содержать мочевину 20 % или 40 %, 12 % лактата аммония, 6 % салициловой кислоты и 12 % молочной кислоты. Любой из них применяют до двух раз в день.

Приём наружных гормональных препаратов (стероидов) не требуется, так как воспаление отсутствует.
В некоторых исследованиях упоминается использование фотохимиотерапии с псораленом и ультрафиолетовым светом (PUVA), но только при тяжёлых случаях, так как риски этой терапии превышают пользу [9] .
PUVA-терапия заключается в приёме пациентом фотоактивного материала псоралена с последующим воздействием на кожу UVA лучей. Данных, подтверждающих пользу фототерапии при эксфолиативном кератолизе, на сегодняшний день недостаточно.
Возможные побочные эффекты PUVA-терапии: покраснение кожи вплоть образования пузырей, зуд; к редкими побочными эффектам относятся головная боль, головокружение, учащённое сердцебиение и слабость [4] .
Также в литературе встречаются данные о лечении эксфолиативного кератолиза ацитретином [7] [14] . Но для рутинного применения ацитретина в качестве лечения кератолиза информации пока недостаточно. Ацитретин — это производное витамина А, которым лечат псориаз.
Прогноз. Профилактика
Прогноз благоприятный. Обычно симптомы эксфолиативного кератолиза проходят самостоятельно или после прекращения контакта с провоцирующим фактором. Спустя несколько недель или месяцев формируется здоровая кожа. Однако через несколько недель может возникнуть рецидив.
Иногда кератолиз приобретает хронический характер и длится много лет подряд. В таком случае заболевание трудно поддаётся лечению. С возрастом эксфолиативный кератолиз возникает реже [2] .
Меры профилактики:
- избегать веществ, которые способствуют шелушению, например растворителей, антибактериального мыла и некоторых тканей;
- соблюдать гигиену рук и ног с частой стрижкой ногтей — это поможет избежать вторичного инфицирования;
- использовать перчатки при контакте с химическими веществами;
- наносить увлажняющие кремы для рук, особенно полезны кремы, содержащие мочевину, молочную кислоту или силикон.

Роль продуктов питания в развитии эксфолиативного кератолиза не доказана, поэтому соблюдать диету не нужно.
Читайте также:

