Что за болезнь когда кожа негров белеет
Обновлено: 28.04.2024

Дисфункция коры надпочечников, или болезнь Аддисона – достаточно редкое заболевание, которое выражается в снижении либо даже полном прекращении выработки ряда гормонов, принадлежащих к группам глюкокортикоидов и минералокортикоидов. Впервые заболевание было описано более полутораста лет назад британским медиком Т. Аддисоном, в честь которого оно получило свое название. Внешне аддисонова «бронзовая болезнь» часто выражается в изменении пигментации кожи, нередко приобретающей бронзовый, коричневый или грязно-серый оттенок. Это прогрессирующее заболевание, одинаково часто поражающее как мужчин, так и женщин.
Причины возникновения
Патогенез болезни Аддисона включает различные факторы, но все они приводят к поражению тканей коры надпочечников и последующему сокращению секреции гормонов. Сюда относятся:
- аутоиммунные поражения – иммунная система синтезирует специфические антитела, называемые иммуноглобулинами М, которые инфильтруются в кору надпочечников и блокируют клетки, продуцирующие гормоны;
- инфекционные поражения – возбудители попадают в надпочечники с кровотоком, провоцируя некроз тканей и кальцификацию;
- гипоплазия, или недостаточное развитие тканей;
- возникновение новообразования;
- врожденные патологии;
- травмы коры надпочечников;
- отравление организма;
- длительное лечение гормональными препаратами, приводящее к дисфункции коры надпочечников.
По характеру причин болезнь Аддисона определяют как:
- первичную – вызванную частичным или полным отмиранием коры надпочечников из-за болезни или травмы;
- вторичную – вызванную ослаблением функции передней доли гипофиза, из-за чего клетки надпочечников тоже уменьшают секрецию;
- ятрогенную – вызванную приемом кортикостероидных лекарственных препаратов, что приводит к снижению их естественной выработки организмом.
Без надлежащего лечения заболевание рано или поздно приводит к гипоадреналовому, или аддисоническому, кризу – состоянию, угрожающему жизни.
Как распознать заболевание
Симптомы болезни Аддисона в начальной стадии выражены очень слабо, и их легко спутать со многими другими недомоганиями. У больного развиваются:
- постоянно прогрессирующая усталость;
- слабость мышц;
- беспокойство, раздражительность, тревожность;
- депрессия;
- сухость во рту, жажда, необходимость в частом и обильном питье;
- тахикардия, сильное сердцебиение;
- изменение вкуса пищи и напитков, которые начинают казаться чересчур кислыми либо солеными;
- постоянное расстройство пищеварительного тракта, тошнота, нарушение процесса глотания пищи;
- потеря аппетита и снижение веса;
- полиурия – чрезмерное мочевыделение, провоцирующее обезвоживание;
- ухудшение чувствительности пальцев;
- гипогликемия;
- судороги и тремор, усиливающиеся после молочных продуктов;
- снижение количества крови (гиповолемия).
Специфический признак «бронзовой болезни» – гиперфункция клеток мальпигиевого слоя, выраженная в обильном отложении меланина.
В вышеописанном состоянии человек может прожить несколько лет, до тех пор, пока сильный стресс или другое заболевание не спровоцирует аддисонический криз. У больного резко снижается давление, появляются острые боли в области живота, рвота и диарея. Из-за пониженного давления развиваются обмороки. Нередко наблюдается спутанность сознания либо признаки острого психоза. При отсутствии квалифицированной медицинской помощи «бронзовая болезнь» у человека может привести к летальному исходу.
Как определить болезнь Аддисона
Надежная диагностика болезни Аддисона базируется на совокупности изучения анамнеза, симптомов и результатов лабораторных исследований. Пациенту назначают:
- УЗИ надпочечников, чтобы выявить области поражения;
- анализ крови и мочи на содержание кортизола;
- анализы крови на АКТГ, альдостерон, глюкозу, натрий, калий, хлор;
- АКТГ-тест надпочечников;
- компьютерную томограмму надпочечников для обнаружения патологий коры;
- магнитно-резонансную томографию гипоталамо-гипофизарной области мозга.
Перечисленные исследования позволяют с высокой степенью достоверности определить наличие у человека болезни Аддисона.
Как вылечить «бронзовую болезнь»
Поскольку единственным центром секреции кортизола и ряда других важных гормонов в организме человека является кора надпочечников, то единственным способом лечения болезни Аддисона является заместительная терапия, продолжающаяся в течение всей последующей жизни пациента. Препараты, содержащие необходимые гормоны, подбираются индивидуально, как и их дозировка. Вначале назначаются минимальные дозы, которые затем увеличиваются, пока не наступит нормализация состояния пациента.
Помимо этого, для устранения симптомов болезни Аддисона пациенту внутривенно вводят глюкозу и физраствор, для лечения инфекции назначают соответствующие антибиотики и другие препараты. По мере восстановления функций их отменяют. При условии выполнения всех назначений и рекомендаций врача пациент чувствует себя хорошо, а его продолжительность жизни не снижается из-за болезни.
Часто задаваемые вопросы
К какому врачу нужно обращаться при болезни Аддисона?
Для диагностики болезни Аддисона необходимо обратиться к эндокринологу. После установления диагноза этот врач будет осуществлять лечение заболевания.
Что такое «бронзовая болезнь»?
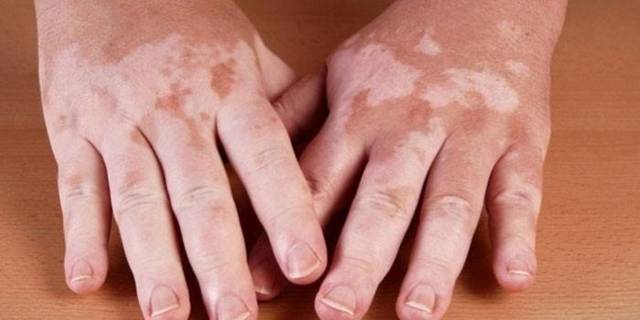
«Бронзовой болезнью» часто называют болезнь Аддисона, так как ее характерным симптомом является потемнение кожи, приобретающей бронзовый или коричневый оттенок. Пигментация начинается с кожи лица и постепенно распространяется на всю поверхность тела либо на отдельные участки кожи. Часто пигментированные участки соседствуют с пятнами, практически лишенными пигмента (лейкодерма, витилиго).
Существует ли специальная диета при болезни Аддисона?
Из-за ухудшения функций пищеварительного тракта пациентам, страдающим болезнью Аддисона, рекомендована диета с повышенным содержанием балков, углеводов и жиров. В меню обязательно должны присутствовать продукты, богатые витаминами С и группы В (яблоки, лук, капуста, печень, желтки, морковь, фасоль). Желательно отказаться от продуктов, богатых калием (бананов, картофеля, орехов, гороха).

Витилиго – это патология, которая характеризуется обесцвечиванием эпидермиса. На коже появляются светлые пятна (обычно неправильной, произвольной формы), которые остаются такими навсегда и не восстанавливают свой цвет. Чем темнее кожа, тем заметнее эффект.
Локализуется витилиго на любых местах – на руках, ногах, туловище, лице, волосистой части головы и даже во рту. Причем предсказать локализацию невозможно – цвет кожных покровов теряется без какой-либо логики.
Особенности витилиго
- не заразно – при любом контакте заразиться им невозможно;
- не несет никакой опасности для жизни – все проблемы носят эстетический характер;
- не является инфекционным.
Опасаться людей с такой особенностью точно не стоит, а если она проявилась у вас, то вашей жизни и здоровью ничего не угрожает. Правда, обратиться к врачу и проверить основные показатели организма все равно нужно.
Причины и основные проявления
На данный момент медицина на 100% не знает, каковы причины витилиго. Но есть понимание того, как этот процесс происходит. За цвет нашей кожи отвечают специальные клетки-меланоциты и количество меланина в них. Когда такие клетки начинают гибнуть, участки кожи обеспечиваются.
Факторы, которые запускают этот процесс, пока находятся под вопросом. Но врачи предполагают, что этому способствуют следующие моменты:
- проблемы аутоиммунного характера. Предполагается, что меланин по каким-то причинам разрушается защитными клетками собственного организма;
- генетический фактор. Нередко синдром витилиго наблюдается у детей и внуков тех людей, которые страдали этой патологией;
- серьезные стрессы, которые могут дать в организме абсолютно любой сбой;
- сильное воздействие на кожу – например, контакт с серьезными химикатами или солнечные ожоги.
Часто установить причину проявления не представляется возможным, но некоторые факторы врачи стараются хотя бы исключить, чтобы в организме не было других проблем.
Как начинается и протекает заболевание: клинические проявления

Чаще всего первые признаки заболевания проявляются в возрасте до 20 лет. Причем болезнь витилиго сразу начинается в тех местах, которые больше контактируют с солнцем – на руках, лице, ногах.
Пятна могут располагаться симметрично, захватывая большие участки тела, но могут появляться и только на одной стороне тела либо захватывать относительно небольшой участок. Нередко пятна прогрессируют в течение относительно короткого времени (год или два), а затем прекращают свой рост. В начале болезни витилиго очень трудно сказать, какое количество тканей будет поражено, остановится ли она на определенном уровне. Чаще всего встречаются случаи, когда пятна постепенно разрастаются, захватывают все больше кожных покровов.
Диагностика витилиго
Процесс диагностики относительно простой. Врач-дерматолог осматривает кожные покровы (в том числе и под ультрафиолетовой лампой), чтобы исключить другие заболевания – псориаз, дерматит или что-то другое. Затем пациенту предлагают сдать дополнительные анализы, чтобы посмотреть, нет ли анемии, аутоиммунных заболеваний, диабета.
Для подтверждения диагноза часто нужна биопсия – изучение маленького участка кожи, чтобы исключить нежелательные образования и процессы.
Лечение витилиго в Москве
Столкнувшись с такой проблемой, пациент, конечно, интересуется, как вылечить витилиго. Сразу уточним, что 100% действенных способов не существует. Некоторые варианты лечения позволяют значительно затормозить процесс осветления тканей – однако всегда есть риск, что он начнется заново. Легче всего добиться результатов на первых этапах заболевания.
Сейчас есть препараты для лечения витилиго, но их эффективность не слишком высокая, поэтому врачи отдают предпочтение комплексному подходу. В зависимости от конкретной ситуации лечение витилиго осуществляется при помощи:

- некоторых гормональных средств. Обычно выбирают более мягкие и щадящие;
- кремов с глюкокортикоидами. Ни в коем случае нельзя назначать себе такие препараты самостоятельно – у них есть серьезные побочные эффекты при неправильном применении;
- мази от витилиго с пимекролимусом или такролимусом. Их назначают при незначительных поражениях кожи и часто совмещают с фототерапией;
- ПУВА-терапия. Она предполагает использование препаратов на основе псоралена, а также УФ-лучей. Терапия длительная, обычно она растягивается на полгода-год и повторяется несколько раз в неделю.
Поскольку витилиго у людей дает нежелательный эстетический эффект, при не слишком выраженных пятнах цвет кожи выравнивают за счет здоровых участков – их осветляют, что делает пятна менее заметными.
К кардинальным методам лечения витилиго относится пересадка кожи, что не рекомендуется врачами, поскольку вместо эстетической проблемы можно получить риск серьезных осложнений.
Самолечение: работает ли?
Домашние способы – это не лечение, а, скорее, профилактика витилиго. Чтобы поддерживать кожу в хорошем состоянии и защищать ее от лишнего стресса рекомендуется:
- пользоваться средствами от губительного воздействия солнца. Это кремы с SPF, которые выпускаются и для тела, и для лица. Рекомендуется наносить такие кремы достаточным (толстым) слоем, а также постоянно обновлять, если того требует инструкция;
- выбирать безопасные средства для автозагара – на данный момент — это составы с дигидроксиацетоном;
- укреплять иммунитет, следить за качеством анализов. При необходимости пропивать курсы витаминов (по рекомендации эндокринолога);
- следить за психологическим состоянием. Поскольку психосоматика для витилиго считается одной из вероятных причин, необходимо заботиться о своем спокойствии и комфорте.
Считается, что состояние кожи улучшают отвары и компрессы (например, из семян редьки), а также настойки для внутреннего применения – на основе ромашки, зверобоя, душицы и других трав. Важно понимать, что все эти средства не помогут остановить болезнь или повернуть ее вспять. Это вспомогательные варианты для поддержания иммунитета. Но будьте осторожны: натуральные средства также имеют побочные эффекты и могут вызывать аллергию.
Вопросы-ответы
Ответим на наиболее популярные вопросы, связанные с причинами и лечением витилиго.
Можно ли вылечить витилиго?
Конкретные прогнозы может дать врач в процессе лечения, когда будет видно, насколько действует выбранная схема. Но помните, что имеющиеся пятна окончательно не исчезнут и всегда возможны рецидивы.
Что такое витилиго у девушек?
У девушек, как и мужчин, детей и пожилых людей, витилиго – это обесцвеченные участки кожи, которые появляются в результате разрушения меланина. Это не заразно и не опасно.
Как вылечить заболевание навсегда?
К сожалению, нет такого способа, который помог бы избавиться от проблемы навсегда и «откатить» последствия заболевания обратно, до равномерной кожи без пятен.
Чем опасно витилиго?
Сам по себе этот синдром не опасен – главное, исключить другие заболевания, что и делают врачи во время диагностики. В остальном эта проблема чисто эстетическая – она не влияет на продолжительность и качество жизни.
Если у вас на коже появились светлые пятна, обратитесь к опытным дерматологам, чтобы исключить нежелательные заболевания и/или назначить эффективное лечение.

Гиперкератоз – общее название для группы патологий, основным признаком которых служит неумеренное ороговение кожи. Клетки внешнего, рогового слоя под действием определенного фактора активизируют процесс деления, при этом слущивание отмерших клеток замедляется. В результате кожа покрывается роговым слоем, толщина которого варьирует от долей миллиметра до нескольких сантиметров. Ороговению могут подвергаться любые участки тела, в зависимости от причин патологии.
Разновидности процесса ороговения
Различают наследственный и приобретенный гиперкератоз кожи. В зависимости от клинических проявлений, патология может принимать различные формы:
- фолликулярную – чешуйки отслаивающейся кожи закупоривают протоки фолликулов, из-за чего на коже появляются многочисленные мелкие бугорки, похожие на прыщики;
- лентикулярную – на волосяных фолликулах нижних конечностей появляются роговые папулы, при их удалении на коже остаются небольшие углубления;
- диссеминированную – на коже появляются образования, напоминающие короткие и утолщенные волоски;
- себорейную – на волосистой части головы, иногда на коже лица образуются участки шелушения в виде жирной, легко удаляемой корки, под которой обнаруживаются красноватые пятна кожи;
- диффузную – поражаются большие участки кожи на любых частях тела, иногда даже вся кожа полностью, сальные железы перестают работать, кожа иссушается и шелушится;
- бородавчатую – на коже появляются образования, напоминающие бородавки, но без участия папилломавируса, причем иногда они перерождаются в опухоли;
- старческую – на коже пожилых людей появляются темные ороговевшие пятна.
Диссеминированная и лентикулярная формы, как правило, развиваются у пожилых мужчин. Женщин и молодежь они поражают крайне редко.
Симптоматика

Основным симптомом гиперкератоза служит появление на каких-либо участках тела утолщений кожного покрова с пониженной чувствительностью, нередко с измененным цветом, отличающимся от основного оттенка. В начальной стадии кожа производит впечатление огрубевшей, затем толщина ороговевшего слоя увеличивается, иногда до такой степени, что начинает доставлять дискомфорт. В частности, запущенный гиперкератоз стоп может привести к изменению походки. Ороговевшая кожа шелушится или частично отслаивается, на наиболее утолщенных и сухих участках могут появляться болезненные трещины, которые долго заживают и становятся местами проникновения инфекции. Часто патология сопровождается сухостью кожи, снижением функции сальных желез.
Причины развития патологии
Все вызывающие развитие кератоза причины можно разделить на две группы. В первую входят внешние воздействия – тесная обувь или натирающая определенные участки кожи одежда, интенсивный физический труд, постоянный контакт с химическими реагентами или другими веществами, негативно воздействующими на кожу, несоблюдение правил гигиены и т. д.
Вторая группа включает заболевания и патологические состояния, которые приводят к чрезмерному образованию рогового слоя:
- системные нарушения, врожденные либо приобретенные – ихтиоз, сахарный диабет, псориаз, кератодермия и др.;
- нарушения кровообращения, наиболее часто возникающие в нижних конечностях, – варикозная болезнь, облитерирующий атеросклероз;
- недостаток витаминов;
- грибковые заболевания кожи (лишай) и стоп;
- желудочно-кишечные заболевания;
- стрессы;
- лишний вес, патологии стопы, хромота.
Под влиянием тех или иных факторов в верхнем слое кожи нарушается капиллярное кровоснабжение, ухудшается иннервация. Из-за этого активизируется процесс деления клеток рогового слоя с одновременным замедлением их слущивания и образованием утолщенных ороговевших участков.
Диагностические методы
Как правило, при гиперкератозе диагностика заключается в выявлении заболевания, которое привело к образованию ороговевших участков. Дерматолог проводит наружный осмотр и опрос пациента, проверяет, нет ли признаков кожных заболеваний. Как правило, квалифицированный специалист может распознать заболевание по внешним признакам. Для уточнения может понадобиться дифференциальная диагностика, которая необходима при сходстве проявлений патологии с другими кожными заболеваниями, для которых тоже характерны шелушение и сухость кожи. При затруднениях с определением диагноза проводят биопсию пораженного участка кожи с гистологическим исследованием ткани.
Лечение
Метод лечения гиперкератоза зависит от формы заболевания и от причины, которая его вызвала. Как правило, в периоды обострения показано местное применение кортикостероидных мазей, которые снимают воспаление и отшелушивают ороговевшую кожу. Мягкий кислотный пилинг при помощи специальных кремов помогает освободиться от затвердевших слоев кожи. Механическое удаление огрубевших участков не рекомендуется, так как из-за него образование рогового слоя может усилиться. Хороший эффект дают теплые ванны с добавлением соли, пищевой соды либо крахмала, после которых на кожу наносят увлажняющий крем.
Гиперкератоз кожи головы лечат при помощи смягчающих компрессов, для которых используют касторовое масло, вазелин или глицерин, рыбий жир и т. д. При необходимости могут быть назначены мази с содержанием гормонов. При фолликулярной форме заболевания наружное лечение пне приносит большой пользы, поэтому терапия направлена на устранение нарушений в работе организма.
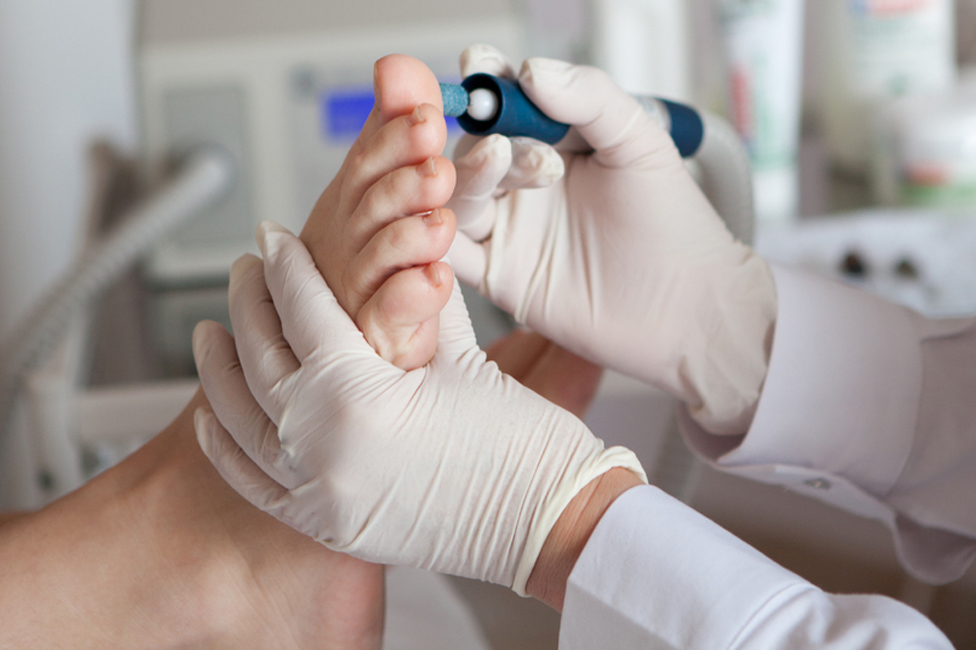
При гиперкератозе кожи стоп необходимо вначале устранить фактор, вызывающий патологию. Часто в роли патологического фактора выступает грибок кожи, от которого избавляются при помощи специальных противогрибковых мазей. Хороший эффект дают ножные теплые ванночки с поваренной солью, после которых распаренный ороговевший слой снимают при помощи пемзы, а кожу смазывают смягчающим кремом. Необходимо выбрать удобную обувь, которая не сдавливает и не натирает стопу. Если пациент страдает косолапостью или плоскостопием, следует позаботиться о выборе специальной обуви.
Профилактика
Чтобы не допустить повторного развития гиперкератоза, необходимо ухаживать за кожей, обеспечивать ее питание и гигиену. Предупредить рецидивы заболевания помогут:
- нормализация питания, обеспечение разнообразного сбалансированного рациона;
- отказ от длительного пребывания на солнце или переохлаждения кожи;
- соблюдение гигиены, уход за кожей;
- использование защитных средств при работе с химическими реагентами.
Некоторые формы заболевания крайне тяжело поддаются лечению и остаются с человеком в течение всей жизни. В этом случае особенно важно уделять внимание профилактическим мерам, которые снижают риск рецидивов.
Вопросы и ответы
Какой врач лечит гиперкератоз?
По поводу диагностики и лечения гиперкератоза следует обратиться к дерматологу. Если речь идет о заболевании стоп, то желательно проконсультироваться у подолога. В ходе лечения, возможно, придется обратиться к флебологу, эндокринологу или другим специалистам, в зависимости от выявленных заболеваний.
Как лечить гиперкератоз народными методами?
Домашние рецепты народной медицины при гиперкератозе помогают только на начальных стадиях и при легкой форме заболевания. Неплохой эффект дают смягчающие кожу аппликации с листьями алоэ, компрессы с прополисом или с отваром луковой шелухи. Можно использовать березовый деготь – действенное противовоспалительное средство, а также барсучий жир для смягчения потрескавшейся кожи.
Чем опасен гиперкератоз?
При отсутствии лечения могут развиться осложнения. Так, при ороговении кожи стоп у пациента нередко появляются трещины и натоптыши, а также высок риск заражения грибком. Бородавчатая форма патологии может оказаться предраковым состоянием кожи. Фолликулярная форма часто сопровождается пиодермией.
Существуют ли кожные заболевания, чаще поражающие пигментированную кожу? Как выглядит нормальная кожа? Отличаются ли проявления распространенных дерматозов на разных типах кожи? Большинство дерматозов поражают кожу независимо от ее цвета. Но на кож
Существуют ли кожные заболевания, чаще поражающие пигментированную кожу?
Как выглядит нормальная кожа?
Отличаются ли проявления распространенных дерматозов на разных типах кожи?
Большинство дерматозов поражают кожу независимо от ее цвета. Но на коже с различной пигментацией многие виды дерматозов выглядят по-разному. Некоторые заболевания встречаются исключительно или преимущественно у темнокожих людей. Кроме того, некоторые особенности, характерные для кожи с расовой пигментацией, в ряде случаев можно ошибочно принять за проявление заболевания.
 |
| Рисунок 1. Классическое проявление фолликулярной экземы. Этот вариант распространен у детей с пигментированной кожей, но редко встречается у белокожих |
Принимая во внимание все вышесказанное, можно согласиться с тем, что диагностика заболеваний кожи у темнокожих пациентов представляет серьезную проблему для врача, имеющего дело в основном с белокожими людьми. Тем не менее надо хорошо представлять себе социальные и психологические последствия некоторых диагнозов в определенных расовых группах и их влияние на последующее ведение пациента.
- Заболевания, наиболее распространенные у людей с расовой пигментацией кожи
Дерматомикоз волосистой части головы, как следует из названия, – это грибковая инфекция кожи головы, преимущественно развивающаяся у детей до периода полового созревания. Вызывается дерматофитами. Чаще всего это штаммы эндотриксного инфекционного агента, Trychophyton tonsurans, вытеснившего эктотриксного зоофильного дерматофита Microsporum canis. Очаги могут быть воспалительными (отек, гнойники и корочки) или проявляться в виде множественных участков облысения, на которых сохраняются короткие обломки волос или шелушение (рис. 2).
В течение последних нескольких лет в урбанизированных районах Великобритании наблюдались вспышки дерматомикоза волосистой части головы среди детей из Африки или Вест-Индии. Такое расовое предпочтение, возможно, обусловлено рядом факторов, включая использование масел для волос, бритвенных лезвий и заплетение множества косичек [2].
Местные средства неэффективны, поэтому для лечения применяются системные препараты. Чаще всего назначают гризеофульфин перорально ежедневно в течение 6–8 недель.
Себорейная экзема – заболевание невыясненной этиологии. Распространено у детей и проявляется участками гипопигментации на лице; некоторые из них могут шелушиться (рис. 3). Местные стероиды неэффективны, заболевание постепенно проходит само по себе без лечения.
Себорейная экзема встречается одинаково часто среди представителей всех рас, но более ярко проявляется у темнокожих, которые соответственно чаще обращаются за медицинской помощью.
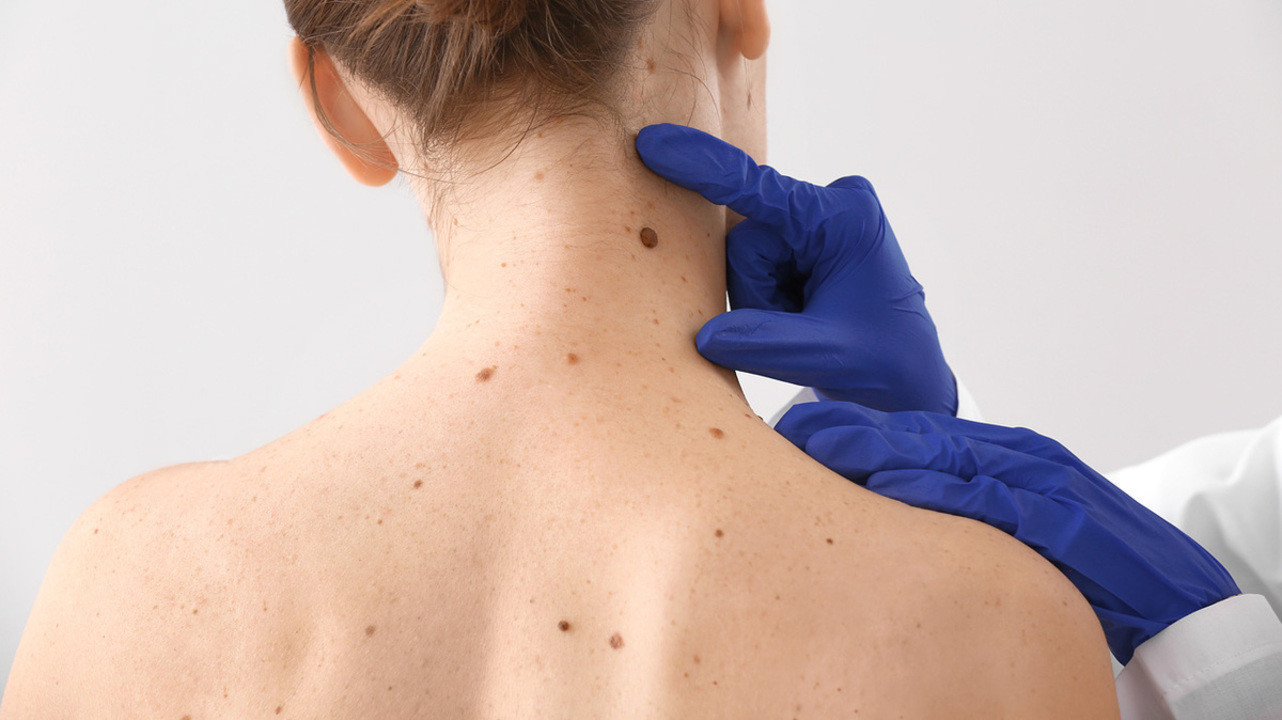
Келоидные шейные угри. Это хроническое заболевание, встречающееся почти исключительно у темнокожих и чаще у мужчин, чем у женщин. Развиваются фолликулярные папулы, по цвету не отличающиеся от кожи, чаще на затылке. Иногда вследствие персистирующей инфекции развиваются гнойники (рис. 4).
Пустулы могут сливаться, образуя келоидные бляшки. Предполагается, что этиологически заболевание обусловлено изогнутой формой волоса и волосяных фолликулов, а также использованием бритвенных лезвий для создания очень коротких причесок.
Для профилактики рецидивов инфекций могут потребоваться длительные курсы антибиотиков в низких дозах. Остающиеся келоиды уплощаются под действием вводимых в них стероидов.
Псевдофолликулит области бороды представляет собой аналогичное описанному выше состояние, развивающееся у чернокожих бреющихся мужчин. Волосяной фолликул искривлен, бритва срезает волос косо, что позволяет ему повторно проникать в кожу (врастающий волос). Это вызывает развитие реакции на инородное тело с образованием пятен и гнойничков и, впоследствии, келоида.
Пациенту рекомендуют тесно прижимать бритву к коже во время бритья; направление движений бритвы должно совпадать с направлением роста волос. Кроме того, врач может посоветовать отрастить бороду (что часто неприемлемо для пациента) или пользоваться химическими депиляторами. Иногда помогает топическое лечение ретиноидной кислотой или ее сочетание с местным стероидом.
Образование келоидов на коже с расовой пигментацией может представлять серьезную косметическую проблему (рис. 5). Как правило, лечение не приносит удовлетворительных результатов, но иногда эффективным оказывается криотерапия, введение стероидов в поврежденные области и их иссечение с последующей немедленной радиотерапией. Перед любым хирургическим вмешательством пациентов необходимо предупреждать о риске образования келоидных рубцов.
Тракционная алопеция – это рубцовое облысение, образующееся при сильном натяжении волосяных фолликулов, чаще всего у женщин, туго завязывающих или заплетающих волосы. Такие процедуры, как расчесывание горячим гребнем, смягчение волос и химическое выпрямление, к которым чаще прибегают темнокожие женщины, также могут повреждать волосы, приводя к их ломкости и выпадению.
Ведение пациентов включает подробное разъяснение пациентам причин их состояния. Необходимо попытаться убедить их изменить привычные способы ухода и укладки волос.
Маслянистые угри представляют собой многочисленные угри, папулы и пустулы на лбу и висках. Им страдают и мужчины, и женщины с темной кожей, длительное время пользующиеся средствами на жировой основе для укладки волос. Локализация очагов позволяет отличить их от acne vulgaris.
При отмене жиросодержащего средства угри проходят. Если пациент настаивает на использовании жира, в этом случае можно порекомендовать заменить его на блеск на масляной основе. Может помочь назначение кератолитического средства, например бензоил-пероксида, и местно ретиноидной кислоты.
Папуллезный дерматоз негров проявляется округлыми или нитевидными папуллезными очагами с гладкой поверхностью на лице, шее и верхней части туловища (рис. 6). Часто имеет место семейная предрасположенность. Лечение проводится по чисто косметическим соображениям и заключается в выскабливании или прижигании электрокаутером.
Лицевая афро-карибская детская сыпь (ЛАКС) – это состояние, присущее только чернокожим детям и проявляющееся в виде пятен телесного или более светлого цвета на лице. Причина неизвестна. Это состояние развивается в более раннем возрасте, чем acne [3]. Через несколько месяцев выздоровление наступает самостоятельно.
Младенческий акропустулез описан во всех расовых группах, преобладает среди людей с расовой пигментацией кожи. Он проявляется в виде сильно зудящих пузырьков и гнойничков на ладонях и подошвах. Встречается, как правило, в течение первого года жизни.
Приступы постепенно становятся реже, полное выздоровление наступает обычно к трем годам [4]. Этиология неизвестна, дифференциальный диагноз проводится с чесоткой.
- Варианты нормы у людей с расовой пигментацией кожи
У людей с темной кожей встречаются такие варианты нормы, которые несвойственны светлокожим людям. Их нужно уметь отличать, чтобы избежать ненужных обследований и лечения.
Оральная пигментация часто обнаруживается на деснах, твердом небе, слизистой щек и языка. Ее нужно дифференцировать с вторичной оральной пигментацией, возникающей вследствие приема лекарств или попадания в организм тяжелых металлов. Пигментированные линии раздела. Линия Войгта – это линия резкого перехода относительно более окрашенной дорсальной поверхности конечностей в вентральную поверхность. Линии гипопигментации встречаются по средней линии и в области ключицы [5].
Пигментация ногтей. Пигментация ногтей, проявляющаяся продольными прямыми тяжами (рис. 7), может быть вариантом нормы у темнокожих. Как правило, такая пигментация билатеральна и встречается чаще на большом и указательном пальцах рук.
Эта пигментация сильнее выражена у людей с более темной кожей, чаще встречаясь у пожилых людей. Ее приходится дифференцировать со злокачественной меланомой.
Пятна гиперпигментации очень распространены на ладонях и подошвах людей с расовой пигментацией кожи.
Точечные оспинки и кератозы ладоней и подошв располагаются обычно в ладонных и подошвенных сгибах (рис. 9). Существует семейная предрасположенность (семейный гиперкератоз конечностей), но в большинстве случаев очаги развиваются у людей, занимающихся ручным трудом [6].
- Необычные проявления распространенных кератозов
Часто встречающиеся дерматозы могут проявляться необычным образом. Пигментация может скрывать эритему, а дерматозам часто сопутствует поствоспалительная гипо- или гиперпигментация.
Изменения пигментации более выражены и длительны. Витилиго гораздо заметнее на пигментированной коже и представляет серьезную косметическую проблему (рис. 10). Гипопигментация иногда развивается после применения местных стероидов.
Гиперпигменация может быть первичной, например мелазма, но может и сопутствовать другим состояниям, включая акне, лекарственные сыпи и другие воспалительные дерматозы. Чаще сыпям присущи папуллярный и фолликулярный компоненты.
Овальный питириаз (рис. 11) может быть папуллярным и фолликулярным, а атопическая экзема и отрубевидный лишай проявляться в виде фолликулов.
Литература
1. Williams H. C., Pembroke A. C., Forsdyke H., Boodoo G., Hay R. J., Burney P. G. J. London-born black Carribean children are at increased risk of atopic dermatitis // J. Am. Acad. Dermatol. 1995; 32: 212-217.
2. Fuller L. C., Child F. J., Higgins E. M. Ninea capitis in south-east London: an outbreak of Trichophyton tonsurans infection (letter) // Br. J. Dermatol. 1997; 136: 139.
3. Williams H. C., Ashwirth J., Pembroke A.C., Breathnach S.M. FACE – facial Afro-Carribean childhood eruption // Clin. Exp. Dermatol. 1990; 15: 163-166.
4. Dromy R., Raz A., Metzker A. Infantile acropustulosis // Pediatr. Dermatol. 1991; 8: 284-287.
5. Vollum D. Skin markings in Negro children from the West Indies // Br. J. Dermatol. 1972; 86: 260-263.
6. Henderson A. L. Skin varyations in blacks // Cutis. 1983; 32: 376-377.
Меланома относится к числу наиболее опасных видов рака и часто развивается из обычных родинок. Признаки злокачественного перерождения зачастую малозаметны, что становится причиной позднего выявления заболевания. А промедление с началом лечения в большинстве случаев фатально. Расскажем, как не пропустить меланому и отличить ее от обычной родинки.
Что такое меланома?
Меланома — это злокачественная опухоль, возникающая в результате чрезмерного размножения и перерождения пигментных клеток кожи — меланоцитов (рис. 1). В подавляющем большинстве наблюдений это новообразование располагается на поверхности кожи, но также может поражать слизистые оболочки и некоторые органы, например, глаза и кишечник.
Меланома — сравнительно редкий вариант злокачественного новообразования. Согласно статистическим данным, в РФ она отмечается у 1-3% взрослых и менее чем у 1% детей. Но в последние годы растет число случаев меланомы у детей.
Рак этого типа встречается во всех возрастных группах, наиболее часто в возрасте от 11 до 15 и от 40 до 60 лет [1], преимущественно среди женщин. Больше других заболеванию подвержены люди, проживающие в южных странах и регионах с повышенной солнечной активностью, так как ультрафиолет увеличивает риск возникновения новообразований кожи.
Меланома обладает наибольшим показателем летальности среди всех онкологических заболеваний. По данным ВОЗ, каждый год в мире от меланомы погибает около 48 000 человек.
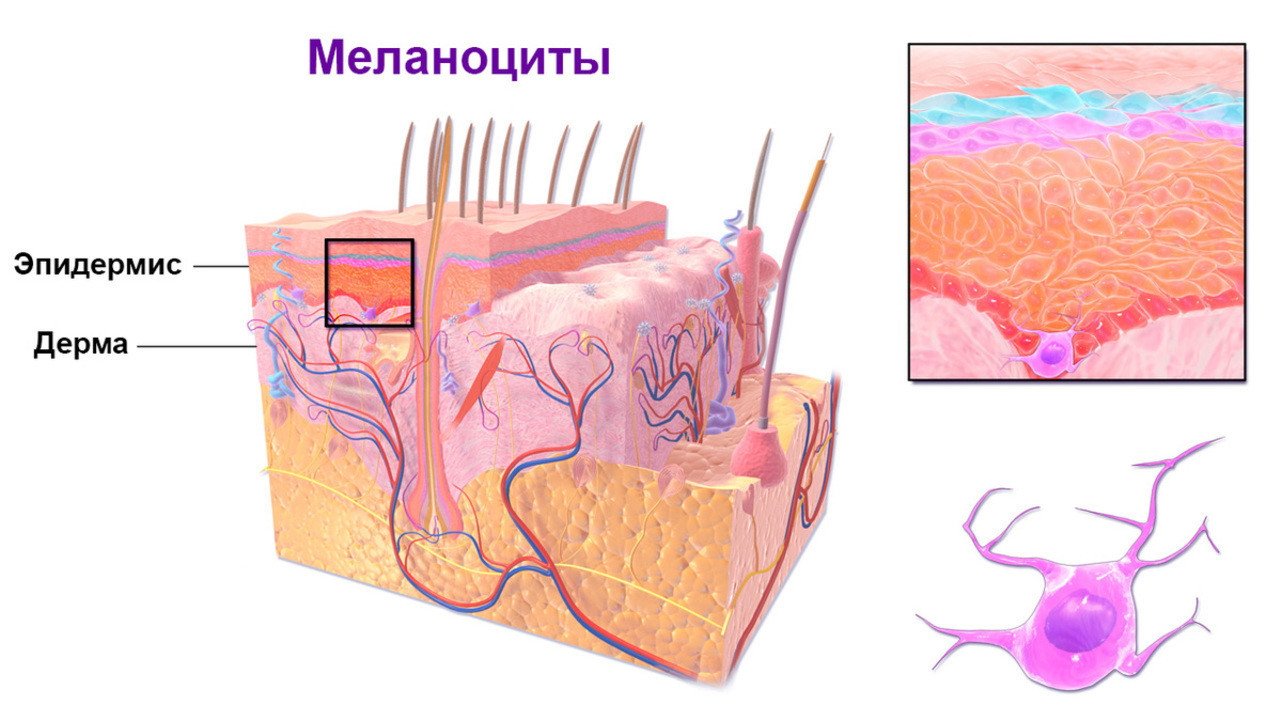
Рисунок 1. Строение кожи. Источник: Blausen.com staff (2014). "Medical gallery of Blausen Medical 2014". WikiJournal of Medicine 1 (2). DOI:10.15347/wjm/2014.010. ISSN 2002-4436 (Creative Commons Attribution 3.0 Unported license)
Причины появления меланомы
Меланома развивается в результате атипичного размножения и злокачественного перерождения меланин-продуцирующих клеток кожи (меланоцитов), которые в норме отвечают за цвет кожного покрова.
Обычно клетки кожи развиваются контролируемым и упорядоченным образом: новые здоровые клетки выталкивают старые к поверхности, где они умирают и в конечном итоге отшелушиваются. Но когда в некоторых клетках происходит повреждение ДНК, новые клетки могут начать бесконтрольно расти, что приводит к образованию опухоли.
На данный момент неясно, что именно повреждает ДНК в клетках кожи и как именно это приводит к меланоме. Предполагается, что это результат влияния многих факторов окружающей среды. Тем не менее врачи считают, что воздействие ультрафиолетового (УФ) излучения солнца, ламп для загара и соляриев — одна из ключевых причин меланомы.
Однако ультрафиолетовые лучи не являются триггером всех меланом, особенно тех, которые возникают на закрытых участках тела, не подвергающихся воздействию солнечного света. Это указывает на то, что на появление опухоли могут влиять и другие факторы [3].
Кто в группе риска?
Несмотря на то что точные причины и механизмы развития меланомы все еще изучаются, уже четко выделены факторы риска, которые связаны со злокачественным перерождением пигментных клеток кожи.
- Светлая кожа. Меньшее количество пигмента (меланина) делает кожу более восприимчивой к ультрафиолетовому излучению. Считается, что у людей со светлыми или рыжими волосами и голубыми глазами больше шансов заболеть меланомой, чем у людей с темным цветом кожи.
- Ранее перенесенные солнечные ожоги. Один или несколько серьезных солнечных ожогов, сопровождающихся появлением волдырей, могут увеличить риск меланомы.
- Чрезмерное воздействие ультрафиолетового излучения. УФ-излучение, исходящее от солнца и соляриев, увеличивает риск рака кожи.
- Проживание в экваториальной зоне. Люди, живущие ближе к экватору Земли, получают большие дозы ультрафиолетового излучения, чем жители северных или южных широт.
- Большое количество родинок (невусов). Наличие на теле более 50 обычных родинок указывает на повышенный риск развития меланомы.
- Семейный анамнез меланомы. Вероятность развития меланомы выше у людей, которые имеют близких кровных родственников, сталкивавшихся с этой патологией.
- Частая травматизация невусов. Это могут быть травмы, полученные во время бритья, в результате ношения ювелирных украшений, белья или других элементов одежды (например, шлеек рюкзака). В таких случаях риск злокачественного перерождения достигает 90%2.
- Ослабленная иммунная система. Люди с нарушениями иммунитета имеют повышенный риск меланомы и других видов рака кожи. Чаще всего это связано с приемом лекарств для подавления иммунной системы, например, после трансплантации органов или при аутоиммунных патологиях и ВИЧ-инфекции.
Классификация и стадии развития меланомы
В клинической практике используется международная классификация меланом по системе TNM Американской объединенной комиссии по злокачественным новообразованиям. Ее используют для многих злокачественных опухолей. В ходе оценки учитывается распространенность новообразования и наличие метастазов:
- Т — первичная опухоль. Классифицируется в зависимости от толщины прорастания, наличия или отсутствия изъязвлений. Выставляется после гистологического исследования образца ткани опухоли.
- рT — первичная опухоль.
- pТХ — первичная опухоль не может быть оценена.
- pТ0 — отсутствие данных о первичной опухоли.
- pТis — меланома in situ (I уровень инвазии по Clark) (атипичная меланоцитарная гиперплазия, тяжелая меланоцитарная дисплазия, неинвазивное злокачественное поражение).
- pТ1 — меланома толщиной 1 мм или менее (pТ1а – уровень инвазии по Clark II или III без изъязвления, pТ1b – уровень инвазии по Clark IV или V или с изъязвлением).
- pТ2 — меланома толщиной более 1 мм, но не более 2 мм (pТ2а – без изъязвления, pТ2b – с изъязвлением).
- pТ3 — меланома толщиной более 2 мм, но не превышающая 4 мм (pТ3а — без изъязвления, pТ3b — с изъязвлением).
- pТ4 — меланома толщиной более 4 мм (pТ4а — без изъязвления, pТ4b — с изъязвлением).
- N — отображает вовлеченность в патологический процесс лимфатических узлов.
- Nx — нет достоверных данных для правильной оценки.
- N0 — признаки поражения лимфатических узлов отсутствуют.
- N1 — метастазы в лимфатических узлах размером до 3 см.
- N2a — метастазы более 3 см.
- N2b — наличие метастазов в кожу или подкожную жировую клетчатку, расположенных на расстоянии более 2 см от основной опухоли (транзитные метастазы).
- N2c — наличие метастазов в лимфатические узлы размером более 3 см в сочетании с транзитными метастазами.
- М — наличие отдаленных метастазов (выходящие за пределы анатомической области).
- Мх — нет данных для определения наличия отдаленных метастазов.
- М0 — отдаленные метастазы не определяются.
- М1а — отдаленные метастазы в лимфатических узлах, коже или подкожной жировой клетчатке.
- М1b — наличие метастазов во внутренние органы.
Глубина врастания (вертикального роста) меланомы разделяется на 5 уровней инвазии по Кларку:
- I уровень — неинвазивная опухоль, ограниченная эпидермисом;
- II уровень — опухолевые клетки располагаются в сосочковом слое дермы;
- III уровень — опухолевые клетки находятся между сосочковым и сетчатым слоем;
- IV уровень — опухолевые клетки обнаруживают в сетчатом слое дермы.
- V уровень — опухолевые клетки обнаруживают в подкожной жировой клетчатке.
На основе вышеизложенных критериев определяется клиническая стадия меланомы (рис. 2).
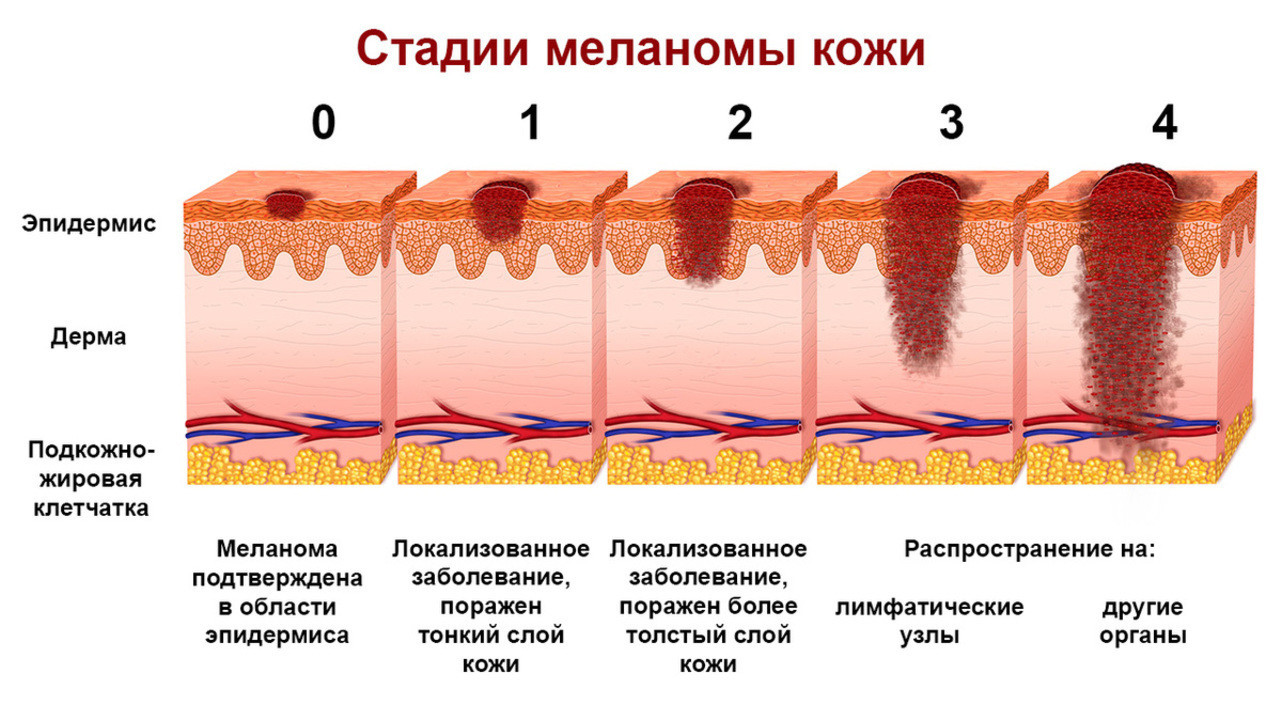
Рисунок 2. Стадии развития меланомы. Источник: Alexilus / Depositphotos
Насколько опасна меланома?
Меланома является наиболее опасным видом злокачественных новообразований. Без ранней диагностики и лечения эта опухоль быстро распространяется во внутренние органы через лимфатические и кровеносные сосуды.
Склонность к образованию метастазов зависит от биологических особенностей меланомы. При толщине опухоли более 1 мм внутрикожные метастазы выявляют в 12,4% случаев. При этом опухоль более 4 мм связана с показателем пятилетней выживаемости не менее 50%. Это означает что даже при полноценном лечении в таких случаях только половина больных проживает более 5 лет с момента постановки диагноза. При подтвержденном метастатическом поражении внутренних органов этот показатель падает до 7-10%.
Метастазы при меланоме возникают в регионарных лимфатических узлах, печени, легких, головном мозге, костях, почках и надпочечниках. При этом часто причиной обращения человека за медицинской помощью являются симптомы поражения этих органов, например, головная боль или боль в спине, кашель или одышка и т.д.
Симптомы меланомы
Меланома может проявляться по-разному, в зависимости от размера, локализации, цвета и других характеристик. Общей чертой является незначительное возвышение над уровнем прилегающих участков кожи и образование небольших опухолей-сателлитов.
Варианты форм колеблются в широких пределах: от округлых до треугольных и неправильных фигур, размеры — от нескольких миллиметров до 2-3 сантиметров. Окрас в большинстве случаев красный или темно-коричневый, но встречаются черные, фиолетовые, серые и розовые опухоли, а также депигментированные вариации и их комбинации. Консистенция чаще плотная, реже — упругая. На поверхности новообразования могут возникать изъязвления и кровоточивость даже при малейшем внешнем воздействии.
В зависимости от характерных признаков принято выделять 4 основных клинических варианта меланомы (рис. 3):
- Поверхностно-распространяющаяся меланома. Наиболее частый вариант, составляющий порядка 70% от всех случаев. Дебютирует как пятно коричневого цвета, затем постепенно увеличивается в размерах, теряет симметричность, структуру и изменяет цвет на более темный. Отличается длительным течением при горизонтальном росте — до 7 лет. При вертикальном распространении, сопровождающемся возвышением над прилегающей кожей, быстро возникают метастазы во внутренних органах.
- Узловая меланома. Внешне напоминает полип или узел, имеет плотную консистенцию и симметричную форму, сине-красный или бурый, черный цвет. Отличается быстром ростом, при котором на поверхности опухоли могут появляться небольшие язвы.
- Лентиго-меланома. Имеет вид пятна неправильной формы и неоднородного цвета. Чаще возникает у пожилых людей. Основой для ее развития является продолжительное течение злокачественного лентиго (предракового меланоза Дюбрейля).
- Беспигментная или амеланотическая меланома. Характерная особенность — отсутствие насыщенного цвета, из-за чего опухоль зачастую имеет вид папулы розового или телесного цвета.
Как отличить меланому от родинки?
Более чем в 70% случаев меланома развивается на месте уже имеющегося скопления меланоцитов — родинок или пигментного невуса. Вовремя распознать злокачественное перерождение можно с помощью шкалы ABCDE (рис. 4) [2]:
- А — asymmetry, асимметрия. В норме родинки, в отличие от меланомы, симметричные. Определить это изменение можно, проведя воображаемую линию между двумя половинами кожного образования.
- В — border irregularity или изменение края, контура. В норме в пигментных образованиях кожи край ровный и ярко выраженный. Для меланомы характерно нарушение четкости, размытость, появление «языков пламени» на границах с нормальной кожей.
- C — color, цвет. Почти все родинки имеют равномерную окраску темно-красного или коричневого цвета. Изменение цвета родинки, особенно ее отдельных частей, часто является проявлением меланомы.
- D — diameter, диаметр. Родинки могут иметь разный размер, но обычно они не больше 5-6 мм в диаметре. Превышение этих значений, в особенности если оно произошло за сравнительно короткий промежуток времени, расценивается как признак меланомы.
- Е — elevation, приподнятость. Развивающаяся меланома в большинстве случаев немного приподнята над окружающей кожей.
Помимо меланомы, существуют и другие, немеланомные виды рака кожи. Они могут сопровождаться следующими симптомами, которые не исчезает в течение как минимум 4 недель:
- Белое, красное или розовое объемное образование.
- Обесцвеченные пятна на коже.
- Чешуйчатость кожи или ее уплотнение.
- Струпья или язвы, которые кровоточат, болят или чешутся.
Диагностика
Диагностика меланомы основывается на сборе данных анамнеза, осмотре кожных покровов, гистологического исследования и, при необходимости, дополнительных аппаратных методов диагностики.
Ключевым исследованием при выявлении меланомы является дерматоскопия, проводимая с помощью дерматоскопа, многократно увеличивающего подозрительное кожное образование. Она позволяет выявить самые ранние признаки злокачественной опухоли и определить дальнейшую тактику ведения больного.
С целью подтверждения диагноза требуется биопсия тканей. Образец может браться при помощи мазка-отпечатка или полного удаления образования в пределах здоровых тканей, что зависит от конкретной ситуации. При этом частичный забор тканей противопоказан, так как это может стать причиной метастазирования опухоли.
Также, в зависимости от характеристик выявленной опухоли, дополнительно могут проводиться:
- Ультразвуковое исследование (УЗИ) рядом расположенных лимфатических узлов.
- Компьютерная томография (КТ) головного мозга, органов брюшной и/или грудной полости с внутривенным введением рентгеноконтрастного вещества, позитронная эмиссионная томография (ПЭТ).
- Серологическая диагностика: определение уровня онкомаркера S-100, лактатдегидрогеназы (ЛДГ).
- Генетическое исследование: выявление мутаций в генах BRAF, CKIT.
Лечение меланомы
Цель проводимого лечения — удаление опухоли кожи и регионарных метастатически пораженных лимфатических узлов (при их наличии). Для этого используются как хирургические, так и медикаментозные методы, реже — лучевая терапия.
Основным методом лечения меланомы считается хирургическое удаление опухоли. На I стадии его достаточно для полного излечения. Особенность операций при онкологических патологиях — удаление новообразования в пределах здоровых тканей. В зависимости от общего размера опухоли отступ при иссечении может составлять от 1 до 3 сантиметров. Удаленные ткани после этого направляют на биопсию.
Медикаментозное лечение меланомы представлено иммунотерапией. Она показана при опухолях толщиной более 2 мм с изъязвлениями, что соответствует стадиям IIB и IIC, III и IV. Для стадий IIB и IIC чаще используют препараты рекомбинантного интерферона альфа-2a,b (ИФН-альфа). При стадиях III и IV показаны ингибиторы BRAF (вемурафениб, дабрафениб), блокаторы рецептора CTLA4 (ипилимумаб), анти-PD1 терапия. Однако схема лечения подбирается индивидуально, в зависимости от состояния пациента, особенностей опухоли и других параметров [1].
Один из современных вариантов медикаментозного лечения — таргетная терапия. Это целенаправленное введение лекарственных средств в опухоль, за счет чего происходит гибель раковых клеток с минимальным количеством побочных эффектов. Такой подход может быть рекомендован при меланоме, если рак распространился на лимфатические узлы или другие области тела.
При меланомах, которые нельзя удалить полностью хирургическим путем, дополнительно используется лучевая терапия. Она применяется при поражении лимфатических узлов и внутренних органов и позволяет уничтожить раковые клетки.
Жизнь с меланомой
Лечение онкологических заболеваний, в том числе и меланомы, накладывает серьезный отпечаток на жизнь больного. Пациентам нужно быть готовыми к различным вариантам развития событий.
Прогноз и профилактика
Прогноз напрямую зависит от стадии, на которой была выявлена опухоль. При удалении меланомы кожи толщиной менее 1 мм выживаемость составляет более 90%, и лишь у небольшого количества пациентов впоследствии могут иметь место рецидивы [2]. В то же время при больших раковых опухолях и метастазах во внутренних органах уже в течение нескольких лет умирает больше половины больных.
Для профилактики меланомы рекомендуется соблюдать следующие рекомендации:
- Избегайте солнечных лучей в середине дня. Это риск ожогов и загара, вызывающего повреждение кожи и увеличивающего риск развития меланомы. Ультрафиолетовое излучение наиболее интенсивно с 10 до 16 часов.
- Пользуйтесь солнцезащитным кремом. Выбирайте средство с SPF не менее 30 даже в пасмурные дни, а летом на солнце — SPF 40-50. Обильно наносите крем на тело и повторяйте процедуру каждые два часа или чаще, если вы плаваете или сильно потеете.
- Не забывайте об одежде. Прикрывайте кожу темной плотной тканью, закрывающей руки и ноги, носите головные уборы с широкими полями. Используйте солнцезащитные очки.
- Избегайте ламп для загара и соляриев, они излучают ультрафиолетовые лучи и могут увеличить риск возникновения рака кожи.
- Осматривайте свое тело. Регулярно проверяйте кожу: не появились ли новые образования, не изменились ли родинки, веснушки, родимые пятна.
- Удаляйте родинки, которые часто травмируются. На месте удаленной родинки остается лишь малозаметный рубец. Наибольший риск развития меланомы — у невусов, которые регулярно задеваются нижним бельем, шлейками от рюкзака или лезвием во время бритья или стрижки.
Солнцезащитный крем как средство профилактики меланомы

Солнцезащитные средства помогают предупредить рак кожи. Фото: zefart / Depositphotos
Прежде чем выходить на улицу в жаркий солнечный день, рекомендуется нанести на открытые участки тела солнцезащитный крем, который позволит блокировать ультрафиолетовые лучи. Однако не все средства подходят для детей в возрасте 6 месяцев и младше.
Солнцезащитный крем обладает различной степенью защиты от солнечных лучей. Sun protection factor, SPF показывает, насколько хорошо блокируются УФ-лучи. Для профилактики меланомы рекомендуется использоваться средства с SPF 30 и выше.
При этом важно помнить, что солнцезащитный крем стирается или теряет свои защитные свойства со временем. Его следует наносить снова, если кожа остается под воздействием солнца более 2 часов, а также после купания, при сильном потоотделении или после вытирания полотенцем [4].
Заключение
Меланома — один из самых опасных видов рака. В то же время за счет того, что обычно она располагается на поверхности кожи, ее легко выявить и вовремя удалить. Это предотвратит распространение опухоли во внутренние органы.
Читайте также:

