Что такое везикула на коже
Обновлено: 02.05.2024
Дисгидроз кистей рук - симптомы и методы лечения
Кожные заболевания на сегодняшний день являются достаточно распространенными. Часто можно встретить людей, страдающих от дисгидроза кистей рук или стоп. Многие считают, что причиной возникновения такого заболевания является закупорка сальных желез, но это не так. Волдыри на ладонях и пальцах свидетельствуют о нарушениях внутри.
Возможно, у вас есть какие-либо проблемы с желудочно-кишечным трактом, также есть вероятность, что у вас аллергия, которая проявляется как раз таки в пузырьках на ладонях. Дерматологи утверждают, что причиной может быть обычный стресс и нервное перенапряжение. Вашему вниманию предлагается информация касательно того, как понять, что у вас дисгидроз кистей рук, и как можно решить данную проблему.
Симптомы дисгидроза кистей
- Зуд. Перед тем как у вас появятся высыпания на ладонях, кожа будет чесаться. Достаточно неприятное ощущение, бороться с которым очень сложно. Некоторые пациенты сильно расчесывают руки до крови, что категорически запрещено из-за опасности попадания инфекции.
- Образование пузырьков. Это небольшие бугорки с жидкостью, которые появляются достаточно быстро. Они могут появиться отдельными волдырями, а могут сливаться в единое пятно. Ни в коем случае нельзя их разрывать или давить, иначе может попасть инфекция. Внутри пузырьков находится прозрачная жидкость, поэтому визуально есть сходство с ожогами.
- Вскрытие пузырьков. Спустя какое-то время эти пузырьки начинают вскрываться, из них выделяется прозрачная жидкость, а кожа становится грубой. Появляются шелушения и трещинки, которые со временем проходят. Если попадает инфекция, то возможно появление покраснений, воспалений и нагноений.
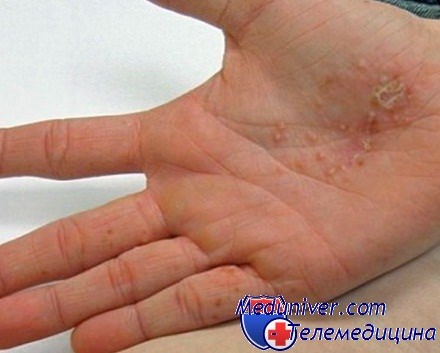
Если говорить о быстром процессе образования, то процесс выглядит так.
1. Появление зуда.
2. Появление пузырьков с жидкостью.
3. Небольшая отечность кистей рук.
4. Болевые ощущения в местах, где пузырьки лопнули.
5. Огрубение кожи, появление шелушений.
6. Процесс заживления и обновления клеток.
Достаточно сложный процесс для клеток, но занимает это несколько дней. Кожа может длительное время восстанавливаться, если вы не будете использовать различные мази. Для того чтоб четко прослеживать динамику заболевания необходимо регулярно проходить лечение у дерматолога, который вовремя выявит ваши проблемы и поможет грамотно подобрать оптимальные методы.
Как развивается дисгидроз рук у детей?
У детей дисгидроз появляется значительно реже, чем у взрослых, ведь они меньше контактируют с химией и иммунитет у них сильнее. На самом деле дисгидроз кистей рук и у взрослых и у детей проходит одинаково. Единственным недостатком является то, что дети чаще и сильнее расчесывают пузырьки с жидкостью и заносят инфекцию. Именно поэтому у них заболевание может прогрессировать сильнее, а процесс заживления может длиться до 1,5 недель. Позаботьтесь о том, чтоб ваш ребенок меньше трогал свои руки, обрабатывайте их мазью и не позволяйте ему их давить.

Методы лечения дисгидроза кистей рук
Многие считают, что избавиться от заболевания можно при помощи мази или таблеток, но стоит отметить, что в данном случае необходим комплексный подход. Это соблюдение диеты, режима дня, обработка пораженных участков кожи и медикаментозное лечение. Даже, если вы будете грамотно действовать и четко следовать инструкции дерматолога, могут быть обострения. Однако опускать руки не стоит, ведь чем раньше вы начнете бороться за чистую здоровую кожу, тем быстрее выздоровеете.
1. Диета. Этот метод уникальный тем, что помимо борьбы с дисгидрозом вы также оздоровите свой организм. В первую очередь стоит исключить из рациона продукты, которые у многих вызывают аллергию: все виды цитрусовых, шоколад, яйца, мед, жирное мясо и дрожжевую выпечку. Также ешьте меньше сладкого и забудьте о своих вредных привычках. Так вы очистите кожу не только на руках, но и на лице, что является плюсом. Перейдите на растительную пищу, употребляйте овощи и фрукты. Если сильно любите мясо и не можете от него отказаться, то в небольших количествах можете есть птицу и нежирную говядину. Благоприятно влияют кисломолочные продукты, поэтому больше ешьте творога, пейте кефир и домашние йогурты.
2. Режим дня. Если вы хотите быстрее выздороветь, то побеспокоиться нужно будет даже о режиме дня. Сон должен длиться не менее 8 часов в ночное время суток, важно, чтоб вам не мешал свет и посторонние звуки. Так вы сможете расслабиться и отдохнуть от дневной суеты. Исключите стрессы и конфликтные ситуации. Желательно, чтоб первые недели вашего лечения совпали с отпуском, так вы меньше будете волноваться. Людям, основная деятельность которых связана с физической активностью, необходимо дополнительно уделять отдыху пару часов в дневное время суток.
3. Общие методы лечения. Если дисгидроз развивается из-за нервного перенапряжения, то пациенту назначают успокаивающие. Ни в коем случае нельзя самостоятельно начинать медикаментозный курс без предварительной консультации врача. Если проблема в работе кишечника, то прописывают курс препаратов, которые выводят шлаки и токсины. Порой необходима дополнительная консультация эндокринолога и гастроэнтеролога для выявления возможных причин заболевания. Иногда для того, чтоб избавиться от дисгидроза кистей рук, необходимо полностью нормализовать обмен веществ.
4. Внешнее воздействие на заболевание. В первую очередь это мази, которые прописывает дерматолог. Необходимо четко следовать инструкции и систематизировать ваше лечение. Иногда это мази с антибиотиками, если есть вероятность того, что причиной заболевания стали бактерии. Дополнительно делайте ванночки с корой дуба, чередуя с ванночками с содой. Исключите моющие средства и стиральные порошки. Если вы используете крем для рук, обязательно проконсультируйтесь с дерматологом касательно состава продукта. Чистотел и цинковая мазь также отлично помогают избавиться от дисгидроза кистей рук за короткий промежуток времени.
- Вернуться в оглавление раздела "Дерматология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.

Пятно (macula) - это ограниченный участок кожи с измененной окраской при сохранении рельефа и консистенции кожи. Пятно находится на одном уровне с окружающей кожей и не определяется при пальпации. Границы пятна могут быть как четкими, так и нечеткими, размытыми; размеры пятна и его цвет могут быть любыми.
Пятна бывают сосудистые, пигментные и искусственные (татуаж). Сосудистые пятна делятся на воспалительные и невоспалительные. Воспалительные пятна имеют розово-красную, иногда с синюшным оттенком, окраску и при надавливании стеклом (витропрессия) бледнеют или исчезают, а при прекращении давления восстанавливают свою окраску. В зависимости от размеров сосудистые пятна делятся на розеолы (до 1 см в диаметре) и эритемы (от 1 до 5 см и более в диаметре). Невоспалительные пятна чаще всего обусловлены расширением сосудов или нарушением проницаемости их стенок, не исчезают при витропрессии.
Пигментные пятна в зависимости от степени окраски (пигментации) делятся на гиперпигментные и гипопигментные.



Папула (узелок, papula) – поверхностный бесполостной первичный морфологический элемент диаметром до 0,5 см, как правило, характеризующийся изменением окраски кожи, ее рельефа и консистенции.
По глубине залегания выделяют папулы эпидермальные, расположенные в пределах эпидермиса; дермальные, локализующиеся в сосочковом слое дермы, и эпидермодермальные (псориаз, красный плоский лишай). Отдельно выделяют фолликулярные папулы – элементы, располагающиеся в проекции волосяных фолликулов. Основными механизмами образования папул являются: отложение экзогенных веществ или продуктов метаболизма, клеточная инфильтрация и гиперплазия тканей. При ряде дерматозов происходит периферический рост папул и их слияние и формирование более крупных элементов – бляшек. Иногда на поверхности папулы образуется пузырек. Такие элементы получили название папуло-везикулы, или серопапулы.



Везикула (пузырек, vesicula) – первичный полостной морфологический элемент, представляющий собой ограниченое скопление свободной жидкости до 0,5 см в диаметре, имеющий дно, покрышку и полость, заполненную серозным или серозно-геморрагическим содержимым. Везикулы могут располагаться в эпидермисе или под ним, возникать на фоне неизмененной кожи или на фоне эритемы. Они чаще образуются за счет спонгиоза или баллонирующей дистрофии. При вскрытии везикул образуются мокнущие эрозии, которые в дальнейшем эпителизируются, не оставляя стойких изменений кожи.

Пузырь (bulla) – первичный полостной морфологический элемент, состоящий из дна, покрышки и полости, содержащей серозный или геморрагический экссудат. Покрышка может быть напряженной или дряблой, плотной или тонкой. Пузырь отличается от везикулы большими размерами – от 0,5 см до нескольких сантиметров в диаметре. Элементы могут располагаться как на неизмененной коже, так и на воспаленной.
Пузыри могут образоваться в результате акантолиза и располагаться внутриэпидермально или в результате отека кожи, приведшего к отслоению эпидермиса от дермы, и располагаться субэпидермально.

Пустула (гнойничок, pustula) – первичный полостной морфологический элемент, заполненный гнойным содержимым. По расположению в коже различают поверхностные и глубокие , фолликулярные (чаще стафилококковые) и нефолликулярные (чаще стрептококковые) гнойнички. Поверхностные фолликулярные гнойнички формируются в устье фолликула или захватывают до 2/3 его длины, т. е. располагаются в эпидермисе или сосочковом слое дермы. Они имеют конусовидную форму, нередко пронизаны волосом в центральной части, где просвечивает желтоватое гнойное содержимое, диаметр их составляет 1 — 5мм. При регрессе пустулы гнойное содержимое может ссыхаться в желтовато-коричневую корочку, которая затем отпадает. На месте фолликулярных поверхностных пустул не остается стойких изменений кожи, возможна лишь временная гипо – или гиперпигментация. Поверхностные фолликулярные пустулы наблюдаются при остиофолликулитах, фолликулитах, обыкновенном сикозе. Глубокие фолликулярные пустулы захватывают при своем формировании весь волосяной фолликул и располагаются в пределах всей дермы (глубокий фолликулит), захватывая нередко и гиподерму (фурункул, карбункул). При этом при фурункуле в центральной части пустулы формируется некротический стержень и после ее заживления остается рубец.
Везикулезный риккетсиоз – это острая трансмиссивная природно-очаговая инфекция. Характерными признаками являются первичный аффект с центральным некрозом и обильная сыпь на теле. Отмечается лихорадка, симптомы общей интоксикации и относительно доброкачественное течение. Основной способ диагностики – выделение генного материала риккетсий (ПЦР), обнаружение антител к возбудителю с помощью серологических методик. Лечебные мероприятия включают этиотропную антибактериальную терапию, применение дезинтоксикационных, жаропонижающих, ангиопротекторных и других средств.
МКБ-10
Общие сведения
Везикулезный риккетсиоз (осповидный, гамазовый риккетсиоз, пятнистая лихорадка Кью-Гардена) является зоонозной риккетсиозной болезнью. Первые упоминания об инфекции датируются 1946 годом, когда в Нью-Йорке были зафиксированы случаи везикулезной лихорадки. В последующем аналогичные симптомы описывались в других городах США, Хорватии, Украине, Беларуси, Молдове, Центральной Африке. Ежегодно регистрируются единичные случаи заболевания с сезонным подъемом в мае-сентябре. Среди больных преобладают мужчины преимущественно старше 60 лет, женщины заражаются реже, обычно в возрасте до 45 лет.

Причины
Значение везикулезного риккетсиоза для современной инфектологии обусловлено высокой встречаемостью среди потребителей инъекционных наркотиков, бездомных и асоциальных лиц. Данная риккетсиозная патология находится на втором месте после бартонеллезов; в настоящее время увеличивается число случаев некогда казуистической возможности гемоконтактной передачи. Распространенность ВИЧ-инфекции в человеческой популяции способствует возникновению осложненных форм болезни.
Основные факторы риска – внутривенное употребление наркотиков, низкая социальная адаптация, работа в сельском хозяйстве, зернохранилищах, связанная с истреблением грызунов. В группе повышенного риска находятся туристы, военнослужащие, реципиенты донорских органов и препаратов крови, а также население эндемичных районов. В ходе ряда исследований установлено, что экспрессия рецепторов TLR-2 и TLR-4 на клеточных мембранах человека увеличивает риск не только болезни Крона, туберкулеза и ряда других патологий, но и везикулезного риккетсиоза.
Патогенез
Патогенез везикулезного риккетсиоза изучен недостаточно ввиду доброкачественного течения и малого числа летальных исходов. После проникновения в организм человека при укусе переносчика риккетсии формируют специфическую гранулему. Основными клетками, поражаемыми возбудителями, являются макрофаги с рецептором CD-68. Риккетсии способны к выходу из фагосомы и проникновению в цитоплазму макрофагов. Ограничение репликации возбудителей в клетках происходит путем сложных, до конца не изученных реакций с участием интерлейкинов.
Белки-рецепторы TLR-2/4 на поверхности клеток человеческого организма являются активаторами хемокинов и провоспалительных цитокинов, влияющими на опосредованную индукцию экспрессии интерлейкина-8 и ФНО-альфа при распознавании R. akari. Параллельно отмечается умеренная токсинемия, мультиорганное распространение через лимфатическую систему. Эндотелиоциты могут вовлекаться в патологический процесс как место размножения риккетсий, однако чаще всего характерный панваскулит обусловлен токсической реактивацией иммунной системы.
Симптомы везикулезного риккетсиоза
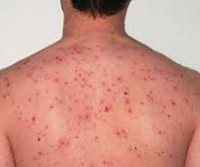
Инкубационный период составляет 7-12 суток, чаще – 10 дней. Заболевание начинается с появления на месте присасывания клеща небольшого безболезненного уплотненного пятна, диаметр которого не превышает 5 см. Кожа вокруг первичного аффекта гиперемирована. Затем в центре формируется бугорок, сменяющийся пузырьком с прозрачным содержимым, потом – язвочка с темной коркой; может образовываться рубец. Примерно в этот период пациент отмечает начало лихорадки с выраженной слабостью, головными болями и головокружением.
Температурная реакция организма достигает 39-40° C, возникают ознобы, мышечно-суставные боли. Лихорадка обычно длится 5-7 суток, может продолжаться до 12 дней. Иногда выявляется болезненное увеличение лимфатических узлов, расстройства стула, боли в животе, сухой кашель. Около 2-4 дня болезни появляется обильная полиморфная сыпь с локализацией на коже головы, туловище, конечностях. Элементы сыпи чрезвычайно разнообразны (бугорки, пятна, пузырьки), вызывают умеренный зуд, сохраняются до 10-х суток заболевания, исчезают бесследно. Органные поражения нехарактерны.
Осложнения
Везикулезный риккетсиоз редко протекает с осложнениями, обычно их появлению предшествует позднее обращение за медицинской помощью либо иммуносупрессивное состояние. Чаще выявляются кожные инфекции, вызванные другими бактериями, поражение лимфатических узлов с формированием гнойных лимфаденитов. Сердечно-сосудистая недостаточность, преходящая патологическая дисфункция центральной нервной системы возникают при выраженной токсинемии. Редкими осложнениями везикулезного риккетсиоза считаются геморрагические инсульты, инфаркты головного мозга.
Диагностика
Верификацию диагноза везикулезного риккетсиоза осуществляет инфекционист. Проводится тщательный сбор эпидемиологического анамнеза на предмет присасывания клеща, пребывания в эндемичных районах. Другие специалисты (чаще всего – дерматовенерологи и терапевты) привлекаются для консультаций при наличии показаний. Основными диагностическими лабораторно-инструментальными признаками заболевания являются:
- Физикальные данные. При объективном исследовании обнаруживается первичный язвенный аффект, покрытый темной коркой; пятнисто-папулезная, везикулезная экзантема на теле, конечностях и волосистой части головы; умеренное увеличение, безболезненность лимфатических узлов, реже – лимфаденит. Перкуторные, аускультативные и пальпаторные признаки висцеральной патологии обычно отсутствуют.
- Лабораторные исследования. Общеклинический анализ крови не имеет специфических маркеров, выявляется лейкопения, нейтропения, тромбоцитопения, увеличение СОЭ. Лейкоцитоз возникает при осложненном течении риккетсиоза. В биохимическом анализе отмечается транзиторное увеличение активности АЛТ, АСТ. В общем анализе мочи на фоне лихорадки могут определяться следы белка, эритроцитурия.
- Выявление инфекционных агентов. Изоляция риккетсий в культуре клеток – трудоемкий, длительный и дорогостоящий процесс. Наиболее информативным методом обнаружения возбудителей служит мультиплексная ПЦР, проводимая с мазками-отпечатками первичного аффекта, биоптатами кожи. Серологические реакции (ИФА) необходимо повторять с интервалами не менее 10-14 дней для фиксации роста титра антител.
- Инструментальные методики. С целью дифференциального диагноза пациентам выполняется рентгенография ОГК. По показаниям рекомендуется ультразвуковое исследование брюшной полости, почек, мягких тканей, лимфатических узлов. Для исключения токсического поражения миокарда назначается ЭКГ, при неврологических нарушениях целесообразна МРТ, КТ с контрастированием.
Дифференциальный диагноз проводится с сыпным тифом, характеризующимся тяжелым течением, наличием розеолезно-петехиальной сыпи и неврологическими поражениями; ветряной оспой с истинным полиморфизмом высыпаний, энантемой и феноменом подсыпания; инфекционным мононуклеозом, для которого типичны выраженная лимфаденопатия, тонзиллит и гепатоспленомегалия. Отличиями менингококковой инфекции считаются истинная геморрагическая сыпь, начинающаяся с нижних конечностей, выраженная интоксикация, симптомы вовлечения ЦНС.
Признаками кори являются высыпания, начинающиеся с лица и верхней половины тела, конъюнктивит, поражения слизистых; иксодовый клещевой боррелиоз протекает с мигрирующей эритемой, поражением печени, опорно-двигательного аппарата. Системная красная волчанка отличается эритематозным фотодерматитом, телеангиоэктазиями, синдромом Шегрена, симметричным поражением крупных суставов. Тромбоцитопеническая пурпура возникает без повышения температуры тела, типичные проявления – спонтанные полиморфные кровоизлияния в кожу и слизистые, кровотечения.
Лечение везикулезного риккетсиоза
Пациенты с подозрением на данную патологию подлежат госпитализации только в случае тяжелого течения либо при необходимости дифференциальной диагностики. Постельный режим назначается до нормализации температуры тела и в течение 2-3 суток стойкого безлихорадочного периода. Специальная диета не разработана, рекомендуется отказаться от приема потенциальных пищевых аллергенов, никотина и алкоголя, в связи с возможными побочными эффектами применяемых антибиотиков – от трудноперевариваемой еды. Водная нагрузка увеличивается при отсутствии противопоказаний.
Консервативная терапия
Препаратами выбора для лечения везикулезного риккетсиоза являются антибиотики. Наибольшая чувствительность возбудителя отмечена к доксициклину, хлорамфениколу, тетрациклину, макролидам. Применение пенициллинов, ванкомицина, аминогликозидов требует высокодозовых введений. Обязательно назначают ангиопротекторы и противовоспалительные средства, проводят пероральную и внутривенную дезинтоксикацию. Применять аспирин и аналоги следует с осторожностью. Симптоматическое лечение подбирается с учетом клинической необходимости у конкретного пациента.
Прогноз и профилактика
Прогноз благоприятный, характерно самоограничение болезни со спонтанным выздоровлением. В случае осложненного течения, тяжелых преморбидных состояний летальность достигает 2,8%. Продолжительность везикулезного риккетсиоза обычно не превышает 7-10 дней. Специфическая профилактика (вакцина) не разработана. К неспецифическим мерам защиты относятся плановая дератизация, применение акарицидной обработки, противоклещевых спреев, одежды с длинными рукавами и штанинами, перчаток при нахождении в природно-очаговых зонах обитания гамазовых клещей.
3. Involvement of TLR2 and TLR4 in cell responses to Rickettsia akari/ Marco A. Quevedo-Diaz, Chang Song,Yanbao Xiong// J Leukoc Biol. - 2010 - №4.
Кольцевидная эритема – поражение кожи различной этиологии, проявляющееся эритематозными высыпаниями различной (чаще всего кольцевидной) формы на кожных покровах туловища, нижних и верхних конечностей. Характеризуется длительным течением, тяжело поддается лечению. Диагностика кольцевидной эритемы основана на изучении анамнеза, данных осмотра и результатах различных серологических исследований, проводимых для исключения инфекционных заболеваний. Этиотропное лечение отсутствует, обычно осуществляют десенсибилизирующую терапию, применяют антибиотики и витаминные препараты. В ряде случаев высыпания исчезают при устранении провоцирующей патологии.
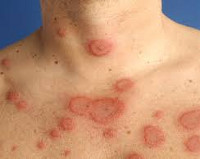
Общие сведения
Кольцевидная эритема (стойкая кольцевидная эритема, эритема Дарье, длительно протекающая эритема) – группа кожных заболеваний со сходными проявлениями – формированием кольцевидных и бесформенных эритематозных высыпаний. Одну из форм этого состояния в 1916 году описал французский дерматолог Ж. Дарье, в настоящий момент она носит название кольцевидной центробежной эритемы Дарье. Помимо этого типа заболевания существует еще несколько разновидностей патологии, различающихся между собой по возрасту развития, этиологии и клиническим проявлениям. Различные типы кольцевидной эритемы могут возникать у детей, подростков или лиц преклонного возраста. Большинство разновидностей эритемы одинаково часто диагностируются у мужчин и женщин, эритема Дарье в несколько раз чаще встречается у представителей мужского пола.

Причины кольцевидной эритемы
Этиология и патогенез кольцевидной эритемы во многих случаях остаются неясными, имеются лишь предположении о влиянии тех или иных факторов. Ревматическая форма патологии обусловлена ревматическим поражением суставов, однако причина возникновения кожных проявлений пока не установлена. Мигрирующая кольцевидная эритема, чаще выявляемая у детей и подростков, вероятно, связана с различными вирусными и бактериальными инфекциями.
Наибольшее количество вопросов вызывает этиология кольцевидной эритемы Дарье. Развитие этой формы заболевания, предположительно, может быть обусловлено грибковой инфекцией кожи, аутоиммунными процессами и приемом некоторых лекарственных средств. Кроме того, эритема Дарье нередко возникает на фоне различных гельминтозов, что также свидетельствует в пользу аутоиммунного характера заболевания. Описано множество случаев появления кольцевидной эритемы на фоне тонзиллита, других воспалительных процессов, эндокринных расстройств и нарушений гормонального фона. Онкологи отмечают, что иногда кольцевидная эритема является частью паранеопластического синдрома. Таким образом, это состояние представляет собой особую форму реактивного дерматоза различной этиологии.
Симптомы кольцевидного дерматоза
Помимо выделения перечисленных выше форм кольцевидной эритемы (ревматической, мигрирующей, Дарье), в практической дерматологии существует классификация, составленная с учетом особенностей клинического течения, которое при общих чертах различается по характеру высыпаний, продолжительности и другим характеристикам. В настоящий момент выделяют четыре клинические формы кольцевидной эритемы. Первым симптомом всех форм является образование на поверхности кожи пятен красного цвета, иногда с кожным зудом. В последующем течение каждой формы приобретает свои характерные черты.
Шелушащаяся кольцевидная эритема чаще развивается при гельминтозах и паранеопластическом синдроме. Участок покраснения со временем начинает шелушиться, в центре выявляется незначительная пигментация кожи, покраснение становится менее выраженным. Рост образования продолжается по периферии, размер патологических очагов достигает 15-20 сантиметров. Изменения центральной части выражены слабо, что в сочетании с периферическим ростом приводит к возникновению характерных образований причудливой формы. Длительность существования очага может составлять несколько месяцев, после разрешения высыпаний кожа остается пигментированной. Часто образуются новые пятна и участки кольцевидной эритемы, при многолетнем рецидивирующем течении заболевания на теле больного выявляются причудливые узоры из участков эритемы и зон гиперпигментации.
Везикулярная кольцевидная эритема имеет неясную этиологию, обычно возникает на фоне сниженного иммунитета и эндокринных расстройств. Еще на стадии красного пятна по краям очага появляются небольшие пузырьки, наполненные серозной жидкостью. В дальнейшем, как и при шелушащейся кольцевидной эритеме, наблюдается периферический рост патологического очага с формированием участка гиперпигментации в центре. В процессе роста по краям очага постоянно образуются и исчезают небольшие везикулы. Течение данной формы кольцевидной эритемы хроническое рецидивирующее, высыпания могут исчезать через несколько недель или месяцев, сменяясь развитием новых очагов.
Простая кольцевидная эритема возникает при аллергии на продукты питания или лекарственные средства. Является наиболее легким вариантом заболевания, характеризуется достаточно быстрой трансформацией пятен в кольцевидные структуры. Шелушения кожи или образования везикул не происходит, единственным проявлением заболевания становится покраснение. Кольцевидные структуры бесследно разрешаются через несколько дней или даже часов после образования.
Стойкая кольцевидная эритема имеет неясную этиологию, сопровождается формированием небольших пятен и колец диаметром до 1-го сантиметра. Иногда в зоне поражения возникают везикулы или участки шелушения. Характерно длительное течение.
В литературе также описаны такие формы кольцевидной эритемы, как телеангиэктатическая, уплотненная и пурпурозная. Из-за незначительной распространенности (менее сотни случаев) некоторые дерматологи полагают, что указанных форм кольцевидной эритемы не существует, а описанные изменения являются другими кожными заболеваниями с формированием кольцевидных структур. Вопрос относительно справедливости такого мнения на сегодняшний день остается дискуссионным.
Диагностика кольцевидной эритемы
Диагноз «кольцевидная эритема» основывается на данных анамнеза и результатах дерматологического осмотра. В спорных случаях производят биопсию кожи в области патологических очагов. При осмотре дерматолога определяются эритематозные высыпания различных форм и размеров, часто в виде причудливых замкнутых линий и полос. В зависимости от формы кольцевидной эритемы наряду с покраснением кожи может наблюдаться шелушение, образование папул или везикул.
При изучении анамнеза пациента нередко выявляются заболевания, спровоцировавшие развитие данной формы реактивного дерматоза. Возможны глистная инвазия, микозы кожи, злокачественные новообразования, воспаление элементов полости рта и верхних дыхательных путей. При отсутствии перечисленных заболеваний больному могут быть назначены лабораторные и инструментальные исследования для оценки состояния различных органов и систем и определения причин развития кольцевидной эритемы. Особенно внимательно следует отнестись к возможности онкологического поражения, поскольку кольцевидная эритема иногда является проявлением паранеопластического синдрома.
Изменения в общем анализе крови при кольцевидной эритеме имеют неспецифический характер и, в основном, способствуют установлению природы провоцирующего фактора. Например, эозинофилия может свидетельствовать о глистной инвазии или аллергии, лейкоцитоз – об остром или хроническом воспалении. Достаточно часто при кольцевидной эритеме обнаруживается диспротеинемия – нарушение соотношения между отдельными фракциями белков плазмы. При гистологическом исследовании кожи обычно выявляется неизменный эпидермис с отеком и выраженной лейкоцитарной инфильтрацией дермы. Гистоиммунофлуоресцентный анализ подтверждает накопление иммуноглобулинов класса G у базальной мембраны эпидермиса. Дифференциальный диагноз кольцевидной эритемы проводят с себорейной экземой, кольцевидной гранулемой и сифилитической розеолой.
Лечение кольцевидной эритемы
Этиотропное лечение кольцевидной эритемы отсутствует, однако успешная терапия провоцирующего заболевания может значительно уменьшить проявления данного состояния. В зависимости от выявленной патологии проводят лечение микозов кожи, тонзиллита и заболеваний желудочно-кишечного тракта. При необходимости осуществляют санацию полости рта. В процессе лечения основного заболевания используют антибиотики, противоглистные средства и другие препараты. При наличии злокачественного новообразования план терапии определяют в зависимости от локализации, распространенности и вида неоплазии.
Наряду с лечением основного заболевания при кольцевидной эритеме проводят десенсибилизирующую терапию. Используют антигистаминные средства (цетиризин, хлоропирамин), хлорид кальция и тиосульфат натрия. Для нормализации обмена веществ пациентам назначают витаминотерапию, особенно витамины С, А и Е. Больным показана гипоаллергенная диета с увеличением количества углеводов в рационе. В тяжелых случаях для уменьшения воспалительных явлений применяют кортикостероиды (преднизолон). Местно наносят противозудные мази, при наличии везикул используют антисептические средства для предотвращения вторичной инфекции.
Прогноз и профилактика кольцевидной эритемы
В целом прогноз благоприятный. Данное состояние не угрожает жизни больного и при установлении причины развития в ряде случаев поддается полному излечению. При кольцевидной эритеме невыясненной этиологии прогноз ухудшается, поскольку специалисты могут только проводить симптоматическую терапию и осуществлять лечение выявленных заболеваний, возможно никак не связанных с поражением кожи. Иногда после интенсивной десенсибилизирующей терапии кольцевидная эритема постепенно исчезает, но через некоторое время возникает снова. В подобных случаях рекомендуется постоянно соблюдать гипоаллергенную диету, периодически принимать витамины и антигистаминные средства.
Профилактика заключается в своевременном лечении воспалительных заболеваний дыхательных путей, регулярной санации полости рта и предотвращении глистной инвазии. Больные кольцевидной эритемой должны регулярно посещать дерматолога даже в период ремиссии. В особо тяжелых случаях требуется постановка на диспансерный учет.
Первичные и вторичные морфологические элементы кожи
И наконец, врач может провести дифференциальный диагноз, опираясь на морфологию кожных очагов.
Первичные патологические элементы (пятна, папулы, бляшки, везикулы, пузыри, пустулы, волдыри, узлы и опухоли) возникают в коже de novo.
Вторичные элементы (чешуйки, корки, эрозии, язвы, рубцы с атрофией и/или фиброзом) появляются в результате расчесов пациентами первичных очагов поражения.
Первичные патологические элементы кожи.
Пятно (обычно 1 см, иногда больше): небольшой плоский очаг с изменением цвета или оттенка.
Папула: небольшой (1 см), четко очерченный, выступающий над поверхностью очаг.
Бляшка: выступающий очаг размером более 1 см. Узел: мягкое или твердое образование в дерме или подкожной жировой клетчатке. Первичные патологические элементы кожи.
Опухоль: крупный узел, локализованный и пальпируемый, разного размера и консистенции.
Везикула: пузырек с прозрачным содержимым.
Пузырь: имеет более крупные размеры. Волдырь: эфемерный, отечный, ограниченный, выступающий очаг, быстро появляется и исчезает Вторичные патологические элементы кожи.
Чешуйки: сухие и/или жирные отторгающиеся фрагменты эпидермиса.
Пустула: четко очерченный очаг, содержащий свободный гной.
Корка: сухая масса экссудата из эрозий или вскрывшихся везикул/пустул, состоящая из высохших крови и серозной жидкости, чешуек и гноя.
Эрозия: четко ограниченный очаг частичной утраты эпидермиса. Вторичные патологические элементы кожи.
Язва: четко ограниченный очаг утраты эпидермиса на полную глубину, может простираться до подкожной жировой ткани.
Рубец: перманентное изменение кожи в результате вновь образовавшейся соединительной ткани после деструкции эпидермиса и дермы. Если утрата дермы и/или жировой ткани сильно выражена, очаг атрофический.
Фиброз может проявляться плотными утолщенными папулами или бляшками.
Экскориация: любой след расчесов на поверхности кожи. Трещина: любое линейное нарушение целостности кожи, обычно сопровождается болью и воспалением
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

