Что такое субконъюнктивальная гематома
Обновлено: 28.04.2024
Опухоль конъюнктивы у ребенка - клиника, диагностика, лечение
а) Гамартомы конъюнктивы. Гамартомой называется врожденное разрастание нормальных тканей в зоне их нормальной локализации. Гемангиомы — наиболее часто встречающиеся гамартоматозные новообразования. Они бывают двух типов: капиллярные и кавернозные. Капиллярный тип встречается чаще; эти гемангиомы могут являться изолированными новообразованиями конъюнктивы или частью новообразования, прорастающего также в глазницу и веки.
Эти новообразования выявляются вскоре после рождения и представляют собою выступающие над поверхностью мягкие узелки, которые обычно растут и становятся выраженными в первый год жизни, после чего начинается их инволюция. В подавляющем большинстве случаев активного вмешательства не требуется.
Изредка в процесс могут вовлекаться веки, периорбитальные ткани, конъюнктива и глубжележащие ткани глазницы. Обширные ангиоматозные изменения могут препятствовать визуализации роговицы. Распространение процесса на веки вызывает птоз. Более глубокое поражение глазницы может вызывать экзофтальм, усиливающийся при выполнении пробы Вальсальвы. При сдавлении опухолью глазного яблока может развиваться астигматизм.
Вследствие анизометропии или, реже, депривации, может развиться амблиопия. В некоторых случаях заболевание сопровождается сдавлением зрительного нерва, косоглазием и ксеротическим кератитом.
Местное или системное введение стероидов или терапия пропранололом применяются при необходимости (почти всегда) при наличии глазничного компонента; эффективность составляет 30-60%. Системное введение интерферона альфа-2а, ранее применявшееся в качестве терапии резерва при жизнеугрожающих гемангиомах более не используется из-за побочных эффектов.
Кавернозная гемангиома — гораздо более редкое и объемное новообразование, чем капиллярная. Для нее более характерно поражение глубжележащих структур. Эта опухоль самостоятельно не регрессирует и удаляется оперативным путем.
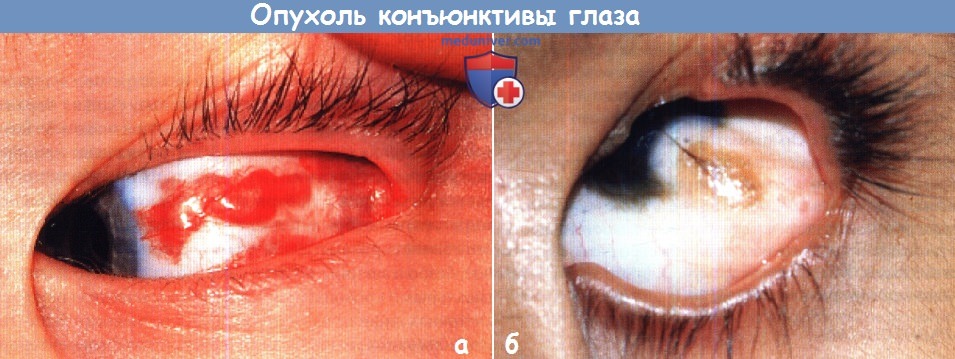
а - Субконъюнктивальная капиллярная гемангиома у в остальном здорового ребенка.
Хотя при рождении она была очень крупной и спонтанно регрессировала, сохраняется склонность к рецидивирующим субконъюнктивальным кровоизлияниям.
В этом случае гематома ограничена субконъюнктивальной тканью, но, как видно, растет кпереди.
б - Дермоид. Височный лимбальный дермоид у пятилетнего мальчика, вызывающий выраженный астигматизм. На поверхности виден рост волос.
б) Хористомы конъюнктивы. Хористомы — врожденные опухоли, состоящие из аномально локализованных нормальных пролиферирующих клеток. Дермоиды и липодермоиды — наиболее часто встречающиеся на конъюнктиве хористомы. Дермоиды — плотные новообразования, часто локализующиеся на лимбе. Их поверхность либо гладкая куполообразная, либо кератинизированная, содержащая волосы. Дермоид содержит все ткани кожи, в том числе придатки кожи — сальные железы и волосы. Они могут развиваться изолированно или являться частью синдрома Goldenhar (окулоаурикуловертебральная дисплазия), при котором также поражаются структуры, развивающиеся из первой жаберной дуги.
Для дермоидов характерна тенденция к росту в пубертатный период. Обычно они протекают бессимптомно, но большие дермоиды могут вызывать раздражение, косметические дефекты или выраженный астигматизм. В таких ситуациях возможно хирургическое удаление. Поскольку для этих опухолей характерно прорастание более глубоких структур, во время операции должна быть доступна донорская роговица или склера.
Липодермоиды — более мягкие новообразования желтого цвета, часто развивающиеся в области наружной спайки. В большинстве случаев их заднюю границу четко определить не удается. Гистологически придаточные структуры кожи не выявляются. Они редко требуют лечения. Оперативное лечение, если оно необходимо, должно выполняться предельно осторожно, чтобы избежать повреждения других структур, особенно слезной железы, и потому, что обширное иссечение провоцирует развитие симблефарона.
в) Эпителиальные опухоли конъюнктивы. Плоскоклеточные папилломы у детей выглядят как мясистые, часто множественные, опухоли на ножке. Они имеют сосудистую ножку, окруженную акантозным эпителием и встречаются на слезном мясце, в сводах и на краях век. Они вызываются вирусом папилломы человека 6 типа. Распространение вируса может вызвать появление на поверхности обширных сливных зон поражения. Поверхность папилломы разрастается наподобие ветвей дерева с мелкими сосудистыми ответвлениями на поверхности. Местное применение митомицина (0,02%) эффективно уменьшает размеры опухоли.
Препарат закапывается дважды в день в течение 15 дней. В зависимости от наблюдаемого эффекта, курс лечения можно повторить дважды или трижды через интервалы в 15 дней. Местное лечение интерфероном также представляется оправданным. Если лечение этими препаратами не принесло результатов, новообразование можно иссечь и выполнить криокоагуляцию.
Кератоакантомы характеризуются псевдоэпителиматозной гиперплазией с островком кератинизации в центре. Эта опухоль выглядит как безболезненный плотный серо-белый кератинизированный узел; в течение 3-4 недель отмечается его интенсивный рост. Эту доброкачественную опухоль часто ошибочно принимают за плоскоклеточную карциному. Лечение заключается в полном хирургическом иссечении с криокоагуляцией основания.
д) Лимфангиомы конъюнктивы. Эти редкие опухоли представляют собою выстланные эндотелием гамартоматозные пролифераты. Связи с какими-либо наследственными или системными факторами не выявлено. На конъюнктиве они клинически проявляются в виде прозрачных сосудов с заполненными прозрачной жидкостью кистами различного размера, изолированными или разбросанными между заполненными кровью сосудами гемангиомы. Могут увеличиваться при выполнении пробы Вальсальвы. Кровоизлияние в лимфангиому глазницы может вызвать быстро нарастающий экзофтальм и требует оказания неотложной офтальмологической помощи: наличие субконъюнктивальной и буккальной ткани лимфангиомы может указывать на этиологию состояния.
е) Рабдомиосаркома конъюнктивы. Это наиболее часто встречающаяся у детей злокачественная опухоль глазницы. Конъюнктива является источником первичной опухоли примерно в 12% случаев рабдомиосаркомы глазницы. Обычно опухоль поражает верхние и верхне-носовые отделы. Опухоль выглядит как светло-коричневое выступающее над поверхностью новообразование и может быть ошибочно принята за очаг воспаления, папиллому, капиллярную гемангиому или кисту конъюнктивы. Неэффективность медикаментозной терапии и быстрое прогрессирование опухоли — характерные признаки, которые должны насторожить клинициста. Для диагностики прорастания в глазницу необходимо выполнение МРТ. Проводится лучевая терапия и адъювантная химиотерапия.
ж) Нейрофибромы и неврилеммомы конъюнктивы. Эти опухоли развиваются из шванновских клеток нервных волокон. Нейролеммомы представляют собою отдельные массы, тогда как нейрофибромы имеют вид неправильной формы новообразований и бывают местными или диффузными. Отдельные проявляющиеся клинически нейрофибромы подлежат удалению, диффузные опухоли лечатся периодическим частичным иссечением.
з) Ювенильная ксантогранулема конъюнктивы. Ювенильная ксантогранулема — идиопатическое заболевание, характеризующееся появлением у детей кожных высыпаний, при котором поражение конъюнктивы встречаются очень редко. Большинство случаев поражения конъюнктивы описаны у взрослых при отсутствии изменений кожи. Изменения конъюнктивы выглядят как солитарные выступающие над поверхностью новообразования вблизи лимба. Обычно они представляют собою округлые желтые/мясного цвета массы. При гистологическом исследовании выявляются липидные гистиоциты, клетки хронического воспаления и характерные гигантские клетки Touton.
Большинство новообразований конъюнктивы иссекаются с целью уточнения диагноза. Однако они могут регрессировать спонтанно или в результате местного применения стероидов.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
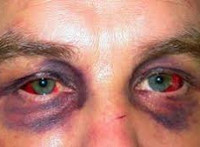
Субконъюнктивальное кровоизлияние – ограниченное скопление крови в пространстве между склерой и конъюнктивой. Патология характеризуется бессимптомным течением, редко возникает зрительный дискомфорт, ощущение постороннего тела в глазу. Для постановки диагноза проводят наружный осмотр зоны поражения, биомикроскопию глаза, гониоскопию, офтальмоскопию, назначают анализ крови и коагулограмму. В большинстве случае лечение не требуется. В качестве вспомогательной терапии используют лекарственные средства из группы ангиопротекторов, препараты искусственной слезы, витамины Р и С.
Общие сведения
Субконъюнктивальное кровоизлияние или гипосфагма – широко распространенное явление в практической офтальмологии. Признаки данной патологии выявляются у 98% пациентов с контузией глазного яблока. Согласно статистическим данным, кровотечение на фоне травматического поражения возникает в 10 раз реже кровоизлияний нетравматического генеза. У мужчин заболевание диагностируют чаще, чем у женщин, что связано с более высокими физическими нагрузками. Подконъюнктивальная гематома может развиваться в любом возрасте, наиболее редко встречается в период новорожденности. Географических особенностей распространения не отмечается.

Причины субконъюнктивального кровоизлияния
Подконъюнктивальное кровотечение – это полиэтиологическое состояние, в основе развития которого лежат местные или системные патологические процессы. Редко гипосфагма возникает при повышенных физических нагрузках или увеличении венозного давления, что наблюдается при сильном кашле, рвоте. Выявление субконъюнктивального кровотечения в неонатальном периоде свидетельствует о синдроме травматической асфиксии или дефиците витамина С. Причинами появления симптомов заболевания во взрослом возрасте являются:
- Повышение внутриглазного давления. Повреждение капилляров микроциркуляторного русла часто возникает на фоне офтальмогипертензии. В группу риска также входят пациенты с гипертонической болезнью, гипертиреозом.
- Механическое повреждение конъюнктивы. Провоцировать субконъюнктивальные кровоизлияния могут травмы органа зрения, реже – интенсивное протирание глаз, попадание инородного тела.
- Изменение реологических свойств крови. Снижение вязкости крови обусловлено анемическим синдромом, врожденной или приобретенной коагулопатией, приемом лекарственных средств из группы антикоагулянтов и антиагрегантов.
- Острый геморрагический конъюнктивит. Возникновение геморрагической формы заболевания обусловлено инфицированием вирусом Коксаки или энтеровирусом.
- Травмы головы и глаза. Подконъюнктивальная гематома – распространенный симптом черепно-мозговой травмы, перелома основания черепа и контузионных поражений глазного яблока.
- Ятрогенное воздействие. Развитие гипосфагмы часто потенцирует повреждение кровеносных сосудов при выполнении ретро- или парабульбарных инъекций. Патология может возникать в послеоперационном периоде при выполнении разрезов конъюнктивы или наложении швов.
Патогенез
Конъюнктивальная оболочка содержит множество мелких кровеносных сосудов, склонных к повышенной ломкости. Повреждение капиллярной сети конъюнктивы приводит к спонтанному развитию регионального кровоизлияния. Кровяные сгустки при этом накапливаются между конъюнктивой и склерой, что проявляется образованием ярко-красной гематомы. Согласно другой патогенетической теории, подконъюнктивальное кровотечение возникает при нарушениях в системе свертывания. Расстройство гемостаза обусловлено отсутствием или низким содержанием факторов свертывания, количественными или качественными аномалиями тромбоцитов либо патологией эндотелиального слоя сосудистой стенки.
Классификация
Различают врожденную и приобретенную форму нозологии. Субконъюнктивальное кровоизлияние принято классифицировать в зависимости от площади поражения. Выделяют следующие варианты заболевания:
- Істепень. Признаки кровотечения визуализируются на 1/4 поверхности глазного яблока.
- ІІстепень. В патологический процесс вовлечено не более половины площади орбитальной конъюнктивы.
- ІІІстепень. Отмечается поражение от 2/3 пространства между наружной оболочкой глаза и склерой до его полного заполнения кровяными сгустками.
Симптомы субконъюнктивального кровоизлияния
Выраженность клинических проявлений определяется обширностью поражения. При І-ІІ степени кровотечения пациенты не предъявляют жалоб. ІІІ степень сопровождается дискомфортом, который усиливается при моргании, чувством инородного тела. Патология не вызывает болевого синдрома и зрительной дисфункции. Больные отмечают выраженный косметический дефект, заметный невооруженным глазом. На белом фоне склеры визуализируется красный участок кровоизлияния неправильной формы, размеры которого определяются стадией. В течение 2-14 дней симптомы самостоятельно исчезают. Редко клинические проявления сохраняются на протяжении 3 недель и более. При возникновении патологии на фоне нарушения гемостаза субконъюнктивальные кровоизлияния приобретают рецидивирующий характер.
Осложнения
Осложнения наблюдаются крайне редко. Обширное поражение становится причиной присоединения инфекционных и воспалительных осложнений (конъюнктивит, блефарит, кератит). При ятрогенной этиологии возможно нагноение гематомы с последующим развитием пан- и эндофтальмита, реже – генерализацией инфекции в форме сепсиса. Нарушение распределения слезной пленки проявляется синдромом сухого глаза, ксерофтальмией. Кровотечение может сопровождаться кровоизлиянием в переднюю камеру глаза (ПКГ) или стекловидное тело. ІІІ степень приводит к незначительному повышению офтальмотонуса.
Диагностика
Для постановки предварительного диагноза достаточно провести наружный осмотр. На начальных стадиях зона орбитальной конъюнктивы имеет ярко-красный цвет, который позже сменяется желто-зеленой окраской. Комплекс инструментальных и лабораторных методов обследования включает:
- Биомикроскопию глаза. Цель проведения исследования – визуализировать источник кровотечения. Позволяет обнаружить признаки развития воспалительных и инфекционных осложнений.
- Гониоскопию. Методика применяется для исключения сопутствующего кровотечения в ПКГ.
- Офтальмоскопию. Осмотр глазного дна необходим для выявления симптомов поражения внутренней оболочки глаза, центральной вены сетчатки и диска зрительного нерва.
- Общий анализ крови (ОАК). К предрасполагающим факторам относятся такие изменения реологии, как снижение уровня тромбоцитов, эритроцитов, гемоглобина и цветного показателя.
- Коагулограмму. Проводится для обнаружения признаков нарушения свертываемости. О патологии системы гемостаза свидетельствует увеличение протромбинового времени, активированного частичного тромбинового времени (АЧТВ), снижение концентрации фибриногена.
Дифференциальная диагностика осуществляется с гемофтальмом и гифемой. В отличие от гипосфагмы, при гемофтальме кровяные сгустки накапливаются в стекловидном теле, специфические проявления включают плавающие помутнения перед глазами, светобоязнь, появление «тумана» перед глазами. Методом визометрии определяется снижение зрительных функций. Отличительной чертой гифемы является наличие уровня крови в области радужной оболочки, обнаруживающегося при визуальном осмотре. При выявлении изменений в ОАК или коагулограмме показана консультация гематолога.
Лечение субконъюнктивального кровоизлияния
Применение специальных методов лечения не требуется, поскольку все проявления самостоятельно нивелируются в течение 1-3 недель. Этиотропная терапия сводится к устранению основного заболевания. По индивидуальным показаниям назначаются:
- Ангиопротекторы. Показан пероральный прием с целью увеличения резистентности капиллярной стенки. Лекарственные средства обладают спазмолитическим эффектом, улучшают микроциркуляцию и реологию крови.
- Витаминотерапия. При частых кровотечениях рекомендовано применение витаминов С, Р (рутин), которые оказывают капилляропротекторное действие.
- Увлажняющие препараты. Активный компонент увлажняющих средств (гидроксипропилцеллюлоза) способствует утолщению и стабилизации слезной пленки, более быстрому рассасыванию гипосфагмы.
- Антибактериальные средства. Необходимы в случае развития субконъюнктивального кровоизлияния на фоне острого геморрагического конъюнктивита или при возникновении вторичных воспалительных осложнений.
Прогноз и профилактика
Прогноз для жизни и трудоспособности благоприятный. Развитие патологии не приводит к нарушению зрительных функций. Специфическая профилактика отсутствует. Неспецифические превентивные меры сводятся к контролю внутриглазного и системного артериального давления, своевременной диагностике и лечению заболеваний крови и органа зрения. При выявлении признаков кровотечения нужно отменить антикоагулянты и антиагреганты (аспирин, клопидогрель, гепарин) либо уменьшить дозировку. Пациентам с рецидивирующими субконъюнктивальными кровоизлияниями следует 2 раза в год проходить обследование у офтальмолога и гематолога.
Гематома мягких тканей – это полость, образовавшаяся в результате травмы и заполненная кровью или сгустками. Возникает при излитии крови в ткани из поврежденного сосуда. Представляет собой плотное или флуктуирующее опухолевидное образование, болезненное при пальпации, сопровождающееся отеком и изменением цвета кожи. При глубоком расположении проявляется нарушением формы и локальным увеличением объема пораженного участка. Патология диагностируется на основании жалоб, данных анамнеза и внешнего осмотра. В сомнительных случаях назначается ультрасонография. Лечение – местные консервативные мероприятия, в тяжелых случаях показано вскрытие, дренирование.
МКБ-10


Общие сведения
Гематома мягких тканей – распространенное патологическое состояние в современной травматологии. Может выявляться в области конечностей, лица или туловища, быть небольшой или обширной, располагаться подкожно, внутримышечно, подфасциально, под слизистой оболочкой. Мелкие поверхностные гематомы чаще обнаруживаются в области пальцев рук, обширные скопления крови – в зоне нижних конечностей (голени и бедра). Небольшие образования нередко рассасываются самостоятельно. При попадании инфекции наблюдается нагноение. Патология диагностируется у всех групп населения, отмечается некоторое преобладание людей с высоким уровнем физической активности (детей, молодых мужчин).
Причины
Гематомы могут обнаруживаться при любых видах травматических повреждений (автодорожных, производственных, падениях с высоты и пр.), но наиболее распространенной причиной их образования является бытовая травма. Патология обычно возникает после прямого удара при ушибе, может формироваться вследствие интенсивного сдавления, разрыва сосуда при переломах, вывихах и других повреждениях. Предрасполагающими факторами, увеличивающими вероятность развития данного состояния, являются заболевания, сопровождающиеся нарушениями со стороны свертывающей системы крови и повышенной хрупкостью сосудистой стенки.
Патогенез
В основе механизма формирования гематомы мягких тканей лежит разрыв кровеносного сосуда без наличия раны, реже – при небольшой ране (обычно колотой). Интенсивное локальное травматическое воздействие при ушибе, повреждение костным отломком, резкое противоестественное смещение одних анатомических структур относительно других при переломе или вывихе становится причиной нарушения целостности сосудистой стенки. Кровь под давлением вытекает и «раздвигает» ткани, формируя полость.
Часть крови пропитывает ткани, поэтому в дальнейшем наблюдаются цикличные изменения цвета кожных покровов, обусловленные распадом эритроцитов с образованием гематоидина и гематосидерина. Вначале место повреждения становится багровым или багрово-синюшным, позже приобретает зеленоватый, а затем желтоватый оттенок. При глубоких гематомах цвет кожи может оставаться неизмененным.
В последующем гематома либо рассасывается, либо длительно сохраняется, претерпевая ряд последовательных изменений, завершающихся рубцеванием. При вскрытии свежих образований кровь алая, вязкая, густая, иногда желеобразная, что объясняется активностью факторов свертывания. Позже в полости обнаруживаются либо старые сгустки, либо темная жидкая лизированная кровь. При опорожнении застарелых гематом сгустки могут быть твердыми, образовывать цельную массу, плохо отделяться от окружающих тканей, что связано с начавшимся процессом рубцевания и перерождения в фиброзную ткань. Инфицированные полости заполнены серозным или гнойным содержимым.
Классификация
Систематизация осуществляется по нескольким признакам. Целью деления на группы является оценка тяжести патологии, выбор лечебной тактики, определение необходимости проведения хирургического вмешательства и наиболее вероятного прогноза. В клинической практике различают следующие виды гематом:
- По локализации. Гематомы могут быть расположены под кожей, в подслизистом слое, под фасцией, в толще мышечной ткани. Наиболее крупные полости локализуются внутри мышц или подфасциально (между мышцей и фасцией), что обусловлено богатым кровоснабжением и эластичностью скелетной мускулатуры.
- По состоянию сосуда. Пульсирующие гематомы формируются при повреждении сосуда большого калибра, отличаются отсутствием тромба в зоне повреждения, возможностью свободного движения крови из полости образования в полость сосуда и обратно. Непульсирующие гематомы обнаруживаются при нарушении целостности мелких и средних сосудов, дефект стенки которых быстро закрывается тромбом.
- По состоянию излившейся крови. Несвернувшиеся (свежие) гематомы выявляются в первые часы или дни после травмы, свернувшиеся – спустя несколько суток, лизированные (заполненные старой кровью, неспособной к свертыванию) – через несколько недель. Указанные сроки могут колебаться в зависимости от активности факторов свертывания, размера образования и иных обстоятельств. При проникновении инфекции наблюдается инфицирование, позже – нагноение.
- По отношению к тканям. При развитии диффузных гематом процесс пропитывания тканей кровью преобладает над процессом их «раздвигания», полость небольшая или отсутствует. При формировании ограниченных образований ткани пропитаны незначительно, основная масса излившейся крови находится в полости. Осумкованные гематомы определяются в отдаленные сроки, характеризуются наличием слоя плотной соединительной ткани, отделяющей полость от окружающих структур.
- По степени тяжести. Легкие гематомы возникают примерно через сутки после травматического эксцесса, чаще рассасываются самостоятельно. Образования средней тяжести формируются в течение 3-5 часов, требуют проведения консервативных или оперативных мероприятий. Тяжелые повреждения диагностируются через 1-2 часа после травмы, являются показанием для вскрытия и дренирования.

КТ ОГК. Гиперденсное скопление крови в толще мышечного массива грудной стенки справа, окруженное зоной отека.
Симптомы
Первыми проявлениями патологии становятся боль и местный отек. Характерным отличием гематомы от других травм мягких тканей на ранней стадии является более выраженная ограниченность припухлости, отсутствие постепенного перехода от отечных структур к неизмененным. В последующие часы отек начинает распространяться. Болезненность усиливается, движения ограничиваются из-за боли. Пациенты предъявляют жалобы на ощущение давления или напряжения в пораженной зоне. При поверхностном расположении гематомы кожа становится синюшно-багровой. При глубокой локализации полости может выявляться локальная гиперемия кожных покровов, иногда цвет кожи не изменяется.
При пальпации на начальном этапе флуктуация обычно отсутствует, определяется уплотнение и резкая болезненность. После формирования ограниченной полости, содержащей жидкую кровь, выявляется положительный симптом зыбления. Вначале пораженная область при ощупывании напряженная, после спадания отека плотность тканей может снижаться. При благоприятном течении припухлость постепенно уменьшается в размере и исчезает, при неблагоприятном – сохраняется в течение длительного времени, вызывает болезненность при движениях.
Осложнения
Основным возможным негативным последствием гематомы мягких тканей является ее нагноение с образованием абсцесса. Осложнение чаще обнаруживается при сопутствующих повреждениях кожных покровов. При попадании инфекционных агентов в полость образования болевой синдром усиливается, отмечается локальная гиперемия и гипертермия, присоединяются симптомы общей интоксикации. В отдельных случаях возможно распространение гнойного процесса с формированием флегмоны или развитием сепсиса.
Диагностика
Диагностика осуществляется врачом-травматологом. При отсутствии признаков поражения костей и суставов дополнительные исследования обычно не требуются, диагноз выставляется с учетом данных анамнеза (наличие свежей травмы с характерным механизмом), жалоб больного и результатов физикального обследования. При глубоко расположенных гематомах для оценки тяжести повреждения и дифференцировки с ушибом может назначаться УЗИ мягких тканей. При сопутствующем поражении твердых структур выполняется рентгенография соответствующего сегмента. Кроме ушиба дифференциальную диагностику иногда приходится проводить с переломами, надрывами связок и мышц, реже – с синдромом позиционного сдавления, острым миозитом, ишемией при тромбозе сосуда мелкого или среднего калибра и некоторыми другими состояниями, сопровождающимися плотным локальным отеком.

Лечение гематомы мягких тканей
Лечение обычно осуществляется амбулаторно, тактика определяется тяжестью процесса и временем с момента травмы. При свежих повреждениях конечности придают возвышенное положение, прикладывают холод (грелку с холодной водой, пакеты со льдом, завернутые в полотенце), накладывают давящую повязку для уменьшения кровотечения. После организации небольших образований назначают УВЧ, применяют теплые грелки для ускорения рассасывания. Небольшие поверхностно расположенные гематомы вскрывают в условиях травмпункта. При крупных и глубоких полостях, появлении признаков инфицирования показана госпитализация в травматологическое отделение, вскрытие и дренирование на фоне антибиотикотерапии. При неинфицированных гематомах после вскрытия рекомендовано тугое бинтование для устранения полости и ускорения заживления.
Прогноз и профилактика
Прогноз обычно благоприятный. Большинство гематом рассасывается самостоятельно в течение 2-3 недель. Средний срок нетрудоспособности после вскрытия полости составляет около 2 недель, исходом становится полное выздоровление. При отсутствии лечебных мероприятий возможно образование массива фиброзной ткани (рубца) с формированием внешнего дефекта. При наличии инфекции сроки лечения и прогноз могут колебаться, зависят от тяжести процесса. Профилактика включает предотвращение травм и раннее обращение за медицинской помощью при получении повреждений.
Контузии глаза – это поражение органа зрения, вызванное ударом тупым предметом или ударной волной. Клинические проявления определяются характером травмы. Общие симптомы включают снижение остроты зрения, усиленное слезотечение, фотофобию, появление «пелены» перед глазами, болезненность в области орбиты. Диагностика основывается на применении биомикроскопии, визометрии, рентгенографии, офтальмоскопии, МРТ, гониоскопии, тонометрии. В качестве консервативной терапии используются противовоспалительные, антибактериальные, гипотензивные и антисептические средства. Оперативным путем устраняют разрывы оболочек глазного яблока.
Общие сведения
Контузии глаза составляют около 1/3 всех травматических повреждений органа зрения, приводящих к слепоте и инвалидизации больного. Согласно статистическим данным, наиболее распространена легкая степень поражения – 84,9%. В 55,5% случаев причиной патологии является бытовая травма. 79,4% пациентов впоследствии страдают спазмом аккомодации. У 68,3% больных диагностируют эрозивные дефекты на поверхности роговой оболочки. Распространенность субконъюнктивального кровоизлияния при контузиях глаза составляет 98%. Спустя 6-12 месяцев у 3,4 % пациентов сохраняется рецессия УПК, у 0,5% – стойкий мидриаз и у 2,3% – пигментация глазного дна.

Причины контузии глаза
Этиология заболевания напрямую связана с воздействием травматического агента. Определение этиологических факторов играет важную роль в постановке диагноза и выборе тактики лечения. Основные причины развития заболевания представлены:
- Черепно-мозговой травмой. Приводит к развитию непрямой формы патологии. Пациенты отмечают появление симптомов со стороны органа зрения, однако при визуальном осмотре патологические изменения переднего отдела глаз отсутствуют.
- Прямым ударом. Чаще всего встречается при бытовых травмах. Воздействие этиологического фактора становится причиной травмы глазного яблока с преимущественным повреждением наружных структур.
- Взрывной волной. Влечет за собой наиболее тяжелые последствия, что обусловлено комбинированным поражением наружного и внутреннего отдела. Патологический процесс развивается симметрично.
Патогенез
В основе прямой контузии лежит непосредственное воздействие повреждающего фактора на глазное яблоко. После механического удара происходит деформация внутриглазных структур, ведущая к резкому повышению внутриглазного давления. Нарушение гемодинамических процессов и внутриглазной гидродинамики влечёт за собой появление очагов кровоизлияния. Изменение биохимических показателей жидких сред провоцирует стресс-реакцию. При непрямом типе воздействия патологический агент не соприкасается с глазом, а оказывает влияние опосредованно через кости черепа. При пораженных внутренних оболочках и оптических средах целостность конъюнктивы и роговицы не нарушена. На степень тяжести контузии влияет вес и площадь травмирующего агента. При высокой скорости движения предмета и большой площади ударной поверхности вероятность тяжелого течения существенно возрастает. Выраженность заболевания также зависит от точки приложения повреждающего фактора.
Классификация
Контузия глаза – это приобретённое заболевание. Различают прямую и непрямую формы патологии. Согласно принятой в отечественной офтальмологии клинической классификации выделяют следующие степени тяжести:
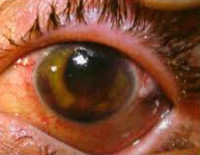
- I степень. При легкой контузии выявляются подкожные кровоизлияния в окологлазничной области, признаки гипосфагмы. Характер раны – рвано-ушибленный. Отрывов или разрывов век и конъюнктивы не возникает. Визуализируется лёгкая отечность и эрозивные дефекты роговой оболочки.
- II степень. Зона поражения роговицы ограничена отеком, надрывом поверхностных слоёв оболочек глаз. Наблюдается разрыв радужки у зрачкового края. Внутриглазные мышцы спазмированы.
- III степень. Полный разрыв или отрыв века и радужки с распространением на склеру. Края дефекта неровные. Роговица пропитана кровью. Осложняется переломом костной стенки орбиты.
- IV степень. Особо тяжёлая контузия сопровождается размозжением глазного яблока. Отмечается компрессия или разрыв волокон зрительного нерва в костном канале.
Симптомы контузии глаза
При первой степени заболевания пациенты предъявляют жалобы на повышенное слезотечение, светобоязнь, чувство рези в глазу, невозможность разомкнуть веки. Спазм аккомодации не приводит к зрительной дисфункции. Интенсивность субконъюнктивального кровоизлияния нарастает в течение первых 2 часов с момента травмы, затем самостоятельно регрессирует на протяжении 2-3 недель. Для второй степени характерно развитие выраженного болевого синдрома, который усиливается при попытке произвести движения глазными яблоками. Острота зрения резко снижена. Больные отмечают появление «пелены» или «тумана» перед глазами.
При тяжелом течении сохраняется только светоощущение. Формируется выраженный косметический дефект. Боль иррадиирует в надбровные дуги, височные и лобные отделы головы. Чувствительность роговицы резко снижена. Вывих хрусталика проявляется факодонезом (дрожанием хрусталика) или иридодонезом (колебательными движениями радужки). При четвертой степени отмечается полная потеря зрения. Появление «мушек» или «плавающих помутнений» перед глазами свидетельствует об отслойке внутренней оболочки. Визуально определяется выраженный экзофтальм. Подвижность глазных яблок резко затруднена.
Осложнения
Поражение 2-4 ст. тяжести осложняется гипосфагмой, гемофтальмом и кровоизлиянием в переднюю камеру. Травматическая рецессия угла передней камеры лежит в основе развития вторичной глаукомы. При поражении увеального тракта возникает хориоретинит. Посттравматические реакции окружающих тканей ведут к образованию гониосинехий. При тяжелой травме наблюдается нейроретинопатия, хориоретинальная дистрофия, атрофия зрительного нерва. У пациентов с данной патологией в анамнезе существует высокий риск вторичной катаракты и травматической отслойки сетчатки. При разрыве склеры по окружности лимба возможно возникновение травматической аниридии.
Диагностика
Постановка диагноза производится с учетом анамнестических сведений, результатов физикального осмотра и инструментальных методов исследования. При сборе анамнеза необходимо уточнить, сколько времени прошло с момента травматического повреждения, установить причины и механизм травмы. Комплекс офтальмологического обследования включает:
- Биомикроскопию глаза. При легком поражении и контузии средней тяжести выявляется отек и эрозии роговицы. На передней поверхности хрусталика определяется «пигментный отпечаток» (кольцо Фоссиуса). При 3 степени наблюдается помутнение, вывих или подвывих хрусталика.
- Офтальмоскопию. Постконтузионные изменения глазного дна подразделяют на ранние (до 2 месяцев) и поздние. Визуализируется изменение сетчатки «берлиновского» типа, при котором возникают облакообразные помутнения серого или белесоватого цвета. Видны очаги кровоизлияния, разрывы внутренней и сосудистой оболочек. Обнаруживаются признаки суб- и атрофии зрительного нерва.
- Гониоскопию. Обследование осуществляют под региональным инстилляционным обезболиванием при условии сохраненной прозрачности роговицы. При 2 ст. патологии в передней камере выявляется кровь.
- Визометрию. Степень снижения остроты зрения варьирует от незначительной дисфункции до полной слепоты.
- Рентгенографию лицевого отдела черепа. Показана при средней и тяжелой степени повреждения. Исследование проводят в прямой и боковой проекции для исключения перелома и деформаций костных стенок орбиты, диагностики кровоизлияния в околоносовые синусы. При необходимости дополнительно выполняют КТ головы.
- МРТ головы. Магнитно-резонансная томография дает возможность наиболее точно определить уровень и характер поражения оптических волокон и внутриглазных мышц, выявить локальные участки кровоизлияния.
- УЗИ глаза. Обследование применяется при помутнении оптических сред. Методика позволяет визуализировать признаки кровоизлияния в стекловидное тело и переднюю камеру, уточнить характер поражения хрусталика и заднего сегмента глазного яблока.
- Бесконтактную тонометрию. В раннем периоде внутриглазное давление резко повышается. Далее изменения офтальмотонуса варьируют от выраженного гипертонуса до гипотонии, что определяется механизмом нанесения удара.
Лечение контузии глаза
Терапевтическая тактика зависит от выраженности патологических изменений и характера повреждения внутриорбитальных структур. При 1 ст. специальное лечение обычно не требуется. Гипосфагма самостоятельно рассасывается в течение 14-21 дней. Эпителий роговой оболочки в зоне эрозии регенерирует за 3-4 дня. В зависимости от объема поражения при контузии 2-4 степени применяется консервативное или хирургическое лечение. Медикаментозная терапия базируется на применении:
- Противовоспалительных препаратов. При 1 степени показаны нестероидные противовоспалительные средства (НПВС). Начиная со 2 ст. целесообразно назначение глюкокортикоидов в виде парабульбарных инъекций.
- Ферменты. Фибринолизин используют в офтальмологической практике при кровоизлияниях травматического генеза. Коллагеназу вводят субконъюнктивальным путем при помощи электрофореза.
- Антибактериальные средства. Применяются на протяжении всего периода лечения с целью профилактики развития бактериальных осложнений.
- Антисептики. Назначают курсом длительностью в 10 дней. Инстилляции антисептиков проводят от 2 до 6 раз в день.
- Симпатомиметики. Мидриатики используют для расширения зрачка, профилактики образования рубцовых сращений, передних гониосинехий.
- Гипотензивные препараты. При выявлении повышенного внутриглазного давления в раннем послеоперационном периоде показана местная гипотензивная терапия.
Оперативные вмешательства необходимы при разрывах век, роговицы и склеры. Выявление травматического иридодиализа требует выполнения иридопластики. Корень радужной оболочки фиксируют к лимбу у склерального края. При подозрении на разрыв наружной соединительнотканной оболочки проводят ревизию раны. При ретробульбарной гематоме выполняют пункцию с дальнейшим дренированием. При повреждении костных стенок глазницы показана консультация отоларинголога, нейрохирурга. При сохранении целостности зрительного нерва осуществляют органосберегающую операцию. В случае полной атрофии нервных волокон рекомендуется энуклеация.
Прогноз и профилактика
Исход заболевания определяется степенью тяжести контузии, характером поражения структур глазного яблока. Прогноз в отношении зрительных функций при 3-4 степени неблагоприятный. Пациент должен находиться на диспансерном учете у офтальмолога на протяжении 1 года. При плановом осмотре необходимо проведение тонометрии, прямой офтальмоскопии. При неэффективности гипотензивной терапии показано оперативное лечение глаукомы. Специфические методы профилактики не разработаны. Неспецифические превентивные меры сводятся к применению средств индивидуальной защиты на производстве (ношение очков, каски).
Травматическое субконъюнктивальное кровоизлияние. Диагностика, лечение
Субконъюнктивальное кровоизлияние является частой причиной обращения за экстренной офтальмологической помощью, что в большинстве случаев обусловлено его внезапным появлением. Причины возникновения субконъюнктивальных кровоизлияний многочисленны, а степень тяжести может быть различной.
Спонтанное субконъюнктивальное кровоизлияние часто возникает при маневре Вальсальвы, сопровождающемся подъемом венозного давления, как, например, при кашле, чихании, рвоте или поднятии тяжестей. Острый бактериальный и вирусный конъюнктивит также является частой причиной субконъюнктивального кровоизлияния. Системная артериальная гипертензия и нарушения свертывания крови могут быть предрасполагающими факторами при повторных кровоизлияниях. Однако часто специфическую причину таких кровоизлияний невозможно обнаружить.
Травматическое субконъюнктивальное кровоизлияние может быть связано как с минимальной травмой, такой как потирание глаза, так и сопровождать крайне тяжелые открытые травмы глаза.
Диагностика субконъюнктивального кровоизлияния
Сбор анамнеза является важным этапом в установлении этиологии субконъюнктивального кровоизлияния. Поскольку субконъюнктивальные кровоизлияния часто затрудняют осмотр подлежащей склеры, точное установление механизма травмы может помочь в определении степени риска тяжелого повреждения глаза. Массивное субконъюнктивальное кровоизлияние может маскировать скрытое повреждение глазного яблока и является серьезным поводом для дополнительных диагностических мероприятий.

Тщательный осмотр, как правило, позволяет обнаружить скрытое повреждение глазного яблока в области интенсивного субконъюнктивального кровоизлияния. Ключевыми диагностическими критериями при обследовании являются:
1. неправильная форма зрачка;
2. неравномерная глубина передней камеры глаза;
3. асимметрично низкое внутриглазное давление на травмированном глазу;
4. наличие субконъюнктивально расположенного пигмента.
Лечение субконъюнктивального кровоизлияния
Первыми и наиболее важными действиями являются диагностика и лечение любых сопутствующих повреждений глаза. Единственным лечением субконъюнктивального кровоизлияния является время. Большинство рассасываются в течение нескольких дней, резорбция массивных кровоизлияний занимает недели. Консервативное симптоматическое лечение, заключающееся в инстилляциях любрикантов, является вполне достаточным при изолированных субконъюнктивальных кровоизлияниях.
В таких случаях пациентов осматривают, по мере необходимости, до полного излечения. Следует объяснить пациенту, что первоначальная форма кровоизлияния будет меняться в сторону увеличения, а цвет глазного яблока окончательно восстановится через 10—14 дней. При тяжелых травмах, сопровождающихся субконъюнктивальным кровоизлиянием, режим наблюдений и лечение определяются степенью тяжести травмы.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

