Что такое постакнетические рубцы
Обновлено: 05.05.2024
БЕСПЛАТНАЯ КОНСУЛЬТАЦИЯ: поможем врачам и владельцам клиник выбрать оборудование для удаления хирургических рубцов
Оглавление
Хирургические рубцы (шрамы, шрамы на лице, шрамы на теле, рубцы на коже, scars) — плотное соединительнотканное образование на коже, возникающее при нарушении нормального ранозаживления или при наличии обширной раны вследствие инвазивного вмешательства. По статистике, каждый год в мире регистрируется более 200 млн больших и малых операций, после которых только в США у пациентов возникает более 170 тыс. новых рубцов.
В нашей компании Вы можете приобрести следующее оборудование для удаления хирургических рубцов:
Этиология и патогенез рубцов после операции
Хирургические рубцы могут возникать в результате любого инвазивного вмешательства, будь то небольшая эстетическая манипуляция или крупная операция. Например, они становятся осложнением многих косметических процедур — глубоких химических пилингов, дермабразии, мезотерапевтических инъекций, контурной пластики, электрокоагуляции и др. При этом рубцы никогда не приходят самостоятельно — они остаются на всю жизнь, нередко создавая заметный косметический и/или функциональный дефект органа и ткани.
Отдельного упоминания заслуживают рубцы после пластических операций. С одной стороны, они играют роль структуры, поддерживающей и фиксирующей перемещенные хирургом ткани. С другой стороны, грубые и неэстетичные рубцы способны полностью нивелировать результаты блестяще выполненной операции, вызвать психологический дискомфорт у человека, потерю уверенности в себе и стать причиной социальной дезадаптации.
На развитие рубцовой ткани влияют следующие факторы:
- расовая принадлежность;
- цвет кожи (фототип);
- генетическая предрасположенность (склонность к рубцеванию);
- состояние эндокринной системы;
- состояние иммунной системы;
- длительное заживление раны;
- выраженная воспалительная реакция в ране;
- инсоляция в ранние сроки после ранозаживления;
- применение некоторых лекарственных средств и физических факторов после заживления ран;
- инородные тела в ране (шовный материал, перманентные филлеры).
Морфологическими признаками рубцов являются:
- фиброзно-измененная дерма;
- неполноценность эпидермиса;
- отсутствие или снижение количества придатков кожи (например, волосяных фолликулов) с выраженным нарушением их функции.
Отмечено, что даже после завершения острой фазы (репарации тканей в случае оперативных вмешательств или затихания воспалительных реакций после введения филлеров) патологические процессы в рубце не заканчиваются, а протекают по своим, до конца еще не выясненным законам.
Свой вклад в развитие рубцов вносят фибробласты, кератиноциты, клетки кровеносных сосудов, макрофаги, плазматические клетки, лимфоциты, меланоциты, клетки Лангерганса, гормоны (щитовидной железы и яичников и др.) и цитокины (TGF-β, VEGF). Сочетание этих факторов в каждом случае может быть разным.
Клинические проявления травматических рубцов
В настоящее время известно более 20 различных классификаций, в большинстве из которых предусмотрено выделение следующих типов рубцов:
- Келоидные
- Гипертрофические
- Нормотрофические
- Гипотрофические
- Атрофические
В 1990 году была впервые представлена Ванкуверская шкала оценки рубцов (Vancouver Scar Scale,VSS), которая на сегодняшний день имеет несколько модификаций. Согласно одной из них, рубцы оцениваются по числу баллов от 0 до 11 (табл. 1).
Табл. 1. Ванкуверская шкала оценки рубцов
· нормотрофический — 0 баллов;
· гипертрофический гомогенный — 1 балл;
· гипертрофический с узелками — 2 балла;
· заметный келоид — 3 балла;
· выраженный келоид — 4 балла.
· нормальная — 0 баллов;
· небольшое уплотнение — 1 балл;
· выраженная индурация — 2 балла.
· здоровой кожи — 0 баллов;
· незначительная эритема — 1 балл;
· выраженная эритема — 2 балла.
· напряжение — 0 баллов;
· жжение — 2 балла;
Некоторые особенности послеоперационных рубцов и методы их лечения:
- В норме рубец на месте хирургической раны, зажившей без осложнений, в течение 6 месяцев становится ровным, нитевидным, практически однородным по цвету и плотности с окружающими тканями (первичное заживление).
- Признаком осложненного течения раневого процесса является плотный, неровный, «звездчатый» рубец, часто выполненный белесой или багровой тканью (вторичное заживление).
- Может формироваться плотный, багровый, выступающий над окружающими покровами рубец.
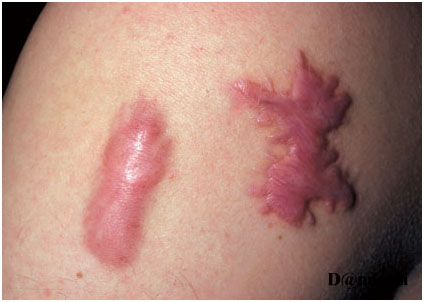
- При склонности пациента к избыточному образованию соединительной ткани часто образуется келоид (рис. 1).
- Свидетельством дренирования полостей является наличие нескольких небольших рубцов, помимо основного. Их количество косвенно указывает на объем вмешательства, а состояние — на тяжесть послеоперационного периода.
Рис. 1. Келоидные рубцы на коже пациента (Danish national service on dermato-venereology)
Принципы лечения и удаления рубцов после операции
Профилактика роста рубца
Для профилактики образования рубца топически используются препараты силикона — как изолированно, так и в составе комплексной терапии. Например, силиконовые повязки применяются для профилактики и лечения рубцов на участках тела, закрытых одеждой.
Антигистаминные препараты нормализуют уровень интерлейкинов 4, -12, -13 и простагландинов, а также снижают уровень гистамина, что способствует лучшему ранозаживлению и снижает вероятность появления грубых рубцов.
Период интенсивного роста рубца
Глюкокортикостериды тормозят высвобождение интерлейкинов из лимфоцитов и макрофагов, снижают продукцию фактора роста сосудов и фактора роста опухолей, блокируют деление миофибробластов и уменьшают количество тучных клеток. Их можно использовать при избыточных рубцах, когда их объем существенно превышает исходный объем кожи.
Гиалуронидазы (лидаза, нидаза, ронидаза, лонгидаза) разрушают гликозаминогликаны и разрыхляют внеклеточный матрикс. Их эффективность зависит от правильности выбора препарата, дозы, схемы и путей введения. Наиболее эффективным является инъекционное введение гиалуронидаз непосредственно в ткань рубца.
Коллагеназы (колализин, ферменкол, кларидаза) разрушают белковую составляющую внеклеточного матрикса. Эти препараты вводят инъекционно (колализин) или чрескожно в различных вариантах — электрофорез, фонофорез, с помощью энхансеров и др.
Одним из наиболее эффективных методов лечения рубцов и шрамов является компрессионная терапия — она рекомендуется значительной части пациентов после оперативных вмешательств.
Криодеструкция с успехом применяется для лечения гипертрофических и келоидных рубцов. Заживление после разрушения рубца этим методом, как правило, не приводит к его рецидиву.
Период отдаленных последствий
В этот период можно использовать возможности лазерной и механической (дермабразия) шлифовки кожи. Среди преимуществ дермабразии стоит отметить формирование раны по типу ссадины (минимизирует риск повторного рубцевания), низкий риск осложнений и возможность дополнительного применения раневых покрытий.
При наличии атрофических рубцов можно использовать следующие методы утолщения кожи:
- Инъекции препаратов коллагена.
- Введение гиалуроновой кислоты в сочетании с белками.
- Фибробласты (аутологичные, аллогенные, эмбриональные).
- Стволовые клетки
- Пересадка аутологичного жира (липофилинг)
- Контролируемое повреждение кожи (пилинг, микронидлинг)
Хирургическое лечение обычно используют при низком риске патологического рубцевания с целью создания дефекта меньшей площади. Оперативным методом можно переместить рубец с открытого участка тела в менее заметную область. Хирургия также показана для восстановления функциональной активности пораженного рубцом органа и удаления инородного тела из рубца после операции.
Аппаратные процедуры лечения хирургических рубцов, а точнее коррекции рубцовых деформаций, включают в себя в основном лазерное воздействие. При этом существует 2 подхода в терапии:
- Во-первых, можно воздействовать на молодой, формирующийся рубец, ставя задачей формирование как можно более узкого и незаметного на коже дефекта. В этом случае применяются сосудистые лазеры и IPL, которые избирательно воздействуют на сосудистый компонент рубца.
- Во-вторых, на уже сформировавшийся рубец (атрофический или нормотрофический) с успехом можно воздействовать фракционными лазерами — аблятивными и неаблятивными. При этом за счет ремоделирования дермы и рубцовой ткани можно добиться получения практически равномерного участка кожи без видимых проявлений рубца.
В определенной степени на изменение рельефа кожи при наличии рубца можно влиять при помощи RF-аппарата. В этом случае добиваются уплотнения кожи, ее расправления, натяжения и, как следствие, улучшения внешнего вида рубца.
Что такое постакне? Причины возникновения, диагностику и методы лечения разберем в статье доктора Герусовой Анны Михайловны, врача-косметолога со стажем в 14 лет.
Над статьей доктора Герусовой Анны Михайловны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
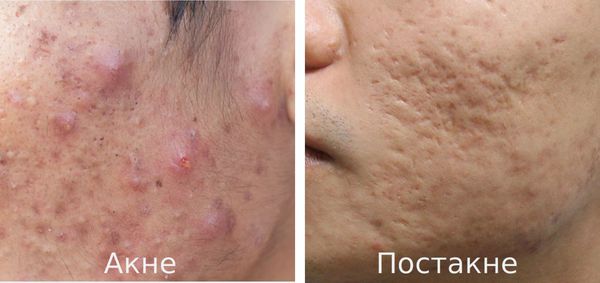
Постакне — это устойчивые изменения кожи, которые появляются после угревой сыпи. К ним относятся различного рода дисхромии (изменения окраски кожи), псевдоатрофии, атрофические и гипертрофические рубцы и т. д.
Основная причина заболевания — протекание акне с осложнениями.
Акне (угри) является одним из наиболее распространённых заболеваний, частота встречаемости которого достигает 85%. В 15-30% наблюдений оно протекает в тяжёлой форме, что требует обязательного лечения. В дальнейшем у 2-7% пациентов акне разрешается образованием рубцов постакне. [1] Важно понимать, что эти рубцы формируется там, где длительно был выраженный воспалительный процесс.
К факторам, способствующим трансформации акне в постакне, относятся:
- тяжёлые степени акне — папуло-пустулёзные и узловато-кистозные формы акне чаще других подвержены переходу во вторичные элементы постакне;
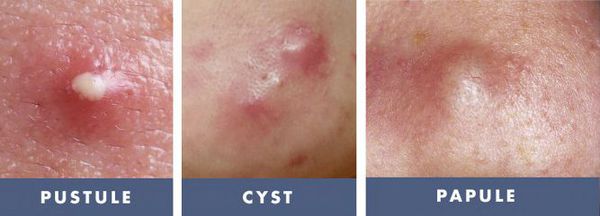
- воспалительный процесс в коже более 12 месяцев [2] — длительность течения воспаления элементов акне прямо пропорциональна риску развития вторичных изменений кожи, развивающихся до 95% случаев; [3]
- наличие постакне в семейном анамнезе — обычно, если в семье кто-либо страдал от постакне, то риск развития заболевания возрастает в несколько раз;
- неправильное лечение акне;
- частые выдавливания прыщей и излишняя травматизация воспалительных элементов акне.
Сегодня внешность играет важную роль в обществе: красота и привлекательность позволяют добиться значительно большего успеха как в карьере, так и в личной жизни. В связи с этим рубцы постакне, которые порой уродуют внешний вид, беспокоят людей не меньше, чем активные проявления акне. Они сложно поддаются корректировке, значительно снижая качество жизни, и требуют дорогостоящего продолжительного лечения. [4] [5]
W. Bodermer проводил исследование, которое выявило, что у 40% пациентов с постакне был снижен социальный статус, причём 64% из них являлись неработающими женщинами. [6] Такой большой процент людей, страдающих от акне, подтверждает, как важно уметь грамотно лечить акне и не допускать развития постакне в будущем.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы постакне
По данным литературы, у 40% пациентов с вульгарными угрями отмечаются клинические симптомы постакне. [7]
Наиболее частыми проявлениями постакне являются:
- гиперпигментация;
- застойные пятна;
- расширенные поры;
- патологические рубцы;
- формирование атером (кист сальных желёз) и милиумов (белых угрей).
Гиперпигментация может возникать в результате воспаления папуло-пустулёзных элементов акне. Как правило, она существует довольно длительно. К факторам, провоцирующим развитие данного симптома, можно отнести активную солнечную инсоляцию (облучение) и механическое воздействие — выдавливание или расцарапывание отдельных элементов акне.
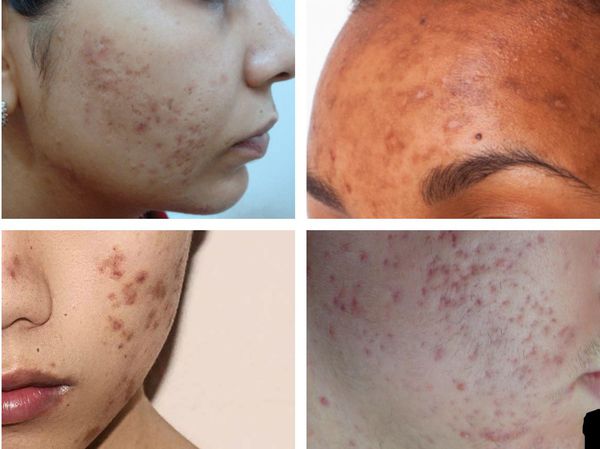
Пигментация характерна для людей со смуглой кожей (III-VI фототипы) и так называемых поздних акне (acne tarda), которые развиваются у женщин после 35 лет на фоне эндокринных нарушений.
При лёгкой форме течения акне папуло-пустулёзные угри обычно разрешаются без образования рубца. Но если из-за воспаления повреждается поверхностная часть дермы, то возникают атрофические глубокие следы повреждения кожи, которые негативно сказываются на внешнем облике человека.
Ещё 40 лет назад британскими учёными было проведено исследование, в котором приняли участие 2133 добровольца в возрасте от 18 до 70 лет. Это исследование показало, что у 1% испытуемых имелись рубцы постакне, 14% из этих пациентов считали, что возникшие шрамы обезобразили их внешность. [8]
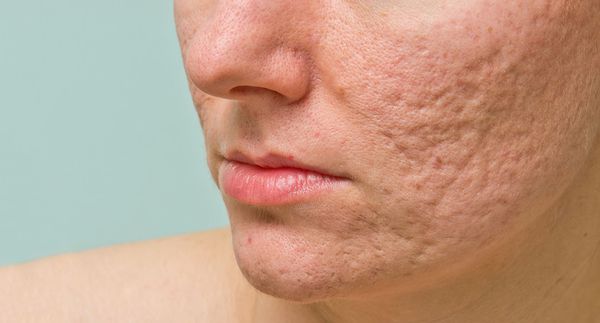
Рубцы, формирующиеся после избавления от застойных (флегмонозных и конглобатных) акне, могут быть атрофическими, келоидными, а также смешанными с неровными краями. Атрофические рубцы довольно часто бывают депигментированными.
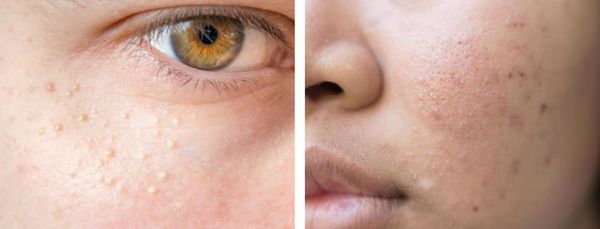
В более широком смысле к понятию "постакне" можно отнести вторичные изменения кожи, такие как атеромы и милиумы.
Милиумы — это роговые кисты верхнего слоя кожи. В народе их ещё называют просянкой, так как внешне они представляют собой множественные шарообразные плотные узелки белого цвета величиной с булавочную головку.
Милумы могут быть как первичными, так и вторичными. Первичные милиумы локализуются на коже век или вокруг глаз (реже — на теле). Они являются врождёнными пороками развития эпидермиса, а также могут возникать в период полового созревания. Вторичные милиумы развиваются при акне, хроническом простом дерматите и некоторых буллёзных дерматозах, после дермабразии и глубокого пилинга (механической чистки лица от омертвевших клеток поверхности кожи).
Милиумы постакне локализуются в основном на лице, а также в других себорейных зонах, таких как верхняя часть спины и плеч.
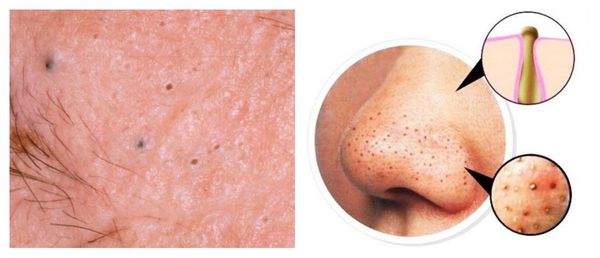
Атеромы представляют собой кисты сальной железы с полостью, заполненной экссудатом. Как правило, они появляются на лице и представляют собой безболезненные невоспалительные узелки или плотные узлы. Часто в центре кисты обнаруживаются комедоны, при удалении которых образуется отверстие. Если начать сдавливать такую кисту, то из отверстия выделится пастообразная белесовато-желтоватая масса с характерным неприятным запахом.
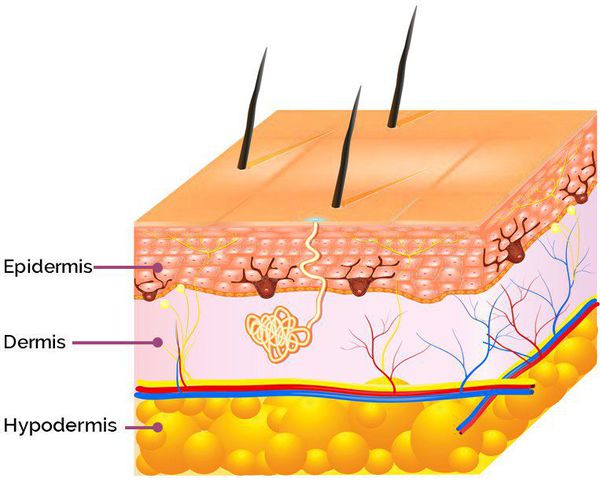
Патогенез постакне
Патогенез возникновения симптомов постакне зависит от глубины повреждения: гиперпигментация появляется в результате травматизации кожи на уровне эпидермиса, а рубцы — вследствие травмирования дермы (толстого слоя кожи, находящегося под эпидермисом). [9]
Сам процесс формирования проявлений постакне проходит в три этапа:
- Фаза воспаления. В ходе воспалительной реакции в коже кровеносные сосуды сначала сужаются, но вскоре вновь расширяются. В результате происходит активизация синтеза меланина (высокомолекулярных пигментов) в ту или иную форму, что в дальнейшем приводит к развитию гипер- или депигментаций, а также формированию застойных воспалительных пятен.
- Формирование грануляционной ткани. На этом этапе происходит разрастание капилляров: к третьему-пятому дню фибробласты начинают активно синтезировать новый коллаген. Первоначально в ране преобладает коллаген III типа (80%) с незначительным количеством коллагена I типа (20%). На момент созревания рубца постакне соотношение этих типов коллагенов зеркально изменяется. Параллельно начинают активно делиться кератиноциты (основные клетки эпидермиса), постепенно переходя в рану для удаления фибриноидного экссудата.
- Ремоделирование матрикса — восстановление клеточного каркаса кожи. Этот этап является самым длительным: он протекает от нескольких недель до нескольких месяцев и в завершается формированием новой ткани. А вот то, какая именно ткань получится, зависит от клеток (фибробластов, кератиноцитов, а также себоцитов), которые вырабатывают множество ферментов, отвечающих за архитектуру межклеточного матрикса. К таким ферментам, в частности, относятся MMPs (pro MMP-9) и их тканевые ингибиторы TIMPs. Они вызывают целую цепочку реакций межклеточного вещества. Дисбаланс соотношения данных ферментов может стать причиной развития атрофических или гипертрофических рубцов.
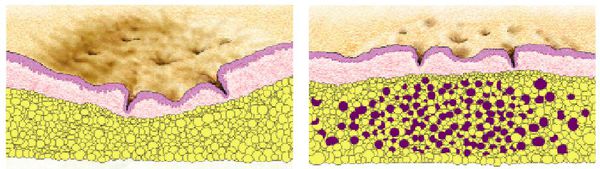
Также на формирование рубцов постакне огромное влияние оказывает пропионибактерии акне. Пептидогликан — опорный фермент клеточной стенки данной бактерии — усиливает распад экстрацеллюлярного матрикса путём генной экспрессии синтеза pro MMP-2. [10] [11] [12]
Классификация и стадии развития постакне
В зависимости от того, как проходит заживление элемента акне, все рубцы постакне делятся на четыре типа:
- Атрофические — заживление элемента сыпи протекает на фоне сниженной выработки коллагена. Такие рубцы находятся ниже уровня кожи.
- Нормотрофические — заживление акне происходит на фоне нормальной выработки коллагена фибробластами. Для таких рубцов характерно расположение на одном уровне с кожей.
- Гипертрофические — заживление идёт на фоне повышенного синтеза коллагена. Эти рубцы выступают над поверхностью кожи.
- Келоидные — плотные опухолевидные образования соединительной ткани розового, красного или синюшного оттенка с блестящей гладкой поверхностью. [13] Они выходят за границы исходной раны и очень не любят, когда их вновь травмируют.
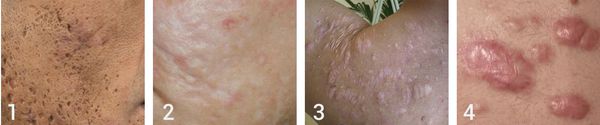
Атрофические рубцы встречаются у 90% пациентов с постакне. [14] Именно такие рубцы чаще всего устраняют врачи-косметологи.
Классификацию атрофических рубцов ввёл Jacob C.I. ещё 18 лет назад. [15] Она крайне важна, так как помогает определить варианты наиболее эффективного лечения проявлений постакне.
Так, в зависимости от формы все атрофические рубцы делятся на три типа:
- сколотые (ice-pick);
- квадратные (boxcar);
- округлые (rolling).
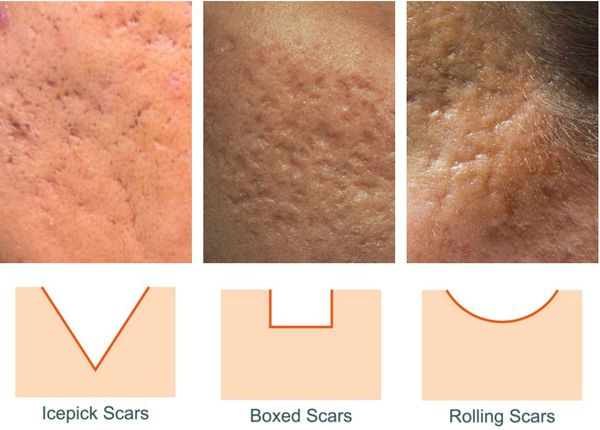
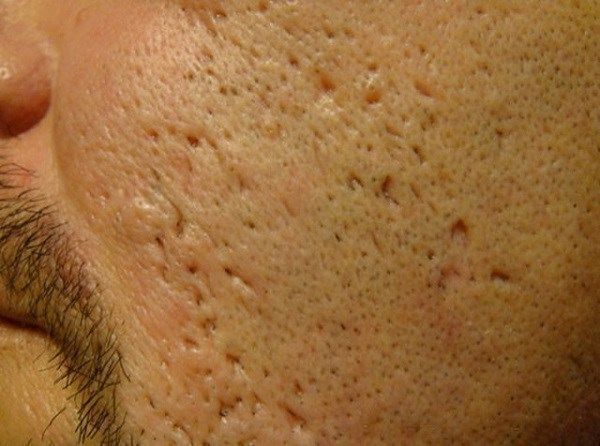
Сколотые рубцы глубокие, они имеют форму воронки и похожи по своему строению на английскую букву "V". От этих рубцов труднее всего избавиться, поскольку они представляют собой эпителиальные тяжи, которые углубляются до уровня гиподермы. Эффект лечения сколотых рубцов будет минимальным.
Округлые рубцы имеют диаметр 4-5 мм и формируются в связи с нестандартным прикреплением фиброзной ткани между дермой и гиподермой. Такие рубцы по своему строению напоминают желоб. Глубина их залегания обычно достигает 3 мм. Они в большей степени поддаются коррекции, но в любом случае их также нелегко лечить.
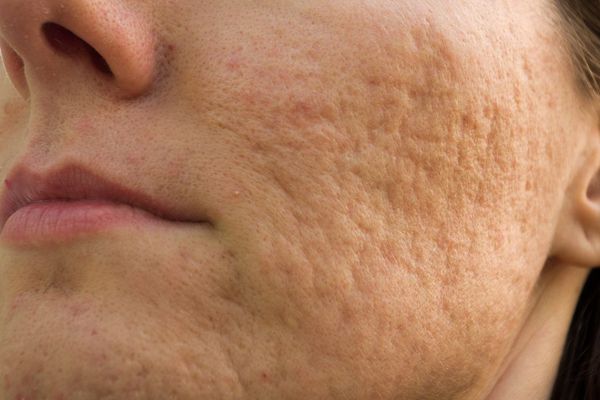
Квадратные рубцы обладают вертикальными стенками, которые не сужаются книзу. Они могут располагаться на разной глубине, но, как правило, устранить их гораздо проще, чем сколотые и округлые рубцы.
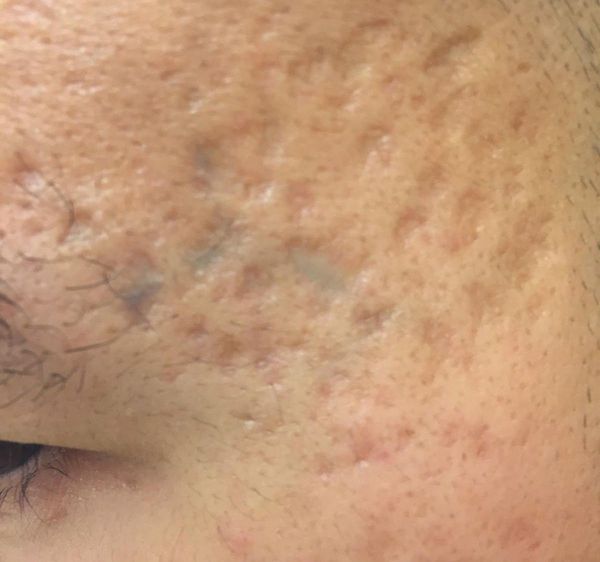
Осложнения постакне
Осложнения постакне, как правило, появляются тогда, когда человек стремится избавиться от застойных пятен и уже возникших рубцов с помощью травматизации и других видов воздействия на кожу.
К ранним осложнениям относятся:
- выраженный отёк;
- вторичное инфицирование (пустулизация и импетигинизация);
- обострение герпетической инфекции;
- аллергический дерматит.
К поздним осложнениям относятся:
- стойкая эритема;
- посттравматическая гиперпигментация;
- депигментация;
- формирование новых рубцов.
Выраженный отёк — это следствие общей воспалительной реакции в коже. Он возникает в ответ на повреждение и является защитно-приспособительным процессом, в ходе которого организм восстанавливает нормальные физиологические реакции кожи.
Вторичное инфицирование может произойти при присоединении к процессу воспаления патогенной или условно-патогенной микрофлоры (чаще всего стафилококков, реже — представителей грамотрицательных бактерий и крайне редко — анаэробной флоры). В результате такое инфицирование приводит к вторичному появлению пустул и импетиго (пузырьково-гнойных высыпаний).
Факторы, предрасполагающие к пустулизации и импетигинизации:
- количество бактерий, попавших в рану (100 тысяч возбудителей на 1 г тканей — примерно такое соотношение необходимо для развития воспалительного процесса);
- снижение общего иммунитета пациента;
- наличие хронического стресса и сопутствующих соматических заболеваний;
- длительный приём лекарственных препаратов и прочее.
Рожистое воспаление — наиболее тяжёлая форма вторичного инфицирования. Очаг инфекции обычно формируется уже на фоне сенсибилизации (приобретения чувствительности) организма к В-гемолитическому стрептококку. Размножение возбудителя происходит в лимфатических капиллярах сосочного и сетчатого слоёв дермы.
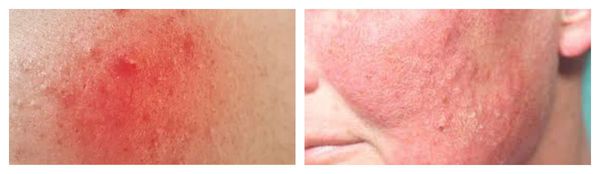
Для рожи характерно серозное или серозно-геморрагическое воспаление с признаками общей интоксикации организма. Она, в свою очередь, также может осложниться флегмоной (флегмонозная рожа) и некрозом.
По течению рожистое воспаление бывает:
- первичным — существует от нескольких дней до 1-2 лет после предыдущего процесса;
- рецидивирующим — возникает спустя два года после предыдущего процесса и характеризуется обычно иной локализацией.
Обострение герпетической инфекции — частое осложнение, которое возникает после чрезмерно агрессивных методов воздействия на кожу с постакне. Особенно это необходимо это иметь в виду пациентам с часто рецидивирующим герпесом в анамнезе: им необходимо пройти обязательную противовирусную профилактическую терапию перед лечением постакне.
Крайне редким, но тяжёлым осложнением при присоединении герпесвирусов является герпетическая экзема — острый оспенновидный пустулёз Юлиусберга. При отсутствии адекватного лечения возможен даже летальный исход. [16] Для этого заболевания характерны:
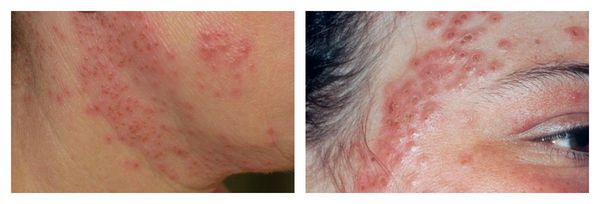
Аллергический дерматит может возникать при воздействии на кожу в основном различных химических веществ (пилинги), которые вызывают реакцию гиперчувствительности замедленного (IV) типа. Аллерген обладает способностью проникать через неизменённую кожу, обычно является низкомолекулярным, а не плотным соединением.
Стойкая эритема (покраснение) может быть следствием лазерной шлифовки СО2 или эрбиевым лазером. Она сохраняется на коже в течение 3-4 месяцев. Гистологически покраснения возникают как воспалительная реакция или являются проявлением незрелости нового эпителия. Некоторые неудобства пациентам также может причинить демаркационная линия (линия между обработанной лазером кожей и здоровой тканью), однако не стоит из-за беспокоиться, так как это со временем пройдёт.
Посттравматическая гиперпигментация может наблюдаться у пациентов с тёмной кожей, поэтому выбор метода лечения эстетических нарушений кожи всегда начинается с определения её фототипа. [17]
Угревая болезнь знакома в той или иной степени почти 80% людей, особенно молодого возраста. И это не только угри на лице, но и поражение других участков тела, где повышено отделение кожного сала. Если кожа вокруг прыщей травмируется, нарушен процесс заживления, вероятно формирование и другой проблемы – постакне, бороться с которой не менее сложно, чем с самой угревой сыпью.
Содержание статьи:
Что такое постакне
Прыщи могут появляться на лице и шее, в межлопаточной области, на спине и в верхней части груди. Угревая болезнь или акне – это образование на коже воспалительных элементов – уплотненных покрасневших бугорков (папул) и черных точек, гнойных белых головок с краснотой вокруг. Если элементы травмируются, выдавливаются или плохо заживают, формируются поствоспалительные, рубцовые, пигментные изменения на коже – это и есть постакне.
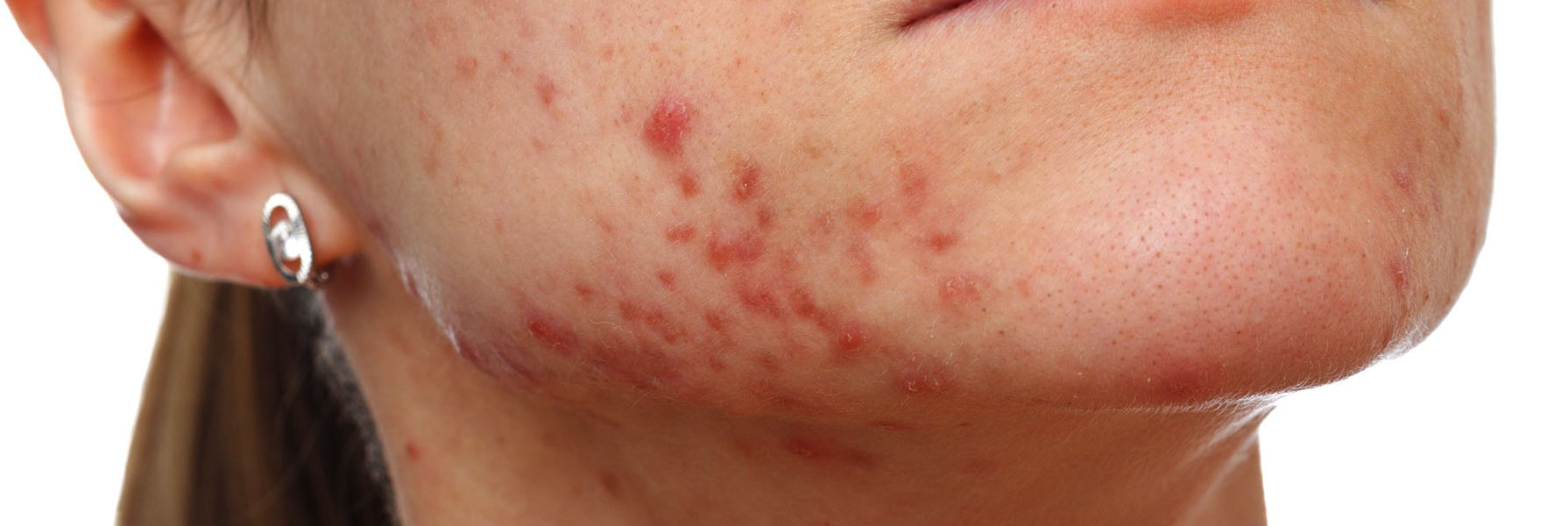
Так выглядит постакне
Причины появления и области локализации постакне
Кожа – самый крупный орган в организме человека, и он имеет сложное строение. Помимо клеток эпителия, образующих непрерывный кожный покров, есть еще волосяные фолликулы, потовые и сальные железы. Именно железы, выделяющие кожное сало и формирующие на поверхности эпителия защитную гидролипидную мантию, страдают при развитии акне.
Для начала важно понять, почему возникают угри. При нарушении работы сальных желез эпителий в области протоков утолщается, просвет железы сужается и кожное сало не может регулярно и полноценно выделяться через поры на поверхность. Тогда жировой секрет задерживается внутри самого протока железы, что провоцирует воспаление с участием микробов, которые постоянно присутствуют на поверхности кожи, составляя ее микрофлору.
Процесс образования акне проходит определенные этапы: изначально образуются комедоны – увеличение сальной железы в размерах. Формируются узелки в коже с раздраженным устьем сальной железы. По мере развития процесса по центру образуются черные точки, а нарушение оттока кожного сала, активность микробов, работа лейкоцитов при воспалении приводят к образованию гнойных головок (пустул).
Сами по себе эти элементы могут оставлять после себя рубцы, неровности кожи, а при их дополнительном травмировании, если вы будете выдавливать черные точки или гнойные головки, воспаление только усиливается, гнойное содержимое может переходить на соседние участки кожи.
Чтобы воспаление не распространялось, не повреждалось все больше участков тканей, а гной не проникал в соседние зоны, вокруг повреждения сальной железы образуются воспалительные изменения.
В области прыща возникает отечность, стимулируется выработка коллагена, формируются рубцовые изменения: образуются соединительнотканные элементы, разрастаются новые капилляры, что дает красноту, стимулируется работа пигментных клеток – образуются пигментные пятна – стойкие и с неровными краями.
Особенно часто проблемы возникают на лице, преимущественно в области лба, на носу и на щеках, на груди, также они появляются в зоне декольте либо на спине.
Покраснения со временем исчезают, пигментация становится не такой яркой, рубцы могут атрофироваться, образуя ямочки, либо, наоборот, становятся выпуклыми и грубыми.
Виды и стадии постакне
Среди основных признаков постакне выделяют гиперпигментацию – это участки нормально окрашенной и более темной кожи, чередующиеся между собой и формирующие неровный тон.
Кроме того, типично наличие застойных красных пятен, расширенных пор кожи, нередко заполненных кожным салом, а также патологических рубцов. В области закупорки сальных желез образуются атеромы (кисты сальной железы, заполненные жировым секретом) или милиумы – белые угорьки.
Основной признак постакне – застарелые рубцовые изменения, шрамы после заживших гнойных прыщей. Они могут иметь три формы:
- вдавленные участки кожи, ямочки (или атрофические рубцы);
- выпуклые, бугристые области, нередко с участками эритемы (гипертрофические);
- области дисхромии (поверхность кожи пятнистая, с участками усиленной пигментации).
Иногда в классификацию ошибочно добавляют образование келоидных рубцов. Это неправильный подход. Люди с наследственной предрасположенностью к образованию грубых и плохо заживающих, обезображивающих внешность шрамов нечасто страдают от акне, поэтому и явления постакне у них – редкость.
Самый распространенный вариант постакне – это появление атрофических рубцов. Согласно классификации Jacob C.I., они могут иметь форму округлых, сколотых и квадратных элементов. Это разделение помогает врачам планировать лечение и прогнозировать его результаты.
Круглые рубцы – самые неглубокие, в отношении них прогноз самый благоприятный. Квадратные несколько глубже, но тоже достаточно хорошо устраняются. Самая большая проблема – это сколотые формы постакне, они похожи на латинскую букву «V», их дно расположено глубоко в дерме.

Виды повреждений кожи от акне
Способы избавления от постакне
Интенсивность постакне напрямую связана с тяжестью угревой болезни. Поэтому важна работа не только по устранению последствий, но и предотвращению появления новых элементов на коже. Нужно бороться с самим акне, устраняя основные его причины. Если прыщи появляются снова и снова, прогноз лечения постакне – сомнительный, воспаление будет порождать новые рубцы. Поэтому требуется работа с опытным дерматологом-косметологом.
Большую часть работы по восстановлению, выравниванию кожи и устранению рубцов проводит врач-косметолог, но определенные мероприятия можно выполнять и в домашних условиях. Более того, только комплексный подход даст самые максимальные результаты.
Постакне и рубцы от прыщей: что делать?
Что можно сделать дома
В домашних условиях нужно помочь коже восстановиться, она нуждается в строительных элементах и полноценном питании. Для регенерации кожи и формирования ее структуры необходимо поступление витаминов и минералов, белка как источника аминокислот для построения коллагеновых волокон и синтеза гиалуроновой кислоты, которая увлажняет и придает коже тонус, гладкость.
Кроме того, важны омега-кислоты, которые участвуют в обновлении клеток, формируют клеточные оболочки. Важно скорректировать диету, максимально устранить из нее обработанные продукты, пищевую химию (красители, консерванты, Е-добавки) и отказаться от вредных привычек.
Для профилактики новых прыщей и улучшения тонуса, питания кожи, заживления воспалений и мелких рубцов помогут аптечные средства. Можно использовать 1% салициловый спирт или борную кислоту и протирать ими кожу дважды в день. С лечением прыщей, подавлением воспаления и устранением рубцов достаточно хорошо справляется мазь Левомеколь. Многие используют порошок бодяги, который разводят в воде до кашицы и наносят на пораженную область. Но перед применением всех этих средств важно предварительно проконсультироваться с врачом, чтобы не допустить побочных эффектов и осложнений.
Дополняют уход за кожей подобранные косметологом сыворотки, уходовые кремы (дневной, ночной), а также домашние пилинги с фруктовыми кислотами. Они деликатно отшелушивают кожу, устраняют отмершие клетки, очищают ее поверхность.
Нередко в ход идут и народные средства, например настои зверобоя и ромашки, обладающие противовоспалительным и успокаивающим, очищающим действием. Их можно замораживать и полученными кубиками льда протирать кожу, дополнительно повышая кровообращение и тонус капилляров.
Также можно использовать маски с голубой глиной. Рецепт приготовления маски очень простой: три ложки порошка разводят в воде до кашицы, наносят на проблемную зону на 20 минут и затем тщательно смывают водой.
Какие методики лечения применяют в косметологической клинике
Хотя домашние рецепты и помогают в борьбе с постакне, не стоит думать, что только за счет них можно устранить все проблемы. Домашние методы действуют на самые верхние слои кожи и уменьшают лишь мелкие дефекты.
От глубоких рубцов, пигментации и неровностей помогут избавиться современные косметологические процедуры. Но не стоит ждать мгновенного результата.
Методы лечения подбираются индивидуально и комплексно. Чем тяжелее исходная проблема и чем обширнее зона поражения, тем длительнее будет лечение.
Чтобы добиться максимальной гладкости кожи и ровного цвета лица или устранения дефектов на теле, нужна целая серия процедур, дополненная домашним уходом и тщательно подобранной косметикой. В среднем, первые заметные результаты будут видны через 1-2 месяца при регулярном проведении всех необходимых лечебных мероприятий.
При наличии бугристости, снижении тонуса кожи, пигментных или застойных пятнах на помощь приходят пилинги. Вариантов процедур очень много: это могут быть механические пилинги (составы с травами, мелкими плотными частичками) и химические (с ретинолом, гликолевый, с резорцином или другими составами).
При механическом пилинге эффект очищения и отшелушивания достигается за счет механического соскабливания частицами, входящими в состав, верхнего слоя кожи с отжившими свое клетками эпителия.
При химическом пилинге аналогичный эффект достигается за счет химического прижигания верхнего слоя эпидермиса, что приводит к его последующему отторжению с шелушением.
Косметолог подбирает пилинги под ваши потребности и строго соблюдает все правила их проведения, чтобы добиться максимального эффекта и избежать побочных эффектов. В среднем, первые результаты видны через 5-6 процедур.
Более эффективным аналогом пилинга является лазерная шлифовка кожи. Врач проводит процедуру специальной лазерной установкой со строго заданной длиной волны, чтобы оказывать влияние на кожу на необходимой глубине, не повреждая соседние ткани. Луч лазера прижигает кожу, обработанные зоны активно отшелушиваются, что позволяет стимулировать регенерацию новых тканей, более ровных и гладких.
Посмотрите отзыв нашего пациента о лазерной шлифовке лица:
Лазерная шлифовка лица: честный отзыв пациента
Фототермолиз – более усовершенствованный метод лазерной обработки кожи. Лучи воздействуют не сплошным полем, а отдельными точками – создают на обрабатываемой зоне сеточку. Это достаточно результативное, но менее травматичное воздействие, период реабилитации после таких процедур сокращается.
В отдельных случаях для борьбы с несовершенствами кожи используется дермабразия. Это использование порошка оксида алюминия под давлением или специального вращающегося абразивного диска для механической шлифовки кожи, удаления с нее верхних слоев эпидермиса.
Для устранения атрофических рубцов и ямочек, выравнивания кожи могут помочь инъекции филлеров. Они вводятся под зону дефекта, создают дополнительный объем, приподнимают вдавленную кожу. Эффект длится до 6-10 месяцев (в зависимости от препарата), затем инъекции повторяют.
Хорошие результаты дает мезотерапия с препаратами, стимулирующими синтез коллагена и обновление эпидермиса. В поверхностные слои кожи делается серия микроинъекций с введением гиалуроновой кислоты, антиоксидантов, витаминных компонентов. Конкретный препарат подбирает косметолог в зависимости от поставленных задач и выраженности дефектов кожи.
Еще один метод – озонотерапия. Это методика введения в проблемную зону специальной кислородной смеси путем серии микроинъекций. Состав помогает насытить ткани кислородом, стимулирует кровообращение или дренаж лимфы, регенерацию эпителия.
Если никакие другие методики не дали выраженного эффекта, можно использовать хирургическое удаление рубцов. Пораженные рубцовые ткани иссекают в границах здоровой кожи. Процесс реабилитации – длительный, и само вмешательство тоже может оставлять в последующем рубцы.
Лечение постакне в клинике доктора Груздева:

В клинике представлены щадящие поверхностные пилинги: миндальный и гликолевый.
Лазерная шлифовка кожи – глубокий пилинг, при котором лазером снимают верхний слой кожи. Процедура провоцирует усиленную выработку коллагена и эластина, имеет выраженный омолаживающий эффект. Кожа после шлифовки становится упругой, плотной.
Содержание статьи:
Показания и противопоказания для процедуры
- Постакне - пятна (рубцы), которые остались после угревой сыпи;
- Акне (прыщи);
- Наличие шрамов, дефектов кожи (атрофические, келоидные рубцы);
- Мелкие мимические морщины, возрастные изменения, дряблость кожи;
- Расширенные поры, сосудистая сеточка с глубиной залегания до 4 мм, диаметром до 2 мм;
- Растяжки, стрии, дефекты после ветрянки, кесарева сечения;
- Гиперпигментация.
Противопоказанием является возраст до 18 лет, беременность. От процедуры нужно отказаться при онкологических, вирусных заболеваниях, инфекциях кожного покрова, сахарном диабете. При обострении хронических заболеваний, фотодерматите и сильном загаре лучше перенести сеанс. При некомпенсированных проблемах с сердцем и эпилепсии делать шлифовку противопоказано.
Прыщи и проблемная кожа: что делать?
Чем хороша лазерная шлифовка: плюсы и минусы процедуры
- Результат заметен сразу. После первой процедуры пациенты отмечают положительное воздействие.
- Безопасно. Луч лазера точно направляют на дефект, без захвата здоровых тканей. К тому же, современное лазерное оборудование оснащено охладительной системой, которая снижает дискомфорт пациента, а перед сеансом кожу смазывают кремом-анестетиком.
- Быстрое восстановление. Реабилитационный период занимает всего 3-5 дней (в среднем). Отечность и покраснения проходят за несколько дней самостоятельно, после чего пациент может вернуться в привычный ритм жизни. Необходимо лишь соблюдать рекомендации – отказаться от посещения тренажерного зала, бани, сауны, не загорать.
- Универсальность. Лазерную шлифовку применяют для ликвидации эстетических несовершенств на коже лица и тела, а также для устранения последствий резкого похудения (растяжек), кесарева сечения и иных операций.
Шлифовка отлично подойдет, если вы хотите навести лоск, выглядеть особенно привлекательно на мероприятии. Это идеальный выбор для возрастной кожи, а также для случаев, когда нужна глубокая шлифовка рубцов и шрамов.
По эффективности метод значительно превосходит домашние пилинги – вы сразу заметите разницу. Тем, кто делал инъекции «Ботокса», нужно учитывать, что эффективность терапии снизится.
Недостатки лазерной шлифовки
После процедуры возникает ощущения жжения (как после солнечного ожога). Оно проходит достаточно быстро, в течение нескольких часов.
В первые 2-3 дня после шлифовки возможна сильная отечность.
Виды лазерной шлифовки
- Углекислотная (CO2) – для шлифовки растяжек, рубцов, устранения новообразований. Минусом является сильный нагрев.
- Эрбиевая – оборудование излучает несколько микролучей, тепло рассеивается и не раздражает чувствительную кожу. Процедура создает эффект лифтинга, подходит для шеи, век.
- Фракционная (неабляционное омоложение) – обновляет увядающую кожу, запускает регенерацию, выработку коллагена. Здоровые ткани не травмируются, воздействие точечное.
Для процедуры используют лазерные установки: DOT СО2, Dermablate, Fotona, CANDELA CO2RE, Halo, Deka. Рассмотрим подробнее, какая лучше, в чем плюсы и минусы каждого типа лазера.
Фракционный аппарат DOT СО2 обеспечивает быстрое фотоомоложение. Микроповреждения формируются на определенной глубине. Они чередуются с неповрежденной тканью, в результате восстановление проходит быстрее. Процедура безболезненная, отличается минимальным риском появления рубцов. Восстановление занимает 3-5 дней.
Фракционная установка CO2RE обеспечивает быстродействующий эффект омоложения, устраняет рубцы и морщины. Прибор воздействует на глубокие и поверхностные слои. Врачи с помощью лазера освежают кожу, делают тон ровным, заметно улучшают зону глаз, устраняют растяжки и расширенные поры.
Фракционную лазерную шлифовку выполняют с помощью аппарата DOT DEKA. Современное оборудование деликатно устраняет новообразования, уменьшает период реабилитации. Пациенток привлекает выраженный эффект омоложения. Лазером создают микроповреждения, в результате организм запускает восстановительные процессы.
Эрбиевое омоложение на аппарате Dermablate эффективно при выраженных возрастных изменениях. Аппарат делает кожу гладкой и сияющей. После шлифовки исчезают «гусиные лапки», подтягивается овал, уменьшается пигментация, рельеф кожи становится ровным. Курс составляет 3-4 процедуры с интервалом в неделю.
Эрбиевый лазер Fotona является самым холодным, поэтому процедура безболезненная, а реабилитация быстрая. В зависимости от нужного эффекта аппарат работает в разных режимах.
Система Halo – первый гибридный лазер, с помощью которого добиваются хорошего результата с минимальным периодом восстановления. Результаты заметны после 1-3 сеансов. Встроенная система охлаждения обеспечивает безболезненное воздействие. Во время процедуры омолаживаются глубокие слои кожи, одновременно обновляется эпидермис. В результате рельеф сглаживается, уходит пигментация, поры уменьшаются.
Неодимовый лазер SYNCHRO FT устраняет пигментные пятна и расширенные сосуды, используется для лечения угрей и их последствий. Оборудование воздействует поверхностно и на глубокие слои кожи. Благодаря системе охлаждения пациент не чувствует боли. Можно разбивать импульсы на подимпульсы, не допускать перегрева.
Зоны воздействия
Лазерную шлифовку чаще всего применяют на лице – на лбу, веках и коже вокруг глаз, губах, периорбитальной зоне, носу, шее. Приборы хорошо работают на разных типах рубцов, даже на нежной коже век. Лазером убирают верхний слой кожи, на котором расположены рубцы от прыщей. Участок обновляется и приобретает нормальный цвет.
Это безопасный и эффективный способ борьбы с пигментаций, веснушками, лентиго. Лучом воздействуют на пятно, удаляют клетки, в которых содержится большое количество меланина. При этом здоровые клетки не затрагиваются. Вместо пятна формируется гладкая светлая кожа. Подробнеее о процедуре удаления пигментации лазером.
Лазером успешно борются с сосудистыми звездочками. Воздействие идет только на гемоглобин, сосуды затрагиваются точечно.
Также шлифовку используют для устранения дефектов на теле: животе, ногах, руках, груди (зоне декольте), спине и ягодицах. Лучом иссекают шрамы – устраняют дефект слоями. Чтобы убрать свежий шрам, достаточно 1 процедуры. Если появились растяжки, самым действенным способом борьбы с ними является лазер. После воздействия запускаются процессы восстановления, кожа разглаживается, проблемы исчезают.
Ход процедуры
Терапия не подразумевает сложной подготовки. Иногда проводят обследования, чтобы исключить противопоказания. На приеме у врача сообщите о наличии заболеваний и приеме лекарств.
Перед воздействием лазера кожу очищают от косметических средств и наносят анестетик – крем «Эмла» («Акриол»). Врач подбирает частоту импульсного воздействия и длину лазерного луча.
Во время процедуры специалист с точностью направляет луч на дефект, при этом здоровые клетки не затрагиваются. Пациент чувствует приятное тепло, никакой боли во время процедуры не ощущается. Может появиться незначительный дискомфорт после сеанса, который проходит спустя несколько часов.
Какого результата ожидать от лазерной шлифовки
По эффективности методика сравнима с хирургическим вмешательством. После заживления разглаживаются рубцы, морщины, уходит пигментация. Кожа становится упругой и плотной.
Сразу после процедуры начинает усиленно вырабатываться собственный коллаген. Лицо выглядит свежим и обновленным, мелкие морщинки становятся незаметны. Для эффективного избавления от шрамов одной процедуры недостаточно, нужно пройти курс.
Усиление выработки коллагена и эластина создает цветущий вид, омолаживающий эффект. Наблюдается лифтинг, кожные покровы отбеливаются, корректируются возрастные изменения.
В зависимости от проблемы и используемого лазера требуется пройти 3-7 сеансов. Но даже от одной процедуры результат будет выраженным. Оптимальным временем для процедур является осенне-зимний период.
Как подготовиться к процедуре: что можно и нельзя делать
Чтобы сократить время реабилитации и ускорить заживление, необходимо правильно подготовиться:
- за месяц нужно начать защищать кожу от солнечных лучей – не загорать (в том числе и в солярии), в летнее время пользоваться солнцезащитным кремом с фактором 50;
- при воспалениях на коже за неделю до сеанса проводят механическую чистку, за 3 дня нужно пропить препараты от герпеса;
- при обезвоженной коже желательно пройти процедуру биоревитализации, чтобы глубоко увлажнить её и повысить эффективность шлифовки;
- за несколько дней до процедуры необходимо прекратить прием лекарств для разжижения крови (после консультации с врачом);
- за 2 недели не посещайте солярий, сауну;
- накануне не употребляйте алкогольные напитки, ограничьте физические нагрузки.
Советы по уходу за кожей после процедуры для скорейшего заживления
Мы используем современное оборудование, которое сокращает период реабилитации. Чтобы заживление прошло быстро и с минимальным дискомфортом, нужно охлаждать кожу. С этой целью используют холодные компрессы каждые 2-4 часа.
Для снятия отечности держите голову выше. Спать лучше на высокой подушке. Пейте больше воды, чтобы поддержать баланс жидкости.
Снять ощущение стянутой кожи помогает увлажняющий крем, который лучше хранить в холодильнике. Дополнительная прохлада благоприятно воспринимается кожей. Пользоваться декоративной косметикой можно только после полного заживления.
Чем и как умываться после лазерной шлифовки лица?
Первые три дня лучше воздержаться от умывания водой из-под крана. В первую неделю рекомендуют умываться физраствором, который продается в аптеке, термальной или бутилированной водой. Движения должны быть легкими и аккуратными. Чтобы не повредить кожу, НЕ умывайтесь холодной или горячей водой.
Возможные последствия и осложнения
После шлифовки могут появиться покраснения, воспаления и инфицирование. Кожа покрывается корочкой и может стать более бугристой, поскольку во время процедуры повреждается ее структура. Иногда заметны белесые участки, пятна. В течение нескольких дней после воздействия лазера возможен отек. В крайних случаях (при обращении к низкоквалифицированным специалистам без медицинского образования) возможны более серьезные осложнения, например, ожоги.
В большинстве случаев все реакции проходят при соблюдении советов врача-косметолога и правильном уходе за кожей после процедуры.
Что лучше: химический пилинг или лазерная шлифовка (сравнение процедур)
| Химический пилинг (глубокий) | Лазерная шлифовка | |
| Способ воздействия | Разрушение клеток с помощью разных химических составов | Разрушение посредством лазерного луча |
| Особенности процедуры | Разрушение всех клеток слоя кожи | Точечное воздействие |
| Реабилитация | Длительная, сложная, болезненная – 10-18 дней | Быстрая, с минимальным дискомфортом – 3-7 дней |
| Скорость обновления | Восстановление поэтапное, с образованием корочки | Создаются микротравмы, которые заставляют организм быстро восстанавливаться |
| Сопутствующий эффект | Только регенерация | Регенерация и выработка коллагена, эластина |
Отзывы пациентов нашей клиники
Долго готовилась к процедуре лазерной шлифовки. Результат стоил моих волнений! Спасибо Кодякову А.А. и особая благодарность администратору, Людмиле Ефремовой, за внимательное отношение.
Здравствуйте! Решилась на дот и не пожалела! Очень много разных отзывов прочитала, но на своем примере убедилась что процедура отличная! Кожа стала просто идеальной! Огромное спасибо всему персоналу за высококачественное обслуживание! С удовольствием приду к вам и на другие процедуры!
Сделала дот и очень этому рада! Кожа стала как у младенца! Спасибо всем, очень рекомендую!
Часто задаваемые вопросы
Существуют ли возрастные ограничения для процедуры? Можно ли делать шлифовку детям?
Для взрослых (от 18 лет) возрастных ограничений нет, детям проводить шлифовку нельзя.
Больно ли делать лазерную шлифовку?
Применение современного оборудования с охлаждающими системами и специальных анестетиков позволяет сделать процедуру минимально болезненной.
Чем отличается лазерный пилинг от лазерной шлифовки?
Отличие в интенсивности воздействия. Пилинг воздействует поверхностно, шлифовка – глубоко, захватывает структуру тканей. Пилинг не может убрать шрамы и рубцы, а шлифовке это доступно.
Сколько процедур нужно сделать для достижения эффекта?
Чтобы получить желаемый результат необходимо провести от 1 до 7 процедур. Количество зависит от поставленной задачи, состояния кожи, индивидуальных особенностей пациента и вида лазера.
Как часто можно делать лазерную шлифовку лица или тела?
Периодичность зависит от вида используемого лазера. Может составлять от 1 раза в 2 недели до 1 раза в 2 месяца.
Как долго заживает кожа после процедуры?
По нашему опыту реабилитационный период длится в среднем от 3 до 7 дней. Срок восстановления зависит от индивидуальных особенностей пациента.
Фото до и после лазерной шлифовки кожи




Врач дерматолог, косметолог со стажем работы более 18 лет. Квалификационная категория - высшая. Ведущий специалист «Клиники доктора Груздева». Автор идеи и методики «Имиджевое моделирование». Автор публикаций в научных медицинских изданиях. Участие в качестве спикера в Международных и Всероссийских конгрессах, конференциях, семинарах в области эстетической медицины.
Венозные узлы, сосудистые звездочки, сеточки… Одни врачи все эти симптомы считают проявлениями одной болезни, другие полагают, что заболевания разные. Кто из них прав? И как легче избавиться от этой напасти?
Липолитики – это препараты для коррекции фигуры, которые широко используются в косметологии. Они вводятся под кожу инъекционно (уколами тончайших игл) и позволяют убрать отложения жира на животе, бедрах, лице, шее, руках, в зоне декольте. Сама методика называется «липолиз», она призвана не только избавить от жира, но и улучшить состояние кожи, восстановить обмен веществ в тканях.

Подробно рассказываем о том, что такое биоревитализация кожи с описанием её плюсов и минусов, рекомендациями и сравнениями с другими процедурами.

Ботулинотерапия – процедура инъекционного введения токсина ботулизма (ботулотоксина) типа А. Уколы этого токсина расслабляют мышцы, разглаживая таким образом морщины. Новых морщин в зоне введения препарата в период его действия не появляется.
БЕСПЛАТНАЯ КОНСУЛЬТАЦИЯ: поможем врачам и владельцам клиник выбрать оборудование для лечения рубцов постакне
Оглавление
Рубцы постакне (шрамы после акне, acne scars) — изменения кожи на месте заживления угревых воспалительных элементов, связанные с образованием соединительной ткани.
В нашей компании Вы можете приобрести следующее оборудование для удаления рубцов постакне:
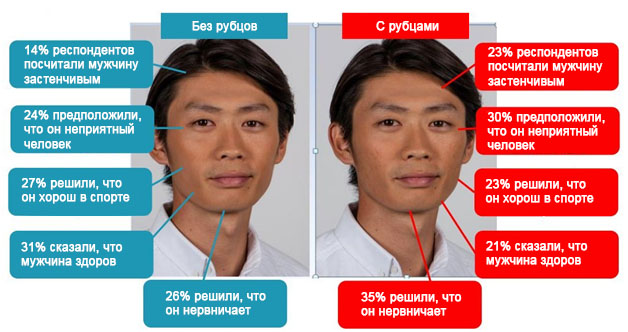
Акне несет серьезную угрозу внешности не только в период развития этого заболевания. Так, в одном исследовании с участием 2133 человек было установлено, что шрамы после акне возникают в 1% случаев, но каждый седьмой рубец носит обезображивающий характер. В другой работе с участием 4618 человек были изучены 2 фотографии одного и того же мужчины: первая с чистым лицом, а вторая с рубцами постакне. Мужчина на втором снимке получил более низкие оценки (рис. 1).
Рис. 1. Восприятие человека окружающими в зависимости от наличия рубцов постакне на лице (Dréno B., et al. Poster presented at: AAD 73rd Annual Meeting, San Francisco, California, USA, 20–24 March 2015)
Этиология и патогенез
Установлено, что в 99% случаев рубцы постакне развиваются на месте папул или пустул, и только в 1% случаев — на месте комедонов. Убрать рубцы после акне сложно, заживление таких дефектов обусловлено сложным взаимодействием тканевых, гуморальных и клеточных механизмов. При повреждении кожи на уровне сосочкового (верхнего) слоя дермы, когда фрагменты базальной мембраны между эпидермисом и дермой сохранены, восстановление может пройти без грубых дефектов. В таких местах на коже остаются депигментированные участки с очаговой атрофией.
Однако при полном разрушении базальной мембраны формируется рубец, который отличается по своей структуре и функции от окружающей кожи. В его области разрастается грубоволокнистый коллаген, деформируются кровеносные и лимфатические сосуды, их количество резко уменьшается. Сперва рубец является незрелым, но постепенно он становится более естественного цвета и мягче, формируя зрелый рубец.
Если катаболические процессы (синтез) превышают анаболические (разрушение), образуется избыток коллагена — рубец начинает расти и становится гипертрофическим. Он отличается розовым оттенком и выбуханием над уровнем кожи. При келоиде площадь рубца значительно увеличивается из-за опухолеподобного разрастания незрелой соединительной ткани за счет неконтролируемой активности фибробластов. Особенностями келоидных рубцов являются их быстрый рост с парестезиями (покалыванием), зудом и болевыми ощущениями.
На вероятность появления и выраженность шрамов после акне влияет индивидуальная склонность к рубцеванию тканей, время начала и эффективность лечения угрей, активность акне (легкое, среднее, тяжелое течение), число папул, пустул и комедонов и другие факторы.
Клинические проявления рубцов после акне
Основные типы рубцов постакне (рис. 2 и 3):
- Гипертрофические.
- Келоидные.
- Атрофические:
- сколотые (icepick scars) — 60–70% случаев;
- закругленные (rolling scars) — 20–30% случаев;
- прямоугольные (boxcar scars) — 15–25% случаев.
Атрофические рубцы после угрей встречаются в среднем в 3 раза чаще, чем гипертрофические и келоидные.
Степени тяжести рубцов постакне:
В России специалистами НИИ Хирургии им. А.В. Вишневского была разработана модифицированная Ванкуверская шкала. Ее также можно использовать при анализе рубцов постакне (табл. 1).
Табл. 1. Модифицированная Ванкуверская шкала для оценки рубцов
Читайте также:

