Что такое переходноклеточная папиллома
Обновлено: 07.05.2024
Опухоли мочевого пузыря. Эпителиальные опухоли мочевого пузыря.
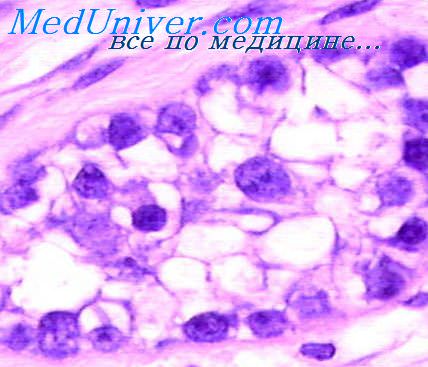
Переходноклеточная папиллома. Обычно это экзофитная опухоль на ножке или на широком основании с мелкопапиллярной бархатистой поверхностью. В любом отделе мочевыводящих путей опухоль имеет одинаковое строение. Она состоит из множества тонких сосочковых выростов, иногда ветвящихся. Узкий тяж нежновокнистой стромы с тонкостенными сосудами покрыт несколькими слоями (до 5—6) переходного эпителия. Это продолговатые клетки с очень мономорфными овальными ядрами и светлой цитоплазмой. Лишь один слой базальных клеток отличается некоторой гиперхромией ядер и наличием митозов, хотя и крайне редких. Ядра остальных клеток относительно светлые, с мелкодисперсным хроматином, без митозов. Клетки расположены параллельно друг другу, своим длинником перпендикулярно или под тупым углом к поверхности стромы.
Для исключения малигнизации рекомендуется исследовать разные участки опухоли и обязательно срезы, проходящие через ее основание.
Иногда встречаются первично-множественные папилломы, располагающиеся в различных отделах мочевыводящих путей. Изредка наблюдается диффузный папилломатоз с множественными мелкими сосочковыми разрастаниями.
Переходноклеточная папиллома, инвертированный тип, встречается очень редко. Имеет вид полипа на широком основании с гладкой или грубососоч-ковой поверхностью, а также слегка выступающего бугристого образования, расположенного в основном в собственном слое слизистой оболочки мочевого пузыря. Опухоль покрыта переходным эпителием обычного вида либо атрофичного, но местами с погружной пролиферацией. В рыхлой нежноволокнистой строме залегают четко очерченные округлые разрастания мономорфного переходного эпителия, ограниченные одним слоем базальных клеток. Внутри этих разрастаний имеются полости, поверхность которых либо неровная за счет выступающих мелких сосочковых эпителиальных выростов, либо гладкая, ограниченная уплощенным поверхностным эпителием. Некоторые полости открываются узким ходом на поверхность слизистой оболочки.
Плоскоклеточная папиллома, встречающаяся в мочевом пузыре редко, построена из ороговевающего или неороговевающего многослойного плоского эпителия. Некоторые из подобных образований являются остроконечными кондиломами, сочетающимися с аналогичным процессом в уретре.
Переходноклеточный рак является наиболее часто встречающейся карциномой мочевыводящих путей. Лишь в некоторых странах Азии и Африки, где среди населения широко распространен мочеполовой шистосомоз, чаще наблюдается плоскоклеточный рак мочевого пузыря. Иногда переходноклеточный рак выявляется в преинвазивной форме (карцинома in situ). Инвазивная форма рака обычно характеризуется экзофитным ростом. Высокодифференцированный рак по гистологической картине часто очень мало отличается от переходноклеточной аденомы, особенно на той стадии, когда еще отсутствует инфильтрация собственного слоя слизистой оболочки . Мономорфность и правильная полярность эпителия сочетаются с более выраженной, чем в папилломе, его многорядность, наличием митозов, иногда со значительным количеством и даже преобладанием темных клеток с узкими палочковидными ядрами и базофильной цитоплазмой.
Можно обнаружить отдельные участки выраженного клеточного атипизма, где выявляются клегки с крупными гиперхромными ядрами и полной или частичной утратой полярности, а также имеются признаки инвазии в подлежащую ткань. Но эти отличительные признаки нередко раскрываются лишь при тщательном изучении срезов из разных мест опухоли, в том числе обязательно срезов, проходящих через ножку или широкое основание опухоли. Переходноклеточный рак средней степени зрелости занимает промежуточное положение между высоко- и низкодифференцированным.
В качестве разновидностей опухоли выделяют переходноклеточный рак с метаплазией в плоскоклеточный или/и железистый. Такие участки «метаплазии» обнаруживаются в общей массе опухоли лишь в виде отдельных очагов.
Особым чрезвычайно редким вариантом опухоли является двухфазный переходноклеточный рак, при котором в папиллярных структурах многослойные умеренно или низкодифференцированные переходноклеточные разрастания покрыты одним или несколькими слоями атипических поверхностных клеток. Последние кубической или округлой формы, нередко двуядерные, с хорошо выраженным поясом светлой цитоплазмы. Ядра расположены центрально или несколько базально, округлой или овальной формы, с нежной сетью хроматина, с одним или двумя ядрышками. Апикальные части клеток несколько эозинофильны и содержат небольшое количество ШИК-положительного материала. Они закруглены, создавая подобие булыжной мостовой. Местами клетки крупные, приближающиеся к гигантским. Опухоль описана как «переходноклеточный рак с дисп-лазией покровных клеток».
Этот термин нельзя признать удачным, так как можно думать скорее об опухолевой природе покровных клеток, а не о их дисплазии.
По аналогии с некоторыми другими двухкомпонентными опухолями описанный вариант новообразования, по-видимому, можно назвать двухфазным переходноклеточным раком.
Плоскоклеточный рак (как с ороговением, так и без него) по своему гистологическому строению не отличается от соответствующей карциномы иных локализаций. Аденокарцинома, встречающаяся в мочевом пузыре очень редко, может быть тубулярной, слизистой, перстневидноклеточной. Аденокарцинома урахального происхождения (чаще всего слизеобразующая) обычно локализуется в верхушке или передней стенке мочевого пузыря в виде диффузно-инфильтрирующей опухоли, покрытой слизистой оболочкой мочевого пузыря. Рак экстрофированного мочевого пузыря у подавляющего большинства больных является аденокарциномой. Недифференцированный рак мочевого пузыря, встречающийся довольно часто, обычно бывает мелкоклеточным или полиморфно-клеточным иногда с преобладанием веретенообразных клеток. Редкой его формой является светлоклеточный рак, в том числе солидного строения.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Папилломатоз — общее название для патологического процесса, характеризующегося образованием множественных папиллом на участке кожи или слизистых оболочек различных органов. Папиллома являет собой доброкачественное новообразование, развивающееся из плоского или переходного эпителия, возвышающееся над ним и имеющее форму сосочка.
Причины развития папилломатоза
В большинстве случаев папилломы имеют вирусную этиологию. Возбудитель заболевания — ДНК-содержащий вирус папилломы человека (ВПЧ) семейства паповавирусов. К настоящему времени определено около 100 типов этого вируса, многие из которых обладают различным по степени риска потенциалом к онкогенности.
Вирус может передаваться от человека к человеку контактным (в том числе половым) путём; установлено, что один из путей заражения вирусом — передача от матери плоду в течение беременности или во время родов, что обуславливает появление папилломатоза и у детей младшего возраста.
Чаще всего инфицирование ВПЧ приводит к бессимптомному носительству, но в ситуациях, когда иммунитет снижается (после длительной болезни, в стрессовых ситуациях, при авитаминозе, при беременности, в случае приёма определенных лекарств, например, глюкокортикостероидов), возникает непосредственное клиническое проявление в виде папиллом.
Помимо вирусной причины, папилломатоз может быть следствием хронических воспалительных процессов. Интересно отметить, что в отдельных ситуациях при выявлении папилломатоза не выявляется признаков вирусного инфицирования, что побуждает к поиску иных причин развития данного заболевания.
Отдельные виды папилломатоза
Папилломы могут поражать кожу и слизистую оболочку практически любого внутреннего органа. Ниже приведены описания отдельных видов папилломатоза в зависимости от того, какая часть тела поражена.
Папилломатоз гортани
Вызывается преимущественно ВПЧ 6 и 11 типов, менее распространены типы 16, 18. Частота встречаемости паппиломатоза гортани в популяции — 2 на 100 000 среди взрослых и 4 на 100 000 среди детей.
Характерными симптомами являются охриплость голоса и нарушения дыхания. Несмотря на то, что папилломатоз гортани является доброкачественным заболеванием, возможны такие серьезные осложнения, как стеноз гортани, распространение папиллом на трахею и бронхи с последующим развитием лёгочной недостаточности, а также перерождение в злокачественную опухоль, особенно если папилломатоз вызван вирусом ВПЧ 16 или 18 типа, у которых высокий уровень потенциальной онкогенности.
Кроме того, папилломатоз гортани может рецидивировать; выделяют «агрессивный» и «неагрессивный» типы рецидивирования. К агрессивному типу относится папилломатоз, по поводу которого проведено 10 и более операций, или более трех операций за год, или при распространении процесса на подголосовой отдел гортани.
Вестибулярный папилломатоз
Этот термин применяется для обозначения мелких паппиломовидных образований преддверия влагалища. Встречается довольно часто у женщин в возрасте до 30 лет и становится показанием к обследованию слизистых влагалища и шейки матки, в том числе и на предмет наличия вируса папилломы человека, так как может сочетаться с поражением шайки матки, хотя сам по себе вестибулярный папилломатоз может и не иметь вирусной природы.
Вестибулярный папилломатоз часто может развиваться без клинических симптомов и обнаруживается при осмотре у гинеколога с профилактической целью или по поводу иных жалоб, но может и проявляться белями, болями и жжением в области вульвы, явлениями диспареунии, сочетаться с локальным воспалительным процессом.
Вестибулярный папилломатоз, в отличие от поражений шейки матки, склонен к рецидивированию — по данным литературы, частота рецидивов составляет до 17%. Обычно рецидивы характерны при инфицировании папилломавирусном низкого онкогенного риска.
Папилломатоз кожи
Папилломатозом кожи называют разрастания многочисленных кожных новообразований на ограниченном участке. Папиллома образуется при разрастании верхнего слоя кожи — эпидермиса. Обычно кожные папилломы имеют размер 5–7 миллиметров, реже до 2 сантиметров. Форма варьирует от точечного или немного свисающего выроста кожи до горошины. Цвет папилломы чаще неотличим от цвета окружающего кожного покрова, но может быть и белого или коричневого цвета. Обыкновенные папилломы чаще всего локализуются на коже спины, ладоней и пальцев рук, подошв и стоп, нитевидные папилломы — в местах с тонкой кожей (веки, шея, подмышечные и паховые области).
Обычно имеет бессимптомное течение и являет собой преимущественно косметический дефект, однако папилломы кожи могут часто травмироваться, что может привести к развитию воспаления или быть фактором риска их озлокачествления.
Особого внимания заслуживает карциноидный папилломатоз кожи Готтрона — редкое предраковое заболевание, характеризующееся специфическими разрастаниями эпидермиса. Основным фактором его возникновения является предрасположенность к развитию множественного поражения кожи папилломами; среди прочих факторов риска следует упомянуть регулярную травматизацию кожных покровов, хронические заболевания кожи, нарушения кровообращения. При данном заболевании очаги расположены симметрично на голенях, чаще на передней поверхности, на фоне длительно существовавшего поражения кожи, имеют вид выступающих над поверхностью на 1–1,5 см папилломатозных бородавчатых разрастаний и вегетаций в виде бляшек значительного размера. Бороздки между очагами заполнены желтовато-белыми липкими массами с неприятным запахом, на некоторых участках они ссыхаются в желтовато-серые корки. Иногда возникают эрозии, поверхностные язвы, легко кровоточащие грануляции. В силу высокого риска озлокачествления (стоит отметить, что ряд авторов приравнивает карциноидный папилломатоз к высокодифференцированному плоскоклеточному раку кожи) данное заболевание требует консультации и лечения у онколога.
Папилломатоз пищевода
Является редкой патологией — согласно данным литературы, его частота составляет всего 4,5%. Папилломы имеют вид полиповидного или листовидного образования белесоватого цвета, размером обычно до 1 см. Характерна локализация поражений в дистальных отделах пищевода. Хотя основной причиной развития данной патологии считается наличие папилломовирусной инфекции, по данным ряда авторов, папилломатоз пищевода встречается и при отсутствии вирусной контаминации. Кроме того, отмечается связь между развитием папилломатоза и гастроэзофагеальным рефлюксом, который в силу длительного воздействия соляной кислоты, содержащейся в желудочном соке, приводит к повреждению и хроническому воспалению слизистой пищевода.
Папилломы пищевода могут долгое время не проявлять себя никакой симптоматикой, но по мере их роста могут появляться следующие жалобы: затрудненное глотание, легкая или умеренная боль за грудиной, отрыжка, тошнота.
В настоящее время считается, что папилломы пищевода являются предраковым заболеванием, и именно папилломатоз в силу распространённости поражения слизистой оболочки пищевода обладает наибольшим риском малигнизации, поэтому выявление папиллом пищевода — это показание к хирургическому лечению.
Внутрипротоковый папилломатоз
Под данным термином понимают папилломы, расположенные в млечных протоках молочной железы. Папилломы могут возникать как в периферических протоках любого квадранта молочной железы, так и в протоках, расположенных сразу за соском. Периферический папилломатоз представлен обычно мелкими, до 1 см, образованиями. В отдельных случаях внутрипротоковые папилломы могут иметь гигантский (более 5 см) размер, в этом случае они значительно деформируют молочную железу. По мере роста папилломы в просвете возникает механическое расширение протока, что может являться причиной развития болевого синдрома.
Внутрипротоковые папилломы могут развиваться в любом возрасте, но чаще возникают в возрасте 35–55 лет. Факторами риска их образования считаются приём оральных контрацептивов и препаратов заместительной гормональной терапии, семейный анамнез, эндокринологические нарушения, наличие хронических воспалительных процессов придатков. Наиболее частым симптомом является появление выделений из соска, не связанных с лактацией, янтарного цвета или с примесью крови. Кроме того, в связи с ростом папиллом может появиться болезненность, становится возможным пропальпировать уплотнения в молочной железе.
Внутрипротоковый папилломатоз требует хирургического лечения в объёме резекции поражённого квадранта или же, в случае значительной распространённости процесса, радикальной мастэктомии, так как обладает значительным потенциалом к перерождению в протоковый рак.
Диагностика папилломатоза
Установить диагноз «папилломатоз» возможно даже при первичном осмотре поражённой области из-за типичного вида новообразований. Папилломы представляют собой мягкую плотную опухоль на ножке (реже на широком основании) размером около одного-двух сантиметров с неровной внешней поверхностью, цвет варьируется от белого до коричневого. В некоторых случаях папиллома может разрастаться и приобретать вид, напоминающий цветную капусту.
Применяемые инструментальные методы диагностики зависят от локализации папилломатоза. Так, при папилломатозе гортани показано проведение ларингоскопии, при поражении пищевода — ЭГДС, при локализации папиллом в протоках молочной железы — дуктография.
Для подтверждения вирусной природы папиллом и определения конкретного типа вируса используются лабораторные методики, позволяющие идентифицировать ДНК вируса — полимеразная цепная реакция (ПЦР), гибридизационные методы.
Наконец, в рамках комплексного лечения целесообразно оценить иммунный статус пациента с целью назначения медикаментозной терапии для профилактики рецидивирования папилломатоза.
Лечение папилломатоза
Основной метод лечения – хирургический. При всей эффективности традиционного хирургического иссечения папиллом существует риск рубцевания слизистой оболочки, поэтому в настоящее время широкое распространение получили не менее эффективные, но более щадящие методы лечения папилломатоза:
- Лазерное удаление
- Ультразвуковая дезинтеграция
- Радиочастотная холодная аблация
- Фотодинамическая терапия
- Электродеструкция
- Криодеструкция
- Диатермокоагуляция
- Удаление химическими агентами (солкодерм, подофиллин)
К сожалению, ни одна из вышеуказанных методик даже при условии полного и тщательного удаления папилломатоза не гарантирует отсутствия рецидива.
Поэтому при наличии факторов риска развития рецидива в послеоперационном периоде может быть назначена адъювантная лекарственная терапия, в рамках которой могут быть назначены следующие препараты:
- Препараты α-интерферона,
- Противовирусные препараты (ацикловир, рибавирин, цидофовир)
- Иммуностимуляторы (ликопид, галавит, циклоферон)
Также в настоящее время проводятся клинические исследования вакцины против вирусов папилломы человека в качестве противорецидивного средства.
Несмотря на обнадеживающие результаты, на данный момент применение вакцины для профилактики рецидивов у больных с уже выявленным папилломатозом стандартом лечения не является.
Профилактика
До недавнего времени наиболее эффективной профилактикой папилломатоза считалось предотвращение заражения папилломавирусной инфекцией, а также лечение сопутствующих хронических инфекционных заболеваний и скрининг, направленный на раннее выявление болезни. Сейчас возможно выполнение профилактической вакцинации. Вакцина направлена против четырех типов папилломавируса, которые имеют наибольшее клиническое значение и наибольший онкогенный риск. Вакцинация возможна как у детей для профилактики заражения этими типами вируса, так и у взрослых. Перед вакцинацией обследование на наличие вирусов папилломы не требуется, так как даже если человек уже заражен один из тех типов, на которые направлена вакцина, иммунопрофилактика убережет его от заражения остальными тремя.
Если папилломатоз уже диагностирован и подвергнут лечению, пациенты подлежат динамическому контролю. Так, больные папилломатозом гортани подлежат обязательной диспансеризации в зависимости от частоты рецидивирования заболевания, но не менее чем раз в три месяца. В случае вестибулярного папилломатоза, даже если доказано отсутствие связи его возникновения с папилломавирусной инфекцией, также требуется активное динамическое наблюдение.
Существует мнение, что практически все живущие ныне люди заражены минимум одним из типов вируса папилломы человека. Большинство являются здоровыми носителями, но проявления инфекции в виде папилломатоза может развиться у любого человека, неся с собой проблемы — от безобидного косметического дефекта до грозного риска развития злокачественной опухоли. Своевременное обращение к врачам «Евроонко» гарантирует решение этих проблем и предотвращение их дальнейшего усугубления.
Доброкачественные новообразования (папилломы) мочевого пузыря занимают около 1% от всех заболеваний данной локализации. Длительное время они могут никак не проявлять себя клинически. В редких случаях приводят к нарушению мочеиспускания и изменению нормального состава мочи. Несмотря на невысокую распространенность и отсутствие симптоматики со стороны мочевыводящих путей, папилломатозные выросты могут представлять серьёзную опасность из-за имеющегося риска трансформации в злокачественную опухоль.
Онкогенный потенциал папиллом различен и зависит от множества внешних и внутренних факторов. Правильная тактика заключается в обязательном удалении обнаруженных во время обследования доброкачественных новообразований мочевого пузыря и последующем проведении профилактических осмотров пациента.
Общая информация
Нормальная слизистая оболочка мочевого пузыря покрыта многослойным эпителием из плоских клеток. Количество слоев может быть от 3 до 6. Поверхностно расположенные клетки являются крупными и секретируют большое количество муцина, подобно железистому эпителию. Такие особенности слизистого покрова мочевого пузыря привели к появлению терминов «переходный эпителий» или «уротелий» в отношении эпителиальной выстилки органа.
Папиллома по своему строению представляет собой вырост на слизистой оболочке мочевого пузыря, исходящий из клеток эпителиального слоя. Она может иметь различную форму, но чаще всего представлена одиночным узловым образованием, расположенным на широком основании или тонкой ножке, идущей к поверхности слизистой. Сверху доброкачественное новообразование покрыто нормальным уротелием.
Все папилломатозные выросты относят к доброкачественным новообразованиям, имеющим онкогенный потенциал различной степени. Риск трансформации в злокачественную опухоль зависит от множества факторов: длительное воздействие неблагоприятных факторов (канцерогены химического происхождения, ионизирующее излучение), нарушение уродинамики, хронические воспалительные процессы в стенке пузыря и некоторые другие. При этом в эпителиальном слое происходят изменения, приводящие к нарушению нормального клеточного и тканевого состава — атипия и дисплазия. Выраженность этих процессов напрямую влияет на риск злокачественной трансформации.
Причины
Точные причины появления папиллом мочевого пузыря остаются неизвестными, однако существуют факторы риска, которые увеличивают вероятность развития заболевания. К ним относятся:
- престарелый и старческий возраст;
- снижение местного иммунитета слизистой оболочки;
- хронические воспалительные заболевания мочеполовой системы;
- нарушение пассажа мочи;
- врожденные и приобретенные иммунодефицитные состояния.
В последнее время активно изучается влияние цитопатогенных вирусов на слизистую оболочку мочевого пузыря: папилломавирусная инфекция, вирусы простого герпеса, цитомегаловирусная инфекция, вирус Эпштейна-Барр. Присутствие данных возбудителей в организме длительное время остается незамеченным, они выявляют себя при стойком снижении иммунной сопротивляемости организма, одним из проявлений которых может являться усиление тканевой пролиферации и рост новообразований.
В подавляющем большинстве случаев доброкачественные эпителиальные выросты представлены двумя типами: переходно-клеточным и плоскоклеточным. Переходно-клеточная (уротелиальная) папиллома составляет до 4% от всех новообразований мочевого пузыря. Она представляет собой сосочковое разрастание с рыхлой соединительной тканью, внутри которой имеются мельчайшие кровеносные сосуды. Покрыто новообразование уротелием, выстилающим поверхность всего органа изнутри. Встречается уротелиальная папиллома у пациентов старше 50 лет. Она имеет крайне низкий риск рецидива и озлокачествления. Новообразование чаще всего представлено изолированными эпителиальными выростами на тонкой ножке или широком плоском основании, но может иметь и диффузный (рассыпной) характер расположения.
Один из ее морфологических вариантов — папиллома погружного типа. Она обладает теми же гистологическими характеристиками, но располагается иначе. Рост новообразования происходит преимущественно в толщу слизистой оболочки. Таким образом, основная часть папилломы глубоко прорастает в стенку мочевого пузыря, а в просвете органа расположен лишь небольшой экзофитный компонент. Встречается папиллома погружного типа менее, чем в 1% случаев и обычно наблюдается у пациентов старше 65-70 лет. Она характеризуется медленным ростом и доброкачественным клиническим течением, редко подвергается злокачественной трансформации. Большинство таких новообразований одиночные, локализуются в области шейки или треугольника Льето мочевого пузыря.
Плоскоклеточная папиллома — новообразование, в отношении которого до сих пор имеется множество разногласий со стороны клиницистов и исследователей. В ряде случаев доброкачественный эпителиальный вырост имеет высокий онкогенный потенциал. Истинная доброкачественная плоскоклеточная папиллома встречается в 2-3% случаев. Она имеет вид одиночной нежной ворсины, выступающей в просвет пузыря. Покрыт вырост неизмененным уротелием, который содержит не более 6 слоев клеток. О высоком риске злокачественной трансформации говорят в том случае, когда увеличивается количество слоев в эпителиальном пласте и появляется клеточная атипия.
Возможные симптомы
Единичные и небольшие полипы могут никак не проявлять себя клинически и длительное время растут в просвет мочевого пузыря. В некоторых случаях возможно появление дизурического синдрома — комплекса симптомов, связанного с нарушением мочеиспускания. К ним относятся:
- субъективный дискомфорт во время и после мочеиспускания;
- ощущение неполного опорожнения мочевого пузыря;
- рези при мочеиспускании.
Большие папилломы погружного типа могут стать причиной гематурии — появления крови в моче. Как правило, наблюдается микрогематурия (выявляется только лабораторно по наличию эритроцитов в моче), но иногда встречается и макрогематурия — примесь крови, определяемая визуально. Моча при этом имеет багрово-алый оттенок.
Диагностика и лечение
Как правило, в клинической практике диагностическая цистоскопия сразу же переходит в лечебную — обнаруженное новообразование удаляется, а в месте повреждения слизистой оболочки проводится эндоскопический гемостаз (профилактика кровотечения). Полученный папилломатозный вырост сразу отправляется на гистологическое исследование.
Вспомогательную роль в диагностике играют контрастные рентгенологические исследования и УЗИ мочевыводящих путей, методы компьютерной и магнитно-резонансной томографии. В обязательный минимум обследования входят анализы крови и мочи, при необходимости лечащий врач может назначить мазки из уретры и влагалища, а также расширенные исследования мочи (по Каковскому-Аддису, Нечипоренко, посев на микрофлору и другие).
Дальнейшая тактика
Цистоскопия — амбулаторная манипуляция, поэтому пациент может в тот же день вернуться к привычному образу жизни. В течение 1-3 дней после эндоскопического исследования возможно учащение мочеиспускания и появление неприятных ощущений в виде резей. Это связано с непосредственной травматизацией чувствительной слизистой оболочки уретры и мочевого пузыря во время процедуры. Слизистые покровы обладают высокой регенераторной способностью и быстро заживают самостоятельно. В течение первых суток после удаления полипов возможно появление незначительной примеси крови в моче или слизисто-кровянистого отделяемого из уретры.
После полипэктомии пациенту рекомендуется планово проходить медицинское обследование. Его кратность определяется лечащим врачом. Как правило, после цистоскопии врач назначает пациенту контрольное исследование крови и мочи. Через 6-12 месяцев следует пройти повторное эндоскопическое исследование, чтобы исключить рецидивы и оценить состояние слизистой мочевого пузыря.

Врач уролог-андролог, онколог. Высшая квалификационная категория. Действительный член Профессиональной ассоциации андрологов России (ПААР). Стаж 28 лет. Принимает в Университетской клинике. Стоимость приема 1700 руб.
- Запись опубликована: 10.02.2021
- Reading time: 4 минут чтения
Инвертированная папиллома относится к группе редких образований, развивающихся преимущественно в мочевом пузыре. Мужчины более склонны к данной патологии по сравнению с женщинами, особенно в возрасте “50+”.
Инвертированная папиллома может протекать бессимптомно, при симптоматической форме проявляется кровью в моче и дискомфортом при мочеиспускании. Для диагностики применяют сонографию, цистоскопию и МРТ, но точный диагноз ставится после гистопатологического исследования.
Метод лечения инвертированной папилломы мочевого пузыря – ее резекция. Если образования не будут полностью удалены, они часто рецидивируют.
Разновидности папиллярных поражений мочевого пузыря
Папиллярные поражения мочевого пузыря развиваются достаточно часто и включают следующие типы:
- доброкачественные;
- злокачественные;
- неопластические изменения – полип, метаплазия, некоторые типы циститов.
В свою очередь поражения делятся на инвазивные и неинвазивные. Неинвазивные также бывают не раковые, переходные, злокачественные высокого или низкого потенциала злокачественности и включают:
-
. Новообразование относится к доброкачественным поражениям мочевого пузыря. Первичные папилломы этого типа чаще возникают в молодом возрасте, в том числе у детей. Самый частый симптом – гематурия, проявляющаяся примесью крови в моче.
- Инвертированную папиллому. Относится к видам доброкачественных опухолей, развивающихся из вышележащей слизистой оболочки, затем прорастающих в строму. Преимущественно возникает у мужчин в возрасте от 50 до 60 лет. В основном проявляется гематурией и/или симптомами раздражения при мочеиспускании.
- Папиллярные уротелиальные новообразования с низким злокачественным потенциалом (PUNLMP). Близки к уротелиальным папилломам, но отличаются утолщением уротелия. После резекции рецидивируют чаще.
- Неинвазивную папиллярную уротелиальную карциному с низкой степенью злокачественности (LGPUC). Поражения характеризуются упорядоченным внешним видом уротелия, однако обнаруживаются вариации атипии (архитектурной и цитологической), часто с поражением задней или боковой стенки мочевого пузыря. Такие образования имеют тенденцию рецидивировать. Возможно прогрессирование до инвазивных опухолей, но такой исход встречается редко.
- Неинвазивную папиллярную уротелиальную карциному с высокой степенью злокачественности (HGPUC). Опухоль характеризуется беспорядочным видом папиллярных выростов уротелия, причем имеются выраженные архитектурные и цитологические аномалии (атипия). Они часто диагностируются достаточно поздно (поэтому возможна инвазия). Характеризуются высоким потенциалом злокачественной трансформации.



Общие сведения об инвертированной папилломе
Инвертированная уротелиальная папиллома – редкая опухоль, представляющая собой неинвазивное эндофитное уротелиальное новообразование почечной лоханки, мочеточника или мочевого пузыря. На долю таких папиллом приходится менее 1% всех уротелиальных новообразований. С момента его первоначального описания Пашкисом (Paschkis) в 1927 году в литературе было описано более 1000 случаев заболевания.
Инвертированная папиллома обычно обнаруживается случайно во время цистоскопической диагностики других состояний, например доброкачественной гиперплазии предстательной железы, гематурии или рака предстательной железы. Она может проявляться как грубая или микроскопическая безболезненная гематурия. Однако клинические и эндоскопические особенности инвертированной уротелиальной папилломы мочевого пузыря не являются специфичными, и окончательный диагноз ставится на основании гистопатологического исследования.
Причины развития инвертированных папиллом
Этиология инвертированной папилломы мочевого пузыря остается неизвестной. Однако некоторые исследования подчеркивают важность и влияние хронических воспалительных состояний и раздражения органа. Некоторые ученые предположили, что перевернутая папиллома мочевого пузыря возникает в результате реакции:
Другие специалисты утверждают, что инвертированный рост уротелиальной папилломы происходит из-за гиперплазии гнезд фон Брунна и представляет собой либо регенеративный, либо реактивный процесс. Несколько ученых сообщили о положительности Р16 и поэтому предполагают патогенез, коррелирующий с ВПЧ-инфекцией, хотя более специфические тесты, такие как гибридизация in situ, не выявили ДНК ВПЧ в ткани папилломы. Таким образом, ВПЧ как этиологический агент инвертированной папилломы уротелия пока не обоснован.
Распространенность инвертированных папиллом мочевого пузыря
Инвертированные папилломы у большинства пациентов обнаруживаются на пятом или шестом десятилетии жизни, причем возраст пациентов, по разным источникам, составляет 9-88 лет. Патология поражает мужчин чаще, чем женщин, с соотношением мужчин и женщин 5,8:1.
Отмечается более высокая распространенность уротелиальных новообразований среди курильщиков. Однако у курильщиков очаги поражения обычно позитивны на мутации гена р53, и папилломы, как правило, сосуществуют с злокачественными новообразованиями более высокой степени. Инвертированная уротелиальная папиллома не имеет мутаций р53, хотя они могут иметь сверхэкспрессию р53.
Патофизиология инвертированных папиллом
В инвертированных папилломах уротелия можно наблюдать ряд молекулярных хромосомных и других молекулярных изменений. Обнаружение неслучайной инактивации Х-хромосом хорошо документировано, это позволяет предположить, что инвертированная папиллома является клональным новообразованием, возникающим из одной клетки-предшественницы.
Считается, что это происходит из-за слабой и недостаточной диагностики рака уротелия при отборе проб или других проблем, а не из-за истинного прогрессирования. Обычно считается, что инвертированная уротелиальная папиллома не обладает злокачественным или метастатическим потенциалом.
Гистопатология инвертированных папиллом – макроскопические данные
О пухоль представляет собой приподнятое, педункулированное или полиповидное поражение с гладкой вышележащей поверхностью. Размер опухоли варьируется от небольших очагов до 8,0 см, и большинство очагов являются одиночными. Наиболее распространенное место развития инвертированной папилломы – шейка мочевого пузыря, за которой следуют тригон, боковые стенки и задняя стенка.
Гистопатология инвертированных папиллом – микроскопические данные
И нвертированные папилломы уротелия имеют трабекулярную картину роста, иногда с сопутствующими кистозными изменениями и вакуолизацией люминальных клеток, имитирующими кистозный и железистый цистит.
Анастомозирующие связки и трабекулы имеют относительно равномерную ширину, возникают из поверхностного уротелия и инвагинируют в пластинку propria. Вышележащий уротелий может быть нормальным, ослабленным или гиперпластическим. По определению, экзофитная папиллярная структура отсутствует или минимальна.
Основание очага поражения имеет гладкую поверхность сопряжения с прилегающей стромой. Периферия тяжей и трабекул выстлана более темными клетками, которые часто бывают палисадными (базальные клетки). Они варьируются от 5 до 10 клеточных слоев толщиной до более узловых или твердых областей. Отсутствие цитологической атипии указывает на инвертированное папиллярное уротелиальное новообразование, которое необходимо дифференцировать от уротелиальных опухолей с низким злокачественным потенциалом или уротелиальной карциномы с инвертированным рисунком роста. Опухолевые клетки могут иметь пенистую цитоплазму, которая может быть очаговой или диффузной.
Центральная часть опухоли состоит из мягких веретенообразных клеток, параллельных шнурам (струящиеся). Также могут присутствовать плоскоклеточная метаплазия, образование микроцист и истинная железистая дифференцировка. Промежуточная строма минимальна и обычно фиброзна, с минимальным воспалением.
Неопластические клетки в перевернутой папилломе не показывают никакой или минимальной цитологической атипии, но иногда может быть очевидна дегенеративная атипия. Редкие митотические фигуры могут присутствовать на периферии трабекул или шнуров. Наличие ядерной атипии, такой как нерегулярное распределение хроматина, увеличенные нерегулярные ядрышки, расширение роста и увеличение митозов, указывает на инвертированную уротелиальную карциному.
Уч. Хендерсон и др. предложили следующие гистологические признаки для установления диагноза инвертированной папилломы мочевого пузыря:

Инвертированная папиллома (ИП) полости носа относится к доброкачественным опухолям - гистологически характеризуется инвагинацией покровного эпителия в подлежащую строму. Этиология ИП по настоящее время остается неизвестной. В числе причин возникновения ИП, отдаются предпочтение аллергии, хроническим синуситам и вирусным инфекциям (табл. 1). Инвертированная папиллома относится к доброкачественным опухолям и составляет, по данным литературы, до 0. 5 % от всех опухолей полости носа.
Инвертированная папиллома встречается преимущественно у мужчин в возрасте 50 - 60 лет. Соотношение мужчин и женщин составляет в среднем 5: 1.
Опухоль обладает локальной агрессивностью, что проявляется местнодеструирующим ростом. При своем распространении она способна разрушать мягкие ткани и костные стенки, прорастать в околоносовые пазухи и за их пределы. Локализуется инвертированная папиллома на латеральной стенке полости носа в области средней носовой раковины и прилежащих синусах (верхнечелюстные и клетки решетчатого лабиринта). Чаще наблюдается сочетанное поражение полости носа и указанных пазух, реже поражаются клиновидные и лобные синусы. Изолированное поражение пазух - явление редкое. Для инвертированной папилломы характерна высокая склонность к рецидивам (в 3 - 19 % случаев) и озлокачествлению (до 5 %).
Диагностика инвертированных папиллом осуществляется на основании клинических данных, передней риноскопии, рентгенографии, компьютерной и магнитно-резонансной томографии, гистологического исследования.
Одним из наиболее частых и ранних признаков инвертированной папилломы является затруднение носового дыхания, вплоть до полного его отсутствия с одной стороны. Другими признаками новообразования являются: наличие отделяемого из полости носа, периодически возникающие носовые кровотечения из одной половины полости носа, нарушение обоняния, боль в области лица на стороне поражения, ощущение наличия инородного тела в полости носа, слезотечение, гнусавость, изменение формы наружного носа в результате разрастания опухоли.
При риноскопии в этом случае папиллома в преддверии носа представляет собой мелкобугристое, грибовидное образование красновато-розового цвета, поверхность, которой напоминает цветную капусту (рис. 1).
Рис. 1. Риноскопическая картина гистологически подтвержденной папилломы ИП: красная мягкотканая масса (ИП) заполняет верхние отделы левой ПН.
Клиническая особенность ИП, а также соотношение пораженных анатомических структур с передним отделом основания черепа (ПООЧ), в частности lamina cribrosa (LC) (рис. 2) , имеют существенное значение в патогенезе и лечения данной патологии. Оценка степени поражения особенно анатомически уязвимой LC (даже при отсутствии признаков её деструкции), включающий обонятельный тракт (область возможного развития «опухолевого поля»), может служить одним из патогномоничных признаков в выборе оптимального метода лечения больных распространенной ИП.
Из диагностических методов исследований при этом наиболее информативными являются КТ и МРТ (рис. 3, 4 ).
Основным методом лечения является хирургический.
Несмотря на применение различных методов хирургического воздействия, в частности, эндоскопических операций и некоторых операций, с применением наружного подхода (латеральная ринотомия, операция по Денкеру или Колдуэллу-Люку), частота рецидива ИП высока, и независимо от методов лечения остается почти на одинаковом уровне.
Частота рецидивов ИП в зависимости от методики хирургического воздействия
Читайте также:

