Что такое папилломатозный внутридермальный меланоцитарный пигментный невус
Обновлено: 25.04.2024

Эта статья была написана, чтобы помочь Вам лучше разобраться в меланоцитарных невусах (пигментных родинок). Она расскажет Вам, что они собой представляют, что их вызывает, что с ними можно сделать, и где Вы можете узнать больше о них.
Что такое меланоцитарные невусы?
Меланоцитарные невусы являются пигментными родинками. Слово «меланоцитарный» означает, что они состоят из клеток (меланоцитов), которые производят темный пигмент (меланин), который придает коже свой цвет. Меланоциты сгруппированы вместе в форме невуса. Этот тип родинок различается по цвету в разных тонах кожи, и их легче увидеть на розовой коже.
Некоторые родинки присутствуют при рождении или появляются в течение первых двух лет жизни, они называются врожденными меланоцитарными невусами. Большинство из них развиваются в детстве и раннем юношеском возрасте и, следовательно, называются приобретенными меланоцитарными невусами. Количество родинок увеличивается до 30-40 лет. После этого количество невусов уменьшается. Новые родинки, появляющиеся во взрослой жизни, должны контролироваться и проверяться, если они растут или меняются. Родинки можно найти где угодно на коже, в том числе на руках и ногах, гениталиях, глазах и голове.
Что вызывает меланоцитарный невус?
В некоторых семьях наблюдается тенденция к множественным меланоцитарным невусам.
Загар или чрезмерное пребывание на солнце способствуют формированию новых родинок, а люди со светлой кожей более подвержены риску.
Каковы симптомы меланоцитарных невусов?
Обычно таких симптомов нет. Приподнятые родинки могут цепляться за вещи. Родинки могут стать болезненными и воспаленными после травмы.
Как выглядят меланоцитарные невусы?
Те, которые присутствуют при рождении (врожденные меланоцитарные невусы), могут быть небольшими (менее 1,5 см в диаметре), средними (1,5-20 см) и большими или гигантскими (более 20 см в диаметре). Множество гигантских врожденных невусов имеют больший риск развития меланомы.
Существует три основных типа приобретенных меланоцитарных невусов:
- Узловые меланоцитарные невусы плоские, и обычно округлые. Их цвет обычно ровный и варьируется от средне- до темно-коричневого.
- Сложные меланоцитарные невусы представляют собой поднятые коричневые папулы, большинство из которых волосатые. Некоторые имеют слегка бородавчатую поверхность.
- Внутридермальные меланоцитарные невусы – поднятые, часто волосатые, папулы, похожие на сложные невусы, но более бледные (часто окрашенные в цвет кожи).
В детстве большинство родинок имеют узловой тип (плоский и обычно круглый). Позже в жизни некоторые становятся поднятыми и более волосатыми, а родинки на лице часто становятся бледными с течением времени.
Существует несколько других, менее распространенных типов родинки. К ним относятся:
- Голубой невус – безвредная родинка синего цвета.
- Галоневус – невус, окруженный бледным кольцом (по сравнению с кожей), который может постепенно пройти сам по себе.
- Диспластические или атипические невусы – они, как правило, множественные, с неправильной пигментацией и формой, и появляются в некоторых семьях. Они имеют большую тенденцию, чем большинство родинок, к перерождению в меланому, которая является раком кожи.
Как диагностировать меланоцитарные невусы?
Большинство родинок можно легко диагностировать по их внешнему виду. Дерматолог может использовать инструмент, называемый дерматоскопом, для тщательного изучения родинки. Это устройство увеличивает родинку (до 20 раз) и помогает более подробно изучить ее. Это безболезненная процедура. Если есть какая-либо озабоченность по поводу диагноза, Ваш врач организует удаление родинки и проверку в лаборатории. Иногда может быть трудно отличить родинку от себорейного кератоза (безопасная темная бородавчатая бляшка, которая распространен у пожилых людей), особенно если он воспален или травмирован.
Каков риск рака кожи меланомы с меланоцитарными невусом?
Существует некоторый риск развития меланомы при отдельных невусах. Тем не менее, существует сильная связь между чрезмерным или повторяющимся воздействием солнца и развитием меланомы при нормальной коже.
Можно ли вылечить меланоцитарные невусы?
Да. При необходимости их можно удалить хирургическим путем, но большинство из них лучше всего оставить в покое. Существует риск развития рубца или может потребоваться трансплантат для удаления крупных очагов. Не рекомендуется удалять родинку с помощью лазера, так как невозможно получить образец для гистологии.
Как можно лечить меланоцитарные невусы?
Существуют три основные причины удаления родинок:
- Если есть сомнения относительно диагноза, то родинку необходимо вырезать и исследовать под микроскопом.
- Если родинка регулярно травмируется.
- Косметические причины.
Самостоятельный уход
Если у Вас большое количество родинок
Кожу нужно исследовать ежемесячно, если имеются родинки, которые растут, или меняются:
- в размере (увеличивается),
- в форме (становясь асимметричным с нерегулярным рваным краем)
- в цвете (неравномерный цвет с различными оттенками черного, коричневого или розового).
Кроме того, если она имеет тенденцию к кровотечению, сочится или покрывается коркой, или если родинка сильно отличается от других родинок на коже.
Если Вы беспокоитесь о родинке или родинках, Вы должны как можно скорее посетить своего врача.
Попросите члена семьи или друга осмотреть Вашу спину, полезно будет и сфотографировать для отслеживания любых изменений в родинке.
Защитите себя и детей от слишком большого количества солнечных лучей. Например, будьте осторожны, чтобы не загорать и не сгорать, прикрывайте себя и используйте солнцезащитные кремы SPF 50 или выше. Не используйте солярии.
Лучшие советы по защите от солнца
- Защитите свою кожу соответствующей одеждой, надевайте шляпу, которая защищает Ваше лицо, шею и уши, и пару солнцезащитных очков от ультрафиолетового излучения. Выбирайте солнцезащитную одежду (с постоянно защищающей солнцезащитной тканью, широко доступной для взрослых и детей), если у Вас светлая кожа или много родинок.
- Проведите время между 11:00 и 15:00, когда солнечно, в тени. Уйдите с солнца, прежде чем Ваша кожа сможет покраснеть или сгореть.
- При выборе солнцезащитного крема обратите внимание на высокую защиту SPF (текущие рекомендации SPR 50 или 50+) для защиты от UVB, логотип UVA и / или 4 или 5 UVA звезд для защиты от UVA. Нанесите большое количество солнцезащитного крема за 15-30 минут до выхода на солнце, и повторно наносите его каждые 2 часа и сразу после купания и вытирания полотенцем.
- Не допускайте нахождения младенцев и маленьких детей под прямыми солнечными лучами.
- Британская ассоциация дерматологов рекомендует Вам сообщить врачу о любых изменениях на родинке или участке кожи. Если Ваш врач обеспокоен Вашей кожей, Вам посоветуют обратиться к дерматологу-консультанту – специалисту по диагностике рака кожи.
- Солнцезащитные ширмы не являются альтернативой одежде и тени, они обеспечивают дополнительную защиту. Никакой солнцезащитный крем не обеспечит 100% защиты.
Рекомендации по витамину D
Свидетельства, касающиеся влияния уровня сыворотки витамина D, воздействия солнечного света и потребления витамина D на здоровье, остаются неубедительными. Избегая воздействия солнечного света, если Вы страдаете от легкой восприимчивости или сокращаете риск возникновения меланомы и других раков кожи, Вы можете испытать дефицит витамина D.
Лица, полностью избегающие воздействия солнца, должны рассмотреть возможность измерения уровня витамина D. Если уровень уменьшен или недостаточен, они, возможно, пожелают рассмотреть возможность приема дополнительного витамина D3, 10-25 микрограммов в день и увеличения потребления продуктов с высоким содержанием витамина D, таких как жирная рыба, яйца, мясо, обогащенные маргарины и злаки. Добавки витамина D3 широкодоступны в магазинах здорового питания.
Эта статья была переведена из рекомендаций Британской ассоциации дерматологов «Обзорная информация для пациента» , адаптирована на русский язык профессором Святенко Т.В., г. Днепр, Украина.
Будьте здоровы и привлекательны!
Обращайтесь только к профессионалам.
Используйте при изучении информации о вашей проблеме только данные доказательной медицины, такие, как приведены в этой статье.
Сложный пигментный невус — доброкачественное пигментное образование коричневого цвета, расположенное одновременно в эпидермальном слое кожи и дерме. Сложный невус имеет вид округлой, возвышающейся над уровнем кожи папулы или бородавки диаметром до 1 см. Его диагностика включает осмотр, дерматоскопию и сиаскопию, при необходимости — УЗИ. Гистология сложного пигментного невуса проводится после его удаления. Учитывая вероятность трансформации невуса в меланому, пациентам необходимо наблюдение дерматолога. Наиболее безопасными и оптимальными способами удаления сложного пигментного невуса является радиоволновой метод и хирургическое иссечение.

Общие сведения
Вместе с интрадермальным и пограничным пигментным невусом сложный пигментный невус относится к основным типам меланоцитарных невусов эпидермального происхождения. Свой рост он начинает в верхнем слое кожи — эпидермисе, а затем прорастает в дерму. Таким образом, в отличие от большинства других родинок, сложный пигментный невус располагается одновременно и в эпидермисе, и в дерме. Этот факт и послужил поводом для его названия — дермоэпидермальный или сложный невус.
Сложный пигментный невус является доброкачественным новообразованием кожи. Однако по данным разных авторов трансформация в меланому может произойти в 50-80% случаев сложного пигментного невуса. Поэтому в клинической дерматологии он классифицируется как меланомоопасный и требует определенной онконастороженности.

Проявления сложного пигментного невуса
Благодаря своему расположению в обоих слоях кожи сложный пигментный невус сочетает признаки внутриэпидермального (пограничного) и внутридермального невуса. Эпидермальный компонент невуса обуславливает его интенсивную коричневую, а в некоторых случаях почти черную, окраску. Наличие внутридермального компонента способствует тому, что невус немного приподнят над общим уровнем кожи и поэтому может напоминать обыкновенную бородавку.
Сложный пигментный невус имеет вид папулы или узла куполообразной, круглой формы. Его поверхность чаще гладкая, на ней отмечается рост щетинистых волос. Встречаются сложные невусы с ороговевающей или бородавчатой поверхностью. В большинстве случаев невус располагается на лице или волосистой части головы, но может иметь любую локализацию. Сложный невус редко достигает значительного размера, обычно его диаметр не превышает 1 см.
Диагностика сложного пигментного невуса
Сложный пигментный невус диагностируется дерматологом на основании данных осмотра, дерматосокопии и сиаскопии пигментного образования. Для определения степени прорастания невуса в дерму может применяться УЗИ кожного образования. Подозрение на злокачественное перерождение невуса или меланому является показанием для срочной консультации дерматоонколога.
Проведение биопсии сложного невуса опасно его травмированием, которое может привести к злокачественному перерождению в меланому. По этой причине гистологическое исследование тканей невуса проводится чаще всего после его полного удаления. Оно выявляет характерное расположение гнезд невусных клеток как в эпидермисе, так и в дерме.
Дифференциальная диагностика сложного пигментного невуса проводится в первую очередь с меланомой и другими видами пигментных невусов: голубым невусом, пограничным пигментным невусом, невусом Сеттона, меланозом Дюбрейля, а также с бородавками, папилломами, старческой кератомой, дерматофибромой.
Лечение сложного пигментного невуса
Сложный пигментный невус требует наблюдения дерматолога. Абсолютным показанием к его лечению (удалению) является регулярная травматизация или появление признаков озлокачествления. Удаление невуса может быть проведено из косметических соображений. К способам удаления сложного пигментного невуса относятся: удаление лазером, радиоволновой метод и хирургическое иссечение. Электрокоагуляция и криодеструкция не применяются из-за опасности травматизации образования и неполного его удаления, что может стимулировать злокачественный рост.
Удаление родинок лазером применимо в случае сложного невуса, если оно заключается в использовании лазера в качестве скальпеля и позволяет провести последующее гистологическое изучение удаленного образования. Наиболее целесообразно применение радиоволнового метода или хирургическое иссечение сложного невуса, так как они дают возможность полного удаления невусных клеток, что имеет большое значение в плане предупреждения меланомы.
Папилломатозный невус — выступающая над поверхностью кожи бугристая родинка, своим внешним видом напоминающая папиллому. Часто располагается на волосистой части головы, но может иметь и другое местоположение. Диагностика невуса осуществляется при помощи дерматоскопии, сиаскопии, в некоторых случаях может потребоваться биопсия. Показанием к удалению папилломатозного невуса является его частая травматизация, воспаление или желание пациента избавиться от невуса как от косметического дефекта. Удаление проводится путем криодеструкции, оперативного иссечения, электрокоагуляции, с применением радионожа или лазерного аппарата.

Общие сведения
Папилломатозный невус относится к доброкачественным новообразованиям кожи. Он может быть врожденным и возникать в течение жизни. Папилломатозный невус, как и фиброэпителиальный невус, невус Сеттона, монгольское пятно, внутридермальный пигментный невус, является меланомонеопасным образованием и вероятность его трансформации в меланому практически равна нулю.

Проявления папилломатозного невуса
Папилломатозный невус имеет неправильные очертания и бугристую, выступающую над общим уровнем кожи, поверхность. Он может быть цвета неизмененной кожи или пигментированным с коричневым или бурым оттенком. Изредка встречаются папилломатозные невусы черного цвета. Часто папилломатозный невус пронизан пигментированным волосом, что делает его схожим с фиброэпителиальным невусом. Папилломатозные невусы могут быть множественными и единичными. Наиболее часто они локализуются на волосистой части головы, на лице и шеи, но могут располагаться на любом участке кожного покрова.
Характерным для папилломатозного невуса является медленное постепенное увеличение в размерах. Появляясь с рождения или в любой период жизни человека, такой невус в начале незаметен. Но по мере роста он начинает доставлять неудобства своему хозяину. Располагаясь на голове, в зоне роста волос, невус подвергается частому травмированию при расчесывании. В результате может возникнуть его воспаление, проявляющееся болезненностью и покраснением в области невуса.
Типичная локализация на голове и шеи, достаточно большие размеры, рост из невуса пигментированного волоса делают папилломатозный невус серьезным косметическим дефектом, который доставляет пациенту значительный психологический дискомфорт. У подростков и лиц с лабильной нервной системой такая ситуация может стать причиной развития депрессии, нарушения сна, неврастении.
Диагностика папилломатозного невуса
Даже если родинка не вызывает у пациента никаких неприятных ощущений, ее следует показать дерматологу. Точная диагностика вида новообразования необходима для исключения меланомы и меланомоопасных невусов, определения адекватной лечебной тактики.
В большинстве случаев опытный дерматолог на основании осмотра образования и дерматоскопии сможет установить диагноз папилломатозного невуса и дифференцировать его от папилломы, веррукозного невуса, меланомы, пигментного пограничного невуса, фиброэпителиального невуса, нитевидной бородавки. В диагностике пигментированного невуса дополнительно может применять сиаскопическое исследование. В затруднительных случаях проводится биопсия образования. Малейшие сомнения в диагнозе являются поводом для консультации дерматоонколога с целью исключения меланомы.
Лечение папилломатозного невуса
Постоянная травматизация невуса, психологический дискомфорт и появление воспалительных изменений являются показанием для его удаления. В тех случаях, когда в ходе диагностики не удалось на 100% исключить меланому, дерматология рекомендует удаление невуса с обязательным гистологическим изучением удаленного образования. Удаление папилломатозного невуса может проводится лазером, криодеструкцией, радиоволновым методом, электрокоагуляцией или при помощи хирургического иссечения. Применение любого из этих методов обычно проводится под местным обезболиванием.
В отношении папилломатозных невусов, расположенных на лице и шеи, часто применяется удаление родинки лазером. Этот метод, при правильном уходе за ранкой после удаления, имеет наилучший косметический эффект. Однако он не подходит для сомнительных в диагностическом плане случаев, так как обычно не оставляет возможности для гистологического исследования удаленных тканей.
Применение криодеструкции папилломатозного невуса оправдано при его расположении на волосистой части головы или скрытых одеждой частях тела. Данный метод удаления может применяться только опытным врачом, поскольку слишком глубокое воздействие жидким азотом приводит к холодовому ожогу тканей и образованию рубца. Гистологическое исследование удаленного образования невозможно.
Хороший результат дает удаление папилломатозного невуса радиоволновым методом. После операции ткани заживают путем безрубцовой эпителизации, что гарантирует отличный косметический результат. При этом удаленный материал без проблем может быть отправлен на гистологию.
Электрокоагуляция невуса, хотя и дает возможность его точной гистологической верификации, применяется редко из-за формирования на месте удаления заметного рубца. Папилломатозный невус большого размера является показанием для хирургического иссечения. Наложение косметических швов после операции гарантирует минимальный косметический дефект.
Что такое врождённый меланоцитарный невус? Причины возникновения, диагностику и методы лечения разберем в статье доктора Вавилова Артема Сергеевича, детского хирурга со стажем в 7 лет.
Над статьей доктора Вавилова Артема Сергеевича работали литературный редактор Вера Васина , научный редактор Владимир Горский и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Врождённый меланоцитарный невус (Congenital melanocytic naevus) — это доброкачественное разрастание невусных клеток на коже. Развивается внутриутробно или в первые месяцы жизни [51] .
Если невус появился позже, но до двухлетнего возраста, его называют поздним врождённым невусом [32] .

Невусные клетки — это разновидность меланоцитов, которые отличаются от обычных пигментных клеток кожи двумя свойствами:
- клетки невуса группируются, а меланоциты распределяются в коже равномерно;
- у невусных клеток (за исключением синих невусов) нет дендритных отростков, по которым в обычных меланоцитах перемещается меланин — так он распределяется в коже и окрашивает её [36] .
Распространённость
Врождённые меланоцитарные невусы встречаются у 1–3 % детей, крупные или гигантские — примерно у одного из 20–50 тыс. новорождённых [1] [2] [51] .
Причины появления невусов
Причины появления врождённых меланоцитарных невусов до конца не изучены. Предполагается, что они образуются из-за морфологических нарушений в нейроэктодерме — эмбриональном зачатке, из которого развивается нервная трубка. Эти нарушения приводят к бесконтрольному росту меланобластов, которые в дальнейшем преобразуются в невусные клетки [39] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы врождённого меланоцитарного невуса
Невусы обычно маленького или среднего размера, но могут достигать и 60 см в диаметре. Их цвет варьирует от жёлто-коричневого до чёрного, границы неоднородные. Для невусов характерен «географический» контур, т. е. их форма напоминает материки на карте.

Чаще они единичные, могут возникать на любых участках кожи. На многих врождённых невусах растут густые тёмные и жёсткие волосы.

Большие и гигантские образования часто окружены более мелкими — сателлитными невусами, или невусами-спутниками.
Обычно невусы какими-либо симптомами, кроме внешнего дефекта, не проявляются, но иногда может возникать зуд. Предполагается, что он связан с раздражением нервных волокон, по которым импульсы от кожи передаются в центральную нервную систему.
К особенностям меланоцитарных невусов относится пигментная сеть, очаги ослабления окраски и сгущения рисунка, глобулы и/или диффузная коричневая пигментация. Глобулами называют округлые включения с чёткими границами коричневого, серо-коричневого, чёрного и других цветов, за исключением красного.

В отличие от приобретённых, врождённые невусы глубже проникают в дерму и подкожные ткани, что может приводить к серьёзным осложнениям [5] .
Патогенез врождённого меланоцитарного невуса
Врождённые меланоцитарные невусы развиваются между 5-й и 24-й неделями беременности. Считается, что они образуются из-за ускоренного роста меланоцитарных клеток. Чем раньше начинается этот процесс, тем больше и глубже будет невус [40] .
Врождённые невусы растут пропорционально развитию ребёнка, поэтому можно спрогнозировать, какого размера они достигнут к взрослому возрасту.
Рост невусов зависит от их расположения:
- на голове — увеличиваются в 1,7 раза;
- на туловище и руках — в 2,8 раза;
- на ногах — в 3,3 раза [7] .

Быстрее всего невусы растут в первый год жизни ребёнка [8] . Помимо размера, у них меняется цвет и форма: изначально невусы плоские и равномерно окрашенные, но со временем приподнимаются над кожей, их поверхность становится похожа на гальку или приобретает бородавчатую структуру; они могут стать темнее или светлее, пятнистыми или в крапинку [9] .
Невусы часто травмируются, что снижает защитные свойства кожи. Кроме того, при развитии осложнений, например нейрокожного меланоза, может нарушаться работа других органов.
Классификация и стадии развития врождённого меланоцитарного невуса
Врождённые меланоцитарные невусы классифицируют в зависимости от диаметра, которого они могут достигнуть к зрелому возрасту пациента.
Выделяют четыре группы невусов:

Для новорождённых большими считаются невусы от 9 см на голове и больше 6 см на теле.
Также невусы классифицируют по количеству окружающих их мелких образований (satellite — спутник, сателлитных невусов):
Осложнения врождённого меланоцитарного невуса
Врождённые невусы могут осложняться меланомой, нейрокожным меланозом и другими более редкими болезнями.
Меланома
Меланома — это раковая опухоль кожи, которая возникает из меланоцитов. На злокачественное перерождение невуса указывают его быстрый рост, изменение окраски, изъязвление, растрескивание, шелушение, зуд, боль, кровотечение, появление узелков, бляшек и неподвижность тканей, которая возникает из-за прорастания невуса в более глубокие слои кожи.
Меланома чаще возникает у пациентов с гигантскими невусами на спине и многочисленными невусами-спутниками. Реже она развивается при невусах, расположенных на голове, руках и ногах.
К факторам риска развития меланомы относятся:
- наличие множественных атипичных невусов и меланома у членов семьи;
- пигментная ксеродерма (повышенная чувствительность кожи к ультрафиолету);
- большие и гигантские невусы;
- множественные приобретённые пигментные и атипичные невусы;
- сниженный иммунитет [28][29] .
Риск развития рака при малых и средних врождённых невусах составляет менее 1 % в течение всей жизни, при больших и гигантских — 2–5 % [3] [10] [11] .
Американские исследователи изучили, как часто развивается меланома при гигантских врождённых невусах: из 289 пациентов она возникла у 67.
- в 50,7 % — на невусах;
- в 3 % — на нормальных участках кожи;
- в 31,3 % — в центральной нервной системе.
В 15 % меланома была метастазами опухоли из неустановленного первичного очага. Около половины меланом выявили у детей младше 5 лет [41] .
При больших и гигантских невусах меланома может развиваться под эпидермисом (из-за чего её трудно обнаружить на ранних сроках), поэтому важно прощупывать (пальпировать) всю поверхность невуса.
Нейрокожный меланоз
В редких случаях развивается нейрокожный меланоз — заболевание, при котором меланоциты разрастаются в центральной нервной системе. К таким нарушениям может приводить мутация гена BRAF [50] .

Факторы риска развития нейрокожного меланоза:
- гигантский невус на спине (более 40 см);
- множественные невусы-спутники — чем их больше, тем выше риск;
- более двух средних невусов, особенно если помимо них много других невусов.
Болезнь тяжелее переносят дети младше 10 лет.
В исследовании американских учёных меланоз диагностировали у 26 из 379 пациентов с большими врождёнными невусами [12] . Заболевание может протекать без симптомов и случайно выявляться при МРТ, но в некоторых случаях оно сопровождается неврологическими нарушениями:
- головной болью, вялостью и рвотой;
- отёком диска зрительного нерва;
- параличом черепно-мозговых нервов и судорогами;
- увеличением окружности головы;
- нарушением координации;
- задержкой или недержанием мочи и кала.
Неврологические симптомы могут развиться из-за кровоизлияния в желудочки головного мозга, нарушения циркуляции спинномозговой жидкости, сдавления спинного мозга или злокачественного перерождения меланоцитов [3] [14] .
Симптомы появляются примерно в двухлетнем возрасте. Прогноз чаще неблагоприятный, даже если нет злокачественных новообразований [15] . В одном обзоре были изучены 39 случаев симптоматического нейрокожного меланоза: более половины пациентов погибли в течение трёх лет после появления неврологических нарушений [34] .
Другие осложнения
В очень редких случаях при больших невусах могут развиться рабдомиосаркома, липосаркома и злокачественные опухоли оболочек периферических нервов [20] .
Диагностика врождённого меланоцитарного невуса
Пациентам с малыми и средними невусами нужно раз в год посещать врача. Регулярное наблюдение поможет оценить, насколько изменился размер невуса и его структура. Для этого сравнивают фотографии или данные дерматоскопии.

Невусы чаще перерождаются в злокачественную опухоль после полового созревания, поэтому следует более тщательно наблюдать за кожей в этот период. Пациентам и их родителям нужно обращать внимание на изменение цвета невуса, его границ и структуры, следить за появлением новых образований.
Диагностика среднего, большого или гигантского невуса обычно не вызывает трудностей и основывается на клинических проявлениях и истории болезни. Если анамнез неизвестен, небольшие врождённые невусы легко спутать с приобретёнными.
Отличия можно выявить при биопсии: клетки невуса расположены глубоко в дерме, подкожном жире и сосудисто-нервных структурах, например в стенках кровеносных сосудов, могут проникать между пучками коллагена и встречаться под эпидермисом. Биопсия проводится при подозрении на злокачественное перерождение невуса [5] [37] [38] .
Исследовательский комитет Nevus Outreach разработал диагностическую модель для детей с врождёнными невусами (от 3 см) или невусами-спутниками (от 20 невусов). Методика создана ведущими экспертами в этой области, но она не заменит рекомендаций лечащего врача, так как не учитывает индивидуальные особенности пациента и течение болезни.
План обследования:
- МРТ головного и спинного мозга с контрастированием гадолинием и дальнейшая оценка результатов в экспертном центре.
- Консультации детских врачей:
- офтальмолога — поскольку меланоцитарные поражения могут развиваться на сетчатке;
- невролога — чтобы выявить или исключить симптомы нейрокожного меланоза;
- дерматолога — оценить состояние кожи и её изменения;
- пластического хирурга — определить, нужна ли операция.
- аудиологический скрининг при подозрении на нейрокожный меланоз, так как при болезни нарушается слух;
- консультация детского психолога (даже при бессимптомном течении) [48] .

МРТ головного и спинного мозга с контрастированием гадолинием обязательна для детей с высоким риском меланоза и неврологическими симптомами. В некоторых исследованиях при высоком риске меланоза рекомендовано делать МРТ в первые полгода жизни, даже если нет неврологических симптомов [15] .
Если большой невус расположен вдоль позвоночника или его окружают многочисленные невусы-спутники, МРТ проводят до четырёхмесячного возраста [35] .
Дифференциальная диагностика
Средние и большие врождённые невусы следует отличать от плексиформной нейрофибромы, а малые — от гамартомы гладких мышц и мастоцитомы.
Лечение врождённого меланоцитарного невуса
При врождённых невусах применяется хирургическое и медикаментозное лечение, лазерная терапия и другие методы.
Хирургическое лечение
Большие невусы рекомендуется удалять в раннем детстве — это поможет избежать эмоциональных и поведенческих нарушений у ребёнка. Такие дети из-за внешних отличий могут считать себя хуже других и избегать сверстников. Кроме того, они могут столкнуться с травлей со стороны других детей.
Однако не все невусы можно полностью удалить. Если они занимают большую площадь и дефект нельзя закрыть здоровыми тканями, то операция не проводится, либо участки невуса иссекаются частично.
Объём операции зависит от расположения невуса и глубины поражения. Её необходимость при больших и гигантских невусах считается спорной. Многие специалисты предлагают удалять наиболее неоднородные, толстые или грубые участки невуса, которые затрудняют клиническое наблюдение [45] [46] . Зачастую оптимальный выбор — это тщательно наблюдать за невусом, не проводя операцию.
Единственное абсолютное показание для хирургического лечения — это развитие злокачественной опухоли в очаге поражения. Но даже при полном иссечении больших и гигантских невусов риск онкологии сохраняется, так как меланоциты могут проникать в глубоколежащие ткани: мышцы, кости и нервную систему.
После операции могут возникать следующие осложнения: контрактуры, серомы, гематомы, инфекции мягких тканей, ишемия кожных лоскутов, расхождение швов и образование келоидных рубцов. Гематомы, серомы и ишемия лоскутов появляются сразу после операции, келоидные рубцы формируются позже, в среднем в течение первого года.
Другие методы лечения
Внешний дефект можно уменьшить с помощью кюретажа, дермабразии и лазерной терапии. Методы более эффективны в раннем детстве, поскольку невусные клетки у ребёнка расположены в верхних слоях кожи [21] [22] . После процедур эти клетки остаются в дерме и со временем пигментация частично возвращается. В некоторых случаях на таких участках развивается меланома, но связь с проведённым лечением не доказана [23] [24] [25] [26] [27] .
Противопоказания для данных процедур индивидуальны. Как правило к ним относятся местные нарушения: изъязвление, растрескивание, шелушение, узелки, неподвижность тканей и кровотечение.
Медицинские осмотры после операции
Независимо от проведённого лечения, пациентам с большими врождёнными невусами нужно раз в год проходить медицинский и дерматологический осмотр. Также необходимо проводить пальпацию невуса и рубцов, возникших после его удаления. Если обнаружены узелки или другие подозрительные уплотнения, показано гистологическое исследование, т. е. изучение образцов ткани.
Прогноз. Профилактика
При врождённных невусах может возникать сильная боль и зуд, сухость кожи и недостаточное потоотделение. Косметический дефект может привести к социальной дезадаптации.
Прогноз наиболее благоприятен, если нет факторов риска меланоза: гигантских невусов на спине, многочисленных невусов-спутников, более двух средних невусов.
Если в гигантском врождённом меланоцитарном невусе возникла меланома, то прогноз неблагоприятный [42] . Меланома растёт в дерме, поэтому её трудно обнаружить. Кроме того, клетки опухоли могут распространяться через крупные кровеносные и лимфатические сосуды, из-за чего достаточно быстро появляются метастазы [42] .
Прогноз при нейрокожном меланозе с неврологическими нарушениями тоже неблагоприятный: более половины детей погибают в течение трёх лет после появления симптомов и 70 % — до 10-летнего возраста [18] [34] [43] .
Профилактика врождённого меланоцитарного невуса
Специфической профилактики врождённых невусов не существует. Будущим родителям рекомендуется соблюдать общие правила здорового образа жизни: не курить и не пить алкоголь, полноценно питаться, по возможности не находиться в неблагоприятных экологических зонах.
При планировании и во время беременности женщинам нужно придерживаться рекомендаций Всемирной организации здравоохранения:
- предупреждать возникновение инфекционных заболеваний;
- устранять очаги хронической и острой инфекции до наступления беременности;
- во время беременности не допускать воздействия опасных веществ — солей тяжёлых металлов, пестицидов и др. [47]
Чтобы своевременно выявить злокачественное перерождение невуса, нужно регулярно посещать дерматолога или онколога и проходить дерматоскопическое обследование. Особенно пристально следует наблюдать за большими и гигантскими образованиями. Посещать доктора нужно, даже если невус уже удалён.
Детям с высоким риском развития нейрокожного меланоза необходимо находиться под постоянным наблюдением: им регулярно измеряют окружность головы, проводят неврологическое обследование и оценивают уровень развития [3] [12] [13] .
Меланомоопасные невусы – пигментные доброкачественные новообразования кожи, которые имеют наибольший риск малигнизации и перерождения в злокачественную меланому. Существует несколько разновидностей таких родинок, которые отличаются между собой внешним видом, возрастом появления, гистологическим строением и другими факторами. Диагностика меланомоопасных невусов осуществляется путем осмотра новообразования и гистологического изучения тканей, полученных в результате его удаления. Лечение образований в большинстве случаев хирургическое, степень и объемы вмешательства зависят от типа, структуры и размеров родинки. В дальнейшем требуется диспансерное наблюдение у дерматолога или онколога.
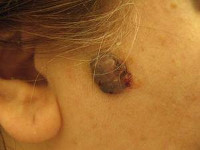
Общие сведения
Меланомоопасные невусы – несколько типов доброкачественных пигментных кожных образований, достаточно часто перерождающихся в меланому. Согласно данным медицинской статистики, подобные новообразования являются достаточно распространенным состоянием – их доля среди родинок всех типов составляет около 10%. При этом частота встречаемости меланомы намного ниже – примерно 2 случая на 100 000 населения, это свидетельствует о том, что меланомоопасные невусы далеко не всегда приводят к развитию злокачественной опухоли. Тем не менее, их наличие существенно повышает риск появления этого заболевания и значительно потенцирует влияние канцерогенных факторов различной природы. По этой причине в дерматологии наличие меланомоопасных невусов считается достаточно серьезным состоянием, требующим проведения лечебных мероприятий и наблюдения у специалиста для своевременного выявления меланомы.

Причины меланомоопасных невусов
Причины развития меланомоопасных невусов, как и других пигментных новообразований кожи, заключается в нарушении процессов деления меланоцитов – клеток кожи, содержащих в себе гранулы меланина. Обычно такие клетки более-менее равномерно распределяются в коже и защищают тело от воздействия ультрафиолетовых лучей. По ряду причин, таких, как наследственные и генетические факторы, влияние некоторых химических соединений, повреждение кожных покровов механическим путем, ультрафиолетом или радиацией, возникает нарушение клеточного деления меланоцитов. В результате этого нарушения на ограниченном участке кожи образуется скопление пигментных клеток, которое внешне выглядит как коричневое или почти черное пятно различных размеров.
Некоторые исследователи полагают, что появление меланомоопасных невусов и других подобных образований всегда имеет врожденную природу и обусловлено нарушениями процесса миграции меланоцитов в эпидермис из нейроэктодермы. Сторонники этой теории считают, что любые другие факторы, роль которых замечена в процессах развития родинок, лишь провоцируют дальнейшее усугубление данного нарушения. Таким образом, цикл развития меланомоопасных невусов с этой точки зрения выглядит как «нарушение эмбриогенеза – развитие собственно родинки под действием различных факторов – малигнизация и появление меланомы». В свете данной теории меланома рассматривается как состояние, обусловленное врожденными факторами. Родинки обнаруживаются либо сразу при рождении ребенка, либо через несколько лет или даже десятилетий – такая задержка не означает отсутствия «врожденности» меланомоопасного невуса, просто сначала дефект кожи настолько мал, что незаметен даже при самом тщательном осмотре.
Классификация и симптомы
Все родинки или невусы подразделяются на две большие разновидности – меланомоопасные и меланомонеопасные. Среди первых выделяют несколько основных типов, которые различаются между собой внешними проявлениями, возрастом появления, преимущественной локализацией на теле и другими характеристиками. Кроме того, меланомоопасные невусы отличаются между собой степенью онкогенного риска. К наиболее типичным представителям таких кожных новообразований относят следующие:
1. Диспластический меланомоопасный невус – наиболее тяжелая разновидность меланомоопасного образования. На протяжении жизни человека в 90% случаев перерождается в злокачественную меланому. Данный тип родинок зачастую имеет наследственный характер, иногда наблюдается их множественное образование на теле (50 и более неоплазий). Локализация диспластических невусов не имеет характерных особенностей, они могут возникать на различных участках тела. Цвет родинок варьирует от светло-коричневого до почти черного, размер – от 2 до 10 миллиметров. Обычно они регистрируются вскоре после рождения, в некоторых случаях наблюдается их спонтанное появление в период полового созревания. Меланомоопасные невусы такого типа плоские, обычно с нечеткими краями, до начала малигнизации их консистенция на ощупь не отличается от здоровой кожи.
2. Синий меланомоопасный невус (тип Ядассона-Тиче) – обычно возникает на протяжении жизни человека и представляет собой одиночное (реже могут встречаться по 2-5 родинок) новообразование кожи размером не более 10 миллиметров. Его поверхность выступает над кожей в виде полусферы, покровы невуса имеют характерный «напряженный» вид, цвет варьирует от светло-синего до темного или почти черного. Излюбленная локализация – волосистая часть головы, ладони, подошвы, ягодицы, но может возникать и на других участках тела. Малигнизация синего меланомоопасного невуса чаще всего происходит на фоне травматизации родинки, в том числе и при ее неполном удалении косметологическими методиками.
4. Гигантский пигментный невус – наиболее заметный тип подобных новообразований. Имеет исключительно врожденный характер. Эта разновидность меланомоопасных невусов увеличивается по мере роста человека, нередко достигает 5-7 сантиметров в диаметре. Известны случаи, когда новообразования подобного типа покрывали собой значительную часть тела больного и достигали размеров 30-40 сантиметров. При этом родинка выступает над поверхностью кожи и имеет коричневую или черную окраску, формируя собой выраженный косметический дефект. Малигнизация гигантского пигментного невуса регистрируется примерно у 10% больных.
5. Невус Ота – это меланомоопасное новообразование развивается исключительно на лице в области иннервации ветвей тройничного нерва (на коже скуловой или подглазничной области). Является врожденным состоянием, обусловленным нарушениями миграции и дифференцировки меланоцитов. Меланомоопасный невус Ота характерен для азиатских народов монголоидной расы, у остальных национальностей подобные образования не возникают. Со временем может достигать в диаметре нескольких сантиметров, перерождение в меланому наблюдается редко, в основном – под воздействием ультрафиолетового излучения.
6. Ограниченный предраковый меланоз Дюбрейля – это состояние неизвестной этиологии, которое одними дерматологами относится к меланомоопасным невусам, другими – к предраковому дерматозу. Чаще всего заболевание возникает у пожилых людей. Вначале на поверхности кожи лица и шеи, реже других участков тела образуется пигментное пятно, которое имеет неровные края, напоминающие контуры географических карт. Пятно постепенно увеличивается в размере, на его поверхности со временем возникают папулы, узелки и другие образования. Ограниченный предраковый меланоз Дюбрея является облигатным предраковым состоянием, при отсутствии лечения он практически всегда приводит к развитию злокачественной меланомы.
Диагностика меланомоопасных невусов
В большинстве случаев определение меланомоопасных невусов производится путем осмотра новообразования дерматологом. Врач обращает внимание на цвет, размеры, форму и характер контуров родинки (ровные или разорванные, нечеткие), путем пальпации определяет ее консистенцию и наличие уплотнений или других изменений относительно здоровой кожи. При расспросе специалист устанавливает возраст, в котором впервые был зафиксирован данный невус, выясняет, имелись ли в анамнезе факты его роста, насколько быстрым был рост, возникали ли какие-либо другие субъективные симптомы (зуд, жжение, боли) в месте расположения новообразования. Все это позволяет диагностировать меланомоопасный невус и предварительно определить признаки его малигнизации.
Более точные данные по поводу характера невуса может дать биопсия тканей с их последующим изучением. Однако, поскольку механическая травма может стать толчком к развитию злокачественного процесса, онкологи и дерматологи избегают использовать этот метод исследования меланомоопасных невусов. Гистологическое изучение возможно только после удаления новообразования хирургическим путем с соблюдением всех мер предосторожности. Строение тканей меланомоопасных невусов отличается большим количеством меланоцитов разной степени дифференцировки – чем она ниже, тем выше вероятность развития меланомы. В некоторых случаях для определения этого состояния используют дополнительные методы исследования – дерматоскопию, термографическое исследование пораженных участков кожи и ряд других.
Лечение меланомоопасных невусов
Единственным надежным методом лечения меланомоопасного невуса является хирургическое удаление новообразования с широким иссечением тканей кожи. Если родинка имеет очень большие размеры (гигантский пигментный невус), может потребоваться пересадка кожи от донора или с других участков тела больного. Во многих случаях кожная пластика выполняется не только с профилактическими, но и косметическими целями, особенно при значительном размере родинки и ее расположении на заметном участке тела. Удаление меланомоопасного невуса необходимо производить только при участии онколога – косметологические методики удаления (криодеструкция, электрокоагуляция и другие) могут не только не избавить больного от этого образования, но и стать причиной его перерождения в меланому.
Прогноз и профилактика меланомоопасных невусов
Прогноз при наличии меланомоопасных невусов зависит от огромного количества факторов: типа новообразования, его расположения, условий работы и образа жизни человека и даже климата, в котором он проживает (в южных районах кожа подвергается более интенсивному воздействию ультрафиолетовых лучей, что повышает риск развития меланомы). После хирургического иссечения невуса необходимо диспансерное наблюдение у онколога или дерматолога для своевременного выявления признаков малигнизации. Аналогичный подход используют и при других родинках с относительно низким онкогенным риском (например, при голубом невусе) – больные с не удаленными новообразованиями каждые 3-6 месяцев осматриваются специалистом.
Читайте также:

