Что такое микоз соска
Обновлено: 02.05.2024
Исследователи выделяют более 150 видов грибков, представляющих семейство Candida. Из них только небольшая часть патогенных агентов способна спровоцировать развитие гинекологической болезни. Молочница возникает в основном под воздействием грибков Albicans, Trpicalis и Globrata. Кандидозы классифицируются в зависимости от формы протекания, частоте развития и месту развития недуга.
В организме практически каждого из нас имеется определенное количество дрожжевых грибов. Человеческий иммунитет препятствует их бесконтрольному размножению, таким образом, воздействие грибков не представляет опасности. Однако вследствие различных неблагоприятных факторов, снижающих уровень иммунной защиты, может возникнуть кандидоз, распространяющийся как на коже и слизистых, так и во внутренних органах.
Среди прочих признаков кандидоза, наиболее явный, по которому кандидоз определяется не только в ходе осмотра, но и даже на фото — белый налет. Его может сопровождать зуд разной степени интенсивности.
Виды кандидоза
Существует несколько вариантов классификации молочницы: по месту ее распространения, по особенностям течения и по виду грибов. Так, заболевание может подразделяться на:
- системный или генерализованный кандидоз;
- кандидоз ногтей и слизистых;
- кандидоз кожи.
Кандидоз может поражать легкие, пищеварительную систему и, конечно же, половые органы. Орофарингеальным кандидозом называется вид заболевания, поражающий ротовую область. Такая молочница нередко провоцирует воспаление миндалин и характеризуется белым налетом на них. Кандидоз в области только ротовой слизистой называется оральным. Он довольно часто встречается у детей.
Диагноз «эзофагальный кандидоз» свидетельствует о том, что грибок распространяется в пищевом тракте. Вульвовагинальный или вагинальный кандидоз возникает у женщин, когда молочница поражает их половые органы.
При грудном вскармливании
В период лактации молочница может проявить себя в области сосков. Заболевание, поразившее одну или обе груди, опасно тем, что создает препятствия естественному вскармливанию и весьма часто способствует заражению ребенка от матери. В результате этого типа кандидоза в области соска и кожи около него появляются болезненные трещины и мелкие пузырьки.
Генерализованный и бактериальный кандидоз
Выражение «бактериальный кандидоз» нередко можно слышать от плохо разбирающихся в медицине людей. На самом деле такого диагноза не существует, а правильное название заболевания — либо «бактериальный вагиноз», либо «вагинальный кандидоз». В том случае, если первую болезнь лечить неправильно, создаются предпосылки для развития второй, вот почему эти два термина нередко ошибочно смешивают.
Системный кандидоз, к сожалению, в последнее время встречается все чаще. Во многом этому способствует необдуманное применение антибиотиков без последующего восстановления количества лактобактерий. В ходе генерализованного кандидоза грибок распространяется во множестве органов, в частности, в сердечно-сосудистой, дыхательной и пищеварительной системах.
Можно ли продолжать кормление при молочнице? Советы кормящими мамам о том, как быстро избавиться от заболевания.
Зачастую молочница чаще всего ассоциируется с инфекциями половых органов, на самом деле возбудитель недуга — дрожжевой грибок Кандида — может поражать и другие части эпителия тела. При кормлении грудью, например, возможно поражение кандидозом соска, в таком случае мы имеем дело с молочницей груди. Заболевание приносит дискомфорт самой женщине, а также мешает и делает невозможным на период лечения естественное вскармливание младенца.
Причины молочницы груди у кормящей мамы
Грибок рода Кандида в небольших количествах есть в организме каждой женщины и становится опасным только при патологическом росте грибка. Факторами, способствующими размножению кандидов, являются снижение барьерных функций организма, неправильное питание, сильная эмоциональная нагрузка и частый стресс. Также риск молочницы возрастает при сахарном диабете и иммунологических заболеваниях.
Симптомы молочницы груди при кормлении грудью
- в сосках наблюдается припухлость;
- появляются чешуйки в области сосков, иногда ареолы;
- ареолы становятся влажными на ощупь;
- на сосках выступают белёсые пузырьки;
- возникает зуд на пигментированной части груди;
- при кормлении и любом контакте ощущается сильная боль;
- повышенная чувствительность сосков и всей груди;
- снижение лактации из-за нарушения естественного оттока молока.
Среди возможных осложнений молочницы груди — инфицирование младенца. У ребенка ухудшается сосательный рефлекс, что опасно недоеданием и негативно сказывается на лактации. Кроме того, молочница может осложниться такими заболеваниями груди, как мастит и закупорка млечных путей с гнойным процессом.
Как лечить молочницу груди?
Лечение заболевание должно быть обязательно комплексным с использованием иммуномодулирующих препаратов и противогрибковых местных средств. Важно проводить терапию в паре с ребенком, для этого малышу выписывают специальные противогрибковые капли либо растворы для детей. В период лечения молочницы груди женщине необходимо четко придерживаться диеты, исключающей любые дрожжевые продукты. Полезно включить в ежедневный рацион свежие овощи и фрукты, молочные продукты, нежирные сорта мяса.


Кандидоз груди — это неопасное заболевание, но это не означает, что его надо игнорировать, терапия обязательна, поскольку осложнения и последствия недуга очень серьезные.

акушер-гинеколог, гематолог, гемостазиолог, кандидат медицинских наук
При возникновении дополнительных вопросов, неясностей и сложностей, а также для записи на консультацию обращайтесь к специалисту Медицинского женского центра – Акиньшиной Светлане Владимировне – по номеру телефона
Статьи по теме
Распространенным мнением является то, что забеременеть при грудном вскармливании невозможно. Вероятность беременности действительно не столь велика, когда вы кормите малыша, но, как в любом правиле есть исключения, так и в период лактации остается возможность забеременеть.
Каждый из нас когда-то сталкивался с головной болью, но для кормящих мам — это дополнительный стресс, который может повлечь за собой неприятные последствия. Что же делать с головной болью при грудном вскармливании?

Грудное вскармливание изменяется по месяцам: частота прикладываний уменьшается, интервал между кормлениями растет, а количество съеденного постоянно увеличивается в зависимости от объема желудка.

Грудное вскармливание – очень важный процесс, который иногда сопряжен с трудностям. Одной из возможных проблем является кандидоз сосков, способный причинить дискомфорт маме и малышу.
Причина кандидоза
Возбудителем молочницы является грибок Candida albicans. После того как, он проникает на поврежденную кожу сосков, начинается воспаление. Одной из наиболее частых причин развития кандидоза является реакция женского либо детского организма на прием антибиотиков. Такие препараты помимо патогенной микрофлоры уничтожают и полезные бактерии, в результате чего создаются благоприятные условия для активного размножения грибов. Часто молочница сосков протекает параллельно с кандидозом ротовой полости у младенцев.
Как лечить
Перед тем, как назначить кормящей матери медикаментозный курс терапии, врач может взять мазок для подтверждения инфекции. Если диагноз кандидоз будет подтвержден, то женщине назначат противогрибковое лечение. Параллельно медикаменты придется давать и ребенку, так как патогенные микроорганизмы стремительно размножаются, и молочница легко распространяется при прикосновениях.
Несмотря на то, что женщине необходимо применять лекарственные препараты, грудное вскармливание можно и нужно продолжать. Это связано с тем, что в легких случаях достаточно использования наружных лекарственных средств для очагов поражения, которое проводится после кормления. При запущенной форме кандидоза матери могут прописать медикаменты для системного приема (таблетки). В этом случае вопрос грудного вскармливания нужно обсуждать с врачом.
Чтобы во время лечения предотвратить распространение грибковой инфекции, необходимо придерживаться следующих правил:
1. Мама должна тщательным образом мыть руки после любого контакта с молочными железами, смены подгузников, нанесения на грудь лекарства.
2. Все члены семьи должны использовать личные полотенца.
3. Прокладки для груди необходимо менять как можно чаще.
4. Все игрушки, пустышки, соски, предметы, которые малыш может взять в рот, нужно стерилизовать либо тщательно промывать.
5. Постельное белье необходимо стирать при максимально высокой температуре, а после высушивания его следует проглаживать.
6. Если мать, имеющая молочницу сосков, сцеживает молоко, то его нельзя давать малышу до полного завершения курса терапии, так как существует риск повторного инфицирования. Низкая температура не способна уничтожить грибок, поэтому молоко не стоит замораживать.
Основные симптомы кандидоза
Заподозрить развитие молочницы можно по характерной симптоматике. Ощущается боль в сосках или в груди, которая длительное время не проходит после кормления. Визуально выявляется покраснение кожи в области сосков, сыпь и шелушение, беспокоит зуд.
У детей кандидоз проявляется в виде беловатого творожистого налета на слизистых ротовой полости, который не снимается салфеткой. На губах может появляться белая пленка, усиливается беспокойство во время грудного кормления. В некоторых случаях молочнице сопутствует пеленочный дерматит.
Если у женщины возникла боль в одной груди или соске, повысилась температура тела, появилось красное пятно на одной из молочных желез, незамедлительно нужно обратиться в больницу для обследования, так как данная симптоматика не характерна для кандидоза.
Актиномикоз молочных желез - это хроническое специфическое поражение молочных желез, форма висцерального микоза, протекающая с образованием гранулем и абсцессов. Клиника актиномикоза молочных желез характеризуется формированием отдельных мелких узелков, затем гнойников, которые вскрываются с образованием длительно не заживающих свищей. Диагноз актиномикоза молочных желез устанавливается, исходя из обнаружения актиномицетов в отделяемом свищей. Лечение включает резекцию участка пораженной молочной железы, назначение актинолизатов, пенициллинов, витаминов, иммуномодуляторов.
МКБ-10
Общие сведения
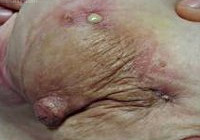
В клинической маммологии актиномикоз встречается в 0,05-0,1% от всех случаев воспалительных заболеваний молочных желез. Отнесение заболевания к группе микозов довольно условно; оно основывается на морфологическом сходстве возбудителя с грибками и характерном для микотических поражений течении. Возбудители – лучистые грибки (актиномицеты) представляют собой бактериальные клетки. Случаи изолированного актиномикоза единичны; как правило, обычно наблюдается сочетанное или системное поражение. Актиномикоз может поражать одну или обе молочные железы, сопровождаться образованием одиночных или множественных гнойников.

Причины
Для актиномикоза молочных желез первичным является эндогенный путь проникновения возбудителя. В организме актиномицеты могут присутствовать в полости рта - в зубах, пораженных кариесом, криптах миндалин. В ткани молочной железы возбудители попадают через трещины сосков и поврежденные кожные покровы.
При вторичном актиномикозе первичный очаг располагается в других органах, например, в легких. В этом случае в процесс вовлекаются сначала ребра и мягкие ткани грудной клетки, а затем и молочные железы. Гематогенное распространение актиномицетов возможно при генерализованном инфекционном процессе. В своем развитии актиномикотические очаги поражения последовательно проходят следующие стадии: инфильтративную, абсцедирования и свищевую.
Патогенез
В месте внедрения актиномицетов первоначально развивается отек и гиперемия тканей, происходит образование молодых фибробластов, плазматических и ксантомных клеток, новых сосудов. Так формируется актиномикотический узелок - гранулема (актиномикома), вокруг которой в дальнейшем образуются дополнительные узелки. При слиянии отдельных очагов образуется инфильтрат с зонами гнойного расплавления. Постепенно гнойный процесс распространяется по клетчатке по направлению к коже и вскрывается наружу с образованием свищей.
При заболевании молочных желез может развиваться деструктивная форма актиномикоза с преобладанием разрушения тканей и образованием больших гнойников либо деструктивно-пролиферативная форма, характеризующаяся разрастанием соединительной ткани и деструктивными изменениями. Актиномикотическая гранулема имеет плотную консистенцию, на разрезе определяется ее сотовидная структура, желто-зеленая окраска, белесоватые вкрапления – друзы (скопления актиномицетов).
Симптомы актиномикоза
Обычно пациентки отмечают появление в области соска мелких гиперемированных узелков, которые затем превращаются в плотные и болезненные инфильтраты, а в последующем – в гнойники. Кожа над гнойниками приобретает фиолетовую окраску.
На месте вскрывшихся абсцессов молочной железы формируются длительно не заживающие свищевые ходы, из которых периодически выделяется гной. Актиномикоз является неконтагиозным заболеванием; без лечения может протекать годами и иметь тенденцию к прогрессированию.
Диагностика
При осмотре молочных желез врачом-маммологом отмечается наличие инфильтративных очагов синюшно-красной окраски, многочисленных свищевых ходов, из которых при сдавливании вытекает гнойное отделяемое. При наличии актиномикоза других локализаций диагноз не вызывает сомнения.
Исследование отделяемого из свищей молочной железы (микроскопия мазка, бактериологический посев на питательные среды) позволяет выявить актиномицеты и скопления друз грибка в виде лучистых образований — утолщенных нитей мицелия с характерными колбовидными расширениями на конце. Также в лабораторной диагностике применяются серологические методы (ИФА).
Специфические методы исследования, которые маммология обычно применяет для диагностики заболеваний молочной железы (УЗИ молочных желез, маммография, МРТ молочной железы, КТ и др.), при актиномикозе неинформативны. Дифференциальная диагностика при актиномикозе проводится с туберкулезом, сифилисом молочных желез, хроническим маститом.
Лечение актиномикоза молочных желез
При актиномикозе груди проводится комплексное консервативное и хирургическое лечение. Длительно, в течение нескольких месяцев назначаются антибиотики пенициллинового ряда, актинолизаты, иммунокорректоры, витамины, физиотерапия (УФО, УВЧ).
При прогрессирующем или резистентном к терапии течении актиномикоза производится вскрытие и опорожнение гнойников молочных желез, иссечение свищей после предварительного прокрашивания свищевых ходов. При обширном поражении показана секторальная резекция молочной железы. В случае тотального гнойного процесса, сопровождающегося гангреной молочной железы, выполняется мастэктомия с последующей реконструктивной маммопластикой.
Прогноз
Лечение, как правило, трудное и длительное. Клиническое выздоровление может вновь сменяться рецидивами, растягиваясь на долгие годы. Прогноз для жизни при актиномикозе благоприятен, однако особенности течения отрицательно отражаются на трудоспособности пациенток и их социальной адаптации.
Профилактика
Профилактика актиномикоза предполагает своевременное лечение трещин сосков и очагов актиномикоза другой висцеральной локализации, предупреждение травм молочных желез, лечение кариеса, заболеваний ротоглотки и ЖКТ.
Грибовидный микоз — злокачественное опухолевое поражение лимфоидно-ретикулярной системы в первую очередь кожи, а в дальнейшем и внутренних органов. Грибовидный микоз является Т-клеточной лимфомой. В классическом варианте заболевание проходит эритематозную, бляшечную и опухолевую стадии. Диагностика заболевания в первой стадии затруднена из-за сходства клинической картины с псориазом, экземой и другими дерматозами. Гистологическая картина в этой стадии не имеет специфических признаков и в своевременной диагностике заболевания помогает только тщательное иммуногистохимическое исследование. Оно имеет большое значение, поскольку лечение, начатое на эритематозной стадии, позволяет продлить жизнь больных грибовидным микозом.
МКБ-10
Общие сведения
Грибовидный микоз — достаточно редкий вид Т-клеточной лимфомы кожи, заболевание наблюдается 1 случай на 345000 населения. В большинстве случаев (70-80%) заболевают люди от 40 до 60 лет. У мужчин заболевание встречается несколько чаще, чем у женщин. В основе грибовидного микоза лежит размножение и злокачественное перерождение Т-лимфоцитов. Точные причины, запускающие этот механизм, пока не определены. Предполагают, что определенную роль играют генетические факторы и хроническая антигенная стимуляция при персистирующей вирусной инфекции (герпетическая инфекция, ВПЧ и др.).

Симптомы грибовидного микоза
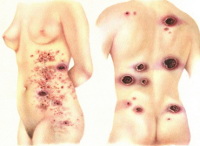
Классическая форма грибовидного микоза Алибера-Базена характеризуется 3 стадиями развития заболевания: эритематозной, бляшечной и опухолевой. В эритематозной стадии на коже появляются сильно зудящие пятна красно-синюшного, красного или желтовато-розового цвета. Они бывают от нескольких миллиметров в диаметре до 15-20 см. Пятна имеют шелушащуюся или мокнущую поверхность. Часто отмечается расположение элементов на туловище и разгибательных поверхностях рук и ног, однако высыпания грибовидного микоза бывают любой локализации. Зуд иногда предшествует появлению пятен. В большинстве случаев он является характерным для грибовидного микоза признаком, но может и отсутствовать.
Картина высыпаний при грибковом микозе бывает идентична картине парапсориаза, герпетиформного дерматита Дюринга, экземы или красного плоского лишая. Поэтому отдельные авторы полагают, что эритематозная стадия — это тот или иной дерматоз, который затем трансформируется в грибовидный микоз.
Переход эритематозной стадии классического грибовидного микоза в бляшечную происходит через различный период времени: от нескольких месяцев до десятка лет. В бляшечной стадии пятна грибовидного микоза инфильтрируются, становятся плотными и приподнимаются над поверхностью кожи, трансформируясь в бляшки. Площадь бляшки начинает расти, цвет приобретает багровый или кирпично-красный оттенок, поверхность становиться мелкобугристой. Характерно усиление зуда. Со временем бляшки могут претерпевать обратное развитие, которое начинается в их центре. При этом бляшка продолжает расти по периферии, образуя кольцо. Сливающиеся между собой бляшки с регрессом в центре образуют на коже причудливые фигуры в виде дуг и гирлянд.
В опухолевой стадии грибовидного микоза кожные элементы переходят в опухолевые поражения, которые могут достигать размеров апельсина и имеют красновато-синий или красновато-желтый цвет. Наряду с такими опухолевыми образованиями на коже наблюдаются и элементы бляшечной стадии. Через несколько недель опухоли распадаются с образованием глубоких язв, покрытых гнойно-кровянистым отделяемым и массами некротизированных тканей. У пациента наблюдается недомогание, отсутствие аппетита, снижение массы тела. Опухолевая стадия протекает с поражением внутренних органов, в которых появляются образования, подобные кожным.
Все стадии грибовидного микоза протекают с увеличением лимфатических узлов, в первую очередь паховых и бедренных. Возможны подъемы температуры тела и ночная потливость. Почти у 70% больных грибовидным микозом возникают трофические нарушения: дистрофические изменения ногтей и волос, кожные гиперпигментации, нарушения потоотделения и др. Поражение слизистых встречается довольно редко. Элементы в таких случаях появляются обычно на твердом и мягком небе. Они быстро трансформируются в обширные язвы.
Форма Видаля-Брока (обезглавленный грибовидный микоз) относится к ретикулосаркоматозу кожи. Она характеризуется отсутствием эритематозной и бляшечной стадий и появлением на коже туловища, лица и конечностей сразу опухолевых образований.
Эритродермическая форма Галлопо-Бенье отличается распространенностью покраснения по всему кожному покрову, отечностью, выраженной инфильтрацией и шелушением кожи. Заболевание сопровождается высокой температурной реакцией, нарушением общего самочувствия.
Диагностика
В начале грибовидного микоза в крови, как правило, отмечается повышение лейкоцитов, лимфоцитов и эозинофилов. В опухолевой стадии и при эритродермической форме наблюдается снижение количества лейкоцитов и лимфоцитов, увеличение СОЭ. Для подтверждения грибовидного микоза проводят иммуногистохимическое исследование.
Изучение кожных элементов грибовидного микоза предварительно проводится путем дерматоскопии и УЗИ кожного новообразования. Гистологическое исследование участка кожи, взятого из патологического очага путем биопсии, в первой стадии грибовидного микоза выявляет в шиповатом слое эпидермиса отек и акантоз (потеря связей между клетками), скопление лимфоцитов, фибробластов, тучных клеток и эозинофилов. В бляшечной стадии резко выражен акантоз, выявляются гнездовидные скопления гистиоцитов и лимфоцитов. В опухолевой стадии инфильтрат распространяется не только на все слои дермы, но и на подкожную клетчатку, иногда захватывая подлежащие ткани.
В опухолевой стадии для выявления поражения внутренних органов проводят УЗИ органов брюшной полости и рентгенографию грудной клетки. Дифференцируют грибовидный микоз с синдромом Сезари и другими лимфомами, системными васкулитами, хроническими дерматитами, псориазом и др.
Лечение грибовидного микоза
В лечении грибовидного микоза применяют кортикостероиды (дексаметазон, преднизолон и др.), противоопухолевые антибиотики и цитостатики (метотрексат, сульфадиазин, циклофосфамид, проспидин, дипин). Чаще используют комбинированную терапию препаратами этих групп. Возможно проведение фототерапии, рентгенотерапии, экстракорпоральной фотохимиотерапии. Местно для уменьшения зуда применяют кортикостероидные мази.
Прогноз
Прогноз неблагоприятный. В зависимости от формы и тяжести заболевание может длиться от 2-х до 12-ти лет. Во многих случаях своевременная диагностика и начало лечения в первых двух стадиях грибовидного микоза позволяют добиться длительной ремиссии и продлить жизнь пациентов.
Читайте также:

