Что такое микоз гланд
Обновлено: 25.04.2024
Что такое острый тонзиллит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Меркушина Дениса Евгеньевича, онколога со стажем в 12 лет.
Над статьей доктора Меркушина Дениса Евгеньевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Острый тонзиллит (Acute tonsillitis) — заболевание инфекционной природы с воздушно-капельным путем передачи, сопровождающееся выраженным синдромом общей интоксикации, местным проявлением которого служит воспаление одной или нескольких лимфатических фолликул глоточного кольца.
Острый тонзиллит вызывают бактериальные, вирусные и грибковые возбудители, а также бактериальные, вирусно-бактериальные, грибково-бактериальные ассоциации. Источником инфекции является больной или бактерионоситель.
Streptococcus pyogenes, Streptococcus группы A (GAS), является наиболее распространенной причиной бактериального фарингита у детей и взрослых. [1]
Прочие возбудители острого тонзиллита: [2]
- стафилококк (Arcanobacterium haemolyticum, Neisseria gonorrhoeae, Corynebacterium diphtheriae);
- анаэробы (синегнойная палочка);
- микоплазмы (m. Pneumoniae);
- хламидии;
- аденовирусы 1–9 типа;
- энтеровирус Коксаки;
- вирус простого герпеса;
- вирус гриппа;
- вирус Эпштейн-Барра и др.
Среди микозов наиболее часто развитие острого тонзиллита вызывают грибы рода Candida в симбиозе с патогенными и условно патогенными кокками.
Язвенно-некротическая тонзиллит вызывается спирохетой Плаута-Венсана в симбиозе с веретенообразной палочкой Венсана.
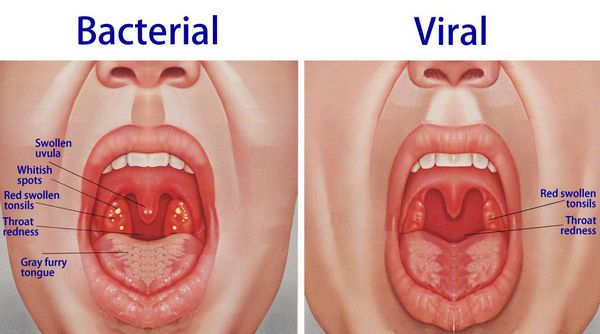
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы острого тонзиллита
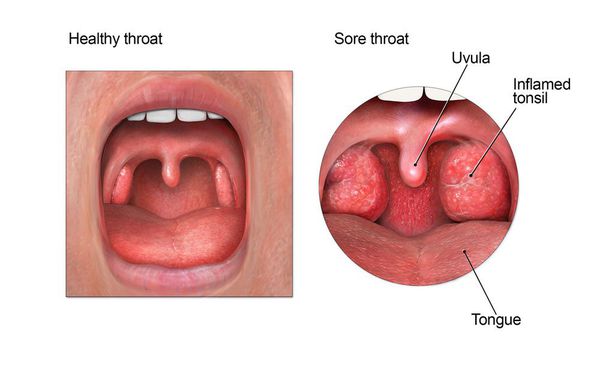
Осмотр глотки позволяет выявить характерные для заболевания изменения.
При катаральной форме заболевания миндалины увеличены, гиперемированы, наблюдается отек и гиперемия мягкого нёба и нёбных дужек. Налета на поверхности миндалин при этом не выявляется. При фолликулярном тонзиллите воспалительный процесс запускается в мелких лимфаденоидных фолликулах, происходит их нагноение, а потом вскрытие. Осмотр глотки в разгар заболевания выявляет на поверхности миндалин нечётко оформленные желтовато-белые точки.
Лакунарный тонзиллит характеризуется появлением в устьях лакун налётов или экссудата, выступающего на поверхность и покрывающего миндалину в виде островков, трудно удаляемого и оставляющего после себя кровоточащую изъязвленную поверхность.
Следствием фолликулярного и лакунарного тонзиллита может быть фибринозная форма заболевания, когда поверхность миндалин сплошь покрывается налетом.
Если возбудитель проникает в паратонзиллярную клетчатку и формируется инфекция мягких тканей, это может привести к флегмонозному тонзиллиту. Данная форма заболевания сопровождается нарастанием интоксикации, усилением боли в горле, появлением асимметричного отека и увеличением шеи, затруднением в наклоне и поворотах головы, появлением характерного неприятного запаха изо рта. По межфасциальным пространствам шеи гнойный процесс может опуститься до уровня клетчатки средостения и вызвать развитие медиастинита.
Для тонзиллита вирусного происхождения (вирус Коксаки типа А) характерны герпетические высыпания на миндалинах, мягком нёбе и нёбных дужках.
При аденовирусном тонзиллите воспалительный процесс в ротоглотке помимо миндалин распространяется на поверхность нёба, задней стенки глотки.
Такая форма острого тонзиллита, как ангина Симановского–Венсана чаще поражает одну миндалину в виде некротических изъязвлений, которые покрыты серым налетом. Признаки интоксикации при этом выражены слабо.
Для острого тонзиллита при системных заболеваниях кровеносной системы характерен некроз слизистой оболочки миндалин, распространение которого может привести к разрушению не только самой миндалины, но и мягкого нёба и стенок глотки с последующим рубцеванием дефекта. Тяжелое общее состояние больного обычно обусловлено течением основного заболевания. [3]
У маленьких детей (особенно у мальчиков) острый тонзиллит, вызванный стрептококками группы А, помимо прочего, может проявляться в виде желудочно-кишечных симптомов (боль в животе, тошнота и рвота). [8]
Патогенез острого тонзиллита
Врожденные и адаптивные иммунные ответы организма являются основополагающими для защиты от стрептококкового фарингита. Иммунные реакции организма также способствуют тяжелым постстрептококковым иммунным заболеваниям. Однако до недавнего времени о них было мало известно.
Клеточные медиаторы врожденного иммунитета, используемые при защите организма от стрептококка группы А, включают эпителиальные клетки, нейтрофилы, макрофаги и дендритные клетки (ДК), которые выделяют ряд растворимых воспалительных медиаторов, таких как антимикробные пептиды (AMP), эйкозаноиды, включая PGE2 и лейкотриен B4 (LTB4), хемокины и провоспалительные цитокины. Ответы Th1 и Th17 играют значительную роль в адаптивном иммунитете в тканях миндалин человека. [9]
Классификация и стадии развития острого тонзиллита
Выделяют три типа заболевания:
- первичные;
- вторичные;
- специфические тонзиллиты.
Возникновение вторичных связано с общими острыми инфекционными заболеваниями (скарлатина, дифтерия и т. д) и системными заболеваниями кровеносной системы (агранулоцитоз, лейкоз).
Специфические тонзиллиты возникают на фоне специфической инфекции (язвенно-пленчатый тонзиллит — ангина Симановского — Плаута — Венсана, вызываемая находящимися в симбиозе веретенообразной палочкой Плаута — Венсана и спирохетой Венсана, герпетический тонзиллит, вызываемый вирусом Коксаки А).
По форме выделяют:
- катаральный;
- фолликулярный;
- лакунарный;
- фибринозный;
- герпетический;
- флегмонозный (интратонзиллярный абсцесс);
- язвенно-некротический (гангренозный);
- смешанные формы тонзиллита.
Осложнения острого тонзиллита
Осложнения заболевания подразделяются на ранние и поздние.
Ранние осложнения возникают из-за распространения инфекции за пределы лимфоидной ткани и нарастания симптомов интоксикации (паратонзиллярный абсцесс, медиастинит, септические состояния, инфекционно-токсический шок, менингит и менингоэнцефалит).
В поздние сроки (через 2-4 недели) возможно развитие острой ревматической лихорадки и поражения почек в виде гломерулонефрита, реактивного артрита, провокация дебюта или обострение уже имеющихся системных аутоимунных заболеваний (красная волчанка, системный васкулит). [10]
Диагностика острого тонзиллита
Помимо общеклинического минимума, в который входят ОАК, ОАМ, ежегодное флюорографическое исследование, обязательным является:
- определение антистрептолизина-O в сыворотке крови;
- взятие мазка из зева и носовых ходов на корнебактерию дифтерии;
- взятие мазка на определение чувствительности микроорганизмов к антибиотикам.
Другие методы диагностики:
- в большинстве случаев показано проведение ЭКГ;
- в некоторых случаях обоснованным будет назначение серологического исследования на вирусы респираторных инфекций;
- молекулярно-биологическое исследование крови на вирус Эпштейна — Барр;
- микроскопическое исследование мазков с миндалин на гонококк;
- бактериологическое исследование слизи с миндалин и задней стенки глотки на анэробные микроорганизмы;
- микологическое исследование носоглоточных смывов на грибы рода кандида;
- определение С-реактивного белка.
Хотя фарингит группы A Streptococcus (GAS) является наиболее распространенной причиной бактериального фарингита у детей и подростков, многие вирусные и бактериальные инфекции имитируют симптомы фарингита. Экстренные клиницисты должны признать симптоматику фарингита GAS и использовать соответствующие средства диагностики и лечения для эффективного лечения антибиотиками.
У людей с острым фарингитом проводится дифференциальная диагностика между фарингитом, вызванным гемолитическим стрептококком А, инфекционным мононуклеозом и другими причинами вирусного фарингита. [11]
Лечение острого тонзиллита
При наличии показаний к госпитализации пациенту выдается направление на госпитализацию в круглосуточный стационар инфекционной больницы. При лечении в амбулаторных условиях на следующий день участковому терапевту в поликлинику по месту прикрепления пациента передается заявка на активное посещение на дому.
Необходима изоляция пациента, частое проветривание помещения, влажная уборка, производится ультрафиолетовое облучение воздуха в помещении с пациентом. Пациенту выдается отдельный набор посуды, недопустимо пользоваться общими полотенцами, зубными щетками.
В период повышения температуры пациенту показан полупостельный режим, по мере стихания синдрома интоксикации и лихорадки — палатный (до 7-го дня нормальной температуры тела). Пациенту показано обильное теплое питье не менее 1,5-2,0 л жидкости в сутки. При терапии в условиях стационара показано введение физиологического раствора с аскорбиновой кислотой для уменьшения симптомов интоксикации. При повышении t тела выше 38 градусов необходимо ее снижение приемом 500 мг парацетомола, 200-400 мг ибупрофена или 500 мг парацетомола в сочетании с 200 мг ибупрофена (препараты ибуклин, брустан). При неэффективности оказанных мер возможно внутримышечное введение литической смеси (анальгин 50% 1 мл + димедрол 1% 1 мл), преднизолона в дозе 30-60 мг (1-2 мл).
Пациенту назначается полоскание горла растворами антисептиков. На фармацевтическом рынке существуют распространенные, доступные по стоимости и в то же время эффективные антисептики с широким спектром активности и низкой резистентностью микроорганизмов к ним. К таким препаратам относят хлоргексидин, мирамистин, Йокс.
Антибактериальное (бактерицидное) действие раствора Йокс реализуется за счет йода в его составе. Раствор разводится из расчета 5 мл (1 чайная ложка) на 100 мл воды. Ополаскивать горло не менее 4 раз в сутки. Перед нанесением спрея прополоскать горло обычной водой для удаления слизи. Наносить спрей не менее 4 раз в сутки.
Обязательным является назначение этиотропного препарата для борьбы с возбудителем тонзиллита. В амбулаторно-поликлинических условиях наиболее удобным является пероральное назначение препаратов, в стационаре рационально парентеральное введение. [4]
При подтверждении роли корнебактерии дифтерии в развитии заболевания основное значение имеет введение лошадиной противодифтерийной сыворотки. Перед введением основной терапевтической дозы двукратно проводится биологическая проба. На первом этапе вводят 0,1 мл разведённой сыворотки из ампулы, маркированной красным цветом, внутрикожно в сгибательную поверхность предплечье руки. При правильном введении на коже образуется небольшой, плотный на ощупь узелок. В предплечье второй руки вводят в/к 0,1 мл физиологического раствора в качестве контроля. Время наблюдения за пациентом составляет 20 минут. Проба считается отрицательной, если диаметр папулы или гиперемии в месте введения не более 10 мм. На втором этапе 0,1 мл неразведенной сыворотки, маркированной синим цветом, вводят подкожно в наружную поверхность плеча. При отсутствии неблагоприятной реакции через 30 минут внутримышечно вводится основная доза препарата.
Разовая доза сыворотки составляет:
- при локализованных формах 10 000 – 20 000 МЕ;
- дифтерии гортани 40 000 – 50 000 МЕ;
- при субтоксической форме 40 000 – 50 000 МЕ;
- токсической 50 000 – 80 000 МЕ;
- геморрагической 100 000 – 120 000 МЕ.
При отсутствии терапевтического эффекта введение сыворотки можно повторить через 12-24 часа с использованием тех же доз. [5]
Из антибактериальных препаратов рекомендуется назначение макролидов — кларитромицина, мидекамицина или джозамицина:
- Кларитромицин рекомендован в дозировке 500 мг однократно в сутки внутрь длительностью не менее 7-10 дней.
- Мидекамицин в дозировке 400 мг 3 раза в сутки внутрь не менее 7-10 дней.
- Джозамицин применяется в дозировке 500-1000 мг двукратно в сутки внутрь. Длительность терапии не менее 7-10 дней.
Терапия гонококкового тонзиллита проводится в условиях кожно-венерологического диспансера. Назначается 0,5 мг цефтриаксона внутримышечно или 0,5 мг внутрь левофлоксацина однократно внутрь. В связи с высоким риском сопутствующей хламидийной инфекции совместно с цефалоспоринами назначают доксициклин, 600 мг. препарата назначается в 2 приема с интервалом 1 час (по 3 таблетки 100 мг 2 раза).
При общих вирусных инфекциях (инфекционный мононуклеоз, генерализованная герпетическая инфекция, тяжелое течение гриппа) развитие острого тонзиллита, как правило, связано с активацией условно патогенной флоры ротоглотки. Помимо противовирусной терапии назначаются антибиотики, как и в случае с обычным первичным бактериальным тонзиллитом.
Препаратами первой линии являются клавулированные пенициллины. Применение неклавулированного пенициллина для терапии инфекции верхних дыхательных путей не рекомендовано в связи с высокой резистентностью микрофлоры к данному антибактериальному препарату. [7]
Амоксициллина клавулонат принимается в дозировке 875+125 мг 3-4 раза в сутки внутрь не менее 7 дней.
Цефалоспорины 2-3 поколения и макролиды
Цефалоспорины II поколения:
Цефуроксим в таблетках по 250 мг назначается из расчета по 1 таблетке 2 раза в сутки внутрь;
Цефалоспорины III поколения:
- Цефиксим в таблетках по 400 мг назначается из расчета по 1 таблетке 1 раз в день внутрь;
- Цефотаксим во флаконах по 1 гр в/м на 2 мл 2% лидокаина, добавив для лучшего растворения 1 мл NaCI 0,9% 2 раза в сутки; возможно в/в капельное введение в течение по крайней мере 30 мин;
- Цефтриаксон флаконы по 1,0 гр в/м на 2 мл 2% лидокаина, добавив для лучшего растворения 1 мл NaCI 0,9% 2 раза в сутки; возможно в/в капельное введение в течение по крайней мере 30 мин.
В качестве препаратов резерва в большинстве случаев применяются фторхинолоны, карбапенемы и линкозамины. Антибиотики тетрациклинового ряда ушли из практики в связи с высокой устойчивостью флоры к ним и невозможностью применения у беременных и в педиатрической практике.
Для предупреждения развития кандидоза в индивидуальном порядке решается вопрос о назначении противогрибкового препарата.
Для терапии же грибкового тонзиллита назначение системных антимикотиков является обязательным. Она включает пероральное применение противогрибковых антибиотиков в течение 10–14 дней (леворин, нистатин, амфотерицин В, кетоконазол, флуконазол). Местно назначаются полоскания антисептиками и ингаляции с мирамистином.
При необходимости пациенту выдается листок нетрудоспособности или справка учащегося с освобождением от труда и посещения занятий соответственно. [6]
Ориентировочные сроки нетрудоспособности:
Средние сроки временной нетрудоспособности составляют 10-12 дней.
Критерии выздоровления:
- нормализация температуры тела в течение 5 суток;
- отсутствие боли в горле и болезненности при пальпации поднижнечелюстных лимфатических узлов;
- отсутствие патологических отклонений в общем анализе крови, общем анализе мочи и на пленке ЭКГ.
Возможно предоставление записки от лечащего врача работодателю в произвольной форме о переводе на облегченный труд и освобождении от ночных смен на 2 недели при возможности. Студентам и школьникам предоставляется освобождение от занятий физкультурой на 2 недели. [6]
Прогноз. Профилактика
При своевременно начатой терапии прогноз благоприятный. При применении современных методов диагностики и качественных антибактериальных препаратов ранние и поздние осложнения заболевания встречаются спорадически (при позднем обращении и самолечении пациента).
Рекомендуется избегать переохлаждений и контакта с больными ОРЗ, вакцинация против гриппа и пневмонии, общеукрепляющие мероприятия. В качестве средства профилактики обострений фарингита и рецидивирующего тонзиллита оказались эффективными препараты бактериального происхождения, в частности, комплексы антигенов — лизатов, наиболее частых возбудителей воспалительных заболеваний верхних дыхательных путей, полости рта и глотки.
К таким препаратам относится ИРС-19 по 1 дозе препарата в каждый носовой ход 2 раза в день в течение 2 недель в периоды межсезонья и перед ожидаемыми вспышками эпидемий ОРЗ.
Имудон по 6 таблеток в день. Таблетки рассасывают (не разжевывая) каждые два часа. Курс терапии составляет 20 дней.
За реконвалесцентами устанавливают патронажное медицинское наблюдение в течение месяца. На первой и третьей неделе проводится исследование анализов крови и мочи, при необходимости — ЭКГ-исследование.
Все пациенты с хроническим тонзиллитом, которые перенесли более двух ангин за последние три года, подлежат обязательному диспансерному наблюдению по группе Д3 (2 раза в год).
Многие люди наслышаны об опасности грибка, и о том, как тяжело он поддается лечению. Именно поэтому заключение врача «грибок на миндалинах у ребенка» может не на шутку напугать любую маму. К счастью, грибковые поражения слизистых, особенно у детей, довольно хорошо поддаются лечению и не несут угрозы здоровью малыша. Главное - вовремя отличить микотическую (т.е. грибковую) ангину от других ее типов. Дело в том, что антибиотики, используемые в обязательном порядке при стрептококковой (банальной) ангине, могут существенно усугубить состояние больного микозом. Более того, длительный прием антибиотиков является одним из провокаторов развития грибковых инфекций.
Содержание статьи
Таким образом, каждый родитель должен иметь представление о том, что такое грибок на гландах у ребенка, как он выглядит и как лечится.
Стоит отметить, что у детей грудного возраста грибок полости рта и горла встречается очень часто. В народе данное заболевание называют молочницей, а в медицинских кругах - кандидозом.
Как понять, что у ребенка в горле грибок?

Отличить грибковую ангину от других ее типов довольно просто - она имеет весьма специфические проявления. Ключевыми ее симптомами являются:
- появление на миндалинах комковатого творожистого налета;
- налет легко и безболезненно снимается, после чего образуется вновь;
- комочки налета могут быть обнаружены не только на миндалинах, но и на внутренней стороне щек, в глотке, на мягком небе;
- ребенок может жаловаться на сухость в горле и неприятный вкус во рту;
- боль при глотании обычно не беспокоит;
- температура тела больного остается нормальной, в редких случаях незначительно повышается (до 37-37,5°С).
В ряде случаев единственным симптомом кандидоза миндалин является творожистый налет в горле.
Действительно, бывает так, что родители замечают налет в горле ребенка случайно, например, когда он смеется, или во время кормления (если речь идет о грудничке). При этом ребенок ведет себя, как обычно - нормально кушает, с удовольствием играется и ни на что не жалуется. Родителей такие симптомы сбивают с толку - вроде ангина, а температуры и боли при глотании нет. Чтобы удостовериться в том, что ваши подозрения о наличии грибка на миндалинах верны, обратитесь к педиатру. Опытный врач с первого взгляда отличит кандидоз от любых других инфекций в горле по характерному творожистому налету.
Диагностика
В большинстве случаев диагноз и назначение лечения производятся сразу же после осмотра ребенка врачом. Если возникают какие-либо сомнения, врач назначает анализы, уточняющие диагноз. Это требуется в таких случаях:
- симптомы нетипичны (например, у ребенка высокая температура);
- кандидоз у ребенка появляется не в первый раз;
- назначенное ранее противогрибковое лечение не помогает;
- врач подозревает присутствие в горле ребенка других грибков или патогенных бактерий.
Наиболее простой и быстрый анализ - микроскопическое исследование мазка из зева. Под микроскопом кандиды хорошо отличимые от других микроорганизмов.
Некоторые редкие виды кандид опаснее остальных - они тяжело поддаются лечению, часто рецидивируют, могут поражать внутренние органы. Чтобы подобрать наиболее эффективное лечение в таких случаях, врач назначит бактериологический посев мазка из зева с определением чувствительности к различным противогрибковым препаратам.
Почему в горле появляется грибок?

Кандидоз является инфекционным заболеванием, так как его причина - поражение слизистой оболочки микроскопическими живыми организмами - дрожжеподобными грибками рода Кандида. Несмотря на то, что болезнь инфекционная, назвать ее заразной весьма сложно. Действительно, от больного человека к здоровому кандидоз передается в редких случаях. Откуда же он берется в горле ребенка?
Оказывается, грибки кандиды постоянно присутствуют на коже и слизистых многих людей, никак себя не проявляя. Их рост постоянно сдерживают другие представители нормальной микрофлоры, в первую очередь - бактерии. Если бактерий по каким-то причинам стало меньше, чем нужно, грибки начинают расти бесконтрольно и формируют крупные колонии, заметные невооруженным глазом. Как уже было сказано, провокатором развития кандидоза часто является длительный прием антибиотиков. Второй фактор - состояние иммунитета.
Кандидоз часто развивается после перенесения тяжелых инфекционных заболеваний, истощающих защитные силы организма. Употребление антибактериальных препаратов повышает риск развития микозов, в том числе кандидоза.
«Что же делать? - спросят родители. - Отказываться от антибиотиков, даже если их назначил врач?». Конечно же, нет. Главное - соблюдать назначенные врачом дозы и длительность приема. Бывает, что родители самостоятельно решают давать ребенку антибиотик не 10 дней, а 4. В итоге болезнь возвращается, приходится снова принимать антибиотик (нередко - более сильный). Второй случай - злоупотребление антисептическими средствами для кожи и полости рта. Результат такой «самодеятельности» - дисбактериоз, и, как следствие - грибок на гландах у ребенка.
Кстати, если вскоре после лечения грибка ребенку по каким-либо причинам требуются антибиотики, не забудьте предупредить лечащего врача о том, что недавно вы перенесли кандидоз.
Кандидоз рта у младенцев - причины и особенности
Кандидоз полости рта наиболее часто встречается у детей первого года жизни. Кандидоз может быть диагностирован даже у новорожденного. В таком случае считают, что грибок попал в ротовую полость ребенка во время родов, при прохождении родовых путей. Вероятность этого особенно высока, если беременная женщина страдала вагинальным кандидозом.
Помимо этого, новорожденный может столкнуться с кандидами при кормлении (как грудью, так из бутылочки), и даже просто при прикосновении взрослых к коже ребенка. Дело в том, что на коже и слизистых новорожденного микрофлора недостаточно развита, и кандиды легко вытесняют ее, интенсивно размножаясь.
Особенно часто кандидоз поражает ротовую полость недоношенных детей в результате незрелости их иммунной системы.
Чтобы уменьшить риск развития кандидоза у грудничка, обрабатывайте кипятком пластиковые соски, бутылочки для кормления, погремушки (кандиды хорошо растут на поверхности акрилового пластика).
Так как грудь кормящей матери также может быть резервуаром инфекции, во избежание повторного заражения между кормлениями следует обрабатывать соски противогрибковыми средствами местного действия.
Лечение

Многие могли слышать, что молочница у детей может исчезнуть, даже если родители не применяли противогрибковые средства. Тем не менее, в таком случае существует большая вероятность того, что болезнь проявит себя снова при малейшем снижении иммунитета, например, при переохлаждении. Грибок на миндалинах ребенка требует лечения, своевременного и полноценного.
Лечение грибка на гландах у ребенка комплексное, и включает следующие направления:
- прямое воздействие на грибок, его угнетение химическими веществами;
- восстановление нормальной бактериальной микрофлоры кожи и кишечника;
- повышение защитных сил организма;
- лечение сопутствующих заболеваний;
- оптимизация питания.
В большинстве случаев грибковой ангины у детей предпочтение отдается противогрибковым препаратам местного действия. Они минимально всасываются в кровь, но при этом весьма эффективны.
Местные противогрибковые препараты в качестве активного вещества могут содержать нистатин, леворин, хинозол. Их можно использовать для полоскания горла и прямой обработки миндалин. Обратите внимание - детям до 3 лет полоскания противопоказаны; дети до 7 лет должны полоскать горло в присутствии кого-то взрослых. Для обработки горла грудных детей лекарство наносят на внутреннюю сторону щеки; стекая, оно распространяется по ротовой полости и миндалинам.
К препаратам системного действия, т.е. таблеткам или уколам, прибегают редко, только в упорных случаях, плохо поддающихся лечению, либо рецидивирующих. Популярные противогрибковые препараты - «Интраконазол», «Мирамистин», «Гексорал», «Нистидин», «Флюконазол».
Полоскание рта раствором соды значительно снижает количество кандид уже после первого применения.

Дело в том, что щелочная среда крайне неблагоприятна для грибков, а сода - наиболее доступная слабая щелочь. Подобный эффект оказывает масло чайного дерева - признанный антисептик. Однако помните, что попадание даже небольшого количества масла чайного дерева в желудочно-кишечный тракт крайне нежелательно. Используют его для теплопаровых и холодных ингаляций (ребенок должен вдыхать испарения ртом в течение 2-5 минут).
Также очень полезен чеснок. Просто дайте ребенку пожевать зубчик чеснока. Во-первых, чеснок - антисептик с ярко выраженным противогрибковым действием. Во-вторых - это известный иммуностимулятор.
Дети, страдающие кандидозом, должны употреблять большое количество кисломолочных продуктов. Это источники молочнокислых бактерий, восстанавливающих нормальный баланс микрофлоры.
При адекватном лечении симптомы грибкового поражения миндалин и полости рта у детей исчезают на 3-4 сутки приема лекарств. Так как болезнь склонна к рецидивам, тщательно обработайте посуду и игрушки ребенка, чтобы не допустить повторного попадания кандид в организм.

Грибковое поражение горла – серьезная проблема, которая требует оперативного решения. Микотическая флора представлена условно-патогенными грибками, которые в небольшом количестве находятся в слизистой ЛОР-органов любого человека. Активному размножению микроорганизмов способствует резкое снижение иммунитета, связанное с дисбактериозом, обострением хронических заболеваний, нерациональным приемом антибиотиков и т.д.
Грибковые заболевания горла трудно поддаются лечению, так как кандиды быстро размножаются, что приводит к генерализации патологических процессов.
Что такое микоз?
Может ли в горле быть грибок? Некоторые виды условно-патогенных грибков населяют не только слизистые оболочки органов дыхания, но и кожные покровы. При отсутствии нарушений в работе иммунной системы они никак себя не проявляют не вызывают воспалительных реакций. Если по каким-то причинам резистентность организма снижается, это стимулирует размножение болезнетворных микроорганизмов и развитие заболеваний.
Как правило, грибковая инфекция в горле представлена дрожжеподобными и плесневыми патогенами. Примерно в 89% случаев у пациентов диагностируют кандидозы, спровоцированные размножением в слизистых ЛОР-органов Candida albicans – один из самых распространенных видов грибков. Болезнетворные микроорганизмы «любят» щелочные среды, поэтому микозам больше всего подвержены пациенты, злоупотребляющие углеводной пищей.
Патогенные грибы вырабатывают специфические ферменты, вследствие чего на слизистых дыхательных путей образуется характерный творожистый или пористый налет белого цвета. Продукты их жизнедеятельности разрушительно воздействуют на мягкие ткани, поэтому в местах локализации грибковой флоры возникает воспаление и, соответственно, дискомфортные ощущения.
Причины
Если иммунная система работает без сбоев, грибок в горле и дыхательных путях не вызывает воспалительных процессов. Носителями кандиды являются более 95% людей, которые даже не подозревают о таком соседстве. Человеческий организм мирно сосуществует с условно-патогенными микроорганизмами до тех пор, пока не возникнут благоприятные условия для их размножения.
Существует множество факторов, способствующих активации Candida albicans и развитию ЛОР-заболеваний.
Грибок в горле начинает активно размножаться при:
- дисбактериозе кишечника;
- травмах слизистых оболочек;
- эндокринных нарушениях;
- дефиците витаминов и микроэлементов;
- нерациональном приеме антибиотиков;
- обострении хронических заболеваний;
- патологиях кровеносной системы;
- ношении зубных протезов;
- злоупотреблении кондитерскими изделиями.
Кандидоз – контагиозное заболевание, которое может передаваться алиментарным, контактным или воздушно-капельным путем.
Массовое распространение грибковых заболеваний связано с частым использованием противомикробных средств, которые негативно влияют на микрофлору кишечника и слизистых органов дыхания. Повышение уровня щелочей в полости рта создает благоприятные условия для активного размножения кандиды.
Типы орофарингеального кандидоза
Грибок в горле чаще всего развивается у лиц, страдающих вторичными иммунодефицитами. Также микозам подвержены люди, злоупотребляющие алкоголем, глюкокортикостероидами, оральными контрацептивами и антибиотиками. В зависимости от места локализации патогенной флоры, выделяют следующие типы кандидозов:
- слизистая щек – стоматит;
- гланды – тонзиллит (тонзилломикоз);
- язык – глоссит;
- уголки рта – хейлит;
- слизистая глотки – фарингит (фарингомикоз);
- слизистая гортани – ларингит;
- десна – гингивит.
Гиперпластический кандидоз ротовой полости имеет склонность к злокачественному преобразованию и развитию раковых опухолей.
Чаще всего у больных диагностируют тонзилломикоз, фарингомикоз и кандидоз полости рта. Наибольшую опасность для здоровья представляет грибковый фарингит, так как при отсутствии лечения патогены могут проникнуть в нижние дыхательные пути и спровоцировать осложнения. Чтобы вовремя диагностировать заболевания, следует рассмотреть причины и симптомы развития часто встречающихся форм кандидозов.
Кандидоз полости рта
Если грибковая инфекция поражает рот, в частности десна, мягкое небо, язык и внутреннюю поверхность щек, у пациентов диагностируют кандидоз ротовой полости. Заболевание развивается постепенно на фоне снижения иммунной защиты.
Со временем количество болезнетворных микроорганизмов в слизистой ротоглотки достигает критической отметки, вследствие чего возникают следующие патологические симптомы:

- покраснение слизистой ротовой полости;
- образование творожистого налета;
- головные боли;
- дискомфорт при глотании;
- жжение во рту;
- сухость слизистых оболочек;
- слабость и отсутствие аппетита.
Развитию кандидоза ротовой полости часто сопутствуют глоссит, хейлит, ангулит, гингивит и стоматит.
Как правило, болезнетворная флора локализуется в коневых каналах, кариозных зубах и деснах.
На начальных стадиях развития кандидоза творожистый налет достаточно легко удаляется с поверхности слизистых и языка с помощью зубной щетки или медицинского шпателя. Со временем в местах локализации патогенов слизистая приобретает ярко-красный цвет и отекает. Если болезнь не лечить, поверхность ротоглотки может покрыться эрозивными образованиями, вызывающими боли при употреблении кислой или острой пищи.
Грибковая ангина
Грибковый тонзиллит (тонзилломикоз) – инфекционное воспаление небных миндалин, сопровождающееся болями при глотании. С точки зрения медицинской терминологии тонзилломикозом можно назвать исключительно грибковое поражение гланд. Если при осмотре ротоглотки выясняется, что поражению подверглись не только миндалины, но и гортань или глотка, у больного диагностируют грибковый ларингит или фарингит.
«Чистый» кандидоз миндалин встречается значительно реже, чем фарингомикоз или кандидозный ларингит. К основным проявлениям грибковой ангины можно отнести:
- дискомфорт в горле;
- незначительное увеличение гланд;
- першение и жжение в горле;
- пористый налет на миндалинах;
- повышение температуры.
Если на гландах появились белые прожилки с желтоватым оттенком, а слизистая вокруг них покраснела или несколько увеличилась в размерах, скорее всего, болезнь была спровоцирована смешанной флорой. Как правило, грибок на миндалинах развивается только при снижении местного иммунитета. Поэтому кандидозу зачастую предшествуют хронический бактериальный фарингит или ангина.
Грибковая ангина не передается от человека к человеку, так как в большинстве случаев провоцируется условно-патогенными микроорганизмами, в частности Candida albicans.
Грибковый фарингит
Грибковый фарингит – септическое воспаление слизистой глотки, в которое нередко вовлекаются небные миндалины и околоминдаликовая клетчатка. Возбудителем инфекции является все та же Candida albicans, которая локализуется преимущественно в лимфаденоидных тканях на задней стенке глотки. Развитию грибка в горле способствуют эндогенные факторы, в особенности гормональный дисбаланс, дисбактериоз и вторичные иммунодефициты.
Как диагностировать грибковый фарингит? При фарингомикозе больные могут предъявлять жалобы на:
- саднение в глотке;
- увеличение лимфоузлов;
- белый налет на стенках горла;
- сухой кашель;
- умеренные боли в глотке при глотании;
- отечность небных дужек;
- субфебрильную температуру.
Специфическими проявлениями заболевания является ненавязчивая боль в горле, которая может иррадиировать в шею, и белый налет на стенках гортаноглотки. Следует учесть, что грибок в горле размножается быстрее, чем вирусы или бактерии, поэтому в патологические процессы нередко вовлекаются гортань, пищевод и ротовая полость. При отсутствии антимикотической терапии возникает риск развития паратонзиллярного или заглоточного абсцесса.
Особенности лечения
Можно ли вылечить грибок горла? При относительно нетяжелом течении ЛОР-заболевания купировать размножение патогенов можно с помощью лекарств симптоматического действия. Для уничтожения болезнетворной флоры рекомендуется применять антисептические растворы для полоскания ротоглотки («Йодоформ», «Хэпилор», «Риванол) и таблетки для рассасывания («Фарингосепт», «Лизобакт», «Септолете»).
Тяжелые формы кандидозов можно устранить с помощью системных противогрибковых средств (антимикотиков). Они целенаправленно уничтожают дрожжеподобные грибки, за счет чего повышается иммунитет и ускоряется заживление слизистых. Какие препараты от грибка можно использовать для лечения тонзилломикоза и кандидозного фарингита?
- «Леворин»;
- «Нистатин»;
- «Тербинафин»;
- «Флуконазол».
Важно! Антимикотики – высокотоксичные препараты, которые можно применять исключительно по рекомендации врача.
Чтобы наверняка избавиться от грибкового заболевания, необходимо устранить все провоцирующие факторы. Рекомендуется принимать иммуностимуляторы для повышения резистентности организма, придерживаться низкоуглеводной диеты, отказаться от вредных привычек и тщательно обрабатывать протезы перед использованием.

Типичными клиническими проявлениями болезни являются першение в горле, сухость слизистой, болезненность лимфоузлов и незначительное повышение температуры. Для определения возбудителя инфекции и последующей схемы лечения проводится культурное исследование биоматериала (мазка из зева), микроскопический анализ и фарингоскопия.
Лечение кандидозного фарингита осуществляется с помощью системных противогрибковых средств (антимикотиков), препаратов противовоспалительного действия и антипиретиков (жаропонижающих лекарств).
Особенности фарингомикоза
Грибковый фарингит диагностируется примерно в 40% случаев при обращении пациентов к отоларингологу с жалобами на першение и сухость в горле. Инфекционное заболевание достаточно редко развивается самостоятельно.
Как правило, появлению грибковой флоры в слизистой гортаноглотки предшествует вирусный тонзиллит, грипп, ОРВИ и другие простудные заболевания.
В большинстве случаев фарингомикоз вызывают дрожжеподобные (Candida albicans) и плесневые (Aspergillus glaucus) грибки. Развитию болезнетворной флоры способствуют такие провоцирующие факторы:
- злоупотребление лекарствами – кортикостероидами, антибиотиками, цитостатиками;
- пагубные привычки – табакокурение, злоупотребление алкоголем, употребление чрезмерного количества углеводной пищи;
- общие заболевания – туберкулез, сахарный диабет, гипотиреоз;
- обострение хронических болезней – гнойного тонзиллита, бактериального фарингита и т.д.
Опасность грибкового фарингита заключается в том, что при прогрессировании патогенной флоры может развиться микоз внутренних органов или сепсис.
Как и большинство других заболеваний вирусной или бактериальной этиологии, грибки начинают активно размножаться только при снижении реактивности организма. Следует понимать, что дрожжеподобные грибки в небольшом количестве постоянно «проживают» в слизистой ЛОР-органов. Однако иммунные клетки сдерживают их активное размножение. Если микрофлора в горле нарушается, количество патогенов начинает расти, что и приводит к септическому воспалению мягких тканей.
Формы фарингомикоза
Симптомы грибка в горле неспецифичны и определяются характером протекания патологических процессов в органах дыхания. Если вовремя не диагностировать кандидозный фарингит, воспаление приобретет вялотекущее течение. В связи с этим выделяют две формы ЛОР-заболевания – острую и хроническую.
Вне зависимости от интенсивности протекания воспалительных реакций, грибковая флора локализуется преимущественно на задней стенке глотки, небных дужках и гландах. При прогрессировании инфекции в патологические процессы вовлекаются гортань, пищевод, носовая полость, трахея, бронхи и т.д. Следует отметить, что грибок горла может стать причиной образования абсцесса в околоминдаликовой области.
Плесневые грибки выделяют ядовитые вещества, провоцирующие нагноения в слизистых оболочках. При загнивании тканей клетки-защитники (лейкоциты) устремляются в очаги воспаления и образуют вокруг пораженной области что-то наподобие кокона из гранулезной ткани. Заключенный в капсулу гнойный экссудат со временем увеличивается в размерах. При самопроизвольном вскрытии абсцесса часть патологического содержимого может проникнуть вглубь мягких тканей и спровоцировать еще большее воспаление и, как следствие, стеноз гортани.
Стеноз гортани характеризуется критическим сужением просвета воздухоносных каналов, что препятствует проникновению воздуха в трахею и легкие.
Общие симптомы
Каковы основные симптомы грибка в горле? Клинические проявления кандидозного фарингита выражены достаточно ярко, за исключением болевого синдрома. При грибковом поражении ЛОР-органов больные жалуются на умеренные боли в голове и глотке, которые незначительно усиливаются при глотании слюны или во время приема пищи.
Симптоматическая картина фарингомикоза:

- повышение температуры (до 38,5°C);
- жжение и саднение в горле;
- ощущение инородного тела в районе кадыка;
- сухость слизистых гортаноглотки;
- затрудненное глотание;
- умеренные головные боли.
При прогрессировании инфекции боль в горле может иррадиировать в нижнюю челюсть или шею, что свидетельствует об инфицировании регионарных лимфоузлов. Из-за отравления организма метаболитами плесневых и дрожжеподобных грибков у пациентов часто снижается аппетит, возникают проблемы со сном, болит живот и появляется тошнота.
Кандидозный фарингит при несвоевременном лечении часто осложняется поражением соматических органов, а иногда и заражением крови.
У маленьких детей фарингомикоз протекает значительно тяжелее, чем у взрослых. Кандидозное заболевание горла часто осложняется микозом ротовой полости. Характерный белый налет образуется не только на задней стенке глотки или гландах, но и на внутренней поверхности щек. Грудные дети отказываются от питания, так как грудное молоко еще больше раздражает слизистую и усиливает дискомфортные ощущения в дыхательных путях.
Местные симптомы
В случае появления дискомфортных ощущений при глотании, нужно самостоятельно осмотреть горло. Местные симптомы грибка в горле определяются возбудителем инфекции. Характер белого налета на небных миндалинах, стенках глотки и небных дужках и выраженность симптоматики зависит от того, какой именно грибок стал причиной воспаления слизистой.
При грибковом заболевании, спровоцированном дрожжеподобными грибками рода Candida, отмечается умеренная гиперемия (покраснение) слизистых оболочек. К классическим проявлениям кандидозного фарингита относят:
- покраснение и отечность небных дужек;
- образование белого налета на стенках горла;
- незначительное увеличение гланд;
- болезненность подчелюстных лимфоузлов.
По внешнему виду белый налет на стенках гортаноглотки может отличаться. У одних пациентов он может быть творожистым, а у других – пористым. При кандидозном воспалении ЛОР-органов налет легко снимается с помощью медицинского шпателя. Очищенные от грибковой флоры участки слизистой могут кровоточить или покрываться небольшими язвами.
В случае развития плесневого грибка в горле налет имеет желтоватый оттенок. Он практически не отделяется от слизистой и локализуется преимущественно на задней стенке горла. Болевой синдром выражен значительно ярче, чем при кандидозном фарингите. Навязчивые боли в горле со временем начинают иррадиировать в ухо на стороне поражения или шею.
Если не лечить фарингомикоз, в местах появления налета образуются язвенно-некротические участки, которые можно будет удалить только хирургическим путем.
Спутники фарингомикоза
При генерализации патологических процессов споры грибков могут проникать в ротовую полость, вызывая местные осложнения. Кандидозное поражение слизистой рта и лимфатических узлов – частые спутники фарингомикоза. К наиболее распространенным местным осложнениям грибкового фарингита относятся:
- кандидомикотический ангулит (заеды) – инфекционное поражение слизистой ротовой полости и кожи в уголках губ; заболевание характеризуется образованием ярко-красных эрозий, окруженных шелушащейся кожей;
- шейный лимфаденит – гнойное воспаление шейных и подчелюстных лимфатических узлов, вызывающее боли при повороте головы, разговоре и пальпации;
- кандидозный хейлоз – грибковое поражение кожи в уголках рта, сопровождающееся образованием трещинок; патология развивается в том случае, если инфицированная спорами грибков слюна попадает на кожные покровы.
У разных пациентов симптомы фарингомикоза могут значительно отличаться. В частности у детей и беременных женщин кандидозное воспаление горла протекает в более тяжелой форме.
При отсутствии адекватного лечения у них нередко возникают местные осложнения, в особенности заеды вокруг рта. Если вовремя не диагностировать заболевание и не провести антимикотическую терапию, инфекция может распространиться на кожные покровы и спровоцировать развитие фурункулеза.
Классификация фарингомикоза
Кандидозному фарингиту очень часто сопутствуют другие инфекционные заболевания. Примерно в 43% случаев у больных попутно диагностируют риносинусит, ларингит, бронхит, тонзиллит, грипп и т.д. В зависимости от клинико-морфологических проявлений грибкового воспаления ЛОР-органов, выделяют 4 типа фарингомикоза:

- эритематозный – на задней поверхности горла образуются гладкие «лакированные» островки ярко-красного цвета, вызывающие першение, жжение или зуд;
- псевдомембранозный – характеризуется образованием творожистого белого налета на гландах и стенках горла; при снятии налета обнаруживаются кровоточащие участки слизистой, иногда с язвенными образованиями;
- гиперпластический – в местах локализации грибков слизистая утолщается и покрывается белым пористым налетом, который трудно счистить с помощью шпателя;
- эрозивно-язвенный – самая тяжелая форма заболевания, при которой на гландах, корне языка и небных дужках образуются кровоточащие язвы, вызывающие боль при глотании и употреблении соленой или кислой пищи.
Грибковая флора может поражать гортань и голосовые связки, провоцируя развитие кандидозного ларингита. В связи с интоксикацией организма и, соответственно, возникновением аллергических реакций, слизистые дыхательных путей сильно отекают. Сужение просвета в горле приводит к затруднению дыхания, вследствие чего пациенты начинают жаловаться на быструю утомляемость, плохой сон, головокружение и т.д.
Фарингомикоз у детей
Невысокая реактивность организма – одна из ключевых причин развития фарингомикоза у детей. Практическое отсутствие в организме антител против грибков, стимулирует размножение условно-патогенных микроорганизмов. В большинстве случаев развитию болезни способствуют авитаминоз, в частности недостаток в организме витамина В2 (лактофлавина).
Как правило, грибковое заболевание протекает тяжело и осложнениями, если возбудителем инфекции стали плесневые грибки. К основным проявлениям фарингомикоза у детей относят:
- затрудненное глотание;
- вялость и сонливость;
- головные боли;
- першение в горле;
- отсутствие аппетита;
- боли в животе;
- жидкий стул;
- субфебрилитет.
Важно! Большинство антимикотиков содержат в себе компоненты, вызывающие у детей отравление, поэтому подбором подходящих лекарств должен заниматься только специалист.
При обнаружении хотя бы нескольких патологических симптомов нужно показать ребенка педиатру. Лечение детей дошкольного возраста должно проводиться только под наблюдением специалиста. Если заболеванию сопутствуют еще какие-то патологии, в частности кандидозный ларингит, глоссит или тонзиллит, больного госпитализируют.
Что такое хронический тонзиллит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Селютиной Елены Александровны, ЛОРа со стажем в 26 лет.
Над статьей доктора Селютиной Елены Александровны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Хронический тонзиллит (Chronic tonsillitis) — это длительный стойкий хронический процесс воспаления нёбных миндалин, которому сопутствуют такие рецидивные обострения, как ангина и общая токсико-аллергическая реакция. [5]
Функции миндалин
Миндалины (лат. tonsillae) — скопления лимфоидной ткани, расположенные в области носоглотки и ротовой полости. Они являются частью иммунной системы и препятствуют проникновению микробов в организм через рот или нос.
Почему развивается воспаление нёбных миндалин
К воспалению миндалин приводит длительное воздействие патогенов. Человеческий организм воспринимает воспаление как чужеродное образование и включает аутоиммунный механизм (борьба иммунитета против своих же тканей). [4]
Однако данная теория аутоиммунной причины воспаления пока полностью не доказана, так как не выявлено существенных изменений в показателях системного иммунитета из-за их транзиторного (временного) характера.
Общество оториноларингологов Европы под хроническим тонзиллитом подразумевает именно инфекционное воспаление в миндалинах и ротоглотке, продолжительностью от трёх месяцев. Европейские врачи утверждают, что установление диагноза «хронический тонзиллит» может осуществляться только путём клинических исследований.
Косвенно о наличии хронического тонзиллита свидетельствует проходящая под действием системных антибиотиков боль в горле, которая возвращается после отмены из применения. [9]
Факторы риска
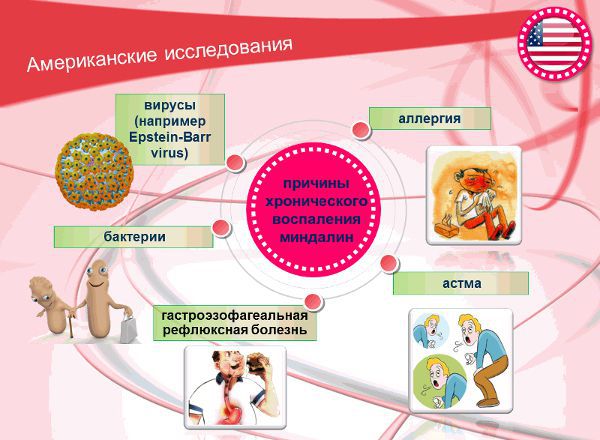
Американские учёные среди причин хронического воспаления миндалин выделяют астму, аллергию, бактерии и вирусы (в частности вирус Эпштейна), гастроэзофагеальную рефлюксную болезнь (заброс кислого содержимого желудка в пищевод).
Однако механизм влияния данных причин на появление хронического тонзиллита зарубежными экспертами не объясняется. Остаются открытыми вопросы:
- Как именно вышеперечисленные американскими учёными причины смогут способствовать поражению лимфатической ткани инфекцией?
- Насколько активно данные факторы участвуют в патогенезе хронического воспаления миндалин?
Так, в современной оториноларингологии остаётся множество нерешённых вопросов, связанных с хроническим тонзиллитом. Существуют разногласия по поводу классификации, методов диагностики и тактики лечения среди врачей в России и других странах мира. Поэтому тема хронического тонзиллита весьма актуальна.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы хронического тонзиллита
К симптомам хронического тонзиллита у взрослых относятся:
- постоянные болезненные ощущения в горле, пробки;
- неприятный запах изо рта;
- лимфаденит шеи.
Признаки тонзиллита у маленьких детей:
- слюнотечение из-за затруднённого или болезненного глотания;
- отказ от еды;
- повышенное беспокойство [13] .
Патогенез хронического тонзиллита
Длительное взаимодействие вируса и микроорганизма формирует очаг хронического тонзиллита и способствует развитию тонзиллогенных процессов.
Согласно материалам авторов России и зарубежья, бета-гемолитический стрептококк группы А и вирусы — основные причины развития хронического тонзиллита. [3]
Так же у пациентов с диагнозом «хронический тонзиллит» (в частности, токсико-аллергическая форма) в лимфоидной ткани (в криптах миндалин и даже в просвете сосудов) были обнаружены колонии живых размножающихся микробов, что может стать фактором периодического субфебрилитета (повышения температуры).
В паренхиме (составляющих элементах) и сосудах здоровых миндалин бактерий не выявлено.
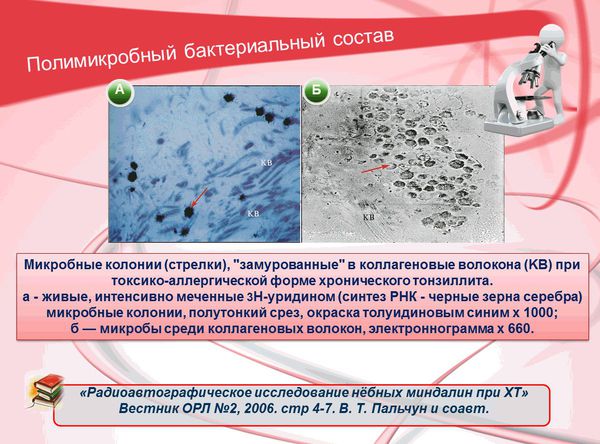
В настоящее время рассматривается вопрос о влиянии биоплёнок на течение хронического инфекционного процесса в аденотонзиллярной ткани. [12]
J. Galli и соавт. (Италия, 2002) в образцах аденоидной ткани и тканях нёбных миндалин детей, у которых наблюдалась хроническая аденотонзиллярная патология, смогли обнаружить прикреплённые к поверхности кокки, организованные в биоплёнки. Исследователи выдвигают предположение, что биоплёнки, образованные бактериями на поверхности аденоидной ткани и нёбных миндалинах, помогут выяснить, в чём заключается трудность эрадикации (уничтожения) бактерий, участвующих в образовании хронического тонзиллита.
На данный момент подтверждено внутриклеточное расположение:
- золотистого стафилококка;
- пневмококка;
- гемофильной палочки;
- аэробного диплококка (Moraxella catarrhalis);
- бета-гемолитического стрептококка группы А.
Для того, чтобы обнаружить и идентифицировать расположение микроорганизмов внутри клеток, можно применить полимеразную цепную реакцию (ПЦР), а также гибридизацию in situ (FISH-метод).
Однако приведённые исследования не позволяют выявить один патогенный микроорганизм, вызывающий клинику хронического воспаления миндалин. Поэтому весьма вероятно, что течение заболевания способен вызвать любой микроорганизм, который находится в ротоглотке, в условиях, способствующих воспалительному процессу в ткани нёбных миндалин. К подобным условиям можно отнести гастроэзофагеальный рефлюкс.
Определённую роль в возникновении хронического воспаления миндалин и сопряжённых с ним болезней играют прямые лимфатические связи миндалин с различными органами, прежде всего с центральной нервной системой и сердцем. Морфологически доказаны лимфатические связи миндалин и мозговых центров.
Классификация и стадии развития хронического тонзиллита
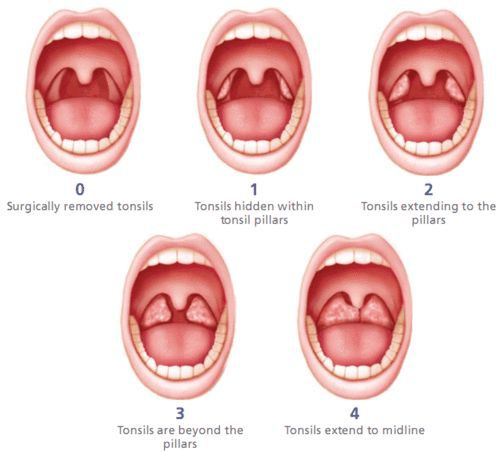
В России существует две классификации хронического тонзиллита, сформированные около 40 лет назад: Б.С. Преображенского — В.Т. Пальчуна 1965 года и И.Б. Солдатова 1975 года.
Формы хронического тонзиллита
Классификация Б.С. Преображенского — В.Т. Пальчуна включает в себя две клинические формы хронического тонзиллита:
Устоявшиеся клинические критерии диагностики были созданы описательной медициной и не изменились с появлением доказательной медицины. К примеру, признаки простой формы хронического воспаления миндалин субъективны и зависят, в основном, от индивидуального восприятия врача.
Классификация И.Б. Солдатова подразделяет хронический тонзиллит на:
- компенсированную форму;
- декомпенсированную форму.
Однако термин «компенсация» по отношению к данному заболеванию довольно условный, так как никакой компенсации (восстановления здорового состояния) хронического воспалительного процесса в миндалинах и в организме не происходит. Признаки декомпенсированной формы схожи с токсико-аллергической формой хронического тонзиллита, выделенной Б.С. Преображенским.
Все эти классификации объединены субъективным подходом, так как одинаковые состояния нёбных миндалин различаются лишь их формулировкой.
Осложнения хронического тонзиллита
Самое распространенное осложнение — кровотечение. По оценкам, 2-8% пациентов страдают от кровотечения.
Воспаление или отёк миндалин могут приводить к следующим осложнениям:
-
;
- скопление гноя вокруг и за миндалинами (тонзиллярный целлюлит и паратонзиллярный абсцесс) [13] .
Чем опасен хронический тонзиллит
Очень редкими, но опасными для жизни являются внутричерепные осложнения: менингит, тромбоз синусов мозговых оболочек, абсцесс мозга.
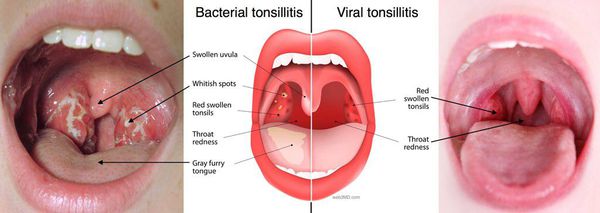
Из осложнений после тонзиллэктомии следует отметить подкожную эмфизему, пневмонию, абсцесс и ателектаз лёгкого, парезы отдельных нервов или их ветвей, медиастинит, тонзиллогенный сепсис.
Диагностика хронического тонзиллита
Когда необходимо обратиться к врачу
Посетить врача-отоларинголога следует при болезненных ощущения в горле, неприятном запахе изо рта и воспалении шейных лимфоузлов.
При диагностике хронического тонзиллита важно определить наличие следующих симптомов:
- симптом Гизе — гиперемия краёв нёбных дужек;
- симптом Зака – отёк в области верхнего угла между нёбно-язычной и нёбно-глоточной дужками;
- симптом Преображенского – валикообразное утолщение краёв передней и задней нёбных дужек.
Эти признаки хронического тонзиллита возникают в связи с раздражением слизистой оболочки содержимым лакун миндалин, выдавливаемое при напряжении дужек, например во время глотания. Фарингоскопически симптомы хронического воспаления нёбных миндалин легко определяются, но диагностическая ценность их ограничена тем, что они могут встречаться при других заболеваниях (к примеру, при остром обострении хронического фарингита). Следующий фарингоскопический симптом — спайки между дужками и поверхностью миндалин. Бесспорный признак хронического тонзиллита — присутсвие жидкого гнойного экссудата (накопившейся жидкости) в лакунах.
Все эти признаки характеризуют простую (по Б.С. Преображенскому) или компенсированную (по И.Б. Солдатову) форму хронического тонзиллита, при которой ещё не выявляются симптомы очаговой инфекции.
Токсико-аллергическая форма I степени характеризуется начальными проявлениями общего заболевания. Они связаны с обострениями хронического тонзиллита и диагностируются в течение некоторого времени после ангины. Чаще всего поражается сердечно-сосудистая система. На данном этапе заболевания изменения носят функциональный характер и не выявляются на электрокардиограмме. Центральный механизм нарушения сердечной деятельности в этой стадии доказан экспериментально. Другие признаки токсико-аллергической формы I степени — субфебрилитет и тонзиллогенная интоксикация в виде быстрой утомляемости, слабости, снижения работоспособности в течении некоторого времени после ангины. Эти признаки неспецифичны и могут быть связаны с различными состояниями организма. Между тем, их идентификации и установление связи с заболеванием миндалин имеют принципиально важное значение для разработки рационального лечения хронического тонзиллита. Для установления связи субфебрилитета и интоксикации с хроническим тонзиллитом используют диагностический прием — пробное лечение. Если после курсового промывания лакун нёбных миндалин симптомы исчезают — они связаны с хроническим тонзиллитом.
Токсико-аллергической форме II степени характерно развернутое проявление очаговой инфекции. Признаки хронического тонзиллита теряют связь с обострениями и существуют постоянно, их можно зарегистрировать при функциональных исследованиях. Кроме того, для этой стадии характерно наличие сопряженных заболеваний. К сопряженным заболеваниям относятся коллагенозы (системная красная волчанка, ревматизм, склеродермия, узелковый периартериит, дерматомиозит), заболевания кожи (экзема, псориаз, нефрит, многоморфная экссудативная эритема, тиреотоксикоз и др.).
В России и в старанах Европы диагноз «хронический тонзиллит» можно установить только клиническим путём. В США же при наличии вышеперечисленных признаках проводят исследования, чтобы исключить астму, гастроэзофагеальную рефлюксную болезнь, аллергию. Ревмопробы и исследование иммунного статуса не проводятся.
Лечение хронического тонзиллита
Хронический тонзиллит принято лечить консервативными и хирургическим методами.
Консервативное лечение хронического тонзиллита
Консервативный метод лечения показан, если хронический тонзиллит имеет компенсированную форму. Консервативное лечение применяется при наличии противопоказаний к хирургическому методу лечения.
К консервативным методам лечения относятся: [8] [10]
- Средства, которые способствуют повышению естественной резистентности (сопротивлению) организма: рациональный распорядок дня, правильное питание, витаминотерапия, санаторно-курортное лечение.
- Гипосенсибилизирующие средства: препараты, в состав которых входят кальций, аскорбиновая кислота, антигистаминные препараты.
- Иммунокорректирующие средства — применение препаратов иммунокоррекции (левамизол, тималин и др.) и иммуностимулирующих воздействий (облучение миндалин гелий-неоновым лазером).
- Средства с санирующим воздействием на нёбные миндалины: промывание лакун нёбных миндалин антисептическими растворами или раствором антибиотиков при помощи шприца или на аппарате «тонзиллор».
- Средства рефлекторного воздействия: иглорефлексотерапия, новокаиновые блокады.
Беременность и хронический тонзиллит
Хронический тонзиллит у беременных лечат только консервативно — орошением глотки антисептиками.
Оперативное лечение
В случае неэффективности консервативного лечения применяют полухирургические способы лечения: ультразвуковую биологическую чистку или лазерную вапоризацию лакун нёбных миндалин.
При декомпенсации хронического воспаления, применяется полное удаление миндалин — тонзиллэктомия.
Недостаточная эффективность системной антибиотикотерапии при хроническом тонзиллите подтверждается клинически. Исследование, основанное на изучении бактериологического состава с поверхности нёбных миндалин у 30 детей, подвергшихся их удалению, доказало: антибиотики, которые дети принимали шесть месяцев до начала операции, не повлияли на бактериологию миндалин к моменту тонзиллэктомии. [6] [7] [9]
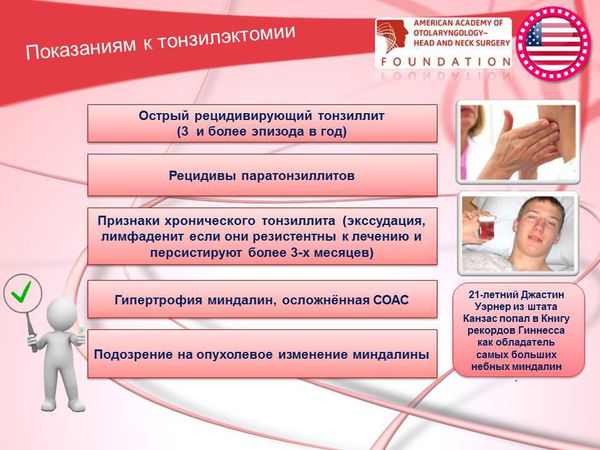
Показаниями к тонзиллэктомии являются:
- острая рецидивирующая форма тонзиллита (от 3-х эпизодов в год);
- рецидивы паратонзиллитов;
- симптомы хронического тонзиллита (экссудация, лимфаденит, если они резистентны к лечению и персистируют более 3-х месяцев);
- гипертрофия миндалин, осложнённая СОАС;
- подозрение на опухолевое изменение миндалины.
В популяции обструктивное сонное апноэ из-за гипертрофии лимфатического кольца глотки регистрируется у 11% детей. [1] [2] Превышение у детей индекса апноэ/гипопноэ более 5 эпизодов в час является показанием к хирургическому вмешательству.
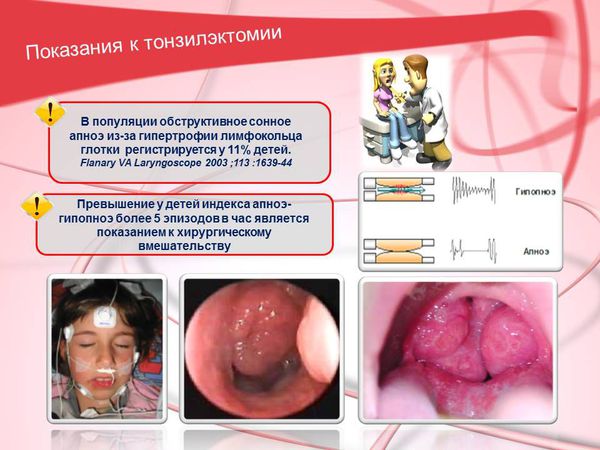
В результате многочисленных исследований сделаны выводы:
- Тонзиллэктомия не даёт последствий на общий иммунитет.
- Астма и предрасположенность к аллергии у пациента не являются противопоказаниями к операции. Отягощающий эффект тонзиллэктомии на дальнейшую жизнь детей с атопией не доказан.
В настоящее время во многих лечебных учреждениях тонзиллэктомия выполняется под общей анестезией.
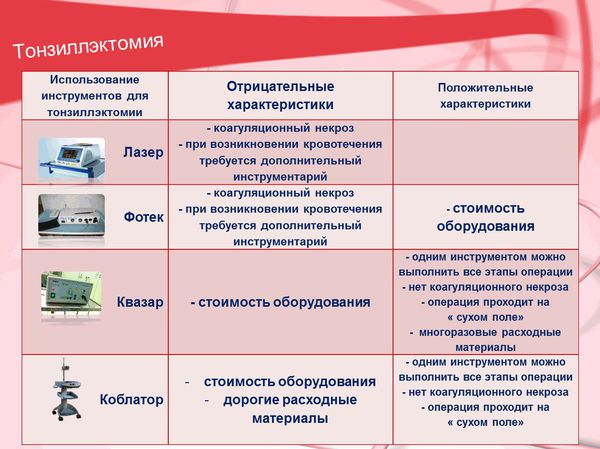
Техника операции заключается в выделении верхнего полюса миндалины с помощью скальпеля, ножниц или специального наконечника от электрохирургических приборов (коблатор, квазар, лазер и т. д). Затем миндалина отделяется от дужек и паратонзиллярной клетчатки тупым путём. На завершающем этапе операции нижний полюс миндалины отсекаю от подлежащих тканей.
Противопоказания к тонзиллэктомии
- пороки сердца, гипертоническая болезнь;
- тяжёлая форма анемии, лейкоз;
- декомпенсированный сахарный диабет.
Лечение народными средствами
После консультации ЛОР-врача можно орошать глотку отваром ромашки и "Хлорофиллиптом" (препаратом, содержащим экстракт листьев эвкалипта). Эти средства используются только в комплексе с терапией, которую назначил доктор.
Прогноз. Профилактика
Профилактика хронического тонзиллита — это общегигиенические и санационные мероприятия. Она по праву считается действенной мерой вторичной профилактики заболеваний, в генезе которых важную роль играют ангины и хронический тонзиллит. Из общегигиенических мероприятий наиболее важны закаливание, рациональное питание, соблюдение правил гигиены жилища и рабочих помещений. Все больные с хроническим тонзиллитом должны обязательно находиться на диспансерном учёте у оториноларинголога.
Читайте также:

