Что такое ложная чесотка
Обновлено: 26.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Демодекоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Демодекоз – паразитарное кожное заболевание, которое вызывает клещ-железница (Demodex). Клещ размножается в волосяных фолликулах, сальных железах кожи и мейбомиевых железах (видоизмененных сальных железах, располагающихся по краю века) и поражает в основном кожу лица и наружных ушных раковин, хотя в редких случаях может мигрировать на кожу груди и спины. Питательной средой, необходимой для размножения клеща, служит кожное сало (себум).
Носителями клеща могут быть многие люди, но заболевание проявляется остро только при нарушении микробного биоценоза кожи и снижении иммунитета.
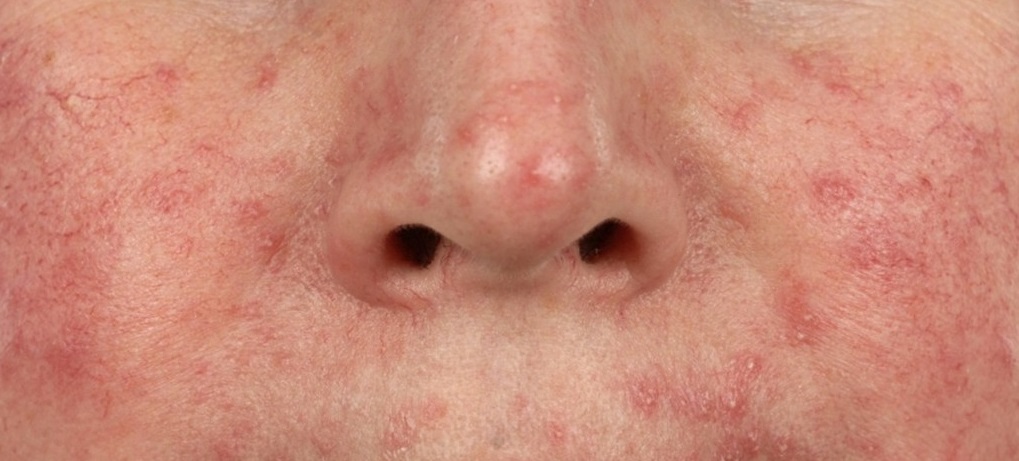
В таких случаях клещ начинает активно размножаться, в результате чего на коже формируются асимметричные шелушащиеся розовые пятна, телеангиэктазии, розовая или красная сыпь, на месте которой затем возникают пустулы (пузырьки с гноем) или везикулы (пузырьки с прозрачной жидкостью). Кожа в этих местах воспаляется, утолщается и покрывается мокнущими корочками. При отсутствии лечения поражение кожи может усиливаться, захватывая более глубокие слои.
Причины появления демодекоза
Клещ-железница относится к условно-патогенным организмам и у 90% людей входит в состав нормального микробного биоценоза кожи лица, при этом никак себя не проявляя. Активное размножение клеща становится возможным, если биоценоз нарушается, а местный иммунитет снижается. Чаще всего изменение микробной среды происходит вследствие различных кожных заболеваний (воспалительных, бактериальных), использования иммуносупрессантов (препаратов, снижающих иммунную защиту), например, местных стероидных мазей. Распространению демодекоза способствуют нарушения в работе нервной, сосудистой и эндокринной систем, заболевания желудочно-кишечного тракта, патологии обменных процессов.
Немаловажным фактором развития заболевания служит повышенное образование кожного сала и изменение его состава. Увеличение поверхностных липидов в составе себума приводит к усиленному размножению патогенной флоры, которая, в свою очередь, инициирует активность клеща. Гиперпродукция кожного сала возникает у женщин в период гормональной перестройки, а также в результате эндокринных заболеваний и генетической предрасположенности. Существенную роль в активизации клеща играет уровень инсоляции, влияющий на усиление продукции себума.
В жаркое время года регистрируется всплеск заболеваемости демодекозом, что связано с повышенной выработкой провоспалительных веществ из-за чрезмерного воздействия ультрафиолетовых лучей.
Классификация заболевания
Демодекоз относится к группе паразитарных заболеваний кожи. Различают две клинические формы – первичный и вторичный демодекоз. При внезапном всплеске размножения клещей (более 5 особей на 1 см 2 кожи), отсутствии сопутствующих дерматитов (акне, розацеа, себореи) и успешном излечении после терапии с использованием противопаразитарных средств ставят диагноз «первичный демодекоз». Как правило, заболевание отмечают у пациентов старше 40 лет.
При наличии сопутствующих поражений кожи (акне, розацеа, перорального дерматита и т.д.), системных заболеваний (лейкоза, ВИЧ и др.) диагностируют вторичный демодекоз. Чаще всего он возникает у пациентов со значительно ослабленным иммунитетом. Иногда к вторичному демодекозу приводят терапия ингибиторами рецепторов эпидермального фактора роста, хроническая почечная недостаточность и УФ-воздействие. Заболевание может манифестировать в любом возрасте и характеризоваться значительной площадью поражения и выраженностью симптомов. Поражение век приводит к демодекозному блефароконъюнктивиту (воспалению век и их слизистой оболочки, прилежащей к глазу), который возникает как изолированно, так и параллельно с демодекозом кожи лица.
В зависимости от характера проявлений на коже различают:
- Акнеформный демодекоз. На коже присутствуют папулы и пустулы, напоминающие высыпания при угревой сыпи.
- Розацеаподобный демодекоз. Папулы появляются на фоне разлитой эритемы (покраснения кожи).
- Себорейный демодекоз. Сыпь на коже сопровождается пластинчатым шелушением.
- Офтальмологический демодекоз. Кожа век воспалена, присутствует чувство инородного тела в глазах.
На коже человека паразитируют два вида клеща Demodex folliculorum (длинный клещ) и Demodex brevis (короткий клещ).
В зависимости от вида клеща преобладают те или иные элементы поражения кожи. Развитие Demodex folliculorum чаще приводит к эритеме и слущиванию эпителия кожи. Demodex brevis вызывает формирование конусовидных папул, покрытых серыми чешуйками. Иногда отмечаются симметричные папулопустулезные элементы (пузырьки с прозрачной жидкостью или гноем), окруженные воспалительным инфильтратом.
Иногда размножение клещей приводит к присоединению вторичной гнойной инфекции, в ходе которой развиваются крупные гнойные пустулы и даже абсцессы.
При локализации клеща на коже век на краю ресниц и вокруг них образуются чешуйки и своеобразный «воротничок». Больной жалуется на зуд, усиливающийся под воздействием тепла и УФ-лучей, ощущение инородного тела в глазах, усталость глаз, чувство жжения. В углах глаз скапливается вязкое и клейкое отделяемое, особенно по утрам. Кожа становится сухой и истонченной, а пораженные демодекозом участки утолщаются и покрываются мокнущими корками.
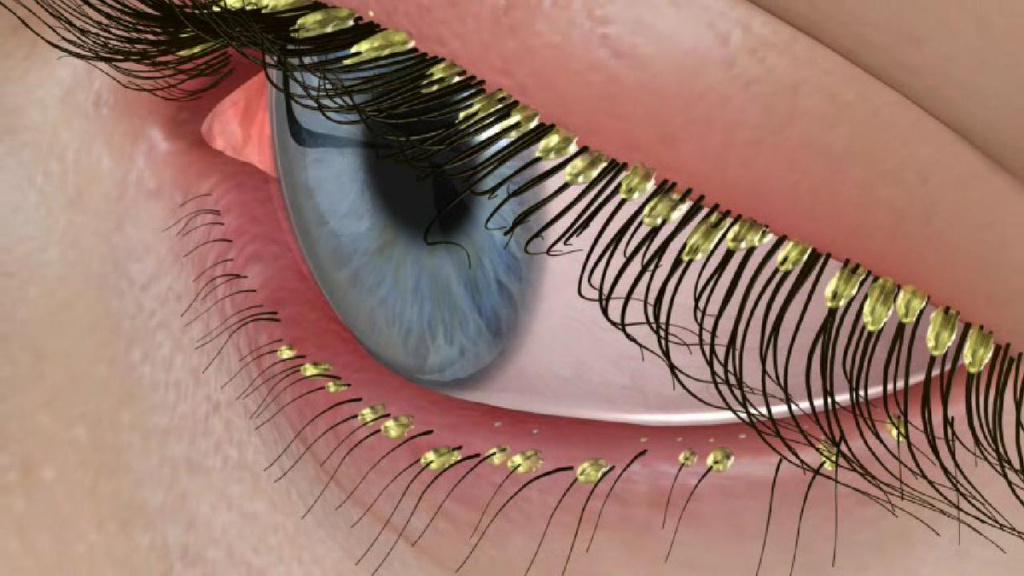
Длительное течение заболевания может привести к потере ресниц и замещению волосяных фолликулов рубцовой соединительной тканью.
Диагностика демодекоза
Выявить демодекоз можно лишь по совокупности клинических признаков и с помощью лабораторной диагностики. Кожные проявления при демодекозе могут существенно варьироваться, «маскируясь» под другие заболевания, что затрудняет постановку диагноза. Так, при акнеформном демодекозе папулы и пустулы напоминают угревую сыпь, при розацеаподобной форме папулы и пустулы появляются на фоне эритемы, при себорейной форме сыпь покрывается сероватыми корочками.
Такие разнообразные проявления демодекоза делают обязательной лабораторную диагностику для выделения клещей из очагов поражения.
Лабораторная диагностика предусматривает микроскопию секрета сальных желез и содержимого пустул.
Информацию о приеме биоматериала в медицинских офисах необходимо заранее уточнить, позвонив в справочную службу ИНВИТРО по телефону. Клещ-железница размерами 0,2-0,5 мм, рода Demodex (Demodex folliculorum, Demodex brevis), является частым эктопаразитом человека. Он вызывает демодекоз, относящи.
Псевдочесотка (или ложная чесотка) в медицине определяется термином псевдосаркоптоз. Это кожный паразитарный дерматоз, развитие которого провоцируют мелкие клещи рода Sarcoptes scabiei видов S. s. canis, S. s. suis, S. s. bubulus, S. s. equi, S. s. dromedarii и прочих, активно заселяющих кожные покровы животных (крыс, собак, кроликов, свиней, кошек, лошадей, коз и овец, коров, буйволов, верблюдов) и птиц (кур, индюков, голубей). Сегодня мы погорим про причины возникновения такой “псевдо” чесотки у человека, ее признаки, симптомы и народное лечение псевдосаркоптоза.
Особенности болезни
Особенности, свойственные клиническому развитию патологии.
- Отсутствие скрытого периода инкубации.
- Возбудителями псевдосаркоптоза могут быть только личинки клеща, а не самки, как при других формах чесотки.
- Личинки зудня не прогрызают ходы под роговым слоем, как при других видах чесотки, а только кусают, оставляя микроскопическую рваную ранку.
- Наблюдается интенсивный зуд, вызванный токсинами слюны личинок.
- Поражение затрагивает, в основном, не сгибы суставов и ороговевшие участки, а открытые места, которые соприкасаются с кожей и шерстью животных.
- Псевдочесотка не передается через личинки от зараженного человека к здоровому. Псевдосаркоптоз развивается только при передаче личинок клеща от животного. Это происходит при уходе за домашними питомцами, рогатым скотом, во время охоты на лосей, волков, оленей, лис и зайцев. Но чаще всего люди (особенно — дети) заражаются от собак.
- Возможно самоизлечение при ликвидации причины болезни — клеща.
Псевдосаркоптоз (псевдочесотка) у человека (фото)

Стадии псевдосаркоптоза
Поскольку этап инкубации при псевдочесотке практически отсутствует, начальные проявления в виде зуда наблюдают сразу после укуса или в промежутке от 5 – 10 минут до 2 – 5 часов, очень редко – 2 суток. Это зависит от степени реакции организма на болевой раздражитель и аллерген (слюна личинок).
Попавшая на кожу человека личинка зудня откусывает кусочек кожи, вызывая в ответ воспаление и покраснение с дальнейшим формированием папулы. Про причины заражения (появления) такой чесотки-псевдосаркоптоза расскажем ниже.
Про стадии и симптомы разных видов чесотки в том числе псевдосаркоптоза расскажет это видео:
Причины возникновения
Основным причинным фактором можно назвать незащищенность кожи во время постоянных прикосновений к коже и шерсти зараженных клещом животных при чистке, кормлении, выездке и недостаточную гигиену после контакта с ними. Первоисточник заражения – только домашнее или дикое животное, на котором зудни паразитируют, размножаясь, проедая чесоточные ходы под кожей и вызывая сильные очаги воспалений в виде покраснений и высыпаний.
В случае ложной чесотки личинки проникают в фолликулы волосков на открытых руках, ногах человека и под роговые чешуйки, где происходит их частичный метаморфоз. Зрелости личинки не достигают, не способны длительно находиться на коже и поэтому быстро гибнут. Грызть ходы, размножаться, как самки, они также не могут, но зато откусывают кусочки от кожи человека. Рваные округлые ранки крайне болезненны, долго заживают и вызывают сильное раздражение в форме зуда и воспаления вокруг укуса.
Особенно часто псевдочесотка наблюдается у животноводов, конюхов, ковбоев, приобретая черты профессионального заболевания, а также у детей, долго находящихся на фермах, ранчо, в заповедниках.
Далее будут рассмотрены симптомы, которые имеет зудневая чесотка.
Симптомы
- Сильно выраженный зуд, начинающийся не к вечеру, как это бывает при обычной чесотке, а сразу после укуса человека клещевой личинкой.
- Быстрое проявление в месте прокуса папул (пузырьков), везикул (узелков), больших гиперемированных волдырей, корок с кровянистой поверхностью в местах расчесов. Размеры единичных высыпаний обычно больше, чем при типичной чесотке.
- Все кожные проявления сосредоточены, как правило, на участках, касавшихся шерсти или кожи животных (или перьев птиц).
- Заметная выраженность воспаления в месте укуса, что является иммунной реакцией организма на выделения желез личинок клеща, их слюну (аллергены) и на болезненное повреждение.
Если корочки в местах расчесов покрыты гнойным содержимым, это значит, что в места повреждений проникли микробы.
Диагностика
Выраженность клинических симптомов при псевдосаркоптозе не зависит от вида чесоточного зудня, переселившегося с животного на человека. Точное определение вида паразита требуется, чтобы не перепутать псевдочесотку с другими кожными патологиями и для определения возбудителя, если человек общается с несколькими видами домашней живности.
В медицине распространены диагнозы с указанием конкретного носителя – кошачья чесотка, свиная чесотка.
При определении диагноза опираются на:
- внешние проявления, жалобы на сильный зуд;
- факт вспышки псевдочесотки в определенной местности (эпидемиологический критерий);
- результаты осмотра потенциально зараженных лиц со сходными симптомами, находящихся в очаге эпидемии;
- проявление группового характера зуда и высыпаний у всех лиц, которые работают или проживают в определенном месте;
- лабораторных анализах.
Поскольку при псевдочесотке личинки не прогрызают ходы, чесоточные «трассы» под кожей невозможно обнаружить, используя метод окрашивания йодом, как делают при типичной патологии. Обычно используют способ извлечения личинки иглой из места укуса или берут соскоб эпидермиса с дальнейшим исследованием под микроскопом. Диагноз псевдосаркоптоза подтверждается, если в материале находят личинку клеща, но не обнаруживают яиц, нимф, самок или пустых яичных оболочек.
Далее погорим вами о том, как лечить псевдочесотку у человека.
Лечение псевдочесотки
Если псевдосаркоптоз не осложняется инфекцией при внедрении стрептококков и стафилококков в места расчесов, болезнь затихает самостоятельно. При сильном распространении папулезно-везикулярных высыпаний, особой выраженности зуда используют средства, обычно применяемые при чесотке.
Препараты и методика
- Водно-мыльная эмульсия 20% (для детей – 10%), которую наносят на места расчесов 4 раза в сутки до очевидного отсутствия новых укусов и стихания симптомов.
- Бензилбензоат в виде мази (20, 25%), эмульсии (20%, для детей – 10%). Обработку кожи проводят один раз, оставляя препарат на 12 часов для ликвидации всех личинок.
- Аэрозоль Спрегаль, разрешенный детям и беременным. В случае псевдочесотки достаточно однократной обработки (для гарантии — двукратной) без смывания в течение 12 часов.
- Перметрин (Медифокс), препараты Линдана (рекомендованы паразитологами для детей грудного возраста) в форме лосьона 1%, мази 1 – 2%, крема, шампуня, присыпки. Используют разово, оставляя на 6 часов.
Средства, уменьшающие воспаление и аллергический компонент:
- мази Видестим, Фенистил-гель, Акридерм, Лостерин;
- при выраженности зуда – антигистаминные (противоаллергические) препараты – Супрастин, Эриус, Зодак, Тавегил.
Антибактериальные медикаменты – антибиотики в таблетках (группа макролидов) или мазях используют, если в места укусов проникли патогены, и на участках повреждений появляются гнойники или корочки, покрытых гноем.
Народные методы

Лечебные рецепты домашней медицины, кроме мыльных ванн, используют только у взрослых во избежание непредвиденных реакций аллергии у детей. Но и взрослым больным с аллергией в анамнезе стоит быть крайне осторожными.
Домашние рецепты для избавления от личинок клеща:
- мыльные ванны 2 раза в день по 5 – 10 минут;
- березовый деготь для нанесения тонким слоем на расчесы (через 3 часа смывают теплой водой).
- смесь серы в порошке (1 часть) и нутряной жир (4 части) для смазывания высыпаний дважды в день при зуде дважды в день.
Используют противочесоточное мыло из смеси лука (1 штука), чеснока (головка) и хозяйственного мыла (1 брусок). Брусок магазинного мыла натирают и смешивают с теплой водой, доводя на огне до однородности и густоты сметаны. В смесь вводят натертый лук и чеснок. Когда масса остынет, скатывают шарики, которые применяют как мыло до полного исчезновения симптомов.
Профилактика
Профилактические меры, необходимые для соблюдения:
- Избегать тесного контакта с дикими и бродячими животными. После контакта необходим тщательный осмотр открытых участков кожи, мытье с использованием антибактериального мыла, смена белья, одежды.
- Изолировать зараженное чесоточным зуднем животное для проведения лечения ветеринаром и предотвращения повторного заражения личинками клеща.
- Регулярные ветеринарные осмотры домашним животных, скаковых лошадей, скота для выявления чесоточных клещей.
- Обработка помещения, инвентаря инсектицидными средствами типа Бутокса, Неостомазана.
Осложнения
Если игнорировать признаки псевдосаркоптоза, возможны:
- попадание инфекции в открытые места расчесов и укусов с развитием пиодермии (распространенного гнойного заболевания кожи);
- переход чесотки в экзему;
- развитие интенсивных аллергических реакций, как местных – на участке укуса (опухоль, зуд, боль), так и общих, вплоть до удушья у людей с высокой чувствительностью к токсинам насекомых (крайне опасно для детей).
Прогноз

После изоляции животного-переносчика и неосложненном протекании псевдочесотки (без инфицирования или острой аллергии) прогноз благоприятный. В таких случаях проведение антискабиозной (противоклещевой) терапии необязательно — достаточно принять мыльную ванну и как следует вымыться мочалкой с дальнейшей обработкой мест укуса антисептическими средствами – Хлоргексидином, Мирамистином, перекисью водорода.
Если зуд, гиперемия, воспаление вокруг укусов не проходят несколько дней или признаки псевдочесотки появляются на других местах, следует обратиться к паразитологу, инфекционисту или дерматологу, чтобы поставить точный диагноз.
Чесотка — кожное заболевание, вызываемое чесоточным клещом. Одним из способов распространения заболевания является половой контакт, поэтому многие специалисты относят данную инфекцию к ЗППП.
В странах Древнего Востока, около 4 тысяч лет назад, уже было известно это заболевание, которое вызывалось одним из видов кожных паразитов — чесоточным клещом, или, как еще его называют, чесоточным зуднем (Sarcoptes scabiei).
Русский вариант названия болезни — «чесотка» понятен: основным симптомом чесотки является кожный зуд.
Сильный зуд, проявляющийся при чесотке — это разновидность аллергической реакции на присутствие в организме клеща. Зуд может усиливаться и утихать в зависимости от активности клеща под кожными покровами.
Очаговые и внеочаговые формы распространения чесотки
Чесоточный клещ, вызывающий заболевание, может передаваться от больного человека здоровому при различных вариантах контактирования: при прямом (семейный или половой) контакте либо непрямым способом — через предметы общего пользования (одежда, постельное белье, душевые принадлежности).
Врачи предупреждают, что чесотка является чрезвычайно заразным (контагиозным) заболеванием и встречается чаще других паразитарных кожных болезней.
Ежегодно регистрируется около 300 млн. случаев чесотки, особенно велика плотность заболевания в странах с низким уровнем гигиенической культуры населения. Фиксируется рост заболеваний во время войн, социальных и стихийных потрясений, экономических спадов. В то же время, наблюдаются вспышки чесотки в относительно благополучных странах при ухудшении бытовых условий жизни отдельных социальных групп.
Сегодня чесотка является настолько распространенным заболеванием в России, что можно говорить об эпидемии. Этому способствуют очаги военных действий в различных регионах страны и граничащих государствах, увеличение числа мигрантов из стран Средней Азии, в том числе и нелегальных, рост числа лиц без определенного места жительства, беспризорных детей, социально незащищенных граждан.
Нельзя не отметить, что распространению чесотки способствуют также развитие преступности, увеличение числа лиц, употребляющих алкоголь и наркотики, практикующих беспорядочные сексуальные связи.
В современной России наблюдается ослабление иммунитета у подавляющего большинства жителей, что так же влияет на прогрессивное распространение чесотки. Есть специалисты, которые считают, что существует связь между периодами повышения солнечной активности и увеличением числа случаев заболевания чесоткой.
Данные факторы способствуют созданию спонтанных очагов болезни. Очагом чесотки можно считать группу людей, в которой присутствует больной, способный заразить окружающих. Очаг, в котором есть только один зараженный, считают потенциальным, а если в группе находятся два и более больных, то такой очаг относят к иррадирующим или действующим очагам чесотки.
Половина людей, являющихся первоисточниками семейного очага заражения чесоткой, находится в возрастной категории 17–35 лет. В семье, чаще всего, это дети различенного возраста, мужья. Заражение происходит как половым путем, так и через предметы общего пользования. Внутри семьи один супруг заражает другого, дети могут заражаться бытовым путем (непрямой путь заражения составляет не более 13%).
Специалисты выделяют еще один путь вероятного распространения чесотки — это очаги заражения в организованном коллективе. Различают инвазионноконтальные организованные коллективы — те, в которых условия передачи возбудителя чесотки схожи с семейным очагом, и коллективы, в которых такие условия отсутствуют.
- Первая группа — это коллективы, имеющие совместные места проживания и отдыха (спальни в детских домах, лагерях, интернатах, общежитиях). Нередко фиксируется пвсевдоирригация — в одном очаге могут появиться двое (или более) больных людей, которые заразились от разных источников распространения болезни (независимо друг от друга).
- Вторая группа — неинвазионноконтактные коллективы. Так называют коллективы, члены которых живут или находятся в пределах одного здания, и контакты их происходят в дневное время. Это группы в детских садах, классы в школах, группы в средних и высших учебных заведениях, различные трудовые коллективы предприятий и организаций. Данные коллективы не создают угрозы распространения эпидемии, чесотка проявляется отдельным случаем заболевания.
Существуют также наряду с очаговыми, внеочаговые формы распространения чесоточного клеща. Возбудитель передается в таких случаях в бане или сауне, в поездах дальнего следования, гостиницах. Такие случаи передачи клеща фиксируются довольно редко.
Чесотка чаще встречается у молодого населения. Студенты техникумов, учащиеся профессиональных училищ, вузов держат первое место по частоте заражения чесоткой. Юноши могут заразиться при половых контактах, либо во время пребывания в коллективном очаге (очагом могут быть военные сборы, прохождение практики, в общежитии). Второе место занимают подростки и дети среднего школьного возраста— они также подвергаются высокому риску заражения, на третьем месте — младшие школьники, которые заразились внутри семьи или в детских дошкольных учреждениях. Лица старше 26 лет занимают последнее место по числу заболеваний и интенсивности распространения чесотки.
Виды чесотки
Различают несколько разновидностей заболевания:
- Типичная чесотка — заболевание, протекающее классически, то есть легко диагностирующееся (ярко выраженная клиническая картина). Характерны специфические поражения кожи — наличие ходов чесоточного клеща. Редкая разновидность чесотки — заболевания без видимых ходов клеща, развивается болезнь вследствие поражения подкожных тканей личинками клеща (не взрослыми особями). Данное заболевание длится не более двух недель — это минимальное время, необходимое личинке клеща для превращения во взрослую особь, которая способна поражать кожу, размножаться. В этот период появляются типичные признаки заболевания чесотки.
- В 1848 году стало впервые известно о заражении человека норвежской чесоткой. Этот случай был зафиксирован в медицинских источниках.
- Норвежская чесотка (иные названия — корковая, или крустозная) — заболевание, встречающееся довольно редко. Болезнь может настигнуть людей с ослабленным иммунитетом, больных туберкулезом, СПИДом, онкологических больных, а также развивается у людей, проходящих курсы химиотерапии, принимавших гормональные препараты, у тех, кто страдает авитаминозом. Это агрессивная форма чесотки, которая протекает, в большинстве случаев, очень тяжело. Характерный признак норвежской чесотки — высыпания на коже. Поверхность мокнущих язвочек и эрозий приобретает грязно-желтый цвет, покрывается темными корками, которые по внешнему виду напоминают панцирь. Именно в нижних слоях коркового образования располагаются чесоточные ходы. В межкорковом пространстве при рассматривании материала под микроскопом, обнаруживаются клещи в различных стадиях развития — на одном квадратном сантиметре кожи может располагаться колония, состоящая из 200 клещей. Также типичными признаками проявления норвежской чесотки является поражение ногтей, подошв, кожи ладоней. Больной источает тяжелый кислый запах, у него нередко поднимается температура.
- Встречаются факты, когда клещ передается человеку от домашних животных- собак, свиней, лошадей, кроликов и коз. Это заболевание называют псевдочесоткой, псевдосаркоптозом или же клещевым дерматитом. При исключении контакта с источником заражения псевдочесотка проходит самостоятельно, и это объясняется тем, что клещи, вызывающие заболевания у животных, не могут размножаться в кожных тканях человека. Псевдочесоткане передается от человека к человеку.
- Существует еще одна разновидность типичной формы заболевания — малосимптомная, или «чесотка инкогнито», «чесотка чистоплотных».
- Болезнь поражает людей, часто принимающих душ, во время этой процедуры удаляется большая часть популяции чесоточного клеща. Именно поэтому болезнь протекает со слабо выраженными признаками. При этом могут возникнуть такие осложнения как дерматит, пиодермия или в редких случаях — микробная экзема, крапивница. Таким образом, типичные проявления оказываются размытыми и не выраженными.
Диагностика и лечение
Симптомы чесотки часто бывают похожи на симптомы иных заболеваний, передающихся во время половых контактов.
Проводится дифференциальное диагностирование с сифилисом. Для исключения постановки диагноза сифилиса должны проводиться серологические исследования.
У детей необходимо дифференцировать заболевание от крапивницы или детской почесухи. Также следует отличать чесотку от дерматитов, экзем, розового лишая, от воспаленных укусов насекомых, аллергических высыпаний.
Чесотка, как и многие кожные заболевания, может служить своеобразным признаком, свидетельствующим о наличии иных инфекций, передаваемых половым путем. Этому есть объяснение — организм, пораженный одной инфекцией, не справляется с другими заболеваниями. Кожа, пораженная клещом, представляет собой открытые «входные ворота» для ЗПП (половых инфекций).
Собственно чесотка — это заболевание, которое специалист может легко диагностировать и назначить лечение, которое быстро избавит больного от неприятных симптомов. Кожные раздражения и появившийся зуд нельзя оставлять без внимания.
Трудно представить практического врача, не сталкивающегося в своей повседневной работе с чесоткой. Дерматологам приходится помнить о ней практически ежедневно, проводя дифференциальный диагноз между различными зудящими дерматозами. И при этом регистрация чесотки (по разным, но вполне понятным причинам) остается недостаточной.
Несмотря на многочисленные публикации, посвященные современному состоянию проблемы чесотки (3, 5—8,10), часть врачей не связывают особенности паразитирования чесоточного клеща Sarcoptes scabiei с клиникой заболевания.
Чесоточный ход—симптом, который отличает чесотку от других дерматозов и позволяет практически всегда правильно диагностировать заболевание. Жизненный цикл чесоточного клеща делится на 2 части: кратковременную накожную и длительную внутрикожную, представленную топически разобщенными репродуктивным и метаморфическим периодами. В ходе репродуктивного периода самка откладывает яйца в прогрызаемом ею чесоточном ходе. Вылупляющиеся личинки выходят на поверхность кожи через отверстия, проделанные самкой над местом каждой кладки, и внедряются в волосяные фолликулы и под чешуйки эпидермиса. Здесь протекает их метаморфоз (линька): через стадии прото- и телеонимфы образуются взрослые особи. Самки и самцы нового поколения выходят на поверхность кожи, где происходит спаривание. Дочерние самки мигрируют на кисти, запястья и стопы, внедряются в кожу и сразу начинают прокладывать ходы и класть яйца, Преимущественная локализация чесоточных ходов на этих местах обусловлена самой большой здесь толщиной рогового слоя (в сравнении с остальными слоями эпидермиса), вследствие чего личинки успевают вылупиться, а не отторгаются вместе с роговыми чешуйками. Установлено, что участки кожи, где располагаются чесоточные ходы, имеют пониженную температуру, а волосяной покров там отсутствует или минимален. В редких случаях (за счет механического прижатия) внедрение самок возможно в кожу других участков кожного покрова: ягодиц, аксилярных областей, живота и др. Клинически это соответствует скабиозной лимфоплазии кожи (СЛК).
В большинстве случаев кожа не реагирует на внедрение самки клеща в роговой слой эпидермиса, поэтому воспалительный компонент при прокладывании самкой хода отсутствует и в клинической картине заболевания преобладает типичный или интактный вариант чесоточного хода. Внешне он имеет вид слегка возвышающейся линии грязно-серого цвета, прямой или изогнутой, длиной 5—7 мм. В то же время возможно возникновение воспалительной реакции в процессе жизнедеятельности самки. Такие ходы принято называть реактивными. В соответствии с предложенной нами классификацией (4) существует до 15 вариантов чесоточных ходов. Под ходами могут возникать полостные элементы (везикулы и пузыри) или лентикулярные папулы, что очень типично для детей. На протяжении хода могут возникать пустулы, трещины, точечные или линейные корочки, эрозии; иногда ход принимает вид «ракетки» или «веретена». Частота встречаемости и индекс обилия чесоточных ходов наибольшие на кистях (соответственно 96% и 10,5), значительные — на запястьях (59% и 2), половых органах мужчин (49% и 2), стопах (29% и 1); на других участках кожного покрова они встречаются реже. Необходимо остановиться на закрепившихся в мышлении врачей стереотипах. Так, в отечественной литературе в качестве основного диагностического симптома чесотки встречается отождествление чесоточных ходов с «парными элементами», в то время как ничего общего с чесоточными ходами эти элементы не имеют. Их описание отсутствует и в зарубежной литературе, и в действующих на территории России методических рекомендациях (1, 2). При исследовании более 1 тыс. таких элементов (со-скоб с последующим микроскопированием содержимого) чесоточного хода в них не обнаружено.
Другой стереотип — оценка СЛК (возникающей в период инвазионного процесса в результате заселения клещами различных участков кожного покрова) в качестве постскабиозной лимфоплазии кожи, возникновение и длительное персистиро-вание которой многие врачи связывают не с самой чесоткой, а с проведенной терапией.
Клиническое и паразитологическое обследование более 1000 больных чесоткой показало, что СЛК всегда возникает под чесоточными ходами во время болезни. Ходы в этих случаях приурочены к сильно зудящим лентикулярным папулам, на поверхности которых часто имеется крупная кровянистая корочка как результат механического расчесывания. Наличие чесоточных ходов в роговом слое лентикулярных папул подтверждено путем соскоба с последующим микроскопированием в молочной кислоте. Во всех случаях обнаружены самки, яйца, личинки, опустевшие яйцевые оболочки, экскременты. Количество паразитарных элементов в таких ходах вдвое выше, чем в типичных ходах (на кистях, запястьях и стопах): в среднем соответственно 20—22,7 и 6,2— 12,9. Отмечены высокая гибель зародышей в таких ходах и забитость ходов экскрементами клещей. СЛК не встречается в типичных местах локализации чесоточных ходов, но преобладает на мошонке (частота встречаемости и индекс обилия — соответственно 61% и 1,6), половом члене (54% и 1,1), ягодицах (44% и 1,4), локтях (30% и 0,8). Реже СЛК выявляется в подмышечных областях (19% и 0,3) и на молочных железах у женщин (16% и 0,4), крайне редко — на животе, в паховой и подвздошных областях, на бедрах и груди. Гистологическое исследование биоптатов с участков СЛК показало, что до и после лечения они практически не различаются. В дерме обнаружены переполнение сосудов кровью и выраженный периваскулярный инфильтрат из лимфоцитов, гистиоцитов, эозинофилов. В гистологических препаратах, взятых до лечения, число эозинофилов было значительно меньше, чем после специфической терапии. Длительность персистирования СЛК (2—6 мес) не зависит от локализации на теле больного, но коррелирует с числом СЛК и особенно зависит от сохранения или удаления содержимого чесоточного хода из рогового слоя эпидермиса. Соскоб последнего с поверхности скабиозной папулы способствовал ее более быстрому разрешению (9). Изложенное свидетельствует о том, что СЛП является своеобразным вариантом течения чесотки; при ведении таких больных необходим индивидуальный подход.
И последнее: при чесотке не бывает рецидивов, поэтому постановка такого диагноза неосновательна. Во-первых, в жизненном цикле чесоточного клеща нет латентных, длительно переживающих стадий; во-вторых — отсутствует стойкий иммунитет. Причиной возобновления заболевания чаще являются реин-вазия от непролеченных контактных лиц в очаге или вне его, а также недолеченность больного в связи с несоблюдением схем лечения (применение заниженных концентраций препаратов, частичная обработка кожного покрова, сокращение продолжительности курса терапии).
Приказом МЗ РФ №162 от 24.04.03 утвержден отраслевой стандарт (ОС) «Протокол ведения больных. Чесотка». ОС прошел процедуру государственной регистрации в Министерстве юстиции РФ. При подготовке ОС использованы ссылки на Постановления Правительства РФ от 05.11.97 №1387 «О мерах по стабилизации и развитию здравоохранения и медицинской науки в РФ» и от 26.10.99 №1194 «О программе государственных гарантий обеспечения граждан РФ бесплатной медицинской помощью». ОС разработан для решения важных задач практического здравоохранения страны, среди которых:
- определение спектра лечебных и диагностических услуг, оказываемых больным чесоткой;
- определение формулярных статей лекарственных средств, применяемых для лечения чесотки;
- разработка алгоритмов диагностики и лечения чесотки;
- установление единых требований к порядку профилакти ки, диагностики и лечения больных чесоткой;
- унификация расчетов стоимости медицинской помощи, разработки базовых программ ОМС и тарифов на меди цинские услуги и оптимизации системы взаиморасчетов между территориями за оказанную больным чесоткой ме дицинскую помощь;
- контроль объемов, доступности и качества медицинской помощи, оказываемой пациенту в медицинском учреждении и на территории в рамках государственных гарантий обеспечения населения бесплатной медицинской помощью.
Больше всего вопросов возникло по п, 7 «Характеристика требований протокола». Алгоритм ведения больных чесоткой определяется правильностью выбора «модели пациента». При определении модели пациента необходимо использовать общепринятые классификации дерматозов с учетом традиционных для каждой нозологической формы стадий течения процесса, клинических форм, возможных осложнений. В разделе ОС «Общие вопросы» дана подробная характеристика клинических проявлений чесотки. Указывается, что клиническими вариантами чесотки являются типичная чесотка, без ходов, норвежская, осложненная (дерматитом и пиодермией), чесотка «чистоплотных», чесотка в сочетании с СЛК кожи, псевдосаркоптоз, чесотка на фоне других дерматозов. Классификации заболевания с учетом стадии и фазы процесса не существует. Врачам не ясно, что вкладывается в ОС в понятия «стадия» и «фаза» чесотки (если есть чесотка с высыпаниями, то должна быть и чесотка без высыпаний; если есть острая чесотка, то должна быть и хроническая?). Необходимо, чтобы при описании модели пациента использовались принятые для данного заболевания критерии. Поэтому пункты «стадия» и «фаза» заболевания при чесотке в ОС необходимо исключить.
В этом же .разделе ОС дан алгоритм лечения только 2 моделей пациента «Чесотка без осложнений» и «Чесотка. Пост-скабиозный зуд». Закономерен вопрос: а как лечить остальные формы заболевания? Некоторые специалисты имели разногласия с фондом ОМС, так как при осложненной, норвежской чесотке, СЛК требуется назначение дополнительных лекарственных препаратов как внутрь, так и наружно.
При переиздании ОС количество моделей пациента необходимо привести в соответствие с разделом «Общие вопросы», В частности, такими моделями должны быть:
Модель 01.01 (03). Чесотка типичная, без ходов, чесотка «чистоплотных»
(05). Без осложнений.
Модель 01.02 (03). Чесотка типичная, без ходов, чесотка «чистоплотных»
(05) Осложнения — пиодермия.
Модель 01.03 (03). Чесотка типичная, без ходов, чесотка «чистоплотных»
(05) Осложнения — контактный аллергический дерматит.
Модель 01.04 (03). Чесотка типичная, без ходов, чесотка «чистоплотных».
(05), Осложнения — сочетание пиодермии и контактного аллергического дерматита.
Модель 01.05 (03). Чесотка типичная, без ходов, чесотка «чистоплотных» в сочетании с СЛК,
Модель 01.06 (03). Норвежская чесотка.
Модель 01.07 (03). Псевдосаркоптоз.
Модель 01.08 (03). Чесотка на фоне другого дерматоза (атопический дерматит, псориаз, лимфома и др.).
Второй вопрос, возникающий у практических врачей, — это трактовка диагностических критериев чесотки. В ОС указывается, что «диагноз чесотки ставится на основании комплекса клинических и эпидемиологических данных, лабораторного обнаружения возбудителя. В редких случаях возможно использование лечебного критерия — получение положительного эффекта при лечении «ex juvantibus» одним из противочесоточных препаратов». Но четкого подразделения критериев на клинические, эпидемиологические, лабораторные и лечебные нет, что нередко приводит к разногласиям с ГЦСЭН и фондом ОМС. Приводим эти критерии.
Клинические критерии диагностики чесотки (выявляются при установлении жалоб больного и при его осмотре):
- Зуд, усиливающийся в вечернее и ночное время.
- Наличие типичных чесоточных ходов и их реактивных вариан тов — цепочка везикул, пузырь, лентикулярная папула, «ракетка» и т.п.
- Наличие невоспалительных, изолированных везикул, фол ликулярных папул, сильно зудящих лентикулярных папул.
- Типичная локализация высыпаний при чесотке: чесоточные ходы на кистях, запястьях, стопах, локтях; фолликулярные папулы — на переднебоковой поверхности тела; невоспалительные ве зикулы — на кистях и стопах в непосредственной близости от хо дов; лентикулярные папулы (половые органы мужчин, ягодицы, ак- силярная и пупочная области, молочные железы у женщин).
- Наличие характерных для чесотки симптомов : Арди, Гор чакова, Михаэлиса, Сезари.
- Преобладание стафилококкового импетиго на кистях, за пястьях, стопах; эктим — на голенях и ягодицах; остиофоллику- литов и фурункулов — на туловище и ягодицах.
- Отсутствие эффекта от лечения антигистаминными, де сенсибилизирующими средствами внутрь и противовоспали тельными, в том числе кортикостероидными мазями, наружно,
Эпидемиологические критерии диагностики чесотки (выявляются при сборе анамнезе, осмотре контактных лиц и соответствующих коллективов):
- Наличие зудящего дерматоза у одного или нескольких членов семьи.
- Наличие зудящего дерматоза среди членов инвазионно- контактного коллектива (общежитие, детский сад, интернат, оздоровительный лагерь, детский дом, казарма и т.п.).
- Возникновение заболевания после тесного телесного контакта в постели, в том числе полового, в вечернее и ночное время (суточный ритм активности возбудителя).
- Последовательное появление новых больных в очаге.
- Реализация непрямого пути заражения только при нали чии нескольких больных в очаге или высоком паразитарном ин дексе (число чесоточных ходов) у одного больного, что часто наблюдается при норвежской чесотке.
- Возможность заражения через предметы, которыми не прерывно пользуется большой поток людей (шкафы в банях, ма трацы в поездах, спальные мешки на туристских базах и т.п.).
- Улучшение состояния после самолечения одним из про тивочесоточных препаратов.
Лабораторные критерии
Клинические и эпидемиологические данные должны быть подтверждены обязательным обнаружением возбудителя чесотки одним из перечисленных выше методов.
Лечебные критерии диагностики
В исключительных случаях, особенно при чесотке без ходов, когда поиск возбудителя в фолликулярных папулах и везикулах требует высокого профессионализма, одним из диагностических критериев чесотки может быть лечение ex juvantibus. В этом случае терапия проводится одним из противочесоточных препаратов по установленной схеме. Исчезновение зуда после 1-й обработки и разрешение высыпаний к концу недели являются диагностическим критерием наличия у больного чесотки.
Серьезное недоумение при внедрении в практику ОС возникало у дерматовенерологов в связи с отождествлением перметрина и медифокса. За рубежом перметрин для лечения чесотки используется в виде 5% крема, а медифокс выпускается в виде концентрата эмульсии и перед употреблением разводится более чем в 12 раз. Специфическая активность препаратов, используемых в виде крема и раствора, не равнозначна. В ОС в разделах «Характеристика алгоритмов и особенностей применения медикаментов» и «Формулярные статьи лекарственных средств» в рубрике «Перметрин» подробно разбирается алгоритм применения медифокса и дается его характеристика, а не 5% крема перметрина. При этом указывается, что синонимом перметрина является медифокс.
Отождествление в ОС перметрина с медифоксом дало возможность производителям педикулоцидных препаратов (акромед, ниттифор, веда-2) на основе перметрина незаконно рекламировать их в интернете для лечения чесотки. При этом совершенно не учитывается, что экспозиция педикулоцидов на коже не превышает 10—30 мин и площадь обрабатываемых участков ограничивается только волосистой частью головы или областью лобка. Использование педикулоцидов на весь кожный покров в течение 8—12 ч чревато серьезными осложнениями. В интернете для лечения чесотки стали рекламировать препараты на основе перметрина, применяемые для уничтожения моли (рейд антимоль, армоль, зитол), бытовых насекомых (амизоль, первит), сельскохозяйственных вредителей (канон плюс), летающих насекомых (арзоль-Л). Назначая средства на основе перметрина, врач должен подчеркнуть, что таким препаратом является только медифокс, а самолечение с использованием интернет-ресурсов может привести к серьезным последствиям.
Из зарубежных антипаразитарных препаратов, используемых для лечения чесотки, в нашей стране широко применяется Спрегаль. Его действующим началом является эсдепалетрин — нейротоксический яд для насекомых, нарушающий катионный обмен мембран нервных клеток. Второй компонент — пиперони-ла бутоксид — усиливает действие эсдепалетрина и устраняет возможность развития резистентности возбудителя чесотки к данному скабициду. В разделе «Формулярные статьи лекарственных средств» спрегаль описывается в рубрике «Эсдепалет-рин+пиперонила бутоксид», что не является синонимом данного препарата, а лишь отражает вещества, составляющие его.
Совершенно непонятно, как в ОС для лечения чесотки попал препарат ниттифор. Его действующим веществом является перметрин. Ниттифор разработан и официально утвержден для лечения педикулеза. Он наносится на ограниченные участки кожного покрова, и его экспозиция на коже не должна превышать 40 мин.
Подводя итог сказанному, можно заключить, что опыт применения ОС в лечебно-профилактических учреждениях России показал необходимость его доработки с учетом предложений и замечаний, поступающих от специалистов и практикующих врачей.
ЛИТЕРАТУРА
1. Гладько В.В., Соколова ТВ., Рязанцев И.В. Организация помощи военнослужащим, больным чесоткой, в ВМУ МО РФ / Методические рекомендации для врачей войскового звена медицинской службы МО РФ. — М., 2004. — 63 с.
2. Кубанова А.А., Соколова Т.В., Ланге А.Б. Чесотка / Методические рекомендации для врачей. — М., 1992. — 20 с.
3. Ланге А.Б., Соколова Т.В. Паразитизм чесоточного зудня Sarcoptes scabiei (L.) (Acariformes, Sarcoptidae) // Паразитология. — 1992. — №4. — С. 281—295.
4. Соколова Т.В., Федоровская РФ., Ланге А.Б. Чесотка. — М.: Медицина. — 1989. — 175 с.
5. Соколова Т.В. Новое в этиологии, эпидемиологии, клинике, диагностике, лечении и профилактике чесотки (лекция) // Рос. журн. кожн. и венерич. болезней. — 2001. — №1. — С.27—39.
6. Соколова Т.В. Чесотка: современное состояние проблемы // Consilium Medicum. — 2002. — Т. 4. — №5. — С. 244—248.
7. Соколова Т.В. Чесотка // Consilium Provisorum. — 2002. — №6. — С.15—19.
8. Соколова ТВ., Лопатина Ю.В. Паразитарные дерматозы: Чесотка и крысиный клещевой дерматит. — М.: Бином.—2003. — 121 с.
9. Соколова Т.В., Гладько В,В., Рязанцев И.В. Чесоточный клещ Sarcoptes scabiei и доброкачественная лимфоплазия кожи // Рос. журн. кожн. и венерич. болезней. — 2004. — №5. — С.25—30.
10. Справочник по кожным и венерическим болезням / Под общ, ред. проф. И.Ю, Быкова. — Изд. 2-е дополненное. — М„ 2005, — 292 с.

Норвежская чесотка – паразитарное заболевание кожи, вызываемое чесоточным клещом Sarcoptes scabiei и развивающееся на фоне иммунодефицита, которое характеризуется образованием слоистых корок (чешуйко-корок) на теле.
Синонимы
крустозная (корковая) чесотка.
Эпидемиология
Возраст: любой.
Пол: не имеет значения.
Анамнез
Передаётся контактным путем от больного человека (при непосредственном контакте или через предметы обихода, включая одежду). Больные норвежской чесоткой чрезвычайно заразительны (число клещей на больном превышает миллион). Инкубационный период колеблется от 10 до 21 дня, при повторном заражении поражение развивается практически сразу. Клинически может начинаться как обычная чесотка или маскироваться под псориаз, атопический дерматит, эксфолиативную эритродермию неясного генеза. Характерно выраженное мокнутие поверхности кожи с последующим образованием массивных чешуйко-корок.
Течение
постепенное начало с достаточно быстрым поражением всего кожного покрова (редко заболевание носит локализованный характер) с последующим перманентным течением. Нередко такие больные погибают по причинам, связанным с иммунодефицитным состоянием (интеркуррентные инфекции, полиорганная недостаточность и др.).
Этиология
чесоточный клещ (Sarcoptes scabiei).
Предрасполагающие факторы
- лечение глюкокортикоидными (стероидными) гормонами и другими иммуносупрессантами;
- пребывание в организованном коллективе (доме престарелых, хосписе);
- ношение чужой одежды и обуви, пребывание в чужой постели;
- психические заболевания (невротические расстройства);
- полимиелит;
- сирингомиелия;
- Т-клеточная лимфома кожи (включая грибовидный микоз);
- синдром Снеддона (сетчатое ливедо+рецидивирующие тромбозы церебральных артерий+артериальная гипертензия);
- ВИЧ-инфекция;
- лепра;
- иммунодефицитные состояния, не ВИЧ-обусловленные (состояние после трансплантации органов и тканей;
- почечная недостаточность (нахождение на гемодиализе));
- синдром Вискотта-Олдрича (повышенная восприимчивость к инфекционным заболеваниям; геморрагический синдром, обусловленный тромбоцитопенией; атопический дерматит);
- синдром Дауна (монголоидное лицо, задержка умственного развития, нарушение роста костей и др.);
- сенильная деменция, слабоумие;
- злоупотребление алкоголя;
- употребление наркотиков;
- осенне-зимний период (всегда сопровождается подъёмом заболеваемости);
- случайная половая связь;
- чесотка у члена семьи (у лиц из близкого окружения);
Жалобы
На зуд (иногда незначительный или может совсем отсутствовать), усиливающийся ночью; распространённые высыпания; мокнутие очагов поражения (отделение серозного экссудата); образование слоистых корок; неприятный запах от тела, иногда пациенты отмечают озноб, общую слабость, недомогание, повышение температуры тела и увеличение регионарных лимфоузлов.
Дерматологический статус
процесс поражения кожи носит универсальный или распространенный (очень редко – ограниченный) характер, элементы сыпи, как правило, сливаются с образованием сплошного очага, занимающего несколько анатомических областей или всё тело.
Элементы сыпи на коже
- воспалительные пятна красного цвета с тенденцией к периферическому росту с формированием эритродермии и слоистых чешуйко-корок на поверхности воспалённой кожи;
- крупнопластинчатые чешуйко-корки (сочетают в себе свойства чешуек и корок) желтовато-коричневого или серого цвета, располагающиеся на поверхности воспалённой кожи, толщиной от нескольких миллиметров до 2-3 см, имеют слоистую структуру: верхняя часть корок плотная, а нижняя – рыхлая. При отслаивании корок образуются обширные мокнущие эрозии; Корки напоминают роговой панцирь, ограничивают движения, делают их болезненными.
- могут быть валикообразные или полушаровидные папулы розового, красного или бурого цвета с гладкой поверхностью округлых или полосовидных очертаний, размерами от 0,3 до 2 см, мелкопластинчато шелушащиеся по всей поверхности или дающие положительный симптом скрытого шелушения (появление видимых глазом чешуек при поскабливании папулы). При диаскопии папула полностью обесцвечивается, располагаясь на фоне неизмененной или воспалённой кожи. В дальнейшем папулы или бесследно разрешаются или длительно существуют без динамики (постскабиозная лимфоплазия);
- иногда пузырьки с гладкой поверхностью, до 0,3 см в диаметре, с серозным содержимым, располагающиеся на фоне воспалённой кожи, которые в дальнейшем вскрываются с образованием микроэрозий или превращаются в пустулы;
- эрозии (после отторжения корок) на поверхности воспалённой кожи от 0,3 см до нескольких десятков см в диаметре, отделяющие обильный серозный или гнойный экссудат;
- болезненные трещины на фоне эрозий, корок или кератоза, разрешающиеся бесследно или с образованием рубцов;
- сплошной (занимает всю анатомическую область) кератоз, располагающийся на фоне воспалённой кожи, при поскабливании которого определяется пластинчатое шелушение;
Элементы сыпи на слизистых
- валикообразные или полушаровидные папулы красного, синюшно-красного или бурого цвета с гладкой поверхностью округлых или полосовидных очертаний, размерами от 0,3 до 2 см, иногда мелкопластинчато шелушащиеся по всей поверхности. В дальнейшем папулы или бесследно разрешаются или длительно существуют без динамики (постскабиозная лимфоплазия) или некротизируются в центре, трансформируясь в язву;
- возможно образование вторичных язв с отвесными краями, до 1 см в диаметре, в основании которых располагаются полушаровидные воспалительные папулы, с гнойным или гранулирующим дном, заживающие с рубцеванием;
Придатки кожи
- ониходистрофии (ногтевые пластинки утолщены, деформированы, желтовато-серого цвета);
- волосы пепельно-серого цвета, сухие, нередко отмечается поредение и выпадение волос.
Локализация
поражено всё тело или (что бывает очень редко) заболевание носит ограниченный характер: локтевые и коленные суставы, ладони, подошвы, шея, лицо, волосистая часть головы.
Дифференциальный диагноз
Псориаз, атопический дерматит, себорейный дерматит, эксфолиативная эритродермия, гистиоцитоз Х.
Сопутствующие заболевания
Т-клеточная лимфома кожи (включая грибовидный микоз); ВИЧ; синдром Вискотта-Олдрича; синдром Дауна; иммунодефицитные состояния, не ВИЧ-обусловленные (состояние после трансплантации органов и тканей; почечная недостаточность (нахождение на гемодиализе)); лепра; полимиелит; сирингомиелия; психические заболевания (невротические расстройства).
Диагноз
Обычно достаточно клинической картины и данных микроскопии.
Патогенез
Изучен плохо, в основе лежит дефицит специфических иммунологических реакций
Материал подготовил: Раводин Роман Анатольевич, дерматовенеролог, дерматоонколог, дерматокосметолог. Доктор медицинских наук, доцент
Читайте также:

