Что такое кератоакантома кожи
Обновлено: 27.04.2024
Кератоакантома. Виды кератоакантом. Признаки кератоакантом.
Кератоакантома (син.: сальный моллюск, роговой моллюск, псевдоканцероматозный моллюск, веррукома эпителиоподобная Гужеро) — доброкачественная эпителиальная опухоль кожи с циклическим течением, сопровождающимся стремительным ростом и спонтанной инволюцией. Впервые описана в конце XIX в. J. Hutchinson под названием «кратериформная язва лица».
Обычно встречается после 50 лет, как правило, на незащищенных от влияния внешней среды участках кожи (в 80-85% — на голове и лице) У 51% из 146 наблюдаемых нами больных кератоакантома располагалась в области щек или носа.
Этиология и патогенез кератоакантомы изучены недостаточно. Возникновение опухоли связывают с вирусной инфекцией, в частности, с обнаружением в ткани образований нуклеотидных последовательностей ВПЧ типов — 9, 16. 19. 25. и 37. Роль ультрафиолетового излучения в развитии кератоакантомы подтверждается следующими фактами: локализацией образования в подавляющем большинстве случаев на открытых участках кожи; более частым развитием на нижней губе по сравнению с верхней, менее подверженной инсоляции; развитием опухолей, сходных по гистологической картине с кератоакантомой, у безволосых мышей после повторных воздействий ультрафиолетового излучения; довольно частым развитием кератоакантомы у больных пигментной ксеродермой — заболеванием с генетически обусловленным дефектом репарации ДНК под воздействием ультрафиолетовой радиации в солнечном спектре. Значение химических канцерогенов связывают с повышением частоты данной опухоли у рабочих, имеющих производственный контакт с подобными веществами, а также с ее развитием у экспериментальных животных (кроликов, крыс, хомяков, цыплят, ежей и т.д.) после аппликации диметилбензантрацена, минеральных масел, смол и т.п. Роль ионизирующей радиации подтверждается возникновением кератоакантомы на участках кожи, подвергнутых облучению, после рентгенотерапии кожного рака, а также высокой частотой ее встречаемости в зоне радиационного неблагополучия, например, в Челябинской области. Доказана и роль механической травмы в развитии данного новообразования у экспериментальных животных и человека.
По-видимому, в развитии кератоакантомы существует взаимная связь между генетической предрасположенностью, совокупностью различных факторов канцерогенеза (вирусной инфекцией, ультрафиолетовым излучением, химическими канцерогенами, ионизирующей радиацией, механической травмой) и иммуносупрессией. По нашим данным, у 82% больных кератоакантома локализовалась на открытых участках кожи, у 42% имелся длительный производственный контакт с химическими канцерогенами (компоненты каменного угля, дегтя, нефтепродукты), у 5,4% ее возникновению предшествовала механическая травма Предположения о важной роли иммунных механизмов в развитии кератоакантомы высказывались, начиная с 60-х годов. Свидетельством этого являлось обнаружение у данных больных иммунодефицита с отложением иммунных комплексов в ткани опухоли. В то же время исследования по иммуноморфологическому статусу кератоакантом основывались на ограниченном количестве наблюдений и, как правило, проводились без учета клинического течения заболевания (типичное или атипичное). Поэтому их результаты носили во многом разноречивый характер: если при типичных кератоакантомах подавление функциональной активности лимфоцитов по РТМЛ не было, то при атипичных (множественных) кератоакантомах нормальное общее количество Т-лимфоцитов крови ассоциировалось с подавлением пролиферативной активности этих клеток на ФГА и Кон А.
Гистогенез кератоакантом остается спорным, обсуждаются возможности развития опухоли из покровного эпителия, сально-волосяного аппарата кожи или выводных протоков потовых желез.
Гистологическая картина кератоакантом не зависит от типа клинического течения, но отличается в зависимости от стадии опухоли. В стадии роста инвазивный эпидермис плохо отграничен от окружающей стромы, разделение в нем на слои отсутствует. На выступающих краях ин-вагинатов кератиноциты выглядят атипично, среди них встречаются клетки с большим количеством фигур митозов и дискератотические клетки. В более поверхностных слоях признаки созревания клеток нарастают, реже встречаются митозы. Эпителиальные тяжи проникают в дерму на различную глубину, чаще до уровня потовых желез. Ответ в дерме на инвазию в начальной стадии роста отсутствует, лишь позже появляется умеренный воспалительный инфильтрат из лимфоцитов, гистиоцитов, плазматических клеток. К концу фазы роста в кератоакантомах формируе ся центральный роговой кратер с характерным «воротничком». Образованная таким образом архитектоника напоминает «чашу, заполненную роговыми массами».
Стадия зрелой кератоакантомы характеризуется более четким разделением клеток эпителиальных тяжей на слои, более резкой границей тяжей с соединительной тканью. В толще акантотических тяжей имеется пара- и дискератоз, формируются «роговые жемчужины». Фигуры митоза чрезвычайно редки, атипические митозы, как правило, отсутствуют. Интенсивность мононуклеарного инфильтрата в основании опухоли увеличивается, его клетки иногда могут повреждать базальную мембрану и проникать в эпидермис, формируя интраэпидермальные абсцессы.
Инволюция кератоакантом начинается с затихания пролиферации в поверхностных отделах эпидермальных тяжей; контуры их закругляются, приобретая черты большей доброкачественности; эпителий, очерчивающий кратер, истончается, в нем происходит переход от пара- к гиперкератозу, хорошо выраженный кератиновый кратер выравнивается и исчезает Процесс ороговения идет от центра, захватывая все отделы кератоакантомы. Сквамозные клетки подвергаются дегенерации. Моно-нуклеарный инфильтрат в основании опухоли уменьшается, появляется фиброз.
Клиническая картина кератоакантом. В соответствии с клинической классификацией кератоакантомы делят на следующие виды:
• Типичные кератоакантомы кожи и слизистых оболочек.
• Атипичные кератоакантомы. А. Солитарные.
I. Кожи:
1) стойкие;
2) гигантские; грибовидные (плоские); в форме «кожного рога»; мультинодулярные (агрегированная); центробежные; туберо-серпигинозные; подногтевые; рецидивные.
II Слизистых оболочек: стойкие; гигантские; рецидивные. Б. Множественные:
I. Тип Фергюсон—Смита (Fergusson— Smith);
II. Тип Гржебовски (Grzybowski) (эруптивный].
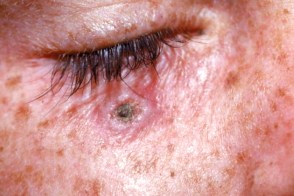
Типичная (кратериформная, моллюско видная) кератоакантома кожи и слизистой оболочки является солитарным узлом куполообразной формы, величиной от 10 до 20 мм. В центральной части опухоли имеется крате-рообразное углубление («псевдоязва»), заполненное плотными или рыхлыми ортокератоз-ными массами серо-коричневого цвета, легко удаляющимися без кровотечения. По периферии от нее определяется ва-ликообразная зона плотной консистенции розовая или цвета нормальной кожи, кожный рельеф над ней сглажен, могут быть телеан-гиэктазии. Цикл развития состоит из смены фаз роста, стабилизации и спонтанной инволюции, завершающейся в сроки до 3 мес. после начала заболевания.
К атипичным кератоакантомам относятся следующие клинические разновидности:
Стойкая кератоакантома — клинически подобна типичной, но существует более 3 мес; описаны стойкие кератоакантомы, персис и-рующие до 1 года и более.
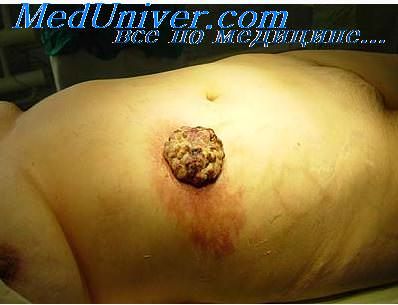
Гигантская кератоакантома идентична типичной, но диаметр ее более 2 см.
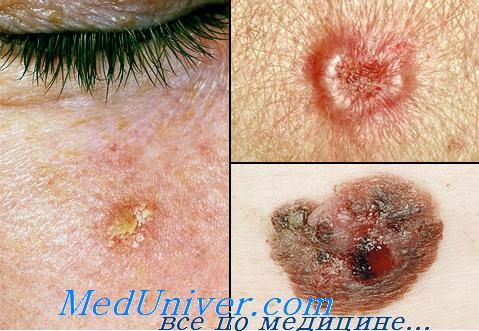
Грибовидная (плоская) кератоакантома — плоский или выпуклый узел с гладкой, без углубления поверхностью, покрытый довольно равномерными ортокератозными массами.
Кератоакантома в форме «кожного рога» — с центральным кратером, выступающим в виде гребня, и роговыми массами, напоминающими кожный рог.
Мультинодулярная (агрегированная) кератоакантома — характеризуется наличием на опухолевом узле нескольких роговых кратеров, расположенных изолированно или сливающихся с образованием язвы крупной величины и неправильной формы.
Центробежная кератоакантома — характеризуется быстрым центробежным ростом до 20 см в диаметре и инволюцией в центре, где образуется рубцовая ткань, тогда как по периферии сохраняется валикообразная зона с те-леангиэктазиями; возможно прорастание в подлежащие ткани.
Туберо-серпигинозная кератоакантома — полушаровидный очаг неправильной формы, состоящий из примыкающих друг к другу узлов, кожа над ними истончена, на поверхности имеется небольшое количество роговых масс, по периферии от узлов — атрофичес-кий рубец и «бугорки» с центральным изъязвлением; характерна тенденця к эксцентрическому росту.
Подногтевая кератоакантома — проявляется покраснением или припухлостью кончика пальца с нарастающими болями; быстро прогрессируя, процесс приводит к отделению ногтевой пластинки от ногтевого ложа, после чегона поверхности ногтевого ложа становится заметен узел, покрытый коркой.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
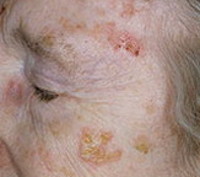
Актинический кератоз – это широко распространённое (особенно среди пожилых людей) заболевание с медленным, неуклонно прогрессирующим течением, возникновение которого спровоцировано воздействием на кожу прямых солнечных лучей. Первичным элементом является овальное шелушащееся пятно, локализующееся на открытых участках кожи, достаточно быстро трансформирующееся в кератоакантому – доброкачественное новообразование, расположенное в эпидермисе и верхних слоях дермы. Самочувствие пациентов не нарушено. Возможно как саморазрешение процесса, так и перерождение в рак. Диагностика строится на основании данных биопсии. Лечение аппаратно–косметическое или радикально-хирургическое.
МКБ-10
Общие сведения
Заболевание, известное как актинический кератоз, по статистике встречается у каждого четвёртого человека старше 45 лет и составляет примерно 14% всех обращений к дерматологу. В клинической дерматологии оно также носит название «солнечного кератоза» или «сенильной акантомы». Несмотря на явную причину болезни – длительную гиперинсоляцию - недуг внесезонный. Актинический кератоз обладает кумулятивной составляющей: на протяжении десятка лет, подвергаясь постоянному воздействию солнечных лучей, кожа бессимптомно «копит» их негативное влияние. И только с возрастом, на фоне ослабевающего иммунитета, проявляются первые симптомы болезни. При этом человек может не загорать, не иметь никакого контакта с солнцем длительный период времени – первичные элементы всё равно появятся на открытых участках кожного покрова.
Иногда первопричиной высыпаний становится приём антибиотиков, повышающий сенсибилизацию кожи, ношение тесной одежды, вызывающее трение на некоторых участках дермы, гормональная перестройка организма. По своей природе первичные элементы актинического кератоза - не что иное, как уплотнение рогового слоя эпидермиса. Возможность их перерождения в злокачественные формы рака кожи определяет актуальность знакомства с данным заболеванием.

Причины
Причина, вызывающая актинический кератоз, одна – это длительная гиперинсоляция, постоянное ультрафиолетовое облучение с определённой длиной волны солнечного спектра (от 280 до 320 нм). Но факторов, участвующих в возникновении и развитии заболевания, много. Прежде всего, климат. Люди, живущие высоко в горах, в экваториальном, субэкваториальном, тропическом поясе, где солнечных дней в году практически 365, а температура летом достигает >35°С, имеют самый большой индекс заболеваемости актиническим кератозом. Усугубляет риск возникновения патологии работа на открытом воздухе.
Второй важный фактор - возраст. Сам термин «сенильная акантома» указывает на то, что это болезнь пожилых. Все, кому за 50, находятся в группе риска. Третий фактор риска – светлый цвет кожи, волос и глаз. Блондины с минимальным количеством пигментных клеток, выступающих в данном случае своеобразной защитой от гиперинсоляции, болеют в три раза чаще обладателей смуглой кожи, чёрных волос и карих глаз. Своеобразным «предсказателем» появления актинического кератоза в старости являются веснушки у молодых. Не последняя роль в возникновении заболевания принадлежит солнечным ожогам, которые раз за разом «подготавливают» кожу к дебюту заболевания; наследственность, стрессы и тяжёлые соматические недуги, заставляющие пациентов принимать гормоны, иммунодепрессанты, химиотерапию.
Патогенез
Актинический кератоз ничем не проявляет себя на протяжении десятилетий. Кожа всё это время не меняет своей структуры под воздействием ультрафиолета, она накапливает негативное влияние солнца в своих слоях. Это называется латентным, скрытым периодом болезни. С возрастом на фоне ослабевающего иммунитета поверхностный слой кожи начинает постепенно меняться. Часть клеток эпидермиса становятся недифференцированными, из них образуется очаг преинвазивного рака, который не прорастает через основание эпителия, а «ползёт» по базальному слою.
В процессе такого распространения атипичные клетки заменяют собой нормальный эпителий, эпидермис теряет защитную функцию, в нём ускоряются процессы ороговения. Со временем наступает час «икс», когда атипичные клетки нарушают целостность базальной мембраны, проникают в дерму, где создают новый очаг уже злокачественной опухоли. Вплоть до момента нарушения целостности базального слоя эпидермиса заболевание может внезапно саморазрешиться.
Классификация
Классифицируют актинический кератоз исключительно по патоморфологическим изменениям в слоях кожи. По локализации активного процесса в эпидермисе и дерме принято выделять типичные варианты заболевания:
- Гипертрофический актинический кератоз, когда в эпидермисе появляются атипичные крупно ядерные клетки, вырабатывающие светлый и тёмный кератин. Именно чередование слоёв кератина является диагностическим признаком актинического кератоза.
- Пигментным актиническим кератозом называют скопление большого количества клеток меланина, окрашивающего очаг локализации в тёмно-коричневый цвет в базальном слое эпидермиса.
- Лихеноидный актинический кератоз характеризуется активными процессами на границе базального слоя эпидермиса и верхних слоёв дермы, где на «изъеденном» кератозом базальном слое эпидермиса формируются лимфоцитарные инфильтраты из клеток дермы.
- Пролиферативный актинический кератоз возникает на фоне эластоза (коллоидной дистрофии глубоких слоёв дермы), связан с прорастанием в кожу клеток эпидермиса и образованием очагов гиперкератоза.
- Атрофический актинический кератоз локализуется в верхних слоях дермы, истончая и разрушая их локально, путём образования специфических «лакун» и трещин.
- Отличительной особенностью акантолитического актинического кератоза является эластоз с образованием эпителиально-соединительнотканных очагов в глубине дермы над уже существующими «лакунами» и «трещинами». Эти локальные опухолевидные образования растут к поверхности кожи.
- Боуэноидный (бовеноидный) вариант актинического кератоза – начальная стадия рака, характеризуется скоплением дисплазированных атипичных клеток и в эпидермисе, и в верхних слоях дермы. Атипичные клетки находятся в так называемом «динамическом равновесии»: сколько атипичных клеток появляется, столько же их гибнет.
По нестандартным первичным проявлениям различают атипичные формы актинического кератоза:
- Буллёзный актинический кератоз, в основе которого лежит инфильтрация дермы нейтрофилами с образованием мини-абсцессов в сосочковом слое.
- Педжетоидный актинический кератоз, когда в верхнем слое эпидермиса появляются атипичные педжетоидные (предмеланомные) клетки.
Симптомы актинического кератоза
Начинается заболевание неожиданно, с бессимптомного появления на открытых участках кожного покрова шелушащихся, чуть инфильтрированных красноватых пятен небольшой величины, до 1 см в диаметре, с чёткими границами. Чаще других в процесс вовлекается кожа спинки носа, где на фоне пятна можно увидеть телеангиоэктазии. Это - эритематозная форма болезни. Если процесс локализуется на лбу и верхнем веке, первичным элементом является бляшка с толстыми роговыми чешуйками (кожный рог), это – гипертрофический, или роговой вариант недуга. Диаметр таких бляшек до 4 см, при их снятии появляется мини-кровотечение и болезненность, а иногда обнажается эрозивная поверхность или островок атрофии.
Проявления зависят от формы актинического кератоза, связи первичного элемента с эпидермисом, дермой. При педжетоидной форме заболевания высыпания напоминают себорейную бородавку из-за формы и коричневой окраски. Так проявляется пигментная, или папилломатозная форма болезни. Актинический кератоз часто локализуется на нижней губе, где возникают трещины и эрозии – это актинический хейлит. От появления сыпи страдают также шея, плечи, кисти, предплечья, ушные раковины, щёки, волосистая часть кожи головы. Иногда высыпания локализуются на спине и верхней трети живота - в зависимости от открытых частей тела, наиболее часто подвергающихся загару.
Появившаяся сыпь может самопроизвольно исчезнуть в одном месте, но тут же высыпать в другом, а может регрессировать полностью. Это зависит от иммунитета пациента и от количества накопленной в коже «отрицательной» солнечной энергии. Если же болезнь прогрессирует, то очень медленно. Актинический кератоз требует к себе постоянного внимания, поскольку через несколько лет возможно его озлокачествление: вокруг бляшек появляется воспалительный ободок, болезненность и зуд.
Диагностика
Диагностируется актинический кератоз на основании клинических признаков и гистологического исследования. Дифференциальный диагноз подтверждается только с помощью биопсии. Необходимо отличать актинический кератоз от проявлений:
- себореи;
- доброкачественного лихена;
- сенильного лентиго;
- красной волчанки;
- веррукозного невуса;
- псориаза;
- красного плоского лишая;
- дерматофитии туловища;
- болезни Боуэна;
- хондродерматита;
- прокератоза;
- кератоакантомы;
- плоскоклеточного и базальноклеточного рака кожи;
- злокачественной меланомы;
- радиационного дерматита.
Лечение актинического кератоза
Способ лечения для каждого пациента с актиническим кератозом врач-дерматолог подбирает индивидуально на основании полного клинико-лабораторного обследования. При доброкачественном сенильном кератозе используют аппаратные методы удаления образований. Наиболее атравматична, безболезненна и результативна лазерная коагуляция, наиболее популярный и доступный по цене - метод криодеструкции. При намёке на перерождение показана консультация дерматоонколога и хирургическое вмешательство.
Профилактика
Предотвратить появление актинического кератоза сложно. Мы все – дети солнца. Биологически зависим от него, любим загорать, гулять, путешествовать, заниматься спортом на открытом воздухе. Однако, чтобы к 40 годам не получить проблемную кожу с тенденцией к локальному раковому перерождению, необходимо знать меру в общении со Светилом: загорать в положенные для этого часы (с 10 утра до 14 дня); использовать кремы для защиты кожи от ультрафиолета, в том числе, при необходимости и зимой; носить удобную солнцезащитную одежду и очень критично относиться к искусственному загару круглый год. При первых признаках роста родинки или любой другой «бляшки» нужна срочная консультация дерматолога, поскольку спрогнозировать дальнейшее развитие заболевания практически невозможно.
1. Особенности патогенеза, клинической картины и лечения актинического кератоза/ Васенова В.Ю., Бутов Ю.С., Иванова М.С.// Российский журнал кожных и венерических болезней. - 2017.
2. Распространенность различных форм актинического кератоза/ Курбанова Б.Ч.// Бюллетень науки и практики. - 2019.
3. Морфологические особенности актинического кератоза/ Хлебникова А.Н., Бобров М.А., Селезнева Е.В., Чанглян К.А.// Российский журнал кожных и венерических болезней. - 2012.
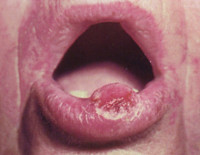
Кератоакантома губ и слизистой рта – быстро развивающаяся эпителиальная опухоль из группы предраков, склонная к спонтанной регрессии. На красной кайме губ, в редких случаях на языке возникает безболезненное образование с углублением, заполненным роговыми массами. Пациентов с кератоакантомой не беспокоят дискомфортные ощущения, они жалуются исключительно на косметический дефект. Диагноз ставится на основании клинической картины и данных гистологического исследования биоптата пораженной области. Часто происходит произвольная инволюция новообразования, в других случаях для лечения применяются консервативные или хирургические методы в зависимости от формы и стадии патологии.
Общие сведения
Кератоакантома губ и слизистой рта представляет собой предраковое заболевание красной каймы губ и слизистой оболочки. Впервые болезнь была описана Дюпоном в 1930 году у пациента с поражением нижней губы. Новообразование имеет вид резко ограниченной и немного выступающей над окружающими тканями опухоли с углублением в виде кратера в центре. Его дно покрыто эпителием и заполнено роговыми массами. Кератоакантома губ и слизистой рта встречается у пациентов 50-70 лет, независимо от половой принадлежности с одинаковой вероятностью у мужчин и женщин. В стоматологи данному заболеванию придается особое значение из-за вероятности малигнизации и развития плоскоклеточного рака.

Причины кератоакантомы губ и слизистой рта
К настоящему моменту причины развития заболевания изучены недостаточно полно. Однако ученые сходятся во мнении, что возникновение кератоакантомы связано с наследственностью, комплексом канцерогенных факторов и снижением иммунитета. Провоцирующее влияние ультрафиолетового излучения подтверждается частотой локализации кератоакантомы кожи на участках тела, больше подверженных инсоляции. Вероятность поражения кератоакантомой нижней губы значительно выше, чем верхней. О негативном воздействии химических канцерогенов и их роли в патогенезе опухоли позволяет говорить высокая частота заболевания у рабочих, задействованных на производстве подобных веществ и имеющих с ними ежедневный контакт.
Кератоакантома может возникнуть в результате воздействия рентгеновского излучения как последствие рентгенотерапии или из-за радиационной загрязненности местности. Появление новообразования связывают с вирусом папилломы человека 9, 16, 19, 25 и 37 типа и его воздействием на структуру ДНК пораженной клетки. В пользу данных о влиянии иммуносупрессивных состояний на развитие данного новообразования свидетельствует резкое снижение общего числа Т-лимфоцитов на фоне сохранения нормальной концентрации В-лимфоцитов и сывороточных иммуноглобулинов.
Классификация кератоакантомы губ и слизистой рта
Выделяют типичную и атипичную форму заболевания. К типичным кератоакантомам относят солитарные куполообразные опухоли до 2 см в диаметре. Они имеют гладкую поверхность с центральным углублением, заполненным роговыми массами. На периферии новообразование образует плотный валик с множественными телеангиэктазиями. Для данного вида характерно цикличное течение и отсутствие рецидивов. Чаще всего типичные кератоакантомы начинают спонтанно регрессировать через 3 месяца после появления, но могут встречаться и персистирующие варианты.
К атипичным кератоакантомам относят гигантские, роговые, «стойкие», центробежные, множественные, грибовидные и мультинодулярные. В отличие от типичных форм они не склонны к инволюции, наоборот, носят персистирующий характер, часто достигают крупных размеров и прорастают в окружающие ткани. Если опухоль все-таки начинает регрессировать, на ее месте потом образуется рубец или плоская фиброзная бляшка.
Симптомы кератоакантомы губ и слизистой рта
Обычно заболевание поражает красную кайму губ, и в очень редких случаях очаг локализуется на языке. Сначала формируется серовато-красный узелок с небольшим вдавлением в центре. Далее течение кератоакантомы подвержено следующему циклу: фаза прогресса, фаза стабилизации и фаза регресса. Во время первой фазы отмечается интенсивный рост новообразования, в результате чего оно достигает 2-3 см в диаметре. Центральная воронка наполняется легко удаляющимися роговыми массами. При пальпации образование абсолютно безболезненно, подвижно, не спаяно с окружающими тканями. Пациенты часто игнорируют опухоль или приходят к врачу-стоматологу с жалобами на косметический дефект.
В фазе стабилизации процесс роста замедляется, и образование сохраняется в таком виде более месяца без изменения формы и размера. Далее в большинстве случаев начинается фаза регресса, при которой происходит обратное развитие кератоакантомы с уменьшением в размерах и отторжением роговых масс. Процесс может занять несколько месяцев, после чего опухоль исчезает с образованием атрофического рубца. При неблагоприятном исходе происходит малигнизация новообразования.
Диагностика и лечение кератоакантомы губ и слизистой рта
Для диагностики кератоакантомы используют данные объективного осмотра и гистологическое исследование биоптата из очага поражения. Принципиальным моментом является взятие контрольного образца именно в зоне валика. Для кератоакантомы характерно нахождение эпителиальной ткани в состоянии акантоза, могут обнаруживаться эпителиальные «шипы», глубоко погруженные в соединительную ткань. В «шипах» отмечается состояние клеточного полиморфизма, реже – дискератоз. В гистологическом образце кератоакантомы отсутствуют атипичные клетки. Заболевание необходимо дифференцировать от плоскоклеточного рака, при котором образование имеет более плотную консистенцию и кровоточит после удаления роговых масс, а гистологически характеризуется наличием атипичных клеток. Бородавчатый предрак, папиллома и кожный рог в отличие от кератоакантомы не имеют в своей структуре центрального вдавления, заполненного роговыми массами.
Если по истечении 3-х месяцев с момента появления опухоли отсутствуют признаки инволюции, начинают консервативную терапию. Для этого используют мази с цитостатиками (проспидия хлорид, фторурацил), инъекции иммуномодуляторов (интерферон) и близкофокусную рентгенотерапию. При отсутствии эффекта рекомендуется удаление новообразования, которое можно проводить как посредством традиционного иссечения при помощи скальпеля, так и с применением низкотравматичных методов лазерной и электрокоагуляции, криодеструкции. Если для врача принципиально провести полноценное гистологическое исследование, лучше выбрать метод электрокоагуляции или лазерный нож – в этих случаях удается максимально сохранить структуру опухоли. Все эти операции хорошо переносятся пациентами и имеют короткий восстановительный период.
Прогноз и профилактика кератоакантомы губ и слизистой рта
В целом прогноз заболевания благоприятный: кератоакантома склонна к инволюции и хорошо поддается консервативной терапии. В тех случаях, когда отсутствуют признаки регресса, своевременное медицинское вмешательство позволяет не допустить малигнизации процесса и развития плоскоклеточного рака. Для профилактики необходимо максимально снизить контакт с канцерогенными веществами, пройти обследование на наличие вируса папилломы человека и при необходимости провести лечение, не подвергать себя излишней инсоляции и остерегаться зон с неблагоприятным радиационным фоном. Рекомендуется также отказаться от курения, придерживаться здорового питания и укреплять иммунитет.
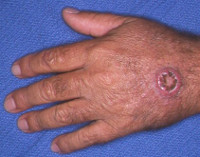
Кератоакантома кожи – доброкачественное новообразование эпидермального происхождения, в некоторых случаях имеющее тенденцию к озлокачествлению. В зависимости от формы опухоли сопровождается образованием одного или нескольких узлов на коже лица, конечностей и туловища. Новообразования стремительно растут, но затем могут самопроизвольно исчезать, оставляя после себя рубцы. Диагностика кератоакантомы кожи производится на основании результатов осмотра, биопсии и гистологического изучения образца тканей. Лечение, как правило, хирургическое, в некоторых случаях не требуется по причине самостоятельного разрешения опухоли.
Общие сведения
Кератоакантома кожи (опухолеподобный кератоз) – быстро растущая доброкачественная опухоль кожных покровов, возникающая под влиянием разнообразных факторов вирусной, физической и химической природы. Обычно выявляется у людей старшего возраста, у мужчин развивается примерно в три раза чаще, чем у женщин. В дерматологии считается относительно безопасным состоянием, однако почти в каждом 20-м случае (у 6% больных) трансформируется в плоскоклеточный рак кожи. Из-за опасности озлокачествления кератоакантома кожи требует особого наблюдения, в ряде случаев показано оперативное удаление. Еще одной причиной выбора хирургической тактики лечения является предотвращение образования грубых рубцов, остающихся после самостоятельного разрешения опухоли, что особенно актуально в случае расположения новообразования на лице.

Причины кератоакантомы кожи
Достоверные данные о причинах развития кератоакантомы кожи на сегодняшний день отсутствуют, предполагается сочетание нескольких факторов. Почти у половины больных в тканях опухоли методом ПЦР-анализа определяется ДНК вируса папилломы человека (чаще всего 25-го типа). Повышенная частота возникновения кератоакантомы кожи наблюдается у курящих пациентов и людей, часто контактирующих с химическими канцерогенами (дегтем, сажей, полициклическими углеводородами). Некоторые исследователи отмечают, что вероятность образования опухоли увеличивается при влиянии таких факторов, как ультрафиолетовое излучение, радиация, частые повреждения и воспаления кожи.
Для некоторых форм кератоакантомы кожи (множественной или генерализованной) доказана генетическая предрасположенность с предположительно аутосомно-доминантным типом наследования. Еще одной возможной причиной развития кератоакантомы кожи является наличие ряда заболеваний, в особенности – болезней обмена веществ, патологии желудочно-кишечного тракта и дыхательной системы. Есть указания на возникновение новообразования в рамках паранеопластического синдрома (группы нарушений, обусловленных наличием злокачественной опухоли).
Все вышеуказанные факторы влияют на чувствительность рецепторов эпителиоцитов, отвечающих за контактный «тормоз» деления. Сбой нормальной работы механизма угнетения деления приводит к усиленной пролиферации эпидермиса и образованию кератоакантомы кожи. Данный процесс сопровождается интенсификацией ороговения и ухудшением питания тканей эпидермиса, что в условиях усиленной пролиферации повышает риск клеточных «поломок». Перечисленные нарушения в конечном итоге могут привести к появлению клеток, склонных к бесконтрольному инфильтративному росту, характерному для плоскоклеточного рака кожи.
Классификация
Существует несколько клинических форм кератоакантомы кожи, различающихся между собой по структуре, размерам, локализации и количеству очагов. Причины, по которым у больного появляется именно та, а не иная разновидность данной доброкачественной опухоли, неизвестны. Пока достоверно удалось установить только то, что большинство случаев множественной кератоакантомы кожи обусловлено наследственными факторами – возможно, мутациями гена TP53 или другими генетическими дефектами. Также не удалось выявить зависимость между формой новообразования и вероятностью его малигнизации – любой тип опухолеподобного кератоза с одинаковым риском может привести к раку кожи.
Выделяют следующие типы кератоакантомы кожи:
- Солитарный или одиночный – наиболее распространенный тип, который характеризуется развитием одного патологического очага размерами до 3-4 сантиметров на коже лица или конечностей.
- Гигантский – форма кератоакантомы кожи, особенностью которой является значительный размер новообразования. Описаны случаи, когда опухоль достигала 20-ти сантиметров.
- Кератоакантома кожи с периферическим ростом – в отличие от большинства типов данной неоплазии, характеризующихся преимущественно центральным ростом, увеличивается в размере, нарастая по периферии.
- Множественные кератоакантомы – имеют явно выраженный наследственный характер, нередко сопровождаются другими нарушениями, чаще всего – снижением иммунитета и пороками эмбрионального развития. Некоторые исследователи предполагают, что основной причиной возникновения таких образований является именно снижение активности иммунной системы.
- Подногтевая кератоакантома кожи – форма опухоли, которая образуется на ногтевом ложе или валике и характеризуется особенно быстрым ростом на начальных этапах развития.
- Грибовидная кератоакантома – разновидность неоплазии с гладкой полушаровидной поверхностью без центрального изъязвления и с участками повышенного ороговения.
- Мультимодулярная кератоакантома кожи – нередко достигает значительных размеров, имеет на своей поверхности несколько очагов роста и ороговения. Данный тип опухоли необходимо дифференцировать от множественной формы, при которой несколько расположенных рядом узлов могут сливаться между собой, становясь похожими на мультимодулярную форму.
- Туберо-серпигинозная кератоакантома кожи – разновидность опухолеподобного кератоза, которая характеризуется пониженным ороговением и частичным сохранением нормального (но несколько истонченного) кожного покрова, покрывающего новообразование полушаровидной формы.
Формы кератокантомы кожи имеют только внешние отличия, их гистологическая структура остается примерно одинаковой. Различные типы опухоли сходны по клиническому течению, одинаков и риск развития плоскоклеточного рака кожи. С учетом перечисленных факторов некоторые дерматологи предполагают, что вероятность появления того или иного типа новообразования зависит от реактивности организма больного, а не от причины возникновения опухоли.
Симптомы кератоакантом кожи
Первые симптомы кератоакантомы кожи обычно появляются в возрасте старше 40 лет, однако возможно и более раннее начало заболевания. Доброкачественная опухоль в процессе своего развития проходит несколько стадий, совокупная длительность которых составляет от 2-х до 10-ти месяцев. Первый этап начинается с небольшого покраснения на месте будущего патологического очага, иногда отмечается кожный зуд или покалывание. Через несколько дней на пораженном участке начинает быстро расти кератоакантома кожи, размер которой в зависимости от формы может достигать 1-15 сантиметров. При множественных неоплазиях развитие нескольких очагов происходит практически одновременно. Излюбленной локализацией множественных кератоакантом являются кожа лица, шеи и разгибательных поверхностей рук, реже опухоли образуются на туловище.
После прекращения первого этапа (фазы роста) в центре кератоакантомы кожи в типичных случаях формируется изъязвление, заполненное роговыми массами. Иногда углубление отсутствует (при грибовидной форме) либо в пределах одной опухоли образуется несколько участков изъязвления (при мультимодулярной разновидности). Кожные покровы вокруг узла умеренно воспалены и нередко приобретают красный или синюшный оттенок. После прекращения активного роста наступает фаза стабилизации кератоакантомы кожи, которая характеризуется отсутствием роста неоплазии. В таком состоянии доброкачественная опухоль может сохраняться до нескольких месяцев.
Третья стадия, фаза регресса, в отличие от предыдущих, не является единственным вариантом развития кератоакантомы кожи. В типичных случаях опухоль начинает спонтанно уменьшаться, происходит рубцевание, и через несколько недель новообразование исчезает, оставляя после себя атрофический рубец. Вместе с тем, в литературе описаны случаи многолетнего существования кератоакантом кожи с рецидивирующим течением, в процессе которого фаза регресса не завершалась, а переходила в стадию нового роста. Наиболее неблагоприятным исходом заболевания является переход доброкачественной опухоли в плоскоклеточный рак кожи.
Диагностика кератоакантом
Постановка диагноза может производиться дерматологом или онкологом. В процессе диагностики специалисты учитывают клиническую картину заболевания и гистологическую структуру тканей опухоли, установленную в результате биопсии. При осмотре чаще всего выявляется одно или несколько образований на кожных покровах лица, рук или тела размерами от 2-х до 4-х сантиметров с центральным углублением, заполненным роговыми массами. При выявлении менее распространенных форм учитывают вариабельность симптоматики в зависимости от типа неоплазии. Важным фактором, свидетельствующим в пользу кератоакантомы кожи, является характерная динамика заболевания (бурное развитие в течение нескольких месяцев с последующим прекращением роста).
Гистологическое исследование кератоакантомы кожи позволяет определить патоморфологическую стадию развития новообразования. На первом этапе под микроскопом видна сохраненная базальная мембрана, над которой располагается углубление в эпидермисе, содержащее роговые массы. Эпителий по бокам от дермы утолщен, изменения в дерме отсутствуют. На второй стадии кератоакантомы кожи вглубь дермы начинают проникать тяжи клеток плоского эпителия, в некоторых эпителиальных клетках могут выявляться признаки атипии. В эпидермисе имеются признаки дискератоза, в базальном слое клетки при окрашивании бледные, регистрируются многочисленные митозы. В дерме отмечается незначительная инфильтрация из нейтрофилов, лимфоцитов и гистиоцитов, однако признаков выраженного воспаления не наблюдается. На первой или второй патоморфологической стадии заболевания возможна спонтанная регрессия.
На третьем этапе кератоакантомы кожи происходит разрушение базальной мембраны, внутрь дермы проникает множество тяжей, состоящих из клеток плоского эпителия. Иногда тяжи отрываются от эпидермиса, в результате в глубоких слоях кожных покровов формируются эпителиальные островки. Участки повышенного ороговения перемежаются с зонами выраженного дискератоза. Под основанием патологического очага кератоакантомы кожи в дерме отмечается выраженная инфильтрация различными иммунокомпетентными клетками. Иногда инфильтрация переходит в эпителиальные тяжи или эпидермис – многие дерматологи расценивают данный признак как предраковое состояние с высоким риском развития плоскоклеточного рака кожи. Как правило, на этой стадии спонтанный регресс невозможен, требуется лечение с привлечением хирурга и онколога.
Лечение кератоакантомы кожи
Некоторые специалисты рекомендуют больным с первично диагностированной кератоакантомой кожи ждать самостоятельной регрессии опухоли, периодически производя ее антисептическую обработку для предотвращения вторичной инфекции. Пациенты должны регулярно посещать дерматолога до полного разрешения новообразования. При высоком риске малигнизации, значительном размере кератоакантомы кожи или по желанию больного может быть проведено удаление узла с использованием традиционных оперативных техник, лазерной хирургии, криодеструкции или электрокоагуляции.
Прогноз и профилактика
Несмотря на то, что кератоакантома кожи обычно разрешается самостоятельно, многие специалисты склонны рассматривать прогноз при данном заболевании как неопределенный, что обусловлено повышенным риском развития рака кожи на фоне новообразования. После регрессии опухоли остаются заметные атрофические рубцы, из-за которых многие пациенты предпочитают удалять неоплазию, не дожидаясь ее самостоятельного разрешения. Даже после успешно проведенной операции сохраняется риск рецидива опухолеподобного кератоза, особенно часто кератоакантома кожи вновь образуется после криодеструкции.
Заболевание встречается в возрасте от 14 до 90 лет, пик заболеваемости приходится на промежуток между 45 и 70 годами, 80% пациентов старше 40 лет.Исключение составляет множественная кератоакантома Фергсон-Смита, которая встречается в детском и подростковом возрасте.Мужчины болеют в 3 раза чаще, чем женщины.
Этиология и патогенез неизвестны.Вирусная природа происхождение кератоакантомы, несмотря на выявление ДНК вируса папилломы человека в тканях опухоли почти в половине случаев, остается спорной.Множественная саморазрешающаяся кератоакантома Фергюсон-Смита наследуется по аутосомно-доминантному типу. Не исключается генетическая предрасположенность и при других формах опухоли.
Предрасполагающими факторами считаются:
- ультрафиолетовое излучение - частая локализация опухолей на открытых участках кожного покрова (лице, верхних отделах туловища, конечностях)
- иммунные нарушения на фоне лечения циклоспорином, инфликсимабом, у лиц, подвергавшихся лучевой терапии и аварийным лучевым воздействиям
- травма - возникновения опухолей в зоне операционных ран, послеожоговых и послеоперационных рубцов, татуировок (особенно при использовании красной туши)
- курение при локализации на слизистой рта
- контакт с химическими веществами (инсектициды, продукты перегонки нефти, деготь)
Считается доказанным, что кератоакантома возникает из гиперплазированного эпителия воронки одного или нескольких, близко расположенных волосяных фолликулов и связанных с ними сальных желез. Появление кератоакантомы на слизистых полости рта предположительно связывают с эктопическими сальными железами.
В настоящее время преобладает мнение, что кератоакантома это доброкачественно протекающий вариант плоскоклеточного рака кожи со спонтанным разрешением.
По международной классификации опухолей кожи ВОЗ (2018) - рак плоскоклеточный по типу кератоакантомы.
Выделяют следующие клинические варианты кератоакантомы:
- солитарная
- типичная
- гигантская
- кератоакантома с периферическим ростом (центробежная)
- бляшковидная
- в виде кожного рога
- подногтевая
- персистирующая
- рецидивная
- мультинодулярная
- типа Фергсон-Смита
- типа Гржибовского
- типа Виттен-Зака
Солитарная типичная кератоакантома
Обычная локализация - участки, подвергающиеся инсоляции (голова, кисти, предплечья, реже - верхние отделы туловища и нижние конечности). Редкие локализации - гениталии, слизистая рта (щеки, твердое небо, язык, десны), конъюнктива и периокулярная область.На конъюнктиве кератоакантома наблюдается в виде беловатого узелка с гиперкератозом в центре и расширенными эписклеральными сосудами вокруг.
После фазы активного роста может наступить фаза стабилизации, в течение которой опухоль не изменяется в размерах.Через 3-9 мес обычно наблюдается спонтанная регрессия с исчезновением опухолевого узла и образованием атрофического рубца. В некоторых случаях фаза стабилизации не наступает, и опухоль может достичь гигантских размеров (до 10—20 см в диаметре).
Сообщается о возникновение плоскоклеточной карциномы в 5-6 % случаев с метастазами в паращитовидные железы и региональные лимфоузлы.
Гигантская кератоакантома
Имеет тенденцию к спонтанной инволюции, хотя и более замедленной, но со значительными анатомическими изменениями.
Центробежная кератоакантома
В отдельных случаях опухоли бывают множественными располагающимися одно- или двусторонне, в основном на конечностях, чаще нижних, хотя локализация может быть любая. Спонтанный регресс наступает через 6-12 месяцев, но в части случаев растягивается на несколько лет. Описаны больные, у которых центробежные кератоакантомы сосуществовали с гигантскими и множественными.
Опухоль может симулировать кольцевидную эластолитическую гранулему, перфорирующий серпигинирующий эластоз, гипертрофическую форму красной волчанки, плоскоклеточную карциному, туберкулез, серпигинирующий бугорковый сифилид, глубокие микозы.
Плоская бляшковидная кератоакантома
Характеризуется высыпанием в виде плоской бляшки без резко выраженного кратера и с равномерным распределением кератотических масс по ее поверхности.Встречаются с одинаковой частотой у мужчин и женщин. В среднем продолжительность их эволюции не отличается от типичных опухолей. Кератоакантома в виде кожного рога
Характеризуется значительными по высоте кератотическими массами, исходящими из кратера и симулирующими кожный рог. Подногтевая кератоакантома
Узел становится доступным для обозрения после отделения ногтевой пластинки.Имеет сходство с бородавкой и плоскоклеточной карциномой. Спонтанная инволюция наблюдается редко.
Стойкая персистирующая кератоакантома
По клиническим проявлениям не отличается от классической, но ее эволюция может занимать более года
Рецидивная кератоакантома
Может развиваться как после спонтанной инволюции, так и после хирургического удаления разными методами, лазерной деструкции в различные сроки (от нескольких недель до нескольких месяцев). В большинстве случаев обнаруживатся в области первичной опухоли или по соседству и расценивается в качестве реактивного процесса
Мультинодулярная кератоакантома
Редкая форма, которая образуется в результате слияния нескольких близко расположенных кератоакантом. Кратеры, вначале изолированные, со временем также могут сливаться, образуя псевдоязву неправильной формы. Множественная кератоакантома типа Фергюсон-Смита
Характеризуется высыпанием деесятков-сотен типичных и атипичных кератоакантом на любых участках кожного покрова, но в основном на конечностях, в том числе - на ладонях и подошвах. Элементы проходят типичную постадийную эволюцию, но одновременно со спонтанным разрешением одних элементов с формированием атрофических рубцов неправильной формы, появляются новые высыпания.Сообщается о случаях сочетания с центробежной кератоакантомой и акрокератозом Гопфа.
Генерализованные эруптивные кератоакантомы Гржибовского
Кератоакантомы множественные Виттен-Зака
Промежуточный тип между кератоакантомами Фергюсон-Смита и Гржибовского.
Предполагается наследственный характер заболевания.
Характеризуется одновременным высыпанием множественных милиарных и более крупные саморазрешающихся элемнтов.В некоторых случаях наблюдаются узловато-язвенные новобразования среднего и крупного размера и высыпания на слизистой оболочке полости рта.Кератоакантомы при других заболеваниях
![]()
Солитарные и множественные кератоакантомы могут наблюдаться также при синдроме Мюир-Торре и пигментной ксеродерме.Диагноз ставится на основании клинических проявлений; при солитарных или множественных поражениях выполняют эксцизионную биопсию, при крупных элементах — диагностическую биопсию зоны валика.
На основании результатов патоморфологического исследования различают 3 стадии кератоакантомы:
- в I стадии (стадия А) наблюдается углубление в эпидермисе, заполненное роговыми массами. В боковых отделах роговые массы окружены дупликату-рой эпидермиса в виде «воротничка». От основания кератотической пробки отходят эпидермальные тяжи в подлежащую дерму, содержащие клетки с гиперхромными ядрами. Зона базальной мембраны сохранна;
- во II стадии (стадия В) в основании кратера выявляется резко выраженная эпителиальная гиперплазия c проникновением плоскоэпителиальных тяжей глубоко в дерму. Клетки росткового слоя, как правило, бледно окрашены, крупнее, чем в норме, иногда видны митозы и явления дискератоза. В эпидермальных выростах обнаруживают признаки атипии клеток, полиморфизм, нижняя граница их не везде четкая. В дерме определяются отек, воспалительная реакция полиморфного типа с лимфоцитами, нейтрофильными, эозинофильными гранулоцитами с примесью плазмоцитов. Клетки инфильтрата иногда проникают в эпидермальные выросты. Подобную картину можно рассматривать как предрак;
- в III стадии (стадия С) наблюдается нарушение целостности базальной мембраны с разрастанием эпидермальных выростов вглубь дермы и отшнуровкой комплексов плоскоэпителиальных клеток. Полиморфизм и гиперхроматоз ядер нарастают, дискератоз сменяется патологическим ороговением с образованием «роговых жемчужин», т.е. появляются все признаки плоскоклеточного рака с ороговением. В основании очага выявляется густой воспалительный инфильтрат.
В случаях регрессии кератоакантомы, возможной в I—II ст., роговая пробка уменьшается, структура базального слоя нормализуется, пролиферация эпидермиса прекращается. В инфильтрате появляется большое количество фибробластов с последующей фиброплазией и формированием рубца.Гистологические изменения при множественной кератоакантоме такие же, как при солитарной, однако пролиферация и атипия менее выражены и более четко прослеживается связь с эпителием устьев волосяных фолликулов.
Гистогенез кератоакантомы до последнего времени также представлялся спорным, однако недавно проведенные ИГХ-исследования выявили динамические изменения экспрессии цитокератинов в тканях опухоли на разных стадиях ее эволюции (СК1, СК10, СК14, СК15, СК16 и СК17). Окраска на СК15 (клон С8/144В), СК19 и СК34 негативна на всех стадиях, что позволяет интерпретировать кератоакантому как опухоль фолликулярного происхождения с инфундибулярной / истмической дифференцировкой.
Высокодифференцированный плоскоклеточный рак кожи, обычные бородавки, гигантский контагиозный моллюск, актинический кератоз, кожный рог, базалиома. Множественную форму следует дифференцировать с болезнью Кирле.
Из-за спонтанной инволюции кератоакантомы возможна выжидательная тактика в течение 3-6 месяцев.
- При солитарных опухолях производят хирургическое иссечение, кюретаж, электро-, крио- или лазерную деструкцию (С02, Ег: YAG, аргоновый лазеры). Альтернативные методы :
- 5-фторурациловая мазь
- проспидиновая мазь
- имиквимод
- внутриочаговое введение метотрексата, интерферона-альфа 2а
- Ацитретин внутрь 50—75 мг 1 р/сут, 4—11 нед.
- При отсутствии эффекта прибегают к назначению циклофосфамида (200 мг/день в течение 3 месяцев с последующим снижением дозы до 100 мг, применяющейся еще в течение месяца; хороший эффект наблюдался от пульс-терапии - 1 г/мес., на протяжении 6 месяцев).
В последние годы при различных вариантах кератоакантом апробируются фотодинамическая терапия, ингибитор EGFR тирозин-киназы - Эрлотиниб.
Прогноз. Кератоакантома — новообразование, характеризуется быстрым развитием и зачастую спонтанным регрессированием (обычно через 2—6 мес). В отдельных случаях возможна трансформация в плоскоклеточный рак.
Читайте также: